Introducción
Las reacciones adversas por fármacos son un fenómeno que, con frecuencia, se encuentra en el escenario hospitalario, ya que es inducida por una respuesta aberrante del sistema inmune, por lo general, impredecible, dosis independiente y amenazante para la vida de la persona 1. Las reacciones por hipersensibilidad a fármacos con compromiso mucocutáneo se dan en alrededor del 2 %-3 % de los pacientes hospitalizados, lo cual representa una mayor morbimortalidad y estancia hospitalaria prolongada 2. Se ha considerado que menos del 2 % de las reacciones adversas corresponde al síndrome de Stevens-Johnson (SSJ) y a necrólisis tóxica epidérmica (net), con una mortalidad que se aproxima al 30 % 2.
El síndrome de Lyell fue descrito en 1956 por Alan Lyell, en cuatro pacientes que presentaban lesiones eruptivas similares a piel escaldada, a la que denominó net 3. Este se caracteriza por una necrosis extensa y desprendimiento de la epidermis que afecta más del 30 °% de la superficie corporal 4. Los principales síntomas acompañantes son fiebre, malestar general, dolor de garganta y tos 5. El compromiso cutáneo es universal, típicamente por máculas eritematosas que se extienden hacia áreas confluentes con centros oscuros, vesículas flácidas y áreas de epidermis desprendidas con signo de Nikolski positivo 6. En cuanto a la afectación de las mucosas, se describe en el 80 % de los casos con dos o más superficies, y el compromiso oral con mucositis y ulceración en el 100 % 6. Los principales fármacos relacionados como desencadenantes son los antiepilépticos, los antinflamatorios no esteroideos, los antibióticos y los inhibidores de los puntos de control inmune 6. Sin embargo, en alrededor del 15 °%-30 °% de los casos, el agente causal no puede identificarse 7.
El artículo presenta el caso de un paciente adulto joven con net, que posiblemente fue desencadenado posterior al consumo de un fármaco herbal, elaborado a base de caléndula y que a pesar de ser letal, tuvo una resolución favorable para el paciente.
Presentación del caso
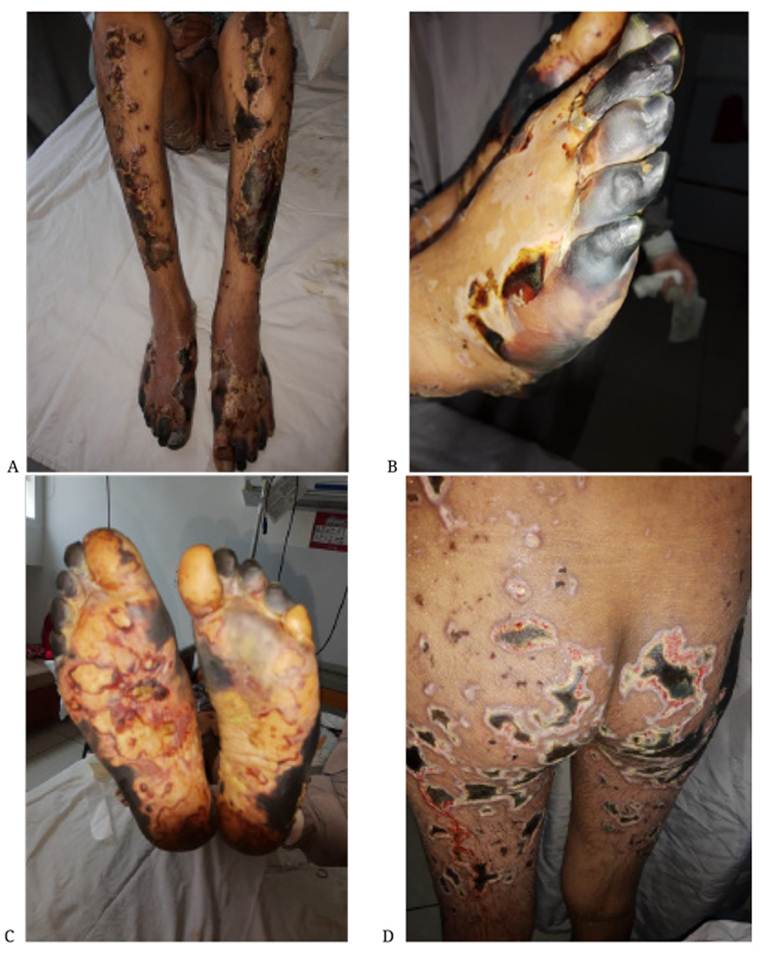
El caso corresponde a un hombre de 39 años de edad, quien asistió a la sala de emergencias, manifestando malestar general, artralgias, mialgias, astenia y adinamia desde hacía un día. Tres días después, refirió la aparición de lesiones purpúricas progresivas que se extendían por cara extremidades y glúteos, delimitadas, no dolorosas y que no desaparecieron a la digitopresión (figura 1 ). Además, lo anterior asociado con disnea e inestabilidad hemodinámica y cardiovascular, por lo que requirió manejo en la unidad de cuidado intensivo, por necesidad de soporte vasoactivo. El paciente negó antecedentes médicos, quirúrgicos e inmunológicos; consumo de sustancias psicoactivas, alcohol, marihuana o tabaco, y exposición ambiental a agentes tóxicos, viajes recientes y picaduras de insectos. En la exploración física, se observaron lesiones descamativas y ulcerativas extensas, con áreas necróticas en los miembros inferiores y tronco, con signo de Nikolski positivo (figura 1). No hubo otros hallazgos notables en el examen físico.
Figura 1. A), B), C) y D) Se observan máculas y ampollas en los miembros inferiores con extensas áreas necróticas asociadas con lesiones ulcerativas
Fue remitido a un hospital de tercer nivel de complejidad, para un manejo integral, donde fue valorado por el servicio de cirugía vascular, que inició con un vasodilatador oral. Por su parte, el servicio de hematología clínica realizó la impresión diagnóstica de net, vasculitis y anemia leve, secundaria a hemólisis por respuesta inflamatoria. El servicio de reumatología solicitó perfil de autoinmunidad, indicó pulsos de corticoides y biopsia de piel. Ante la progresión de las lesiones y la extensión del compromiso vascular, el servicio de ortopedia consideró la amputación de los dedos del pie (véase figura 1). Durante la estancia hospitalaria, se interrogó nuevamente al paciente, quien refirió que previo a su cuadro inicial, había ingerido, sin prescripción médica, un fármaco herbal a base de caléndula más acetilcisteína, para artralgias y osteomialgias. Así, al día siguiente habían aparecido las lesiones purpúricas y ulcerativas.
Se consideró que podía padecer una vasculitis secundaria a los medicamentos, púrpura trombocitopénica inducida por medicamentos, púrpura de Schõnbein-Henoch y net. Fueron negativos los exámenes de autoinmunidad: anticuerpos antinucleares (ANAS), anticuerpos antinucleares extraíbles (ENAS), anticuerpos anticitopalsmáticos (ANCAS), anticuerpos antitopoisomerasa (scl), anticuerpos anti-adn doble cadena (ds-adn), anticuerpos anti-Smith (anti-Sm), anti-Ro/La. Las cantidades niveles de complemento fueron: C3 = 3.019 (ref. 88-165 mg/dl) y C4 = 3.110 (ref. 14-44 mg/dl). Otros estudios adicionales fueron: crioaglutininas (-), antígeno de superficie para hepatitis B (-), Coombs directo (+), hormona estimulante tiroidea: 1.44 (ref. 0.4-4.68 mg/dl), cianocobalamina: 1mg/dl, transferrina: 168.4 (ref. 206-381 mg/dl). La biopsia de piel reportó una epidermis con acantosis e hiperqueratosis con costra e infiltrado de células polimorfonucleares y necrosis. En la dermis se observó infiltrado inflamatorio abundante de células polimorfonucleares acompañado de detritus celular.
En la junta médica de ortopedia se consideró la desarticulación de los dedos del pie, ya que se determinó una deficiente viabilidad de los tejidos de ambos pies, causada por áreas de necrosis circunscritas con imposibilidad de rescate. Por ello, se ejecutó sin complicaciones una amputación bilateral supramaleolar de los miembros inferiores. En la biopsia de ambos pies desarticulados, a nivel macroscópico, se observaron amplias áreas de necrosis hacia la planta y los dedos con descamación, y el borde quirúrgico a 3 cm de la lesión más cercana, ubicada hacia el talón. A nivel microscópico, se identificaron piel y tejido subcutáneo con zonas extensas de necrosis por licuefacción. En los vasos sanguíneos venosos se observó trombosis con infiltrado de células polimorfonucleares.
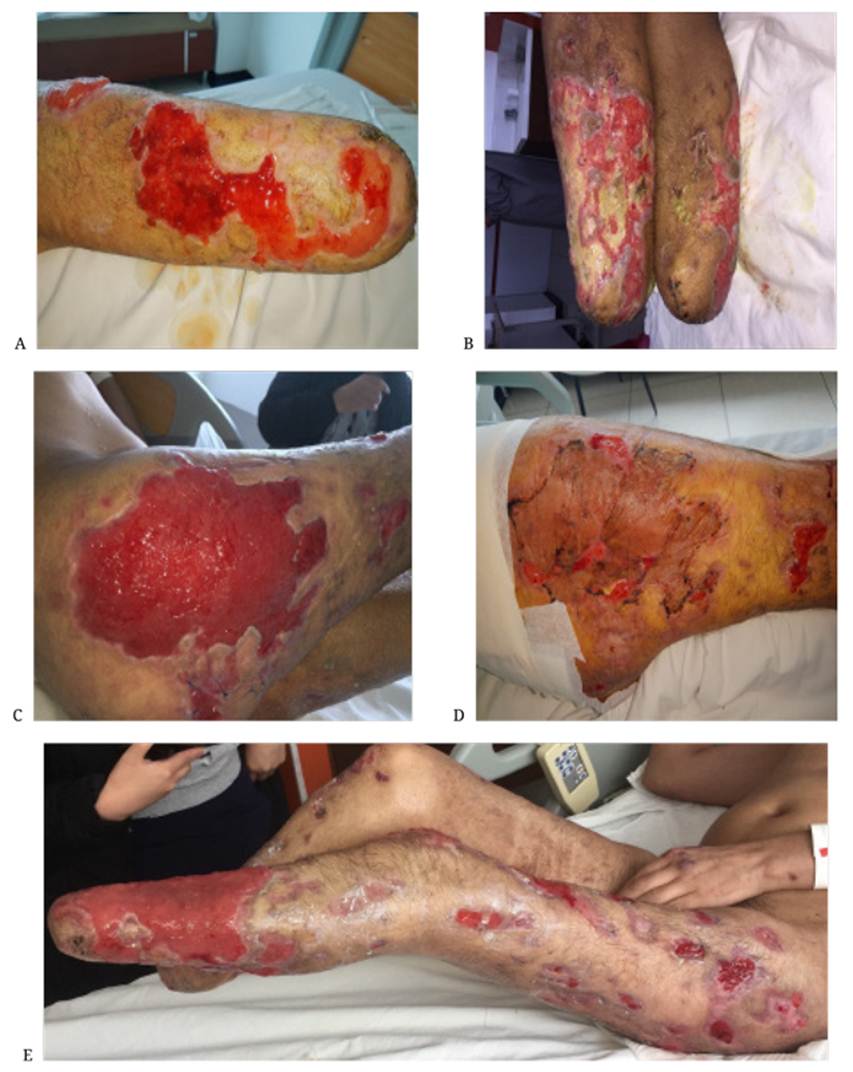
Por parte de cirugía plástica, se llevó a avance y rotación de colgajos parciales más la instalación de presión negativa en el glúteo derecho. En los días subsecuentes, al paciente se le realizaron múltiples intervenciones quirúrgicas, durante dos meses, y ostomías, por las múltiples úlceras, con abundante tejido necrótico en el tejido celular subcutáneo, hasta conseguir tejido de granulación y viabilidad de los tejidos (figura 2). Posteriormente, estuvo apto para iniciar el avance y la rotación de los colgajos para el cierre parcial de las úlceras en la región glútea derecha y en la región superior del muslo derecho. Se observaron heridas granuladas en un 100 %, así como epitelización del 50 % de las lesiones y en los bordes de las lesiones medianas y grandes. Además, se rotaron los colgajos totales para cerrar las úlceras en la región glútea inferior y retirar la terapia de presión negativa. Hubo cobertura cutánea de las úlceras en la pierna izquierda, mediante injertos de piel total y parcial.
Figura 2. A), B), C), D) y E). Se observa amputación de los pies y las heridas en proceso de cicatrización y epitelización después de múltiples injertos realizados
Durante 4 meses de estancia hospitalaria, se observaron heridas con hipergranulación en áreas grandes, epitelización del 90 % de las lesiones pequeñas y medianas, injerto de piel en el glúteo derecho, de 18 x 19 cm (95 °% viable); en la pierna izquierda, 18 x 19 cm, y en el dorso anterior ya injertado. El servicio de cirugía plástica, dada su evolución favorable, sin signos de respuesta inflamatoria sistémica, sangrado o acumulaciones, ordenó el alta hospitalaria, el manejo de curaciones en el domicilio, terapia física y manejo integral de cuidado en casa, para su proceso extrahospitalario de rehabilitación.
Discusión
La net es una condición clínica que lesiona de forma severa la piel y las membranas mucosas. Se clasifica de acuerdo con el grado de afectación del área la superficie corporal (ASC): el SSJ < 10 % del ASC, la superposición SSJ/NET: 10 %-30 %; asc y net > 30 % asc 8. Se caracteriza por lesiones cutáneas extensas, como parches maculares rojos o violáceos irregulares y ampollas eritematosas centrales que pueden fusionarse en áreas más grandes de piel desnuda en forma de diana, con un centro rojo oscuro y un halo rojo más claro, asociado con mucositis hemorrágica (boca, ojos, genitales y vías respiratorias) en más del 90 % de los pacientes. Además, fiebre, malestar general y compromiso de la estabilidad hemodinámica 4.
Se han descrito alrededor de 200 fármacos implicados en el espectro clínico de la enfermedad. Los más comunes son los antiepilépticos y los antinflamatorios no esteroideos, tipo oxicam, alopurinol, sulfonamidas, pirazolonas, barbitúricos y penicilinas 4, que ocasionan complicaciones, como sepsis, falla multiorgánica, afectaciones oftálmicas y pulmonares 9.
La patogénesis es comprendida de forma insuficiente; sin embargo, se ha planteado que gran parte está mediada por una respuesta inadecuada del sistema inmune. La principal hipótesis es la reacción de hipersensibilidad tipo iv, mediada por los linfocitos T citotóxicos (ltc), dado que se han encontrado concentraciones altas en la fase aguda. Además, el fluido de las ampollas contiene, en su mayoría, linfocitos T citotóxicos cd8+, lo que sugiere una acción restringida del complejo mayor de histocompatibilidad clase i (mhc-i), ante una reacción farmacológica que conduce a la expansión clonal de los ltc cd8+ y a la reacción inmunitaria subsiguiente, que desencadena la net. Estas células t cd8+ expresan antígeno leucocitario cutáneo común y son negativas para cd45ra y cd28 10. Igualmente, la producción del factor de necrosis tumoral-a y la presentación de antígeno por el mhc-i en los tejidos locales por las células dendríticas desencadenan la inflamación severa en la piel y mucosa por los ltc y las células nk, que llevan al desprendimiento de las capas de la epidermis 4.
De otra manera, la interacción farmacológica con los compuestos inertes pueden unirse de forma covalente a proteínas séricas con mhc-i, que alteran la presentación adecuada de las proteínas a las ltc y llevan a una respuesta inmune aberrante 5. También se ha predicho que la muerte del queratinocito es mediada por la interacción del ligando soluble Fas (sFasL) y su receptor en la superficie celular 5. Por ende, estudios recientes han detectado granulisina en el fluido de las vesículas, en conjunto con perforina, granzimas y sFasL. La granulisina y la il-15 han sido asociadas con necrosis epidérmica y severidad de la enfermedad 5.
Según lo descrito, en la literatura sobre el tema no se ha documentado la asociación de un medicamento a base de Calendula officinalis con la capacidad de producir ssj o net. Por lo tanto, es muy inusual su aparición en la práctica clínica. En esta presentación de caso, el paciente no refirió el consumo de otros medicamentos, sustancias psicoactivas, alcohol y exposición ambiental a agentes tóxicos y picaduras de insectos. Por lo tanto, debido a que es el único fármaco que consumió el paciente, se presume como el desencadenante de la reacción adversa idiosincrática severa. No obstante, es necesario llevar a cabo mayor investigación para confirmar esta hipótesis y asociar el fármaco con net. Del mismo modo, cabe señalar que el extracto de este fármaco tiene propiedades antinflamatorias, antiedema, actividad antioxidante, antibacteriana, antiviral y antifúngica, que se ha usado en la cicatrización de heridas, quemaduras, sarpullido, equimosis y potencialmente en el cuidado paliativo de cáncer 11. Por parte de los autores, hasta la fecha, no se había encontrado en la revisión de la literatura cualquier asociación de la caléndula con net.
En Colombia, el Instituto Nacional de Vigilancia de Medicamentos y Alimentos se ha encargado de esclarecer la presunta contaminación del fármaco con diclofenaco, por el reporte de dos casos de reacciones adversas leves 12. La misma entidad sancionó al laboratorio encargado de producir el medicamento, por infringir las disposiciones legales vigentes y por encontrar irregularidades respecto al producto 13. En ese entendido, partiendo de la hipótesis de la eventual contaminación con diclofenaco del fármaco a base de Calendula officinalis que consumió el paciente, es todavía un fenómeno muy raro.
Según Mockenhaupt 14, en el estudio EUROscar, de 379 pacientes, solo 27 (7.1 °%) tuvieron reacciones adversas por diclofenaco. De acuerdo con esto, para algunas sustancias que se sospecha tienen un mayor riesgo de SSJ, se podría calcular un riesgo significativo, pero menor. Entre dichos fármacos sospechosos asociados se encontraban varios antibióticos (las penicilinas tienen el riesgo relativo más bajo) y fármacos antinflamatorios no esteroideos, del tipo ácido acético, como el diclofenaco 14. En la literatura existen escasos reportes de net desencadenado por diclofenaco, como el de Irié Bi et al. 15, en Costa de Marfil, con desenlace fatal.
El diagnóstico diferencial está suscrito a otras patologías tanto inmunitarias como oncológicas e infecciosas; entre ellas encontramos al eritema exudativo multiforme mayor, la dermatosis lineal de inmunoglobulina A, la dermatosis, el síndrome de Sweet, la epidermólisis bullosa acquisita, el lupus bulloso eritematoso, el síndrome de piel escaldada estafilocócica, la erupción bullosa inducida por drogas, la pustulosis exantomatosa generalizada aguda (pega), la micosis fungoide y síndrome de Sézary y las vasculitis asociadas con medicamentos 16. Además, hay que tener en cuenta la superposición de las enfermedades mencionadas; es decir, pega/net en enfermedades preexistentes o lupus eritematoso sistémico (les)/net, que son difíciles de distinguir clínicamente de sjs/net 16.
Conclusiones
La net es una reacción severa a los fármacos y amenazante para la vida del paciente. Afortunadamente, en el caso presentado, el desenlace fue satisfactorio. Se describe el primer caso reportado en la literatura de net con un fármaco a base de caléndula. Sin embargo, se sospecha posiblemente la contaminación con diclofenaco, según las autoridades de control colombianas. Es necesario llevar a cabo mayor investigación, con estudios bien diseñados y una muestra más amplia para lograr esclarecer definitivamente si el fármaco está asociado con la reacción adversa o si fue un hallazgo incidental.