Introducción1
Entre los años 2005 y 2010 se sancionaron en la Argentina dos leyes nacionales que aspiraban a consolidar un cambio de paradigma en materia de niñez y salud mental: la Ley de Protección Integral de los Derechos de Niñas, Niños y Adolescentes (26.061/2005, que derogó la Ley 10.903/19, denominada Ley de Patronato); y la Ley Nacional de Salud Mental (LNSM) (26.657/2010, reglamentada por Decreto 603/2013). Sin embargo, como indica la literatura referida a las reformas estructurales, la implementación de cambios paradigmáticos no es automática ni lineal. Por el contrario, su puesta en marcha es progresiva en el tiempo y está condicionada a la participación de los actores y las especificidades propias del contexto. De allí que los resultados de la implementación distan de lo esperado y ellos están fuertemente teñidos por las características socioculturales del ámbito de aplicación (path dependence) 1.
El objetivo de este artículo es analizar el proceso de reforma de la atención en salud mental destinada a la niñez en Argentina, evaluando las respuestas institucionales que han brindado los servicios del subsistema de salud público a las problemáticas de niñas, niños y adolescentes en las distintas jurisdicciones del país. En este sentido el interrogante que se busca responder es ¿En qué medida estas modalidades de cuidado se ajustan a los requerimientos de la LNSM?
La relevancia de la problemática está reflejada en las estadísticas epidemiológicas globales, que demuestran que los trastornos mentales y del comportamiento afectan entre el 10 % y el 15 % de niños, niñas y adolescentes del mundo y que en América Latina y el Caribe esta prevalencia varía de 12,7 % a 15 % 2. La Argentina no escapa a este patrón global y regional: en un estudio realizado por el Ministerio de Salud de la Nación y la (Asociación de Unidades Académicas de Psicología de Gestión Pública-AUAPSI) en ocho centros urbanos del país, se constató que el 15% padecía algún trastorno mental y que la sintomatología infantil se encontraba frecuentemente asociada a determinantes sociales 3. Además, se observan importantes brechas de implementación entre la población que sufre dichos trastornos y los que reciben atención. Esto se debe, entre otras causas, a la limitada cobertura de los servicios de salud mental, la carencia de programas integrales de base comunitaria y la falta de participación del sistema educativo en los tratamientos 4.
Como se mencionó anteriormente, en el campo de la niñez y la salud mental se encuentra transitando un cambio de paradigma en Argentina. En cuanto al primero, la sanción de la Ley Nacional de Protección Integral de los Derechos de Niñas, Niños y Adolescentes consolidó el pasaje de una visión normativa basada en la protección del niño como eje de las políticas a la protección de los derechos del niño y del adolescente desde una perspectiva apoyada en la garantía de derechos 8. De la misma manera, la LNSM y su reglamentación (Decreto 603/13), se constituyeron en valiosas herramientas para la transición de un paradigma médico-tutelar a otro comunitario y participativo.
Sin embargo, ninguno de los dos modelos normativos puede considerarse consolidado hasta tanto logren su implementación efectiva, lo que supone no solo disponibilidad de recursos financieros, materiales y humanos, sino también la apropiación ideológica del nuevo modelo por parte de los efectores y la ruptura de prácticas fuertemente naturalizadas e institucionalizadas. Para promover esta transformación y reducir la distancia entre la normativa y su implementación es necesario generar información y conocimiento sobre los contextos en que se inscriben y desarrollan las prácticas de salud mental y sistematizar y difundir experiencias de buenas prácticas 2,5.
En distintos ámbitos iberoamericanos se han desarrollado investigaciones que estudian los procesos de reforma en el campo de la salud mental infantil, entre los que se destacan los de Brasil, España, Chile y Argentina 6,7,8,9,10,11,12,13,14,15,16,17,18. La mayoría demarcan la necesidad de estudios que contribuyan a valorar los procesos de cuidado e intervenciones destinadas a la población infantojuvenil y, también, la necesidad de recurrir a la evaluación como herramienta esencial de apoyo para la organización y la gestión de los servicios de salud mental 16,19.
Los trabajos que analizan procesos de reestructuración en la organización del cuidado en salud mental destinado a las infancias y juventudes en el contexto brasilero, señalan aportes que, bajo múltiples enfoques metodológicos, incluyen dimensiones de evaluación sobre la accesibilidad a las organizaciones sanitarias de base territorial, las diversas modalidades de receptividad de la población, así como la integralidad y continuidad en la red de dispositivos e intervenciones en salud mental 20,21. En el ámbito nacional, son más recientes los estudios evaluativos en el campo de los servicios de salud mental infantiles. Sin embargo, el reconocimiento de las tensiones existentes entre las necesidades de los y las usuarios/as y los recursos e instituciones/organizaciones disponibles 22 es una señal para avanzar en el análisis de las distintas modalidades de cuidado en salud mental de las infancias y juventudes implementadas en contextos sociosanitarios heterogéneos del país. La investigación sobre la que se basa este artículo se nutre de estos antecedentes, pero, a su vez, introduce dos novedades. La primera, mantiene el enfoque institucional que toma como unidad de análisis a los servicios de salud mental, pero al mismo tiempo amplía sus alcances al comparar los distintos niveles de atención en que se divide el subsistema de salud pública en la Argentina. La segunda, es que aun cuando mantiene el enfoque territorial de algunos estudios previos, amplía su cobertura, comparando distintas jurisdicciones que representan la diversidad económica, social y cultural presente a escala nacional.
Para entender la problemática que convoca el presente trabajo, este artículo se divide en tres secciones: en la primera, se describe la metodología de la investigación; en la segunda, se operacionalizan los cambios promovidos por la LNSM en materia de modalidades de cuidado infantojuvenil; y en la tercera y última parte, se evalúa y compara la implementación de estos cambios en las distintas jurisdicciones y niveles de atención.
Materiales y métodos
El estudio se llevó a cabo a través de un diseño exploratorio descriptivo enmarcado en un abordaje de tipo cualitativo. Se trató de un estudio de casos múltiples, realizado durante 2018, compuesto por tres casos, las provincias de La Rioja, Santa Fe y la Ciudad Autónoma de Buenos Aires. Todas estas jurisdicciones compartían la existencia de legislación específica sobre protección integral de derechos del niño y salud mental; pero se diferenciaban entre ellas por representar a las diferentes regiones y realidades sociosanitarias del país. La selección de estas provincias tuvo en cuenta algunos rasgos sociosanitarios que potenciaban su comparación. En cuanto a los criterios comunes, en todas ellas, existe una legislación específica sobre protección integral de derechos del niño y sobre materia de salud mental. En cuanto a las diferencias, se distinguen por su heterogeneidad geográfica y sociodemográfica. Cada una de estas provincias responde a diferentes regiones y realidades sociosanitarias del país. Y estos determinantes sociales de la salud tienen efectos sobre la aplicación de la organización y ejecución de la misma legislación y normativa sobre la salud de los niños y los adolescentes En cada una de estas jurisdicciones, se eligieron dos municipios para, a partir de ellos, extraer conclusiones sobre la existencia o no de patrones de comportamiento a nivel provincial.
No obstante, la unidad de análisis de esta investigación la constituyeron los centros o efectores de salud mental del subsector estatal que atienden niños y niñas de hasta 18 años.
Para la selección de las unidades de estudio (véase tabla 1) se siguieron dos criterios: inclusión y exclusión. En términos del primero se elaboró un muestreo por conveniencia no probabilística, que incluía un efector por cada uno de los tres niveles de atención del subsistema público: centros de atención primaria (CAPS); los hospitales generales y pediátricos; y los centros especializados en salud mental (CESM). Estos últimos son instituciones que abordan específicamente los sufrimientos psíquicos y afectivos de la población. En cuanto al criterio de exclusión: se dejaron fuera del estudio los efectores del subsector privado, de obras sociales y de organizaciones no gubernamentales.
Tabla 1 Efectores seleccionados para cada jurisdicción (Ciudad Autónoma de Buenos Aires, La Rioja y Santa Fe). Año 2018.
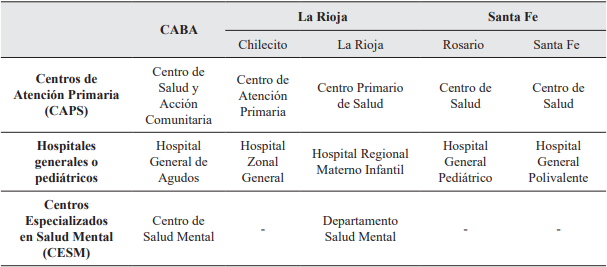
Fuente: Elaboración propia.
Para poder evaluar el progreso en la adecuación de la normativa a las prácticas concretas de cada uno de los centros de atención, se utilizó como herramienta la Clasificación Internacional de Cuidados de Salud Mental (International Classification of mental Health Care-ICMHC).2 Este instrumento creado por Jong 23 consiste en un cuestionario que clasifica diez modalidades de cuidado y ofrece una escala para valorar el nivel de especialización donde el “0” indica la ausencia de esta modalidad de cuidado en el servicio y el “3” señala un máximo nivel de especialización. Las modalidades son: 1) Establecimiento y mantenimiento de relaciones profesionales. 2) El problema y su evaluación funcional. 3) Coordinación de los cuidados. 4) Cuidados generales de salud. 5) Ocuparse de actividades de la vida diaria. 6) Intervenciones psicofarmacológicas y otras intervenciones somáticas. 7) Intervenciones psicológicas. 8) (Re) educación de las capacidades básicas, interpersonales y sociales. 9) Actividades diarias. 10) Intervenciones dirigidas a la familia, parientes y otros. Este instrumento fue elaborado para abordar los servicios que atienden población adulta, por lo que fue adaptado por el equipo de investigación al marco de la salud mental con niños, niñas y adolescentes. Por lo cual, la modalidad n° 5, propia de la vida cotidiana y autónoma de los adultos, no fue considerada para su análisis.
La evidencia recolectada sobre los efectores de salud se obtuvo de la aplicación de una entrevista semiestructurada a los profesionales a cargo de las 12 instituciones seleccionadas. El análisis de los datos cualitativos se realizó siguiendo los enfoques procedimentales 24 que incluyen el desarrollo de tareas de reducción de datos, disposición de datos, y extracción / verificación de conclusiones 25. Una vez sistematizada la información se prosiguió a realizar un análisis comparativo, tanto interjurisdiccional como entre los distintos niveles de atención.
El estudio contempló el consentimiento informado de todos los participantes. La obtención de los mismos como todo el diseño de la investigación (proceso de recopilación de datos y su posterior análisis) se han suscripto a la Declaración de Helsinki (1964 y su última enmienda 2013) se han seguido los estándares éticos locales propuestos por la Guía para Investigaciones en Salud Humana del Ministerio de Salud de la Nación Argentina (Resolución ministerial 1480/2011 y su posterior ajuste en 2015; Organización Mundial de la Salud (OMS), 2003).
Resultados
En este apartado se presentan los resultados del trabajo de campo. En primer lugar, se caracteriza el tipo ideal de salud mental comunitario al que aspira la LNSM; luego se evalúan los niveles de adecuación / especialización de las prácticas a las normas en cada uno de los efectores.
a. Descripción de modalidades de cuidado
Modalidad 1: establecimiento y mantenimiento de las relaciones profesionales
Esta modalidad de cuidado se vincula con el enfoque comunitario de la LNSM porque exige la presencia de actividades que promuevan y aseguren la accesibilidad y el vínculo continuo entre los usuarios/as y los efectores a lo largo del tratamiento. Para alcanzar un alto nivel de especialización se requiere de recursos humanos y materiales, como promotores/ as de salud y espacios de juego, al tratarse del trabajo con niños. En esta modalidad, la totalidad de los CAPS estudiados, excepto el de la ciudad de Santa Fe, mantienen un alto nivel de especialización, puesto que se trabaja fuertemente con la comunidad y la familia para alcanzar este objetivo.
Las diferencias entre los efectores no se reflejan tanto en la presencia del vínculo, sino más bien en la regularidad en la que el mismo se sostiene. Los casos más contrastantes son los de Chilecito, donde el trabajo con la población de niños, niñas y adolescentes es puntual, y el caso de Rosario, donde es permanente. En cuanto al segundo nivel de atención, excepto en el caso del efector de Santa Fe seleccionado, donde se realizan actividades de promoción con escuelas e instituciones, la regla general es la baja especialización. En algunos hospitales, como los de La Rioja y de CABA, las actividades de seguimiento se reducen a los casos de interrupción injustificada del tratamiento, y no hay actividades de promoción de la salud. Por último, los CESM presentan un alto nivel de especialización, consolidado en el tiempo, y en ellos se trabaja con la comunidad para la prevención y el tratamiento.
Modalidad 2: el problema y su evaluación funcional
Esta modalidad de cuidado se vincula estrechamente con los contenidos explícitos de la LNSM. Para alcanzar su concreción se requiere no solo de recursos humanos, sino también del trabajo interdisciplinario en las evaluaciones iniciales que incluyan también al entorno familiar y social del niño y niña. En los hechos, el desempeño de los CAPS es variable y los niveles pueden ir desde muy bajo, como en La Rioja, o altos, como en Santa Fe. Las instituciones que mejor desempeñan esta modalidad son los CESM, donde todas las actividades se comparten entre profesionales de distintas disciplinas. Estas instituciones y los CAPS poseen un posicionamiento crítico respecto a los diagnósticos basados en manuales psiquiátricos. En el caso de los hospitales, el nivel de especialización en la materia va desde intermedio a alto. Por ejemplo, en los de Chilecito se alcanza un alto nivel de especialización mientras que en los de CABA se mantiene un abordaje unidisciplinario a cargo principalmente de psicólogos/as.
Modalidad 3: coordinación de cuidados
Para alcanzar un alto nivel de especialización se requiere de una buena articulación intrasectorial y con otros organismos o direcciones provinciales y nacionales vinculadas a la problemática niñez, salud y educación.
En todos los efectores estudiados se manifiestan dificultades para articular y coordinar los cuidados, especialmente, entre los servicios de salud mental y los organismos de protección de derechos de la niñez. Esta situación permite visibilizar la existencia de obstáculos relevantes en el armado de una red de cuidados para la niñez entre los distintos actores que cumplen un rol central en la implementación de las políticas integrales destinadas a garantizar los derechos de niños, niñas y adolescentes. En lo referente a la ponderación, una vez más, la mayor especialización alcanzada se registra en los CESM, luego, en los hospitales generales y, en menor medida, en los CAPS. Estos últimos carecen de recursos presupuestarios y profesionales propios, y en el caso de las derivaciones encuentran dificultades en el vínculo con los hospitales. No obstante ello, existen excepciones a este patrón general, en los que la intrasectorialidad se realiza de manera informal y no protocolizada, sujeta al vínculo personal de los profesionales a cargo.
Modalidad 4: cuidados generales
Esta modalidad de cuidado está referida al tratamiento de la salud en general, y en tal sentido, se vincula al aspecto de la integralidad de la atención/cuidado mencionado en la LNSM. Para alcanzar un buen desempeño en esta modalidad, las instituciones precisan disponer de profesionales de distintas disciplinas que garanticen la atención clínica, como pediatras y enfermeros. La evidencia recogida de manera comparada por nivel de atención, señala a los hospitales generales o pediátricos como los mejor posicionados en este cuidado, mientras que los CESM muestran una especialización más baja. Entre los CAPS, es el de Rosario el que, una vez más, se destaca por un alto desempeño, caracterizado por la atención continua e integral de la salud.
Modalidad 5: intervenciones psicofarmacológicas y otras intervenciones
Esta modalidad se vincula con el uso de la medicación, su prescripción, el seguimiento de los efectos terapéuticos adversos de los fármacos prescritos, y su discrecionalidad en función de controlar y garantizar un buen uso de los mismos. En este sentido, para alcanzar un nivel de especialización alta en la materia, se requiere de la presencia de distintos recursos: acceso a los medicamentos, presencia de un psiquiatra con especialización infantojuvenil y posibilidad de internación en casos graves. En esta modalidad no hay tendencias generales por nivel de atención. Los CAPS de la CABA cuentan con recursos, mientras que los de La Rioja y Santa Fe, carecen de psiquiatras. Los hospitales, por lo general, disponen de psiquiatras que no son especializados en niños, niñas y adolescentes; no obstante, administran psicofármacos. Los CESM también muestran variaciones al respecto, el de CABA cuenta con un mayor nivel de especialización.
Modalidad 6: intervención psicológica
Si bien todos los efectores estudiados brindan atención psicológica a niños, niñas y adolescentes, esto no implica que la totalidad de los mismos dispongan de profesionales con experticia o formación para ese grupo etario. Para alcanzar un alto nivel de especialización no solo se debe contar con profesionales, sino que además se espera que se trabaje con un abordaje grupal y se incluyan las nuevas problemáticas relacionadas con la niñez y adolescencia (como consumo de drogas, anorexias, suicidio, violencias, etc.). En términos de nivel de cuidado, con excepción del CAPS de Rosario, que cumple con todos los requisitos del tipo ideal, el resto de los analizados presentan un nivel intermedio de especialización. Lo mismo ocurre con los hospitales, que cuentan con profesionales especializados para niños, niñas y adolescentes y aplican psicoterapias individuales (en especial, psicoanalíticas); la excepción es el de Santa Fe, que está abierto a abordajes múltiples. Una vez más, los CESM son los que mejor puntúan en la modalidad de cuidado.
Modalidad 7: (re)educación de capacidades básicas, interpersonales y sociales (integralidad)
Para alcanzar un alto nivel de especialización en esta modalidad, los servicios deben contar con un plantel interdisciplinario de profesionales capaces de brindar un abordaje integral de salud a los/as usuarios/as. Ello supone que el objetivo de los cuidados incluya el desarrollo de capacidades intelectuales y motrices para su desempeño en la sociedad. En este sentido, y siguiendo la nueva LNSM, los efectores deberían contar o asegurar el acceso a los servicios de fonoaudiología, musicoterapia, psicopedagogía y terapia ocupacional, entre otros. De la evidencia recolectada en este trabajo, se observa que no existe un patrón común entre los distintos niveles de atención en las provincias, a excepción de los CESM. En el resto de los niveles, el efector que alcanza el mayor nivel de especialización es el hospital de Santa Fe, que ofrece múltiples propuestas terapéuticas implementadas y coordinadas a través de un centro de día. Esta institución garantiza, al mismo tiempo, la integralidad de la atención y la inclusión social.
Modalidad 8: actividades diarias
Esta modalidad de cuidado se refiere al tipo de actividades que se desarrollan en los centros de atención para fortalecer su vínculo con la comunidad. Se espera que los efectores, en sus distintos niveles de atención, realicen y propongan actividades para y con las instituciones del barrio, distrito o municipio, como talleres de capacitación, charlas abiertas, etc. Según lo observado, los CAPS y los CESM alcanzan un buen nivel de desempeño. Resulta interesante señalar el caso del CESM de La Rioja, que muestra una especialización superior al de CABA. Los hospitales, con excepción de los de Santa Fe, muestran un nivel de especialización bajo o intermedio.
Modalidad 9: intervenciones dirigidas a la familia (participación comunitaria)
En esta modalidad de cuidado se consideran todas las tareas dirigidas a aumentar el soporte del entorno familiar y/o a los adultos responsables o referentes afectivos. Si bien todas las instituciones analizadas muestran un nivel de especialización alto, sin importar la jurisdicción ni el nivel de atención, no todas llevan a cabo un trabajo similar o lo hacen con la misma regularidad. Los que alcanzan el máximo nivel de especialización son los que implementan diversos dispositivos para asegurar la implicación del entorno, como grupos de orientación a padres/madres/ cuidadores, entrevistas vinculares o familiares, entrevistas de orientación, talleres para padres y madres con sus hijos/as, entre otros. Los servicios que obtuvieron una ponderación intermedia son los que incluyen a familias o referentes afectivos solo en momentos puntales del tratamiento para trabajar sobre la evolución del mismo.
b. Análisis comparado de las ponderaciones
En este apartado se desarrollará un análisis comparativo de las ponderaciones de las modalidades de cuidado según los diferentes efectores de las jurisdicciones seleccionadas. Los datos obtenidos se organizaron en los tres cuadros siguientes (tabla 2, tabla 3 y tabla 4).
Tabla 2 Ponderaciones de las modalidades de cuidados (ejes) según tipo de efector en la Ciudad Autónoma de Buenos Aires, Chilecito, La Rioja, Rosario y Santa Fe. Año 2018.
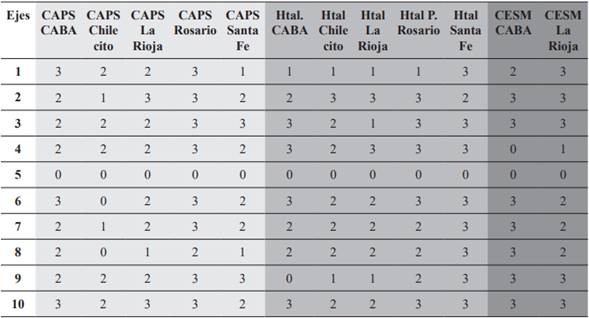
Fuente: Elaboración propia.
Si se analiza la información obtenida en términos de los niveles de cuidado, se observa que el mejor desempeño y adecuación al nuevo marco normativo se registra en los CESM, más allá de las diferencias federales y de la desigual distribución de recursos que separan a distritos más ricos, como la CABA, de La Rioja. En la tabla 3 se detalla información respecto a la modalidad de cuidado, donde los CESM cumplimentan todos los requisitos vinculados a los enfoques y prácticas interdisciplinarias, al trabajo intersectorial con el resto de las instituciones y programas del Estado nacional y provincial, y el trabajo en red con las organizaciones de la sociedad civil y el entorno familiar, al que se lo integra en las actividades a lo largo del tratamiento (prevención, tratamiento y rehabilitación).
Tabla 3 Ponderaciones relativas de las modalidades según niveles de atención en la Ciudad Autónoma de Buenos Aires, Chilecito, La Rioja, Rosario y Santa Fe. Año 2018.
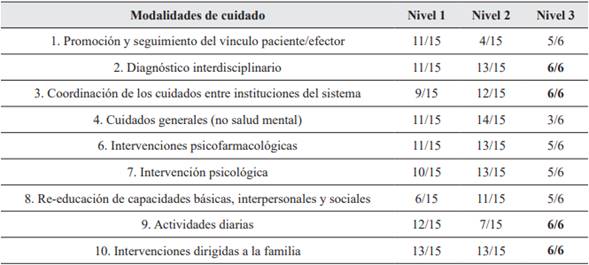
Fuente: Elaboración propia.
En cuanto al desempeño alcanzado por los distritos o jurisdicciones luego de casi diez años de sancionada la LNSM, la evidencia recolectada habla de la importancia de los factores socioculturales y políticos en cada contexto. En este sentido, como se observa en la tabla 4, hay una importante variación relativa entre las provincias, dependiendo de la modalidad. En términos generales, en la provincia de Santa Fe se observa un nivel de especialización más parejo entre todas las modalidades y el mejor desempeño en lo que respecta a la coordinación intersectorial (modalidad 3), lo que se desprende de la existencia de una política pública implementada de manera centralizada y matricial a lo largo de toda la provincia.
Tabla 4 Ponderaciones relativas a las provincias (Ciudad Autónoma de Buenos Aires, La Rioja y Santa Fe). Año 2018.

Fuente: Elaboración propia.
Un segundo indicador de esta comparación señala a CABA como el distrito en donde las modalidades vinculadas al tratamiento con psicofármacos (modalidad 5) y los abordajes familiares (modalidad 9) alcanzan un alto nivel de especialización en todas las categorías. En la provincia de La Rioja también se ha avanzado en la implementación y adecuación del nuevo marco normativo, pero de manera menos uniforme; esto se explica no solo por las diferencias de recursos de que dispone, con respecto a otras jurisdicciones, sino también en el seno de la propia provincia. En este sentido, es necesario remarcar las diferencias de tamaño que separa a la capital del resto de las ciudades.
Discusión
Las novedades introducidas por la LNSM se pueden agrupar en cuatro direcciones. En primer lugar, establece responsabilidades políticas y sociales específicas a personas e instituciones con el objetivo de promover el acceso efectivo al ejercicio de los derechos de las personas con padecimientos mentales.3 En segundo lugar, el nuevo marco normativo recupera la capacidad de rectoría de la Dirección Nacional de Salud Mental para fijar los lineamientos políticos de la reforma. En sintonía con los principios y declaraciones internacionales para el mejoramiento de la atención en salud mental, esta dirección promueve estrategias institucionales orientadas a la desinstitucionalización, la creación de servicios comunitarios y la integración de servicios de salud mental en los servicios de salud en general. A su vez, la LNSM fija como plazo máximo al año 2020 para el cierre definitivo de toda institución psiquiátrica.
Un cuarto y último aporte se refiere a las prácticas y modalidades de atención, lo que se constituye en el foco de este análisis.
En relación con las modalidades de cuidado, la LNSM promueve que el proceso de atención en salud mental se realice en el marco de un abordaje interdisciplinario, algo que es mencionado de forma reiterada, lo cual demuestra la importancia de este aspecto y se refleja en los artículos 5, 8, 9, 12, 15, 16, 24, 42 y 43. La exigencia de conformar equipos interdisciplinarios de salud mental se justifica explícitamente en la necesidad de romper la hegemonía psiquiátrica y de reemplazarla por la intervención de diferentes profesionales. Esta innovación no solo mejora la atención, sino que multiplica las prácticas y tratamientos con dispositivos alternativos de cuidado 26. En cuanto a su fundamentación, la LNSM señala que el abordaje interdisciplinario constituye la matriz de trabajo que mejor se ajusta a la complejidad actual de los problemas del campo de la salud mental. Esta complejidad, por otra parte, se ha ido profundizando en un contexto de vulnerabilidad social expresada en la situación de pobreza, desigualdades y múltiples exclusiones que sufren las infancias en el país.
De acuerdo al axioma (presupuesto) de esta investigación, la transformación del modelo no solo requiere de un cambio normativo, como el arriba expuesto, sino su puesta en marcha a través de políticas, dispositivos e incentivos que garanticen su aplicación práctica.
Conclusiones
La evidencia que analiza este trabajo se refiere a un proceso en marcha de adecuación y transformación institucional hacia un paradigma de salud mental comunitaria tal como plantea la LNSM. Se trata del paso de un modelo basado en la medicina biológica y positivista, donde el sufrimiento psíquico es definido como enfermedad mental y los únicos responsables del tratamiento son los psiquiatras, hacia un enfoque que define la salud mental como un derecho, y el Estado es garante de su protección. Si bien este proceso requiere, como punto de partida, un cambio en el marco normativo, su concreción no es automática ni lineal sino que precisa de un proceso de implementación que incluya el diseño de dispositivos y de políticas públicas, de alcance nacional y local, en donde además de las adecuaciones normativas y del suministro de recursos (presupuesto, recursos humanos e infraestructura) es necesario contar con la decisión y voluntad política de los actores para cambiar sus prácticas y adecuar las instituciones a las nuevas modalidades de cuidado.
La investigación que se llevó adelante centró el estudio en el análisis y la evaluación de estos cambios a nivel institucional a través de la recolección de información acerca de las modalidades de cuidado de los efectores de los distintos niveles de atención en que se divide el subsistema de salud pública. La medición se realizó mediante un sistema de clasificación de estas modalidades, adaptándolo a las necesidades y requerimientos de la población objetivo, en los tres momentos en los que se divide la atención: promoción y diagnóstico (modalidades 1, 2 y 9), tratamiento (modalidades 1, 3, 4, 5, 6, 7 y 9) y rehabilitación (modalidades 1, 8 y 9).
La comparación de la evidencia recolectada permite concluir que los logros, obstáculos, soluciones y desafíos fueron distintos de acuerdo a tres variables: la modalidad de cuidado, el nivel de atención y el territorio. En término de las modalidades de cuidado, los casos analizados reflejan avances en todas ellas, pero en mayor medida en aquellos que evidencian una mirada más interdisciplinaria e integral del sufrimiento, donde no solo se presta atención al tratamiento propiamente dicho, sino que se promueve una participación activa de la familia y del entorno social.
No obstante, las variaciones son importantes entre los casos. La primera variación se pone de manifiesto en relación con los niveles de atención. Partiendo de la premisa de que el modelo previo se apoyaba en la especialización y en el tratamiento centrado en el hospital, se observa que la principal innovación recae en la presencia protagónica del primer nivel de atención y en los CESM, cuya ponderación los ubica como aquellos que alcanzan los niveles de especialización más elevados. Los avances en los CAPS no han sido uniformes en todas las modalidades de atención. Se observa un aumento en la complejidad de los abordajes implementados, en los que se incluye el trabajo con las familias durante el tratamiento (modalidad 9) y la participación de las organizaciones comunitarias en la problemática de niños, niñas y adolescentes (modalidad 8). En este nivel de atención, el rol de los promotores de salud y de los profesionales adquiere un lugar determinante no solo en el sostenimiento del vínculo con la comunidad sino en el acceso a redes informales y recursos del sistema. Cabe destacar que los CESM, a pesar de las diversidades regionales, presentan propuestas institucionales que cumplen con los principios postulados por la LNSM. Se encuentran organizados de manera semejante a los Centros de Atención Psicosocial del modelo brasileño de salud mental, y son dispositivos que muestran importantes fortalezas en sus posibilidades de garantizar atención integral, trabajo interdisciplinario e intersectorial, accesibilidad a los cuidados, y formación de recursos humanos capacitados en brindar los cuidados apropiados a niños, niñas y adolescentes.
La segunda variación se manifiesta a escala territorial Partiendo de la idea de que las tres provincias analizadas representan la diversidad político social y cultural de la Argentina, es posible generalizar que los avances son mayores en aquellas jurisdicciones del centro del país, que disponen de mayores recursos humanos y materiales, mientras que se dificulta en la zona del noroeste argentino. Se destacan los logros alcanzados por la provincia de Santa Fe, derivados en parte de la decisión política del Ministerio de Salud provincial de transformar al hospital monovalente en salud mental en un hospital general interdisciplinario y por otra, la reorganización llevada a cabo por la Secretaría de Salud del municipio de Rosario a través de una estrategia matricial de los CAPS. Entre los retos y desafíos que deja abierto este proceso de reforma se encuentra la dificultad de asegurar el abordaje interdisciplinario en los niveles de atención primaria y hospitalaria. Si bien todos los efectores reconocen la necesidad de intercambiar con otros profesionales y de articular con otros servicios del subsector público para propiciar el debate y las soluciones innovadoras, en la práctica (con excepción del Santa Fe) sigue imperando la lógica undisciplinar y/o multidisciplinar, sin la necesaria especialización que requiere la atención de niños, niñas y adolescentes con sufrimiento psíquico.














