Servicios Personalizados
Revista
Articulo
Indicadores
-
 Citado por SciELO
Citado por SciELO -
 Accesos
Accesos
Links relacionados
-
 Citado por Google
Citado por Google -
 Similares en
SciELO
Similares en
SciELO -
 Similares en Google
Similares en Google
Compartir
Colombian Journal of Anestesiology
versión impresa ISSN 0120-3347
Rev. colomb. anestesiol. vol.43 no.4 Bogotá oct./dic. 2015
http://dx.doi.org/10.1016/j.rca.2015.02.008
Educación en Salud
Semiología pulmonar por ultrasonido -monitorización dinámica disponible junto al paciente
Semiology of lung ultrasonography - dynamic monitoring available at the patient's bedside
Hans Fred Garáa-Araquea,b,*, Juan Pablo Aristizábal-Linaresc y Hector Andrés Ruíz-Ávilad
a Anestesiólogo Cardiovascular, Hospital Militar Central, Bogotá D.C., Colombia
b Director Posgrado de Anestesia, Universidad Militar Nueva Granada, Bogotá D.C., Colombia
c Anestesiólogo, Clínica CES, Medellín, Colombia
d Residente de Anestesia, Universidad Militar Nueva Granada, Bogotá D.C., Colombia
* Autor para correspondencia. Carrera 71 bis No. 68b - 72, Bogotá, Colombia.
Correo electrónico: hafregar@gmail.com (H.F. García-Araque).
Información del artículo
Historia del artículo: Recibido el 7 de noviembre de 2014 Aceptado el 12 de febrero de 2015 On-line el 24 de junio de 2015
Resumen
El ultrasonido pulmonar es una herramienta de monitorización que se expande a nivel mundial en diferentes escenarios, ofrece una serie de parámetros ecográficos que representan el tejido pulmonar sin patología y los artefactos que se van a generar por la presencia de patología serán un gran apoyo durante el ejercicio diagnóstico para el médico que trata, quien debe tener la oportunidad de hacer una evaluación junto al paciente, de forma dinámica, sin riesgos para él o su paciente. La semiología descrita para algunas de las patologías que le competen al médico involucrado en el manejo del paciente crítico o durante el periopera-torio, ha sido tomado de grupos de expertos que han validado algunos de estos resultados con técnicas estándar como la radiografía de tórax o la tomografía axial computarizada.
Palabras clave: Enfermedades pulmonares, Ultrasonografía, Tórax, Ultrasonido ,Anestesia.
Abstract
Lung ultrasound is a monitoring tool that expands globally in different scenarios, it provides a range of ultrasound parameters that represent lung tissue without pathology, and artifacts that will be generated by the presence of pathology will be a great support during the diagnostic exercise for the physician, who should have the opportunity to do an assessment bedside the patient, dynamically, without risk to himself or to the patient. The semiology described for some of the diseases related to the physician involved in perioperative or critical patient management, has been taken from groups of experts who have validated some of these results with standard techniques such as chest radiography or computerized tomography.
Keywords: Lung diseases, Ultrasonography, Thorax, Ultrasonics, Anesthesia.
Introducción
El diagnóstico de diferentes patologías ha evolucionado en el último siglo, en la literatura encontramos, como la anamnesis, los antecedentes del paciente, la revisión por sistemas y un sigiloso examen físico, que continúan siendo la piedra angular para un diagnóstico acertado; sin embargo, uno de los grandes cambios en la praxis médica, ha sido el apoyo con diferentes métodos diagnósticos para clínicos de laboratorio o de imágenes, los cuales han tenido un desarrollo y evolución acelerada en las últimas décadas cambiando de forma importante diferentes desenlaces sea morbilidad, mortalidad o costo efectividad1.
El ultrasonido ha tenido un impacto determinante en diferentes áreas de la salud pero es de resaltar su valor en ámbitos de urgencias, trauma y tal vez algo reciente en el escenario perioperatorio. Diferentes autores demuestran con sus publicaciones cómo esta herramienta no solo diagnostica sino que también mantiene una monitorización continua imponiéndose como una necesidad irrefutable que apoya el manejo de pacientes críticos o de alta complejidad.
En los últimos 25 años, las imágenes pulmonares han brindado una gran ayuda en el diagnóstico, manejo y seguimiento de patologías pulmonares en el paciente críticamente enfermo y se tiene disponible desde la radiografía convencional hasta técnicas con un alto desarrollo tecnológico como la tomogra-fía por emisión de positrones o la tomografía por impedancia eléctrica. En la década de los cuarenta se publica el primer trabajo sobre la aplicación del ultrasonido en el área médica2. Joyner es el primero en describir la utilidad del ultrasonido en el diagnóstico de una efusión pleural, posteriormente se ha incrementado el número de publicaciones del valor del ultrasonido en diferentes patologías pulmonares3,4 (fig. 1).
Métodos
Se realizó una revisión en la literatura desde enero de 1997 hasta mayo de 2014 acerca de ultrasonido pulmonar. Se utilizaron las siguientes bases de datos, Ovid, Pubmed, Scien-ceDirect, Springer y las palabras para realizar la búsqueda fueron: «lung», «ultrasound», «pleural disease», «sonography» y «chest». La búsqueda inicial se limitó a artículos en adultos, humanos, metaanálisis, revisiones y artículos catalogados como aleatorizados.
La búsqueda principal reportó 305 artículos, de los cuales se seleccionaron solo los documentos que describían el abordaje ultrasonográfico pulmonar en pacientes críticos con adecuada representación semiológica, dando como resultado 35 artículos.
Fundamentos básicos de ultrasonido
El sonido está compuesto por ondas mecánicas que son transmitidas a través de movimientos longitudinales por tejidos elásticos. El ultrasonido está formado por ondas con frecuencias mayores a 20 000Hz5.
El ultrasonido es una forma de energía de sonido inaudible usada con fines diagnósticos, los cuales oscilan entre 2 y 20 MHz. El pulso de ultrasonido es generado por el transductor al entrar en contacto con la piel; este transductor tiene cristales piezoeléctricos localizados en el extremo distal, los cuales cambian su conformación cuando son sometidos a energía eléctrica. La estimulación eléctrica hace que los cristales oscilen generando un aumento en la frecuencia y convirtiendo la energía eléctrica en ultrasonido.
Estas ondas viajan a través del cuerpo provocando interacciones con los tejidos subyacentes, las cuales pueden ser reflejadas, absorbidas o atenuadas según su impedancia acústica.
Estas ondas finalmente son procesadas y van a formar imágenes en escala de grises, las cuales vamos a observar en la pantalla del equipo6.
Existen diferentes tipos de transductores los cuales varían en la escala de ondas de frecuencia según la necesidad. Existe el transductor curvo que genera imágenes cónicas, que oscila entre 2 a 5 MHz, usualmente se utiliza para tejidos profundos (abdomen, pelvis, obstetricia), se caracteriza por ser de baja resolución pero alta penetración. El transductor lineal para tejidos blandos que genera imágenes rectangulares oscila entre 7 a 15 MHz, se caracteriza por dar imágenes con buena resolución pero baja penetración, utilizado para tejidos superficiales y generalmente para bloqueos de nervio periférico.
Ventajas del ultrasonido
Los pacientes críticos suelen ser un reto cuando se requiere su traslado a quirófano o cuando se requiere su desplazamiento al área de imágenes diagnósticas entre otras, Braman et al. describen estas complicaciones asociadas al transporte7,8, el evitar estos desplazamientos es claramente una ventaja que tiene esta técnica, al poder hacer el examen junto al paciente, pudiendo repetirlo las veces que el paciente lo amerite durante el día, sin que esto implique un incremento en los riesgos para los pacientes ni para quien lo realice. Es importante resaltar cómo para algunos grupos ha pasado a ser una herramienta de monitorización rutinaria en la evaluación de pacientes críticos. La mala calidad de las imágenes que se obtienen con las radiografías de tórax portátiles tomadas en salas de cirugía, unidad de cuidados postanestésicos e incluso en cuidado intensivo; suelen ser fallas técnicas asociadas a una penetración inadecuada, proyecciones rotadas, inspiración inadecuada, entre otras. Estas fallas conllevan a pérdida de tiempo, de recursos e irradiaciones repetidas; algunos autores han descrito también, el poco valor que ofrecen las radiografías de tórax rutinarias como apoyo al enfoque diagnóstico y terapéutico en cuidados intensivos9-11.
Otras ventajas han sido descritas por Peris et al.11 al evaluar la eficacia del ultrasonido pulmonar como herramienta diagnóstica y de seguimiento en su Unidad de Cuidados Intensivos, logran encontrar cómo su aplicación de rutina se asocia a una disminución del número de radiografías de tórax en un 26% (p < 0,001) y de TAC de tórax en un 47% (p < 0,001), logrando disminuir la irradiación, exposición a medios de contraste y también, transporte de pacientes a otras dependencias, igualmente el ahorro estimado en los 6 meses del estudio fue de aproximadamente veintisiete mil euros (27.000)12.
En resumen, se puede considerar al ultrasonido pulmonar con grandes ventajas como el ser no invasivo, realizarlo a la cabecera del paciente, económico, sin riesgo de ionización, potencialmente reproducible y que requiere corto tiempo para su realización12,13.
Equipos y sondas
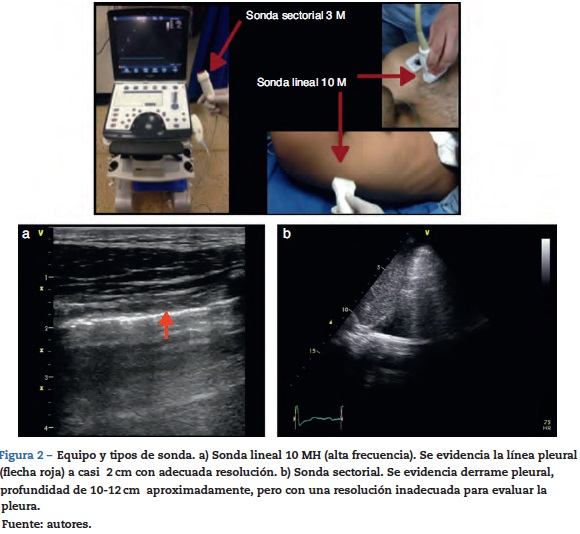
Para realizar ultrasonido pulmonar se puede utilizar cualquier transductor, es necesario recordar que a baja frecuencia se obtiene poca resolución pero mayor profundidad, entonces los transductores de baja frecuencia son preferibles para la evaluación de profundidad, parénquima, consolidación o derrames; y los transductores de alta frecuencia ofrecen una visualización mejor de las pleuras y su deslizamiento por su excelente resolución. Cada caso se debe individualizar y siempre deben ajustarse otros parámetros como profundidad adecuada y ganancia que ayudan a optimizar la calidad de la imagen.
No siempre es necesario un equipo de ultrasonido de última tecnología, así lo refiere el Dr. Liechtenstein14, quien recomienda:
«Un transductor de 5 MHz, el cual permite trabajar entre 1 y 17 cm, preferiblemente microconvexo, un ecógrafo de pequeño tamaño, calidad de imagen óptima, de rápido encendido, fácil transporte, sin necesidad de funciones doppler, ni harmónicos ni filtros complejos, y por supuesto un costo racional».
¿Existen algunas limitaciones para esta técnica?
Es importante considerar algunas limitaciones al intentar aplicar esta herramienta de monitorización o diagnóstico, pues probablemente su validez partirá de la experiencia y el grado de entrenamiento del clínico, y es importante considerar la publicación de Gargani L, quien describe algunas de estas como las características de la pared torácica de cada paciente, en especial la obesidad, la presencia de enfisema subcutáneo, material de curación que puede alterar la propagación de las ondas de ultrasonido;15 sin embargo, a pesar de esto concluye en su trabajo, que el ultrasonido pulmonar es una herramienta que permite al clínico orientar el diagnóstico de un paciente con una hipoxemia en curso ajustado o enfocado a la clínica que él presenta.
¿Cómo hacer la evaluación ultrasonográfica pulmonar?
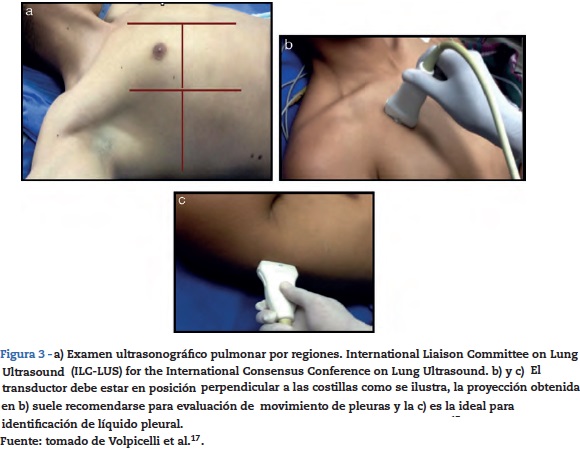
Se recomienda que al considerar la evaluación pulmonar por ultrasonido, se debe intentar buscar la pleura, el espacio pleural, el diafragma y el parénquima pulmonar16. El paciente en decúbito supino con la cabecera a 30 grados es una adecuada posición para este examen, y se puede considerar que una duración aproximada para un apropiado examen debe ser de 10 a 15 minutos; sin embargo, en situaciones de inestabilidad en las que se busca específicamente compromiso de las pleuras o líquido intratorácico en 5 minutos se puede realizar un barrido ultrasonográfico inicial y posteriormente al estabilizar la situación se procede a una evaluación más detallada. Existen diferentes propuestas con relación a las zonas recomendadas para realizar la evaluación con ultrasonido pulmonar, la propuesta vigente liderada por «International Liaison Committee on Lung Ultrasound for the International Consensus Conference on Lung Ultrasound» en el 2012 es la que considera dividir en cuatros zonas el hemitorax16,17 (fig. 2).
El examen pulmonar puede ser exhaustivo, en el cual cada espacio intercostal se evalúa, o simplificado, en el cual cada área se escanea y se interpreta (fig. 3).
Semiología pulmonar normal
Harrison enuncia: «las imágenes de ultrasonido no son útiles para la evaluación del parénquima pulmonar» en la edición del 2001 de su Texto Principios de Medicina Interna18, al considerar los principios básicos de física, el comportamiento de los haces de ultrasonido en una interfase como la que puede ser el parénquima pulmonar sano no genera más que artefactos.
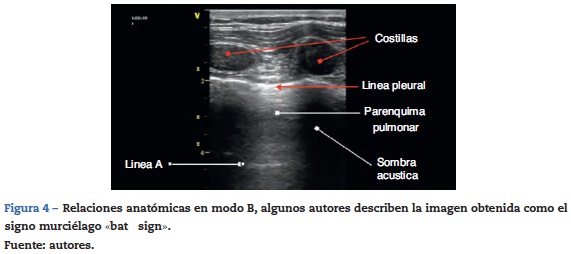
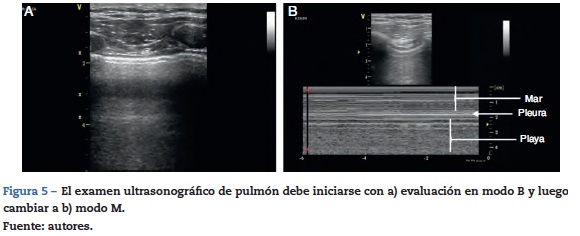
Pero esto es finalmente una ventaja a favor de su posible aplicación y se parte de los signos ecográficos encontrados en un parénquima pulmonar sano, es así como esos artefactos considerados sugestivos de normalidad son la pauta de referencia que sugiere ausencia de enfermedad, lo cual se podrá detectar de forma práctica y rápida. Inicialmente se utiliza el ultrasonido en modo bidimensional (modo B), con el transductor en dirección perpendicular a las costillas, dejando en la pantalla la imagen de dos rebordes costales y en el medio la pleura y el tejido pulmonar19.
La descripción anatómica descrita en la figura 4 parte de la identificación de estructuras óseas que generan una sobra acústica por debajo de ellas, y es entre estas dos zonas donde se buscará la pleura, la línea pleural es la primera estructura hiperecoica que se debe tratar de identificar. Es probable que usualmente con transductores de 5 MHz no se logre diferenciar las dos hojas pleurales. Un signo característico que se debe buscar de entrada en cualquier evaluación ultrasonográ-fica es la línea formada por la unión y deslizamiento entre la pleura parietal y la pleura visceral que se genera durante cada ciclo respiratorio, este deslizamiento es conocido como «lung sliding» o «signo de planeo» o deslizamiento pleural el cual se relacionará con los movimientos del ciclo respiratorio20,21. Murphy aclara que es importante recordar que la ausencia de este signo puede ser encontrado en diferentes patologías, como en adherencias pleurales, intubación bronquial selectiva, consolidación o atelectasia pulmonar22.
Líneas A
Son artefactos que se generan por la interfase gaseosa que tiene el parénquima pulmonar y se caracterizan por ser imágenes lineales hiperecoicas horizontales, estáticas que se repiten a intervalos regulares23, esta distancia es debida a la reflexión de las ondas de ultrasonido desde la piel hasta la pleura, a medida que los haces de ultrasonido se hacen más profundos tardan más tiempo en regresar al transductor (fig. 4). Es importante tener presente que su presencia no sugiere ninguna patología.
Una vez identificada la imagen anterior en modo B, se debe ubicar el cursor sobre la línea pleural entre las dos costillas y se procede a cambiar a modo M, es importante tener presente la relación de las estructuras identificadas previamente, el tejido celular subcutáneo, muscular, el cual corresponde a un patrón lineal sin movimiento. Posteriormente, se identificará la línea pleural la cual al igual que en el modo B, es una línea hiperecogénica que separa al tejido pulmonar, que se identificará distalmente en la pantalla con relación a la sonda y que en ausencia de patología se caracterizará por un patrón granular homogéneo que corresponde al movimiento del aire generado en cada ciclo respiratorio debajo de la pleura, este signo es conocido como «la playa y el mar». Siempre debe realizarse ultrasonido pulmonar contralateral para comparar resultado24 (fig. 5).
Podemos resumir afirmando que un patrón ultrasonográfico pulmonar normal está constituido en modo B, por presencia de deslizamiento pleural y líneas A y en modo M por la presencia del signo de la playa y el mar.
Semiología pulmonar patológica
La semiología que se describirá a continuación ha sido descrita y validada por diferentes autores, en sus trabajos han utilizado la tomografía axial computarizada como el «gold estándar».
El objetivo es comprender los diferentes artefactos que son generados por los fenómenos que sufren los haces de ultrasonido en tejido pulmonar que pierde su aireación normal, entonces se puede decir que al encontrar una diferente mezcla aire-líquido los artefactos cambiarán y su hallazgo apoyará la clínica para el ejercicio diagnóstico4'25. De este modo la pérdida de aire como una consolidación o en atelectasias dará una imagen típica de tejido sólido y otras como la presencia de aumento del líquido en relación al aire como en caso de edema pulmonar en donde el comportamiento del ultrasonido es completamente diferente26'27. Liechtenstein para facilitar su comprensión, describe cómo el derrame pleural es líquido puro, la consolidación alveolar tiene más líquido que aire, el síndrome intersticial con más aire que líquido y el neumotórax como aire puro14. Estos fenómenos ecográficos se convierten en una herramienta para el reconocimiento y diagnóstico de algunos síndromes que pueden ser determinantes en el diagnóstico de urgencia o de una hipoxemia en curso a la cabecera del paciente20,28.
Líneas B
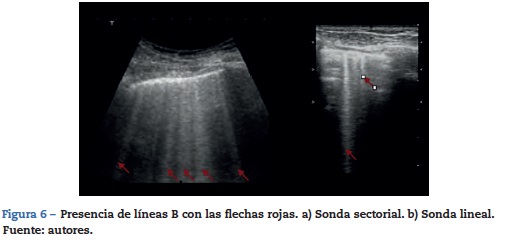
Otro fenómeno físico que se debe tener en cuenta es la relación del líquido y los gases con la gravedad, de este modo, estos últimos serán encontrados en niveles elevados y el líquido hacia posiciones declives, pero cuanto estos dos se mezclan se presenta este artefacto ecográfico conocido como «líneas B», también llamadas «cola de cometa». Sus primeras descripciones fueron en los 80, pero se considera que realmente fue Liechtenstein quien las describe apoyado en hallazgos por ultrasonido con las imágenes de tomografía axial computarizada29,30.
Estas líneas B, son imágenes que deben cumplir 7 características: son artefactos hidro-aéreos en imagen de cola de cometa, se inician en la línea pleural, son hiperecoicas, bien definidas, diseminadas hacia el final de la pantalla, borran las líneas A, y se movilizan con el deslizamiento pleural cuando este está presente.
La presencia de más de 3 líneas B indican la presencia de un síndrome alvéolo-intersticial.
Síndrome intersticial
El síndrome intersticial involucra un grupo de patologías (edema pulmonar, procesos infecciosos), que deben ser siempre analizadas dentro del contexto clínico que se caracterizan por la presencia de algunos signos ecográficos que ayuda en el diagnóstico, y que son generados por el engrosamiento del espacio intersticial, dentro de esto lo que se describe característicamente es la presencia de líneas b, a la evaluación por ultrasonido, patrón que generalmente se asocia a mayor contenido de aire y escaso contenido de líquido (fig. 6). Estas líneas B o signos de cola de cometa, como ya se describió previamente, deben ser encontradas en las diferentes vistas que obtenemos, excepto en la vista inferior en el espacio intercostal inmediatamente superior al diafragma donde podemos encontrar la presencia de estas líneas sin ser patológicas20,28,31.
Se deben buscar en las proyecciones anterolaterales pues en la proyección dorsal, su presencia puede ser explicada por efecto de la gravedad. La presencia de más de 3 líneas B tiene una correlación con los hallazgos en una radiografía de tórax que es del 93 y del 100% cuando se compara con la tomografía axial computarizada. También se resalta nuevamente que el ultrasonido no permite diferenciar si es líquido o pus lo que ocupa el alvéolo así como qué tipo de tejido está presente, si es infltrativo o fibrótico, por lo cual se debe hacer un enfoque clínico que soporte los hallazgos ecográficos4,21.
Derrame pleural
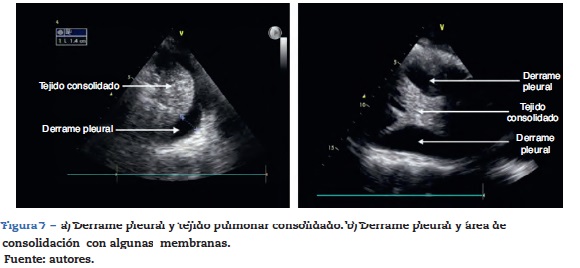
El sitio de ubicación de la sonda recomendada es la línea axilar posterior y realizar el barrido ecográfico en diferentes espacios intercostales para determinar el nivel del derrame, luego con la ecografía pulmonar se puede estimar el volumen del derrame y marcar o dirigir el sitio de la punción para su drenaje o estudio. Se debe también estandarizar la posición del paciente en el momento de hacer la medición y suele ser entre 0 y 15 grados de inclinación21. Como se mencionó previamente, el derrame pleural está conformado en su gran mayoría por una fase líquida la cual podemos evidenciar en la US como un área anecoica (fig. 7), es importante identificar esta colección en la parte de arriba del diafragma, y se recomienda valorar otros signos semiológicos para poder determinar realmente la presencia de líquido en el espacio pleural20,28,31. Se buscará en modo M, y es el signo «sinusoidal» en el que el área anecoica cambiará su dimensión con el ciclo respiratorio.
Esta información obtenida por ultrasonido puede también ayudar a sospechar el tipo de líquido presente en las pleuras. Es probable encontrar en derrames grandes áreas de consolidación o probablemente atelectasias por compresión del tejido pulmonar, también en algunos casos se pueden encontrar imágenes como membranas o segmentos irregulares móviles que se conocen como el signo del «plancton» el cual esta más relacionado con hemotórax o empiemas. Algunas imágenes pueden aparecer con tabiques o septos también correlacionados con estas mismas entidades.
Así pues, esta herramienta ofrece una ayuda diagnóstica temprana en la diferenciación del tipo de colección que puede estar en un derrame32.
Consolidación alveolar
Para hablar de consolidación alveolar, debemos recordar que en este proceso nos encontramos con una ocupación de líquido dentro del alvéolo. A diferencia de otras patologías la consolidación alveolar aparece en cualquier sector del pulmón, pero es importante tener presente que la consolidación puede ser una atelectasia, una neumonía, una contusión pulmonar o una lesión tumoral, entre otras21.
Dentro de los hallazgos que se debe encontrar por ultrasonido, es la similitud del tejido pulmonar consolidado a el tejido de órgano sólido (fig. 7), por lo tanto es necesario hacer una evaluación juiciosa de los diferentes sectores de los campos pulmonares28,31.
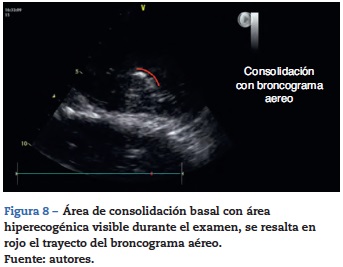
Algunos hallazgos adicionales que pueden ayudar a confirmar este diagnóstico es la presencia de broncograma aéreo (fig. 8), la cual se caracteriza por ser un imagen hiperecogénica móvil con el ciclo respiratorio33.
Neumotórax
El ultrasonido pulmonar ha sido encontrado con una mayor efectividad en el diagnóstico de un neumotórax a diferencia de las radiografías34, y esto se ha podido documentar en diferentes publicaciones encontrando un valor predictivo negativo del 100% para descartarlo35. La interposición de aire entre las dos hojas pleurales evita la presencia de deslizamiento pleural y de «líneas B».
En esta nos encontramos con un patrón de aire solamente sin presencia de líquido como se mencionó previamente.
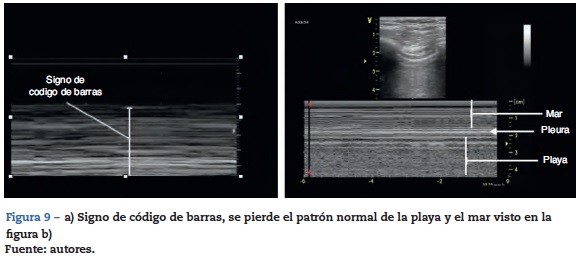
Se debe buscar en las proyecciones anteriores en el paciente en decúbito supino. El enfoque inicial parte de la búsqueda del deslizamiento pleural, su ausencia es el primer signo de alarma o sospecha de esta patología, y se debe confirmar con el modo M donde encontraremos un patrón denominado signo de «código de barras»20,31,36.
Otro hallazgo descrito, es la presencia del «punto pulmón», en el cual tenemos un segmento de pulmón que genera un patrón ecográfico normal con el del código de barras en el modo M (fig. 9).
Conclusión
Esta técnica de monitorización ofrece a pesar de algunas limitaciones, una gran serie de ventajas para el paciente y el médico que trata. El entrenamiento en esta tecnología no requiere un programa muy dispendioso, pero sí se requiere de una formación en principios básicos de ultrasonido y posteriormente un componente práctico sobre paciente sanos y posteriormente con acompañamiento en la evaluación de algunas patologías pulmonares, esto se afirma por la facilidad de la técnica para la obtención de las imágenes, pero sí se requiere el adecuado conocimiento de los componentes semiológicos hallados por ultrasonido, descritos para las diferentes entidades, son herramientas que han sido validadas por diferentes autores.
Esta introducción a la semiología por ultrasonido de la evaluación pulmonar le permitirá comprender de manera óptima los protocolos actuales propuestos para el enfoque y manejo del paciente que cursa con inestabilidad hemo-dinámica, dificultad respiratoria o hipoxemia, aplicado al escenario perioperatorio, en cuidados intensivos o en urgencias.
Financiamiento
Los autores no recibieron patrocinio para llevar a cabo este artículo.
Conflicto de intereses
Los autores declaran no tener conflicto de intereses.
Referencias
1. Burke M. Laboratory medicine in the 21st century. Am J Clin Pathol. 2000;114:841-6. [ Links ]
2. Dénier A. Les ultrasons, leur application au diagnostic. Presse Med. 1946;22:307-8. [ Links ]
3. Joyner CR, Herman RJ, Reid JM. Reflected ultrasound in the detection and localization of pleural effusion. JAMA. 1967;200:399-402. [ Links ]
4. Lichtenstein D, Mézière G, Biderman P, Gepner A, Barré O. The comet-tail artifact. An ultrasound sign of alveolar interstitial syndrome. Am J Respir Crit Care Med. 1997;156:1640-6. [ Links ]
5. Greco F. Echography in anesthesiology, intensive care and emergency medicine. Springer; 2010. [ Links ]
6. Dexheimer L, Dalcin P, Teixeira C, Beltrami F. Lung ultrasound in critically ill patients: a new diagnostic tool. J Bras Pneumol. 2012;38:246-56. [ Links ]
7. Braman SS, Dunn SM, Amico CA, Millman RP. Complications of intrahospital transport in critically ill patients. Ann Intern Med. 1987;107:469-73. [ Links ]
8. Beckmann U, Gillies DM, Berenholtz SM, Wu AW, Pronovost P. Incidents relating to the intrahospital transfer of critically ill patients. An analysis of the reports submitted to the Australian Incident Monitoring Study in Intensive Care. Intensive Care Med. 2004;30:1579-85. [ Links ]
9. Via G, Storti E. Lung ultrasound in the ICU: from diagnostic instrument to respiratory monitoring tool. Minerva Anestesiol. 2012;78:1282-96. [ Links ]
10. Graat ME, Kroner A, Spronk PE, Korevaar JC, Stoker J, Vroom MB, et al. Elimination of daily routine chest radiographs in a mixed medical-surgical intensive care unit. Intensive Care Med. 2007;33:639-44. [ Links ]
11. Peris A, Tutino L, Zagli G. The use of point-of-care bedside lung ultrasound significantly reduces the number of radiographs and computed tomography scans in critically ill patients. Anesth Analg. 2010;111:687-921. [ Links ]
12. Koeze J, Nijsten M, Lansink A, Droogh J, Farouq I. Bedside lung ultrasound in the critically ill patient with pulmonary pathology: different diagnoses with comparable chest X-ray opacification. Crit Ultrasound J. 2012;4:1. [ Links ]
13. Liechtenstein D. Échographie pulmonaire en réanimation et aux urgences [Lung ultrasound in the critically ill]. Réanimation. 2008;17:722-30. [ Links ]
14. Via G, Storti E, Gulati G, Neri L, Mojoli F, Braschi A. Lung ultrasound in the UCI: from diagnostic instrument to respiratory monitoring tool. Minerva Anesthesiol. 2012;78:1286-96. [ Links ]
15. Gargani L. Lung ultrasound: a new tool for the cardiologist. Cardiovasc Ultrasound. 2011;9:6. [ Links ]
16. Volpicelli G, Elbarbary M, Blaivas M, Liechtenstein D, International Liaison Committee on Lung Ultrasound (ILC-LUS) for the International Consensus Conference on Lung Ultrasound (ICC-LUS). International evidence-based recommendations for point-of-care lung ultrasound. Intensive Care Med. 2012;38:577-91. [ Links ]
17. Volpicelli G, Mussa A, Garofalo G, Cardinale L, Casoli G, Perotto F, et al. Bedside lung ultrasound in the assessment of alveolar-interstitial syndrome. Am J Emerg Med. 2006;24:689-96. [ Links ]
18. Fauci AS, Braunwald E, Kasper D, Hauser SL, Longo DL, Jameson JL, et al. Harrison's principles of internal medicine. New York: McGraw-Hill; 2008. p. 17. [ Links ]
19. Reissig A, Copetti R, Kroegel C. Current role of emergency ultrasound of the chest. Crit Care Med. 2011;39. [ Links ]
20. Liechtenstein D, Meziere G. Relevance of lung ultrasound in the diagnosis of acute respiratory failure: the BLUE protocol. Chest. 2008;134:117-25. [ Links ]
21. Colmenero M, Garcia m. Utilidad de la ecografia pulmonar en la unidad de medicina intensiva. Med Intensiva. 2010;34:620-8. [ Links ]
22. Murphy M, Nagdev A, Sisson C. Lack of lung sliding on ultrasound does not always indicate a pneumothorax. Resuscitation. 2008;77:270. [ Links ]
23. Soldati G, Sher S. Bedside lung ultrasound in critical care practice. Minerva Anestesiol. 2009;75:509-17. [ Links ]
24. Bouhemad B, Zhang M, Lu Q, Rouby J. Clinical review: bedside lung ultrasound in critical care practice. Crit Care. 2007;11:1-9. [ Links ]
25. Kristensen B, Teoh W, Graumann O, Laursen B. Ultrasonography for clinical decision-making and intervention in airway management: from the mouth to the lungs and pleurae. Insights Imaging. 2014;5:253-79. [ Links ]
26. Soldati G, Copetti R, Sher S. Sonographic interstitial syndrome: the sound of lung water. J Ultrasound Med. 2009;28:163-74. [ Links ]
27. Liechtenstein D, Meziere G, Seitz J. The dynamic air bronchogram. A lung ultrasound sign of alveolar consolidation ruling out atelectasis. Chest. 2009;135:1421-5. [ Links ]
28. Lichtenstein D. Ultrasound in the management of thoracic disease. Crit Care Med. 2007;35:5. [ Links ]
29. Ziskin MC, Thickman DI, Goldenberg NJ, Lapayowker MS, Becker JM. The comet tail artifact. J Ultrasound Med. 1982;1:1-7. [ Links ]
30. Targhetta R, Chavagneux R, Balmes P, Lemerre C, Mauboussin JM, Bourgeois JM, et al. Sonographic lung surface evaluation in pulmonary sarcoidosis: preliminary results. J Ultrasound Med. 1994;13:381-8. [ Links ]
31. Via G, Storti E, Gulati G, Neri L, Mojoli F, Braschi A. Lung ultrasound in the ICU: from diagnostic instrument to respiratory monitoring tool. Minerva Anestesiol. 2012;78:1282-96. [ Links ]
32. Yang PC, Luh KT, Chang DB, Wu HD, Yu CJ, Kuo SH. Value of sonography in determining the nature of pleural effusion: analysis of 320 cases. AJR Am J Roentgenol. 1992;159:29-33. [ Links ]
33. Weinberg B, Diakoumakis EE, Kass EG, Seife B, Zvi ZB. The air bronchogram: sonographic demonstration. AJR Am J Roentgenol. 1986;147:593-5. [ Links ]
34. Elbarbary M, Melniker LA, Volpicelli G, Neri L, Petrovic T, Storti E, et al. Development of evidence-based clinical recommendations and consensus statements in critical ultrasound field: why and how? Crit Ultrasound. 2010;2: 93-5. [ Links ]
35. Liechtenstein D, Goldstei I, Mourgeon E, Cluzel P, Grenier P, Rouby J. Comparative diagnostic performances of auscultation. Chest radiography, and lung ultrasonography in acute respiratory distress syndrome. Anesthesiology. 2004;100:9-15. [ Links ]
36. Lichtenstein D, Meziere G, Biderman P, Gepner A. The "lung point": an ultrasound sign specific to pneumothorax. Intensive Care Med. 2000;26:1434-40. [ Links ]











 texto en
texto en