Serviços Personalizados
Journal
Artigo
Indicadores
-
 Citado por SciELO
Citado por SciELO -
 Acessos
Acessos
Links relacionados
-
 Citado por Google
Citado por Google -
 Similares em
SciELO
Similares em
SciELO -
 Similares em Google
Similares em Google
Compartilhar
Colombian Journal of Anestesiology
versão impressa ISSN 0120-3347
Rev. colomb. anestesiol. vol.45 no.3 Bogotá jul./set. 2017
Guías de manejo
Guía de práctica clínica para la administración de sedación fuera del quirófano en pacientes mayores de 12 años
a Clínica de la Mujer, Bogotá D.C., Colombia.
b Faculty of Medicine, Universidad Nacional de Colombia, Bogotá D.C., Colombia.
c Sedación Ambulatoria SAS, Bogotá D.C., Colombia.
d Compensar, CONSEDAR, Bogotá D.C., Colombia.
Introducción:
La sedación es una práctica frecuentemente utilizada en múltiples escenarios fuera de salas de cirugía y que actualmente se realiza por diferentes grupos interdisciplinarios; es perentorio la adquisición de prácticas seguras, estandarizadas y un entrenamiento adecuado del personal involucrado.
Objetivos:
Actualizar la información disponible, generar estándares mínimos de atención para realizar procedimientos de sedación de alta calidad basada en la mejor evidencia disponible que redunde en prácticas de atención seguras y efectivas, disminuyendo la variabilidad no justificada de la misma.
Materiales y métodos:
Se conformó un grupo con diferentes profesionales de la salud con experiencia en sedación fuera de quirófano y representantes de sociedades científicas y de pacientes que desarrollaron la guía. A través de un consenso no formal de expertos temáticos y metodólogos, se definió su contenido, alcances y objetivos, población, preguntas a desarrollar y se realizó una revisión sistemática de la literatura para formular las recomendaciones con niveles de evidencia graduados de acuerdo a la metodología GRADE.
Resultados:
Se presenta una versión resumida de la Guía de Práctica Clínica con recomendaciones para la administración de sedación como parte de los procedimientos diagnósticos o terapéuticos fuera del quirófano en pacientes mayores de 12 años.
Conclusiones:
La Guía de Práctica Clínica presenta recomendaciones basadas en la evidencia con el propósito de estandarizar el procedimiento, mejorarla calidad de atención y disminuir la morbilidad de los pacientes que requieran sedación fuera del quirófano.
Palabras clave: Guías de práctica clínica como asunto; Práctica clínica basada en evidencia; Sedación consciente; Sedación profunda; Colombia
Introduction:
Sedation is a practice frequently used in multiple settings outside the operating room. Currently, it is employed by different interdisciplinary groups. It is imperative to ensure safe, standardized practices and proper training of the personnel involved.
Objectives:
To update available information, create minimum standards of care for performing high-quality sedation procedures based on the best available evidence. These standards lead to safe and effective care practices, reducing unjustified variability.
Materials and methods:
A group of different health professionals with experience in sedation outside the operating room and representatives of scientific and patient societies developed the guideline. Through a non-formal consensus of thematic and methodological experts, the content, scope and objectives, study populations, and questions to be examined were all defined. A systematic review of the literature was performed to formulate the recommendations with graduated levels of evidence in accordance with GRADE methodology.
Results:
A summarized version of the Clinical Practice Guideline with recommendations for the administration of sedation as part of diagnostic or therapeutic procedures outside the operating room in patients over the age of 12.
Conclusions:
The Clinical Practice Guideline presents evidence-based recommendations in order to standardize the procedure, improving the quality of care, and reducing morbidity of patients that require sedation outside of the operating room.
Keywords: Practice guidelines as topic; Evidence-based practice; Conscious sedation; Deep sedation; Colombia
Objetivo y alcances
La guía de práctica clínica está dirigida a médicos (generales y especialistas, incluyendo anestesiólogos) y odontólogos que atienden pacientes hospitalizados o ambulatorios que requieren sedación fuera del quirófano. Además de proponer recomendaciones basadas en la mejor evidencia disponible, tiene como objetivo establecer las intervenciones efectivas y seguras para el manejo de los pacientes mayores de 12 años que requieren sedación como parte de los procedimientos diagnósticos o terapéuticos realizados fuera del quirófano para brindar una atención de la más alta calidad y disminuir la variabilidad no justificada en la práctica.
Introducción y metodología
La sedación es una práctica utilizada frecuentemente para la realización de procedimientos médicos y odontológicos invasivos y no invasivos, como diagnósticos por imagen, radiología invasiva, cateterismos cardiacos, endoscopias1. Para el desarrollo de la guía se siguió un diseño metodológico riguroso, válido y reproducible; con ello se buscó prevenir y controlar los sesgos; con una visión interdisciplinaria y con amplios espacios de participación y discusión.
Las intervenciones contempladas en la guía fueron: 1) la preparación de los pacientes, 2) el profesional que debe administrar la sedación, 3) la monitorización, 4) las intervenciones farmacológicas y 5) el cuidado inmediato posterior al uso de sedación. Además se plantea la realización de un currículo basado en la evidencia que contenga las competencias necesarias del personal que administra sedación en mayores de 12 años fuera de quirófano. Dicho currículo es presentado en otro artículo de este mismo número.
Para la construcción de las recomendaciones fue necesario recuperar sistemáticamente y estudiar toda la información disponible, revisar críticamente su validez, calificar su calidad, generar resultados secundarios a partir de estudios primarios, revisiones sistemáticas o metaanálisis, y adelantar mesas de discusión para resolver las controversias. La GPC contó con la revisión experta de pares académicos y metodólogos que avalaron su calidad y pertinencia.
Para conocer en detalle la metodología implementada durante el desarrollo de la presente guía de práctica clínica, remitimos al lector al documento disponible en el anexo metodológico, así como en el apéndice web.
Recomendaciones generales
¿Cuáles son las intervenciones más seguras y efectivas para la preparación de los pacientes mayores de 12 años que requieren sedación fuera del quirófano?
Valoración del paciente
La búsqueda sistemática de la literatura no arrojó estudios que abordaran la pregunta clínica. Recomendaciones de expertos apoyan fuertemente que todos los pacientes deben ser valorados antes de un procedimiento bajo sedación y analgesia. La valoración debe incluir: historia médica con antecedentes de enfermedades coexistentes y antecedentes quirúrgicos, antecedente de sedación y anestesia general previa, medicamentos, alergias, estado de ayuno, estado de la dentadura y presencia de prótesis. El examen físico incluye: valoración de vía aérea, estado cardiovascular, respiratorio y lo relacionado con sus antecedentes durante la anamnesis2,3.
Durante la valoración presedación es fundamental identificar a los pacientes con riesgo de presentar eventos adversos, como son: los pacientes con riesgo cardiovascular, respiratorio o de compromiso de la vía aérea; con enfermedad hepática o renal, obesidad mórbida, síndrome de apnea obstructiva del sueño; con riesgo de broncoaspiración, antecedente de evento adverso durante sedación previa, y los mayores de 75 años de edad4,5; en consecuencia, estos pacientes y los demás clasificados como ASA IV/V, que tienen 5 a 7 veces más riesgo de eventos adversos relacionados con la sedación comparado con los pacientes ASA I/II, requerirán valoración y manejo por un especialista en anestesiología y en un escenario con las condiciones adecuadas para manejar las complicaciones6-8.
Consentimiento informado
La búsqueda de la literatura no arrojó estudios que abordaran la pregunta clínica. Recomendaciones de expertos apoyan fuertemente la explicación al paciente del procedimiento, incluyendo riesgos, beneficios y alternativas en casos de sedación profunda, y lo apoyan en los casos de sedación moderada2. El consentimiento informado para sedación y/o analgesia para el procedimiento debe ser obtenido del paciente o de un tutor legal en caso de ser menor de edad o de tener alguna limitación; ello, basado en la legislación actual3. Quien realiza el procedimiento debe comunicar al paciente, por escrito, información que incluya la naturaleza del procedimiento, e indicaciones incluyendo el ayuno; también, qué debe esperar durante el procedimiento, así como los posibles efectos secundarios6.
Ambiente de sedación
La búsqueda de la literatura no arrojó estudios que abordaran esta pregunta clínica. Recomendaciones de expertos muestran que el ambiente en el que se administre la sedación debe tener como mínimo una fuente confiable de oxígeno, aspiración, equipo de reanimación y medicamentos de emergencia9.
Lista de chequeo
Una revisión sistemática de la literatura, con puntaje AMS-TAR 5/1110, evaluó la efectividad del uso de lista de chequeo para la prevención de complicaciones médicas, posterior a procedimientos electivos o de emergencia. Se recuperaron 7 estudios observacionales con 37.339 participantes. Cinco de los estudios incluidos utilizaron la lista de chequeo de la Organización Mundial de la Salud y otro, la lista de la Asociación de Enfermeras Registradas.
Con base en esta revisión sistemática, se pudo establecer que, comparado con el no uso de listas de chequeo antes de la intervención, el uso de este instrumento redujo la probabilidad de experimentar cualquier tipo de complicaciones (RR 0,64; IC 95% CI 0,57 a 0,72) y la frecuencia de infecciones en el sitio operatorio (RR 0,54; IC 95% 0,40 a 0,72), sin que su uso se asocie con infección respiratoria (RR 1,03; IC 95% 0,73 a 1,45), regreso no planeado a salas de cirugía (RR, 0,76; IC 95% 0,56 a 1,02) o muerte posterior al procedimiento (RR 0,79; IC 95% 0,57 a 1,11).
La calidad de la evidencia fue muy baja por limitaciones en el riesgo de sesgos, la aplicabilidad, la precisión y la consistencia de los resultados.
Criterios de selección
La búsqueda de la literatura no arrojó revisiones que abordaran la pregunta clínica. No obstante, se recuperaron dos estudios de cohortes que analizaron los factores que influencian el éxito de la sedación consciente en pacientes que reciben intervenciones fuera del quirófano11,12.
El primer estudio12, con 300 participantes a quienes se les realizó endoscopia de vías digestivas altas o sigmoidoscopia diagnóstica, evaluó los factores relacionados con un nivel de sedación apropiado.
Con base en este estudio se pudo establecer que los factores que influencian el éxito de la sedación en pacientes fuera del quirófano son la edad (p = 0,0004, mayor dolor informado en pacientes jóvenes; p < 0,0001, menor nivel de sedación en sujetos de mayor edad), el género (p = 0,0062, menor cooperación en pacientes de sexo femenino), el índice de masa corporal (p = 0,0495, menor cooperación en pacientes de contextura delgada), el haber recibido sedación previamente (p = 0,030, mayor dolor informado en pacientes sin experiencia previa en sedación), la duración del procedimiento (p = 0,026, menor cooperación a mayor duración del procedimiento) y la necesidad de realizar biopsia durante la intervención (p = 0,049, mayor dolor informado en pacientes con toma de biopsia). La duración del procedimiento no se asoció con una mayor o menor frecuencia de sedación exitosa (p = 0,31).
El segundo estudio11 evaluó los factores que influencian la sedación en una cohorte de 180 participantes a quienes se les realizó endoscopia de vías digestivas altas o colonoscopia. Con base en este estudio se pudo establecer que los factores que influencian el éxito de la sedación en pacientes fuera del quirófano fueron el grado de ansiedad antes del procedimiento (OR 3,29; IC 95% 1,49 a 7,26) y la presencia de rasgo de personalidad ansiosa (OR 2,92; IC 95% 1,32 a 6,46), sin que para las demás variables analizadas se documente una asociación estadísticamente significativa. La calidad de la evidencia fue muy baja por algunas limitaciones en el riesgo de sesgos y la precisión de los resultados.
Ayuno preoperatorio. Una revisión sistemática de la literatura, con puntaje AMSTAR 9/1113, evaluó la duración óptima del ayuno preoperatorio y el tipo y volumen de ingesta permitida en adultos programados para cirugía ambulatoria bajo anestesia general. Se recuperaron 22 ensayos clínicos controlados, para un total de 2.270 participantes. A partir de esta revisión sistemática se pudo establecer lo siguiente.
Ayuno preoperatorio frente a ingesta de líquidos o sólidos. Cuando se comparó ayuno preoperatorio frente a la ingesta de líquidos durante los 120 a 180 min previos al procedimiento, la restricción en la ingesta de alimentos no se asoció con un menor o un mayor contenido gástrico en ml (DM -0,84 ml; IC 95% -2,77 a 1,08) o en términos de diferencias en el pH gástrico estimado (DM 0,14 puntos; IC 95% - 0,04 a 0,31). Cuando se comparó el ayuno frente a la ingesta de sólidos, el consumo de alimentos no se asoció con un mayor volumen gástrico (DM 0,88 ml; IC 95% -7,68 a 9,44) o con diferencias sustanciales en los valores de pH comparado con la estrategia de ayuno preoperatorio (DM -1,15 puntos; IC 95% -4,09 a 1,79). Finalmente, cuando se comparó el ayuno preoperatorio con la ingesta ilimitada de líquidos, tampoco se observaron diferencias estadísticamente significativas en términos de volumen (DM 0,33 ml; IC 95% -4,38 a 5,05) o el pH gástrico (DM 0,19 puntos; IC 95% -0,01 a 0,39). No se presentaron eventos adversos serios. La calidad de la evidencia fue muy baja por limitaciones en el riesgo de sesgos, la aplicabilidad, la precisión y la consistencia de los resultados.
Ingesta de sólidos frente a ingesta de líquidos. Un estudio comparó la seguridad y la efectividad de permitir el consumo de alimentos sólidos frente a líquidos en esta población. Cuando se comparó frente al consumo de líquidos, el consumo de alimentos sólidos no se asoció con un mayor o menor volumen (DM -1,7 ml; IC 95% -12,44 a 9,04) o con cambios sustanciales en el pH gástrico (DM 0,3 puntos; IC 95% -1,13 a 1,73). La calidad de la evidencia fue muy baja por limitaciones en el riesgo de sesgos, la aplicabilidad y la precisión de los resultados.
Ayuno preoperatorio frente a ingesta según tipo de líquido. Cuando se comparó ayuno preoperatorio frente a la ingesta de agua antes del procedimiento, la restricción en la ingesta de alimentos no se asoció con un menoro un mayorcontenido gástrico en ml (DM -2,51 ml; IC 95% -4,6 a 0,42) o en términos de diferencias en el pH gástrico estimado (DM 0,09 puntos; IC 95% -0,1 a 0,29). Cuando se comparó el ayuno frente a la ingesta de café con leche, el consumo de café con leche no se asoció con un mayor volumen gástrico (DM 1,3 ml; IC 95% -6,37 a 8,97).
Finalmente, cuando se comparó el ayuno preoperatorio con la ingesta de jugo de frutas, tampoco se observaron diferencias estadísticamente significativas en términos de volumen gástrico (DM 0,5 ml; IC 95% -6,5 a 7,5). No se presentaron eventos adversos serios. La calidad de la evidencia fue muy baja por limitaciones en el riesgo de sesgos, la aplicabilidad y la precisión de los resultados.
Intervenciones no farmacológicas para optimizar la sedación. Una revisión sistemática de la literatura, con puntaje AMS-TAR de 10/1114, evaluó la efectividad del uso de intervenciones no farmacológicas para aumentar la cooperación de los niños sometidos a procedimientos ambulatorios de carácter médico u odontológico bajo anestesia general.
Se recuperaron 28 ensayos clínicos controlados, para un total de 2.681 participantes menores de 17 años. De los 28 ensayos clínicos incluidos en esta revisión, 12 evaluaron como intervención la presencia de los padres; en 13, la intervención fue recibida por el niño o el binomio hijo-padre, en tanto que en 3, los padres fueron objeto de la intervención. La mayoría de los niños recibieron anestesia inhalada con oxígeno, óxido nitroso o sevoflurano. Cuando se comparó la presencia de los padres o el uso de hipnosis frente a la administración de midazolam como sedante previo al procedimiento, el uso de estas intervenciones no farmacológicas no redujo la ansiedad (DME 0,03; IC 95% - 0,14 a 0,2 y RR 0,59, IC 95% 0,33 a 1,04, respectivamente), el tiempo (DM -0,94; IC 95% -2,41 a 0,53 en min) o la frecuencia de delirio (RR 0,66; IC 95% 0,37 a 1,18) posterior a la inducción. No obstante, sí se observó una mayor cooperación durante la inducción cuando esta se administró con la ayuda de máscara (RR 1,27; IC 95% 1,06 a 1,51 comparado con inducción intravenosa), mas no con estimulación sensorial baja (RR 0,66; IC 95% 0,45 a 0,95).
La calidad de la evidencia fue muy baja por limitaciones en el riesgo de sesgo, la aplicabilidad y la precisión de los resultados.
¿Qué profesional debe administrar la sedación a los pacientes mayores de 12 años que requieren sedación fuera del quirófano?
Sedación administrada por no anestesiólogo frente a sedación administrada por anestesiólogo. La búsqueda recuperó una revisión sistemática y un ensayo clínico controlado aleatorizado que evaluaron la seguridad y la efectividad de la intervención de interés. La revisión sistemática de la literatura con puntaje AMSTAR 3/1115 realizó un metaanálisis de comparaciones indirectas dirigido a evaluar la seguridad y la efectividad de la sedación administrada por no anestesiólogos frente a la sedación administrada por un anestesiólogo en pacientes a quienes se les realizaron procedimientos endoscópicos electivos, como ultrasonido endoscópico, colangiopancreatografía retrógrada endoscópica o enteroscopia.
En el metaanálisis (16 estudios incluidos, 2.953 participantes)15, la sedación fue administrada por no anes-tesiólogos. En la mitad de los casos, se utilizó propofol combinado con otro agente adyuvante (midazolam, fentanilo o meperidina) para inducir sedación. Para el segundo metaanálisis (10 estudios incluidos, 2.374 participantes) la sedación fue administrada por anestesiólogos y en 2 estudios no se utilizó un agente adyuvante sumado al propofol. Finalmente, para ambos metaanálisis, la sedación fue suministrada por un anestesiólogo o por una enfermera certificada en anestesia bajo la guía de un anestesiólogo, o por una enfermera guiada por un gastroenterólogo, o por un médico no anestesiólogo. A partir de este metaanálisis se pudo establecer que los pacientes que reciben sedación por parte de un anestesiólogo informan una mayor satisfacción posterior al procedimiento (puntaje de escala visual análoga de 1 a 10, siendo 1 no satisfecho y 10 muy satisfecho. No anestesiólogos, puntaje 7,22; IC 95% 7,17 a 7,27, frente a anestesiólogos, puntaje 9,82; IC 95% 9,76 a 9,87), a expensas de una mayor frecuencia de intervención de la vía aérea (no anestesiólogo 3,5%; IC 95% 2,6 a 4,7, frente a anestesiólogos, 13,3%; IC 95% 11,8 a 15,0). Por otra parte, la sedación administrada por anestesiólogos incrementa la satisfacción del endoscopista con el procedimiento (puntaje de escala visual análoga de 1 a 10, siendo 1 no satisfecho y 10 muy satisfecho. No anestesiólogos, puntaje 6,02; IC 95% 5,94 a 6,11, frente a anestesiólogos, puntaje de 9,06; IC 95% 8,91 a 9,21), sin que esto se vea reflejado en una mayor o menor frecuencia de episodios de hipoxemia (no anestesiólogos, 13,3%; IC 95% 11,7 a 15,2, frente a anestesiólogos 14,3%; IC 95% 12,8 a 15,9) cuando la sedación es administrada por un profesional entrenado diferente a un anestesiólogo15. La calidad de la evidencia fue «muy baja» por algunas limitaciones en el riesgo de sesgo, consistencia, aplicabilidad y precisión de los resultados. El ensayo clínico controlado aleatorizado16 evaluó la seguridad y la efectividad de la sedación administrada por gastroenterólogos, comparada con la sedación administrada por anestesiólogos. El estudio reclutó 154 participantes entre los 20 y los 80 años de edad, a quienes se les realizó disección submucosa endoscópica como parte del tratamiento para cáncer gástrico temprano.
La sedación del grupo asignado a la intervención la proporcionó un gastroenterólogo endoscopista diferente a quien ejecutó el procedimiento y la sedación en el grupo control la suministró un anestesiólogo. Con base en este ensayo clínico, se pudo establecer que comparada frente a la sedación administrada por el anestesiólogo, la sedación administrada por un gastroenterólogo no se acompañó de una mayor o menor frecuencia de episodios de hipotensión (RR 1,04; IC 95% 0,17 a 6,05) o de intervenciones de la vía aérea (RR 1,02; IC 95% 0,47 a 2,22), pero sí de un mayor número de pacientes que experimentaron sedación profunda inadvertida (RR 1,66; IC 95% 1,20 a 2,29) y de una menor frecuencia de participantes que logran una recuperación completa dentro de los primeros 5 min (RR 0,53; IC 95% 0,40 a 0,69). No obstante, los pacientes asignados al brazo de sedación por parte del endoscopista informaron una mayor satisfacción con el cuidado recibido (RR 1,80; IC 95% 1,07 a 3,02), a expensas de una menor satisfacción por parte de quienes ejecutaron el procedimiento (RR 0,56; IC 95% 0,42 a 0,75).
La calidad de la evidencia fue baja por algunas limitaciones en el riesgo de sesgo, consistencia, aplicabilidad y precisión de los resultados.
¿Cuáles son las intervenciones más seguras y efectivas para monitorizar los pacientes mayores de 12 arios que reciben sedación fuera del quirófano?
Monitorización con capnografía frente a monitorización sin capnografía. Una revisión sistemática de la literatura, con puntaje AMSTAR de 8/1117, evaluó la seguridad del uso de la monitorización clínica acompañada de capnografía para la vigilancia de pacientes que requieren sedación fuera del quirófano. Se recuperaron 6 ensayos clínicos controlados para un total de 2.524 participantes en los que se evaluó la intervención de interés. En 5 de los estudios recuperados se administró propofol como sedante en población adulta, en cuanto un estudio proporcionó midazolam o ketamina para sedación en población pediátrica. En 3 de los estudios incluidos en esta revisión sistemática, la intervención fue administrada por médicos anestesiólogos, por médicos no anestesiólogos o por enfermeras profesionales en anestesia. Cuando se comparó frente a la monitorización clínica, los pacientes asignados al brazo de monitorización clínica y capnografía experimentaron una menor frecuencia de hipoxemia, sin que esto se viera reflejado en una mayor frecuencia de intervención de la vía aérea (RR 0,58; IC95% 0,26 a 1,27).
Calidad de la evidencia muy baja por limitaciones en el riesgo de sesgo, la inconsistencia y la precisión de los resultados.
Monitorización con escalas de sedación.
Una revisión sistemática de la literatura, con puntaje AMSTAR 7/1118, recopiló las características psicométricas de las diferentes escalas utilizadas para evaluar el nivel de sedación en adultos hospitalizados en la Unidad de Cuidados Intensivos. Se recuperaron 40 estudios con más de 27 escalas para un total de 4.088 participantes. Para esta GPC se analiza la información de las 5 escalas que poseían la mayor cantidad de estudios y que, a su vez, corresponden a las utilizadas con mayor frecuencia en el contexto nacional. No obstante, en este artículo se presenta el análisis de las características psicométricas realizadas a las dos escalas seleccionadas por el grupo de expertos temáticos para ser implementadas en la GPC. Para mayor información respecto a los demás instrumentos analizados, invitamos al lector a consultar la GPC en su versión completa.
- The Ramsey Sedation Scale (RSS): escala compuesta por 6 dominios que evalúan el grado de agitación, ansiedad y respuesta a estímulo físico o auditivo. Para este instrumento, un puntaje alto identifica a los pacientes que se encuentran bajo los efectos de sedación, en cuanto un puntaje bajo se obtiene cuando el paciente se encuentra ansioso18. Las propiedades psicométricas de esta escala fueron evaluadas en 13 estudios de los cuales, 12 fueron estudios de cohortes y uno fue un ensayo clínico controlado, para un total de 701 participantes. En su mayoría, los estudios utilizaron dos evaluadores que incluyeron profesionales de la salud con diferentes perfiles de formación, entre ellos enfermeras profesionales, fisioterapeutas, estudiantes de posgrado y médicos especialistas. Ninguno de los estudios recuperados evaluó la consistencia interna. Respecto a la confiabilidad, 7 estudios evaluaron esta característica. La confiabilidad osciló entre 0,94 a 0,28 (p ≤ 0,001) al utilizar el estadístico k y entre 0,93 a 0,85 al utilizar k ponderado (p ≤ 0,001).
La validez de la escala se analizó utilizando diferentes estadísticos y mostró una buena correlación. Cuando se utilizó el coeficiente de correlación de Pearson, el coeficiente osciló entre 0,79 y 0,91 (p ≤ 0,01). Esto al comparar la escala frente a la escala de Harris, Newcastle Scale, Auditory Evoked Potentials, Sedation-Agitation Scale, Richmond Agitation Sedation Scale y la escala de Glasgow. Cuando se comparó frente al uso de potenciales auditivos evocados utilizando el estadístico de tau de Kendall, se obtuvo una correlación positiva de 0,71 (p ≤ 0,05). Hallazgo similar al observado frente a la escala de Vancouver Interaction and Calmness Scale, Sedic y escala visual análoga en las que se obtuvo un coeficiente de correlación de Spearman de 0,68 a 0,77 (p ≤ 0,01). Cuando se comparó con el índice biespectral y la escala de Observer's Assessment of Alertness and Sedation se observó una correlación negativa utilizando coeficiente de correlación de Pearson con un resultado entre -0,62 a -0,89 (p ≤ 0,01). La utilidad del instrumento fue evaluada mediante el uso de una escala de Likert de 10 puntos aplicada en enfermeras adscritas a la unidad de cuidados intensivos con medias de 4,67 a 6,11 puntos.
Calidad de la evidencia baja por limitaciones en la sensibilidad al cambio y la utilidad.
- Richmond Agitation Sedation Scale: escala compuesta por 10 ítems que evalúan la respuesta al estímulo físico y auditivo (+4 a - 5), los puntajes positivos identifican pacientes agitados y los negativos, pacientes sedados18. Las propiedades psicométricas de esta escala fueron evaluadas por 7 estudios de cohorte, para un total de 579 participantes. El personal que participó en los estudios fueron expertos clínicos, médicos generales, estudiantes de posgrado y enfermeras profesionales.
La consistencia interna fue informada por dos estudios18. El primero de ellos evaluó la validez de criterio utilizando para ello 411 observaciones pareadas en los primeros 96 participantes, se observó una satisfactoria consistencia interna incluso para niveles diferentes de conciencia (p ≤ 0,001). El segundo estudio, también documentó una aceptable consistencia interna entre los dominios que conforman esta herramienta al informar un α Cronbach de 0,770. La confiabilidad del instrumento fue objeto de análisis en 6 estudios en los cuales el instrumento fue aplicado por enfermeras o médicos de la Unidad de Cuidados Intensivos, se documentó una correlación positiva interevaluador con un coeficiente de correlación de Pearson entre 0,86 a 0,973 con una varianza entre grupos no significativa (F = 0,18; p = 0,57).
Para evaluar la validez de la escala comparó frente al instrumento Sedation- Agitation Scale, la escala de Glasgow, el índice biespectraly la escala visual análoga. Los estudios recuperados arrojaron una correlación positiva con un coeficiente de correlación de Pearson entre 0,63 a 0,92 (p ≤ 0,001). Cuando se comparó con la RSS se encontraron resultados contradictorios con un coeficiente de correlación de Pearson entre -0,78 y 0,79. Para la validez de constructo, la escala se evaluó frente el instrumento «Attention screening examination tool» y se documentó una correlación positiva con un coeficiente de correlación de Pearson de 0,78 (p ≤ 0,001) al igual que al compararla con RSS, en la que se obtuvo un coeficiente de correlación de Spearman de 0,98 (p ≤ 0,001).
Solo uno de los estudios recuperados evaluó la sensibilidad al cambio utilizando variación en la dosis de medicación a las 8 h. Se observó una correlación negativa al documentar un coeficiente de correlación de Pearson de -0,31 (p ≤ 0,001). Finalmente, la utilidad del instrumento fue evaluada mediante el uso de una escala de Likert de 10 puntos con medias de 7,72 a 8,40 puntos.
La calidad de la evidencia fue baja por limitaciones en la validez y sensibilidad al cambio.
Monitorización del nivel de sedación con índice biespectral. Una revisión sistemática de la literatura, con puntaje AMSTAR 8/1119, evaluó la efectividad y la seguridad de la monitorización con índice biespectral (BIS) en pacientes que requirieron sedación durante endoscopia de vías digestivas.
Se recuperaron 10 ensayos clínicos controlados para un total de 1.039 participantes que evaluaron la intervención de interés. En ocho de los estudios incluidos en la revisión sistemática, la sedación fue administrada con propofol, solo o en combinación con otros agentes sedantes (midazolam, meperidina, remifentanilo y fentanilo). Los procedimientos realizados en los 10 estudios fueron colangiopancreatografía endoscópica retrógrada, disección endoscópica submucosa, ultrasonido endoscópico y colonoscopia. Cinco estudios informan que la sedación fue administrada por una enfermera especialista en anestesiología, dos por un anestesiólogo, uno por un médico no anestesiólogo y en dos no se especificó.
Cuando se comparó la vigilancia del nivel de sedación con la escala Modified Observer's Assessment of Alertness/Sedation el grupo de pacientes asignados a monitorización con BIS experimentaron un menor consumo total de propofol (DME -0,15 mg/kg/h; IC 95% -0,28 a -0,01), sin que esto se viera reflejado en un menor tiempo de recuperación (DME 0,14 min; IC 95% -0,07 a 0,36) o en una menor duración del procedimiento (DME 0,13 min; IC 95% -0,03 - 0,29). En cuanto a los efectos adversos, el uso de BIS tampoco redujo la frecuencia de episodios de desaturación (OR 0,79; IC 95% 0,51 a 1,24) ni el número de episodios de hipotensión (OR 0,95; IC 95% 0,51 a 1,77) o de bradicardia (OR 0,31; IC 95% 0,09 a 1,06).
Finalmente, el uso de BIS tampoco incrementó la satisfacción del paciente (DME 0,03; IC 95% -0,23 a 0,29) o la del médico (DME 0,19; IC 95% -0,18 a 0,55).
Calidad de la evidencia muy baja por limitaciones en la precisión y en la consistencia de los resultados.
¿Cuáles son las intervenciones farmacológicas más seguras y efectivas?
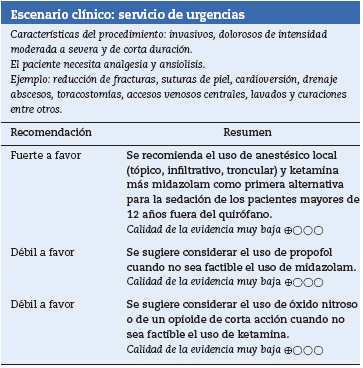
Óxido nitroso frente a agentes tradicionales de sedación. Una revisión sistemática de la literatura AMSTAR 8/1120,evaluó la seguridad y la efectividad de la administración de óxido nitroso para la sedación de los pacientes fuera del quirófano. Se recuperaron 7 ensayos clínicos controlados para 507 pacientes adultos. Cuando se comparó frente al grupo de sedantes tradicionales (midazolam más meperidina o ketobemidona, propofol o meperidina), los participantes que recibieron el óxido nitroso experimentaron similar posibilidad de terminar con éxito el procedimiento (OR 0,58; IC 95% 0,25 a 1,33) y de episodios de hipotensión (OR 0,45; IC95% 0,08 a 2,65), pero una menor frecuencia de episodios de hipoxemia (0% frente a 21% con midazolam más meperidina; p = 0,01) y un menor tiempo de recuperación [28 min frente a 51 con midazolam más fentanilo (DM -23 min IC 95% -28,6 a -17,4), no así cuando se comparó frente a propofol [28 min frente a 28 min; p = 0,86].
La calidad de la evidencia fue muy baja por algunas limitaciones en el riesgo de sesgos y en la precisión de los resultados.
Propofol frente a agentes tradicionales. Una revisión sistemática de la literatura, con puntaje AMS-TAR 7/1121, evaluó la efectividad y seguridad de la sedacion fuera del quirófano con propofol. Se recuperaron 22 ensayos clínicos con 1.798 pacientes programados para endoscopia de vías digestivas altas, CPRE o colonoscopia. Cuando se comparó frente al uso de agentes tradicionales (midazolam, meperi-dina, escopolamina, fentanilo o pentazocina), los pacientes asignados al grupo de propofol presentaron una frecuencia similar de hipoxemia (OR 0,79; IC 95% 0,58 a 1,09), de hipotensión (OR 1,46; IC 95% 0,92 a 2,31), de apnea (OR 0,60; IC 95% 0,27 a 1,32) y de duración del procedimiento (DM 0,37; IC 95% -0,04 a 0,78). No obstante, los que recibieron propofol sí experimentaron un menor tiempo de recuperación (DM -19,8 min; IC 95% -27,7 a -11,9), un mejor nivel de sedación (OR 4,78; IC 95% 2,56 a 8,9) y mayor satisfacción con el cuidado recibido (OR 1,55; IC 95% 0,36 a 6,57).
La calidad de la evidencia fue baja por algunas limitaciones en el riesgo de sesgos, la precisión y la consistencia de los resultados.
Propofol frente a otros agentes tradicionales. Una revisión sistemática de la literatura, con puntaje AMS-TAR 8/1122, evaluó la seguridad y efectividad de la sedacion de pacientes con propofol solo o en combinación con otros agentes. La revisión recuperó 10 estudios con 818 pacientes en urgencias sometidos a cardioversión y procedimientos ortopédicos.
Propofol más fentanilo frente a ketamina más midazolam. Un ensayo clínico controlado cuasi-experimental23, analizó la efectividad y seguridad de propofol más fentanilo para sedación de 113 pacientes en urgencias. Comparado con la administración de ketamina y midazolam, los pacientes que recibieron propofol más fentanilo presentaron recuperación más corta (DM -33,4 min; IC 95% -26,1 a -40,8) a expensas de mayor frecuencia de episodios de hipoxemia (OR 5,49 IC95% 1,72 a 17,49). No hubo diferencias en la frecuencia de apnea (0/59 para propofol más fentanilo frente a 0/54 para el grupo de ketamina y midazolam; p = 1,0), de agitación (OR 8,09; IC95% 0,41 a 160,27), de laringoespasmo (OR 0,36; IC95% 0,01 a 8,97) o vómito (OR 5,67; IC95% 0,27 a 120,73).
La calidad de la evidencia fue muy baja por algunas limitaciones en el riesgo de sesgos, la precisión de los resultados y la aplicabilidad de la evidencia.
Propofol frente a midazolam combinado con fentanilo. Un ensayo clínico controlado aleatorizado24, evaluó la seguridad y efectividad de la sedación con propofol en 86 pacientes en urgencias.
Cuando se comparó con el uso combinado de midazolam y fentanilo, los pacientes asignados a sedación con propofol informaron un menor tiempo de recuperación (DM -21,7 min; IC 95% -28,7 a -14,7), sin que esto se viera reflejado en una mayor tasa de procedimientos exitosos (RR 4,03; IC 95% 0,40 a 40,38), de episodios de hipotensión (DP 2,6%; IC 95% - 4,8% a 10,1%), de hipoxemia (DP 3,1%; IC 95% - 9,9% a 16%), de apnea (OR 1,58; IC 95% 0,53 a 4,77) o de eventos adversos menores (DP 2,1%; IC 95% - 4,3% a 8,5%).
La calidad de la evidencia fue muy baja por algunas limitaciones el riesgo de sesgo y la precisión de los resultados.
Propofol frente a ketamina. Un ensayo clínico controlado25 evaluó la efectividad y seguridad de la sedación de 97 pacientes con propofol en urgencias. Cuando se comparó con la administración de ketamina, la sedación con propofol fuera del quirófano se asoció con una frecuencia similar de hipotensión (OR 0,94; IC 95% 0,13 a 6,94), de apnea (OR 1,60; IC 95% 0,71 a 3,57) y de hipoxemia (OR 1,11; IC 95%: 0,34 a 3,59). No obstante, los pacientes asignados al grupo de propofol sí informaron un menor tiempo de recuperación (DM -9,38 min; IC 95% -13,48 a -5,28) y una menor frecuencia de agitación durante la recuperación (OR 0,15; IC 95% 0,05 a 0,50).
La calidad de la evidencia fue muy baja por algunas limitaciones en el riesgo de sesgo y la precisión de los resultados.
Propofol combinado con agentes tradicionales frente a propofol solo
Una revisión sistemática de la literatura, con puntaje AMSTAR 7/1126 valoró la seguridad del uso de propofol combinado con otros agentes en pacientes fuera del quirófano. Se recuperaron 9 ensayos clínicos controlados que reclutaron población mayor de 17 años, a quienes se les realizó ultrasonografía endoscópica, CPRE o colonoscopia fuera del quirófano. De estos 9 estudios, 5 con 999 participantes compararon el uso de propofol combinado con agentes tradicionales (midazolam; midazolam con ketamina y pentazocina o remifentanilo) frente a la administración de propofol como agente único. Cuando se comparó frente a la monoterapia con propofol, el uso de propofol en combinación con otros agentes tradicionales no incrementó la frecuencia de hipoxemia (RR 0,93; IC 95% 0,30 a 2,92), de hipotensión (RR 1,32; IC 95% 0,30 a 2,92), de apnea (RR 2,81; IC 95% 0,27 a 29,07) o de episodios de arritmias cardiacas (RR 2,61; IC 95% 0,23 a 29,99).
La calidad de la evidencia fue muy baja por algunas limitaciones en la consistencia y precisión de los resultados.
Dexmedetomidina frente a midazolam
Una revisión sistemática de la literatura, con puntaje AMS-TAR 5/1127, estimó la seguridad y efectividad del uso de dexmedetomidina para la sedación fuera del quirófano. Se recuperaron 9 ensayos clínicos controlados, con 469 participantes, a quienes se les practicó endoscopia de vías digestivas altas, colonoscopia, CPRE o disección submucosa endoscópica.
Cuando se comparó frente al uso de midazolam solo o en combinación con otros agentes tradicionales, los pacientes asignados a recibir dexmedetomidina experimentaron una menor frecuencia de suspensión del procedimiento (OR 0,07; IC 95% 0,01 a 0,45) y un mejor nivel de sedación (diferencia de medias estandarizadas [DME] 0,40 puntos; IC 95%, 0,11 a 0,69 en la escala de Ramsay). No obstante, no se documentó diferencia en cuanto a frecuencia de hipoxemia (OR 0,45; IC 95% 0,10 a 2,11), de hipotensión (OR 1,37; IC 95% 0,52 a 3,64) o en el tiempo de recuperación (DM -2,5 min; IC 95% -7,3 a 2,3).
La calidad de la evidencia fue muy baja por limitaciones en el riesgo de sesgo, la precisión y la inconsistencia de los resultados.
Agentes orales
Una revisión sistemática de la literatura, con puntaje AMSTAR 10/1128, analizó la seguridad y efectividad del uso de sedantes orales en pacientes sometidos a procedimientos odontológicos menores. Nueve de 36 estudios recuperados en la revisión utilizaron midazolam oral, óxido nitroso, hidrato de cloral y meperidina.
Midazolam oral frente a placebo. Cinco ensayos clínicos controlados con 182 participantes estimaron la efectividad y seguridad del uso de midazolam oral o nasal para la sedación de pacientes de 4 a 10 años en procedimientos odontológicos. Comparado con placebo, los pacientes asignados al grupo de midazolam presentaron un mejor comportamiento durante el procedimiento (DM 2,98; IC 95% 1,58 a 4,37), a expensas de una mayor frecuencia de episodios de amnesia (RR 4,17 IC 95% 2,07 a 8,37).
La calidad de la evidencia fue muy baja por algunas limitaciones en el riesgo de sesgos, la precisión de los resultados y la aplicabilidad de la evidencia.
Hidrato de cloral oral. Un ensayo clínico controlado con 60 pacientes, valoró la sedación con hidrato de cloral en pacientes menores de 10 años durante procedimientos odontológicos. Comparado con placebo, los pacientes que recibieron hidrato de cloral no presentaron un mejor comportamiento durante el procedimiento (RR 1,33; IC 95% 0,80 a 2,22) y sí una mayor frecuencia de episodios de obstrucción de la vía aérea con dosis de 60 mg/kg de hidrato de cloral (27%).
La calidad de la evidencia fue muy baja por algunas limitaciones en el riesgo de sesgos, la precisión de los resultados y la aplicabilidad de la evidencia.
¿Cuáles son las intervenciones más seguras y efectivas para el cuidado inmediato posterior al uso de sedación, en pacientes mayores de 12 años sometidos a procedimientos diagnósticos y terapéuticos fuera del quirófano?
Post Anaesthetic Discharge Scoring System frente a criterios clínicos para definir alta posterior a sedación
La búsqueda sistemática de la literatura no identificó revisiones que abordaran la pregunta clínica. No obstante, se recuperó un ensayo clínico controlado no aleatorizado16 con 220 participantes, en el que se comparó la decisión de alta basada en el puntaje del Post Anaesthetic Discharge Scoring System modificado (PADSS) frente al uso de criterios clínicos en pacientes de 18 a 75 años de edad que recibieron sedación para colonoscopia realizada fuera del quirófano. El estudio reclutó pacientes a quienes se les administró meperidina (40 a 60 mg) y midazolam (2 a 5 mg).
Después de la colonoscopia, los pacientes fueron trasladados a una sala de recuperación en la que se evaluó su condición clínica cada 20 min hasta lograr el alta. En los primeros 110 participantes la decisión de egreso se tomó cuando la presión arterial, el ritmo cardiaco, y la SaO 2 se mantuvieron estables y para los siguientes 110 pacientes el alta se otorgó cuando se alcanzaron dos evaluaciones consecutivas con puntaje PADSS ≥ 9.
Cuando se comparó frente al uso de criterios clínicos, el uso del instrumento PADDS modificado se asoció con un menor tiempo de recuperación (DM -36,4 min; IC 95% -40,6 a - 32,2). En el grupo PADDS el 37,2% de los participantes tuvieron su egreso antes de 60 min; hallazgo que no ocurrió en ningún paciente del grupo de criterios clínicos (p = 0,001). En lo que respecta a la frecuencia de eventos adversos, no se documentaron complicaciones ni casos de hospitalización. Los pacientes asignados a PADSS modificado, informaron una menor frecuencia de somnolencia, debilidad, distensión abdominal y cefalea (RR 0,59; IC95% 0,43 a 0,81).
Calidad de la evidencia muy baja por limitaciones en el riesgo de sesgo y en la precisión de los resultados.
Recomendaciones para el egreso del paciente
La búsqueda no arrojó revisiones que abordaran la pregunta clínica. Recomendaciones de expertos apoyan fuertemente que antes de definir el egreso, se realice una evaluación y monitoreo de la función respiratoria, la función cardiovascular, la función neuromuscular, el estado mental, la temperatura, el dolor y la presencia de náuseas y vómito.
Todos los pacientes deben tener una persona responsable que los acompañe; recomendaciones escritas, cuidados posteriores y signos de alarma deben ser entregados9.
Las recomendaciones del currículo para la formación de competencias del profesional que administrará la sedación se publican en otro artículo que puede consultar aquí29.
Grupo desarrollador de la Guía de práctica clínica
Claudia Cecilia Burbano-Paredes. Médica cirujana de la Universidad Cooperativa; anestesióloga de la Universidad del Rosario.
Adriana María Rubiano-Pinzón. Médica cirujana de la Pontificia Universidad Javeriana; anestesióloga de la Pontificia Universidad Javeriana.
Ángela Constanza Hernández-Caicedo. Médica cirujana de la Universidad del Rosario; anestesióloga de la Universidad del Rosario.
Jairo Amaya-Guio. Médico cirujano; especialista en Obstetricia y Ginecología; especialista en Epidemiología; profesor titular de la Facultad de Medicina, de la Universidad Nacional de Colombia.
Carlos Fernando Grillo-Ardila. Médico cirujano; especialista en Obstetricia y Ginecología; magíster en Epidemiología; profesor auxiliar de la Facultad de Medicina, de la Universidad Nacional de Colombia.
Martín Cañón-Muñoz. Médico cirujano; especialista en Medicina Familiar; magíster en Epidemiología Clínica.
Diana María Ángel-Betancur. Médica cirujana; especialista en Pediatría; magíster en Epidemiologia (cand) de la Universidad Nacional de Colombia.
Equipo de dirección
Luz María Gómez. Médica cirujana; anestesióloga; subdirectora científica de la S.C.A.R.E.
Javier Eslava-Schmalbach. Médico cirujano; anestesiólogo; MSc en Epidemiología; PhD en Salud Pública; gerente del Centro de Desarrollo Tecnológico de la S.C.A.R.E.
Pares revisores
Ana Marcela Torres-Amaya. Química farmacéutica; magíster en Epidemiología Clínica; Managing Editor Cochrane Sexually Transmitted Infections Group; Universidad Nacional de Colombia.
Liliana Suárez-Aguilar. Médica cirujana; especialista en Anestesiología de la Universidad el Bosque FSFB; especialista en Docencia Universitaria de la Universidad el Bosque.
Declaración de independencia editorial
Se contó con el soporte financiero de la Sociedad Colombiana de Anestesiología y Reanimación (S.C.A.R.E.) que brindó acompañamiento durante el proceso de elaboración de la guía pero sin influir en su contenido, por lo que las recomendaciones y opiniones expresadas en la presente publicación responden a sus autores y no a la S.C.A.R.E. Los miembros del grupo desarrollador al igual que los profesionales que participaron como expertos y revisores externos realizaron la declaración de conflictos de intereses.
Anexo metodológico.
La sedación es una práctica utilizada frecuentemente para la realización de procedimientos médicos y odontológicos invasivos y no invasivos, como diagnósticos por imagen, radiología invasiva, cateterismos cardiacos, endoscopias1.
Se conformó un grupo desarrollador que contó con la participación de anestesiólogos, cirujanos maxilofaciales, emergenciólogos, gastroenterólogos, ginecólogos, odontólogos, pediatras, radiólogos, epidemiólogos, expertos en educación médica, informática educativa y Salud Pública. Se contó con la participación de una paciente que había sido sometida a sedación fuera del quirófano para procedimiento terapéutico de ortopedia con comprensión de la condición, con objetividad y adecuada comunicación quien con previo consentimiento y explicación accedió de forma voluntaria para el desarrollo de esta guía. El paciente entregó retroalimentación del documento de alcances y objetivos, las preguntas PICO y el borrador final de la guía.
La guía no considera pacientes en estado crítico que requieran ventilación mecánica. Pacientes en cuidado paliativo, pacientes que requieren sedación como parte de su tratamiento para una enfermedad mental, pacientes que requieren sedación como paso previo para la administración de anestesia general o como analgesia postoperatoria, pacientes que requieren sedación nocturna para conciliar el sueño, pacientes con complicaciones o antecedentes de complicaciones derivadas de la administración de sedación fuera del quirófano ni tampoco mujeres embarazadas. La GPC no aborda intervenciones relacionadas con el diagnóstico o tratamiento de las complicaciones derivadas del uso o de la administración de sedación, tampoco se aborda la administración de sedación en pacientes con condiciones especiales o en intervenciones diferentes a procedimientos diagnósticos o terapéuticos.
Después de la formulación de las preguntas orientadoras se realizó un consenso no formal con los expertos temáticos y metodólogos quienes generaron un listado definitivo de las intervenciones a incluir en la guía: 1) preparación de los pacientes, 2) el profesional que debe administrar la sedación, 3) monitorización de los pacientes durante la sedación, 4) los fármacos para administrar sedación y 5) el cuidado inmediato posterior al uso de sedación. Se identificaron y priorizaron aquellos desenlaces clínicos de seguridad, efectividad, calidad de vida e importantes para los pacientes y siguiendo la propuesta por el grupo GRADE2,3 los desenlaces se clasificaron en una escala de1a9como crítico, importante no crítico y no importante.
En reunión con representantes del grupo de sedación y de las sociedades científicas que acompañaron el desarrollo de la guía, a través de consenso no formal y siguiendo una metodología sistemática y rigurosa, se socializó y consolidó los alcances y objetivos, la población objeto y los aspectos clínicos de la guía.
Mediante una búsqueda sistemática de la literatura en quince bases de datos electrónicas de entidades que desarrollan guías de práctica clínica, en repositorios electrónicos y en motores de búsqueda no especializados se identificaron 14 GPC nacionales e internacionales suceptibles de adaptación. Cada una de las guías identificadas fue evaluada como susceptible de adaptar de manera independiente por dos expertos metodólogos mediante una herramienta de tamización4.La calificación final fue el resultado de un proceso de consenso de ambos evaluadores.
Se realizó una reunión de consenso no formal con el equipo desarrollador para determinar si era factible adaptar una de las guías identificadas o desarrollar una de novo. Con base en los resultados de la herramienta de tamización se consideró que no existía ninguna guía para ser sometida a proceso de adaptación e incorporación de su evidencia. Por lo que se decidió desarrollar de novo la guía. Para las preguntas a desarrollar en la guía de novo se realizó una búsqueda de revisiones sistemáticas, sin restricción de idioma, en Cochrane Database of Systematic Reviews, MEDLINE, EMBASE y LILACS y en la Revista Colombiana de Anestesiología, utilizando un formato que contenía palabras clave y términos MESH relacionadas con las preguntas clínicas5.
Las revisiones sistemáticas identificadas fueron evaluadas utilizando la lista de chequeo AMSTAR6. Cada revisión sistemática fue evaluada con respecto a su contenido, calidad y relevancia clínica para identificar aquellas de mayor calidad metodológica que deberían ser incluidas al interior de la guía. En caso de no identificar revisiones sistemáticas de alta calidad, se evaluaron estudios primarios utilizando la herramienta de riesgo de sesgos sugerida por Cochrane5.
El resumen de la evidencia seleccionada se realizó con la ayuda del programa GRADEpro y los niveles de evidencia fueron graduados de acuerdo a la clasificación GRADE (alta, moderada, baja y muy baja)2,3. Con el fin de consolidar las recomendaciones y para graduar su fuerza y dirección, basados en la metodología GRADE, se realizó una mesa de trabajo con representantes de la S.C.A.R.E., el grupo de Sedación adscrito a la S.C.A.R.E., epidemiólogos, expertos en educación médica, informática educativa, salud pública y los representantes de las agremiaciones científicas y pacientes3.
Dos revisores externos, de forma independiente, evaluaron la versión final de la guía antes de su publicación. Estos revisores fueron uno experto en metodología y otro experto clínico. El documento final fue revisado y aprobado por el grupo desarrollador de la guía.
REFERENCIAS
1. Youn A, Ko Y, Kim Y. Anesthesia and sedation outside of the operating room. Korean J Anesthesiol. 2015;68:323-31. [ Links ]
2. American Society of Anesthesiologists. Task force on sedation and analgesia by non-anesthesiologists. Practice guidelines for sedation and analgesia by non-anesthesiologists. Anesthesiology. 2002;96:1004-17. [ Links ]
3. Australia and New Zealand College of Anaesthetists. Guidelines on sedation and/or analgesia for diagnostic and interventional medical or surgical procedures; 2014 [citado 28 Mar 2017]. Disponible en: https://goo.gl/IU9Amm. [ Links ]
4. Ehrhardt BS, Staubach KC. A program for education, competency, and quality in procedural sedation. Int Anesthesiol Clin. 2013;51:33-42. [ Links ]
5. Hession PM, Joshi GP. Sedation: not quite that simple. Anesthesiol Clin. 2010;28:281-94. [ Links ]
6. Agency for Clinical Innovation. Minimum Standards for Safe Procedural Sedation Project; 2015 [citado 28 Mar 2017]. Disponible en: http://www.aci.health.nsw.gov.au. [ Links ]
7. Leroy P. Improving procedural sedation and/or analgesia in children: from practice over evidence to practice. Maastricht University; 2012. [ Links ]
8. Vargo JJ, Niklewski PJ, Williams JL, Martin JF, Faigel DO. Patient safety during sedation by anesthesia professionals during routine upper endoscopy and colonoscopy: an analysis of 1.38 million procedures. Gastrointest Endosc. 2017;85:101-8. [ Links ]
9. American Society of Anesthesiologists. Standards & Guidelines, Guidelines for Office-Based Anesthesia; 2015 [citado 28 Mar 2017]. Disponible en: https://goo.gl/cdLvFB. [ Links ]
10. Gillespie B, Chaboyer W, Thalib L, John M, Fairweather N, Slater K. Systematic review and meta-analysis of the effect of the World Health Organization surgical safety checklist on postoperative complications. Anesthesiology. 2014;120:1380-9. [ Links ]
11. Bal BS, Crowell MD, Kohli DR, Menendez J, Rashti F, Kumar AS, et al. What factors are associated with the difficult-to-sedate endoscopy patient? Dig Dis Sci. 2012;57:2527-34. [ Links ]
12. Lee S-Y, Son HJ, Lee JM, Bae MH, Kim JJ, Paik S, et al. Identification of factors that influence conscious sedation in gastrointestinal endoscopy. J Korean Med Sci. 2004;19: 536-40. [ Links ]
13. Brady M, Kinn S, Stuart P, Ness V. Preoperative fasting for adults to prevent perioperative complications. Cochrane Database Syst Rev. 2003;4:CD004423. [ Links ]
14. Manyande A, Cyna A, Yip P, Choo C, Middleton P. Non-pharmacological interventions for assisting the induction of anaesthesia in children (Review). Cochrane Database Syst Rev. 2015;7:CD006447. [ Links ]
15. Goudra BG, Singh PM, Gouda G, Borle A, Gouda D, Dravida A, et al. Safety of Non-Anesthesia Provider-Administered Propofol (NAAP) sedation in advanced gastrointestinal endoscopic procedures: comparative meta-analysis of pooled results. Dig Dis Sci. 2015;60:2612-27. [ Links ]
16. Park CH, Shin S, Lee SK, Lee H, Lee YC, Park JC, et al. Assessing the stability and safety of procedure during endoscopic submucosa dissection according to sedation methods: a randomized trial. PLoS ONE. 2015;10:e0120529. [ Links ]
17. Conway A, Douglas C, Sutherland J. A systematic review of capnography for sedation. Anaesthesia. 2016;71:450-4. [ Links ]
18. Varndell W, Elliott D, Fry M. The validity, reliability, responsiveness and applicability of observation sedation-scoring instruments for use with adult patients in the emergency department: a systematic literature review. Australas Emerg Nurs J. 2015;18:1-23. [ Links ]
19. Park SW, Lee H, Ahn H. Bispectral index versus standard monitoring in sedation for endoscopic procedures: a systematic review and meta-analysis. Dig Dis Sci. 2016;61:814-24. [ Links ]
20. Aboumarzouk O, Agarwal T, Syed N, Chek S, Milewski P, Nelson R. Nitrous oxide for colonoscopy. Cochrane database Syst Rev. 2011. Pubmed Central PMCID: 21833967. [ Links ]
21. Wang D, Chen C, Chen J, Xu Y,Wang L. The use of propofol as a sedative agent in gastrointestinal endoscopy: a meta-analysis. PLoS ONE. 2013;8:e5331. [ Links ]
22. Wakai A, O'Sullivan R, Blackburn C, McCabe A, Reece E, O'Connor G, et al. The use of propofol for procedural sedation in emergency departments. Cochrane Database Syst Rev. 2015;7:CD007399. [ Links ]
23. Godambe SA, Elliot V, Matheny D, Pershad J. Comparison of propofol/fentanyl versus ketamine/midazolam for brief orthopedic procedural sedation in a pediatric emergency department. Pediatrics. 2003;112:116-23. [ Links ]
24. Taylor D, O'Brien D, Ritchie P, Pasco J, Cameron P. Propofol versus midazolam/fentanyl for reduction of anterior shoulder dislocation. Acad EmergMed. 2005;12:13-9. [ Links ]
25. Miner J, Gray R, Bahr J, Patel R, McGill J. Randomized clinical trial of propofol versus ketamine for procedural sedation in the emergency department. Acad Emerg Med. 2010;17:604-11. [ Links ]
26. Wang D, Wang S, Chen J, Xu Y, Chen C, Long A, et al. Propofol combined with traditional sedative agents versus propofol-alone sedation for gastrointestinal endoscopy: a meta-analysis. Scand J Gastroenterol. 2013;48:101-10. [ Links ]
27. Nishizawa T, Suzuki H, Sagara S, Kanai T, Yahagi N. Dexmedetomidine versus midazolam for gastrointestinal endoscopy: a meta-analysis. Dig Endosc. 2015;27:8-15. [ Links ]
28. Lourenco-Matharu L, Ashley P, Furness S. Sedation of children undergoing dental treatment. Cochrane Database Syst Rev. 2012. [ Links ]
29. Rubiano-Pinzón AM, Burbano-Paredes CC, Hernández-Caicedo ÁC, Rincón-Valenzuela DA, Benavides-Caro CA, Restrepo-Palacio S, et al. Currículo para la administración de sedación fuera del quirófano en pacientes mayores de 12 años. Rev Colomb Anestesiol. 2017;45:239-50. [ Links ]
Recibido: 20 de Diciembre de 2016; Aprobado: 16 de Febrero de 2017











 texto em
texto em