Services on Demand
Journal
Article
Indicators
-
 Cited by SciELO
Cited by SciELO -
 Access statistics
Access statistics
Related links
-
 Cited by Google
Cited by Google -
 Similars in
SciELO
Similars in
SciELO -
 Similars in Google
Similars in Google
Share
Colombian Journal of Anestesiology
Print version ISSN 0120-3347
Rev. colomb. anestesiol. vol.41 no.4 Bogotá Oct./Dec. 2013
https://doi.org/10.1016/j.rca.2013.06.004
Reporte de caso
Infusión epidural cervical para tratamiento del dolor por herpes zoster. Reporte de caso con revisión temática
Cervical epidural infusion for the treatment of herpes zoster pain. Case report with review of the literature
Roberto Carlo Rivera Díaza,* y Mario Andrés Arcila Loterob
a Anestesiólogo, Especialista en Dolor y Cuidados Paliativos, Docente de Anestesia y Dolor, Universidad CES, Director médico Instituto Colombiano del Dolor, Medellín, Colombia
b Anestesiólogo, Magíster en Epidemiología, Docente de Anestesia, Universidad CES, Instituto Colombiano del Dolor, Medellín, Colombia
* Autor para correspondencia: Carrera 78B # 51 A 25 Medellín - Colombia.
Correos electrónicos: robertorivera@incodol.com (R.C. Rivera Díaz), robertoneuro@yahoo.com (M.A. Arcila Lotero).
0120-3347/$ - see front matter © 2012 Sociedad Colombiana de Anestesiología y Reanimación. Publicado por Elsevier España, S.L. Todos los derechos reservados.
INFORMACION DEL ARTICULO
Historia del artículo:Recibido el 15 de agosto de 2012 Aceptado el 24 de mayo de 2013
On-line el 11 de octubre de 2013
Introducción: El herpes zoster es causado por una reactivación del virus de la varicela zoster. Clínicamente la enfermedad se manifiesta con dolor en la zona de un dermatoma asociado a un exantema vesicular. La complicación más común es la neuralgia postherpética, más frecuente en el adulto mayor. El tratamiento está enfocado al control de la infección aguda, al alivio del dolor agudo y a la prevención del dolor crónico. El tratamiento de primera línea es farmacológico, con antivirales y analgésicos; las inyecciones epidurales han sido usadas con el fin de prevenir la neuralgia posherpética.
Objetivo: El objetivo del presente artículo es presentar una revisión de la literatura aprovechando el reporte de un caso de un paciente con diagnóstico de herpes zoster que fue tratado con infusiones epidurales cervicales por 16 días.
Materiales y métodos: Se realizó una búsqueda en la base de datos Pubmed, que incluyó artículos de metaanálisis, revisiones sistemáticas, ensayos clínicos, revisiones narrativas y series de casos, entre 1995 y 2012, para la realización de una revisión narrativa no sistemática y reporte de un caso.
Resultados:Se seleccionaron 31 artículos para la realización de la actualización en el tema propuesto y se describió el reporte del caso.
Conclusiones: El uso de infusiones epidurales en pacientes con herpes zoster es una alternativa en el tratamiento del dolor agudo: favorecen una movilización pasiva de la extremidad afectada evitando la atrofia de esta, ayudan a prevenir la neuralgia posherpética, están disponibles en nuestro medio y tienen una baja incidencia de complicaciones.
Palabras clave:Herpes zoster, Inyecciones epidurales, Dolor crónico, Neuralgia postherpética, Glucocorticoides.
© 2012 Sociedad Colombiana de Anestesiología y Reanimación. Published by Elsevier España, S.L. All rights reserved. Abstract Introduction: Herpes zoster is caused by a reactivation of the varicella zoster virus. Clinically, the disease manifests with pain in the area of a dermatome associated with vesicular exant-hema. The most common complication is post-herpetic neuralgia, more frequent among elderly patients. The treatment focuses on the control of the acute infection, relief of acute pain, and prevention of chronic pain. First line treatment is pharmacological using antiviral and analgesic drugs, and epidural injections have been used for the prevention of post-herpetic neuralgia. Keywords:Herpes zoster Injections, Epidural Chronic pain Neuralgia, Postherpetic Glucocorticoids. El herpes zoster (HZ) es causado por una reactivación del virus de la varicela zoster en neuronas del ganglio de la raíz dorsal. Clínicamente la enfermedad se manifiesta por dolor en la zona de un dermatoma, unilateral y asociado a un exantema cutáneo vesicular. El dolor que se presenta posterior a la resolución de una infección aguda por HZ puede ser severo, por esto la complicación más común que se ha visto asociada con esta patología en pacientes inmunocompetentes es la neuralgia posherpética (NPH), que se presenta posteriormente al daño nervioso causado por el HZ1. La NPH es definida como la persistencia del dolor por más de 90 días después del inicio de la erupción herpética2 y se ha considerado una incidencia que incrementa desde el 10% en personas con HZ de todas las edades, hasta el 40% en personas de 50 años o más, apoyando así a la edad como el principal factor de riesgo3. Otros factores de riesgo que se han asociado con la NPH son: dolor severo durante el HZ, mayor severidad del exantema cutáneo, mayor compromiso neurológico en el dermatoma afectado, una respuesta inmune más severa y factores psicosociales4. Aunque se han propuesto múltiples formas de prevención y tratamiento para la NPH5, con el paso de los años se han sugerido nuevas técnicas para disminuir el dolor mediante procedimientos intervencionistas como el que se plantea en el presente reporte de caso: infusiones epidurales. Métodos y materiales Se realizó una revisión narrativa no sistemática basada en una búsqueda de literatura en la base de datos PUBMED,que incluyó artículos de metaanálisis, revisiones sistemáticas, ensayos clínicos, revisiones narrativas y series de casos, entre 1995 y 2012,. Los términos de búsqueda [MeSH] fueron: «herpes zoster», «postherpetic neuralgia», «spinal injections», «glucocorticoids» y «chronic pain». Como límite de idioma solo se evaluaron artículos publicados en inglés o español. Resultados Se obtuvieron un total de 45.557 artículos. La combinación de las 5 palabras claves no arrojó ningún resultado. Se realizó la combinación entre ellas y se obtuvieron 259 artículos, de los cuales se tuvieron en cuenta 31. El resto se descartaron por estar en idiomas diferentes al inglés o español, por no inclusión de tratamiento analgésico intervencionista, por HZ en otras regiones anatómicas y por artículos no disponibles (fig. 1).
Objective: The objective of this article is to present a review of the literature on the basis of a case report of a patient diagnosed with herpes zoster who was treated with cervical epidural infusions for 16 days.
Materials and methods: Search conducted in PUBMED, including meta-analyses, systematic reviews, clinical trials, narrative reviews and case series published between 1995 and 2012, in order to perform a non-systematic narrative review in reference to a case report.
Results:Overall, 31 articles were selected for an update of the topic proposed, and a case report was described.
Conclusions:The use of epidural infusions in patients with herpes zoster is a treatment option for acute pain; it favors passive motion of the affected limb preventing atrophy, helps prevent post-herpetic neuralgia, is available in our setting, and has a low incidence of complications.
Introducción
Descripción del caso
Paciente de sexo masculino con una edad de 76 años, quien consultó en un hospital de cuarto nivel en la ciudad de Medellín con diagnóstico de HZ en el miembro superior izquierdo, con alodinia y dolor urente calificado con una intensidad de 10/10 por escala visual analógica (EVA). Recibió tratamiento inicial con aciclovir 3.200 mg al día durante 3 días, oxicodona 10 mg vía oral cada 12 h y pregabalina 75 mg vía oral cada noche, con poca mejoría en el dolor, y presentó un cuadro de disfunción cognitiva severa asociado a la terapia farmacológica. El médico tratante le suspendió la oxicodona y la pregabalina, luego le inició parches de lidocaína al 5% sobre la piel afectada con lesiones vesiculares, y presentó una respuesta eritematosa severa que obligó a la suspensión del parche. Posteriormente le prescribieron amitriptilina 25 mg vía oral en la noche y tramadol 6 gotas vía oral cada 6 h, sin mejoría en el dolor, y presentó una constipación severa que requirió tratamiento hospitalario con 2 enemas y desimpactación manual. Debido a la severidad de los síntomas, la mala respuesta al manejo realizado y a los múltiples efectos adversos, se decidió remitirlo al Instituto Colombiano del Dolor. El paciente ingresó el día 26 desde la aparición de las vesículas en la piel, con dolor intenso 10/10, alodinia en el miembro superior izquierdo, especialmente en territorio de C5 y C6, fuerza muscular 3/5 en los músculos inervados por el tronco superior del plexo braquial izquierdo, hipoestesia en pulgar izquierdo y proceso de cicatrización normal en la piel del brazo, decaído, astenia, adinamia, con insomnio y sueño no reparador por su dolor. Con antecedentes patológicos importantes: diabetes mellitus, hipotiroidismo, hipertensión arterial y enfermedad coronaria con revascularización quirúrgica con bypass.
El grupo interdisciplinario de especialistas decidió realizar el siguiente manejo intervencionista, con previo consentimiento informado firmado por el paciente, que incluyó la explicación de todos los riesgos reportados por esta intervención:
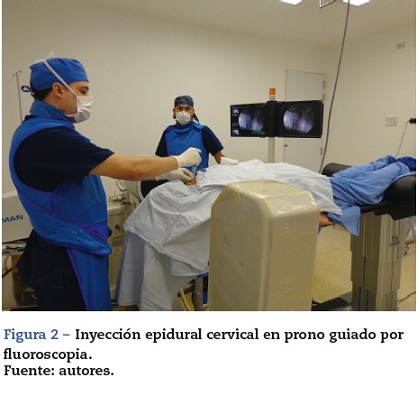
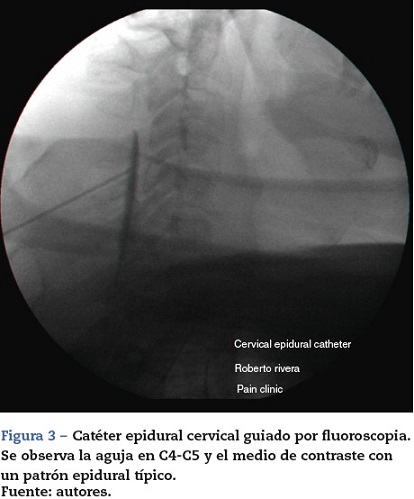
1. Esteroides epidurales: baja monitorización básica, sedación intravenosa y anestesia local, guiado por fluoroscopia, en posición decúbito prono, con aguja epidural, técnica de pérdida de resistencia con solución salina. Se ubicó el espacio epidural a nivel de C4C5 (fig. 2), se confirmó con 0,5 ml de medio de contraste (omnipaque 300mg/ml), se aplicaron 40 mg de acetato de metilprednisolona +1 ml de levobupivacaína al 0,75% +2ml de solución salina al 0,9% (SS 0,9%) (fig. 3).
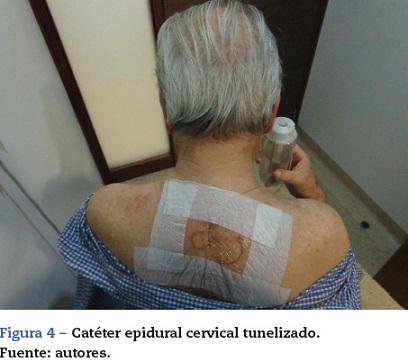
2. Analgesia epidural continua: posterior a la aplicación de los esteroides, se realizó la inserción de un catéter epidural, se dejó 5 cm en el interior del espacio, se tunelizó, se realizó prueba con 3 ml de lidocaína al 1% con 15 µg de epinefrina, la cual descartó la ubicación intratecal o intravascular del catéter (fig. 4). Luego se inició una infusión continua con bomba elastomérica con 250 ml de SS 0,9% +50ml de levobupivacaína al 0,75%. La bomba que se utilizó tenía la posibilidad de manejar 3 infusiones fijas diferentes: 2, 4 y 6 ml/h. Se decidió iniciar una infusión de 2 ml/h. Un día después el dolor fue calificado en 5/10 por EVA. Se aumentó la infusión a 4 ml/h y, en periodos de crisis, a 6 ml/h. Durante 2 días de la infusión se adicionaron 300 µg de clonidina a la preparación para pasar a 6 µg/h, y los últimos 2 días se adicionaron 500 mg de ketamina para pasar a 10 mg/h, por igual ruta. El paciente permaneció con la infusión epidural por 16 días en total. Todo el tiempo fue ambulatorio, con visitas a la clínica cada 2 días para la revisión y el retanqueo de la bomba elastomérica; durante este tiempo su dolor fue controlado (EVA de 0 a 3/10) y con pocos episodios de dolor de 6/10 con duración menor de 30 min. No presentó ningún grado de bloqueo motor, ni efectos adversos asociados con la infusión epidural, e incluso pudo iniciar la rehabilitación física de la extremidad. Mejoró la calidad del sueño y no requirió ningún medicamento por otras vías (fig. 5). El día 16 se retiró el catéter sin ninguna complicación y continuó tratamiento con media tableta de hidrocodona 5 mg/acetaminofén 500 mg 4 veces al día vía oral por otros 15 días. En la actualidad no requiere ningún analgésico, y con la terapia física, iniciada de manera temprana, recuperó totalmente la fuerza y la atrofia.
Discusión con revisión temática
La infección por el virus de la varicela zoster produce 2 tipos de enfermedades: la varicela, desarrollada de manera más frecuente en niños y cuyo principal síntomas es el prurito, y el HZ en la población adulta, con el dolor como su principal manifestación y secuela. En la histopatología, la piel muestra una pérdida de las fibras sensitivas, lo que sugiere una relación entre la magnitud del daño axonal y el desarrollo de la enfermedad. También se han descrito la atrofia multiseg-mental del asta dorsal y la presencia de cambios subclínicos en la inervación de la piel contralateral6. La incidencia del HZ en la población general tiene una relación directa con la edad. En menores de 50 años es infrecuente, contrario a lo que sucede en mayores de 80 años, en quienes es de 10 casos por 1.000pacientes sanos5. El factor de riesgo más importante del paciente del presente caso fue la edad (76 años), que además aumenta el riesgo de sufrir NPH. La incidencia de la NPH en mayores de 70 años es del 30 al 50%, por lo tanto se debe realizar un tratamiento óptimo en la fase aguda de la enfermedad7.
Más del 2% de los pacientes con HZ persisten con NPH tras 5años de evolución1.
El HZ afecta de manera significativa la calidad de vida. Un estudio prospectivo en 261 pacientes mayores de 50 años con diagnóstico de HZ de 15 días de evolución y con seguimiento por 6 meses reportó alteraciones del sueño en el 64%, disminución de la capacidad de disfrutar de la vida en el 58% y restricción en las actividades generales en el 53%2. Otros estudios reportan que los pacientes con NPH sufren más de fatiga crónica, pérdida de peso, anorexia y depresión mayor8,9.
El manejo farmacológico inicial del HZ en el paciente fue con aciclovir 3.200 mg al día por 3 días, oxicodona y pregabalina. Para el tratamiento antiviral, el uso de valaciclovir 1.000 mg cada 8h por 7 a 14 días, comparado con aciclovir 800 mg 5 veces al día por 7 días, demostró mayor efectividad en términos de disminución del dolor agudo y crónico. Iguales resultados se han encontrado con famciclovir 500 mg cada 8 h por 7 días. Los antivirales deben ser iniciados durante las primeras 72 h de iniciada la erupción cutánea2,10. En cuanto al manejo del dolor agudo durante el HZ, ningún medicamento ha demostrado ser superior a otro. Para la prevención del dolor crónico, los antidepresivos duales como la duloxetina y la venlafaxina, y otros medicamentos como la gabapentina, los opioides orales, el dextrometorfano, la capsaicina, los antivirales tópicos y los esteroides orales durante la fase aguda, no han demostrado disminuir la incidencia de la NPH. Sin embargo, su uso está justificado para la prevención de la sensibilización central. El uso de parches de lidocaína sobre la piel lesionada por la erupción aguda está contraindicado11.
En pacientes ancianos, los cambios en el metabolismo de los fármacos, la unión a proteínas, la distribución y la depuración pueden resultar en un aumento de efectos adversos por opiáceos, incluyendo las alteraciones cognitivas12.
Los antidepresivos tricíclicos han sido usados en pacientes con HZ con el fin de prevenir NPH o para el manejo de esta complicación cuando se presenta, y existen estudios que reportaron beneficio en ambas situaciones13,14. Sin embargo, el uso de antidepresivos tricíclicos no está recomendado en pacientes mayores de 65 años o con antecedente de enfermedad cardiaca por el riesgo de desencadenar una arritmia fatal. Por lo anterior, la amitriptilina no era una opción adecuada en este paciente15.
El 50% de los pacientes presentan mal control del dolor con el tratamiento convencional2, por lo que se debe considerar el manejo intervencionista con los bloqueos analgésicos. Una revisión sistemática reportó una evidencia grado A para los esteroides epidurales en la fase aguda del HZ16. El esteroide utilizado en el presente caso fue acetato de metilprednisolona, que contiene 40 mg de acetato de metilprednisolona, polietilenglicol 3350, cloruro de sodio y cloruro de miripirio.
Un estudio de costo-efectividad del uso de esteroides epidurales en pacientes mayores de 50 años con HZ, para la prevención de la NPH, demostró que la disminución de los síntomas en pacientes que recibieron inyección única de esteroides más anestésico local fue igual al grupo control17. En el presente reporte se utilizó una infusión continua que, a diferencia de la inyección única, sí puede tener impacto en la evolución de la enfermedad.
El uso de esteroides por vía epidural permite lograr una concentración mayor del medicamento en el ganglio de la raíz dorsal comprometido, lo que permite el uso de dosis más bajas. Sin embargo, pueden ocasionar un aumento en la glucemia, especialmente en las primeras 2 semanas, lo cual no contraindica su uso en pacientes con diabetes pero sí amerita una supervisión más estricta de las cifras plasmáticas y un ajuste de la terapia farmacológica con insulina, según el caso18,19. Cuando se utilizan esteroides epidurales de depósito, como en el presente reporte, la literatura concluye que no hay diferencia en la mejoría del dolor con dosis de 40 mg comparado 80 mg de depomedrol, mientras que la dosis de 80 mg sí genera mayor aumento en las cifras de glucemia, situación relevante especialmente en pacientes con diabetes mellitus20.
Las inyecciones epidurales a nivel cervical, cuando son realizadas con una técnica a ciegas, tienen un porcentaje de fallo reportado hasta del 53%. Por lo tanto, se recomienda la guía fluoroscópica o tomográfica21-23.
Se han publicado múltiples reportes en los que se utilizaron infusiones continuas con diferentes mezclas de medicamentos que incluyen ketamina y clonidina y en las que se obtuvieron resultados satisfactorios. Elkersh et al.24reportaron el caso de una mujer de 73 años, con melanoma metastásico a cerebro, con HZ en territorio de la raíz oftálmica izquierda del nervio trigémino y con dolor y prurito severo.
Recibió tratamiento con una infusión continua de bupivacaína más cloñidiña 5 µg/h por 2 semanas, a través de un catéter epidural torácico, con resolución casi completa de todos los síntomas. Kishimoto et al.25 reportaron un caso en el que utilizaron una infusión continua epidural de anestésico local. Al igual que en el presente caso, adicionaron ketamina para complementar el tratamiento, y después de esto desaparecieron los síntomas neuropáticos, principalmente la alodinia.
El mismo grupo publicó más adelante 4 casos de pacientes con HZ en los que se administró ketamina entre 5 mg y 20 mg más anestésico local por vía epidural continua, con excelentes resultados26. Un ensayo clínico aleatorizado doble ciego en 56 pacientes inmunocompetentes en los que se comparó infusión continua de bupivacaína 0,5% epidural contra placebo (solución salina) demostró una mejoría del dolor a los 29 días comparado con el grupo control, que obtuvo la mejoría a los 40 días. El 10% de los pacientes en el grupo de intervención persistió con alodinia después de 30 días, comparado con el 37% en el grupo control27.
Las infusiones epidurales por varios días han sido cuestionadas por el riesgo de infección, retención urinaria y bloqueo motor. Sin embargo, existen múltiples series donde se ha usado esta técnica por periodos prolongados (entre 15 y 30 días) con una incidencia baja de eventos infecciosos. Además, si el catéter epidural es ubicado en el nivel metamérico ideal, se puede lograr un bloqueo sensitivo con un bajo volumen de infusión. Adicionalmente, con el uso de anestésicos locales en concentraciones analgésicas se evitan el bloqueo motor y la retención urinaria28.
Otra de las complicaciones frecuentes del HZ, cuando afecta alguna extremidad, es la atrofia y la disminución de la fuerza de los músculos del miotoma comprometido. Este evento es más frecuente en la población mayor de 60 años y se observa desde la fase aguda. La rehabilitación física en muchos casos es difícil por el dolor asociado con la movilización, por lo cual una analgesia epidural puede facilitar este proceso29.
El HZ continúa siendo una enfermedad prevalente durante la consulta en las clínicas de dolor, por lo que debe hacerse especial énfasis en la vacunación de los pacientes mayores de 60 años. La prevención primaria, en especial la vacunación, es la estrategia más efectiva para reducir la incidencia y la severidad del HZ, como también lo es para prevenir la NPH en pacientes mayores, según el Shingles Study Prevention30. La vacuna disminuye el desarrollo del HZ en un 50% y la NPH en un 67% en mayores de 60 años. Su aplicación es segura, aunque su costo ha llevado a ser subutilizada. En Canadá solo el 7% de la población susceptible de ser vacunada fue inmunizada en 20083.
La vacuna disponible actualmente es Zoster Vaccine Live; contiene el virus varicela zoster atenuado para uso subcutáneo en la región subdeltoidea del brazo. Debe conservarse a una temperatura de -15 °C (5 °F). Se puede administrar con otras vacunas, incluyendo la vacuna de la influenza, pero no puede aplicarse concomitantemente con la vacuna contra el neumococo, ya que causa una disminución de la respuesta inmune. Esta vacuna fue aprobada por la Food and Drug Administration (FDA) para la prevención de HZ en individuos de 60 años o más. El costo de la vacuna en Estados Unidos oscilaentre 150 a 172 dólares31. En Colombia fue Aprobada por el Invima en 2008 para la aplicación en pacientes mayores de 50 años.
Conclusiones
El HZ y la consiguiente NPH continúan siendo enfermedades comunes en la población mayor de 60 años. El escaso uso de la inmunización con la vacuna disponible limita la prevención primaria para su aparición. La terapia antiviral y el control estricto del dolor en la fase aguda son fundamentales para la prevención del dolor crónico. El uso de infusiones epidurales en el nivel del dermatoma comprometido es una alternativa adecuada que permite controlar el dolor en la fase aguda y administrar medicamentos como esteroides, ketamina, clonidina y anestésicos locales que ayudan a prevenir la aparición de NPH. Es importante considerar el uso de una guía fluoroscó-pica para garantizar una adecuada ubicación del catéter en el nivel y en el espacio epidural deseados. Además, la analgesia epidural permite realizar una terapia física sin dolor, evitando la atrofia de la extremidad comprometida, complicación que acompaña frecuentemente esta enfermedad.
Financiación
La financiación de este trabajo se realizó con recursos propios y con la asesoría de la Universidad CES.
Conflicto de intereses
Los autores declaran que no existe ningún conflicto de intereses.
REFERENCIAS1. Watson P. Postherpetic neuralgia. Am Fam Physician. 2011;84:690-2. [ Links ]
2. Drolet M, Brisson M, Schmader KE, Levin MJ, Johnson R, Oxman MN, et al. The impact of herpes zoster and postherpetic neuralgia on health-related quality of life:A prospective study. CMAJ. 2010;182:1731-6. [ Links ]
3. Watson P. Herpes zoster and postherpetic neuralgia. CMAJ. 2010;182:1713-4. [ Links ]
4. Thyregod HG, Rowbotham MC, Peters M, Possehn J, Berro M, Petersen KL. Natural history of pain following herpes zoster. Pain. 2007;128:148-56. [ Links ]
5. Christo PJ, Hobelmann G, Maine DN. Post-herpetic neuralgia in older adults: Evidence-based approaches to clinical management. Drugs Aging. 2007;24:1-19. [ Links ]
6. Bennett GJ, Watson PN. Herpes zoster and postherpetic neuralgia: Past, present and future. Pain Res Manage. 2009;14:275-82. [ Links ]
7. Stankus SJ, Dlugopolski M, Packer D. Management of herpes zoster (shingles) and postherpetic neuralgia. Am Fam Physician. 2000;61:2437-44, 2437-2448. [ Links ]
8. Oster G, Harding G, Dukes E, Edelsberg J, Cleary PD. Pain, medication use, and health-related quality of life in older persons with postherpetic neuralgia: Results from a population-based survey. J Pain. 2005;6:356-63. [ Links ]
9. Schmader K, Gnann Jr JW, Watson CP. The epidemiological, clinical, and pathological rationale for the herpes zoster vaccine. J Infect Dis. 2008;197 Suppl 2:S207-15. [ Links ]
10. Philip A, Thakur R. Post herpetic neuralgia. J Palliat Med. 2011;14:765-73. [ Links ]
11. Morlion B. Pharmacotherapy of low back pain: targeting nociceptive and neuropathic pain components. Curr Med Res Opin. 2011;27:11-33. [ Links ]
12. Mercadante S, Bruera E. The effect of age on opioid switching to methadone: A systematic review. J Palliat Med. 2012;15:347-51. [ Links ]
13. Bowsher D. The effects of pre-emptive treatment of postherpetic neuralgia with amitriptyline: A randomized, double-blind, placebo-controlled trial. J Pain Symptom Manage. 1997;13:327-31. [ Links ]
14. Bowsher D. Factors influencing the features of postherpetic neuralgia and outcome when treated with tricyclics. Eur J Pain. 2003;7:1-7. [ Links ]
15. Zin Ch, Nissen LM, Smith MT, O'Callaghan JP, Moor BJ. An update on the pharmacological management of post-herpetic neuralgia and painful diabetic neuropathy. CNS Drugs. 2008;22:417-42. [ Links ]
16. Kumar V, Krone K, Mathieu A. Neuraxial and sympathetic blocks in herpes zoster and postherpetic neuralgia: An appraisal of current evidence. Reg Anesth Pain Med. 2004;29:454-61. [ Links ]
17. Van Wijck AJ, Opstelten W, Moons KG, van Essen GA,Stolker RJ, Kalkman CJ, et al. The PINE study of epidural steroids and local anaesthetics to prevent postherpetic neuralgia: A randomised controlled trial. Lancet. 2006;367:219-24. [ Links ]
18. Cluff R, Mehio AK, Cohen SP, Chang Y, Sang CN, Stojanovic MP. The technical aspects of epidural steroid injections: A national survey. Anesth Analg. 2002;95:403-8. [ Links ]
19. Ward A, Watson J, Wood P, Dunne C, Kerr D. Glucocorticoid epidural for sciatica: Metabolic and endocrine sequelae. Rheumatol Oxf. 2002;41:68-71. [ Links ]
20. Owlia MB, Salimzadeh A, Alishiri GH, Haghighi A. Comparison of two doses of corticosteroid in epidural steroid injection for lumbar radicular pain. Singapore Med J. 2007;48:241-5. [ Links ]
21. Stojanovic MP, Vu TN, Caneris O, Slezak J, Cohen SP, Sang CN. The role of fluoroscopy in cervical epidural steroid injections. Spine. 2002;27:509-14. [ Links ]
22. Kim KS, Shin SS, Kim TS, Jeong CY, Yoon MH, Choi JI. Fluoroscopically guided cervical interlaminar epidural injections using the midline approach: an analysis of epidurography contrast patterns. International Anesthesia Research Society. 2009;108:1658-61. [ Links ]
23. el-Khoury GY, Ehara S, Weinstein JN, Montgomery WJ,Kathol MH. Epidural steroid injection: A procedure ideally performed with fluoroscopic control. Radiology. 1998;168:554-7. [ Links ]
24. Elkersh MA, Simopoulos TT, Malik AB, Cho EH, Bajwa ZH. Epidural clonidine relieves intractable neuropathic itch associated with herpes zoster-related pain. Reg Anesth Pain Med. 2003;28:344-6. [ Links ]
25. Kishimoto N, Kato J, Suzuki T, Arakawa H, Ogawa S, Suzuki H. A case of RSD with complete disappearance of symptoms following intravenous ketamine infusion combined with stellate ganglion block and continuous epidural block. Masui. 1995;44:1680-4. [ Links ]
26. Mizuno J, Sugimoto S, Ikeda M, Ikeda M, Machida K, Mikawa Y. Usefulness of epidural administration of ketamine for relief of postherpetic neuralgia. Masui. 2001;50:904-7. [ Links ]
27. Manabe H, Dan K, Hirata K, Hori K, Shono S, Tateshi S, et al. Optimum pain relief with continuous epidural infusion of local anesthetics shortens the duration of zoster-associated pain. Clin J Pain. 2004;20:302-30. [ Links ]
28. Cid J, de Andrés J, Reig E, del Pozo C, Cortés A, García-Cruz JJ. Cervicalgias y lumbalgias mecanicodegenerativas. Tratamiento conservador. Rev Soc Esp Dolor. 2001;8 Supl II:79-100. [ Links ]
29. Lin T, Wong C, Chen F, Lin S, Ho S. Long-term epidural ketamine, morphine and bupivacaine attenuate reflex sympathetic dystrophy neuralgia. Can J Anaesth. 1998;45:175-7. [ Links ]
30. Oxman MN, Levin MJ, Johnson GR, Schmader KE, Straus SE, Gelb LD, et al., Shingles Prevention Study Group. A vaccine to prevent herpes zoster and postherpetic neuralgia in older adults. N Engl J Med. 2005;352:2271-84. [ Links ] [ Links ]











 text in
text in