Services on Demand
Journal
Article
Indicators
-
 Cited by SciELO
Cited by SciELO -
 Access statistics
Access statistics
Related links
-
 Cited by Google
Cited by Google -
 Similars in
SciELO
Similars in
SciELO -
 Similars in Google
Similars in Google
Share
Revista Colombiana de Cardiología
Print version ISSN 0120-5633
Rev. Colom. Cardiol. vol.16 no.2 Bogota Apr./June 2009
Premio «Mejor Trabajo presentado por un Miembro de Número» en el XXII Congreso Colombiano de Cardiología y Cirugía Cardiovascular 2008
Instituto Cardio Neuro Vascular CORBIC. Hospital Manuel Uribe Ángel. Envigado, Antioquia, Colombia.
Correspondencia: Andrés Fernández, MD. Instituto Cardio Neuro Vascular CORBIC. Diagonal 31 No. 35ª Sur 80. Piso 5 torre 3. Envigado. Antioquia, Colombia. Correo electrónico: andresfernandezc@une.net.co
Recibido: 11/03/2008. Aceptado: 09/03/2009.
La enfermedad coronaria de múltiples vasos, es causa frecuente de procedimientos de revascularización percutánea o quirúrgica. La evolución de los pacientes sometidos a cualquier tipo de intervención, ha sido objeto de variados estudios clínicos aleatorizados y sus resultados han sido diversos a favor de uno u otro procedimiento. En este estudio prospectivo de cohorte, se analiza el desenlace clínico de 400 pacientes con enfermedad coronaria de dos o más vasos y se comparan resultados entre cirugía de revascularización y angioplastia con stent. Las poblaciones fueron comparables en sus características basales.
Resultados: la tasa de mortalidad hospitalaria, al mes, seis y doce meses es similar en ambos procedimientos de revascularización. Sin embargo, la morbilidad intra-hospitalaria es mayor en el grupo de bypass con una tasa de infarto inmediato post-procedimiento mayor en dicho grupo cuando se compara con el percutáneo: 4,5% vs. 0% (p=0,005), una tasa de infecciones superior: 15,8% vs. 1,6% (p=0,001) y una estancia hospitalaria en unidad de cuidado intensivo más prolongada: 21,8% vs. 1,1% (p=0,001). La tasa de MACE (muerte, infarto, necesidad de revascularización del vaso previamente tratado) intra-hospitalaria asociada a la cirugía de revascularización, es significativamente mayor que la encontrada en el grupo de estrategia percutánea 8,4% vs. 1,6% (p=0,002) a expensas de una mayor tasa de infartos en el grupo quirúrgico. Los MACE a un mes y seis meses son similares en ambos grupos (tasa de 8,9% y 10,4% respectivamente para el grupo quirúrgico y del 5,7% y 15,5% para el grupo percutáneo) (p=NS). A 12 meses la tasa de MACE fue menor en el grupo quirúrgico (11,9%) cuando se comparó con el grupo percutáneo (19,2%) (p=0,045). Dicha diferencia se explica por una mayor necesidad de procedimientos de revascularización por falla del vaso tratado en el grupo de intervencionismo coronario percutáneo.
Conclusiones: en la población evaluada, con enfermedad coronaria de dos o más vasos, la cirugía de revascularización ofrece un riesgo significativamente mayor de morbilidad intra-hospitalaria sin comprometer la mortalidad posterior hasta doce meses. En este grupo de pacientes, la angioplastia con stent ofrece mejor perfil de morbilidad post-procedimiento y mayor tasa de reintervención del vaso por falla a 12 meses de seguimiento. Tanto la cirugía como la angioplastia con stent, ofrecen tasas equivalentes de mortalidad hasta los doce meses de seguimiento.
Palabras clave: angioplastia, stent, bypass aorto-coronario, enfermedad multivasos, muerte, infarto del miocardio, revascularización.
Multivessel coronary heart disease is a common cause of revascularization procedures either surgical or by percutaneous intervention with angioplasty and stenting. Clinical outcomes of patients treated by any of these strategies have been addressed in different randomized clinical trials with diverse results favoring one or another procedure. This is a prospective cohort clinical trial aiming to analyze clinical outcomes of 400 patients with coronary heart disease involving two or more vessels comparing the outcomes between surgery and percutaneous intervention with coronary stenting. Baseline clinical characteristics were comparable between these groups.
Results: in-hospital mortality rate at 1, 6 and 12 months is similar in both revascularization procedures. Nevertheless, in-hospital morbidity is significantly higher in the coronary artery bypass graft group with higher immediate post-procedural infarct-rate compared to that of the percutaneous coronary intervention (PCI) group (4,5% vs. 0%; p = 0,005), a higher infection rate (15,8% vs. 1,6%; p = 0,001) and an extended in-hospital stay in the intensive care unit (21.8% vs. 1,1%; p = 0,001). MACE in-hospital rate associated to revascularization surgery is signifficantly higher than that found in the percutaneous group (8,9% and 10,4% respectively for the surgical group and 5,7% and 15,5% for the percutaneous group; p = NS). MACE rate at 12 months was lower in the surgical group (11,9%) when compared to the percutaneous group (19,2%; p = 0,045). This difference can be explained by a furthermore need of revascularization due to failure in the target vessel in the percutaneous coronary intervention group. Target vessel (s) failure was 4% at 30 days (p = 0.059), 12% at 6 months (p = 0.001) and 18% at 12 months of follow-up (p < 0.0001) in the stenting group versus 0% at any time in the surgical group. There was no statistical difference in mortality at 12 months.
Conclusions: in this cohort of patients with two or more vessel-coronary disease, surgical revascularization offers a statistically significant higher risk of in-hospital morbidity without compromising mortality up till 12 months after the procedure. Coronary stenting was found to offer a better post-procedural morbidity profile and higher risk of vessel reintervention at 6 and 12 months due to target vessel failure. Both coronary surgical revascularization and coronary stenting offer equivalent mortality rates and MACE incidence up to 1 year of follow-up.
Key words: angioplasty, stent, aortocoronary bypass, multivessel disease, death, myocardial infarction, revascularization.
Introduccción
La enfermedad coronaria multivaso es una patología en crecimiento que arroja importantes repercusiones en cuanto a morbi-mortalidad en países desarrollados y en vía de desarrollo. En 2003, la enfermedad coronaria causó una de cada cinco muertes en Estados Unidos y es el principal culpable de muertes en hombres y mujeres en ese país. Los procedimientos de revascularización coronaria presentan una frecuencia con tendencia creciente; durante ese año y en ese mismo país, se efectuaron 467.000 revascularizaciones por vía quirúrgica y 664.000 por vía percutánea, de las cuales 84% se realizaron con stents. A nivel mundial y en el mismo año, se efectuaron 2 millones de intervenciones coronarias percutáneas. La cirugía de revascularización coronaria y la angioplastia coronaria transluminal percutánea con stent, son en la actualidad métodos aceptados y establecidos de revascularización miocárdica. La elección del modo depende de varios aspectos clínicos y angiográficos. Estudios de hace 20 años que comparan estas dos estrategias de intervención (angioplastia coronaria percutánea sin stent y cirugía de bypass aorto-coronario), arrojaron resultados diversos, con mortalidad similar en ambos grupos (8% vs. 9% respectivamente) (1-3, 5) en el RITA 1 (4), y una tasa de reintervención significativa mayor en el grupo intervencionista, lo cual igualaba los costos entre estas dos opciones de tratamiento al cabo de varios años. Estudios posteriores como el EAST y el BARI (3, 6, 12) mostraron tasas similares de mortalidad en la población total estudiada a más largo plazo (a ocho años de 17,3% en el grupo quirúrgico y de 21,7% en el percutáneo), mayor tasa de reintervención en el grupo de pacientes tratados con angioplastia (en especial durante el primer año), y mayor probabilidad de complicaciones intra-hospitalarias en el grupo de cirugía. Al evaluar subgrupos poblacionales como los diabéticos, se encontró mayor mortalidad en quienes eran sometidos a angioplastia (supervivencia grupo cirugía: 80,6% y 65,5% en el grupo de angioplastia sin stent) (7-9, 13-16). Infortunadamente, todos los estudios anteriores no reflejan los efectos benéficos que se observaron con el desarrollo de nuevos dispositivos como los stents coronarios. Meta-análisis en la era post-stent como el del doctor Hoffman con 7.964 pacientes (10), muestran el efecto positivo de la intervención con dicho dispositivo, ya que reflejan mejoría significativa en la tasa de infarto no fatal, no inferior a la cirugía y 50% de reducción en la tasa de reintervención al realizar la comparación con las cifras de angioplastia sin stent. En un meta-análisis de los principales estudios aleatorizados con stents vs. cirugía (ARTS I, SoS, ERACI – 2, MASS – 2) (11) que comparan los dos métodos de intervención coronaria a un año e involucran 3.051 pacientes en 113 centros hospitalarios, se demuestra un grado similar de protección contra muerte, infarto del miocardio y accidente cerebrovascular entre ambos (8,7% en el grupo de cirugía contra 9,1% en el grupo de angioplastia con stent, IC 95%, p=0,63) con mayor tasa de reintervención en el grupo percutáneo (18% en el grupo quirúrgico contra 4,4% en el grupo de angioplastia con stent, p=0,001). El análisis del estudio ARTS a cinco años (n=1205), arrojó resultados similares (8% contra 7,6% de mortalidad en el grupo angioplastia con stent y cirugía respectivamente, p=0,83). En el análisis del grupo del estudio ERACI II (17) (ensayo clínico argentino, aleatorizado, con 450 pacientes con enfermedad coronaria de múltiples vasos), los resultados a uno y doce meses refieren un mejor desenlace en los pacientes intervenidos con angioplastia y stent en términos de supervivencia e infarto peri-procedimiento (96,9% contra 92,5% y 0,9% contra 5,9% respectivamente), con una tasa de reintervención significativamente mayor en el grupo de angioplastia y stent (16,8% contra 4,8% para angioplastia y cirugía respectivamente). Estos resultados se igualan a los cinco años cuando no se observan diferencias en supervivencia entre los dos métodos de intervención (18). Con el desarrollo de los stents medicados estudios como el ARTS II (19) con aproximadamente 1.000 pacientes, lograron mostrar en un seguimiento a mediano plazo, los mismos efectos protectores en mortalidad en ambos grupos (grupo de cirugía y grupo de intervencionismo percutáneo con stents medicados). Además, desenlaces como la necesidad de nuevos procedimientos de revascularización durante al seguimiento (que usualmente eran siempre superiores en el grupo percutáneo en estudios anteriores) también son similares en ambos grupos.
Los registros: un nuevo paradigma
Si bien las respuestas que se obtuvieron en los ensayos clínicos aleatorizados, fueron de gran utilidad en el desarrollo de nuevas propuestas de tratamiento y desarrollo tecnológico, no siempre reflejaron el escenario clínico al cual se enfrenta el médico a diario. Gran proporción de los pacientes no cumple los criterios de inclusión y exclusión de los estudios, la selección de la estrategia de intervención no es unánime entre los diferentes grupos de investigación y la voluntad de participación de los pacientes dificulta su rápida inclusión (1). Estas limitaciones de los ensayos clínicos aleatorizados, conducen a propuestas de estudios que incluyan pacientes en quienes la estrategia de manejo sea concertada entre el equipo de trabajo (cardiólogo y cirujano) y los pacientes sean observados por un tiempo acordado para luego analizar la evolución clínica e informar los hallazgos al cabo de ese período. Esta estrategia de estudio se torna atractiva y genera los denominados registros o estudios de «mundo real». Tal vez la comparación de estos dos tipos de investigación despeje las inquietudes actuales sobre la mejor alternativa para los pacientes con enfermedad coronaria de dos o tres vasos, así como una luz en la manera de intervenir a los pacientes con diabetes mellitus, estudios recientemente publicados como el SYNTAX (20), con sus resultados sugieren que es muy imporante una mejor selección de pacientes de acuerdo a sus comorbilidades y características anatomicas para definir que tipo de estrategia de revascularización sea la mas adecuada (Bypass o revascularización percutánea) y a un futuro cercano los resultados de seguimiento de los estudios, FREEDOM CARDIA y COMBAT, diseñados bajo esta estrategia, ofrecerán también muchas respuestas. En Colombia, se requieren estudios que reflejen la tendencia de la evolución clínica de los pacientes sometidos a revascularización coronaria percutánea o quirúrgica, dado el creciente acceso a estos procedimientos de nuestra población así como a la gradual incidencia de la enfermedad en nuestro medio. En la medida en que se identifique el comportamiento de la enfermedad en los pacientes y su respuesta clínica a la intervención seleccionada, podrán realizarse propuestas ajustadas a nuestra población y sistema de seguridad social. Es importante conocer el comportamiento de las dos estrategias de revascularización en nuestro medio en el grupo de pacientes con enfermedad coronaria de dos o más vasos.
El objetivo de este estudio es evaluar y caracterizar, a partir de la base de datos de nuestra institución, la evolución clínica de los pacientes con enfermedad coronaria multivaso sometidos a revascularización quirúrgica o angioplastia transluminal percutánea con stent y ofrecer al medio un análisis comparativo de «mundo real» acerca del comportamiento de estas dos estrategias de intervención.
Hipótesis
La cirugía de revascularización coronaria y la angioplastia coronaria transluminal percutánea, ofrecen tasas equivalentes de mortalidad, morbilidad y calidad de vida a corto y mediano plazo en el grupo de pacientes con enfermedad coronaria multivaso.
Objetivos
Objetivo general
- Comparar los resultados inmediatos y a largo plazo entre los procedimientos de revascularización percutánea y quirúrgica.
Objetivos específicos
- Comparar la supervivencia a 12 meses en el grupo de intervención percutánea con stent y en el grupo con intervención quirúrgica.
- Evaluar diferencias en la tasa de complicaciones inmediatas asociadas al procedimiento intervencionista percutáneo y a la cirugía de revascularización.
- Confrontar la supervivencia a un año libre de eventos entre los grupos de cirugía de revascularización y el de intervención percutánea.
Métodos
Diseño de investigación
Estudio de cohorte, en pacientes con revascularización quirúrgica o percutánea entre mayo de 2003 y octubre de 2006.
Población de estudio y muestra
Pacientes sometidos a revascularización quirúrgica o percutánea, entre mayo de 2003 y octubre de 2006, que cumplan los criterios:
Criterios de inclusión
- Enfermedad coronaria de dos o más vasos.
- En el grupo percutáneo uno o más stents ya sea convencionales o medicados.
Criterios de exclusión
Intervención coronaria con carácter urgente.
- Shock cardiogénico.
- Falla renal.
- Disfunción ventricular severa.
- Cirugía valvular concomitante.
Recolección de la información
Se creó una base de datos en ACCESS en donde se incluyeron características demográficas, factores de riesgo, características de la intervención y desenlaces clínicos inmediatos, a uno, seis y doce meses.
Puntos finales primarios y secundarios
Como puntos finales primarios del estudio se tomaron:
1. Muerte intra-hospitalaria a 1, 6 y 12 meses.
2. Infarto intra-hospitalario a 1, 6 y 12 meses.
3. Necesidad de nuevos procedimientos de revascularización por falla del vaso tratado a 1, 6 y 12 meses.
4. Punto cardiovascular combinado (muerte, infarto del miocardio y necesidad de nuevo procedimiento de revascularización por falla del vaso tratado).
Como puntos finales secundarios se tomaron:
1. Estancia prolongada en la unidad de cuidado intensivo.
2. Infección post-procedimiento.
3. Disfunción ventricular izquierda.
4. Falla renal post-procedimiento.
5. Clase funcional de New York y de Canadá a 1, 6 y 12 meses.
Análisis estadístico
Toda la información recolectada en ACCESS, se trasladó a Excel para ser procesada en SPSS versión 13. Se obtuvieron valores de chi cuadrado y p para comparar las diferentes variables y resultados de los puntos finales primarios.
Para hallar la correlación entre variables, se realizaron tablas de contingencia de 2 x 2 en las cuales se tomó el valor de p<0,05 como representativo de asociación en el cálculo del valor de chi-cuadrado de Pearson, acompañado del valor de riesgo relativo (RR) con su intervalo de confianza del 95%.
Variables
Se analizaron variables demográficas, factores de riesgo cardiovascular como hipertensión arterial sistémica, dislipidemia, tabaquismo, historia familiar de enfermedad coronaria, diabetes mellitus, historia de enfermedad cerebrovascular y renal, así como también tipo de tratamiento farmacológico recibido previamente, aspectos relacionados con el manejo ofrecido como antecedentes de intervención coronaria, estado clínico previo a la intervención y tipo de evento coronario que motiva el tratamiento. Dentro de los desenlaces se analizaron complicaciones relacionadas con el procedimiento ofrecido, tales como trombosis, oclusión del vaso, infarto con o sin elevación del segmento ST durante o después de la intervención, tiempo de estancia en la unidad de cuidados intensivos, disfunción ventricular, taponamiento cardíaco, disección del vaso, uso de hemofiltro y ventilación mecánica por más de 72 horas, necesidad de reintervención, infección, balón de contra pulsación intraórtico, falla renal y mortalidad intra-hospitalaria. Además, se evaluó la clase funcional según clasificación de Canadá y New York, al mes, seis y doce meses.
Consideraciones éticas
El trabajo no contempló intervención de ninguna naturaleza a los pacientes incluidos en el análisis. Los datos recogidos de las historias clínicas, base de datos e información suministrada vía telefónica por el paciente o familiar idóneo, se manejaron con criterios de protección a la confidencialidad de los pacientes y no se divulgaron a personas no involucradas en la atención directa de los mismos.
La resolución 008430 de 1993 del Ministerio de Salud de la República de Colombia, establece las normas científicas, técnicas y administrativas para la investigación en salud. Según el artículo 11, esta investigación se consideró sin riesgo; esto es, que abarca estudios que emplean técnicas y métodos de investigación documental, retrospectivos, y aquellos en los que no se realiza ninguna intervención o modificación intencionada de las variables biológicas, fisiológicas, sicológicas o sociales de los individuos que participan en el estudio, entre los que se consideran: revisión de historias clínicas, entrevistas, cuestionarios y otros en los que no se identifiquen ni se traten aspectos sensitivos de su conducta.
Además, se garantizó el anonimato y la confidencialidad de los pacientes.
Resultados
Durante el período de estudio (41 meses) se recolectaron en total 395 pacientes con enfermedad coronaria de dos o más vasos. De éstos, 193 se trataron por vía percutánea y 202 tuvieron intervención quirúrgica.
Los grupos se compararon con respecto a edad, género y factores de riesgo, de lo cual se obtuvo un promedio de edad de 62 a 63 años en ambos grupos. No hubo diferencia significativa en el porcentaje de diabéticos; 31% en el grupo de cirugía y 24% en el percutáneo. Sólo se presentó mayor porcentaje de pacientes con clase NYHA ³ 2 y clase Canadá ³ 3 en el grupo percutáneo. Los resultados generales se muestran en la tabla 1.
Otra característica basal que diferencia las dos poblaciones, es el consumo de anti-hipertensivos, mayor en el grupo de cirugía. De igual forma, se encontró más proporción de pacientes bajo ácido acetilsalicílico en el grupo percutáneo (Tabla 2).
Cuadro clínico de presentación
Con relación a la forma de presentación en el momento de la intervención, la angina inestable fue el evento que se observó con mayor frecuencia en ambos grupos: 62,4% (n=126) en el grupo de cirugía y 56% (n=108) en el grupo sometido a tratamiento percutáneo (p=0,194). Los pacientes que debutaron con infarto agudo del miocardio y enfermedad coronaria multivaso, se trataron de manera percutánea y representaron sólo 5% (n=10) de los pacientes del grupo quirúrgico y 11,9% (n=23) del percutáneo (p=0,012). Únicamente una quinta parte de los pacientes de ambos grupos se intervino durante angina estable (19,3% de pacientes del grupo quirúrgico contra 24,5% del percutáneo (p=0,182) (Tabla 3).
Características de ambos grupos
El vaso que más se intervino en ambos grupos fue la arteria descendente anterior (98% de intervención en el grupo quirúrgico y 79,3% en el percutáneo) (Tabla 4).
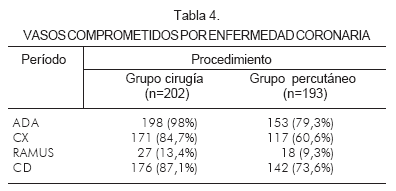
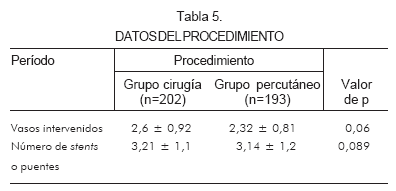
Se intervinieron en promedio 2,6 ± 0,92 vasos en el grupo quirúrgico y 2,32 ± 0,81 en el percutáneo. En promedio, se realizaron 3,21 ± 1,1 puentes en el grupo quirúrgico y 3,14 ± 1,2 stents en el percutáneo. Se utilizaron stents convencionales en 85% de los pacientes tratados de manera percutánea (Tabla 5).
Desenlaces hospitalarios
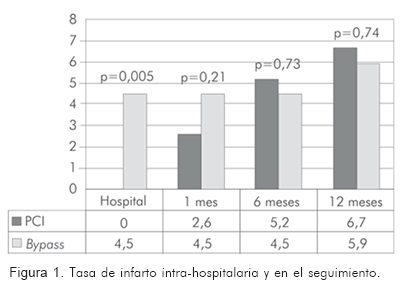
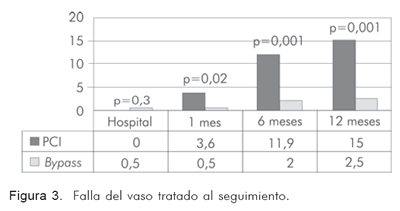
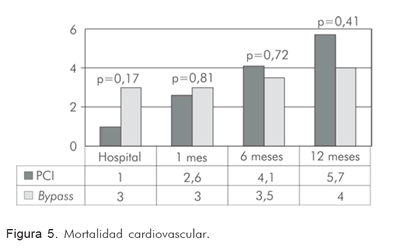
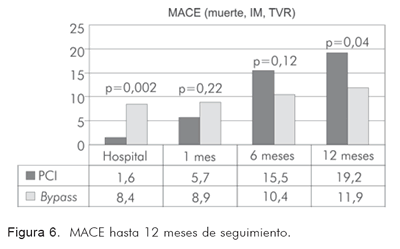
En el período hospitalario post-revascularización, la tasa de mortalidad fue similar en ambos grupos (3% en el quirúrgico vs. 1% en el percutáneo (p=0,173). Ocurrió infarto agudo del miocardio post-procedimiento en 9 casos del grupo quirúrgico (4,5%), contra ningún caso en el percutáneo (p=0,005). Sólo hubo 1 caso (0,5%) de falla en el vaso tratado en el grupo quirúrgico y fue necesario realizar un nuevo procedimiento de revascularización. No se presentaron casos en el grupo percutáneo (p=0,5). Casi una quinta parte de los pacientes del grupo quirúrgico tuvo estancia prolongada en la unidad de cuidado intensivo por más de 48 horas (21,8%), contra sólo 1% de los pacientes tratados de manera percutánea (p=0,001). El desenlace de disfunción ventricular post-procedimiento (entendida como fracción de eyección menor de 35% con empleo de agentes inotrópicos), fue más frecuente en el grupo quirúrgico (8,9% en dicho grupo contra sólo 1,6% en el percutáneo (p=0,001)). La tasa de infección post-procedimiento también fue superior en el grupo quirúrgico; 15,6% contra 1,6% en el percutáneo. Sólo ocurrieron dos casos de falla renal post-procedimiento (un paciente en cada grupo (0,5%), quienes recibieron tratamiento médico sin necesidad de hemodiálisis urgente. El punto final combinado intra-hospitalario (muerte, infarto, necesidad de nueva revascularización quirúrgica o percutánea) fue mayor en proporción en el grupo quirúrgico con 8,4% contra 1,6% en el percutáneo (p=0,002) (RR: 0,17. IC 95%: 0,05-0,59) (Tabla 6).
Desenlaces al mes
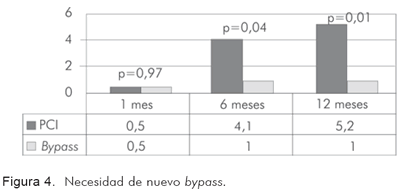
La tasa acumulada de mortalidad fue similar en ambos grupos (3% en el quirúrgico vs. 2,6% en el percutáneo (p=0,819) al igual que la tasa de reinfarto (4% vs. 2,6% (p=0,214). A más pacientes en el grupo percutáneo se les encontró falla del vaso tratado con necesidad de reintervención (3,6% contra sólo 1% en el grupo quirúrgico (p=0,02), al igual que más probabilidad de requerir cirugía de bypass (3,6% vs. 0,5%, p=0,02). No hubo muertes no cardiovasculares. La clase funcional (NYHA) a 30 días para los grupos quirúrgico y percutáneo respectivamente, estaba en 1 en su mayoría (72,2% en el grupo quirúrgico contra 73,6% en el percutáneo (p=0,698). La clase de Canadá a 30 días también estaba en 1 en gran proporción (72,2% de los pacientes del grupo quirúrgico contra 77,7% del percutáneo; p=0,2). El punto final combinado acumulado (MACE) se presentó en 8,9% de los pacientes del grupo quirúrgico contra 5,2% del percutáneo, sin hallar diferencias estadísticamente significativas (p=0,221) (RR 0,61. IC95%: 0,2-1,3) (Tabla 7).
Desenlaces a seis meses
La tasa acumulada de mortalidad fue similar en ambos grupos (3,5% en el quirúrgico vs. 4,1% en el percutáneo (p=0,724) al igual que la tasa de reinfarto (5% vs. 5,2%; p=0,736). A más pacientes en el grupo percutáneo se les halló falla del vaso tratado con necesidad de reintervención (2% en el grupo quirúrgico contra 11,9% en el percutáneo (p=0,001), al igual que más probabilidad de requerir cirugía de bypass (1% vs. 4,1%, p=0,04). Sólo hubo dos casos de muerte cardiovascular (uno en cada grupo; 0,5%; (p=NS). La clase funcional (NYHA) a 30 días para los grupos quirúrgico y percutáneo respectivamente, estaba en su mayoría en 1 (65,8% en el grupo quirúrgico contra 62,2% en el percutáneo; p=0,399). La clase de Canadá a 30 días también estaba en su mayoría en 1 (68,6% de pacientes en el grupo quirúrgico contra 64,8% en el percutáneo; p=0,102). El punto final combinado acumulado (MACE) se presentó en 10,4% de los pacientes del grupo quirúrgico contra 15,5% de los pacientes del grupo percutáneo, sin hallar diferencias estadísticamente significativas (p=0,127) (RR 1,5. IC95%: 0,8-2,8) (Tabla 8).
Desenlaces a 12 meses
A los 12 meses post-revascularización, la tasa acumulada de mortalidad fue similar en ambos grupos (4% en el quirúrgico vs. 5,7% en el percutáneo; p=0,419) al igual que la tasa de reinfarto (5,9% vs. 6,7%; p=0,736). A más pacientes en el grupo percutáneo se les encontró falla del vaso tratado con necesidad de reintervención (2,5% en el grupo quirúrgico contra 15% en el percutáneo; p=0,001), al igual que más probabilidad de requerir cirugía de bypass (1% vs. 5,2%; p=0,015). No hubo ninguna muerte no cardiovascular adicional. La clase funcional (NYHA) persistía en su mayoría en 1 en ambos grupos (60,4% en el quirúrgico contra 50,8% en el percutáneo; p=0,399). La clase de Canadá persistía en su mayoría en 1 en ambos grupos aunque se observó con más frecuencia en el grupo quirúrgico con 64,4% contra 51,3% en el percutáneo (p=0,02). El punto final combinado acumulado (MACE) se presentó en 11,9% de los pacientes del grupo quirúrgico contra 19,2% de los del grupo percutáneo, sin encontrar diferencias estadísticamente significativas (p=0,127) (RR 1,7. IC95%: 0,6-0,9) (Tabla 9).
Con los datos anteriores se puede concluir que durante el período hospitalario, los resultados favorecen la estrategia de revascularización percutánea a expensas de una menor tasa de infarto post-operatorio (Figura 1), sin afectar en forma significativa la mortalidad. Además, hay menor tasa de infecciones y de estancia hospitalaria.
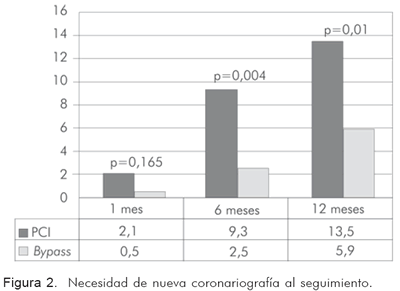
En el seguimiento hasta 12 meses, se aprecia que los pacientes tratados de forma percutánea requieren más coronariografías (Figura 2) debido a la mayor tasa de falla del vaso blanco, lo que conduce a mayor necesidad de procedimientos de revascularización (Figuras 3 y 4).
En el seguimiento hasta 12 meses la mortalidad cardiovascular es similar en ambos grupos (Figura 5).
El análisis de MACE (eventos cardiovasculares mayores adversos: muerte, infarto, re-oclusión sintomática y documentada, bypass al mes, trombosis aguda documentada, disección aguda del vaso) entre los dos tipos de intervención en el período intra-hospitalario, a 1, 6 y 12 meses, muestra una tasa de 3%, 8%, 16% y 21% en el grupo percutáneo y de 11,5%, 11,5%, 11,5% y 14,9% en el quirúrgico respectivamente (valores de p=0,023, p=0,4, p=0,37 y p=0,2), y una diferencia significativa entre las dos estrategias en el período intra-hospitalario (Tabla 10, figura 6).
Discusión
En este estudio se describe y analiza el desenlace de los pacientes con enfermedad coronaria de dos y tres vasos sometidos a revascularización con las técnicas disponibles en nuestro medio y dentro del sistema de seguridad social que nos rige.
Al comparar los eventos adversos en el período post-intervención (intra-hospitalario), se aprecia cómo en la cirugía de revascularización coronaria en el grupo de pacientes evaluados, ocurre mayor tasa de infarto del miocardio con elevación del ST con 6,9% contra 0% en el grupo de intervención percutánea. Los investigadores de los estudios BARI (6, 14, 15, 16) y ERACI II, hicieron hallazgos similares (4,6% contra 2,1% y 5,9% contra 0,9% respectivamente).
De manera análoga a los hallazgos del meta-análisis del Dr. Mercado y colaboradores, en el cual la necesidad de reintervención a un año fue de 18%, en el grupo evaluado hubo una tasa de nuevos procedimientos intervencionistas a los 6 y 12 meses significativamente mayor en el grupo de angioplastia y stent que en el grupo de bypass (10% y 6% respectivamente) (21).
Cuando se evalúa la tasa combinada de eventos cardiovasculares mayores (MACE) entre las dos estrategias, se obtienen resultados equivalentes a los que ya se publicaron en la literatura. Vale la pena mencionar que se consideró un evento cardiovascular mayor a la ocurrencia de muerte cardiovascular, infarto, re-oclusión y necesidad de reintervención. En la comparación de los hallazgos a doce meses en este estudio con los meta-análisis de los Drs. Mercado y Hoffman (21, 10), no se hallaron diferencias estadísticamente significativas entre las dos intervenciones, de tal modo que la supervivencia y el análisis de mortalidad resultaron semejantes (Figuras 6 y 7).
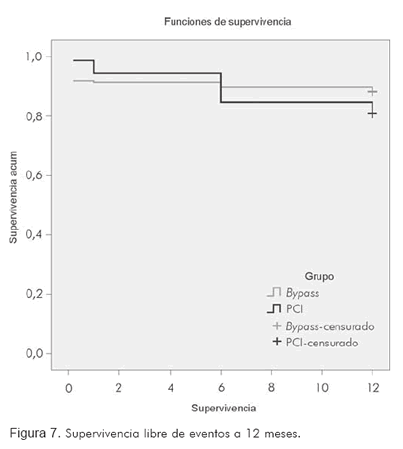
Es importante mencionar que el tiempo de observación fue un factor determinante en la evaluación de los resultados, pues la observación a 12 meses o 5 y 8 años, refleja cambios en las tendencias de morbilidad y mortalidad asociadas a cada estrategia. De esta manera, es fundamental el seguimiento y la caracterización de nuestra cohorte a mayor plazo, de forma que las tendencias puedan demostrar el verdadero impacto en cada grupo.
Conclusiones
En los pacientes con enfermedad coronaria de dos o tres vasos de la cohorte descrita, es razonable concluir que en nuestro medio y a un año de seguimiento, el método de revascularización escogido, ya sea vía percutánea o quirúrgica, brinda tasas equivalentes de supervivencia y eventos cardiovasculares mayores.
En el grupo analizado, la estrategia quirúrgica ofrece mayor probabilidad de complicaciones intra-hospitalarias tales como disfunción ventricular, infarto del miocardio con elevación del ST, mayor estancia en la unidad de cuidados intensivos, mayor probabilidad de reintervención, infección e implantación más frecuente de balón de contra-pulsación intra-aórtico, aunque sin comprometer la mortalidad posterior.
Como se describe en la literatura, la estrategia de intervención percutánea, arroja mayor probabilidad de reintervenciones percutáneas o quirúrgicas a 6 y 12 meses.
El seguimiento de esta cohorte a más largo plazo, ofrecerá importantes hallazgos que permitirán comparar las experiencias entre diferentes centros hospitalarios así como también diferentes tipos de estudios: aleatorizados contra registros en base de datos.
Bibliografía
1. Protocol for the bypass angioplasty revascularization investigation. Circulation 1991; 84 (suppl V): V1-V27. [ Links ]
2. The BARI Investigators. Comparison of coronary bypass surgery with angioplasty in patients with multivessel disease. N Eng J Med 1996; 335: 217-25. [ Links ]
3. King SB III, Lembo NJ, Weintraub WS, et al. for the Emory Angioplasty Versus Surgery Trial (EAST). A randomized trial comparing coronary angioplasty with coronary bypass surgery. N Eng J Med 1994; 331: 1044-50. [ Links ]
4. The RITA Investigators. Coronary angioplasty versus coronary artery bypass surgery: the Randomized Intervention Treatment of Angina (RITA) trial. Lancet 1993; 341: 573-80. [ Links ]
5. CABRI Trial Participants. First-year results of CABRI (Coronary Angioplasty versus Bypass Revascularization Investigation). Lancet 1995; 346: 1179-84. [ Links ]
6. The BARI Investigators. Influence of diabetes on five-year mortality and morbidity in a randomized trial comparing PTCA and CABG in patients with multivessel disease. The Bypass Angioplasty Revascularization Investigation (BARI). Circulation 1997; 96: 1761-9. [ Links ]
7. Barsness GW, Peterson ED, Ohman EM, et al. Relationship between diabetes mellitus and long-term survival after coronary bypass and angioplasty. Circulation 1997; 96: 2551-6. [ Links ]
8. Weintraub WS, Stein B, Kosinski A, et al. Outcome of coronary bypass surgery versus coronary angioplasty in diabetic patients with multivessel coronary artery disease. J Am Coll Cardiol 1998; 31: 10-9. [ Links ]
9. Bertrand M. Long-term follow-up of European Revascularization Trials. Presented at the 68th. Scientific Sessions, Plenary Session XII, of the American Heart Association. Anaheim, California, November 1995. [ Links ]
10. Hoffman SN, TenBrook JA, Wolf MP, Pauker SG, Salem DN, Wong JB. A meta-analysis of randomized controlled trials comparing coronary artery bypass graft with percutaneous transluminal coronary angioplasty: one- to eight-year outcomes. J Am Coll Cardiol 2003; 41 (8): 1293-304. [ Links ]
11. Daemen J, Boersma E, Flather M, Booth J, Stables R, Rodriguez A, et al. Long-term safety and efficacy of percutaneous coronary intervention with stenting and coronary artery bypass surgery for multivessel coronary artery disease: a meta-analysis with 5-year patient-level data from the ARTS, ERACI-II, MASS-II, and SoS trials. Circulation 2008; 118 (11): 1146-54. Epub 2008 Aug 25. [ Links ]
12. Kosinski AS, Barnhart HX, Weintraub WS, et al. and the EAST Investigators. Five-year outcome after coronary surgery or coronary angioplasty: results from the Emory Angioplasty versus Surgery Trial (EAST). Circulation 1995; 91 (suppl 1): I-543. [ Links ]
13. Bourassa MG, Roubin GS, Detre KM, et al. and the BARI Study Group. Bypass Angioplasty Revascularization Investigation (BARI): patient screening, selection and recruitment. Am J Cardiol 1995; 75: 3C-8C. [ Links ]
14. Rogers WJ, Alderman RL, Chaitman BR, et al. and the BARI Study Group. Bypass Angioplasty Revascularization Investigation (BARI): baseline clinical and angiographic data. Am J Cardiol 1995; 75: 9C-17C. [ Links ]
15. Williams DO, Baim DS, Bates E, Bonan R, et al. and the BARI Investigators. Coronary anatomic and procedural characteristics of patient randomized to coronary angioplasty in the Bypass Angioplasty Revascularization Investigation (BARI). Am J Cardiol 1995; 75: 27C-33C. [ Links ]
16. Schaff HV, Rosen AD, Shemin RJ, et al. and the BARI Investigators. Clinical and operative characteristics of patients randomized to coronary artery bypass surgery in the Bypass Angioplasty Revascularization Investigation (BARI). Am J Cardiol 1995; 75: 18C-26C. [ Links ]
17. Rodriguez A, Bernardi V, Navia J, Baldi J, Grinfeld L, Martinez J, et al. Argentine Randomized Study: Coronary Angioplasty with Stenting versus Coronary Bypass Surgery in patients with Multiple-Vessel Disease (ERACI II): 30-day and one-year follow-up results. ERACI II Investigators. J Am Coll Cardiol 2001; 37 (1): 51-8. Erratum in: J Am Coll Cardiol 2001 Mar 1; 37 (3): 973-4. [ Links ]
18. Rodríguez AE, Baldi J, Fernández Pereira C, Navia J, Rodríguez Alemparte M, Delacasa A, et al. ERACI II Investigators. Five-year follow-up of the Argentine randomized trial of coronary angioplasty with stenting versus coronary bypass surgery in patients with multiple vessel disease (ERACI II). J Am Coll Cardiol 2005; 46 (4): 582-8. [ Links ]
19. Daemen J, Kuck KH, Macaya C, LeGrand V, Vrolix M, Carrie D, et al. ARTS-II Investigators. Multivessel coronary revascularization in patients with and without diabetes mellitus: 3-year follow-up of the ARTS-II (Arterial Revascularization Therapies Study-Part II) trial. J Am Coll Cardiol 2008; 52 (24): 1957-67. [ Links ]
20. Serruys PW, Morice MC, Kappetein AP, Colombo A, Holmes DR, Mack MJ, et al. SYNTAX Investigators. Percutaneous coronary intervention versus coronary-artery bypass grafting for severe coronary artery disease. N Engl J Med 2009; 360 (10): 961-72. Epub 2009 Feb 18. [ Links ]
21. Mercado N, Wijns W, Serruys PW, Sigwart U, Flather MD, Stables RH, et al. One-year outcomes of coronary artery bypass graft surgery versus percutaneous coronary intervention with multiple stenting for multisystem disease: a meta-analysis of individual patient data from randomized clinical trials. J Thorac Cardiovasc Surg 2005; 130 (2): 512-9. [ Links ]














