Services on Demand
Journal
Article
Indicators
-
 Cited by SciELO
Cited by SciELO -
 Access statistics
Access statistics
Related links
-
 Cited by Google
Cited by Google -
 Similars in
SciELO
Similars in
SciELO -
 Similars in Google
Similars in Google
Share
Revista Colombiana de Ciencias Químico - Farmacéuticas
Print version ISSN 0034-7418
Rev. colomb. cienc. quim. farm. vol.44 no.1 Bogotá Jan./April 2015
https://doi.org/10.15446/rcciquifa.v44n1.54288
Doi: http://dx.doi.org/10.15446/rcciquifa.v44n1.54288
Analgésicos en el paciente hospitalizado: Revisión de tema
Analgesics in hospitalized patients: Topic review
Álvaro Vallejos Narváez*, Camilo Ruano, María Paula Ávila, Sergio Latorre, Jennifer Delgadillo, Gina Manosalva, Sindy Malaver, Esteban Hernández, Paula Torres, Guillermo Bernal, Andrea Tovar, Laura Caicedo
Facultad de Medicina, Fundación Universitaria de Ciencias de la Salud, Cra. 19 No. 8A-32, Bogotá, D. C., Colombia.
* Correo electrónico: avallejos@fucsalud.edu.co.
Recibido para evaluación: 28 de agosto de 2014.
Aceptado para publicación: 16 de marzo de 2015.
Resumen
El dolor como experiencia subjetiva es de alta incidencia en el paciente adulto hospitalizado, por tal motivo el uso de analgésicos en estos pacientes tiene gran impacto en la evolución clínica y en la calidad de la estancia hospitalaria. Entre las opciones terapéuticas para el manejo del dolor se encuentran antiinflamatorios no esteroideos (AINEs), opioides, paracetamol, metamizol; los cuales se pueden administrar en diferentes formas farmacéuticas, que se adaptan a las condiciones de cada uno de los pacientes. Actualmente, el uso de opioides está siendo reevaluado, así como las técnicas de administración, entre las que se destacan la analgesia controlada por el paciente y la analgesia intervencionista (analgesia epidural, bloqueo de nervios periféricos y la infiltración local). El éxito de la terapia analgésica no solo consiste en el adecuado uso de los analgésicos, sino también en las estrategias usadas para objetivar el dolor; esto se consigue por medio de la aplicación de escalas para cuantificar el dolor, de las cuales se destacan la escala visual análoga, la escala verbal numérica y la de valoración verbal.
Palabras clave: analgesia, analgésicos, paciente hospitalizado, reacción adversa, acetaminofén, metamizol, antiinflamatorios no esteroideos, opioides, analgesia multimodal.
Summary
Pain as a subjective experience is high incidence in the adult hospitalized patient, so the use of analgesics in these patients has a high impact on their medical developments and their comfort during their hospital stay. Among the therapeutic options for pain management there are Non-Steroidal Anti- Inflammatory drugs (NSAIDs), Opioids, Paracetamol and Metamizol. Each has different pharmaceutical dosage forms to adjust to the condition of each patient. Currently the use of Opioids is being re-evaluated as well as the management techniques like patient-controlled analgesia and interventionist analgesia(epidural analgesia, peripheral nerve blocks and local infiltration). The success of analgesic therapy consists of the appropriate use of analgesics and in the strategies used to objectify the pain; this can be achieved with the implementation of scales to quantify the pain like the visual analogous scale, numeric verbal scale and the verbal assessment.
Key words: analgesia, analgesics, hospitalized patient, adverse reaction, acetaminophen, metamizol, non-steroidal anti-inflammatory drugs, opioids, multimodal analgesia.
Introducción
El dolor, según la Asociación Internacional para el Estudio del Dolor, se define como una experiencia sensitiva y emocional desagradable relacionada con un daño tisular, el cual puede ser de carácter agudo o crónico; dentro de estas variables, se observa que el dolor postoperatorio y el dolor neuropático, son los tipos de dolor agudos más frecuentes en el medio hospitalario y que por tal motivo cobra vital importancia conocer sobre su manejo. Sin embargo, al ser considerados previsibles, su abordaje no es suficiente para aliviar y generar satisfacción en el paciente, motivo por el cual se hace necesario realizar una revisión narrativa en la cual se busca optimizar la terapia analgésica, describiendo las características de los tipos de dolor más frecuentes en el paciente adulto hospitalizado, las diferentes escalas para cuantificar el mismo, mencionando las características de los analgésicos más utilizados en la práctica médica, los tipos de intervención analgésica y las diferentes formas farmacéuticas que se encuentran disponibles con el objetivo de brindar al lector todas las herramientas para tener un excelente abordaje en la terapia analgésica del paciente adulto hospitalizado.
A continuación iniciaremos exponiendo las características de los tipos de dolor más frecuentes en el paciente adulto hospitalizado, especificando algunos detalles que podrán dar a conocer la terapia analgésica más indicada para cada uno de ellos, teniendo en cuenta la descripción de los diferentes grupos de analgésicos que encontrará el lector en el desarrollo de esta revisión.
Dolor postoperatorio
El dolor postoperatorio se define como dolor agudo de inicio reciente, autolimitado, que alcanza su máxima intensidad las primeras 24 horas y luego disminuye [1, 2]; aparece como consecuencia de estimulación nociceptiva, debido a lesión tisular de diversa etiología como intervención quirúrgica, distensión vesical e intestinal, espasmos musculares, lesiones nerviosas, entre otras, las cuales inducen liberación de sustancias sensibilizadoras de nociceptores [3, 4]. Para un mejor control del dolor postoperatorio, es necesario combinar fármacos con mecanismos de acción diferentes, obteniendo mayor potencia analgésica con menos efectos adversos, denominándose esta práctica clínica, analgesia multimodal [1].
El control inadecuado del dolor postperatorio acarrea múltiples situaciones que se deben considerar y que de no hacerlo podrían comprometer el estado clínico de los pacientes. En el postoperatorio inmediato, el dolor es un factor importante de deterioro de la función respiratoria, el paciente presenta baja actividad mucociliar bronquial, ocasionada por ventilación mecánica, anestésicos inhalatorios y efectos depresores de opiáceos, lo que podría aumentar el riesgo de complicaciones infecciosas [5, 6].
En una analgesia efectiva, las técnicas regionales han mostrado ser superiores a la vía parenteral para control del dolor, restableciendo la función respiratoria, con menor tasa de morbimortalidad en el postoperatorio [7]. Infusiones continuas de morfina, bloqueo de nervios intercostales o estimulación eléctrica transcutánea, no parecen modificar la incidencia de complicaciones pulmonares, ya que disminuyen el consumo de oxígeno y mantienen un flujo sanguíneo adecuado; igualmente, aplicación de anestésicos locales intraperitoneales tras colecistectomía laparoscópica, no han mostrado mejoría del dolor ni función pulmonar [8].
Para el manejo de complicaciones digestivas como distensión abdominal, náuseas, vómito e íleo paralítico, se pueden utilizar soluciones diluidas de anestésicos locales o pequeñas dosis de opioides epidurales; dosis altas a nivel sistémico agravan la función intestinal. Se reporta mejoría significativa en pacientes que reciben ayuda psicológica preoperatoria al disminuir niveles de estrés, insomnio y alteraciones del comportamiento; con dosis bajas de analgésicos se logra aliviar el dolor [8].
Farmacogenética e individualización del manejo del dolor postoperatorio
El umbral y la intensidad del dolor varían con cada paciente, la respuesta analgésica es diferente según edad, sexo, factores genéticos e interacciones medicamentosas, por eso el análisis de características sociodemográficas y genéticas personaliza el tratamiento analgésico postoperatorio permitiendo brindar al paciente una farmacoterapia eficaz [9].
Hay varios polimorfismos asociados a la percepción del dolor, los cuales influyen en la respuesta al analgésico seleccionado; por ejemplo, el gen COMT codifica para la catecol-o-metiltransferasa la cual es esencial para el metabolismo de la dopamina, noradrenalina y adrenalina, sustancias primordiales para la activación de nociceptores. Entre los polimorfismos más frecuentes en este gen, está el nucleótido pequeño (SNP); para tres haplotipos de COMT no se conoce todavía si caracterizan la respuesta clínica del dolor posoperatorio [9].'
Para una mayor eficacia del tratamiento del dolor postoperatorio, este debe basarse en las condiciones de cada paciente, su evaluación clínica y el tipo de cirugía. La terapia multimodal en ocasiones no es suficiente para controlar el dolor; por tanto, los avances en farmacogenética podrían tener cierta relevancia en casos seleccionados, haciendo que el control del dolor sea individualizado, efectivo y con menor incidencia de efectos adversos [9].
Dolor neuropático
Se define como el dolor iniciado o causado por una lesión o disfunción en el sistema nervioso central o periférico; puede ser espontáneo o provocado por algún estímulo, en donde las neuronas del sistema nervioso central se sensibilizan (proceso conocido como denervación), produciendo un daño irreversible en las fibras nerviosas, permitiendo que estas sean activadas espontánea o anormalmente, lo que genera un dolor difícil de manejar.
El objetivo de manejar el dolor neuropático es reducir el sufrimiento y mejorar en el paciente su calidad de vida y funcionalidad, y en el paciente hospitalizado, reducir su estancia hospitalaria y riesgo de reingreso para lo cual su manejo se caracteriza por la necesidad de un ambiente multidisciplinario (por su impacto a nivel funcional, cognitivo y afectivo en cada uno de los pacientes), enfocado en amortiguar las aferencias neuronales suprimiendo la función axonal o interfiriendo en la neurotransmisión.
En la gama de medicamentos utilizados para el manejo del dolor neuropático se destacan dos grupos: el primero es el de aquellos utilizados para tratar otras condiciones pero se encontró que es útil en la reducción del dolor neuropático, como es el caso de antidepresivos (amitriptilina, venlafaxina) y anticonvulsivantes (gabapentin, pregabalina); el segundo grupo está compuesto por analgésicos opioides (morfina, oxicodona y tramadol) [10].
Los antidepresivos son de primera línea en el manejo del dolor neuropático, su efecto analgésico se logra gracias a la inhibición de recaptación de noradrenalina y serotonina; estos deben ser iniciados a dosis bajas, debido a que altas dosis se relacionan con cardiotoxicidad dada por IAM, arritmias y muerte súbita. estos tienen efectos adversos como boca seca, constipación, retención urinaria y visión borrosa.
Gabapentin y pregabalina, considerados igualmente de primera línea por las diferentes guías creadas para el manejo del dolor neuropático, actúan uniéndose a la subunidad alfa2-delta de los canales de calcio-voltaje dependientes. De estos medicamentos se conocen efectos adversos como mareo, somnolencia y confusión; antidepresivos y anticonvulsivantes deben usarse con precaución en pacientes con enfermedad renal.
Los opioides inhiben el estímulo nocivo a nivel presináptico, posináptico en el asta dorsal y a nivel cerebral. Se caracterizan por ser una adecuada opción en pacientes hospitalizados por su alivio casi inmediato del dolor; sin embargo, su uso es limitado por sus efectos adversos como somnolencia, constipación y náuseas. En ancianos puede ocasionar delirio e inestabilidad de la marcha.
En dado caso que los pacientes no respondan al manejo tradicional o no soporten los efectos adversos, existen otras alternativas invasivas y no invasivas, aunque con poca evidencia que apoye su uso; dentro de estas se encuentran: la administración de corticoides y anestésicos locales vía epidural o estimulación de la médula espinal [11].
Escalas para la evaluación del dolor
Las escalas de valoración del dolor son métodos que tienen por objetivo medir la intensidad del dolor cuantificando la percepción subjetiva del paciente y de acuerdo con ellas implementar una adecuada terapia analgésica. Dichas escalas deben ser seguras, sencillas, confiables, breves y sensibles en la detección de cambios en la intensidad del dolor [12, 13].
Las escalas más usadas son la escala numérica, en la que el paciente asigna un número entre 0 y 100, donde 0 corresponde a dolor suave y 100 a dolor insoportable; y la escala de expresión facial, para pacientes pediátricos, analfabetas, con deterioro cognitivo o que no hablan el mismo idioma que el examinador, el paciente identifica diversas expresiones faciales que representan en sus extremos a una persona feliz que simboliza sin dolor y otra que está muy triste y que representa dolor [12].
Otras escalas tienen una variable aceptación universal, tales como la escala visual análoga (VAS); en esta se usa una línea de 10 cm, en donde uno de sus extremos corresponde a "no dolor" y el otro extremo "dolor inimaginable", el paciente a lo largo de la línea marca el punto que corresponde a la intensidad del dolor. Cuando ya se administró el tratamiento, se usa una línea de 10 cm, en donde 0 es "no alivio" y 10 "alivio completo". En la escala descriptiva simple o de valoración verbal [3], el paciente caracteriza el dolor según lo perciba, con la elección de las palabras: "en ausencia del dolor, leve, moderado, severo o atroz". Esta última escala, tiene palabras muy subjetivas y es la menos usada [12, 14].
Manejo no farmacológico del dolor
La eficacia del manejo no farmacológico es reducir los requerimientos de analgésicos y, por tanto, sus reacciones adversas [15, 16]. La anamnesis orienta al médico en las decisiones en cuanto a etiología y terapéutica, así como los factores desencadenantes o asociados al dolor [12, 17]. Existen medidas no farmacológicas para el tratamiento del dolor, tales como métodos físicos, cuidados psicoeducacionales, fisioterapia, entre otros [6].
Tratamiento farmacológico del dolor
En 1986, la Organización Mundial de la Salud (OMS) elabora una escala de analgesia (figura 1) para el tratamiento del dolor según su intensidad, orientada al paciente hospitalizado; fue una escala creada para abordar las deficiencias en el tratamiento del dolor oncológico. Sin embargo, se ha venido usando para el tratamiento en cualquier tipo de dolor dado a su efectividad terapéutica [17].
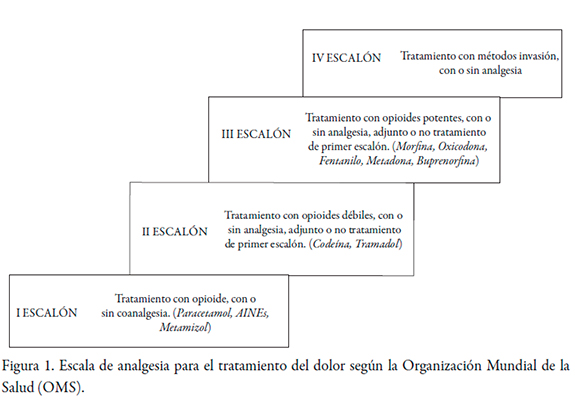
La terapia analgésica se debe basar en la etiología del dolor, buscando un manejo que permita combinar diferentes vías de administración y distintos fármacos (analgesia multimodal), que disminuya la nocicepción a nivel central como periférico empleando dosis pequeñas de medicamentos por diferentes vías de administración, ya que este tipo de analgesia ha evidenciado una disminución significativa en la intensidad del dolor postoperatorio, comparada con analgesia convencional en monoterapia [5].
Uno de los aspectos para alcanzar los objetivos terapéuticos en el manejo del dolor es la elección adecuada de los principios activos teniendo en cuenta la forma farmacéutica. El no tener en cuenta este factor dependiendo de las características del paciente puede llevar a fallo terapéutico. Se ha evidenciado la preferencia en los pacientes mayores de 65 años por los AINEs y el poco uso de opiáceos, ya que los AINEs tienen formas farmacéuticas de fácil deglución (FFD) como son los polvos, dispersiones y granulados, dejando en un segundo plano a las formas farmacéuticas sólidas como cápsulas, tabletas y comprimidos. El consumo de formas de fácil deglución se ha relacionado con el consumo en grupos de edad mayor y con algunas patologías como accidente cerebrovascular, neuropatía e incontinencia urinaria. Teniendo en cuenta esta evidencia clínica en el interrogatorio resulta útil especificar al paciente el medicamento y forma farmacéutica, ya que pueden ser factores que modifiquen la adherencia al tratamiento [18, 19].
Paracetamol
Conocido también como acetaminofén, es un analgésico con propiedades antipiréticas, usado para el dolor leve a moderado, con escaso efecto antiinflamatorio; inhibe la COX a nivel de sistema nervioso central y en las vías descendentes inhibitorias del dolor, activando vías serotoninérgicas y antinociceptivas. También inhibe síntesis del óxido nítrico, hiperalgesia producida por sustancia P y levemente la producción de prostaglandinas periféricas [1].
Paracetamol es primera línea en el manejo del paciente hospitalizado con fiebre o dolor; y su combinación con AINEs proporciona una mejor analgesia para el dolor postoperatorio, excepto con ibuprofeno, el cual es más eficaz que el paracetamol en monoterapia [20, 21].
Se ha observado que el uso de paracetamol en pacientes con enfermedad coronaria, parece incrementar cifras de presión arterial [22]; además, se ha observado un alto riesgo de hepatotoxicidad cuando es usado concomitantemente con medicamentos hepatotóxicos; puede ocasionar pancreatitis que es dosis dependiente y nefrotoxicidad por uso prolongado; las demás reacciones adversas son leves, tales como náuseas, vómito, entre otras, los cuales se presentan con baja frecuencia [20].
Dentro de sus interacciones farmacológicas, su absorción puede verse incrementada por metoclopramida y disminuida por colestiramina, en uso concomitante con lamotrigina, disminuye su eliminación y con codeína incrementa el alivio del dolor, así como un aumento en reacciones adversas como vértigo y somnolencia, que son dosis dependientes [20, 23].
Metamizol
También llamado dipirona, pertenece a la familia de las pirazolonas, con efecto analgésico y antipirético sobresaliente y antiinflamatorio moderado y es de bajo costo [24]. Al revisar su mecanismo de acción se observa que es un medicamento con diferentes y mayor número de propiedades analgésicas que los AINEs; dentro de estas se encuentran la inhibición de la ciclooxigenasa que media síntesis de prostaglandinas y tromboxano A2, la activación de la vía del óxido nítrico, GMP cíclico y la apertura de canales de potasio a nivel periférico los cuales hiperpolarizan el nociceptor e impide su descarga, resultando en relajación del músculo liso que le confieren ciertas ventajas como su efecto antiespasmódico [25].
En los últimos años, metamizol se ha posicionado como una de las primeras opciones para manejo del dolor, a pesar de que su uso ha sido controvertido por el riesgo de agranulocitosis (uno por cada 1.000.000 usuarios), a tal punto de ser suspendido su uso en Estados Unidos y Suecia, limitándose solo a algunos países de Europa, América Latina y África [26, 27]. Sin embargo, la baja incidencia de agranulocitosis en América Latina, sugiere que este efecto adverso más que ser debido a un efecto tóxico del meta mizol o alguno de sus metabolitos, es causado por susceptibilidad genética y de origen inmunoalérgico. Otros autores proponen que probablemente los casos de agranulocitosis atribuidos al metamizol, pueden estar relacionados con exposición a altas dosis o durante períodos prolongados [28].
Este medicamento está indicado para el dolor postoperatorio, tipo cólico, dolor oncológico y en algunos países para migraña. Por su mecanismo de acción, presenta una baja toxicidad gastrointestinal, siendo sus manifestaciones más frecuentes vómito, náuseas, estreñimiento y también rash cutáneo [20, 27, 29, 30].
Se destaca el sinergismo positivo de metamizol con diclofenaco, bupivacaína [31] y tramadol en analgesia para histerectomía [24], además efecto de sumación con meperidina, permitiendo disminuir en un 50% la necesidad de opioides, llevando a incentivar su uso combinado en analgesia postoperatoria, con menor incidencia de efectos adversos [32].
Antiinflamatorios no esteroideos
Los antiinflamatorios no esteroideos son un grupo de analgésicos muy utilizados en la práctica médica, por su potencia analgésica, antiinflamatorio y por su variedad de formas farmacéuticas que facilitan su adherencia terapéutica en el paciente adulto hospitalizado. Además, se caracterizan por clasificarse según su estructura química (tabla 1) y su mecanismo de acción mediante la inhibición de la ciclooxigenasa, con sus dos isoformas, COX-1 y COX-2, las cuales se expresan de forma diferente en el organismo. En general, la COX-1 se encuentra en la mayoría de los tejidos y tiene una función importante en el mantenimiento de la mucosa gástrica (PGE2), el flujo sanguíneo renal y la función plaquetaria; la COX-2 se expresa fundamentalmente en el sistema nervioso central y en riñones [6, 33].
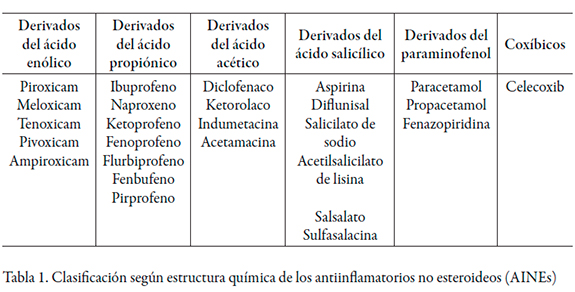
Existen AINEs selectivos de COX-2, mostrando ser menos lesivos que los no selectivos a nivel de mucosa gástrica, pero no se ha visto mayor eficacia de estos en analgesia, generando efectos adversos renales y aumento del riesgo cardiovascular. Se utiliza aún celecoxib, otros fueron retirados del mercado por sus efectos adversos a nivel cardiovascular [6].
Generalmente, los más utilizados son el diclofenaco, el ibuprofeno y el naproxeno, para tratamiento del dolor leve a moderado y sus reacciones adversas están dadas por el mecanismo de acción como inhibidores de COX, ya que no inhiben únicamente prostaglandinas proinflamatorias; por ejemplo, los no selectivos tienen mayor incidencia de reacciones adversas en tracto gastrointestinal, siendo la mucosa gástrica más afectada porque se inhibe la producción de prostaglandina E2, ocasionando ulceración de la mucosa, inhibiendo secreción de bicarbonato y generando vasoconstricción e hipoxia tisular. Sin embargo, estas reacciones adversas pueden disminuir asociando un inhibidor de bomba de protones [34].
Tanto los AINEs selectivos como los no selectivos, pueden aumentar las hospitalizaciones por falla cardíaca congestiva, hipertensión arterial, fibrilación auricular e incluso infarto agudo de miocardio; se ha visto que el riesgo es mayor con inhibidores selectivos de la COX-2, por esto debe evitarse el uso de celecoxib en accidente cerebrovascular agudo e insuficiencia cardíaca [34].
Además se han asociado a reacciones adversas graves como hemorragia, lesión del tracto gastrointestinal superior y hepatotoxicidad en su uso crónico, pero en su uso agudo en analgesia postoperatoria, son menos frecuentes [20].
Los AINEs interaccionan con antiagregantes plaquetarios (ácido acetilsalicílico y clopidogrel), diuréticos tiazídicos, bloqueadores alfa y beta e inhibidores de enzima convertidora de angiotensina, disminuyendo el efecto de estos por sus acciones a nivel del tromboxano A2 y la vasoconstricción que generan a nivel renal, antagonizando las acciones de estos fármacos y generando fallo terapéutico, por tales razones se debe usar con precaución en patologías cardiovasculares [20].
Entre los diferentes AINEs, no hay evidencia clara de efectividad y seguridad entre los distintos grupos, el ácido acetilsalicílico tiene buen efecto analgésico y antiinflamatorio, pero su uso como analgésico es muy escaso por la gran cantidad de reacciones adversas que ocasiona; su uso actual es fundamentalmente como antiagregante plaquetario. El ibuprofeno tiene menor efecto antiinflamatorio y naproxeno es el menos cardiotóxico [6]. Como los AINEs no generan depresión respiratoria ni tampoco alteran la motilidad intestinal, son de elección en cirugías menores y ambulatorias [35].
Diclofenaco es un AINEs muy utilizado, especialmente fuera de Estados Unidos; en una revisión sistemática se evidenció que una sola dosis de diclofenaco de 100 mg es suficiente para controlar el dolor agudo postoperatorio moderado a severo, al menos en el 50% de los pacientes; el alivio a las 4 a 6 horas fue mayor con diclofenaco potásico que con diclofenaco sódico y con una sola dosis los efectos adversos fueron iguales a los del placebo [36].
Naproxeno se utiliza como sal sódica porque la absorción es mejor, tiene indicación en cefalea, crisis de gota, dismenorrea, traumatismos y dolor postoperatorio [35].
Ketorolaco
Analgésico no esteroideo el cual inhibe la ciclooxigenasa y la lipoxigenasa, evitando la síntesis de prostaglandinas y leucotrienos; por otro lado, permite la liberación de opioides endógenos, propiedades que hacen del ketorolaco uno de los medicamentos más potentes del grupo de los AINEs como analgésico, pero moderada acción antiinflamatoria [37]. Estudiado ampliamente en manejo del dolor posterior a cirugías abdominales mayores, cirugías ortopédicas en las cuales ha evidenciado el mayor beneficio, y ginecológicas en donde existe mejoría del dolor leve y severo, este medicamento se asocia a una disminución del uso de morfina en un 25%, ya que evidencia una mejoría del dolor equivalente a los opioides sin presentar reacciones adversas típicas de estos, como náuseas y vómito [37].
Algunos estudios indagan sobre su gran capacidad antiinflamatoria "in situ" mayor que si se administra de modo intravenoso, su paso por leche materna es inferior en comparación de otros AINEs y presenta también menores reacciones adversas, ya sean gastrointestinales (3,9%): náuseas, dolor abdominal; neurológicas como somnolencia (1-3%), disnea, vértigos, cefaleas, sudoración (< 1%), astenia, prurito, nerviosismo, úlcera péptica y xerostomía, aunque sin diferencia significativa frente a placebo (número necesario para hacer daño) [38].
Su vida media es aproximadamente de cinco horas y la de sus metabolitos de siete horas por orina. Ketorolaco se une el 99% a proteínas plasmáticas, su uso prolongado se ha correlacionado con un aumento de urea y creatinina, y produce retención hídrica por disminución de flujo renal, inhibe la agregación plaquetaria, efecto que, a diferencia del ácido acetilsalicílico, desaparece a las 48 horas, sin afectar el recuento de plaquetas, el tiempo de protrombina y el del tiempo parcial de tromboplastina activado. Algunos estudios evidencian que la administración crónica de ketorolaco (mayor a un año) produce, sobre todo, molestias gastrointestinales en un 12,9% de los pacientes, dispepsias en 11% y náuseas 7%, aclarando que estas son inferiores a las producidas por otros AINEs [39].
Opiáceos
En la última década, el uso de opiáceos ha dejado de ser tan restringido, se ha evidenciado un incremento de su consumo en la práctica clínica diaria aumentando en 20% en los últimos cinco años [40]. Existen receptores opioides endógenos de varias clases: delta (δ), kappa (κ) y mu (µ) que son el blanco de los medicamentos opiáceos que ejercen un efecto agonista en ellos, generando tanto efectos analgésicos como reacciones adversas, las cuales son causadas por cascadas de liberación de proteína G dependientes [41, 42].
Los opiáceos se clasifican como débiles y fuertes. Dentro de los opiáceos fuertes se encuentran fentanilo, metadona, oxicodona y buprenorfina, usados para dolor moderado a severo; y en el grupo de los opiáceos débiles se encuentran codeína, tramadol y dihidrocodeína, usados para el dolor leve a moderado [18, 42].
Este grupo de analgésicos generalmente son utilizados para el dolor agudo de intensidad moderada a severa; sin embargo, en el paciente hospitalizado se deben tener en cuenta diferentes factores, como realizar una adecuada evaluación con escala del dolor, conocer las reacciones adversas más importantes de cada opiáceo y realizar un análisis beneficio/riesgo de acuerdo con la edad y comorbilidades del paciente, ya que en adultos mayores el alivio del dolor puede ser a dosis bajas, a diferencia de los adultos jóvenes donde el alivio se da a alta dosis, por esta razón se debe vigilar al paciente porque un alivio completo del dolor puede asociarse con aparición de efectos adversos. Se ha evidenciado que solo el 35% de pacientes hospitalizados experimentan un alivio completo del dolor con el uso de opiáceos [43]. La literatura muestra que los opiáceos fuertes de mayor uso son la morfina parenteral y fentanilo transdérmico, sumando el 83% del consumo total de opiáceos.
Tradicionalmente, la morfina ha sido el medicamento con el que se comparan los demás opiáceos; sin embargo, no debe prescribirse en todas las ocasiones. Es muy versátil, ya que tiene varias formas farmacéuticas que facilitan su uso en muchas instancias (oral, parenteral, rectal e intrarraquídea), siendo la parenteral, la de mayor uso intrahospitalario. La adición de 100 mg de morfina al anestésico local, produce analgesia postoperatoria efectiva en cirugías de abdomen bajo o miembros inferiores [30], y la adición de 2 mg de morfina epidural en el trabajo de parto es eficaz para controlar el dolor en posparto inmediato [44]. Está indicada para el manejo en el dolor del infarto agudo de miocardio, angina inestable prolongada, síndromes traumáticos severos y dolores viscerales, excluyendo dolor por cólico biliar [20]. La analgesia se prolonga en pacientes con insuficiencia renal, debido a que la forma de eliminación de este opiáceo es por vía urinaria [6].
Meperidina es de acción corta por su metabolismo de primer paso; sin embargo, quienes reciben meperidina por más de 48 horas, presentan mayor riesgo de efectos adversos (neurotoxicidad), duplicándose en pacientes con insuficiencia renal o aquellos que reciben tratamiento simultáneo con inhibidores de la monoaminooxidasa, razón por la cual la American Pain Society recomienda no utilizarla en dolor agudo ni por cáncer [6].
Fentanilo es 80 veces más potente que la morfina, indicado para manejar dolor severo; tiene un inicio de acción rápida de 7 a 15 minutos y una vida media de 2 a 4 horas. Existen varias presentaciones farmacéuticas, entre las que se encuentran las formas transdérmicas, parenterales y sublinguales [45]. En el uso transdérmico por primera vez, las concentraciones séricas adecuadas se logran en 12 a 24 horas, siendo necesario administrar analgésicos de rescate mientras se consiguen dichas concentraciones; si después de 72 horas aún son requeridas las dosis de rescate, se debe aumentar la dosis de fentanilo [46].
Tapentadol es un nuevo analgésico que posee un doble mecanismo de acción, es opiáceo e inhibidor de la recaptación de noradrenalina, con acción a nivel central; se usa principalmente para dolor crónico en adultos, con una eficacia similar a otros analgésicos opioides, aunque presenta un perfil de seguridad más favorable ya que la incidencia de reacciones adversas es mucho menor al ser comparada con otros opiáceos. Hay poca evidencia en dolor agudo en paciente hospitalizado [47].
Oxicodona, opioide derivado de la tebaína, es un agonista puro de los receptores opiáceos (mu) y (kappa), con acción ansiolítica pero principalmente analgésica; tiene poco metabolismo de primer paso, con efecto analgésico superior al ser comparado con otros medicamentos, así como menor incidencia de náuseas y vómito [48]. La duración del efecto es aproximadamente 5 horas y se recomienda para dar por terminado el manejo con analgesia controlada por el paciente (ACP) en el dolor postoperatorio [45], aliviando el dolor en un 91% a los 60 minutos después de su administración [48].
Tramadol es agonista de receptores (mu) centrales y periféricos, es activador de las vías inhibitorias monoaminérgicas espinales, con una biodisponibilidad del 70% y no causa depresión respiratoria [49]. Su efecto inicia 60 minutos después de administrado, con un pico de acción de 2 a 4 horas [41]. Está indicado para dolor moderado a severo en pacientes que no responden a paracetamol, AINEs o metamizol.
La dependencia y tolerancia son infrecuentes con este opiáceo. El aumento de dosis es proporcional a la aparición de reacciones adversas [50, 51]. Varios estudios han encontrado un control inadecuado del dolor con tramadol por ACP [49].
Codeína se metaboliza en el hígado a compuestos analgésicos activos como morfina (5-10%) y la morfina-6-glucorónido, su capacidad para metabolizarse varía entre individuos (caucásicos 10%, asiáticos 2% y árabes 1%); otros individuos son grandes metabolizadores, capaces de convertir casi la totalidad de codeína a morfina, aumentando el riesgo de toxicidad [52]. Tiene una eficacia analgésica baja e impredecible; una revisión sistemática encontró que necesitan ser tratados doce pacientes con codeína para que uno de ellos alivie el dolor en un 50% [45]. Otros analgésicos comúnmente usados, solos o en combinación con codeína, proveen mejor alivio del dolor, tales como paracetamol e ibuprofeno [53].
Los opiáceos, en general, causan reacciones adversas como depresión respiratoria, prurito, somnolencia, estreñimiento, náuseas y vómito [44]; se debe informar al paciente al prescribirlos, sobre la posible ocurrencia de estas reacciones adversas, más con unos medicamentos que con otros. Morfina posee un efecto de mayor liberación de histamina, ocasionando prurito y eritema. Tramadol produce náuseas, vómito y estreñimiento; y en algunos casos, íleo paralítico. Codeína, además de presentar un efecto techo, ocasiona vértigo y somnolencia principalmente a dosis altas [45].
Un metanálisis muestra el sinergismo positivo entre opiáceos y los AINEs, tales como morfina con ketorolaco, generando disminución en el consumo de morfina y de algunas de sus reacciones adversas; sin embargo, náuseas y vómito fueron las reacciones más reportadas [54]. Además de los AINEs, otros coadyuvantes son antidepresivos tricíclicos, antiepilépticos, anestésicos locales, benzodiacepinas, para el manejo de la ansiedad asociada al dolor psicógeno y glucocorticoides en pacientes oncológicos, mejoran el estado de ánimo y apetito [6].
Analgesia multimodal
Para un tratamiento eficaz del dolor, se usa concomitantemente diferentes analgésicos como AINEs, opiáceos, paracetamol y metamizol, garantizando un adecuado control del dolor. Rahimi y Montes [55, 59] afirman que el manejo de medicamentos con diferentes mecanismos de acción en las vías nociceptoras, permite bloquear el dolor desde puntos diferentes, evitando así un fallo terapéutico por antagonismo entre fármacos. Usando analgésicos que inhiban desde diferentes puntos la vía del dolor, se reduce la dosis de cada uno, disminuyendo reacciones adversas [53, 57]. Un metanálisis mostró que la adición de un AINEs a un tratamiento basado en morfina por ACP, redujo significativamente reacciones adversas de morfina, como vómito, náuseas y sedación, pero no el prurito y retención urinaria [54, 58, 59].
La analgesia multimodal en el cólico renal agudo, combinando ketorolaco y morfina, genera mayor alivio del dolor, menos efectos adversos y requieren menor analgesia de rescate que los tratados con cualquier agente en monoterapia [60]. En el dolor postoperatorio, la combinación de tramadol y diclofenaco mejoró la analgesia, aumentando el umbral del dolor en sitios no quirúrgicos, disminuyendo efectos adversos y mejorando la hiperalgesia secundaria producida por la sensibilización neuronal debido a su inhibición directa, a diferencia de la monoterapia que solo redujo la sensibilización implicada en dolor prolongado [61].
Las ventajas del uso combinado de analgésicos en el paciente hospitalizado, han sido evaluadas mediante la satisfacción del paciente por medio de la escala visual análoga, la disminución de reacciones adversas y el costo-efectividad que ofrece este manejo. Esta terapia fomenta la deambulación precoz, disminuye estancia hospitalaria y costo global de la hospitalización, proporcionando una mayor disponibilidad de camas y mejorando así la cobertura en la atención [55].
Analgesia intervencionista
Es la base del tratamiento del dolor severo de muy difícil manejo, que garantiza un manejo adecuado del dolor, estabilidad hemodinámica en el paciente hospitalizado [61], descenso en marcadores de inflamación y disminución de reacciones adversas de analgesia por vía oral o intravenosa. Estas son: analgesia epidural, bloqueos periféricos e infiltración local [62].
El uso de la analgesia epidural se ha incrementado, con reducción significativa del dolor en movimiento y en reposo, usando un anestésico local (bupivacaína o ropivacaína), adrenalina y opiáceos (fentanilo) [63, 64]. En postoperatorio normaliza rápidamente la función intestinal, con menor incidencia de complicaciones cardiovasculares, insuficiencia renal e insuficiencia respiratoria. Problemas del catéter ocurren en un 50%, como estar en el nivel equivocado, en un compartimiento epidural lateral o en una vena epidural, sin producir así el efecto analgésico esperado en los pacientes hospitalizados, por eso esta técnica debe realizarla personal experto [65].
Los bloqueos periféricos han evidenciado alivio del dolor durante un máximo de seis días, sin reposición de los anestésicos locales. Un estudio mostró que 44% de los pacientes que recibieron bloqueo femoral, no tenía ninguna necesidad de otros tratamientos para aliviar el dolor postoperatorio en el primer día, mientras que todos los pacientes del grupo control tuvieron necesidad de analgésicos sistémicos. Con una técnica óptima del procedimiento se puede lograr un mejor manejo del dolor, en términos de duración del efecto analgésico [66, 67].
La infiltración local con un anestésico inyectado en todas las capas de la incisión quirúrgica, produce una reducción en la intensidad del dolor, la necesidad de opioides y sus reacciones adversas; con mayor satisfacción del paciente, respecto a analgesia por vía sistémica.
Un estudio mostró que la infiltración local con ketorolaco y morfina intrarticular produjo control del dolor superior a la analgesia espinal y sistémica, después de 24 horas de artroplastia total de rodilla; asimismo, en la funcionalidad de esta y rehabilitación del paciente hospitalizado [61].
Aspectos éticos
Es una revisión de tema y no aplican normas éticas de información de pacientes.
Conflicto de intereses y financiación
No existió conflicto de intereses ni ninguna financiación externa.
Referencias
1. M. Santeularia, E. Catala, M. Cortada, M. Revuelta, M. Moral, Nuevas tendencias en el tratamiento del dolor postoperatorio en cirugía general y digestiva, Cir. Esp., 86, 63-71 (2009). [ Links ]
2. A. Padrol, Estudio de la prevalencia del dolor en pacientes hospitalizados, Rev. Soc. Esp. Dolor, 8, 555-561 (2001). [ Links ]
3. E. Arbonés, El dolor en los pacientes hospitalizados: estudio transversal de la información, la evaluación y el tratamiento, Rev. Soc. Esp. Dolor, 16(6), 314- 322 (2009). [ Links ]
4. I. Power, Recent advances in postoperative pain therapy, Br. J. Anaesth., 95(1), 43-51 (2005). [ Links ]
5. I. Pérez, D. Bastardo, C. Peña, L. Camaripano, L. Díaz, Eficacia de la analgesia multimodal en el control del dolor postoperatorio, Informe Médico, 11(8), 491-503 (2009). [ Links ]
6. J. Wah, Pain management in the hospitalized patient, Med. Clin. N. Am., 92, 371-385 (2008). [ Links ]
7. J. Richardson, S. Sabanathan, Prevention of respiratory complications after abdominal surgery, Ann. Fr. Anesth. Reanim., 15(5), 623-646 (1996). [ Links ]
8. K.S. Lewis, J.K. Whipple, K.A. Michael, E.J. Quebbeman, Effect of analgesic treatment on the physiological consequences of acute pain, Am. J. Hosp. Pharm., 51(12), 1539-1554 (1994). [ Links ]
9. M. Allegri, Pharmacogenetics and postoperative pain: A new approach to improve acute pain management, Minerva Anestesiol., 76, 937-944 (2010). [ Links ]
10. R.D. Helme, Drug treatment of neuropathic pain, Austr. Prescr., 29, 72-75 (2006). [ Links ]
11. M.D. Wolfe, A.B. O´Connor, Management of neuropathic pain in hospitalized patients, Hosp. Med. Clin., 2, e587-e602 (2013). [ Links ]
12. R. Ibáñ ez, A. Manzanárez, Escalas de valoración del dolor, JANO, 68, 527-530 (2005). [ Links ]
13. M. Stites, Observational pain scales in critically ill adults, Crit. Care Nurser., 33, 68-78 (2013). [ Links ]
14. I. Bolívar, El dolor en el hospital: De los estándares de prevalencia a los de calidad, Rev. Esp. Anestesiol. Reanim., 52(3), 131-140 (2005). [ Links ]
15. M. Ramsay, Acute postoperative pain management, Bayl. Univ. Med. Cent. Proceedings, 13, 244-247 (2000). [ Links ]
16. A. Sola, Manejo del dolor en pacientes hospitalizados, Revista Médica Universitaria, 8(1), 1-14 (2012). [ Links ]
17. N.E. Pérez, Analgesia postoperatoria en cirugía mayor: ¿Es hora de cambiar nuestros protocolos? Rev. Soc. Esp. Dolor, 16(4), 239-245 (2009). [ Links ]
18. F.P. Díaz, Tipos de dolor y escala terapéutica de la OMS. Dolor iatrogénico, Oncología, 28(3), 139-143 (2005). [ Links ]
19. A. Sicras, R. Navarro, Consumo de analgésicos de formulación oral y adecuación de las formas galénicas en pacientes mayores: Estudio de base poblacional, Farmacia Hospitalaria, 33(3), 161-171 (2009). [ Links ]
20. E. Blanco, Tratamiento del dolor agudo, Semergen, 36(7), 392-398 (2010). [ Links ]
21. L. Toms, Single dose oral paracetamol (acetaminophen) with codeine for postoperative pain in adults, The Cochrane Collaboration, 11, CD001547 (2011). [ Links ]
22. A. Keith, Safety of multiple-dose intravenous acetaminophen in adult inpatients, Pain Medicine, 11, 1841-1848 (2010). [ Links ]
23. L. García, Control farmacológico del dolor postoperatorio, en "Farmacoterapia para el control del dolor: pautas de uso". Reunión de expertos, Fundación Grünenthal, Universidad de Salamanca, 2008, pp. 93-102. [ Links ]
24. D.H. García, Análisis coste-efectividad de la PCA postoperatoria frente a la infusión continua elastomérica de tramadol y metamizol, Rev. Esp. Anestesiol. Reanim., 54(4), 213-220 (2007). [ Links ]
25. T. Buitrago, C. Calderón, A. Vallejos, Dipirona: ¿Beneficios subestimados o riesgos sobredimensionados? Revisión de la literatura, Rev. Colomb. Cienc. Quím. Farm., 43(1), 173-195 (2014). [ Links ]
26. H. Arcila, Consenso de un grupo de expertos mexicanos. Eficacia y seguridad del metamizol (dipirona), Gaceta Médica de México, 140(1), 100-103 (2004). [ Links ]
27. G. Montoya, Detección de efectos secundarios asociados a la administración de tramadol y dipirona en un hospital de alta complejidad, Biomédica, 29, 369-381 (2009). [ Links ]
28. L. Ibáñez, Agranulocytosis associated with dipyrone (metamizol), Eur. J. Clin. Pharmacol., 60, 821-829 (2005). [ Links ]
29. C. Sánchez, Analgesia postoperatoria, Fármacos, 16(1-2), 21-29 (2004). [ Links ]
30. P.H. Gómez, Ensayo clínico doble ciego, controlado para evaluar la efectividad analgésica de 100 microgramos de morfina intratecal en el control del dolor postoperatorio, Rev. Colomb. Anestesiol., 34(9), 9-14 (2006). [ Links ]
31. A. Labrada, Analgesia multimodal preventiva: estudio comparativo, Rev. Soc. Esp. Dolor, 11(3), 122-128 (2004). [ Links ]
32. H.J. Meléndez, Eficacia de la asociación dipirona-meperidina en disminuir la necesidad de opioide en dolor agudo posterior a cirugía abdominal, Rev. Colomb. Anestesiol., 38(2), 165-176 (2010). [ Links ]
33. P. Lorenzo, A. Moreno, I. Lizasoain, J.C. Leza, M.A. Moro, A. Portolés, Velásquez, "Farmacología básica y clínica", 18a edición, Editorial Médica Panamericana, Madrid, 2009. [ Links ]
34. J.M. Scheiman, Balancing risks and benefits of cyclooxygenase-2 selective nonsteroidal anti-inflammatory drugs, Gastroenterol. Clin. N. Am., 39, 305-314 (2009). [ Links ]
35. L. Mason, J.E. Edwards, R.A. Moore, H.J. McQuay, Dosis única oral de naproxeno y naproxeno sódico para el dolor postoperatorio agudo, Biblioteca Cochrane Plus, 2005, número 2, URL: http://www.rima.org/web/medline_pdf/CD004234-ES.pdf, consultado el 10 de febrero de 2015. [ Links ]
36. S. Derry, Single dose dipyrone for acute postoperative pain, The Cochrane Collaboration, 5 (2011). [ Links ]
37. M. Shankariah, A. Mishra, D. Kamath, Tramadol versus ketorolac in the treatment of postoperative pain following maxillofacial surgery, J. Maxillofac. Oral Surg., 11(3), 264-270 (2012). [ Links ]
38. L.A. Smith, D. Carroll, E. Edwards, R.A. Moore, H.J. McQuay, Single dose ketorolac and pethidine ini acute postoperative pain: Systematic review with metaanalysis, Br. J. Anaesth., 84, 48-58 (2000). [ Links ]
39. J.A. López-Alarcón, F. Grau, Ketorolaco: indicaciones terapéuticas y vías alternativas a las contempladas en la ficha farmacológica, Rev. Soc. Esp. Dolor, 5, 158-165 (1998). [ Links ]
40. P.G. Salcedo, Estudio de utilización de opiáceos en un hospital general universitario, Rev. Soc. Esp. Dolor, 16(7), 373-380 (2009). [ Links ]
41. E.C. Sudo, Single dose tramadol for acute postoperative pain in adults. The Cochrane Collaboration, 9 (2010). [ Links ]
42. Society TBP, Opioids for persistent pain: Good practice a consensus statement prepared on behalf of the British Pain Society, the Faculty of Pain Medicine of the Royal College of Anaesthetists, the Royal College of General Practitioners and the Faculty of Addictions of the Royal College of Psychiatrists, 2013. [ Links ]
43. D. Gnjidic, Age and opioid analgesia in acute hospital population, Research Letters, 37, 699-702 (2008). [ Links ]
44. D.P. Solano, Ensayo clínico aleatorizado, controlado, doble ciego, para evaluar la analgesia posparto con morfina epidural: efectividad analgésica de dos dosis diferentes, comparadas con placebo, Rev. Colomb. Anestesiol., 40(1), 8-13 (2012). [ Links ]
45. G. McCleane, Opioides para el dolor no oncológico persistente, Med. Clin. N. Am., 91, 177-197 (2007). [ Links ]
46. M.V. Gil-Navarro, Seguimiento farmacoterapéutico en pacientes hospitalizados en tratamiento con fentanilo transdérmico, Rev. Soc. Esp. Dolor, 4, 238-245 (2006). [ Links ]
47. M.J. Sánchez-del-Águila, Ajuste rápido de dosis de tapentadol en el tratamiento del dolor mal controlado, Rev. Soc. Esp. Dolor, 19(1), 18-20 (2012). [ Links ]
48. J.S. Juárez, Comparación de la eficacia en el alivio de dolor neuropático crónico agudizado con oxicodona más lidocaína intravenosas frente a tramadol más lidocaína intravenosas, Rev. Soc. Esp. Dolor, 16(6), 307-313 (2009). [ Links ]
49. P.S. Sudheer, Comparison of the analgesic efficacy and respiratory effects of morphine, tramadol and codeine after craniotomy, Anaesthesia, 62, 555-560 (2007). [ Links ]
50. V. Ayatollahi, Comparison of peritonsillar infiltration effects of ketamine and tramadol on post tonsillectomy pain: A double- blinded randomized placebocontrolled clinical trial, Croat. Med. J., 53, 155-161 (2012). [ Links ]
51. A. Thévenin, The limited efficacy of tramadol in postoperative patients: A study of ED80 using continual reassessment method, Anesth. Analg., 106(2), 622-627 (2008). [ Links ]
52. S. Derry, Single dose oral codeine, as a single agent, for acute postoperative pain in adults, The Cochrane Collaboration, 12 (2010). [ Links ]
53. J.R. González-Escalada, La sinergia farmacológica aplicada a la analgesia: revisión de la combinación de ibuprofeno con codeína, Rev. Soc. Esp. Dolor, 17(1), 51-60 (2010). [ Links ]
54. E. Marret, Effects of nonsteroidal antiinflammatory drugs on patient-controlled analgesia morphine side effects, Anesthesiolgy, 102(6), 1249-1260 (2005). [ Links ]
55. S.Y. Rahimi, Postoperative pain management after craniotomy: Evaluation and cost analysis, Neurosurgery, 59(4), 852-857 (2006). [ Links ]
56. M.H. Hanna, Comparative study of analgesic efficacy and morphine-sparing effect of intramuscular dexketoprofen trometamol with ketoprofen or placebo after major orthopaedic surgery, Br. J. Clin. Pharmacol., 55, 126-133 (2003). [ Links ]
57. J.L. López-Durán, Sinergia en la analgesia tratada con ibuprofeno y codeína, Semergen., 38(1), 24-32 (2012). [ Links ]
58. G.P. Joshi, Evidence-based management of pain after haemorrhoidectomy surgery, Br. J. Surg., 97, 1155-1168 (2010). [ Links ]
59. A. Montes, Use of intravenous patient-controlled analgesia for the documentation of sinergy between tramadol and metamizol, Br. J. Anaesth., 85(2), 217-223 (2000). [ Links ]
60. B. Safdar, Intravenous morphine plus ketorolac is superior to either drug alone for treatment of acute renal colic, Ann. Emerg. Med., 48(2), 173-181 (2006). [ Links ]
61. U.J. Spreng, High-volume local infiltration analgesia combined with intravenous or local ketorolac + morphine compared with epidural analgesia after total knee arthroplasty, Br. J. Anaesth., 105(5), 675-682 (2010). [ Links ]
62. J. Aguirre, A. del Moral, I. Cobo, A. Borgeait, S. Blumenthal, The role of continuous peripheral nerve blocks, Anesthes. Res. Pract., 2012, 560879 (2012). [ Links ]
63. P. Prieto-Requeijo, M. Mayo-Moldes, M. Corujeira-Rivera, Bloqueo del nervio femoral en postoperatorio de artroplastia total de rodilla: comparación de bupivacaína 0,25% con mezcla de bupivacaína 0,25% y mepivacaína 2%, Rev. Esp. Cirug. Ortop. Traumatol., 53(5), 300-304 (2009). [ Links ]
64. F.S. Nahm, S.H. Kim, H.S. Kim, Survey on the treatment of postherpetic neuralgia in Korea: Multicenter study of 1,414 patients, Korean J. Pain, 26(1), 21-26 (2013). [ Links ]
65. O.M. Fredheim, Behandling av postoperativ smerte i sykehus, Tidsskr Nor. Laegeforen, 18, 1772-1776 (2011). [ Links ]
66. C. Jae-Yoon, Y. Ji-Hyeon, S. Hyoung-Yeon, The efficacy and persistence of selective nerve root block under fluoroscopic guidance for cervical radiculopathy, Asian Spin. J., 6(4), 227-232 (2012). [ Links ]
67. H.W. Allen, S. Liu, P.D. Ware, C.S. Nairn, B.D. Owens, Peripheral nerve blocks improve analgesia after total knee replacement, Surg. Anesth. Analg., 87, 3-7 (1998). [ Links ]













