INTRODUCCIÓN
Los anticoagulantes se usan ampliamente en el mundo y en Colombia; son una indicación clínica frecuente para la prevención y tratamiento de la trombosis venosa profunda (TVP), el tromboembolismo pulmonar (TEP) y la prevención del accidente cerebro-vascular isquémico secundario a fibrilación atrial (FA), entre otros [1]. En pacientes con TVP o TEP la terapia anticoagulante suele recomendarse a largo plazo [2].
El control de su efecto es habitualmente enfocado en los tiempos de protrombina y el INR (International Nationalized Ratio) al considerar los niveles en rangos terapéuticos o no, esto permite controlar la presentación de eventos embólicos o hemorrágicos, así como también mantener su efectividad terapéutica al prevenir o tratar el evento por el cual se ha indicado su uso. En este sentido mediante el control de estos biomarcadores se optimiza el uso de la anticoagulación, costos de tratamiento, estancia hospitalaria, y morbimortalidad [3].
La terapia anticoagulante aporta grandes beneficios, pero también puede ocasionar eventos adversos. Los antagonistas de vitamina K (AVK) son la base del tratamiento anticoagulante oral; warfarina es el medicamento más frecuentemente utilizado y con amplia evidencia de su efectividad. Con la entrada de los nuevos anticoagulantes orales que inhiben factores de la coagulación, como el Xa o lia, la perspectiva de uso de warfarina ha venido modificándose [1].
La hemorragia es la principal reacción adversa descrita para warfarina, en 2,6% de los pacientes puede ser grave y en el 13,4 % fatal [4]. La severidad de los episodios hemorrágicos que puede ocasionar varía desde sangrados menores hasta hemorragias intracraneales que ponen en peligro la vida del paciente. Es importante que el médico conozca el manejo de estos medicamentos, para optimizar sus beneficios y reducir el riesgo de eventos adversos. La hemorragia de vías digestivas es otra complicación importante, es más frecuente pero menos fatal [5].
Eventos adversos menos frecuentes, pero graves, relacionados con el uso de warfarina son hepatotoxicidad, alopecia y necrosis de la piel. La necrosis cutánea debido al uso de warfarina, es una reacción adversa poco frecuente (0,01 a 0,1%), pero muy seria y difícil de manejar, y está asociada a dosis altas al inicio del tratamiento. Es más frecuente en mujeres que en hombres, en una relación de 9:1; se localiza en mamas, glúteos, muslos, brazos, manos, dedos, piernas, pies, cara, nariz y abdomen; y en el hombre el área más frecuentemente afectada es el pene [6].
El evento adverso más frecuente ocasionado por heparinas es el sangrado, desde una equimosis local, hasta complicaciones hemorrágicas mayores que pueden llegar a tener una incidencia del 5 al 10% y una mortalidad que puede llegar al 3,2%. La incidencia de trombocitopenia inmune inducida por heparina es de 1 a 3% con dosis terapéuticas y la trombocitopenia no inmune es incluso mayor al 10%[4]. Aunque poco frecuente pero grave, la trombocitopenia inducida por heparina (TIH), caracterizada por una trombocitopenia moderada asociada a una trombosis paradójica arterial o venosa, es más frecuente en pacientes que fueron tratados con heparinas no fraccionadas intravenosas [7].
Aproximadamente, el 8% de los pacientes que reciben heparina van a desarrollar anticuerpos contra el complejo heparina-FP4, pero solo el 1 a 5% pueden presentar TIH, se presentó una disminución del 50% del recuento plaquetario respecto a los valores basales, dentro de los 5 a 10 días posteriores al inicio de la heparina. El manejo de esta situación clínica consiste en la suspensión de la heparina y el cambio a anticoagulantes orales directos [7]. La osteoporosis es otra reacción adversa que puede presentarse aproximadamente en 2 tercios de los pacientes que reciben heparinas a largo plazo [8].
Los anticoagulantes orales directos (AOD) han alcanzado un índice mayor de uso en los últimos años como alternativa de warfarina, se describen para estos eventos adversos poco frecuentes y no graves; todos los medicamentos de este grupo a excepción del dabigatrán, son metabolizados por el hígado a través de la CYP3A4 [9].
Se han reportado casos de hepatotoxicidad inducida por el uso de rivaroxabán principalmente, es asintomática la mayoría de las veces. Puede producir un incremento importante en los valores de las pruebas de función hepática, e incluso insuficiencia hepática grave. El uso concomitante con otros medicamentos que utilicen las mismas vías metabólicas, como ketoconazol e itraconazol, hacen que rivaroxabán aumente su concentración plasmática, esto produce un mayor riesgo de sangrado. Rifampicina puede ocasionar un fallo terapéutico del rivaroxabán, debido a que disminuye las concentraciones plasmáticas de este [9].
En pacientes con fibrilación auricular no valvular, la hemorragia ocasionada por los nuevos anticoagulantes orales como dabigatrán, tuvo una tasa de 3,11% similar a la ocasionada por warfarina, que fue de 3,36% [10]. Dabigatrán parece disminuir el riesgo de hemorragia intracraneal y gastrointestinal respecto a warfarina; por su eliminación renal, se debe tener precaución en pacientes con enfermedad renal y requiere ajuste de dosis [11].
A pesar de que los AOD tienen la ventaja de que no requieren un monitoreo constante y que no requieren ajustes de dosis, presentan una gran desventaja en cuanto a que en la actualidad no se cuenta con un antídoto que permita revertir los efectos de estos medicamentos. El idarucizumab es un antídoto para revertir los efectos del dabigatrán, y el concentrado de protrombina puede ser utilizado frente a hemorragias que comprometan la vida del paciente [12].
En pacientes hospitalizados en una institución de cuarto nivel, es importante conocer la frecuencia propia de uso de anticoagulantes y sus reacciones adversas, ya que estos medicamentos son utilizados muy frecuentemente; para así dimensionar de manera dirigida y específica, intervenciones que promuevan el buen uso de los mismos. Los resultados de este estudio pueden dimensionar señales para actividades de fármaco-vigilancia, para estos medicamentos a nivel hospitalario.
MATERIALES Y MÉTODOS
Se realizó un estudio descriptivo de corte transversal. La población fueron los pacientes que durante su hospitalización recibieron anticoagulantes en un hospital de cuarto nivel de la ciudad de Bogotá, durante los meses de septiembre y octubre del 2015. Se trató de una muestra por conveniencia, de los pacientes a quienes fue posible tomar los datos por los estudiantes de medicina que apoyaron este proceso.
Se incluyeron pacientes de los servicios de medicina interna, cirugía, cuidado intensivo y sala de observación que recibieron terapia anticoagulante terapéutica y profiláctica. Todos los pacientes fueron mayores de 18 años, admitieron participar en el estudio y firmaron el consentimiento informado. Se registraron solamente los eventos adversos asociados al uso de anticoagulantes durante su hospitalización. No se incluyeron pacientes que recibieron terapia anticoagulante por cateterismos ambulatorios, terapia trombolítica durante su hospitalización y pacientes en quienes el motivo de ingreso fue reacciones adversas asociadas a terapia anticoagulante.
Se elaboró un instrumento en Excel y en su gran mayoría con opciones de registro de tipo cerrado, para la recolección de información. Se llevó a cabo una prueba piloto previa a la recolección general de información y con base en los hallazgos que se obtuvieron, se realizaron los ajustes necesarios al instrumento. La información fue recolectada por estudiantes de quinto semestre de la carrera de medicina, quienes recibieron un entrenamiento previo al proceso. A las reacciones adversas identificadas, se aplicó la escala de evaluación de causalidad de la Organización Mundial de la Salud (OMS).
Con la información recolectada se elaboró una base de datos en Excel, la cual fue analizada en este mismo programa. Se efectuó un análisis descriptivo, se calcularon las proporciones, medidas de resumen y de dispersión, según el tipo de variable.
Desde el punto de vista ético, según la resolución 8430 (título il, capítulo 1, artículo 11), este estudio se considera como una investigación sin riesgo, pues es un estudio que empleará técnicas y métodos de investigación documental prospectiva que no contempla la realización de ninguna intervención o modificación intencionada de las variables biológicas, fisiológicas, psicológicas o sociales de los individuos que participan en el estudio. Toda la información será manejada de manera confidencial, se preservó la identidad de los individuos participantes en el estudio. Al momento de identificar una reacción adversa seria, esta fue notificada al jefe del servicio y al jefe del servicio farmacéutico del hospital.
RESULTADOS
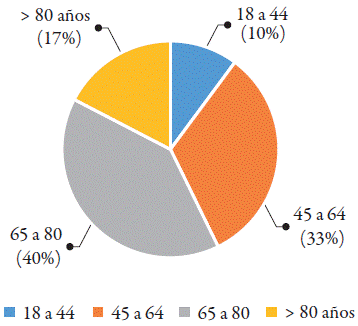
Se incluyeron en el estudio 138 pacientes que recibieron terapia anticoagulante en su estancia en un hospital de cuarto nivel de Bogotá. Fueron 71 hombres (51%) y 67 mujeres (49%). El rango de edad estuvo entre los 20 y 97 años; la distribución por grupos etarios de los participantes del estudio se muestra en la figura 1.
Los pacientes del estudio estuvieron hospitalizados en los siguientes servicios: medicina interna (115; 83,3%), observación (10; 7,2%), cuidado intensivo (8; 5,8%) y cirugía (5; 3,6%). El promedio de días de hospitalización fue de 11 días, con un rango entre 3 y 105 días.
El diagnóstico principal registrado para el paciente durante su hospitalización se puede observar en la figura 2.

Figura 2 Diagnóstico principal registrado para el paciente durante su hospitalización. IAM: infarto agudo de miocardio; TVP: trombosis venosa profunda; ACV: accidente cerebrovascular; EPOC: enfermedad pulmonar obstructiva crónica; IRC: insuficiencia renal crónica; TEP: tromboembolismo pulmonar; LES: lupus eritematoso sistémico; HTA: hipertensión arterial; DM tipo 2: diabetes mellitus tipo 2.
Los pacientes que recibieron anticoagulantes con fines terapéuticos fueron 65 (47,1%), por patologías como: infarto agudo de miocardio (13; 9,4%), trombosis venosa profunda (12; 8,7%), accidente cerebrovascular (12; 8,7%), dolor torácico (11; 8%), fibrilación auricular (8; 5,8%), tromboembolismo pulmonar (5; 3,6%) lupus eritema-toso sistémico (4; 2,9%). Los 73 pacientes restantes (52,9%) recibieron terapia anticoagulante profiláctica, asociada muy probablemente a los diagnósticos que se muestran en la figura 2.
Descripción de la terapia anticoagulante
Del total de pacientes del estudio, 114 (82,6%) tuvieron prescritos 4 o más medicamentos. Se registró en la historia clínica antecedente de reacción adversa previa a medicamentos anticoagulantes en 27 pacientes (19,6%), como las siguientes: epistaxis (8; 5,8%), hematomas (5; 3,6%), hemorragia no especificada (5; 3,6%), rash (3; 2,2%), equimosis (2; 1,4%), gingivorragia (2; 1,4%), hemorragia de vías digestivas altas (1; 0,7%) y hematuria (1; 0,7%).
El anticoagulante más utilizado fue enoxaparina en 94 pacientes (68%), seguido de heparina sódica (26; 19%), warfarina (14; 10,1%), dabigatrán (3; 2,2%) y rivaroxabán (1; 0,7%). Enoxaparina y heparina sódica fueron administradas en todos los pacientes por vía subcutánea (119; 86,2%); warfarina, dabigatrán y rivaroxabán por vía oral (19; 13,8%).
En los 94 pacientes que recibieron enoxaparina, la dosis estuvo en un rango entre 20 a 80 mg; con una distribución de dosis de la siguiente manera: un paciente (1,1%) recibió una dosis de 20 mg, 19 pacientes (20,2%) recibieron 40 mg, 59 pacientes (62,7%) tuvieron una dosis de 60 mg; y 15 pacientes (16%). La frecuencia de administración de enoxaparina fue cada 24 h en 25 pacientes (26,6%), cada 12 h en 68 pacientes (72,3%) y en una sola paciente (1,1%) que tenía 64 años, en el servicio de medicina interna, con diagnósticos de cardiomiopatía isquémica e hipertensión pulmonar, el medicamento tenía orden de ser aplicado cada 8 h.
Heparina sódica fue administrada a 26 pacientes, de estos 4 (15,4%) tenían orden de administración 5000 UI una vez al día y 22 pacientes (84,6%) una dosis de 5000 UI cada 12 h. La dosis de warfarina prescrita a 14 pacientes, estuvo en un rango de 2,5 a 5 mg diarios; 10 pacientes (71.4%) recibieron una dosis de 5 mg y en 4 pacientes (28,6%) se administró 2,5 mg cada 24 h. 3 pacientes con diagnóstico de fibrilación auricular recibieron dabigatrán 110 mg diarios; y un paciente con síndrome coronario agudo, tuvo prescrito rivaroxabán a una dosis de 2,5 mg cada 12 h.
En 115 pacientes (83%) incluidos en el estudio, la duración del tratamiento anticoagulante estuvo en un rango de 1 a 10 días; y solamente 8 pacientes (5,8%) recibían este tipo de medicamentos desde hace más de 30 días. Los detalles de la duración del tratamiento anticoagulante se muestran en la tabla 1.
El monitoreo de la terapia anticoagulante con exámenes paraclínicos en los 138 pacientes del estudio se efectuó entre 1 a 3 monitoreos, así: el tiempo de protrombina (TP) se realizó a 84 pacientes (60,9%), INR a 83 pacientes (60,1%), tiempo parcial de trombo-plastina (TPT) a 80 pacientes (58%) y recuento de plaquetas a 79 pacientes (57,2%). En promedio el 59,1% de los pacientes fueron monitorizados al menos con alguno de los 4 paraclínicos anteriormente descritos.
De los 14 pacientes que recibieron warfarina, 10 (71,4%) tuvieron entre 1 a 3 controles de INR y solamente un paciente (7,1%) tuvo 3 controles. El rango de valores del INR estuvo entre 1,08 y 3,28; y solamente en 7 ocasiones tuvo un valor mayor a 2,0 (punto de corte de efectividad anticoagulante).
En los 26 pacientes que recibieron heparina sódica, en 14 (53,8%) se realizó entre 1 a 3 controles con TPT, y en 4 (15,4%) pacientes se hizo 3 controles de esta prueba de coagulación. El rango de valores del TPT se registró entre 24 a 91 segundos; y solo en 8 ocasiones tuvo un valor mayor a 35 segundos (punto de corte de efectividad de este paraclínico).
En los 94 pacientes que tenían prescrita enoxaparina, no se encontró registro de monito-reo a ninguno de ellos con factor Xa. Al paciente que recibió rivaroxabán, le realizaron TP, INR, TPT y recuento de plaquetas en 3 en 3 ocasiones. En la tabla 2 se puede observar el detalle de las pruebas de coagulación realizadas a los pacientes.
Tabla 2 Monitoreo de la terapia anticoagulante con exámenes paraclínicos.
Interacciones farmacológicas y efectos adversos asociados a la terapia anticoagulante
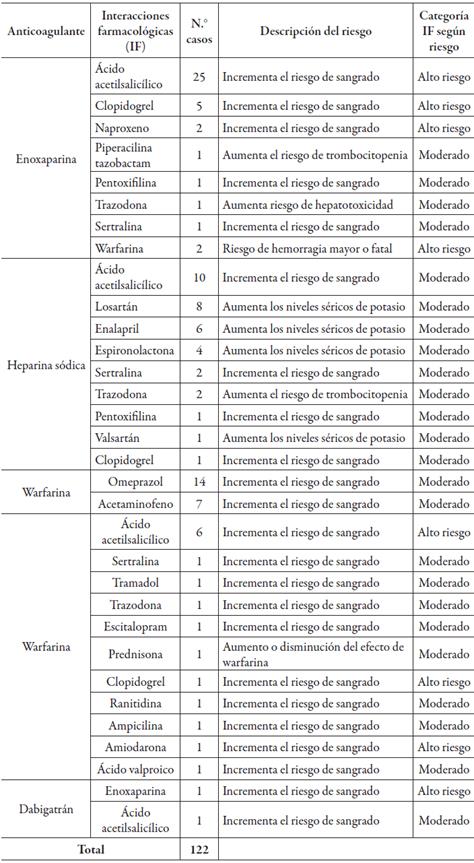
Se identificaron interacciones farmacológicas y reacciones adversas relacionados con los fármacos utilizados. De los 138 pacientes, en 65 (47,1%) identificaron 112 interacciones farmacológicas (IF) de los anticoagulantes con los demás medicamentos que tenían prescritos. Para enoxaparina que fue el anticoagulante más prescrito (68% del total de pacientes del estudio), se identificaron 38 interacciones farmacológicas (34,1%), seguida de warfarina con 37 interacciones (33%), heparina sódica 35 interacciones (31,1%), dabigatrán 2 interacciones (1,8%), y no se identificó ninguna para rivaroxabán que estuvo prescrito en un solo paciente. El 43 (38,4%) de las interacciones farmacológicas fueron clasificadas como de alto riesgo, según lo descrito en Micromedex®. En la tabla 3 se puede observar el total de las interacciones farmacológicas detectadas.
En el abordaje de los pacientes, durante el estudio se identificaron 72 casos de reacciones adversas, cuyo detalle se puede observar en la figura 3. La distribución de estas por sistema fue de la siguiente manera: hematológico 42 casos (58,3%), 12 (16,7%) para sistema nervioso central, 8 (11,1%) para sistema cardiovascular, 2 (2,8%) para sistema digestivo, 2 (2,8%) para piel y faneras, 1 (1,4%) para sistema renal, 1 (1,4%) para sistema respiratorio y 6 (8,3%) para otros (reacción adversa de fiebre asociada a heparina).

Figura 3 Descripción de las reacciones adversas asociadas a la terapia anticoagulante. HVDA: hemorragia de vía digestiva alta; HVDB: hemorragia de vía digestiva baja.
Los 2 casos de reacciones adversas de hemorragia de vías digestivas estuvieron asociados a heparina sódica y el de hemoptisis en un paciente que recibía Warfarina. 5 casos de trombocitopenia se asociaron a heparina sódica y un caso a enoxaparina. Los 2 casos de alopecia se presentaron en pacientes que venían recibiendo warfarina a largo plazo. En los 3 pacientes que recibieron dabigatrán y en el que recibió rivaroxabán (nuevos anticoagulantes), no se identificó ninguna reacción adversa.
El análisis de causalidad de las reacciones adversas con el algoritmo de la Organización Mundial de la Salud (OMS) mostró los siguientes resultados: ninguna reacción adversa definitiva, 69 casos (95,8%) en la categoría de posible y 3 casos (4,2%) en la categoría de probable (todos asociados al uso de warfarina). Las calificadas como posibles se presentaron en pacientes que recibían enoxaparina, heparina sódica y warfarina.
DISCUSIÓN
Es común el uso de heparina de bajo peso molecular (HBPM), lo cual se observó en el presente estudio, dada la efectividad y rango de seguridad en el manejo de la terapia antitrombótica para su continuación de forma extrahospitalaria, especialmente frente a eventos tromboembólicos (ETE), en los que se ha evidenciado tanto reducción de los días de estancia, como reducción hasta del 63% en el riesgo de TEV [12-15].
El uso del anticoagulante ha presentado una mayor tendencia hacia el enfoque profiláctico, aun cuando su uso terapéutico se mantiene, esto se observa en el presente estudio. El uso de la anticoagulación en nuestro país es rutinario, principalmente en el seguimiento a la prevención de ETE en pacientes de cirugía ortopédica, diversas especialidades quirúrgicas y en eventos cardiogénicos [16], tal y como se encontró en esta investigación.
El estudio de la anticoagulación se ha ido ampliando a medida que se ha evidenciado su efectividad en otras patologías desde el ámbito terapéutico, esto ha demostrado sus beneficios en cuanto a seguridad y eficacia con respecto a la mortalidad por TEP y los ETE de diversas causas [17], por lo que su uso es mayor en los últimos años [18].
Las dosis de enoxaparina en el estudio fueron 40 mg, concentración que es habitualmente utilizada y que ha demostrado efectividad en la reducción de ETE en pacientes agudos, como en el estudio Medenox, que documenta una incidencia menor de TEV comparada con dosis menores [19].
En la heparina fraccionada el número de cadenas monosacáridos, confiere una mayor inhibición del factor Xa, y por consiguiente un mayor índice anti-Xa/anti-IIa superior a 1 (1,9:1-3,8:1) mientras que para las heparinas no fraccionadas (HNF) es de 1:1, esto otorgó una mayor capacidad antitrombótica superior al de la HNF, con menor riesgo de sangrado [20], razón que favorece su uso y predilección, como se encontró el presente estudio.
Con respecto a la HNF, en el estudio se dosificó cada 12 h, la cual se encuentran dentro de los rangos recomendados internacionalmente, esta dosis es usualmente indicada en diferentes guías de manejo en casos de síndrome coronario agudo sin elevación del segmento ST y con elevación el segmento [21-23]. También se ha demostrado su beneficio con otras dosis en la reducción de infarto transmural [24], angina e infarto agudo de miocardio [25, 26] es útil en casos de eventos coronarios, aunque con evidencia científica menos consolidada que otros anticoagulantes [23].
Sin embargo, desde una perspectiva profiláctica su uso ha sido desplazado por las HBPM, dado que estas presentan tiempos más cortos para alcanzar el rango terapéutico, menores cambios de dosis, no hay confusiones en los controles hematológicos en pacientes con deficiencias de factores, anticoagulante lúpico o reactantes de fase aguda aumentados, y el resultado es menos afectado por variables biológicas que las HNF [27]. Este comportamiento se observó en el presente estudio.
De la misma forma ha sido desplazada por los anticoagulantes orales no antagonistas de la vitamina K (non-vitamin Kantagonist oral anticoagulants -NOAC por su traducción y siglas en ingles), dada la facilidad y seguridad de la continuación del manejo ambulatorio.
Respecto a los anticoagulantes orales, las dosis suministradas de warfarina en los pacientes del estudio presentaron un rango entre 2,5 a 5 mg diarios, es más frecuente los 5 mg, dosis que se ajusta a la más reciente recomendación emitida con respecto al manejo práctico del TEV con Warfarina [28].
Referente a los NOAC, dabigatrán y rivaroxabán se ordenaron en un porcentaje muy bajo en el estudio, y las dosis son similares a las referidas en diversos estudios [29-36] y de estos fármacos se han demostrado sus ventajas con respecto a la incidencia de ACV/ embolismo sistémico y hemorragia intracraneana [28, 29, 33, 34], pero con efectos adversos importantes, así como aumento de la incidencia de hemorragia gastrointestinal [31, 35, 36], anemia [34], enfermedad por reflujo gastroesofágico, dispepsia, y síntomas gastrointestinales [32], efectos que no se presentaron en los pacientes con este tratamiento en este estudio.
De la enoxaparina, el tratamiento se ha utilizado desde los 4 días hasta 15 días, rango en el que se ha observado la respuesta esperada, lo cual ha sido documentado ampliamente [19, 37-40], el promedio encontrado en el presente estudio está en este rango.
En cuanto a los NOAC, la literatura da cuenta de efectos deseables a partir de los 10 días hasta 35 días o más, es muy seguro en tratamientos prolongados [41-45]. En este estudio el tiempo no fue muy extenso, pero el promedio de uso fue cercano al límite referido.
En el estudio se efectuó el monitoreo del tratamiento mediante el tiempo de protrombina (TP), international normalized ratio (INR), tiempo parcial de tromboplastina (TPT) y recuento de plaquetas, lo cual coincide con la mayoría de los estudios referidos; se encontró que, para enoxaparina, se efectuaron controles con recuento de plaquetas [46], INR [38], PT y PTT [47].
Con respecto a la HNF, el rango del TPT en nuestro estudio fue inferior a 92 segundos, pero con pocos casos con cifras elevadas. Sin embargo, fue inferior al reportado por Whittman et al. (59-106 segundos) [48]. El monitoreo de warfarina se realizó con el INR, tal y como lo sugiere la recomendación del Anticoagulation Forum's Board of Directors [27], encontrándose valores en un rango inferior a 3,29 con pocos casos >2,0, semejante a lo referido por Singer et al., con resultados adecuados para los pacientes, y con baja incidencia de sangrado secundario [49].
Generalmente, el rivaroxabán mantiene rangos terapéuticos incluso en periodos de uso extensos (hasta de un año) controlado mediante INR [42, 50]. En el presente estudio, este fármaco se controló mediante TP, INR, TPT y recuento plaquetario. Con respecto a dabigatrán, no se obtuvo información sobre la forma de monitoreo de biomarcadores que indicaran los efectos terapéuticos.
En cuanto a las interacciones identificadas en el estudio, para enoxaparina se encontró 4 fármacos que generaron interacciones, ácido acetil salicílico (ASA) fue el más frecuente. Con respecto a lo anterior, no se encontró en la literatura algún estudio que referenciara interacciones de alta significancia clínica entre esta HBPM y ASA.
En este sentido, un estudio realizado en Bogotá que retomó los datos del sistema de farmacovigilancia de la Secretaria Distrital de Salud encontró que se reportaron 25 casos de interacción entre los años 2012 a 2016 entre enoxaparina y Warfarina, fueron graves el 52% de los casos, y moderadas el porcentaje restante [51]. En nuestro estudio se encontraron 2 casos, frecuencias relativamente bajas tanto en la institución, como en el distrito, pero que pueden implicar alto riesgo de sangrado.
De la misma forma no se encontraron estudios que referencien las interacciones de la HNF con otros fármacos. Los medicamentos relacionados en las interacciones con esta en el estudio, fueron clasificados de riesgo moderado. Respecto a Warfarina, la interacción de alto riesgo fue con clopidogrel; mencionado de manera similar en el estudio de Singer et al. [50].
Para rivaroxabán, no se documentaron interacciones en el estudio. Sin embargo, se encontró que con digoxina no interactúa significativamente [52], mientras que con enoxaparina aumenta un 38% el PT y un 18% el PTT al incrementar el factor anti XA, fenómeno que ocurre de forma semejante con naproxeno, y no afecta el efecto antiagregante plaquetario de ASA [53].
Se encontró interacción de alto riesgo entre dabigatrán y enoxaparina en un caso en el estudio. Sin embargo, se relaciona un alto riesgo con la dronedarona, inhibidores de proteasa, antifúngicos e inmunosupresores; así como también riesgo moderado con la amiodarona, quinidina, verapamilo y antibióticos eritroides [54], pero no se documenta interacción con la enoxaparina. No se recomienda el uso concomitante con antiinflamatorios no esteroideos de larga semivida biológica de eliminación (mayor a 12 h), antagonistas de la vitamina K, antagonistas de los receptores GPIIb/IIIa, clopidogrel, ticlopidina, heparinoides, y trombolíticos [46].
Las alteraciones hematológicas representaron la mayor frecuencia de eventos adversos de forma conjunta, y se identificaron casos con presencia de sangrado (equimosis, gingivorragia, epistaxis, hematuria, hematoma, HVDA, HVDB y petequias) en porcentajes diversos. En este sentido, se refiere en la literatura que con HBPM se presenta una tasa de sangrado mínima [55-57], así como también para warfarina [58], rivaroxabán [59] y dabigatrán [60]; en el estudio no se presentaron eventos adversos con estos 2 últimos NOAC, pero en los casos positivos la diversidad de tratamientos puede estar relacionada.
En la evaluación de causalidad de las RAM con algoritmo de la OMS, en el estudio se identificaron 69 casos posibles, ninguno relacionado con NOAC, y 3 casos probables relacionados con warfarina. En la literatura mundial encontrada no se refiere la relación de causalidad de las reacciones en los diferentes estudios sobre anticoagulación. Sin embargo, se menciona en 2 estudios locales, uno de ellos relacionado con interacciones farmacológicas entre enoxaparina y warfarina, con causalidad posible del 4% [61]; y el segundo para warfarina con un 5,1%, este fármaco fue uno de los primeros con mayor frecuencia de reporte; sin precisar la evaluación de causalidad de warfarina, las reacciones adversas fueron posibles en el 44,7% y probables el 36,6% para todos los grupos farmacológicos [62].
Es necesario manifestar que este estudio tuvo como limitantes la muestra por conveniencia, debido a la mayor operatividad que representaba la toma de información de esta manera. Como es de esperarse, esta investigación puede generar una pauta de inicio de investigaciones con otras metodologías sobre el uso de anticoagulantes en pacientes hospitalizados en la institución hospitalaria donde se realizó y seguramente en otras.
CONCLUSIONES
En este estudio en pacientes hospitalizados, el anticoagulante más utilizado fue enoxaparina, seguido de heparina sódica, warfarina y en menor proporción los nuevos anticoagulantes orales. Las interacciones farmacológicas de los anticoagulantes son muy frecuentes, en mayor proporción para warfarina. Como es de esperarse las reacciones adversas de mayor ocurrencia fueron las de tipo hemorragia, desde leves (petequias y equimosis) hasta severas (hemorragia de vías digestivas altas); así como la evaluación de causalidad fue de categoría posible para la mayoría de estas reacciones adversas.