Services on Demand
Journal
Article
Indicators
-
 Cited by SciELO
Cited by SciELO -
 Access statistics
Access statistics
Related links
 Cited by Google
Cited by Google -
 Similars in
SciELO
Similars in
SciELO  Similars in Google
Similars in Google
Share
Revista Colombiana de Obstetricia y Ginecología
Print version ISSN 0034-7434On-line version ISSN 2463-0225
Rev Colomb Obstet Ginecol vol.55 no.1 Bogotá Jan./Mar. 2004
*Andrólogo, Universidad Autónoma de Barcelona, Centro de Biomedicina Reproductiva del Valle S.A., Cali, Colombia.
RESUMEN
El factor masculino contribuye al fracaso reproductivo aproximadamente en el 50% de la pareja infértil. Las diferentes herramientas que están disponibles para el diagnóstico en el hombre, incluyendo la ecografía transrectal en sospecha de obstrucción de conductos eyaculadores, el abordaje laparoscópico y la embolización percutánea han sido agregados a los accesos quirúrgicos tradicionales para la reparación del varicocele. Las tecnologías avanzadas en reproducción, en especial la inyección intracitoplasmática del espermatozoide y las técnicas para recuperar el esperma, incluyen microaspiración espermática deferencial, epididimaria y extracción espermática testicular. Todas ofrecen una buena alternativa en el tratamiento de la infertilidad masculina.
Palabras clave: infertilidad masculina
Actualization in the evaluation and treatment of the male infertility
SUMMARY
An abnormal male factor contributes to reproductive failure in approximately 50% of infertile couples. Different tools are available for the diagnostic of the male, including transrectal ultrasonography, when ejaculatory duct obstruction is suspected. A laparoscopic approach and percutaneous embolization have been added to traditional surgical approaches for repairing varicoceles. Advanced reproductive technologies, especially intracytoplasmic sperm injection, and current techniques to harvest sperm include microsurgical sperm aspiration from deferent ducts, epididymal and testicular sperm extraction. These techniques offer alternative good treatments for male infertility.
Key words: male infertility
INTRODUCCIÓN
Aproximadamente el 15% de todas las parejas que intentan tener hijos están afectadas de infertilidad.1 Esto es atribuible exclusivamente a un factor masculino en 30% y a una combinación de factores, tanto masculinos como femeninos, en un 20%.2 En alrededor del 50% de todas las parejas infértiles, por consiguiente, el factor masculino contribuye a la falla reproductiva.3
Para tratar estos pacientes es necesario una evaluación básica familiar de infertilidad masculina. Algunos de los avances más importantes en el manejo de la infertilidad masculina están en las técnicas de reproducción asistida (TRA). Esta revisión tiene especial atención en este tema como también en la aplicación de estas técnicas a parejas cuyos problemas de infertilidad provienen del factor masculino severo.
HISTORIA CLÍNICA
Tiempo de infertilidad de la pareja
En el pasado, las evaluaciones se realizaban después de un año de coitos sin protección en la pareja. La tendencia actual es que la evaluación puede empezar cuando los pacientes lo requieran; esto obedece a que la mujer prefiere prepararse, desde el punto de vista intelectual, antes que procrear. Por la misma razón es importante que en parejas donde las mujeres sean mayores de 35 años, el estudio se inicie lo más pronto posible. Es muy conveniente que la evaluación sea llevada a cabo por profesionales dedicados a reproducción. Las evaluaciones deben ser simultáneas, tanto en el hombre como en la mujer, en forma eficaz, rentable y oportuna.
En la anamnesis se debe establecer si hubo o no la presencia de embarazos con parejas anteriores o pareja actual y la edad cuando se produjeron; si hubo o no dificultad para lograr los embarazos y anteriores evaluaciones o tratamientos.
Historia sexual
La frecuencia para las relaciones está alrededor de las 48 horas (cada dos días), cuando ocurre la ovulación es más probable para optar a un embarazo (generalmente la mitad del ciclo femenino).
El uso de lubricantes durante la relación puede ser obstáculo para conseguir el objetivo; por tanto, estos deben ser usado sólo si es necesario y en cantidades limitadas. Los lubricantes son espermatotóxicos (gel K –Y, Lubifax, surgilube, etc.); así como la saliva, afectando la motilidad del espermatozoide.4
Infecciones
Es importante el antecedente de enfermedades de transmisión sexual (ETS), sobre todo si la hubo y no se prescribió ningún tipo de tratamiento, ya sea porque no se consideró necesario como por haber pasado desapercibida la enfermedad. Es muy frecuente en estos casos observar obstrucciones del conducto epididimario, ya sea uni o bilateral.5 En procesos inflamatorios, tanto del tracto urinario, como del sistema ductal distal, como la estenosis u obstrucción de los conductos eyaculadores puede alterar la fertilidad.6 En general, cualquier episodio febril puede comprometer transitoriamente la espermatogénesis. La orquitis bilateral por parotiditis antes de la pubertad parece no tener efecto, pero la experimentada durante o después de la pubertad está asociada a daño severo testicular en un 10% de los pacientes.7
Enfermedades de la infancia y pubertad
La criptorquidia, uni o bilateral, está asociada frecuentemente con oligozoospermia. Aunque alrededor del 30% de los hombres con criptorquidia unilateral y el 50% de aquellos con criptorquidia bilateral tienen una concentración espermática por debajo de los 20 millones por mililitro, cerca del 80% de los hombres con historia de criptorquidia unilateral son fértiles. En contraste, la tasa de fertilidad es solo del 50% en parejas en quienes el varón tuvo historia de criptorquidia bilateral.7
Los hombres con historia de trauma o torsión testicular unilateral, en aproximadamente el 30 al 40%, presentan baja calidad espermática en un análisis de semen por razones que todavía no están muy claras.8 Una ruptura en barrera hemato–testicular, puede ser la causa, o la susceptibilidad de la torsión testicular para presentar alteraciones en la espermatogénesis (según la alta incidencia de alteración espermática en la biopsia realizada en el testículo contralateral).9 La pubertad retrasada o incompleta puede reflejar una etiología endocrina (como el síndrome de Klinefelter o el hipogonadismo idiopático). La ginecomastia también sugiere un compromiso endocrino subyacente.
Antecedentes patológicos
Tanto la diabetes mellitus como la esclerosis múltiple son enfermedades que pueden afectar tanto la potencia como la eyaculación. También hay datos que sugieren que la diabetes puede alterar la función testicular.10
Cualquier paciente que haya sido tratado con irradiación o quimioterapia como tratamiento para el cáncer tiene mayor riesgo de sufrir daño en su espermatogénesis. Los pacientes con cáncer testicular son particularmente afectados.11
El síndrome de inmovilidad ciliar puede alterar secundariamente al espermatozoide sobre su estructura, pudiendo ser la causa de infertilidad en hombres con infecciones respiratorias frecuentes (síndromes de Kartagener o de Young).12, 13
Antecedentes quirúrgicos
En pacientes con antecedentes de herniorrafia, cabe pensar en la posibilidad de tener una lesión vascular o ductal iatrogénica.
En pacientes de impotencia causada por parálisis en los segmentos T12 - L2, donde la eyaculación puede estar alterada.
En historia de cirugía pélvica o retroperitoneal, esta sugiere disfunción eyaculatoria con eyaculación incompleta o retrógrada asociada.
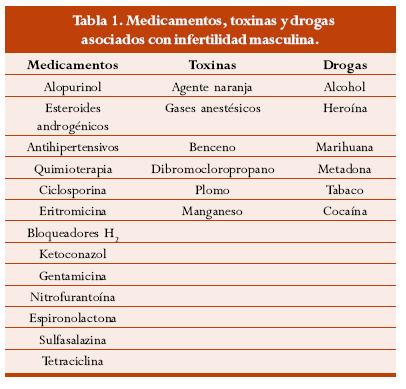
Antecedentes tóxicos y medioambientales
Antecedente de exposición a ciertos medicamentos, drogas o tóxicos ambientales que puedan afectar la función testicular. (tabla 1).
EXAMEN FÍSICO
El examen físico inicial puede revelar información importante acerca de la etiología de la infertilidad masculina. Se debe tener especial cuidado si hay cierta evidencia de hipogonadismo o un tumor hipofisario. La ginecomastia puede indicar una falla testicular primaria o una anormalidad secundaria del eje hipotálamo - hipofisario.
Cerca del 85% del volumen testicular es debido a los túbulos seminíferos; el encontrar testículos de menor tamaño nos puede ayudar a identificar la causa de la infertilidad como testicular (secretora) o post-testicular (excretora). El testículo normal en el adulto mide 4,6 cm de longitud, 2,6 cm de ancho y 18,6 mL (12 - 25) de volumen. Debe palparse el epidídimo cuidadosamente. Alguna irregularidad puede indicar infección u obstrucción. Finalmente, palpación de los conductos deferentes para confirmar o descartar agenesia. En pacientes con agenesia de estos conductos se incrementa el riesgo de transmitir uno o más de los genes de la fibrosis quística, por lo tanto requieren ser evaluados genéticamente.14, 15
La palpación de los vasos contiguos debe hacerse cuidadosamente para confirmar o descartar la presencia de varicocele. Con el paciente de pie, en una habitación con temperatura adecuada, el cordón espermático debe palparse entre el dedo pulgar e índice mientras el paciente realiza la maniobra de Valsalva. Un aumento continuo en el espesor del cordón o la presencia de un impulso discreto (reflujo venoso) una vez terminada la maniobra de Valsalva, nos sugerirá un varicocele.
Las clasificaciones del varicocele varían ampliamente; algunos utilizan en forma subjetiva el tamaño (pequeño, medio o grande) mientras otros emplean una escala de clasificación del varicocele más objetiva:
Grado 1, cuando se palpa con el paciente de pie con la maniobra de Valsalva.
Grado 2, cuando se palpa con el paciente de pie pero sin necesidad de la maniobra de Valsalva.
Grado 3, cuando se observa a distancia con el paciente de pie.16
El varicocele subclínico no es evidente al examen físico, pero puede detectarse con el uso de ultrasonido. El grado de varicocele no corresponde directamente al estado de fertilidad, pero tanto el subclínico como el de mayor grado pueden afectar la fertilidad.17
En el pene debe examinarse en busca de posibles anormalidades (hipospadias, curvatura, fimosis) que pueden interferir con la deposición apropiada del esperma dentro de la cavidad vaginal.
En la valoración prostática es importante determinar su tamaño (en caso de deficiencia androgénica) y consistencia (en caso de procesos inflamatorios).
Finalmente, un buen examen físico nos puede llevar al diagnóstico de una enfermedad sistémica crónica o insospechada que posiblemente interfiera en la función testicular.
La obstrucción de los conductos eyaculadores se puede llegar a sospechar cuando en el espermograma observamos disminución en el volumen del eyaculado (menor de 1 mL) y generalmente también en la menor concentración de espermatozoides o azoospermia.
EXÁMENES COMPLEMENTARIOS
La ecografía transrectal es un método efectivo y poco invasivo para diagnosticar la obstrucción de los conductos eyaculadores.18 Generalmente en ultrasonido se considera positivo si en la línea media se identifica un quiste posterior al verun montanum, dilatación de las vesículas seminales o la ampolla deferencial. La deferentovesiculografia nos confirmaría o nos descartaría la lesión si hubiera imágenes dudosas en la ecografía.
Análisis de semen
La valoración preliminar debe incluir dos muestras, analizadas en un laboratorio apropiado para este tipo de exámenes. Las muestras seminales son recolectadas mediante masturbación con un tiempo de abstinencia entre dos a siete días. El examen se realizará después de una hora de recolectada la muestra, a temperatura de 36,5ºC, con el propósito de evitar los cambios de la motilidad espermática. Las características analizadas en la muestra son el volumen, la concentración espermática, la motilidad, la progresión total, la morfología y la vitalidad. Si la muestra analizada presenta un alto número de leucocitos podría ser indicativa de algún proceso de inflamación o infección. En la tabla 2 se describen los límites generalmente aceptados para la valoración de la calidad seminal.19

Evaluación hormonal
La frecuencia de las alteraciones endocrinas primarias en los hombres infértiles es menor del 3%.20 Muchos defectos son raros en hombres, en quienes la concentración es mayor de 50 millones/mL. Sin embargo, en quienes se sospecha endocrinopat ía, el tratamiento hormonal específico es a menudo exitoso. Por consiguiente debe realizarse una evaluación de los niveles en suero de FSH que muestre el funcionamiento cuando la concentración espermática es baja o cuando clínicamente hay sospecha de endocrinopatía. La valoración de la LH, la prolactina y testosterona también son importantes cuando está indicada una valoración completa del estado endocrino reproductivo.
Una FSH por encima del doble del rango de normalidad usualmente se asocia con azoospermia o severa oligozoospermia, y usualmente indica un defecto de célula germinal (falla testicular primaria). Un nivel bajo o indetectable de FSH indica hipogonadismo hipogonadotrófico. Los niveles de testosterona son altos durante la mañana, de este modo la testosterona, puede ser medida antes del medio día.
VARICOCELE: TRATAMIENTO, ÉXITO Y COMPLICACIONES
La incidencia de varicocele es aproximadamente del 15%;21 35% con infertilidad primaria y 81% con infertilidad secundaria.22 Cerca del 95% es del lado izquierdo.23 No obstante, los hombres que presentan varicocele no todos aparentemente son infértiles, sólo cerca del 5%.24 El varicocele puede estar asociado con déficit en concentración, motilidad o morfología espermática. La asociación simultánea de estas tres anormalidades se conoce como "stress pattern".25 Si bien la presencia de este modelo puede estar presente en hombres con varicocele, no determinan un diagnóstico de esa lesión.
La varicocelectomía es la corrección quirúrgica más comúnmente observada en la población infertil masculina; se realiza en un tercio de este grupo. Hay varias técnicas quirúrgicas para la corrección del varicocele: escrotal, inguinal y retroperitoneal. En general el abordaje escrotal no es recomendado, debido a que las venas presentes en el escroto son muy ramificadas, dificultando su disección e incrementando el riesgo potencial de recurrencia y/o lesión arterial que irriga al testículo. En el abordaje inguinal permite la ligadura de las ramas dilatadas del sistema venoso cremastérico y de otras ramas dilatadas dentro del canal inguinal. Una modificación del abordaje inguinal, es la técnica subinguinal, que involucra la identificación del contenido del cordón espermático; en esta técnica la incisión es realizada a nivel del anillo externo, evitando la apertura de la fascia del oblicuo externo. Debido a que la ramificación venosa puede ser a esta altura, la adecuada disección y ligación pueden ser algo más difíciles. El abordaje retroperitoneal permite la ligadura de la vena espermática.26 Las tasas de recurrencia después de la varicocelectomía retroperitoneal están alrededor del 15%.27
La reparación del varicocele laparoscópicamente es una alternativa viable a la reparación quirúrgica abierta. Aunque eficaz, esta técnica requiere experiencia laparoscópica y no ofrece ventajas significativas de la cirugía abierta.28
El uso del microscopio intraoperatorio es un accesorio importante para la reparación quirúrgica del varicocele; la magnificación permite diferenciar mejor entre arterias y venas y preservar las estructuras linfáticas.29 La corrección microscópica del varicocele subinguinal tiene una muy baja incidencia de complicaciones.30
La mejoría de la calidad seminal luego de la reparación quirúrgica está entre 50 y 90%; con una mejoría mayor en la calidad del semen, cuanto más grande era el grado del varicocele.31, 32 La tasa de embarazo después de la reparación quirúrgica está entre el 30 y el 50%.33
El uso de la embolización percutánea es otra técnica para la corrección del varicocele. En manos expertas esta técnica puede ser segura y eficaz.34
En un paciente joven el varicocele es un problema de manejo complejo. El hecho que no todo hombre con varicocele sea infértil, supone que la corrección quirúrgica no está indicada en el paciente joven, en quien el estado de fertilidad es desconocido. La pregunta es: ¿cuál es el mejor manejo en el paciente joven con varicocele? Lo mejor sería prevenir en el futuro la infertilidad, siempre y cuando no sea necesaria la cirugía.
Un parámetro útil es el tamaño testicular. Una disminución en el tamaño del testículo ipsilateral, a veces al inicio de la exploración, durante o al final del seguimiento es una evidencia para realizar la reparación quirúrgica. En un estudio reciente se demostró que la corrección quirúrgica del varicocele en adolescentes permite recuperar el tamaño del testículo afectado, resultando así el volumen testicular comparable con el testículo contralateral.35
El concepto según el cual la corrección del varicocele prepuberal ejerce un efecto protector en la función testicular, ha sido soportado por estudios que comparan la masa testicular con la cantidad de espermatozoides en hombres mayores operados por varicocele en la etapa prepuberal, con pacientes con diagnostico varicocele y que no fueron operados.36 Los hombres con varicocele que no fueron operados tienen una reducción significativa del tamaño testicular y menor concentración de espermatozoides. El intervalo posquirúrgico promedio en el varicocele corregido fue de 14,5 años. Si bien la reducción del tamaño testicular y la concentración espermática son sugestivas de problemas de fertilidad, no son una evidencia concluyente al respecto. Aun así, la mejoría de estos parámetros sugiere que la intervención temprana pueda ser beneficiosa.
TÉCNICAS DE REPRODUCCIÓN ASISTIDA EN EL MANEJO DE LA INFERTILIDAD MASCULINA
La fertilización in vitro (FIV) convencional fue una de las primeras técnicas utilizadas para el tratamiento de pacientes con factor masculino severo. Si bien la FIV desempeña un papel significativo en el manejo de la infertilidad de factor masculino, en casos con déficit de calidad del semen, las tasas de fertilización pueden ser bajas. Inicialmente la micromanipulación experimental del gameto involucró la realización de una disección parcial de la zona pelúcida para facilitar la fertilización o la inyección del espermatozoide por debajo de la zona pelúcida dentro del espacio perivitelino (SUZI).37
Estas técnicas ("disección parcial de la zona" e "inserción subzonal" respectivamente) dieron como resultado modestas tasas de fertilización en casos de infertilidad por factor masculino severo.38 La introducción de la inyección espermática intracitoplasmática (ICSI) tuvo una significante mejora en las tasas de fertilización en casos de factor masculino severo. 39, 40
Además de mejorar las tasas de embarazo utilizando espermatozoides del semen, la ICSI abre nuevas perspectivas para adquirir embarazos con la obtención de espermatozoides en el eyaculado o recuperación de espermatozoides del deferente, del epidídimo o del testículo. En caso de obstrucción ductal no corregida, el espermatozoide se puede obtener del deferente, del epidídimo o del tejido testicular procesado en el laboratorio. Para la ICSI se requiere literalmente un espermatozoide para cada oocito. Su uso está realzando las tasas de fertilización y embarazo en un mismo escenario. En un reporte de 424 embarazos logrados a través de la utilización de la ICSI por factor masculino severo, los resultados eran similares a aquellos utilizando FIV convencional con semen normal.41
Ni un solo parámetro del semen parece predecir el resultado de la ICSI.42 En un informe se da a conocer el uso de la ICSI en parejas, donde los hombres presentaban un número de espermatozoides menor a 100.000/mL en el eyaculado, la tasa de fertilización era del 66%.43 En otro reporte, la tasa de fertilización mediante la ICSI, donde se estratificó por el número de espermatozoides móviles fue menor de 500.000, la fertilización fue menor del 66%. En otros casos, en los cuales la cantidad de espermatozoides móviles fue mayor de 500.000, la tasa de fertilización fue del 70%.44 Otro estudio no reporta diferencia entre las tasas de fertilización con semen en fresco versus semen congelado o semen obtenido por electroeyaculación (en fresco 66%; semen congelado 66%; semen obtenido por electroeyaculación 68%).45
A través del criterio estricto de morfología Svalander y colaboradores compararon las tasas de embarazo utilizando la ICSI, con muestras excelentes (mas del 14%), buenas (4% al 14%) o pobres (menos del 4%) de la morfología espermática.46 Estos investigadores no encontraron ninguna diferencia entre estos grupos con respecto a la fertilización, embarazo o tasas de implantación. Incluso en algunos pacientes con globozoospermia (espermatozoides redondos sin acrosoma) se ha observado tasas de fertilización normales mediante la ICSI.47
Aunque la presencia de anticuerpos antiespermatozoides (AA) es una causa reconocida de infertilidad de factor masculino, el tratamiento de pacientes con esta condición generalmente no ha tenido éxito. Nagy y colaboradores, encuentra tasas de fertilización, de desarrollo embrionario y de embarazos logrados a través del uso de la ICSI sin que hayan sido influenciadas por la presencia de AA.48
Ningún parámetro de la muestra seminal predice el resultado de la ICSI, per o la edad de la pareja y el número de oocitos recuperados afectan notablemente el éxito de la FIV/ICSI.49 La edad avanzada de la pareja está asociada a la producción disminuida de oocitos, a la transferencia embrionaria y al fracaso aumentado de lograr el embarazo.
TÉCNICAS MICROQUIRÚRGICAS DE ASPIRACIÓN ESPERMÁTICA
La microaspiración espermática deferencial interesa la aspiración del contenido espermático de pacientes en aquellos casos en los que, a pesar de estar conservada la espermatogénesis y la permeabilidad del epidídimo, por diferentes causas los espermatozoides no se hallan presentes en el eyaculado. Ejemplo de ello son las obstrucciones del conducto deferente cuando no es posible realizar una vasovasostomía (obstrucciones muy distales, determinados casos de lesión en el curso de herniorrafias, etc.), obstrucciones de los conductos eyaculadores en los que no es posible o fracasa las técnicas de vibro y electroestimulación. La aspiración espermática a nivel deferencial también está indicada en determinados casos en los que se asocia hipoespermia, astenozoospermia y necrozoospermia.50
La microaspiración espermática epididimaria (MESA) involucra la aspiración del contenido espermático del fluido del túbulo epididimario para el uso de la FIV. La utilización de esta técnica, empleada primero para el tratamiento en hombres con agenesia de conductos deferentes, se ha extendido para incluir el tratamiento por otras formas de obstrucción de los conductos deferentes y del epidídimo.51
Con el advenimiento de la ICSI la recuperación de espermatozoides directamente del testículo se ha hecho una opción viable. Aunque el número presente de espermatozoides móviles en el tejido testicular es a menudo bajo, es adecuado para la ICSI, ya que puede obtenerse de una muestra de biopsia testicular de un paciente con azoospermia obstructiva. En el paciente con azoospermia no obstructiva la concentración espermática de la muestra es muy baja.
En un grupo muy selecto de hombres sometidos a vasectomía y que contemplan la recanalización deferencial (vasovasostomía), la microaspiración espermática deferencial o la ICSI puede ser una buena alternativa a la vasovasostomía. Los procedimientos de la microaspiración espermática deferencial y la ICSI son más costosos, potencialmente proponen un riesgo mayor de complicaciones médicas y tienen una incidencia más alta de gestaciones múltiples que la vasovasostomía.52
Como se mencionó anteriormente, en casos de azoospermia obstructiva, la recuperación de espermatozoides del tejido testicular (TESE) en combinación con la ICSI puede ser una buena opción. Incluso en pacientes con arresto de la maduración o el síndrome de sólo células de Sertoli, los escasos y esparcidos túbulos productores de espermatozoides pueden existir y pueden permitir la recuperación de un número adecuado de espermatozoides viables para la ICSI con éxito.53,54
En un estudio realizado en muestras de biopsia testicular de pacientes con niveles de FSH en suero tres veces por encima del límite normal, se encontró espermatozoides maduros en un 30%.55
CONSIDERACIONES GENÉTICAS EN EL USO DE LAS TÉCNICAS DE REPRODUCCIÓN ASISTIDA EN INFERTILIDAD MASCULINA
La continua investigación en el área de la reproducción masculina ha demostrado que las alteraciones genéticas pueden llevar a la regulación de la producción espermática anormal, desórdenes en la espermatogénesis u obstrucción del sistema ductal. La patología de la reproducción masculina mediada genéticamente puede, por consiguiente, causar el fracaso reproductivo pretesticular, testicular o postesticular.
Las microdeleciones en el brazo largo del cromosoma Y (Yq11) en algunos hombres con daño intrínseco del testículo ha sido un tema de interés considerable. La azoospermia causada por estas deleciones se describieron en 1976.56 La deleción de genes específicos en el factor de azoospermia (AZF) en la porción del cromosoma Y puede llevar a una spermatogénesis anormal o ausente.57 El AZF en el cromosoma Y se ha determinado se ha relacionado con la deleción del intervalo 6 en la banda q11.23 y contiene cinco millones de pares de bases.58 Se han identificado hasta la fecha tres genes que parece regulan la espermatogénesis que se denominan YRRM1 (un gen Y específico con un RNA de reconocimiento motivado), YRRM2 y DAZ (deleción de azoospermia). Las deleciones que involucran estos genes se han identificado en un 18% de los hombres con azoospermia no obstructiva, así como en un pequeño porcentaje de los hombres que presentan oligozoospermia.59
Pryor y colaboradores, recientemente compararon en un estudio a 200 hombres subfértiles con 200 hombres con presencia de microdeleciones en el cromosoma Y. Las investigaciones reportaron una incidencia de 7% de dicha microdeleción en el grupo subfértil, comparado con una incidencia de 2% entre la cohorte de fertilidad.60 En consecuencia, las microdeleciones del cromosoma Y no están necesariamente asociadas con azoospermia y pueden verse en la población fértil.
En otro estudio, en el cual se evalúan 370 hombres con azoospermia idiopática u oligozoospermia severa para las deleciones específicas en Yq11,61 dichas deleciones fueron encontradas en doce de estos hombres, localizadas en tres regiones diferentes, designadas como AZFa, AZFb, AZFc. Se encontraron pacientes diferentes que tenían deleciones en una misma subregión para producir alteración en la misma fase espermatogénica.
Los informes con respecto al impacto de las deleciones del cromosoma Y en la espermatogénesis han redefinido el concepto de "idiopático" en la infertilidad masculina. En la actualidad se desarrollan métodos mejorados para evaluar las anormalidades del cromosoma Y y el valor clínico de tal comprobación.62 Los defectos de autosoma pueden ser igualmente interesantes y serán otra área importante de investigación.
Los continuos adelantos en TRA, sobre todo el uso de la ICSI, han permitido a algunos hombres con fracaso testicular severo genéticamente tener sus propios hijos. Esto ha planteado preguntas con respecto al riesgo de transmitir tales anormalidades genéticas a sus descendientes. Aunque la incidencia de malformaciones congénitas no parece ser mayor en niños que son resultado del uso de las TRA, las anormalidades más sutiles, como deleciones del cromosoma Y y otras alteraciones genéticas, son difíciles de identificar. Además, algunas alteraciones genéticas pueden no manifestarse en la primera generación de descendencia.63 Por tanto, la mejor definición de cosas así se deja a la tarea importante para investigadores que trabajan en este campo de la medicina reproductiva.
REFERENCIAS
1. Hull MRG, Glazener CMA, Kelly NJ, Conway DI, Foster PA, Hilton RA, et al. Population study of causes, treatment, and outcome of infertility. BMJ 1985;291:1693-7. [ Links ]
2. Templeton A, Fraser C, Thompson B. Infertility--epidemiology and referral practice. Hum Reprod 1991;6:1391- 4. [ Links ]
3. Meacham RB, Lipshultz LI, Howars SS. Male infertility. In: Gillenwater JY, Grayhack JT, Howards SS, Duckett JW, eds. Adult and pediatric urology. St Louis: Mosby-Year Book Inc; 1996. p. 1747-1802. [ Links ]
4. Goldenberg RL, White R. The effect of vaginal lubricants on sperm motility in vitro. Fertil Steril 1975;26:872-3. [ Links ]
5. Purvis K, Christiansen E. Infection in the male reproductive tract. Impact, diagnosis and treatment in relation to male infertility. Int J Androl 1993;16:1-13. [ Links ]
6. Pryor JP, Hendry WF. Ejaculatory duct obstruction in subfertile males: analysis of 87 patients. Fertil Steril 1991;56:725-30. [ Links ]
7. Corriere JN Jr, Lipshultz LI. Endocrinologic and radiographic evaluation of cryptorchid testes. Birth Defects Orig Artic Ser. 1977;13:275-85. [ Links ]
8. Bartsch G, Franks S, Marberger H, Mikuz G. Testicular torsion: late results with special regard to fertility and endocrine function. J Urol 1980;124:375-8. [ Links ]
9. Anderson JB, Williamson RC. The fate of the human testes following unilateral torsion of the spermatic cord. Br J Urol 1986;58:698-704. [ Links ]
10. Greene LF, Kelalis PO. Retrograde ejaculation of semen due to diabetic neurophaty. J Urol 1967;98:696. [ Links ]
11. Orecklin JR, Kaufman JJ, Thomson RW. Fertility in patients treated for malignant testicular tumors. J Urol 1973;109:293-5. [ Links ]
12. Eliasson R, Mossberg B, Camner P, Afzelius BA. The immotile-cilia syndrome. A congenital ciliary abnormality as an etiologic factor in chronic airway infections and male sterility. N Engl J Med 1977;297:1-6. [ Links ]
13. Handelsman DJ, Conway AJ, Boylan LM, Turtle JR. Youngs syndrome. Obstructive azoospermia and chronic sinopulmonary infections. N Engl J Med 1984;310:3-9. [ Links ]
14. Oates RD, Amos JA. The genetic basis of congenital bilateral absence of the vas deferens and cystic fibrosis. J Androl 1994;15:1-8. [ Links ]
15. Casals T, Bassas L, Ruiz Romero J, Chillon M, Gimenez J, Ramos MD, et al. Extensive analysis of 40 infertile patients with congenital absence of the vas deferens: in 50% of cases only CFTR allele could be detected. Hum Genet 1995;95:205-11. [ Links ]
16. Pryor JL, Howards SS. Varicocele. Urol Clin North Am 1987;14:499-513. [ Links ]
17. Dubin L, Amelar RD. Etiologic factors in 1294 consecutive cases of male infertility. Fertil Steril, 1971;22:469-74. [ Links ]
18. Meacham RB, Hellerstein DK, Lipshultz LI. Evaluation and treatment of ejaculatory duct obstruction in the infertile male. Fertil Steril 1993;59:393-7. [ Links ]
19. WHO Laboratory Manual for the Examination of Human Semen and Sperm-Cervical Mucus Interaction. 4. Ed. New York: Cambridge University Press; 1999 [ Links ]
20. Sieber A. Endocrine fertility disorders in the male. Ther Umsch 1992;49:181-5. [ Links ]
21. Mordel N, Mor-Yosef S, Margalioth EJ, Simon A, Menashe M, Berger M, et al. Spermatic vein ligation as treatment for male infertility. J Reprod Med 1990;35:123-7. [ Links ]
22. Gorelick JI, Goldstein M. Loss of fertility in men with varicocele. Fertil Steril 1993;59:613-6. [ Links ]
23. Wishahi MM. Anatomy of the venous drainage of the human testis: testicular vein cast, microdissection and radiographic demonstration. A new anatomical concept. Eur Urol 1991; 20:154-60. [ Links ]
24. Steeno O, Knops J, Declerck L, Adimoelja A, van de Voorde H. Prevention of fertility disorders by detection and treatment of varicocele at school and college age. Andrologia. 1976;8:47-53. [ Links ]
25. MacLeod J. Seminal cytology in the presence of varicocele. Fertil Steril 1965;16:735-57. [ Links ]
26. Nieschlag E, Hertle L, Fischedick A, Abshagen K, Behre HM. Update on treatment of varicocele: counselling as effective as occlusion of the vena spermatica. Hum Reprod 1998; 13:2147-50. [ Links ]
27. Rothman CM, Newmark MH 3rd, Karson RA. The recurrent varicocele--a poorly recognized problem. Fertil Steril 1981;35:552-6. [ Links ]
28. Mandressi A, Buizza C, Antonelli D, Chisena S. Is laparoscopy a worthy method to react varicocele? Comparison between 160 cases of two-port laparoscopic and 120 cases of open inguinal spermatic vein ligation. J Endourol 1996;10:435-41. [ Links ]
29. Minevich E, Wacksman J, Lewis AG, Sheldon CA. Inguinal microsurgical varicocelectomy in the adolescent: technique and preliminary results. J Urol 1998;159:1022-4. [ Links ]
30. Marmar JL, Kim Y. Subinguinal microsurgical varicocelectomy: a technical critique and statistical analysis of semen and pregnancy data. J Urol 1994;152:1127-32. [ Links ]
31. Steckel J, Dicker AP, Goldstein M. Relationship between varicocele size and the response to varicocelectomy. J Urol 1993;149:769-71. [ Links ]
32. Takahara M, Ichikawa T, Shiseki Y, Nakamura T, Shimazaki J. Relationship between grade of varicocele and the response to varicocelectomy. Int J Urol 1996;3:282-5. [ Links ]
33. Cozzolino DJ, Lipshultz LI. Varicocele as a progressive lesion: positive effect of varicocele repair. Hum Reprod Update 2001;7(1):55-8. [ Links ]
34. Shlansky-Goldberg RD, Van Ardalen KN, Rutter CM, Soulen MC, Haskal ZJ, Baum RA, et al. Percutaneous varicocele embolization versus surgical ligation for the treatment of infertility: changes in seminal parameters and pregnancy outcomes. J Vasc Interv radiol 1997;8:759-67. [ Links ]
35. Paduch DA, Niedzielski J. Repair versus observation in adolescent varicocele: a prospective study. J Urol 1997;158:1128-32. [ Links ]
36. Sayfan J, Siplovich L, Koltun L, Benyamin N. Varicocele treatment in pubertal boys prevents testicular growth arrest. J Urol 1997;157:1456-7. [ Links ]
37. Palermo G, Joris H. Derde MP, Camus M, Devroey P, Van Steirteghem A. Sperm characteristics and outcome of human assisted fertilization by subzonal insemination and intracytoplasmic sperm injection. Fertil Steril 1993;59:826-35. [ Links ]
38. Schlegel PN, Girardi SK. Clinical review 87: In vitro fertilization for male factor infertility. J Clin Endocrinol Metab 1997;82:709-16. [ Links ]
39. Liu J, Tsai YL, Katz E, Compton G, Garcia JE, Baramki TA.. High fertilization rate obtained after intracytoplasmic sperm injection with 100% nonmotile spermatozoa selected by using a simple modified hypo-osmotic swelling test. Fertil Steril 1997;68:373-75. [ Links ]
40. Nijs M, Vanderzwalmen P, Vandamme B, Segal-Bertin G, Lejeune B, Segal L, et al. Fertilizing ability of immotile spermatozoa after intracytoplasmic sperm injection. Hum Reprod 1996;11:2180-5. [ Links ]
41. Wisanto A, Magnus M, Bonduelle M, Liu J, Camus M, Tournaye H, et al Obstetric outcome of 424 pregnancies after intracytoplasmic sperm injection. Hum Reprod 1995;10:2713-8. [ Links ]
42. Nagy ZP, Liu H, Joris H, Verheyen G, Tournaye H, Camus M, et al. The result of intracytoplasmatic sperm injection is not related to any of the three basic sperm parameters. Hum Reprod. 1995;10:1123-9. [ Links ]
43. Gil-Salmo M, Minguez Y, Rubio C, Ruiz A, Remohi J, Pellicer A. Intracytoplasmatic sperm injection: a treatment for extreme oligozoospermia. J Urol 1996;156:1001-4. [ Links ]
44. Palermo GD, Cohen J, Alikani M, Adler A, Rosenwaks Z. Intracytoplasmatic sperm injection: a novel treatment for all forms of male factor infertility. Fertil Steril 1995;63:1231-40. [ Links ]
45. Ohl DA. Electroejaculation. Urol Clin North Am 1993;20(1):181-8. [ Links ]
46. Svalander P, Jakobsson AH, Forsberg AS, Bengtsson AC, Wikland M. The outcome of intracytoplasmic sperm injection is unrelated to "strict criteria" sperm morphology. Hum Reprod 1996;11:1019-22. [ Links ]
47. Liu J, Nagy Z, Joris H, Tournaye H, Devroey P, Van Steirteghem A. Successful fertilization and establishment of pregnancies after intracytoplasmic sperm injection in patients with globozoospermia. Hum Reprod 1995;10:626-9. [ Links ]
48. Nagy ZP, Verheyen G, Liu J, Joris H, Janssenswillen C, Wisanto A, et al. Results of 55 intracytoplasmic sperm injection cycles in the treatment of male immunological infertility. Hum Reprod 1995;10:1775-80. [ Links ]
49. Sherins RJ, Thorsell LP, Dorfmann A, Dennison-Lagos L, Calvo LP, Krysa L, et al. Intracytoplasmic sperm injection facilitates fertilization even in the most severe forms of male infertility: pregnancy outcome correlates with maternal age and number of eggs available. Fertil Steril 1995;64:369-75. [ Links ]
50. VIth International Congress of Andrology, Salzburg, Austria, 25-29 May 1997. Int J Androl 1997;20(Suppl 1):1-119. [ Links ]
51. Temple-Smith PD, Southwick GJ, Yates CA, Trounson AO, de Kretser DM. Human pregnancy by in vitro fertilization (IVF) using sperm aspirated from the epididymis. J In Vitro Fert Embryo Transf 1985;2:119-22. [ Links ]
52. Kolettis PN, Thomas AJ Jr. Vasoepididymostomy for vasectomy reversal: critical assessment in the era of intracytoplasmic sperm injection. J Urol 1997;158:467-70. [ Links ]
53. Hovatta O, Moilanen J, von Smitten K, Reima I. Testicular needle biopsy, open biopsy, epididymal aspiration and intracytoplasmic sperm injection in obstructive azoospermia. Hum Reprod 1995;10:2595-9. [ Links ]
54. Silber SJ, van Steirteghem A, Nagy Z, Liu J, Tournaye H, Devroey P. Normal pregnancies resulting from testicular sperm extraction and intracytoplasmic sperm injection for azoospermia due to maturation arrest. Fertil Steril 1996; 66:110 -7. [ Links ]
55. Kim ED, Gilbaugh JH 3rd, Patel VR, Turek PJ, Lipshultz LI. Testis biopsies frequently demonstrate sperm in men with azoospermia and significantly elevated follicle-stimulating hormone levels. J Urol 1997;157:144-6. [ Links ]
56. Tiepolo L, Zuffardi O. Localization of factors controlling spermatogenesis in the nonfluorescent portion of the human Y chromosome long arm. Hum Genet 1976;34:119-24. [ Links ]
57. Simoni M, Barkker E, Eurlings MC, Matthijs G, Moro E, Müller CR, Vogt PH. Laboratory guidelines for molecular diagnosis of Y-chromosomal microdeletions. Int J Androl 1999;22:292-9. [ Links ]
58. Stuppia L, Mastroprimiano G, Calabrese G, Peila R, Tenaglia R, Palka G. Microdeletions in interval 6 of the Y chromosome detected by STS-PCR in 6 of 33 patients with idiopathic oligo- or azoospermia. Cytogenet Cell Genet 1996;72:155-8. [ Links ]
59. Pryor JL, Kent-First M, Muallem A, Van Bergen AH, Nolten WE, Meisner L, et al. Microdeletions in the Y chromosome of infertile men. N Engl J Med 1997;336:534-9. [ Links ]
60. Najmabadi H, Huang V, Yen P, Subbarao MN, Bhasin D, Banaag L, et al. Substantial prevalence of microdeletions of the Y-chromosome in infertile men with idioathic azoospermia and oligozoospermia detected using a sequence-tagged site-based mapping strategy. J Clin Endocrinol Metab 1996;81:1347-52. [ Links ]
61. Vogt PH, Edelmann A, Kirsch S, Henegariu O, Hirschmann P, Kiesewetter F, et al. Human Y chromosome azoospermia factors (AZF) mapped to different subregions in Yq11. Hum Mol Genet 1996;5:933-43. [ Links ]
62. Henegariu O, Hirschmann P, Kilian K, Kirsch S, Lengauer C, Maiwald R, et al. Rapid screening of the Y chromosome in idiopathic sterile men, diagnostic for deletions in AZF, a genetic Y factor expressed during spermatogenesis. Andrologia 1994;26:97-106. [ Links ]
63. Aboulghar H, Aboulghar M, Mansour R, Serour G, Amin Y, Al-Inany H. A prospective controlled study of karyotyping for 430 consecutive babies conceived through intracytoplasmic sperm injection. Fertil Steril 2001;76:249-53. [ Links ]














