Services on Demand
Journal
Article
Indicators
-
 Cited by SciELO
Cited by SciELO -
 Access statistics
Access statistics
Related links
-
 Cited by Google
Cited by Google -
 Similars in
SciELO
Similars in
SciELO -
 Similars in Google
Similars in Google
Share
Revista Colombiana de Obstetricia y Ginecología
Print version ISSN 0034-7434
Rev Colomb Obstet Ginecol vol.65 no.1 Bogotá Jan./Mar. 2014
https://doi.org/10.18597/rcog.79
DOI: http://dx.doi.org/10.18597/rcog.79
José Antonio Rojas-Suárez1, MD; María Virginia González2, MD; Germán Monsalve3, MD; María Fernanda Escobar-Vidarte4, MD; Mauricio Vasco-Ramírez5, MD
* Este artículo fue publicado originalmente en Acta Colombiana de Cuidado Intensivo, vol. 13, supl. 5, de septiembre de 2013. Se reproduce con autorización de la revista.
1 Especialista en Medicina Interna, Unidad de Cuidado Intensivo - Gestión Salud SAS, Cartagena. Grupo de Investigación en Cuidados Intensivos y Obstetricia (GRICIO), Departamento de Obstetricia y Ginecología, Universidad de Cartagena. Miembro de la Sociedad Internacional y Norteamericana de Medicina Obstétrica (ISOM y NASOM). Coordinador para Colombia del curso Advanced LifeSupport in Obstetric (ALSO®) de la Academia Americana de Médicos de Familia. joseantonio.rojas.suarez@gmail.com
2 Especialista en Anestesiología, Clínica del Prado. Especialista en Cuidado Intensivo, Hospital General, Medellín, Colombia.
3 Especialista en Anestesiología y Reanimación. Anestesiólogo, Clínica El Rosario sede El Tesoro, Medellín, Colombia. Coordinador del Comité de Anestesia Obstétrica, Sociedad Antioqueña de Anestesiología, Medellín, Colombia.
4 Especialista en Obstetricia y Cuidado Intensivo, Universidad del Valle-Universidad de Pittsburgh. Jefe de la Unidad de Alta Complejidad Obstétrica (UACO) en la Fundación Valle del Lili. Coordinadora de la sección de Cuidado Crítico Obstétrico de la Asociación Colombiana de Medicina Crítica y Cuidado Intensivo (AMCI). Asesora del Ministerio de Salud y Protección Social en el modelo de seguridad de atención de la gestante y en el Plan Nacional de Reducción de la Mortalidad Materna.
5 Especialista en Anestesiología, Cuidados Intensivos y Reanimación, Universidad Pontificia Bolivariana, Medellín, Colombia. Coordinador del Comité de Anestesia Obstétrica, Sociedad Colombiana de Anestesiología y Reanimación (SCARE). Anestesiólogo, clínicas Colsánitas, Bogotá, Colombia.
RESUMEN
Cada una de las decisiones alrededor de pacientes obstétricas críticas requiere un equipo multidisciplinario de especialistas en cuidado crítico de adultos y en medicina materno-fetal para el difícil entendimiento y manejo de la historia natural de las enfermedades y sus complicaciones durante la gestación, el parto y el puerperio. No existen guías detalladas en Colombia que describan los planes de acción frente a una paciente embarazada en condiciones críticas; de ahí la importancia de un consenso que permita establecer el nivel de cuidado crítico requerido por este grupo poblacional especial, estandarizar las condiciones de atención de las gestantes críticas y generar planteamientos académicos y éticos frente a esta estrategia de alto impacto para la reducción de la mortalidad materna.
Palabras clave: cuidado intensivo, admisión, obstetricia.
ABSTRACT
Each of the decisions about critical obstetric patients requires a multidisciplinary team of specialists in adult critical care and maternal-fetal medicine, for the difficult understanding and management of the natural history of the disease and its complications during pregnancy, childbirth and the postpartum period. There are not detailed guidelines in Colombia that describe the action plans in front of a pregnant or recently pregnant patient in a critical condition. For this reason, it is important to establish a consensus aiming to determine the level of critical care required for this particular population group, standardize care conditions of pregnant women and generate critical academic and ethical approaches to address this high impact strategy for reducing maternal mortality.
Key words: Intensive care, admission, obstetrics.
1. INTRODUCCIÓN
Los eventos de mortalidad materna reflejan la situación de salud y calidad de vida de la población y advierten sobre las condiciones sociales, económicas, familiares y personales de la mujer, así como el acceso y la calidad de la prestación de servicios de salud, tema prioritario en salud pública en Colombia a través de iniciativas del Ministerio de Salud y Protección, el Instituto Nacional de Salud y la Superintendencia Nacional de Salud (1-3).
Las mujeres embarazadas requieren atención en instituciones de todos los niveles de complejidad con patologías propias del embarazo que pueden amenazar la vida, tales como preeclampsia severa, sepsis puerperal y hemorragia obstétrica, o por entidades médicas o quirúrgicas graves. Hay, además, un número creciente de embarazos en pacientes adolescentes o de edad cada vez más avanzada y con condiciones médicas de alto riesgo tales como enfermedad cardíaca, enfermedades inmunológicas e incluso cáncer (4).
En los últimos veinte años, la mortalidad materna –definida por la Organización Mundial de la Salud (OMS) como la muerte de una mujer en el embarazo o dentro de los primeros cuarenta días luego de la terminación del mismo independiente de su duración–, ha disminuido de manera sustancial principalmente en los países desarrollados (5); sin embargo, en Colombia para el año 2009, según el Departamento Administrativo Nacional de Estadística (DANE), se reportó una razón de mortalidad materna altísima, de 72/100.000 nacidos vivos.
Dentro del marco de estrategias exitosas para la reducción de la mortalidad materna están los programas de planificación familiar, el acceso a servicios de aborto seguro, la atención del parto por personal calificado y la seguridad en la atención de la emergencia obstétrica. Este último aspecto ha logrado impactar en el mejoramiento de la atención de las gestantes graves cuando se conjugan la implementación de un sistema de vigilancia de la morbilidad materna extrema que permita definir una red de instituciones seguras con servicios de atención de emergencias obstétricas (EmOC), en donde las gestantes complejas puedan ser atendidas en unidades locativas soportadas en conceptos de cuidado crítico obstétrico: Unidad de Cuidado Intensivo, Unidad de Alta Dependencia o Unidad de Alta Complejidad Obstétrica.
Los sistemas de vigilancia epidemiológica de la mortalidad materna parecen no ser suficientes para lograr una reducción significativa del número de casos y por ello el análisis de la morbilidad materna extrema, que hace alusión a eventos médicos potencialmente amenazantes para la vida de la paciente, parece ser la estrategia adicional de identificación de factores determinantes donde deben concentrarse las acciones. Near-miss (casi pérdida) o morbilidad materna extrema, término acuñado inicialmente por la industria de la aviación, define cómo una paciente escapa de la muerte ante un evento o condición potencialmente mortal gracias a la acción oportuna. La vigilancia epidemiológica de la morbilidad materna extrema es una de las estrategias propuestas dentro de las acciones regionales de la Organización Panamericana de la Salud (OPS) y la Organización Mundial de la Salud (OMS) para lograr reducir la tasa de mortalidad materna en tres cuartas partes en el año 2015 (2, 6, 7).
La identificación sistemática de estas gestantes permite simplificar la recolección de los datos y obtener información valiosa a la hora de implementar estrategias de mejoramiento en la prevención y la atención. En la guía de la OMS para la evaluación del cuidado de las complicaciones severas del embarazo, el ingreso a cuidado intensivo definido como “admisión a una unidad que permita cuidado médico las 24 horas del día incluyendo soporte ventilatorio y soporte vasoactivo”, se considera un término definitorio de morbilidad materna extrema (8).
Así pues, la implementación de servicios de cuidado crítico de alta calidad para el manejo de la paciente gestante en condiciones graves hace parte del programa de seguridad para la atención de la emergencia obstétrica en el país. Sin embargo, se desconoce la prevalencia real de ingreso de pacientes obstétricas a unidades de cuidado crítico en Colombia y en la literatura varía mucho dependiendo del grado de desarrollo de los países, la disponibilidad de dichas unidades, así como de la morbilidad y mortalidad obstétrica de las regiones en cuestión. Existe una diferencia importante en los niveles de atención y criterios de ingreso según la severidad y, por ende, esta prevalencia oscila entre el 0,2-0,4% al 2% de todos los nacimientos entre instituciones (9-24).
Adicionalmente, los servicios de medicina intensiva para pacientes embarazadas varían ampliamente en el mundo, desde unidades de cuidado crítico dedicadas exclusivamente al manejo de la paciente obstétrica, hasta la utilización de Unidades de Cuidado Intensivo (UCI) polivalentes posquirúrgicas o médicas que se acomodan a las particularidades de dicho grupo poblacional (9, 12-15, 25).
Por esta razón, es importante establecer estrategias que permitan diferenciar el nivel de cuidado crítico requerido por este grupo poblacional especial, para poder estandarizar las condiciones de atención de las gestantes críticas. De esta manera, una política nítida de referenciación permitirá tener claridad acerca de la prevalencia regional del problema, generará planteamientos académicos y éticos frente a la inmensa responsabilidad de este tipo de unidades, permitirá crear conciencia en la necesidad de creación de servicios especiales con características propias que se ajusten a las necesidades demográficas y logrará que en un país como Colombia se disminuya la brecha aún lejana para alcanzar la meta del milenio en la reducción de la mortalidad materna.
2. OBJETIVOS DE LA GUÍA
Los criterios para definir el ingreso a servicios de cuidados intensivos para la población general en Colombia han sido publicados previamente y se desarrollaron con base en la condición del paciente, la naturaleza y la severidad de la enfermedad, así como los posibles beneficios al ser ingresado a una UCI (26).
En lo que a la paciente embarazada se refiere, el documento recomienda ingresar, bajo el título de ingresos a Unidades de Cuidados Especiales (UCE), “Mujeres en embarazo o en posparto, con preeclampsia o eclampsia sin criterios de cuidado intensivo”, recomendación poco clara, que no recoge el grueso de las patologías obstétricas que se asocian con mayor frecuencia a eventos de morbimortalidad.
En vista de que la evidencia con relación al tema es insuficiente, de que no existe evidencia en revisiones sistemáticas al respecto y de que es necesario generar recomendaciones que unifiquen los manejos, se ha planteado como objetivo central de este documento presentar una guía que defina los criterios de ingreso a Unidades de Cuidado Intensivo y Unidad de Cuidados Especiales para las pacientes embarazadas o recientemente embarazadas con situaciones amenazantes de la vida, morbilidad materna extrema y/o se encuentren críticamente enfermas.
Esta guía adapta algunas de las recomendaciones, estándares existentes y modelos de cuidado crítico para la paciente embarazada propuestas por el Reino Unido, criterios de ingreso a UCI propuestos por el Colegio Americano de Medicina Crítica, la Sociedad de Medicina y la Asociación Colombiana de Medicina Crítica y Cuidado Intensivo, y adopta en el diseño la metodología del Consenso de Uso de Antimicrobianos en pacientes críticamente enfermos con falla renal o en riesgo de padecerla (1, 26-28).
3. ASPECTOS CLÍNICOS Y POBLACIÓN OBJETIVO
Las recomendaciones que aquí se expresan deberán ser consideradas para todas aquellas pacientes embarazas de cualquier edad gestacional o recientemente embarazadas (hasta los 42 días posparto) que acudan a los diferentes servicios de urgencias, cirugía u hospitalización independientemente del nivel de complejidad y que por alguna razón prevista o no presenten una situación amenazante de la vida. Esta guía busca incluir niveles de atención, criterios detallados de ingreso a servicios de medicina intensiva, teniendo en cuenta todas las particularidades, los aspectos éticos y legales y los principios que exige el sistema general de seguridad social en salud en Colombia, que cumplan los requisitos de universalidad, calidad, equidad, responsabilidad y eficiencia para un uso razonable de las unidades de UCI/UCE.
4. MÉTODO DE DESARROLLO
4.1 Revisión sistemática de la literatura
Se diseñó una estrategia sensible de búsqueda para identificar todos los estudios publicados en inglés o en español para las bases de datos Medline, PubMed, Embase y Lilacs desde enero de 1990 a diciembre de 2011, con criterios de búsqueda que se describirán más adelante, teniendo como base guías de práctica clínica en español e inglés, así como publicaciones de la base de datos del Centro de Investigación y Auditoría Nacional del Reino Unido para el Estudio del Cuidado Crítico (Icnarc). Las palabras de búsqueda fueron: “Intensive Care Units”, “Admission”, “Pregnancy, High-Risk”, “Guidelines”, “Obstetrics” entre otras, utilizando conectores como AND y OR según fuera necesario.
4.2 Criterios de inclusión
Se seleccionaron aquellos estudios que incluían pacientes embarazadas o recientemente embarazadas críticamente enfermas (definidas como pacientes embarazadas de cualquier edad gestacional y hasta 42 días puerperio, ingresadas a unidades de cuidados especiales o con necesidad de soporte vital avanzado, sin importar su ubicación). No se descartaron series de casos o comentarios editoriales ya que son fuente importante de referencia.
4.3 Desenlaces
Como desenlace principal se consideraron las indicaciones para el ingreso a UCI o UCE en pacientes obstétricas, las características demográficas, los indicadores de severidad utilizados, los diagnósticos relacionados y el manejo indicado para su estabilización. Se buscaron estudios secundarios a través de la herramienta www.tripdatabase.com, en especial referencias que condujeran a guías o revisiones de la literatura.
4.4 Evaluación de la calidad
El grupo revisor se encargó de evaluar la información. Se valoró la calidad de los artículos seleccionados por medio de las herramientas de la Scottish Intercollegiate Guidelines Network (29). El grupo revisor se encargó de evaluar la información usando las plantillas disponibles.
4.5 Extracción y síntesis de la información
Se obtuvieron 468 referencias, de las cuales 38 fueron en español; del total se descartaron 417 luego de centrar la búsqueda en aquellas que contenían palabras clave o términos MeSH (a criterio de dos de los evaluadores) como: “Patient Admission” [MeSH] AND “Critical Care” [MeSH] OR “Intensive Care” AND “Pregnancy” [MeSH], o su equivalente en español, quedando 58 referencias. De estas solo se encontraron cuatro referencias publicadas en la literatura colombiana (30-33).
5. RESULTADOS DEL CONSENSO
5.1 Estratificación del ingreso a cuidados intensivos
5.1.1 ¿Considera usted que para la atención de la embarazada críticamente enferma, además de los principios que rigen a la población general, deberían existir especificaciones para poder manejar este grupo de pacientes?

5.1.2 ¿Considera usted que debe clasificarse a la paciente obstétrica de acuerdo con la estratificación (por patología, nivel de prioridad y alteraciones fisiológicas o disfunciones)?

5.2 Definición de disfunción orgánica (DO) en obstetricia
5.2.1 ¿Cuáles considera usted deberían ser los criterios de disfunción orgánica en la paciente obstétrica?

5.3 Niveles de atención
5.3.1 ¿Considera que los índices de severidad tradicionalmente usados en la población general deberían ser utilizados en la paciente obstétrica críticamente enferma para definir el nivel de atención requerido?

5.3.2 ¿Considera usted que el nivel de atención obstétrica debería graduarse de acuerdo con la clasificación 0, 1, 2, 3 propuesta por el consenso del Reino Unido?

5.4. Clasificación por patología
5.4.1 ¿Considera usted que deberían ingresar a UCI las pacientes obstétricas que presenten complicaciones consideradas mayores derivadas de cualquier patología exclusiva de la gestación?

5.4.2 ¿Considera usted que deberían ingresar a UCI intermedio las pacientes obstétricas que presenten complicaciones derivadas de cualquier patología exclusiva de la gestación?

5.5 Clasificación por prioridades
5.5.1 ¿Considera usted que en la paciente obstétrica deberían aplicar los criterios de ingreso según prioridades diseñados para la paciente no obstétrica adaptados a su condición de gestante (26)?

5.6 Clasificación por condiciones fisiológicas o disfunciones
5.6.1 ¿Considera usted que las alteraciones fisiológicas deberían también hacer parte de los criterios de ingreso a UCI para la paciente obstétrica, basados en sistemas de alerta temprana?

5.7 Organización, equipos médicos y paramédicos, y requerimientos
5.7.1 ¿Considera usted importante que se estandarice un sistema de alerta temprano institucional que identifique y organice una respuesta ante el deterioro materno, y que a su vez defina o fije las competencias de quienes deben estar al frente?

Ver anexo 1
5.7.2 ¿Considera usted que toda paciente embarazada, durante el trabajo de parto o puerperio, debe tener una evaluación oportuna ante cualquier necesidad o descompensación?

5.8 Transporte de la paciente obstétrica críticamente enferma
5.8.1 ¿Considera que el transporte de la paciente embarazada requiere mayor nivel de complejidad y por lo tanto de cuidado que el de una no embarazada?
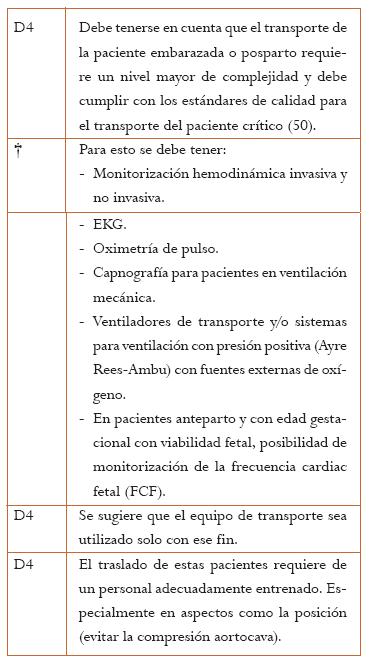
5.8.2 ¿Considera que el traslado de la paciente embarazada debe protocolizarse de acuerdo con su estado como gestante o puérpera?

5.9 Competencias de personal médico o paramédico
5.9.1 ¿Qué competencias mínimas considera usted que debe tener el personal que trabaja en UCI y recibe pacientes obstétricas?

5.9.2 ¿Cómo considera que debe integrarse el manejo de la paciente obstétrica críticamente enferma?
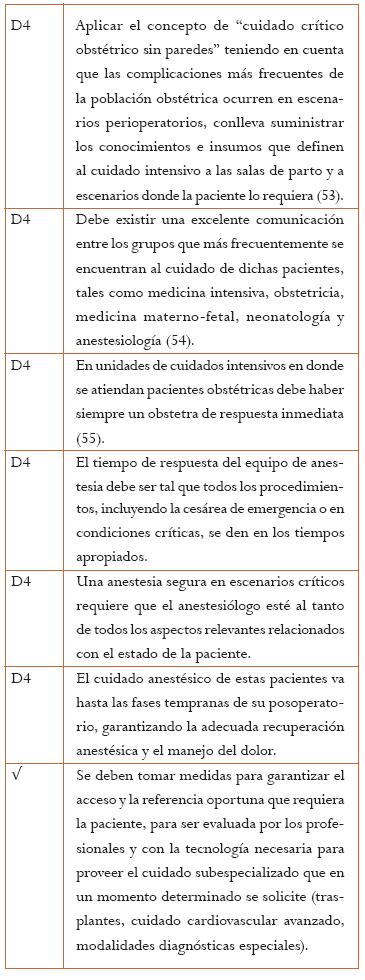
5.9.3 ¿Considera que el personal de enfermería que esté al cuidado de pacientes embarazadas críticamente enfermas debe tener algún tipo especial de competencia?

5.9.4 ¿Qué consideraciones deben tenerse para el adecuado manejo de los recién nacidos de pacientes críticas que sean desembarazadas en estas situaciones?
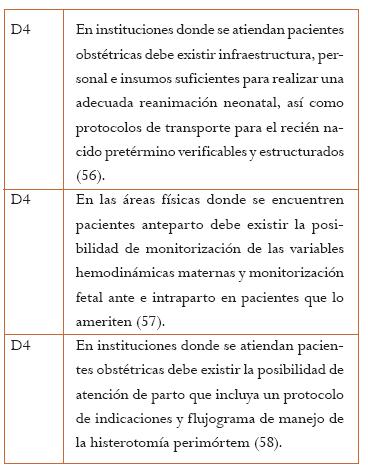
5.10 Aspectos éticos y de seguridad en el cuidado materno
Existen frecuentes condiciones éticas y de seguridad importantes que ameritan tenerse en cuenta ante la posibilidad de manejar pacientes obstétricas críticas. El American College of Obstetrics and Gynecology define cinco principios éticos que reglamentan la toma de decisiones en pacientes obstétricas en escenarios críticos, estos son:
1. Respeto a la autonomía.
2. Deber de beneficencia.
3. Deber de no maleficencia.
4. Justicia.
5. Deber de decir la verdad.
Conceptos éticos del feto como paciente en UCI
Cuando se manejan pacientes en embarazo anteparto se puede generar conflicto ético materno-fetal, en donde el centro del debate es el concepto del feto como paciente. ¿Cómo y cuándo el feto se convierte en paciente? y ¿cuáles son las consecuencias de asignar al feto la condición de segundo paciente? Para todos los casos debe considerarse la unidad feto-placentaria como un órgano blanco de perfusión que como tal debe monitorizarse. Estos dilemas, que incluyen desde la monitorización hasta el modo de la finalización del embarazo, se presentan en pacientes obstétricas que se encuentran en servicios de cuidado crítico y deben tenerse presentes a la hora de tomar decisiones conjuntas (1) (Nivel de recomendación D).
Conceptos éticos concernientes al aborto
En Colombia, para diciembre de 2006, mediante el Decreto 4444, la Corte Constitucional despenalizó el aborto en tres casos específicos que incluyen: embarazo producto de una violación, malformación severa del feto y peligro de muerte de la gestante en cuestión. En aquellas pacientes obstétricas críticas con patologías conocidas con alta tasa de mortalidad asociada, como por ejemplo cardiopatías complejas con hipertensión pulmonar severa asociada a síndrome de Eisenmenger, se debe contemplar la posibilidad de interrumpir el embarazo con base en un comité de ética multidisciplinario y siguiendo un riguroso protocolo que permita acceder a estos procedimientos con seguridad (26-28) (Nivel de recomendación D4).
Soporte vital materno con muerte cerebral
En condiciones que produzcan deterioro neurológico severo con muerte cerebral en una paciente en gestación con feto vivo, el soporte avanzado neurocrítico es indispensable para alcanzar una edad gestacional que permita la supervivencia neonatal en pacientes obstétricas con lesiones neurológicas severas. Existen tres formas diferentes de compromiso de la conciencia que podrían afectar a una paciente embarazada en el escenario del cuidado crítico materno: estado vegetativo persistente (EVP), coma y muerte cerebral; de estas tres entidades, el EVP puede tener grados variables de recuperación que dependen del tipo de patología causante del deterioro neurológico, siendo las lesiones traumáticas las de peor pronóstico. Para pacientes en coma o con muerte cerebral el pronóstico es mucho más incierto y la posibilidad de recuperación más remota (38, 51) (Nivel de recomendación D4).
Todos los servicios de cuidado crítico obstétrico deben tener un protocolo que defina los siguientes aspectos:
- Es procedente o no ingresar al servicio una paciente obstétrica con compromiso neurológico severo.
- Determine, según la edad gestacional, las necesidades maternas y fetales de cuidado. Los reportes indican ingresar pacientes en segundo trimestre hasta alcanzar la viabilidad fetal.
- Cuándo suspender los esfuerzos de mantenimiento en pacientes con muerte cerebral (51) (Nivel de recomendación D4).
5.11 Criterios de alta
Las pacientes se evalúan continuamente para identificar quiénes no precisan continuar hospitalizadas en UCI/UCIN-UAD:
• Cuando el estado fisiológico se ha estabilizado, pueden trasladarse a un menor nivel de atención.
• Cuando se ha deteriorado y se ha decidido no continuar con intervenciones nuevas, se debe pasar a un nivel menor de atención.
• Los criterios de alta de la UCI son similares a los criterios de ingreso a la UCIN-UAD o el nivel de atención que se considera requiere la paciente (1, 19) (Nivel de recomendación D4).
5.12 Estándares auditables
El Ministerio de Salud y Protección Social y el Instituto Nacional de Salud han decidido realizar vigilancia en salud pública del 100% de los eventos de morbilidad materna extrema que ocurren en TODAS las instituciones de carácter público o privado que ofertan servicios de obstetricia, de mediana y alta complejidad, en donde se debe adoptar el hecho como acto administrativo (6). Con esto se sondea la identificación de los casos y la activación de mecanismos de respuesta inmediata, así como la posterior evaluación de calidad y oportunidad de respuesta institucional, en busca de puntos críticos durante la atención en salud, susceptibles de mejora mediante la metodología de la NO culpabilidad, identificando los retrasos y los eventos adversos o incidentes a través del sistema propuesto por el protocolo de Londres, finalmente elaborando indicadores de resultado y severidad (para una mayor comprensión de este ítem se sugiere ver el documento del Ministerio de Salud y Protección Social de la referencia 6). Las instituciones están obligadas a describir, monitorizar y evaluar la atención de los casos de morbilidad materna extrema (ver anexos 4, 5, 6, 7, 8 y 9).
6. ACTUALIZACIÓN
Se recomienda la actualización de esta guía cada cuatro años.
7. BARRERAS PARA LA IMPLEMENTACIÓN DE LAS RECOMENDACIONES
Hasta este momento no existían guías o consensos nacionales que definieran con claridad los criterios de ingreso a UCI/UCIN-UAD ni de los condicionantes de las unidades de atención de las pacientes embarazadas críticas, hecho que permite que esta guía sea considerada por las sociedades científicas y los estamentos de salud en Colombia, de quienes deben derivar los avales respectivos.
Por otro lado, no existen estudios o análisis de costo-efectividad de las medidas que aquí se sugieren por lo que es importante hacer estudios fármaco-económicos para tomar decisiones económicas en relación con las recomendaciones. Aun así, de acuerdo con estos resultados, el ingreso con indicaciones como las aquí planteadas para las pacientes obstétricas se considera costo-efectivo (Nivel de recomendación D).
8. CONFLICTO DE INTERÉS E INDEPENDENCIA EDITORIAL
Los autores aquí mencionados declaran no tener conflictos de interés.
9. FORMATO PARA APLICACIÓN DE RECOMENDACIONES Y AUDITORÍA
Se recomienda aplicar el sistema de vigilancia de la morbilidad materna extrema del Ministerio de salud y Protección Social y el INS como herramienta para auditar la aplicación de esta guía, a través de estrategias como la vigilancia activa mensual a cargo de las instituciones con el objetivo de identificar casos no notificados al momento del egreso y validar información de diferentes Fuentes dentro de la institución. Además, se establece esta misma responsabilidad mensual por parte de las direcciones municipales o distritales, y trimestral a cargo de las entidades territoriales con el fin de evaluar la concordancia, el cumplimiento de esta guía y el principio del “cuidado crítico sin paredes”, con el esperado resultado de una disminución en la mortalidad materna nacional.
10. AGRADECIMIENTOS
A la licenciada Lorenza Ospino Rodríguez y el doctor Germán Gallego del Ministerio de Salud y Protección Social de Colombia por su apoyo incondicional en todos los proyectos relacionados con la atención de la gestantes críticamente enfermas y a su solidaridad con los profesionales que trabajan incansablemente en la cabecera de las maternas. Al grupo de Maternidad Segura del Instituto Nacional de Salud de Colombia (INS): Sara García, Elena Fino, Esther Liliana Cuevas y Ángela Gómez, por su aporte en el seguimiento estricto a las pacientes con Morbilidad Materna Extrema (MME) como política nacional efectiva para la reducción de la mortalidad materna. A los ginecólogos obstetras que en este momento se encuentran estudiando en programas formales de especialización en Medicina Crítica y Cuidado Intensivo, gracias por creer en este nuevo proyecto de país.
Autor principal: José Antonio Rojas-Suárez (teléfono móvil: 57 312 623 07 28), joseantonio.rojas.suarez@gmail.com
Gestión salud SAS en la ESE Clínica de Maternidad Rafael Calvo de Cartagena | Barrio Alcibia, sector María Auxiliadora, Cartagena, Colombia.
Institución de procedencia del artículo: Sección de Cuidado Crítico Obstétrico de la Asociación Colombiana de Medicina Crítica (AMCI), Sociedad Colombiana de Anestesiología y Reanimación (SCARE), Federación Colombiana de Obstetricia y Ginecología (FECOLSOG), Federación Colombiana de Asociaciones de Perinatología (FECOPEN).
En nombre de la Sección de Cuidado Crítico Obstétrico de la Asociación Colombiana de Medicina Crítica (AMCI): Sandra Olaya, Javier Andrés Carvajal, Virna Patricia Medina, Daniel Molano.
En nombre del Comité de Mortalidad Materna de la Federación Colombiana de Obstetricia y Ginecología (FECOLSOG): Edgar Iván Ortiz.
En nombre del Comité de Anestesia Obstétrica de la Sociedad Colombiana de Anestesiología y Reanimación (SCARE): Mauricio Vasco, Jorge Rubio, Walter Osorio, Nury Socha, Martín Gómez, Germán Monsalve.
En nombre de la Federación Colombiana de Asociaciones de Perinatología (FECOPEN): Gustavo Vásquez, Arturo Cardona y Catalina Valencia.
Fuentes de financiación: el presente estudio no recibió ninguna fuente de financiación.
REFERENCIAS
1. Royal College of Obstetricians and Gynecologists. Providing equity of critical and maternity care for the critically ill pregnant or recently pregnant woman; 2011. [ Links ]
2. Saving Mothers' Lives: Reviewing maternal deaths to make motherhood safer - 2003-2005. Confidential Enquiry into Maternal and Child Health. The Seventh Report of the Confidential Enquiries into Maternal Deaths in the United Kingdom. Disponible en: www.cemach.org.uk [ Links ]
3. Ministerio de la Protección Social-UNFPA. Modelo de seguridad clínica del paciente para la atención obstétrica de emergencia. Bogotá; 2010. [ Links ]
4. Zeeman G. Obstetric critical care: A blueprint for improved outcomes. Crit Care Med. 2006; 34: S208-S214. [ Links ]
5. McKee M, Fisk NM, Atun R. Maternal mortality for 181 countries, 1980-2008. Lancet. 2010;376(9750):1389. [ Links ]
6. Vigilancia epidemiológica de la morbilidad materna extrema en instituciones centinelas. Instituto Nacional de Salud. 2011. [ Links ]
7. Ryan M, Hamilton V, Bowen M, McKenna P. The role of a high-dependency unit in a regional obstetric hospital. Anaesthesia. 2000;55(12):1155-8. [ Links ]
8. World Health Organization. Evaluating the quality of care for severe pregnancy complications: the WHO near miss approach for maternal Health; 2011. [ Links ]
9. Kilpatrick SJ, Matthay MA. Obstetric patients requiring critical care. A five-year review. Chest. 1992;101(5):1407-12. [ Links ]
10. Okafor UV, Efetie ER, Amucheazi A. Risk factors for maternal deaths in unplanned obstetric admissions to the intensive care unit-lessons for sub-Saharan Africa. Afr J Reprod Health. 2011;15(4):51-4. [ Links ]
11. Al-Suleiman SA, Qutub HO, Rahman J, Rahman MS. Obstetric admissions to the intensive care unit: a 12-year review. Arch Gynecol Obstet. 2006;274(1):4-8. [ Links ]
12. Ng TI, Lim E, Tweed WA, Arulkumaran S. Obstetric admissions to the intensive care unit - a retrospective review. Ann Acad Med Singapore. 1992;21(6):804-6. [ Links ]
13. Mahutte NG, Murphy-Kaulbeck L, Le Q, Solomon J, Benjamin A, Boyd ME. Obstetric admissions to the intensive care unit. Obstet Gynecol. 1999;94(2):263-6. [ Links ]
14. Quah TC, Chiu JW, Tan KH, Yeo SW, Tan HM. Obstetric admissions to the intensive therapy unit of a tertiary care institution. Ann Acad Med Singapore. 2001;30(3):250-3. [ Links ]
15. Gilbert TT, Smulian JC, Martin AA, Ananth CV, Scorza W, Scardella AT. Obstetric admissions to the intensive care unit: Outcomes and severity of illness. Obstet Gynecol. 2003;102(5 Pt 1):897-903. [ Links ]
16. Anwari JS, Butt AA, Al-Dar MA. Obstetric admissions to the intensive care unit. Saudi Med J. 2004;25(10):1394-9. [ Links ]
17. Selo-Ojeme DO, Omosaiye M, Battacharjee P, Kadir RA. Risk factors for obstetric admissions to the intensive care unit in a tertiary hospital: a case-control study. Arch Gynecol Obstet. 2005;272(3):207-10. [ Links ]
18. Tempe A, Wadhwa L, Gupta S, Bansal S, Satyanarayana L. Prediction of mortality and morbidity by simplified acute physiology score II in obstetric intensive care unit admissions. Indian J Med Sci. 2007;61(4): 179-85. [ Links ]
19. Richa F, Karim N, Yazbeck P. Obstetric admissions to the intensive care unit: an eight-year review. J Med Liban. 2008;56(4):215-9. [ Links ]
20. Madan I, Puri I, Jain NJ, Grotegut C, Nelson D, Dandolu V. Characteristics of obstetric intensive care unit admissions in New Jersey. J Matern Fetal Neonatal Med. 2009;22(9):785-90. [ Links ]
21. Togal T, Yucel N, Gedik E, Gulhas N, Toprak HI, Ersoy MO. Obstetric admissions to the intensive care unit in a tertiary referral hospital. J Crit Care. 2010;25(4):628-33. [ Links ]
22. Crozier TM, Wallace EM. Obstetric admissions to an integrated general intensive care unit in a quaternary maternity facility. Aust N Z J Obstet Gynaecol. 2011;51(3):233-8. [ Links ]
23. Hazelgrove JF, Price C, Pappachan VJ, Smith GB. Multicenter study of obstetric admissions to 14 intensive care units in southern England. Crit Care Med. 2001;29(4):770-5. [ Links ]
24. Kostopanagiotou G, Kalimeris K, Pandazi A, Salamalekis G, Chrelias C, Matsota P. The role of the post-anaesthesia care unit in the management of high-risk obstetric patients. Arch Med Sci. 2011;7(1):123-6. [ Links ]
25. Saravanakumar K, Davies L, Lewis M, Cooper GM. High dependency care in an obstetric setting in the UK. Anaesthesia. 2008;63(10):1081-6. [ Links ]
26. Dueñas C, Ortiz E, Camargo R, González M, et al. Criterios de ingreso a UCI e intermedios. Acta Colombiana de Cuidado Intensivo. 2009;9(3):1-13. [ Links ]
27. Guidelines for intensive care unit admission, discharge, and triage. Task Force of the American College of Critical Care Medicine, Society of Critical Care Medicine. Crit Care Med. 1999;27(3):633-8. [ Links ]
28. Cortés JA, et al. Consenso de uso de antimicrobianos en pacientes críticamente enfermos con falla renal o en riesgo de padecerla. Acta Colombiana de Cuidado Intensivo. 2010;11(supl. 3):45-55. [ Links ]
29. Petrie JC, Grimshaw JM, Bryson A. The Scottish Intercollegiate Guidelines Network Initiative: getting validated guidelines into local practice. Health Bull (Edinb). 1995;53(6):345-8. [ Links ]
30. Monsalve G, Martínez C, Gallo T, González MV et al. Cuidado crítico materno: desenlaces y características de los pacientes de una unidad obstétrica combinada de alta dependencia en Medellín, Colombia. Rev Col Anest. 2011;39(2):190-205. [ Links ]
31. Rojas JA, Miranda JE, Ramos E, Fernández JC. Cuidado critic en la paciente obstétrica. Complicaciones, intervenciones y desenlace materno fetal. Clin Invest Gin Obst. 2011;38(2):44-49. [ Links ]
32. Rojas JA, Cogollo M, Miranda JE, Ramos EC, Fernández JC, Bello AM. Morbilidad materna extrema en cuidados intensivos obstétricos: Cartagena (Colombia) 2006-2008. Rev Colomb Obstet Ginecol. 2011;62(2):131-40. [ Links ]
33. Rodríguez CL. Causas frecuentes de condiciones críticas de salud madre-hijo, en los hospitales universitarios de la samaritana y del valle entre febrero y junio de 2005. Rev Fac Med. 2008;56(2):109-24. [ Links ]
34. Sánchez Pedraza R, Jaramillo González LE. Metodología de calificación y resumen de las opiniones dentro de consensos formales. Rev Colomb Psiquiat. 2009;38(4):777-85. [ Links ]
35. Pollock W, Rose L, Dennis CL. Pregnant and postpartum admissions to the intensive care unit: a systematic review. Intensive Care Med. 2010 Sep; 36(9):1465-74. [ Links ]
36. Ronsmans C, Graham WJ. Maternal mortality: who, when, where, and why. Lancet. 2006;368 (9542): 1189-200. [ Links ]
37. Ministerio de la Protección Social. Plan Nacional de Salud Pública para el cuatrienio 2007-2010. Decreto 3039 de 2007. [ Links ]
38. Say L, Souza JP, Pattinson RC. Maternal near miss– towards a standard tool for monitoring quality of maternal health care. Best Pract Res Clin Obstet Gynaecol. 2009;23(3):287-96. [ Links ]
39. Instituto Nacional de Salud. Vigilancia epidemiológica de la morbilidad materna extrema en instituciones centinelas; 2011. [ Links ]
40. Harrison DA, Penny JA, Yentis SM, et al. Case mix, outcome and activity for obstetric admissions to adult, general Critical Care units: a secondary analysis of the ICNARC Case Mix Programme Database. Critical Care. 2005;9(Suppl 3):S25-S37. [ Links ]
41. Lapinsky S, Hallett D, Collop N, Drover J, Lavercombe P, Leeman M, et al. Evaluation of standard and modified severity of illness scores in the obstetric patient. J Crit Care. 2011;26(5):535 e1-7. [ Links ]
42. Intensive Care Society. Levels of Critical Care for Adult Patients. Standards and Guidelines. London; 2009. [ Links ]
43. Mjahed K, Hamoudi D, Salmi S, Barrou L. Obstetric patients in a surgical intensive care unit: prognostic factors and outcome. J Obstet Gynaecol. 2006;26(5):418-23. [ Links ]
44. Loverro G, Pansini V, Greco P, Vimercati A, Parisi AM, Selvaggi L. Indications and outcome for intensive care unit admission during puerperium. Arch Gynecol Obstet. 2001;265(4):195-8. [ Links ]
45. Cuthbertson BH. Optimising early warning scoring systems. Resuscitation. 2008;77(2):153-4. [ Links ]
46. Ludikhuize J, Smorenburg SM, de Rooij SE, de Jonge E. Identification of deteriorating patients on general wards; measurement of vital parameters and potential effectiveness of the Modified Early Warning Score. J Crit Care. 2012;27(4):424 e7- e13. [ Links ]
47. Wheeler T, Graves C, Troiano N, Reed G. Base deficit and oxygen transport in severe preeclampsia. Obstet Gynecol. 1996;87(3):375-9. [ Links ]
48. Swanton R, Al-Rawi S, Wee M. A national survey of obstetric early warning systems in the United Kingdom. Int J Obstet Anesth. 2009;18(3):253-7. [ Links ]
49. Competencies for Recognising and Responding to Acutely ill patients in Hospital. Department of Health/Adult Critical Care/Urgent and Emergency Care. 2009. Disponible en: http://www.dh.gov.uk/publications [ Links ]
50. Whiteley S, Macartney I, Mark J, Barratt HS, Binks R. Guidelines for the transport of the critically ill adult (3 edition). London: Intensive Care Society; 2011. Disponible en: http://www.ics.ac.uk/intensive_care_ professional/ standards_and_guidelines/transport_of_the_critically_ill_adult [ Links ]
51. Royal College of Anaesthetists, Royal College of Midwives, Royal College of Obstetricians and Gynaecologists, Royal College of Paediatrics and Child Health. SAFER CHILDBIRTH: Minimum Standards for the Organisation and Delivery of Care in Labour; 2007. Disponible en: www.rcog.org.uk [ Links ]
52. Ford DG, Seybert AL, Smithburger PL, Kobulinsky LR, Samosky JT, Kane-Gill SL. Impact of simulationbased learning on medication error rates in critically ill patients. Intensive Care Med. 2010;36(9):1526-31. [ Links ]
53. Smith LW, Giuliano KK. Rapid response teams: improve patient safety and patient outcomes. AACN Adv Crit Care. 2010;21(2):126-9. [ Links ]
54. Martin W, Hutchon S. Multidisciplinary training in obstetric critical care. Best Pract Res Clin Obstet Gynaecol. 2008;22(5):953-64. [ Links ]
55. The Future Role of the Consultant: a working party report. Royal College of Obstetricians and Gynaecologists; 2005. Disponible en: www.rcog.org.uk [ Links ]
56. Fenton DP, Ahluwalia J. Management of acute inutero transfers: a framework for practice. British Association of Perinatal Medicine; 2008. Disponible en: http://www.bapm.org/publications/ [ Links ]
57. British Association of Perinatal Medicine. Obstetric standards for the provision of perinatal care; 1998. Disponible en: http://www.bapm.org/publications/documents/guidelines/obs_standards.pdf [ Links ]
58. Vanden Hoek TL, Morrison LJ, Shuster M, Donnino M, Sinz E, Lavonas EJ, et al. Part 12: cardiac arrest in special situations: 2010 American Heart Association Guidelines for Cardiopulmonar y Resuscitation and Emergency Cardiovascular, Care. Circulation. 2010;122(18 Suppl 3):S829-61. [ Links ]













