INTRODUCCIÓN
La hemorragia uterina anormal (HUA) se define como un sangrado uterino anormal en su duración, volumen, frecuencia o regularidad, el cual tiene un impacto negativo en el estado de salud y la calidad de vida de las pacientes, lo que afecta su desempeño laboral y psicológico 1,2. Es una de las condiciones más frecuentes en la edad reproductiva, y causa aproximadamente el 30 % de todas las consultas en mujeres premenopáusicas y el 70 % en posmenopáusicas 3.
En 2007, la Federación Internacional de Ginecología y Obstetricia (FIGO) publicó la clasificación etiológica para la nomenclatura de la HUA 4,5, diseñada para estandarizar términos y definiciones en las pacientes con esta patología, que posterior- mente se actualizó en 2018 2. Esta clasificación es conocida en inglés como PALM-COEIN. El término PALM incluye las condiciones: poliposis, adenomiosis, leiomioma o malignidad, hace referencia a alteraciones estructurales que son diagnosticadas por imágenes o hallazgos histológicos. El término COIEN, en inglés, hace referencia a condiciones no estructurales o inespecíficas, tales como: coagulopatía, disfunción ovárica, causa iatrogénica, disfunción endometrial y no clasificado (se refiere a patologías que pueden requerir estudios de laboratorio o histológicos para su confirmación), 6. Las guías del National Institute for Health and Care Excellence (NICE) del Reino Unido, establecen que los objetivos del tratamiento en pacientes con HUA son: 1) controlar el episodio de sangrado, 2) revertir la anemia, 3) disminuir el volumen de sangrado en los ciclos posteriores y 4) mejorar la calidad de vida 7.
Existen múltiples opciones farmacológicas para el manejo de la HUA; entre estas se encuentran tratamientos hormonales como el sistema intrauterino liberador de levonorgestrel de 52 mg 8, anticonceptivos orales combinados o progestágenos orales cíclicos 9 y tratamientos no hormonales antifibrinolíticos 10 o antiinflamatorios no esteroideos (AINES) 11. En general, se prefiere el manejo médico al tratamiento quirúrgico, excepto que exista una causa estructural como pólipos, hiperplasia, cáncer, entre otras, que indique el manejo quirúrgico 12.
La tecnología del sistema intrauterino liberador de levonorgestrel (SIU-LNG) contiene 52 mg de levonorgestrel (LNG), que libera en la paciente, en promedio, 20 μg/día de LNG in vivo durante el primer año y 10 μg/día de LNG in vivo hasta el quinto año 13. El SIU-LNG genera una reacción a cuerpo extraño local con cambios profundos en el endometrio secundarios a atrofia glandular, edematización, decidualización e inactividad del estroma epitelial 14. Fue aprobado como anticonceptivo primero en Finlandia en 1990; luego, en 1999, fue aprobado en Colombia y en el año 2000 en Estados Unidos y en España. En 2009 fue aprobado para el tratamiento del sangrado menstrual abundante en mujeres que optan por utilizar la anticoncepción intrauterina como método anticonceptivo 15.
Se ha descrito que es útil en el manejo de síntomas como: dismenorrea, dolor asociado a endometriosis, anemia, hiperplasia endometrial y terapia de reemplazo de estrógeno 7,16. El SIU-LNG es eficaz en el control de la pérdida sanguínea medida como diferencia media 66,91 mL (intervalo de con- fianza [IC] 95 %: 42,61-91,2) y mejorar la calidad de vida (diferencia media = 2,90; IC 95 %: 0,06-5,74) 17, por tanto, ha sido sugerido como tratamiento de elección en pacientes con sangrado menstrual abundante y útero sin alteraciones estructurales 18,19, o en pacientes con miomatosis uterina menor de 3 cm 7. También es útil para el manejo de mujeres con hiperplasia endometrial 20.
Por otra parte, los eventos adversos reportados con mayor frecuencia (> 10 %) son: alteraciones del sangrado vaginal (51,9 %), amenorrea (23,9 %), sangrados intermenstruales o spotting (23,4 %), dolor pélvico o abdominal (12,8 %), quistes ováricos (12 %), expulsión (4,9 %) y perforación uterina (< 0,1 %). Por otra parte, el SUI-LNG de 52 mg se encuentra contraindicado en pacientes con embarazo, distorsión de la cavidad endometrial y tamaño uterino menor de 6 cm o mayor de 10 cm, tumores dependientes de progestágenos, enfermedad pélvica inflamatoria recurrente o infecciones del tracto genital, displasia cervical, tumor maligno uterino y enfermedad hepática aguda, entre otros 21.
A pesar de la buena efectividad del SIU LNG como anticonceptivo y la necesidad de métodos de planificación seguros para evitar embarazos no deseados, como es el caso de América Latina, no son claras las razones para que no sea mayor la frecuencia de su uso 22. Una podría ser su precio, aunque en Colombia está cubierto por el plan de beneficios tanto del régimen contributivo como del régimen subsidiado por el Estado. Otras razones para su baja utilización podrían ser temores de las pacientes por los efectos sobre la menstruación, razones culturales o el conocimiento de los médicos sobre su seguridad 23. Es poca la información que hay localmente respecto a la seguridad de este dispositivo en la región, así como de la aceptabilidad de las usuarias. El objetivo de este estudio es hacer una aproximación a la evaluación de la seguridad y la satisfacción a un año del SIU-LNG de 52 mg en pacientes en quienes se utiliza para manejo de la HUA.
MATERIALES Y MÉTODOS
Diseño y población
Cohorte retrospectiva de mujeres de 18 año o más en quienes se colocó el SIU-LNG de 52 mg entre febrero de 2012 y diciembre de 2016 para tratamiento de la HUA de 6 meses o más de evolución, con reporte ecográfico de tamaño uterino entre 6 y 10 cm de longitud y cavidad endometrial uniforme en toda su longitud, independiente de la alteración estructural. Se excluyeron mujeres que utilizaron el SUI-LNG de 52 mg como método anticonceptivo, mujeres en menopausia y pacientes con miomas submucosos. Todas las pacientes pertenecían al régimen contributivo, en el Sistema General de Seguridad Social en Colombia, afiliadas a Compensar, empresa prestadora de salud (EPS), aseguradora que tiene una Unidad de Servicios de Salud ambulatorios (institución prestadora de salud - IPS). Se realizó muestreo por conveniencia.
Procedimiento
La investigadora ubicó a las pacientes en la base de datos de la aseguradora, a partir de la identificación de los siguientes códigos de la clasificación internacional de enfermedades (CIE10): N939-Hemorragia vaginal y uterina anormal, no especificada; N938-Otras hemorragias uterinas o vaginales anormales especificadas; D250- Leiomioma submucoso del útero; D259-Leiomioma del útero, sin otra especificación; D261-Tumor benigno del cuerpo del útero; D267-Tumor benigno de otras partes especificadas del útero y D269- Tumor benigno del útero, parte no especificada. De la historia clínica se extrajo la información de las características sociodemográficas, clínicas, de la inserción del procedimiento y de los controles hasta el año de seguimiento. La extracción de datos fue realizada por la autora en un formato donde se recolectaron las variables descritas desprovistas de identidad. Estos fueron posteriormente ingresados en una base de datos protegida por contraseña por un revisor, quien se encargó de su digitalización y de su verificación, para detectar datos faltantes o fuera de rango. Esta información fue posteriormente revisada por la autora y comparada con el formato de extracción de datos para incluir la que faltara.
Todos los dispositivos fueron colocados por la investigadora. El procedimiento seguido en el programa consta de una ultrasonografía pélvica transvaginal antes de la inserción para evaluar tamaño uterino, grosor endometrial y anatomía anexial. Para la inserción no se considera el uso de analgésicos como premedicación para dolor, como tampoco la preparación de cérvix con misoprostol. Se hace la inserción de acuerdo con las instrucciones de la casa farmacéutica. La primera valoración del seguimiento se hace a los 30 días posinserción y se evalúan síntomas asociados al uso. Luego se hace control a los 6 meses y al año. Adicionalmente, el programa se complementa con una línea telefónica de comunicación directa, donde las pacientes, después de la inserción, pueden llamar y comunicar sus síntomas, estos son valorados por la ginecóloga tratante del programa y, de acuerdo con estos, se determina revaloración en el transcurso de 7 días o valoración inmediata.
Variables medidas
Edad (años), índice de masa corporal (kg/m2), comorbilidad, gestaciones y paridad, indicación de histerectomía en la historia clínica, nivel de hemoglobina pre y posinserción (valor g/dl); la aceptabilidad se evaluó por medio de la duración del sangrado pre y postratamiento (días de sangrado) y a través de: a) número de toallas higiénicas, tampones/día, uso de pañales y uso de pañal y toalla higiénicas conjuntas; b) expulsión de coágulos; c) accidentes sociales y laborales definidos como manchado de ropa interior a pesar del uso de toallas tradicionales o no tradicionales (maternas y nocturnas) en un ambiente social o laboral antes y después de la inserción del SIU; d) antecedente de incapacidades laborales por el sangrado; e) necesidad de valoración debida a urgencias por el sangrado. En el seguimiento se tuvo en cuenta: amenorrea, falla terapéutica definida como la ausencia del control de la HUA en el seguimiento, retiros del SIU-LNG, razón del retiro y eventos adversos. Análisis estadístico. Se realizó un análisis descriptivo por frecuencias y porcentajes para variables nominales, y por medio de desviación estándar, media y mediana para las variables numéricas.
Aspectos éticos. Se contó con aprobación del comité de ética del Hospital San José en Bogotá, Colombia, y se solicitó por escrito al director de la entidad promotora de salud acceso para la consulta de las historias clínicas. Se solicitó la firma de consentimiento informado para la inserción del dispositivo. Se garantizó total confidencialidad de los datos de las pacientes.
RESULTADOS
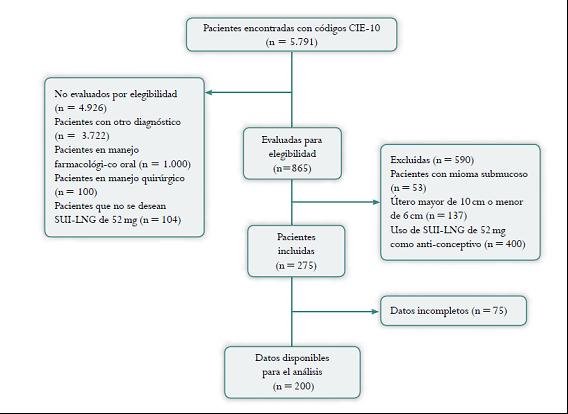
De un total de 865 pacientes elegibles, 590 no cumplieron con los criterios de inclusión-exclusión, por lo que quedaron 275 como población de estudio; de estas, 75 (27,27 %) tenían datos incompletos. Finalmente, se analizaron 200 mujeres con diagnóstico de HUA atendidas en el periodo del estudio (figura 1).
La edad promedio fue 42 años (DE ± 6), el 93,5 % de las pacientes había estado embarazada, el 62 % había tenido parto, el 41,5 % había tenido parto por cesárea y el 23,5 % había tenido abortos. El 20,5 % (n = 41) de las pacientes presentó comorbilidades, con la hipertensión arterial (HTA) como el hallazgo más frecuente, seguido por los trastornos de la coagulación (tabla 1).
Tabla 1 Características de la población de usuarias del SIU-LNG en Compensar EPS en Bogotá, Colombia, 2012-2016
| Variables sociodemográficas y clínicas | n= 200 | |
|---|---|---|
| Edad (años) | 42 (± 6,1)* | |
| Intervalo transcurrido entre sangrado menstrual | 26,43 (±28) días* | |
| Tiempo de sangrado menstrual | 7,31 (±6) días* | |
| Fórmula obstétrica | Gestaciones | 2 (0-6)** |
| Partos | 1 (0-4)** | |
| Abortos | 0 (0-3)** | |
| Cesáreas | 0 (0-3)** | |
| Índice de masa corporal (IMC) | Bajo peso (IMC < 18,5) | 3 (1,5 %)† |
| Normal (IMC 18,5-24,9) | 89 (44,5 %)† | |
| Sobrepeso (IMC 25-29,9) | 69 (34,5 %)† | |
| Obesidad (IMC > 30) | 39 (19,5 %)† | |
| Antecedentes patológicos | Hipertensión arterial | 21 (10,5 %)† |
| Trastornos de la coagulación | 7 (3,5 %)† | |
| Enfermedades autoinmunes | 6 (3 %)† | |
| Diabetes Mellitus tipo 2 | 4 (2 %)† | |
| Nefropatías (< 60 mL/min/1,73 m2) | 3 (1,5 %)† | |
| Ninguna | 160 (80 %)† | |
* Media y desviación estándar
** Mediana y rango
† Frecuencia absoluta y relativa
Periodo preinserción
El intervalo (días) entre sangrados menstruales en los pacientes mostró una mediana de 28 días (rango 21-35 días). La valoración subjetiva de sangrado menstrual (días de sangrado) pretratamiento tuvo una mediana de 7,31 (rango 1-30 días). El 18,5 % (n = 37) de las pacientes requirió valoración por urgencias previa al inicio del manejo con el dispositivo. Un total de 8 pacientes había presentado accidentes laborales o sociales, 6 habían requerido incapacidad laboral y 13 habían acudido a urgencias por el sangrado.
Seguimiento posinserción de la satisfacción
El 89,5 % de las pacientes reportó una disminución en los días de sangrado/manchado menstrual. De estas pacientes, un 84 % presentó una disminución de 4-6 días del sangrado y el 5,5 % una disminución de 3-4 días en la evaluación pos, con un 90 % de las pacientes en amenorrea a los 12 meses. En este periodo ninguna paciente presentó accidentes laborales o sociales, 3 requirieron incapacidad laboral y una requirió ir a urgencias.
Seguridad
No se requirió la suspensión de la colocación por dolor o no permeabilización del orificio cervical interno (OCI) en alguna paciente, tampoco se identificaron casos de perforación uterina. Se identificó falla terapéutica en 3 pacientes (1,5 %); de estas, dos pacientes (1 %) requirieron manejo quirúrgico con histerectomía para control del sangrado. Se reportó un total de 12 eventos adversos (6 %); no se encontró ningún evento adverso serio durante el seguimiento. Se reportaron siete casos (3,5 %) que presentaron dolor o spotting posterior a la inserción del SIU-LNG durante el periodo de seguimiento y 5 casos (2,5 %) de expulsión del sistema intrauterino.
DISCUSIÓN
El presente estudio informa que el uso del SUI-LNG de 52 mg para el manejo de HUA en mujeres con o sin alteraciones estructurales menores a 3 cm, y con o sin comorbilidades asociadas es seguro y tiene un alto nivel de aceptación de las pacientes medido a través de la percepción del sangrado y de los accidentes sociales/laborales, el número de incapacidades laborales y las valoraciones por urgencias.
Adicionalmente, se evidencia su perfil de seguridad en pacientes con comorbilidades y sin estas, con eventos adversos en el 6 % de estas, ninguno serio. Nuestros resultados son consistentes con estudios previos en los que se evalúa la eficacia subjetiva (referida por las pacientes en días de sangrado) y objetiva (medición de hemoglobina 6 meses postratamiento) del SUI-LNG de 52 mg para el manejo de HUA, y que reportan una mejoría del sangrado menstrual, con disminución del volumen, frecuencia, duración del sangrado y aumento de niveles de hemoglobina y ferritina sérica 24,30. La reducción en la necesidad de histerectomía también ha sido previamente reportada en otros estudios 31,33). El SUI-LNG de 52 mg ha demostrado ser más efectivo en el manejo de la HUA que otras terapias farmacológicas 32,34,35, efecto que no se pretendió evaluar en este estudio por las limitaciones en el diseño.
La inclusión de pacientes con patologías crónicas que fueron tratadas con SIU-LNG es consistente con el uso de este dispositivo, propuesto por otros autores como parte del manejo de la HUA en pacientes con o sin alteraciones uterinas estructurales, cavidad uterina sin distorsión, que presentan patologías crónicas y que pueden ser tratadas para HUA con SIU-LNG 36,39.
Como fortalezas del estudio tenemos el seguimiento estandarizado al que se sometieron las pacientes. En cuanto a las debilidades En cuanto las debilidades, la pérdida del 27 % de las pacientes que hacían parte de la población por estudiar puede llevar a una subestimación de la satisfacción y de la seguridad del dispositivo.
CONCLUSIONES
El SUI-LNG de 52 mg en una alternativa segura para el manejo de la HUA en mujeres con úteros de tamaño anormal y sin alteraciones submucosas del endometrio. Su uso se asocia a importante mejoría de los síntomas. Se requieren estudios aleatorizados en el medio local para evaluar su efectividad y la eficiencia respecto a otras alternativas de manejo.