Services on Demand
Journal
Article
Indicators
-
 Cited by SciELO
Cited by SciELO -
 Access statistics
Access statistics
Related links
-
 Cited by Google
Cited by Google -
 Similars in
SciELO
Similars in
SciELO -
 Similars in Google
Similars in Google
Share
Revista Colombiana de Psiquiatría
Print version ISSN 0034-7450
rev.colomb.psiquiatr. vol.36 suppl.1 Bogotá Oct. 2007
Adriana Vargas1 Carlos Gómez-Restrepo2
1 Médica psiquiatra. Fellow en Psiquiatría de Enlace, Departamento de Psiquiatría y Salud Mental, Pontificia Universidad Javeriana, Colombia.
2 Médico psiquiatra. Psicoanalista. Epidemiólogo clínico. Coordinador del Programa de Psiquiatría de Enlace, Departamento de Psiquiatría y Salud Mental, Departamento de Epidemiología Clínica y Bioestadística, Pontificia Universidad Javeriana, Colombia.cgomez@javeriana.edu.co
Resumen
Introducción: El síndrome neuroléptico maligno (SNM) es una urgencia médica potencialmente fatal hasta en 11,6% de los casos, y se relaciona con agentes que alteran la neurotransmisión del sistema dopaminérgico. La incidencia se calcula en 0,2 a 3,23. Objetivos: Revisar la caracterización del SNM y abordar su fi sopatología. Método: El SNM se caracteriza por rigidez, temblor, fi ebre, alteración del estado de conciencia, disautonomía, leucocitosis y elevación de la creatinfosfokinasa; aunque la fi siopatología no se conoce claramente, se han implicado, por una parte, un bloqueo de la dopamina por fármacos y, por otra, una predisposición del músculo esquelético a tener un mal manejo de las reservas de calcio. Conclusiones: El diagnóstico debe ser precoz e incluir en medidas generales de soporte y terapéutica farmacológica sintomática. Toda la atención debe orientarse a prevenir complicaciones comunes: broncoaspiración, desgaste, escaras, procesos infecciosos y cambios neuropsiquiátricos. Luego de este episodio es necesario prevenir la exposición al fármaco que generó el cuadro clínico y se deben detectar recurrencias con la exposición a nuevas moléculas de antipsicóticos.
Palabras clave: síndrome neuroléptico maligno, agentes antipsicóticos, dopamina, músculo esquelético, rigidez muscular.
Abstract
Introduction: Neuroleptic malignant syndrome is a medical emergency that is potentially fatal up to 11.6% of cases and is related to the use of agents that alter the functioning of dopaminergic systems. The estimated incidence is calculated between 0.2 to 3.23. Objective: It is characterized by rigidity, tremor, fever, consciousness impairment, dysautonomy, lucocytosis and rise in creatinphosphokinase levels. Method: Although physiopathology is unknown, the blocking of dopamine by drugs and a predisposition of skeletic muscle to deal ineffi ciently with calcium stores have both been implicated. Conclusions: Due to the severity of this pathology, diagnosis must be done early and include in treatment plan general support measures and symptomatic pharmacological treatment. The treatment must be oriented towards prevention of common complications like aspiration, infections, wounds and neuropsychiatric disturbances. After the episode it is necessary to prevent the exposition to the medication that generated the problem and to detect recurrence with the exposition to new antipsychotic molecules.
Key words: Neuroleptic malignant syndrome, antipsychotic agents, dopamine, muscle, skeletal, muscle rigidity.
Historia
El síndrome neuroléptico maligno (SNM) es una urgencia médica infrecuente, pero potencialmente fatal (1). El primer SNM fue descrito en asociación con el uso de haloperidol, en 1960, por el médico francés Jean Delay, quien lo denominó inicialmente síndrome hipertónico acinético (2-3). Subsecuentemente, el SNM se ha asociado con una variedad de otros antipsicóticos (entre ellos los típicos), con algunos agentes antieméticos y otros compuestos que afectan la transmisión de dopamina en el sistema nervioso central.
Algunos aspectos del SNM no son adecuadamente conocidos, mientras otros son controversiales, por su infrecuente aparición y naturaleza heterogénea. Su variabilidad clínica se acompaña de frecuentes problemas médicos, por lo que la alta sospecha clínica es necesaria para promover su diagnóstico y de esta forma iniciar un tratamiento temprano (1,4).
Fisiopatología y patogenia
Aunque hasta la actualidad la patogenia del SNM no está totalmente esclarecida, se han propuesto dos teorías:
1. Una alteración en la neurorregulación central de la dopamina inducida por antipsicóticos y otros medicamentos con acción sobre dopaminérgica (4).
2. Una reacción anormal de un múscu lo esquelético predispuesto. Esta hipótesis es formulada por las similitudes entre el SNM y la hipertermia maligna, y sugiere que los neurolépticos podrían inducir alteraciones en la disponibilidad normal del calcio, en las células musculares de individuos susceptibles, que llevaría a rigidez muscular, rabdomiólisis e hipertermia (4-5).
La dopamina tiene cuatro vías de acción central: nigroestriada, meso límbica, mesocortical y tubero infundibular o hipotalámica-hipofi siaria. El agudo bloqueo de las vías nigroestriada e hipotalámica produce los signos y síntomas del SNM. Estos incluyen características de parkinsonismo, como rigidez y temblor, y disfunción autonómica, manifestada como hipertermia e inestabilidad en los parámetros cardiovasculares y respiratorios.
A través de la vía mesocortical y tuberoinfundibular, la dopamina desempeña un papel importante en la termorregulación central. En condiciones normales, la serotonina estimula la producción de calor en el hipotálamo y la dopamina inhibe esta regulación. El hipotálamo integra la información de las aferencias termosensitivas y coordina la información de las respuestas termoefectoras por medio de la modulación dopaminérgica del sistema nervioso simpático preganglionar.
De esta forma, cualquier alteración en las concentraciones de la dopamina central, ya sea por una drástica disminución o un bloqueo, como ocurre con el uso de neurolépticos y antieméticos, o por la suspensión abrupta de agentes dopaminérgicos, sobre todo en pacientes con enfermedad de Parkinson, con cambio a un agonista diferente o variación abrupta de la dosis de uno o más de estos medicamentos, hace que se pierda la inhibición sobre la producción de calor generada por la serotonina y que se produzca la hipertermia (Figura 1) (1,6).
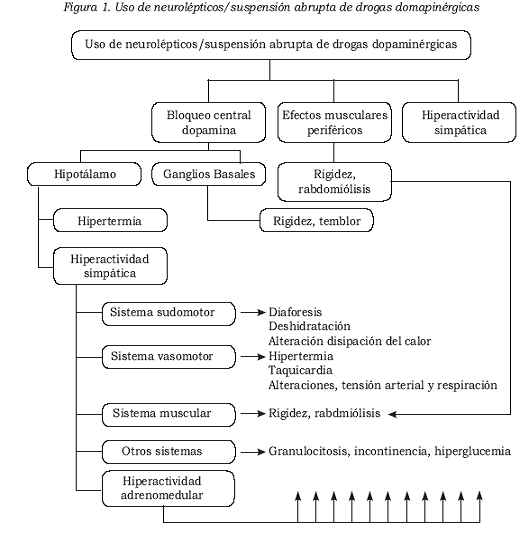
Cuando disminuyen abruptamente las concentraciones de dopamina en el sistema nervioso central, hay una disrupción de los impulsos inhibitorios de la corteza prefrontal hacia el hipotálamo, lo que altera la regulación del sistema nervioso simpático, con una hiperactividad no controlada, y, por lo tanto, se da una excesiva estimulación de órganos por componentes del sistema nervioso autónomo, como vasomotor, sudomotor, inotrópico, termogénico y otros.
Las manifestaciones de la alteración y de la hiperactividad del sistema nervioso simpático incluyen una inefectiva disipación del calor, relacionada con el desequilibrio en la regulación de la actividad vasomotora y sudomotora; fl uctuaciones en el tono vasomotor, que altera la tensión arterial; rubefacción y palidez; granulocitosis e incontinencia urinaria; incremento en el metabolismo del músculo y su tono, por aumento intracelular de calcio y, por lo tanto, aumento en las concentraciones de creatina-cinasa; incremento en la termogenia mitocondrial, por desacoplamiento de la fosforilación oxidativa, y síntomas motores extrapiramidales, por la disminución de dopamina gangliobasal.
Se ha demostrado que los neurolépticos inhiben el complejo enzimático mitocondrial 1, que altera el efecto muscular de forma directa. La posible patogenia radica en que el metabolismo aeróbico se disminuye por la intensa rigidez y las repetidas contracciones, por lo que se inicia la glucogenólisis, que lleva a la movilización de ácidos grasos libres. Cuando esto termina, la integridad de la membrana del miocito se altera y hace que el calcio entre intensamente en el retículo sarcoplásmico. Así ocurre el edema de la fi bra, al tiempo, que se acumulan iones de calcio en la mitocondria, que activan proteasas y llevan a la necrosis (7).
Estas alteraciones fi nalmente terminan en hipertermia, rigidez y radbomiólisis. La inherente autonomía de estos circuitos permite que estos efectos se produzcan independientemente el uno del otro, pero pueden interactuar y desestabilizar los sistemas homeostáticos y hemodinámicos, así como desencadenar las características clínicas del SNM. Asociado con esto, la hiperactivación del sistema nervioso simpático involucra la expresión de altas concentraciones de catecolaminas suprarrenales, que contribuye al curso impredecible y fluctuante de las características clínicas del SNM (5).
En pacientes perioperatorios, el SNM puede ocurrir por cambios en los receptores, disminución de la absorción sistémica, alteración del metabolismo o factores externos, como la pérdida de la disponibilidad de la droga en el hospital o la inestabilidad en la toma de medicamentos orales, además de la enfermedad sistémica concomitante, que predispone aún más al SNM (4-5).
Algunos estudios sugieren una implicación genética en la ocurrencia del SNM, especialmente en reportes de casos de la presencia del SNM familiar. El gen humano del receptor de dopamina tipo 2 (DRD2, por sus iniciales en inglés) contiene un polimorfi smo donde existe un fragmento restringido Taq1 que crea los alelos A1 y A2. Los sujetos con uno o dos alelos A1 tienen baja densidad del receptor DRD2 en el núcleo estriado y caudado, a diferencia de los que no lo tienen.
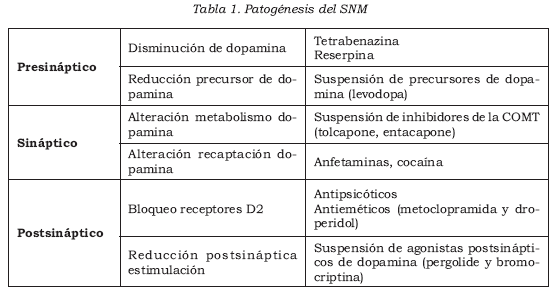
Funcionalmente, el alelo A1 se asocia con la disminución de la actividad dopaminérgica y la reducción del metabolismo de la glucosa en regiones cerebrales con abundantes receptores de dopamina. Esto sugiere la posibilidad de que portadores de A1 muestran un alto bloqueo de DRD2 por drogas neurolépticas y son más propensos a desarrollar SNM, que los no portadores. Este riesgo podría ser de 10,5 veces más que los no portadores (8) (Tabla 1).
Mecanismos patogénicos
Inicialmente se pensaba que la aparición del SNM estaba exclusivamente asociada con el uso de neurolépticos (entre ellos los típicos, en especial los de alta potencia como las butirofenonas); sin embargo, a través del tiempo se han ido reportando diferentes medicamentos y sustancias que también producen el síndrome, y no sólo su uso, sino en algunos casos su suspensión abrupta, el cambio en las dosis o la asociación con otros medicamentos.
De esta forma, las siguientes son las formas conocidas de producción del SNM: (a) administración de agentes bloqueadores de los receptores dopaminérgicos centrales, (b) retiro súbito de agentes dopaminérgicos, (c) sobredosis de medicamentos y (d) otros.
Administración de agentes bloqueadores de los receptores dopaminérgicos centrales
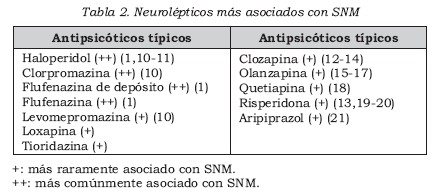
1. Dentro de este grupo se encuentran los antipsicóticos tanto típicos como atípicos. En una revisión de casos, Sachdev muestra la existencia de reportes de 30 casos de SNM con el uso de clozapina, 26 casos con risperidona, 8 casos con olanzapina y un reporte de caso con quetiapina y otro con aripiprazol.
La incidencia reportada para SNM con antipsicóticos típicos es del 0,2%, que no sería diferente de la de los atípicos, por lo que probablemente no habría una diferencia en usar cualquiera de los dos medicamentos. Sin embargo, el riesgo de recurrencia del SNM puede ser del 30% con típicos, y del 0,2% con atípicos.
Los reportes de SNM con atípicos ocurren en general después de la descontinuación de antipsicóticos, por lo que la inestabilidad dopaminérgica estaría asociada con su aparición (9). En la Tabla 2 se muestran los neurolépticos más asociados con SNM (6).
2. Agentes antieméticos: proclorperazina, prometazina, droperidol y metoclopramida (1).
3. Medicamentos utilizados para el manejo de la enfermedad de Huntington: metiltirosina y tetrabenazina, que disminuyen las catecolaminas centrales (1).
Retiro súbito de agentes dopaminérgicos
Medicamentos utilizados para en manejo de la enfermedad de Parkinson: precursores de dopamina, como levodopa; combinaciones con carbidopa, como carbidopa/levodopa; agentes que aumentan la dopamina, como amantadina; agonistas dopaminérgicos, como bromocriptina, pergolide, ropinirole, pramipexole, carbegoline y apomorfi na; además de inhibidores de la catecol- O-metil transferasa (COMT), como entacapone y tolcapone (4,22).
Sobredosis de medicamentos
Rara vez se ha documentado SNM en sobredosis de citalopram, inhibidores de la monoamino oxidasa, anfetaminas, cocaína, 3,4-metilendioximetanfetamina (MDMA), comúnmente llamada como éxtasis, loxapina, diatrizoato, epinefrina y litio (1,2,7) (Tabla 3).

Otros
Existen reportes de casos de SNM asociados con anticonvulsivos como la fenitoína y el ácido valproico (23- 24). Así mismo, con la suspensión abrupta de medicamentos anticolinérgicos y el uso de perospirona (antagonista de dopamina y serotonina y agonista parcial 5 HT1A) (25).
Factores de riesgo
Existen diferentes factores de riesgo asociados con la presentación del SNM: (a) uso de neurolépticos, (b) demográfi cos, (c) metabólicos, (d) patologías psiquiátricas, (e) alteraciones orgánicas-cerebrales y (f) genéticos.
Factores asociados con el uso de neurolépticos
• Altas dosis.
• Rápido incremento de la dosis (por ejemplo, en cinco días).
• Administración parenteral de las drogas (por ejemplo, intramuscular).
• Uso simultáneo de dos o más neurolépticos (1,22).
• Cambio de antipsicótico (2).
• Uso concomitante con litio (23).
El uso de antipsicóticos de depósito como la fl ufenazina, como riesgo de SNM, permanece controversial, por su poca tasa de absorción; sin embargo, el cuadro clínico puede darse uno o dos meses después de su inicio, a diferencia de los agentes orales, en los que el inicio es, en general, a los diez o veinte días (1,22).
Factores demográficos
Determinar el rol de la edad es difícil, ya que el SNM ha sido visto en todos los grupos de edad, entre ellos el de los niños. Sin embargo, se ha diversos estudios han señalado que los adolescentes o adultos jóvenes, especialmente hombres, tienen mayores reportes que las mujeres y la población geriátrica (1). El antecedente de SNM predispone a su nueva aparición (2).
Factores metabólicos
La deshidratación se ha visto significativamente asociada con el desarrollo del SNM. En una revisión de 24 casos, esta se presentó en un 92%. Esto no es claro; sin embargo, la deshidratación es un factor precipitante o una consecuencia de una pérdida insensible de agua o reducción de su ingesta. Un importante factor que apoya esta afi rmación es que el SNM es más común en los meses de verano y en la exposición a altas temperaturas externas.
Rara vez, el SNM se atribuye solamente a deshidratación en pacientes con un estable régimen de antipsicóticos. Otros factores como las alteraciones electrolíticas, los traumas, la infección, la desnutrición, el alcoholismo con desnutrición, las fases premenstruales en mujeres y la hiperactividad simpático- adrenal (como la tirotoxicosis) también han sido implicados como factores independientes en casos de SNM (1,3). Adicionalmente, pacientes con bajas concentraciones de hierro (entre 1 y 10 mmol/l) en presencia de catatonia maligna desarrollan SNM cuando se exponen a neurolépticos, ya que parecen ser un factor de riesgo los trastornos del movimiento como la acatisia y el mioclono nocturno en el SNM (1,23).
Factores asociados con patologías psiquiátricas
Es probable que la presencia de algunas condiciones psiquiátricas provea un riesgo adicional, como trastornos afectivos, alcoholismo, retraso mental, alteraciones del sensorio, agitación psicomotora, desorganización aguda y catatonia. De estos, la catatonia (en especial la inducida por neurolépticos) puede progresar a un SNM y, probablemente, representa parte del espectro del SNM como un estado hipodopaminérgico.
Otro potencial factor de riesgo es la historia de altas concentraciones séricas de creatina-cinasa durante los episodios psicóticos, no asociados con el SNM. Estos individuos pueden presentar un SNM con la subsecuente reexposición a neurolépticos. Por lo tanto, se sugiere el seguimiento estricto de estos pacientes cuando inicien antipsicóticos.
Factores relacionados con alteraciones orgánicas cerebrales
Una variedad de anormalidades estructurales y funcionales en el cerebro, como encefalitis, VIH, trastornos orgánicos cerebrales o tumores, se ha visto que incrementan la susceptibilidad del SNM.
Factores genéticos
Aunque la base genética del SNM es posible, pero poco probable, hay casos en familias que respaldan esta posibilidad. El SNM se reportó en gemelos, así como en una madre y dos de sus hijas, lo que sugiere un rol genético en la susceptibilidad a esta condición. Como un resultado, algunas investigaciones han mostrado una secuencia de genes candidatos que se asocian con la neurotransmisión de la dopamina. Específi camente, han encontrado polimorfi smos en el gen Taql A del subtipo del receptor 2 (DRD2), en algunos casos. Otras investigaciones plantean la hipótesis de que el SNM puede ser causado por cambios en los genes responsables de las proteínas reguladoras del calcio con neuronas simpáticas y alto orden que lo regulan.
Epidemiología
La incidencia del SNM se estima entre un 0,2% y un 3,23% de pacientes que reciben neurolépticos (1). Esta amplia variación se da por sus diferencias en los criterios diagnósticos y de acuerdo con la frecuencia de los factores de riesgo. El SNM se ha reportado en pacientes de todas las edades, aun cuando es dos veces más frecuente entre los 20 y los 50 años de edad, y levemente mayor en los hombres (23).
La mortalidad por SNM ha disminuido de un 25% en 1984 a 11,6% después de este año. El rango de duración después de la suspensión del antipsicótico es de dos semanas (7). Cerca del 30% desarrollan complicaciones durante este tiempo. En niños y adolescentes, la muerte se ha reportado entre un 9% y un 20%, con complicaciones médicas adicionales. Las secuelas después de su recuperación son del 3,33% y hasta un 10% persistentes. Caroff ha descrito cinco casos de estados catatónicos residuales en 27 casos de SNM. La incidencia de estos casos prolongados es desconocida (24).
Características clínicas
Típicamente, el SNM ocurre entre las 24 y las 72 horas, pero puede darse en otro momento. Es raro que ocurra después de dos semanas de la exposición al neuroléptico, excepto en casos de uno de antipsicóticos de depósito. En casos no complicados, el curso es entre siete y diez días, mientras en casos de antipsicóticos de depósito, puede durar hasta un mes, por su mayor tiempo de eliminación. Las cuatro características que defi nen el SNM son: (i) síntomas motores, (ii) alteración del estado de conciencia, (iii) hipertermia e (iv) inestabilidad autonómica.
Síntomas motores
La rigidez puede ir desde el rango de la hipertonicidad muscular hasta la rigidez severa. La característica motora es la rigidez, descrita como “rigidez en tubo de plomo”, por el incremento en el tono muscular con resistencia al movimiento pasivo. A esto se puede superponer un temblor, pero típicamente se presenta sola.
Los hallazgos parkinsonianos son comunes, pero otros movimientos también pueden estar presentes. La disfunción neurológica incluye temblores, refl ejos anormales, bradicinesia (enlentecimiento del movimiento), corea, distonías (incluye opistótonos, trismos, blefaroespasmos o crisis oculógiras), nistagmo, disfagia, disartria, afonía y convulsiones (23).
Un estudio de caso reportó la rigidez en el 91% de lo pacientes, y estuvo precedido en un 59% de hipertermia. Otro estudio reportó rigidez en el 96% de los pacientes. Otras alteraciones motoras incluyen acinesia (ausencia de movimiento) o bradicinesia; estas características combinadas con la rigidez constituyen el fenotipo parkinsoniano. La distonía, el mutismo, la disartria y algunas veces movimientos involuntarios también pueden ser vistos. La grave rigidez muscular puede llevar a una disminución en la expansión de la pared torácica con hipoventilación y taquipnea e infección pulmonar secundaria (3).
Alteración del estado de conciencia Los cambios en el estado mental van en el rango de la confusión, delírium y estupor a coma. Algunos casos reportan agitación catatónica y estupor (1,23).
Hipertermia
Típicamente, se presenta una fi ebre mayor de 38,5 grados centígrados y algunas veces esta excede los 41 grados. La mayoría de investigaciones requieren hipertermia para el diagnóstico del SNM; sin embargo, hay pocos casos donde no se reporta fiebre.
Inestabilidad autonómica
La disfunción autonómica se manifi esta con hipertensión, hipotensión postural y variabilidad en la tensión arterial, taquicardia, taquipnea, sialorrea, diaforesis, palidez e incontinencia urinaria (23). La diaforesis es común en el SNM (50%-100%) y está directamente asociada con la estimulación del sistema nervioso simpático, más que por la circulación de catecolaminas. Finalmente, esta hiperhidrosis lleva a la deshidratación que contribuye con la hipertermia. La taquicardia y taquipnea refl ejan un estado hiperadrenérgico, y este incremento metabólico lleva a mayores demandas en el sistema cardiovascular (5).
Estas cuatro características cardinales del SNM pueden ocurrir de forma variable en el tiempo y curso de un paciente específi co. En un análisis de 340 casos, aproximadamente el 70% tuvo cambios en el estado mental, seguido de rigidez, hipertermia y disfunción autonómica. En el 82% de los casos, se evidenciaron únicamente alteraciones en el estado mental o rigidez.
Como el SNM puede tener variabilidad en sus características clínicas, las investigaciones han hecho grandes intentos por defi nir sus criterios; sin embargo, cada lista tiene sus limitaciones. Entre las clasifi caciones diagnósticas, la más común es la del DSM-IV (Cuadro 1); pero el mayor inconveniente es el requerimiento de la asociación del SNM con antipsicóticos, porque se ha demostrado que también se asocia con el uso o descontinuación de otros medicamentos (1).

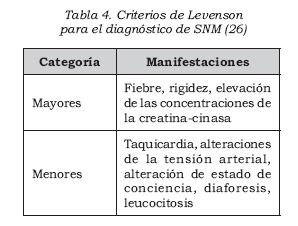
Otros criterios que se han utilizado, además de los criterios DSM-IV, son los de Levinson (26), que pueden ser consultados en casos donde existan dudas con el diagnóstico (Tabla 4), al igual que los de Caroff et al. (24) (Cuadro 2). Los criterios diagnósticos se han hecho para facilitar su diagnóstico; sin embargo, el SNM es un cuadro con un amplio espectro que no necesariamente se manifi esta con unas características específi cas, por lo que el juicio clínico es el pilar principal en su diagnóstico y es requerido para sopesar los riesgos y benefi cios del tratamiento y determinar el más apropiado curso de acción (1).

Hallazgos de laboratorio
Los dos hallazgos de laboratorio más consistentes son leucocitosis (las fibras simpáticas inervan el tejido linfoide) en un rango entre 10.000 y 40.000 mm3 (con desviación a la izquierda o sin ésta) y concentraciones elevadas de creatina- cinasa esquelética (más de 100.000 unidades por litro), que refl ejan la rabdomiólisis secundaria a la rigidez muscular (5). Esta también puede aumentarse por el uso de medicamentos intramusculares, pero no es mayor de 600 unidades por litro (23). El grado de aumento de la creatina-cinasa se ha visto correlacionado directamente con la gravedad de la enfermedad y las grandes cantidades son consistentes con el peor pronóstico.
Otras alteraciones son probablemente derivadas de este proceso, como aumento (de mínimo a moderado) de la deshidrogenasa láctica (LDH), de la aspartato aminotransferasa (AST), de la ATL y de la fostatasa alcalina. La función renal también puede afectarse, como consecuencia de la rabdomiólisis y la subsecuente mioglobinuria por lesión tubular renal. Esto puede incluir una disminución del aclaramiento de la creatinina, que incrementa las concentraciones de creatinina y nitrógeno ureico, proteinuria y mioglobinuria (1).
Las anormalidades en los electrolitos pueden incluir hipocalciemia, como resultado del secuestro de calcio en los músculos, especialmente en pacientes, quienes tienen muy altas cantidades de creatinacinasa. La hipomagnesiemia ha sido reportada en pocos casos. Las bajas concentraciones de hierro y características de deshidratación (alta osmolaridad sérica) se ha visto en el 95% y el 92% de las veces, respectivamente, y se cree son factores precipitantes.
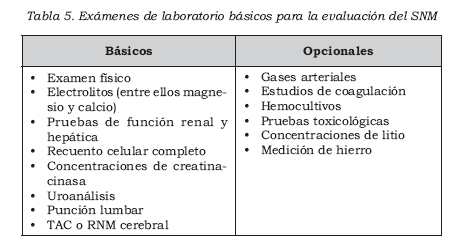
La acidosis metabólica puede verse cuando se miden los gases arteriales. En casos crónicos de SNM, el coma y el estupor están presentes. En estos casos, estudios de imágenes y punción lumbar pueden evaluar las alteraciones. Una tomografía axial computarizada (TAC), una resonancia nuclear magnética (RNM) cerebrales o una punción lumbar pueden ser normales. En el 37% de los casos, se ha reportado un incremento no específi co de las proteínas en el líquido cefalorraquídeo (LCR). Dos casos han señalado en la TAC la presencia de edema cerebral. Los hallazgos de laboratorio pueden ayudar al diagnóstico (Tabla 5), pero por la variedad de su presentación, la clínica es la sospecha (1).
El sistema simpático regula la homeostasis de la glucemia, y esta puede estar alterada en el SNM. Normalmente, el sistema nervioso simpático suprime la liberación de insulina por adrenreceptores alfa y aumenta la secreción de glucagón. El íleo paralítico en el SNM puede darse por la intensa activación del sistema nervioso simpático (5).
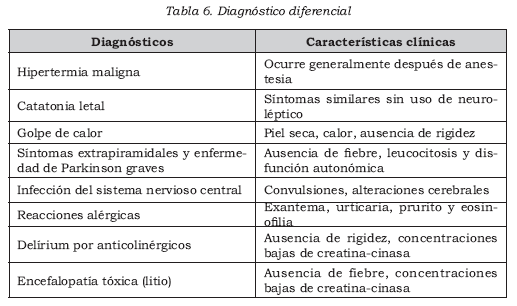
Diagnóstico diferencial
La mayoría de pacientes que reciben neurolépticos pueden desarrollar fi ebre y rigidez sin ser un SNM. Por ejemplo, una neumonía por aspiración sobreimpuesta a síntomas extrapiramidales. Se debe hacer diagnóstico diferencial con rabdomiólisis por otras causas, infecciones del sistema nervioso central, masa cerebral, tétanos e intoxicación por litio. Otros son golpe de calor, catatonia, interacciones con inhibidores de la monoamino-oxidasa, síndrome anticolinérgico central e hipertermia maligna inducida por anestésicos (Tabla 6).
Hipertermia maligna
La hipertermia maligna es un estado hipermetabólico del músculo esquelético por una defi ciencia de la 1,4,5 trifosfato inositol fosfatasa, de carácter genético familiar, y que típicamente produce hipercontractibilidad muscular en presencia de potentes agentes anestésicos halogenados de inhalación —como halotano, isofl uorane, sevofl uorane y desfl uorane— y relajantes musculares despolarizantes —como succinilcolina—, pero no con neurolépticos. Otros anestésicos, como tiopental, etomidato y propofol, son seguros y pueden administrarse en pacientes susceptibles. Los anestésicos locales, por ejemplo, lidocaína, pueden ser seguros.
La presentación clínica de la hipertermia maligna es similar a la del SNM y se distingue por dos características primarias en la historia clínica: los espasmos en los maseteros con la administración de succinilcolina, como su indicador más temprano, y, posteriormente, durante la inducción o mantenimiento de la anestesia, el desarrollo de taquipena, taquicardia, incremento de las concentraciones de dióxido de carbono y acidosis. Subsecuentemente se produce hipertermia y cianosis, los cuales pueden llevar a rigidez y rabdomiólisis.
Las ectopias ventriculares y la hipercaliemia pueden ser vistos en cualquier momento del síndrome. La acidosis metabólica, el incremento en la creatina-cinasa, la mioglobinuria y la falla renal ocurren el la hipertermia maligna y también en el SNM. El diagnóstico es establecido por biopsia muscular in vitro entre cafeína o halotano, que lleva a una hipercontractibilidad cuando se compara con la fi bra muscular normal. El tejido de pacientes con SNM no muestra esta reacción. El manejo de esta condición consiste en la suspensión inmediata del agente anestésico y medidas de apoyo respiratorio y hemodinámicas. El dantrolene IV es específi camente terapéutico en su tratamiento y en forma oral es efectivo como profi - laxis preoperatorio (1,23).
Catatonia letal aguda
La catatonia letal aguda es un raro trastorno psiquiátrico que semeja al SNM por su presentación con rigidez muscular, hipertermia y acinesia. Su aparición se precede de alteraciones emocionales, sintomatología psicótica, síntomas depresivos, alteración del funcionamiento previo del paciente, ansiedad y agitación aguda, que se da unas dos semanas antes.
Posteriormente se asocia con estereotipias coreiformes, hipercinesias primitivas, espasmos y movimientos rítmicos y cíclicos de los brazos. En la catatonia, la hiperactividad e hipertermia típicamente ocurren previas a la administración del neuroléptico, al igual que al desarrollo de la rigidez y el estupor; mientras en el SNM estas características ocurren después de la exposición. Los hallazgos de laboratorio son generalmente normales. La causa de muerte en la catatonia es primariamente por falla respiratoria y circulatoria. El tratamiento de elección es la terapia electroconvulsiva (1,3,23).
Golpe de calor inducido por neurolépticos
Los neurolépticos predisponen al golpe de calor, por el bloqueo dopaminérgico en los centros efectores autonómicos centrales y el antagonismo colinérgico que altera la disipación del calor por disminución de la sudación. Es más frecuente en la población geriátrica que en pacientes jóvenes. Su riesgo aumenta con el uso concomitante de anticolinérgicos.
El cuadro clínico típicamente consiste en un paciente manejado con algún neuroléptico, con historia reciente de exposición al calor, excesivo ejercicio o agitación, acompañada de una inadecuada ingesta de líquidos e inicio súbito de hipertermia, alteración del estado de conciencia y palidez. A diferencia del SNM, las convulsiones ocurren. En el golpe de calor hay ausencia de rigidez muscular, profusa sudoración y otros movimientos involuntarios. El manejo incluye el rápido enfriamiento y la adecuada reposición de líquidos con el seguimiento de signos vitales y temperatura central (1,3,23).
Síndrome serotoninérgico
El síndrome serotoninérgico es una condición que debe considerarse en pacientes con sobredosis de inhibidores selectivos de la recaptación de serotonina (ISRS) o en quienes usan la combinación de inhibidores de la monoamina oxidasa (MAO), antidepresivos tricíclicos o meperidina. Los cuatro síntomas mayores son alteraciones en el estado mental, síntomas neuromusculares, disfunción autonómica y disfunción digestiva. Se diferencia con el SNM en:
1. Síntomas neuromusculares: el temblor y la rigidez también ocurren en el SNM, pero características como escalofríos, ataxia, mioclono, hiperrefl exia y clono rotuliano están a favor del diagnóstico del síndrome serotoninérgico.
2. Disfunción digestiva: la presencia de náuseas, vómito y diarrea es una característica única no típica del SNM.
3. Cambios en el estado mental y disfunción autonómica: es similar, pero tal vez el aumento de la temperatura no es tan alta como en el SNM.
4. Las elevaciones en las células blancas, las concentraciones de creatina-cinasa y enzimas hepáticas son inconsistentes y mínimamente elevadas. El curso es usualmente benigno y la mayoría de pacientes se recupera entre el primera y el séptimo día después de la suspensión del agente. El manejo se realiza con soporte, suspensión de agentes serotoninérgicos, manejo de la hipertermia con medidas físicas y la rigidez con benzodiacepinas. Tiene una mortalidad del 12% y con adecuado manejo existe una recuperación sin secuelas (1).
Síndrome anticolinérgico central
Similar al SNM, el síndrome anticolinérgico central se caracteriza por alteraciones en el sensorio y la elevación de la temperatura. El grado de aumento de la temperatura, sin embargo, no es tal alto como en el SNM, y hay ausencia de otras características como diaforesis, rigidez y otros síntomas extrapiramidales, rabdomiólisis y elevación de la creatina-cinasa. En este síndrome los síntomas son primordialmente anticolinérgicos como piel seca, disminución de la sudoración, midriasis, boca seca y retención urinaria. El tratamiento incluye el uso de agentes colinérgicos como la fi sostigmina y otras medidas de soporte (1,3,23).
Otros
Otras condiciones sistémicas como la encefalitis pueden producir fi ebre y posturas en decorticación y descerebración. La encefalopatía metabólica o infecciosa puede generar fi ebre, alteraciones del sensorio y acidosis. Las elevaciones de la temperatura, sin embargo, no son tan altas con el SNM. La historia clínica se correlaciona apropiadamente con exposición a condiciones precipitantes, como uso de neurolépticos o suspensión de medicamentos dopaminérgicos, como opuesto a las enfermedades sistémicas (1). Otras causas de rabdomiólisis diferentes del SNM son inmovilización, uso de restricciones físicas, deshidratación, desnutrición, múltiples inyecciones intramusculares, alcoholismo y trauma.
Las infecciones del sistema nervioso central (encefalitis, neurosífi lis o meningitis) pueden simular un SNM. Las reacciones alérgicas también pueden producir fi ebre e inestabilidad autonómica, pero hay exantema, urticaria y eosinofi lia. Debe descartarse hipertiroidismo, hipocalciemia, enfermedad de Parkinson e intoxicación por litio (23).
Tratamiento
El tratamiento debe ser individualizado a cada paciente, dependiendo del cuadro clínico, su gravedad y la duración de los síntomas. El tratamiento esencial es el temprano reconocimiento, la pronta suspensión del factor desencadenante y su apropiado manejo. Remover el agente causal del síndrome es un importante paso y tiene una gran impacto en la mortalidad el paciente. La administración de antipsicóticos o moduladores antieméticos dopaminérgicos debe ser suspendida de forma inmediata.
Cuando el SNM se da por la suspensión abrupta de agentes dopaminérgicos, estos deben ser reiniciados urgentemente. Cuando hubo un cambio de un agonista dopaminérgico por otro, una estrategia es suspender rápidamente la dosis de una medicación durante un día y después iniciar el nuevo agente agonista, y al siguiente día, con dosis comparables al anterior, basado en la equivalencia de la dosis calculada.
Al ser el SNM una emergencia médica que genera una inestabilidad de los signos vitales y falla autonómica, su manejo deber ser usualmente en la unidad de cuidado intensivo, donde existe un seguimiento estricto de los signos vitales, entre ellos la temperatura, y el soporte hemodinámico y respiratorio necesario. El manejo se ha clasifi cado en tres grupos: (a) medidas de soporte, (b) tratamiento farmacológico y (c) terapia electroconvulsiva.
Medidas de soporte
Después de suspender el agente bloqueante dopaminérgico o iniciar el agonista suspendido, ya que la hemodiálisis no aumenta su eliminación por su alta unión a proteínas plasmáticas, lo primero es mantener una adecuada hidratación, nutrición, disminución de la temperatura, corrección de alteraciones electrolíticas y soporte ventilatorio, en la unidad de cuidado intensivo, hasta que el paciente tenga la capacidad de ingerir fl uidos oralmente y haya normalidad en las funciones cardiorrespiratoria, renal y concentraciones de creatina-cinasa menores de 1.000.
La falla respiratoria puede ser secundaria a rigidez de la pared torácica o falla autonómica y requerir manejo con ventilación mecánica. Altos volúmenes de cristaloides con alcalinización de la orina pueden prevenir la falla renal por la rabdomiólisis. Cuando sobreviene la falla renal, la hemodiálisis puede ser hecha. Es necesario vigilar complicaciones secundarias, como neumonía y tromboembolismo pulmonar. Bajas dosis de heparina pueden prevenir la trombosis por inmovilización prolongada (1,3,23). En caso de elevación de la tensión arterial, se recomienda el uso de nifedipina (25).
Tratamiento farmacológico
El tratamiento farmacológico es un complemento al cuidado de soporte. Tanto es así que algunos autores han considerado observar la gravedad del curso del SNM, y si fuera el caso en el que el paciente no mejora o empeora, se tiene en cuenta iniciar farmacoterapia. Este período de observación debe ser de uno a tres días, ya que el paciente puede benefi ciarse sólo del soporte sin aumentar la morbilidad futura. Sin embargo, existen otros estudios que recomiendan su uso de entrada.
Es incierto el impacto del uso del tratamiento farmacológico en la disminución de la mortalidad del SNM. Un estudio retrospectivo mostró una disminución en la mortalidad del SNM, independientemente de la administración de agonista dopaminérgico o dantrolene. Esto fue atribuido a una buena identifi - cación y diagnóstico e inicio pronto del cuidado de soporte.
Dentro del tratamiento farmacológico se han utilizado los agonistas dopaminérgicos como bromocriptina, amantadina, apomorfi na, lisuride y levodopa-carbidopa y relajantes musculares como el dantrolene. La bromocriptina es la primera elección, e inicia con dosis de 2,5 mg dos a tres veces al día. Si se requiere, se lleva a una dosis total de 4,5 mg al día. Sus efectos adversos son náuseas, vómito, psicosis y alteraciones del estado mental. Por no tener presentación inyectable, puede usarse sólo oralmente, por medio de una sonda nasogástrica. En general los pacientes psicóticos la toleran bien y se ha utilizado, sobre todo, en el manejo de casos leves a moderados de SNM.
El dantrolene es un relajante muscular efectivo en la hipertermia maligna. Se recomienda específicamente en hipertermia grave, con precaución por casos reportados de hepatitis con dosis altas (mayores a 10 mg/kg/día). Se administra de forma intravenosa, en dosis de 2-3 mg/kg/día, sin exceder los 10 mg/ kg, o en bolos de 1 a 10 mg/kg, así como en dosis orales divididas entre 50 y 600 mg/día. El dantrolene interactúa con el verapamil (bloqueador de los canales de calcio) y otros antagonistas del calcio, y puede llevar a la fi brilación ventricular (1,3,27).
El tratamiento es continuado durante, al menos, diez días después de la resolución del episodio, ya que se requiere una eliminación total del neuroléptico, y su temprana suspensión puede generar recurrencia del SNM. Con los antipsicóticos de depósito, el tratamiento debe ser continuado durante dos o tres semanas después de la recuperación clínica. Después de la resolución y estabilización de los síntomas, el tratamiento deber ser disminuido de forma gradual, con cantidades seriadas de creatina-cinasa y mioglobina.
Hay otros agentes farmacológicos usados de forma infrecuente, como amantadina (200 a 300 mg/día), apomorfi na subcutánea, levodopa oral con carbidopa o sin ésta y levodopa intravenosa. Un artículo reporta la rápida mejoría con una dosis intravenosa de levodopa de 50 mg/día en tres casos que no respondieron satisfactoriamente al dantrolene. Estas terapias pueden ser usadas más comúnmente en pacientes con enfermedad de Parkinson, quienes desarrollan SNM por suspensión abrupta de la terapia dopaminérgica. Otro estudio concluye que pacientes con SNM y disfunción autonómica se recuperan rápidamente con el control de la tensión arterial con clonidina intravenosa (1,27).
Los medicamentos anticolinérgicos no son útiles en el manejo de los síntomas motores y la rigidez muscular; por el contrario, podrían alterar la disipación del calor, lo que agravaría la hipertermia. Similarmente, el uso de las benzodiacepinas es controversial: como agente relajante muscular, algunos autores muestran que puede ser improbable su papel en la precipitación del SNM, por lo que se recomienda sólo en casos de agitación psicomotora grave o en casos en los que no haya disposición de la bromocriptina o eventualmente dantrolene. Se usan hasta 60 mg/ día de diazepam y 24 mg/día de lorazepam (1,23,27).
Terapia electroconvulsiva (TEC)
Recientemente, la TEC ha reportado mejoría en algunos de los componentes del síndrome, como fi ebre, sudoración y nivel del estado de conciencia. Esto se especula, al parecer, por facilitar la actividad dopaminérgica. En una revisión de 55 pacientes tratados con TEC, los pacientes recibían un rango de diez sesiones y la resolución de los síntomas se daba entre la tercera o la cuarta.
La TEC se recomienda en casos graves de SNM refractario al tratamiento médico, a las 48 horas de su inicio; cuando no es posible diferenciar el diagnóstico del SNM y la catatonia letal aguda; cuando predominan las características catatónicas, para tratamiento de catatonia residual o psicosis en el período posterior al SNM, o cuando el diagnóstico subyacente es una depresión psicótica o catatónica.
La TEC es considerada relativamente segura en el tratamiento del SNM. Rara vez se reportan arritmias cardiacas asociadas o inducidas por la anestesia. No hay reportes de hipertermia maligna por anestesia de la TEC en el tratamiento del SNM. Generalmente, durante ésta los neurolépticos debe ser evitados, y el paciente debe ser hidratado para prevenir una lesión renal adicional a la rabdomiólisis por posturas tónicas o convulsiones después de la TEC (1,27).
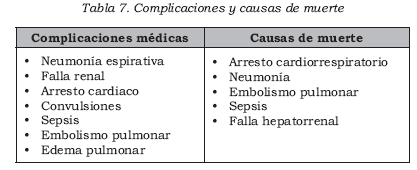
Complicaciones
Levinson y Simpson (28) reportan que el 79% de pacientes tienen una completa recuperación y que aproximadamente entre el 8% y el 11,6% de mueren. Las complicaciones son generalmente consecuencia de la rigidez y la inmovilización. La pobre ingesta oral lleva a deshidratación e incremento del riesgo de rabdomiólisis, que provoca una falla renal aguda. Esta última es uno de los predictores de alta mortalidad. La trombosis venosa profunda y el embolismo pulmonar son consecuencia de la rigidez y la inmovilización. En una revisión se afirma que el embolismo pulmonar puede ser causa de muerte en el 23% de los casos.
La dificultad para la deglución, asociada con alteraciones en el estado mental, implican alto riesgo de broncoaspiración y neumonía y necesidad de ventilación mecánica. La falla respiratoria puede desarrollarse como resultado de una disminución de la expansión de la pared torácica por la rigidez muscular y la falla autonómica. Además, arritmias, infarto del miocardio e isquemia pueden resultar de instabilidad autonómica. También se reportan complicaciones como convulsiones y coagulación intravascular diseminada (1).
La catatonia residual y los síntomas parkinsonianos del SNM pueden persistir durante varias semanas o meses, después que los síntomas agudos disminuyen. Se ha especulado que la preexistencia de trastornos estructurales cerebrales previos pueden predisponer síntomas residuales.
La degeneración neuronal cerebelar puede ser por hipertermia. Esto se da más en pacientes que toman concomitantemente litio y lleva a daño cerebelar y ataxia. Los pacientes que presentan alteraciones cognitivas, unas de las consecuencias neurológicas persistentes después de la recuperación del SNM, generalmente se recuperan sin secuelas del SNM. Una disfunción de este tipo, usualmente, es atribuible a fi ebre alta, hipoxia o otras complicaciones, más que al SNM per se (1,28) (Tabla 7).
Secuelas neuropsiquiátricas
Los reportes de estas secuelas son generalmente por síntomas cognitivos, neurológicos o psicológicos, y se han clasifi cado en centrales o periféricas, según su localización.
Secuelas centrales
Las secuelas centrales pueden ser alteraciones cognitivas, síntomas parkinsonianos y alteraciones psicológicas.
Alteraciones cognoscitivas
La presentación clínica de las alteraciones cognoscitivas varía ampliamente en curso y gravedad. El síndrome amnésico o la demencia, con leve a grave alteración cognitiva, han sido descritos como una secuela a largo plazo (24,29). Estos muestran anormalidades en el electroencefalograma al año del SNM con irregularidades en las ondas teta, complejos lentos irregulares, con TAC y RNM cerebral normales.
Koponene reporta una grave alteración cognitiva (Minimental menor de diez puntos) a los 48 meses del SNM resuelto. Rothke y Bush, entre tanto, describen una leve disfunción en la memoria a los diez meses del inicio del SNM. Los deterioros cognitivos leves mejoran lentamente sobre el curso de los meses y los años, mientras que los graves son irreversibles.
Los pacientes con previos trastornos orgánicos tienen mayor riesgo de secuelas cognitivas. Su etiología probablemente se asocia con daños por la hipertermia, una característica cardinal del SNM. La degeneración cerebelar neuronal puede ocurrir en algunos casos. Es mayor el riesgo en pacientes que toman litio (con cantidades en rangos terapéuticos) junto con los antipsicóticos. Los pacientes pueden exhibir mutismo y envolvimiento pancerebelar (se ha reportado con el uso de clozapina) (24,30).
Síntomas parkinsonianos
Los síntomas parkinsonianos tienen diversas manifestaciones: rigidez, temblor, disfasia, disartria, hipertonía y mioclono. Un prolongado curso de estos síntomas puede ocurrir con el uso de antipsicóticos de depósito. La rigidez, la disartria y la disfagia mejoran lentamente en el tiempo, particularmente con tratamiento farmacológico.
En algunos casos la rigidez y el temblor no se resuelven completamente y una grave rigidez puede resultar en contracturas. Generalmente, estas últimas se resuelven a los ocho meses de fi sioterapia. El mioclono persistente fue reportado en un paciente. Algunos estudios muestran hallazgos como hiperintensidades en la sustancia blanca en el lóbulo parietal izquierdo y los dos occipitales, a los cuatro meses.
Alteraciones psicológicas
La descripción de las alteraciones psicológicas ha sido difícil, ya que en general estos pacientes tienen una enfermedad mental previa. Sin embargo, se ha evidenciado un empeoramiento en el curso de la enfermedad mental, después de la resolución del SNM.
En un reporte hubo dos casos de psicosis crónica con prolongadas hospitalizaciones. La depresión también ha sido reportada, con embotamiento afectivo y pérdida de la iniciativa. En el curso posterior al SNM aparece una grave depresión con suicidio (24).
Secuelas periféricas
Anderson y Weinschenk describen dos pacientes con polineuropatía desmielinizante periférica, que mostraban pérdida de la sensibilidad perineal por electromiografía y enlentecimiento o ausencia de la velocidad de conducción nerviosa. La neuropatía mejoró a los tres o cinco meses, pero los pacientes continuaron con defi ciencias sensoriales residuales. Roffe describió un caso de neuropatía periférica de tipo axonal. Esta mejoró a los tres meses, pero persistió una parestesia residual. Marelli describió un daño cerebral y muscular permanente posterior al SNM. Lazarus describió una plexopatía braquial (24).
Prevención y recurrencia
En todas las complicaciones y secuelas descritas, el manejo de elección es el diagnóstico temprano del SNM y, por lo tanto, su tratamiento. Es importantísima la prevención de la prolongada hipertermia, ya que con temperaturas lo sufi cientemente altas, la coagulación de proteínas puede darse en el sistema nervioso central, lo que resulta en secuelas residuales.
Los cambios patológicos pueden observarse en los nervios y en las células gliales, seguidos de la exposición térmica, con alteraciones no tóxicas en los cuerpos mamilares, que llevan a alteraciones cognitivas, psicológicas y neuropatológicas.
La hipertermia induce el RNAm y proteínas en el cerebelo y el hipocampo, además de producir una lesión cerebral, dependiendo de la gravedad y la duración. Extremas temperaturas de 49 a 50 grados destruyen todas las estructuras celulares en cinco minutos (1,24).
Una revisión de reporte de casos sugiere una recurrencia del SNM entre un 30% y un 50% de los pacientes después del nuevo uso de antipsicóticos. Este riesgo es independiente de la edad, el género y el agente antipsicótico usado durante el episodio inicial. Los factores que aumentan el riesgo de recurrencia son:
1. Antipsicóticos de alta potencia: si es necesario el uso de un antipsicótico posterior a un episodio de SNM, se recomienda uno de baja potencia con un aumento lento de la dosis hasta llegar a la terapéutica, con estricto control de síntomas y vigilancia periódica de la creatinina- cinasa (1,24).
2. Corto tiempo en el intervalo entre el episodio del SNM y la reintroducción de neurolépticos: el riesgo es mayor si el neuroléptico es reintroducido antes de completar la resolución del episodio de SNM. La ocurrencia es menor de forma signifi cativa si el antipsicótico es reintroducido cinco días después de la resolución del episodio inicial. El tiempo de reinstitución de un régimen, probablemente, debe ser extendido en casos de uso de antipsicóticos de depósito.
3. Altas dosis de antipsicóticos: la reinstitución satisfactoria de la medicación puede ocurrir cuando se inicia con una baja dosis de antipsicótico. El escalonamiento gradual de la dosis puede tener un benefi cio clínico.
4. Uso concomitante de litio: el tratamiento con litio o un diagnóstico de enfermedad bipolar puede, por sí solo, incrementar el riesgo de recurrencia (1).
Referencias
1. Branushali MJ. The evaluation and management of patients with neuroleptic malignant syndrome. Neurol Clin. 2004;22(2):389-411. [ Links ]
2. Schneiderhan ME. An atypical course of neuroleptic malignant syndrome. J Clin Pharmacol. 1994;34:325-34. [ Links ]
3. Adnet P, Lestavel P, Krivosic-Horber R. Neuroleptic malignant syndrome. Br J Anesth. 2000;85(1):129-35. [ Links ]
4. Sachdev P. A rating scale for neuroleptic malignant syndrome. Psychiatry Res. 2005;135(3):249-56. [ Links ]
5. Gurrera RJ. Sympathoadrenal hyperactivity and the etiology of neuroleptic malignant syndrome. Am J Psychiatry. 1999;156(2):169-80. [ Links ]
6. Sachdev P, Mason C, Hadzi-Pavlovic D. Case-control study of neuroleptic malignant syndrome. Am J Psychiatry. 1997;154(8):1156-8. [ Links ]
7. Behan WM, Madigan M, Clark BJ, Goldberg J, McLellan DR. Muscle changes in the neuroleptic malignant syndrome. J Clin Pathol. 2000;53(3):223-7. [ Links ]
8. Suzuki A, Kondo T, Otani K, Mihara K, Yasui-Furukori N, Sano, A, et al. Association of the Taq1 A polymorphism of the Dopamine D(2) receptor gene with predisposition to neuroleptic malignant syndrome. Am J Psychiatry. 2001;158(10):1714-6. [ Links ]
9. Caroff SN, Mann SC, Campbell EC. Atypical antipsychotics and neuroleptic malignant syndrome. Psychiatr Ann. 2000;30(5):314-21. [ Links ]
10. Mujica R, Weiden P. Neuroleptic malignant syndrome after addition of haloperidol to atypical antipsychotic. Am J Psychiatry. 2001;158(4):650-1. [ Links ]
11. Hall RC, Appleby B, Hall RC. Atypical neuroleptic malignant syndrome presenting as fever of unknown origin in the elderly. South Med J. 2005;98(1):114-7. [ Links ]
12. Ferioli V, Manes A, Melloni C, Nanni S, Boncompaqni C. Atypical neuroleptic malignant syndrome caused by clozapine and venlafaxine: early brief treatment with dantrolene. Can J Psychiatry. 2004;49(7):497-8. [ Links ]
13. Hasan S, Buckley P. Novel antipsychotics and the neuroleptic malignant syndrome: a review and critique. Am J Psychiatry. 1998;155(8):1113-6. [ Links ]
14. Baciewicz AM, Chandra R, Whelan P. Clozapine-associated neuroleptic malignant syndrome. Ann Intern Med. 2002;137(5 Part 1):374. [ Links ]
15. Nielsen J, Bruhn N. Atypical neuroleptic malignant syndrome caused by olanzapine. Acta Psychiatr Scand. 2005;112(3):238-40. [ Links ]
16. Kontaxakis VP, Havaki-Kontaxaki BJ, Pappa DA, Katritsis DE, Christodoulou GN. Neuroleptic malignant syndrome after addition of paroxetine to olanzapine. J Clin Psychopharmacol. 2003;23(6):671-2. [ Links ]
17. Apple JE, Van Hauer G. Neuroleptic malignant syndrome with olanzapine therapy. Psychosomatics. 1999;40(3):267-8. [ Links ]
18. Matsumoto R, Kitabayashi Y, Nakatomi Y, Tsuchida H, Fukui K. Neuroleptic malignant syndrome induced by quetiapine and fluvoxamine. Am J Psychiatry. 2005;162(4):812. [ Links ]
19. Lee H, Ryan J, Mullet G, Lawlor, BA. Neuroleptic malignant syndrome associated with the use of risperidone, an atypical antipsychotic agent. Hum Psychopharmacol. 1994;9(4):303-5. [ Links ]
20. Lee SI, Klesmer J, Hirsch BE. Neuroleptic malignant syndrome associated with use of risperidone, ritonavir and indinavir: a case report. Psychosomatics. 2000;41(5):453-4. [ Links ]
21. Spalding S, Alessi NE, Radwan A. Aripiprazole and atypical neuroleptic malignant syndrome. J Am Acad Child Adolesc Psychiatry. 2004;43(12): 1457-8. [ Links ]
22. Chandran GJ, Mikler JR, Keegan DL. Neuroleptic malignant syndrome: case report and discussion. CMAJ. 2003;169(5):439-42. [ Links ]
23. Pelonero A, Levenson JL, Panduranqi AK. Neuroleptic malignant syndrome: a review. Psychiatr Serv. 1998;49(9):1163-72. [ Links ]
24. Adityanje E, Sajatovic M, Munshi KR. Neuropsychiatric sequelae of neuroleptic malignant syndrome. Clin Neuropharmacol. 2005;28(4):197-204. [ Links ]
25. Talley BJ, Taylor SE. Nifedipine use in neuroleptic malignant syndrome. Psychosomatics. 1994;35(2):168-70. [ Links ]
26. Levenson J. Neuroleptic malignant syndrome. Am J Psychiatry. 1985;142(3):1137-45. [ Links ]
27. Monchablon A. Tratamiento del síndrome neuroléptico maligno: catatonia neuroléptica maligna. Revista Argentina de Clínica Neuropsiquiátrica. 1998;6(4). [ Links ]
28. Trollor JN, Sachdev PS. Electroconvulsive treatment of neuroleptic malignant syndrome: a review and report of cases. Aust N Z J Psychiatry. 1999;33(5):650-9. [ Links ]
29. Mendhekar DN, Duggal HS. Persistent amnesia as a sequel of olanzapine-induced neuroleptic malignant syndrome. J Neuropsychiatry Clin Neurosci. 2006;18(4):552-3. [ Links ]
30. Brown TM. Clozapine, neuroleptic malignant syndrome, and pancerebellar syndrome. Psychosomatics. 1999;40(6):518-20. [ Links ]
Recibido para evaluación: 31 de mayo de 2007 Aceptado para publicación: 9 de julio de 2007














