Serviços Personalizados
Journal
Artigo
Indicadores
-
 Citado por SciELO
Citado por SciELO -
 Acessos
Acessos
Links relacionados
-
 Citado por Google
Citado por Google -
 Similares em
SciELO
Similares em
SciELO -
 Similares em Google
Similares em Google
Compartilhar
Revista Colombiana de Psiquiatría
versão impressa ISSN 0034-7450
rev.colomb.psiquiatr. v.38 supl.1 Bogotá out. 2009
Algoritmo latinoamericano de tratamiento multimodal del trastorno por déficit de atención e hiperactividad (TDAH) a través de la vida
Latin American Multimodal Treatment Algorithm for Attention Deficit Hyperactivity Disorder (ADHD) throughout Life
Juan David Palacio1 Francisco De la Peña-Olvera2 Lino Palacios-Cruz2 Silvia Ortiz-León2
1 Médico psiquiatra de Niños y Adolescentes, Universidad de Antioquia, Medellín, Colombia. Miembro de la Liga Latinoamericana para el Estudio del TDAH (LilapeTDAH).
2 Médico(a) psiquiatra general y de adolescentes. México. Miembro de la Liga Latinoamericana para el Estudio del TDAH (LilapeTDAH).
Correspondencia Juan David Palacio Ortiz Facultad de Medicina Universidad de Antioquia Calle 67 No. 53-108 Medellín, Colombia tdahcartagena@gmail.com
Recibido para evaluación: 20 de mayo del 2009 Aceptado para publicación: 16 de agosto del 2009
Resumen
Introducción: Los primeros algoritmos latinoamericanos de tratamiento farmacológico para el trastorno por déficit de atención e hiperactividad (TDAH) se publicaron en 2007. Desde entonces han surgido nuevos estudios, no sólo sobre tratamientos farmacológicos, sino sobre estrategias de manejo psicosociales. Objetivo: Revisar la literatura sobre el manejo psicosocial y farmacológico del TDAH a través de la vida: preescolares, escolares, adolescentes y adultos. Método: Un grupo de clínicos latinoamericanos, expertos en TDAH, actualizaron los cuatro algoritmos de tratamiento y construyeron los árboles de decisiones a partir de la literatura mas reciente. Resultados: Existe suficiente evidencia científica para proponer dos brazos en cada árbol de decisiones, uno con el manejo psicosocial y otro con el tratamiento farmacológico. El primer brazo está encabezado por la psicoeducación, seguida de medidas como terapia de manejo para padres, intervenciones en el aula de clase o terapia cognitivo-conductual, que se utilizan según la edad de cada paciente. El segundo brazo está encabezado generalmente por el metilfenidato, seguido de anfetaminas o atomoxetina. Conclusiones: Las intervenciones psicosociales y farmacológicas fueron distribuidas en los árboles de decisiones de acuerdo con el nivel de evidencia. El tratamiento del TDAH debe ser multimodal y se recomienda el uso conjunto y racional de tratamientos farmacológicos y psicosociales.
Palabras clave: trastorno por déficit de atención e hiperactividad, reunión de consenso, terapia, América Latina.
Abstract
Introduction: The first Latin-American Attention Deficit Hyperactivity Disorder (ADHD) pharmacological treatment algorithms were published in 2007. Since then, new studies have appeared, not only on drug therapy, but also on psychosocial management strategies. Objective: To review the literature on ADHD psychosocial and pharmacological treatment throughout: pre-school children, school children, adolescents and adults. Method: A team of Latin-American ADHD expert clinicians updated the four treatment algorithms and constructed the decision trees, based on the most recent literature. Results: There is enough scientific evidence to propose two branches for each decision tree, one with the psychosocial management and the other with the drug treatment. The first branch is headed by psycho-education followed by other measures such as: management training for parents, behavioral intervention in classroom, and cognitive behavioral therapy; depending on the patient's age. The second branch is generally headed by methylphenidate, followed by amphetamines or atomoxetine. Conclusions: Psychosocial and pharmacological interventions were distributed on the decisions trees according to the level of scientific evidence. ADHD treatment should be multimodal, and the concurrent and rational use of psychosocial and drug therapies is recommended.
Key words: Attention deficit disorder with hyperactivity, consensus development conference, therapy, Latin America.
Introducción
El desarrollo de algoritmos de tratamiento para trastorno por déficit de atención e hiperactividad (TDAH) (1) en Latinoamérica se inició en el Primer Consenso de la Región, celebrado en 2007 en ciudad de México (2,3); dichos algoritmos incluyeron exclusivamente opciones farmacológicas (4-7). Después del Segundo Consenso de la Región, celebrado en 2008 en la ciudad de Mendoza, Argentina (8), quedó clara la necesidad de incluir en el tema el área de las intervenciones psicosociales, lo que permitiría ofrecer un algoritmo para el tratamiento multimodal, como sucede en otras regiones del mundo (9).
Los pacientes latinoamericanos con TDAH y sus familias tienen un perfil demográfico, sintomatológico y de respuesta a tratamiento diferentes (10). Una revisión sobre los tratamientos del TDAH en algunos países de Latinoamérica demostró que menos del 7% de los niños tiene algún tratamiento farmacológico, y que menos del 23% tiene un tratamiento psicosocial (10). Esto podría deberse a la pobre cobertura o a creencias, perjuicios y barreras que afectan la adherencia a los tratamientos (11). Por otra parte, la documentación y la evidencia científica mundial en cuanto al diagnóstico y tratamiento integral del TDAH en la población latinoamericana son relativamente limitadas, lo que conlleva la necesidad de crear propuestas acordes con nuestra realidad regional (2).
Objetivo
La Liga Latinoamericana para el Estudio del TDAH (LILAPETDAH) convocó una asociación estratégica entre el Instituto Nacional de Psiquiatría Mexicano y el Comité de Psiquiatría Infantil de la Asociación Colombiana de Psiquiatría, para una publicación hermanada entre la Revista Salud Mental y la Revista Colombiana de Psiquiatría, que permitiera difundir trabajos latinoamericanos recientes sobre el TDAH, y este es un artículo que hace parte de dichos trabajos.
El objetivo de este artículo es revisar la literatura sobre el manejo clínico psicosocial y farmacológico del TDAH en las diversas etapas de la vida: preescolares, escolares, adolescentes y adultos, con el fin de recopilar las principales investigaciones de la literatura internacional, para actualizar los algoritmos latinoamericanos del tratamiento multimodal del TDAH a través de la vida, realizados en México en 2007, para preescolares (4), escolares (5), adolescentes (6) y adultos (7).
Los trabajos completos serán publicados en la Revista de Salud Mental, del Instituto Nacional Ramón de la Fuente (México), en cuatro artículos especiales, acordes con los grupos etáreos: preescolares (12), escolares (13), adolescentes (14) y adultos (15).
Este artículo es producto del esfuerzo de los cuatro grupos de trabajo, y con su difusión se busca que los algoritmos sean aplicados en diferentes latitudes del continente.
Material y método
Con el fin de actualizar los cuatro algoritmos realizados en México en 2007 para el tratamiento del TDAH en preescolares (4), escolares (5), adolescentes (6) y adultos (7) de 2007 (4), se invitó a diversos expertos latinoamericanos (neuropedíatras, psiquiatras infantiles, psicólogos clínicos y neuropsicólogos), con amplia experiencia clínica en el campo del TDAH, para revisar la literatura y consensuar sobre el manejo clínico del TDAH en las diferentes etapas de la vida.
Para la revisión se utilizaron los buscadores electrónicos Cochrane Database, PsycInfo, Ovid y Pubmed. Las palabras clave de la búsqueda fueron: TDAH, tratamiento, algoritmo, preescolar, escolar, adolescente, adulto; así mismo, se hizo la búsqueda por los nombres de las medicaciones (en inglés y en español). El ejercicio se realizó del 1o de febrero al 15 de junio de 2009. A partir de la información recolectada se obtuvieron las principales recomendaciones para la evaluación y el manejo del TDAH en Latinoamérica, y se construyó un árbol de decisiones para cada grupo etáreo (12-15), según el nivel de evidencia científica de las propuestas. La versión final se presentó durante los trabajos del Tercer Consenso Latinoamericano sobre el Manejo del TDAH, en Cartagena de Indias, Colombia (octubre de 2009).
TDAH a través de la vida
La prevalencia del TDAH en la niñez es del 5,29% (16), y, al parecer, su expresión en la adolescencia no es menor. La mayoría de los niños diagnosticados con TDAH, alrededor del 65%, persiste con el diagnóstico en la adolescencia, y el resto podría estar manteniendo algunos de los síntomas, capaces de causarles disfunción en al menos dos áreas de su vida (16). Un estudio en diez países del mundo reveló una prevalencia global para TDAH en adultos del 3,4% (17). Por otra parte, Kessler (18) estimó la prevalencia de los adultos con TDAH en una muestra de la población general de los Estados Unidos en un 4,4%. En esta muestra la mayoría de los casos no estaba tratada, y sólo había recibido tratamiento para los trastornos psiquiátricos comórbidos, incluyendo el abuso de sustancias.
La expresión clínica es semejante en la infancia, la adolescencia y la edad adulta, y en ella se conserva la triada clínica nuclear de inatención, hiperactividad e impulsividad; sin embargo, la conducta de hiperactividad motora, tan característica en la infancia, suele decrecer en la entrada a la adolescencia o la adultez, y es reemplazada por lo que llamamos hiperactividad cognoscitiva, que se expresa fácilmente a través del discurso del joven y su verborragia, tan poco usuales en esta edad, donde los jóvenes son más bien reservados y de pocas palabras.
Además, el bajo autocontrol en la conducta, la dificultad para organizarse y para esforzarse y el mal manejo del tiempo adquieren una relevancia importante, debido a que los padres depositan más responsabilidades en los jóvenes, quienes no manejan estas habilidades como propias, pues durante años esto fue compensado por las madres, principalmente, además de los docentes del colegio y los maestros particulares (dato clínico relevante que podría explicar algunos casos que son diagnosticados hasta la adolescencia). La impulsividad persiste a lo largo de la vida, y puede causar intenso malestar en lo cotidiano; especialmente, en situaciones propias de los adolescentes, como conducir automóviles, la sexualidad o la posibilidad de embarazos no planeados; en los adultos se manifiesta con un pobre control de las emociones.
Cuando el diagnóstico de TDAH se realiza durante la infancia, la tarea del profesional de la salud tratante es continuar con el tratamiento tanto como se necesite, y, de esta manera, prevenir futuras complicaciones; pero cuando se diagnostica en etapas tardías, muchas veces se presenta con mayores complicaciones, por el deterioro que este cuadro genera en el desarrollo psicosocial cuando no ha sido tratado previamente de forma adecuada.
En la adolescencia y después de ésta aumenta el riesgo de padecer trastornos psiquiátricos altamente comórbidos con el TDAH, como los trastornos de conducta, el abuso de alcohol y otras sustancias, así como los trastornos del ánimo. Se sabe que entre el 25% y el 75% de adolescentes con TDAH también cumplen los criterios diagnósticos para el trastorno negativista y desafiante (TND), y el 25% de los adultos cumple con el trastorno de personalidad antisocial (TPA), lo que aumenta la disfuncionalidad y complica el tratamiento.
En un estudio realizado en Brasil, por ejemplo, se encontró que la comorbilidad más común con el TDAH fue el TND, en el 38% de los casos (19). El riesgo para el abuso de sustancias es mayor en adolescentes que padecen TDAH; sobre todo, cuando existe comorbilidad con trastornos externalizados. En otro estudio reciente, realizado en adolescentes mexicanos, se encontró una relación significativa entre el uso cotidiano del tabaco y el TDAH (20).
En relación con los trastornos del ánimo, se ha encontrado que las niñas con TDAH tienen un riesgo 2,5 veces mayor de desarrollar trastorno depresivo en la adolescencia en comparación con adolescentes sin el trastorno (21). Por otra parte, de un 35% a un 50% de los pacientes adultos con TDAH ha presentado algún episodio depresivo a lo largo de la vida, de un 40% a un 60% presenta uno o varios diagnósticos del espectro de ansiedad y un 15,2% adultos con TDAH ha presentado abuso de sustancias; principalmente, alcohol y tabaco (17).
Evaluación y diagnóstico del TDAH a través de la vida
El proceso de evaluación y diagnóstico se explica de manera completa en las publicaciones en la Revista de Salud Mental (12-15); sin embargo, en este artículo se mencionan algunas partes del proceso de cada grupo etario.
Las evaluaciones del TDAH se acompañan de la implementación de escalas, las cuales se aplican según las diferentes edades de los pacientes. Para preescolares, por ejemplo, se recomienda la escala de Conners Padres (22) y Maestros (23), la escala IDC-PRE para niños de 4 a 5 años (24,25), o la ECI-4 (“Early Childhood Inventory-4”) (26). En escolares y adolescentes el uso de instrumentos estructurados de evaluación diagnóstica, como el MINI-kid, o semiestructurados, como el Brief Psychiatric Rating Scale (BPRS) o el Kiddie Schedule for Affective Disorders and Schizophrenia (K-SADS) (27) puede apoyar el tamizaje para TDAH y permite una mejor evaluación de la comorbilidad.
Para una evaluación objetiva de la gravedad sintomática se recomienda el uso de escalas validadas para el TDAH en escolares y adolescentes, como el SNAP-IV o el Cuestionario Latinoamericano para la Detección del TDAH (28,29) (30). En adultos se han propuesto las escalas Adult Self Report Scale (ASRS) V.1.1 (segunda versión) (31), el Cuestionario de Tamizaje para Detección de TDAH en Universitarios (32), desarrollado en México, y el instrumento FASCT en versión autoaplicable (33).
No hay pruebas específicas para diagnosticar el TDAH: el diagnóstico se hace a través de la historia clínica. Las pruebas neuropsicológicas no son esenciales para el diagnóstico del TDAH (34-36), pero sí son un complemento útil que permite un seguimiento objetivo. Los resultados positivos de estas pruebas no son siempre específicos para el TDAH, ya que miden impulsividad y desatención de muchos orígenes (37).
Generalidades del tratamiento del TDAH
El tratamiento del TDAH debe ser integral, personalizado, multidisciplinario y según las necesidades y características específicas de cada paciente y de cada región dentro del contexto latinoamericano (4,10,38). Después de realizar un adecuado diagnóstico se deben plantear las alternativas terapéuticas disponibles; entre ellas, las medidas de manejo psicosocial y el tratamiento psicofarmacológico. La evidencia científica basada en estudios doble ciego controlados contra placebo y en metaanálisis, para investigaciones psicosociales y farmacológicas en el TDAH puede ser consultada de forma amplia en revisiones recientes en preescolares (39) (40), escolares (41,42,43), adolescentes (44,45) y adultos (46). Sin embargo, las publicaciones científicas sobre intervenciones combinadas agrupan varias áreas de intervenciones psicosociales de forma simultanea, pero no proponen un escalamiento en estas, ni su combinación con medicamentos (47,48).
Por tal razón, los trabajos desarrollados aquí han buscado la mejor manera de combinar y complementar las medidas psicosociales con el tratamiento farmacológico considerando la situación específica y la evidencia científica de cada cohorte a través de la vida. A continuación se explican estos dos grupos de abordaje, en cada árbol de decisión: preescolares, escolares, adolescentes y adultos (véanse figuras 1- 4). Las etapas sólo con número se refieren a las intervenciones farmacológicas, las etapas con número y letra se refieren a las intervenciones psicosociales. No tenemos un antecedente científico de la secuencia propuesta en la combinación de las intervenciones psicosociales y farmacológicas, así que se han integrado así por consenso entre los autores (12-15), y cada clínico podrá utilizarlas según la disponibilidad.
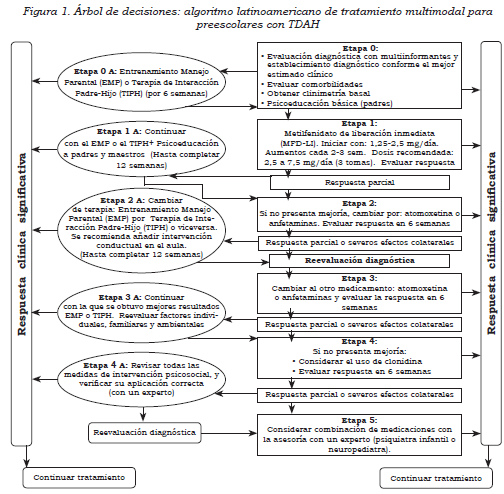



TDAH en preescolares3
Juan David Palacio
El TDAH (1) es la patología neuropsiquiátrica más común en el mundo en la población pediátrica (5,29%), y aunque no hay diferencias significativas en la prevalencia del TDAH entre países (16), los pacientes latinoamericanos con TDAH y sus familias sí muestran perfiles demográfico, sintomatológico y de respuesta a tratamiento diferentes (10). La prevalencia del TDAH puede variar entre regiones y entre los países latinoamericanos, pero se estima en un promedio del 4,8% (en Venezuela, del 0,76% (49); en Chile, del 5,8% para los niños y del 1,5% para las niñas (50); en Colombia, del 6,2% (51); en Puerto Rico, del 11,2% (52); y en Argentina, del 3,24% (53).
La identificación temprana del TDAH, el proceso de diagnóstico diferencial adecuado y el tratamiento de éste con sus comorbilidades pueden disminuir el desarrollo de futuras complicaciones. Los estudios clínicos sobre el TDAH en diferentes edades demuestran que la comorbilidad psiquiátrica está presente en el 70% al 80% de los casos; también, que la edad preescolar no es la excepción a esta regla, sino que en ella se encuentra, por lo general, comorbilidad con el TND, y otros en menor grado, como dificultades en el desarrollo del lenguaje y el desarrollo cognoscitivo (54).
El diagnóstico de TDAH en preescolares requiere que el niño cumpla los criterios según el DSM-IV-TR (1) (véase Cuadro 1); sin embargo, el grupo que desarrolló el algoritmo recomienda:
• Para el criterio A, tener al menos 9 meses con sintomatología de TDAH, en vez de 6 meses.
• Verificar con el maestro la presencia de la sintomatología.
• Cumplir claramente con el criterio de impacto y repercusión: “pruebas claras de deterioro a nivel social, académico, y familiar”, es decir, debe ser más importante la severidad que el número de síntomas.
• Descartar diversas patologías que semejan la presentación del TDAH en preescolares, o situaciones psicosociales (12,55).
Árbol de decisiones terapéuticas en preescolares con TDAH
El tratamiento del TDAH debe ser integral, personalizado, multidisciplinario y según las necesidades y características específicas de cada paciente y de cada región dentro del contexto latinoamericano (4,10,38). Después de realizar un adecuado diagnóstico se deben plantear las alternativas terapéuticas disponibles; entre ellas, las medidas de manejo psicosocial (40) y el tratamiento farmacológico (según lo determine el especialista en psiquiatría, neurología o pediatría) (39).
Etapa 0: evaluación y diagnóstico en preescolares
Obtener la información de múltiples informantes, para evitar la baja concordancia entre padres y maestros. Por la alta comorbilidad reportada del TDAH, en la evaluación inicial resulta útil un tamizaje con el fin de detectar otras patologías. Para evaluar la gravedad sintomatológica se recomienda el uso de escalas validadas en preescolares, como Conners Padres (22) y Maestros (23), el IDC-PRE (24),(25), o ECI-4 (“Early Childhood Inventory-4”) (26).
El plan de tratamiento se deberá elaborar según las necesidades del paciente, y luego se deberá realizar una evaluación del perfil de efectos colaterales esperados, así como la evaluación detallada de variables biológicas para T/A, FC, peso y talla basal en cada seguimiento.
Se debe iniciar el proceso psicoeducativo en torno al reconocimiento de los síntomas del TDAH y la necesidad de un tratamiento multimodal que incluye el uso de fármacos. En las siguientes etapas se sugieren las intervenciones con base en la mayor evidencia científica disponible. No tenemos un antecedente de la evidencia científica de la secuencia propuesta de la combinación de las intervenciones psicosociales y farmacológicas; estas se han integrado por consenso entre los autores del algoritmo de preescolares (12).
Etapa 0 A: terapia para los padres
Se sugiere comenzar en los preescolares con alguna de estas dos propuestas de terapia para padres, y aplicarla por un período mínimo de 12 semanas: entrenamiento manejo parental (EMP) (56) o la terapia de interacción padre-hijo (TIPH) (57). Las dos propuestas han sido estudiadas e implementadas en algunos países de Latinoamérica (58-61). Después de las primeras seis semanas de alguna de estas medidas psicosociales, y si la respuesta aún es parcial, se podrá comenzar con el tratamiento farmacológico en la etapa 1. Se sugiere acompañar los programas mencionados con hábitos de sueño-alimentación, como también actividades estructuradas en casa y rutinas.
Etapa 1: metilfenidato (MFD)
El MFD de liberación inmediata es la medicación recomendada de primera línea para el tratamiento del TDAH en preescolares (62-66). Se recomienda empezar el MFD con dosis bajas, como 1,25 a 2,5 mg/ día, y muy lenta y gradualmente, incrementar cada dos a tres semanas, hasta llegar a una dosis de 2,5 a 7,5 mg/día (en tres tomas). Si la respuesta es parcial a las cuatro semanas con la dosis óptima, se pasa a la etapa 2, y se continúa con la medida psicosocial elegida en la etapa 1A. En cualquiera de las etapas, si existen muchos o graves efectos colaterales se debe suspender el tratamiento, y al cabo de dos semanas, considerar el uso de la siguiente medicación en la etapa 2.
Etapa 1 A: continuar la terapia para padres
Se continúa con la terapia para padres (EMP o TIPH) por un período mínimo de 12 semanas antes de evaluar la respuesta. Se debe reforzar el programa psicoeducativo con padres y maestros (41) ofreciendo, por una parte, estrategias de afrontamiento contra los síntomas, para ser aprendidas y ejecutadas por los padres; y, por otra parte, enviando material psicoeducativo a los profesores. Si la respuesta es parcial al cabo de las 12 semanas, se pasará a la etapa 2 A de manejo psicosocial.
Etapa 2: atomoxetina (ATX) o anfetaminas
Se puede comenzar con cualquiera de las dos medicaciones. La ATX tiene amplia distribución en Latinoamérica, mientras que las anfetaminas están disponibles sólo en Chile y Puerto Rico. La ATX se sugiere en dosis promedio de 1,25 mg/kg/día, empezando desde 0,5 mg/kg/día, y aumentos cada siete o 14 días (67,68).
En cuanto a las anfetaminas, ni la D-anfetamina ni la mezcla de sales de anfetamina tienen una dosis definida en preescolares (69), pero se sugiere comenzar con ¼ o la ½ de la dosis utilizada para los escolares. Se deben recabar los efectos colaterales, T/A, FC, peso y talla. La respuesta de la medicación se evalúa cuatro semanas después de alcanzada la dosis óptima. Si la respuesta es parcial se debe revaluar el diagnóstico del TDAH de forma más exhaustiva, y en caso de confirmarse, se pasa a la etapa 3.
Etapa 2 A: cambiar la terapia para los padres-intervención conductual en el aula
Se sugiere cambiar por el otro tipo de terapia EMP o TIPH (según se disponga en el medio), y continuar durante 12 semanas, para determinar si se continúa o si se regresa a la terapia anterior. Se recomienda añadir una intervención conductual en el aula de clase entrenando directamente a los profesores del preescolar (70-72). Si la respuesta es parcial se pasa a la etapa 3 A.
Etapa 3: cambiar de medicación ATX por anfetaminas, o viceversa
La ATX debe retirarse gradualmente, y luego se administran las anfetaminas, o viceversa (no se deben dar las dos medicaciones a la vez).
La respuesta a la medicación se evalúa cuatro semanas después de alcanzada la dosis óptima. Si la respuesta es parcial se debe revaluar el diagnóstico del TDAH de forma más exhaustiva, y si se confirma se pasa a la etapa 4.
Etapa 3 A: continuación de la terapia con padres y revisión de otros factores
Si la respuesta es parcial se debe reevaluar la dinámica familiar como factor contribuyente a la no remisión, como también alguna posible comorbilidad. Si hay respuesta se dejará para el mantenimiento la terapia de los padres con la que más se obtuvo resultados (EMP o TIPH). Si la respuesta es parcial se pasa a la etapa 4 A.
Etapa 4: agonistas alfa adrenérgicos
La clonidina se tiene como última alternativa, pues no hay estudios sobre su uso en preescolares. Se desconoce su dosis en esta población, y por esto se sugiere comenzar con ¼ o la ½ de la dosis utilizada para los escolares; es decir, de 0,1 a 0,3 mcg/kg/día, con un incremento lento (73). Si la respuesta es parcial se debe revaluar el diagnóstico del TDAH de forma más exhaustiva, y si se confirma se pasa a la etapa 5.
Etapa 4 A: revisión de las medidas psicosociales-reevaluación diagnóstica
Se recomienda reevaluar el diagnóstico y los factores ambientales, tales como la presencia de disfunción familiar, que podrían estar contribuyendo a la respuesta nula o parcial al tratamiento (74,75). Se debe revisar la adherencia al medicamento, las dificultades para conseguir el medicamento y los prejuicios que los padres puedan tener sobre el tratamiento farmacológico (11). Se sugiere el apoyo de un experto en el tema para revisar la aplicación correcta de las intervenciones psicosociales.
Etapa 5: participación de un clínico experimentado y combinación de medicamentos
La combinación de medicamentos sólo podrá ser recomendada por un clínico médico psiquiatra, un psiquiatra de niños y de adolescentes o por un neuropediatra con amplia experiencia en el tema.
TDAH en escolares4
Francisco De la Peña Olvera
El primer algoritmo de tratamiento para escolares con TDAH de Latinoamérica se realizó en ciudad de México en 2007, e incluyó exclusivamente opciones farmacológicas (5). El objetivo en este aparte es actualizar el algoritmo en escolares presentando dos árboles de intervención: uno farmacológico y otro psicosocial para el tratamiento multimodal del TDAH. La evidencia científica, basada en estudios doble ciego controlados contra placebo y en metaanálisis para investigaciones psicosociales y farmacológicas para la población escolar, puede ser consultada de forma amplia en revisiones recientes (41,42,43).
Las experiencias científicas controladas de intervenciones combinadas agrupan varias áreas de intervenciones psicosociales de forma simultánea: para padres, para maestros y para pacientes, y no proponen un escalamiento en estas o en la combinación con medicamentos (47, 48). De esta manera se recomienda al clínico utilizar el árbol de decisiones farmacológico como referencia secuencial, y el árbol de decisiones psicosocial como complementario y discrecional a la experiencia clínica y disponibilidad de los recursos. La Etapa 0 es la misma en ambos casos.
Árbol de decisiones terapéuticas en escolares con TDAH
Etapa 0: Evaluación y diagnóstico en escolares
Investigaciones sobre la heterogeneidad y la concordancia de la información han demostrado que obtener la información de múltiples informantes (paciente, padres, maestros, etc.), para de ahí sacar el mejor estimado clínico, se adhiere a las mejores prácticas clínicas. Dada la alta comorbilidad reportada del TDAH con otros padecimientos psiquiátricos y médicos, es de suma importancia en la evaluación inicial que se realice un cribaje con el fin de detectar otras patologías. El uso de instrumentos de evaluación diagnóstica, sean estructurados, semiestructurados o escalas, ya fue descrito en Evaluación y diagnóstico del TDAH a través de la vida.
Una vez establecido el diagnóstico, se elabora un plan de intervención con los padres y el paciente; en este plan se deben tomar en consideración las expectativas, creencias, posibilidades económicas y deseos de la familia, así como las opciones terapéuticas y farmacológicas disponibles en cada uno de los países latinoamericanos. Cuando la familia no acepta el uso de estimulantes o existen antecedentes de efectos colaterales adversos por su uso, se deberá iniciar el tratamiento farmacológico en la etapa 2.
Una vez elaborado el plan, se deberá realizar una evaluación del perfil de efectos colaterales esperados y la evaluación detallada de variables biológicas para T/A, FC, peso y talla basal, en cada seguimiento. Si existe antecedente familiar de muerte súbita deberá realizarse un electrocardiograma (ECG). Se debe iniciar el proceso psicoeducativo básico en torno al reconocimiento de los síntomas del TDAH y la necesidad de un tratamiento multimodal, y se debe recomendar el uso de fármacos. En las siguientes etapas se sugieren las intervenciones con base en la mayor evidencia científica disponible.
Las etapas sólo con número se refieren a las intervenciones farmacológicas; las etapas con número y letra se refieren a las intervenciones psicosociales. No tenemos un antecedente científico de la secuencia propuesta en la combinación de las intervenciones psicosociales y farmacológicas: se han integrado así por consenso entre los autores, y cada clínico podrá utilizarlas según la disponibilidad.
Intervenciones farmacológicas en escolares
Etapa 1: estimulantes
Se propondrá MFD de 0,6 a 1 mg/ kg/día; hay que tener cuidado de no sobrepasar dosis diarias mayores a los 72 mg. Las guías NICE han propuesto hasta 2,1 mg/kg/día, con un total máximo de 90 mg/día (76). Si se utiliza MFD de acción inmediata se preferirán tres tomas al día. Se evalúa la respuesta en dos semanas. En caso de no obtener respuesta se cambia de estimulante: si se utilizó el MFD de acción inmediata deberá cambiarse a uno de acción prolongada; si se inició con un MFD de acción prolongada se buscará el cambio de presentación (OROS, SODAS, DIFUCAPS) (77). En los países donde exista disponibilidad se puede cambiar a anfetamina. Se evalúa la respuesta en dos semanas; si es parcial se pasa a la etapa 2.
Etapa 2: atomoxetina
La ATX deberá darse en dosis de 1,2 a 1,8 mg/kg/día, sin exceder la dosis de 120 mg/día. Se recomienda suspender gradualmente el estimulante prescrito en etapas previas y evaluar el efecto combinado durante la transición. La ATX se inicia con el 50% de la dosis por una semana y se instala posteriormente el 100% de la dosis recomendada; algunos autores recomiendan iniciar con 0,8, tener un segundo incremento de 1,2 y posteriormente alcanzar 1,5 (78). La respuesta se evalúa cuatro semanas después de alcanzada la dosis óptima. Si la respuesta es parcial se debe revaluar el diagnóstico del TDAH de forma más exhaustiva, y en caso de confirmarse se pasa a la etapa 2A. Si la respuesta es parcial se debe pasar a la etapa 3.
Etapa 3: antidepresivos tricíclicos (ADT), modafinilo y bupropion
La ATX debe retirarse gradualmente mientras se administran los ADT, y evaluar los efectos de forma detallada, incluyendo evaluación ECG basal y en cada incremento de la dosis. Aunque se han utilizado varios ADT, se recomienda el uso de la imipramina o desipramina, la cual deberá administrarse gradualmente a razón de 4 mg/kg/día, o máximo de 200 mg/día (79), y se evaluará la respuesta en cuatro semanas, si fue parcial se cambia a modafinilo o bupropion.
Se debe retirar gradualmente la desipramina mientras se instalan modafinilo o bupropion. El modafinilo se deberá prescribir a razón de 5,5 mg/ kg/día; se recomienda no exceder dosis diarias de 400 mg. La respuesta deberá evaluarse cuatro semanas después de haberse iniciado (80). El bupropion es un producto de venta original como antidepresivo; deberá prescribirse a razón de 150 mg/día y evaluarse en cuatro semanas; si no se obtiene respuesta, incrementar a 300 mg/día en dos dosis y volver a considerar la respuesta de tres a cuatro semanas después (81). Si la respuesta es parcial se cambia a la etapa 4.
Etapa 4: agonistas alfa adrenérgicos
Si el paciente tomaba modafinilo o bupropion deberán descontinuarse gradualmente, e iniciar el uso de clonidina a dosis de 3 a 5 mcg/kg/día, en dos tomas diarias; se deberá alcanzar esta dosis en el lapso de tres semanas, y posteriormente, en cuatro semanas, evaluar la respuesta (73). Si bien aún no se ha distribuido en Latinoamérica, la dosis de guanfacina se recomienda de 1 a 3 mg/día (82); la respuesta se evaluará en tres semanas. Si la respuesta es parcial se pasa a la etapa 5.
Etapa 5: combinación u otros medicamentos
La combinación de medicamentos o el uso de otros medicamentos sólo podrán ser recomendados por un clínico médico psiquiatra, un psiquiatra de niños y de adolescentes o por un neuropediatra con amplia experiencia en el tema. La combinación recomendada es la de MFD y ATX (83). Si el paciente está tomando cualquier otro medicamento que no sea alguno de estos, aquellos deberán suspenderse gradualmente. Se recomienda la toma del electrocardiograma.
Iniciando con ATX, se deberá llevar hasta 1,8 mg/kg/día gradualmente, y consignar los efectos colaterales y evaluar la respuesta a las cuatro semanas; si ya se tiene dicha dosis por este tiempo, se iniciará MFD con instalación gradual, dependiendo de los efectos colaterales, hasta 1 mg/ kg/día, y se evaluará la respuesta a la primera o segunda semana.
Si el paciente ya tiene instalado el metilfenidato, se verificará que se llegue a dosis de 1 mg/kg/día, considerando efectos colaterales, y se instalará de forma gradual la ATX hasta alcanzar 1,8 mg/kg/día, considerando de nuevo los efectos colaterales, y se evaluará la respuesta a la cuarta semana. No se recomienda instalar ambos medicamentos de forma simultánea.
Intervenciones psicosociales en escolares
Etapa 1: psicoeducación ampliada
El proceso psicoeducativo ampliado incluye información sobre las opciones de tratamiento farmacológico y la participación de la familia y del paciente en torno a la toma de estas decisiones; se deben ofrecer estrategias para afrontar los síntomas, con el fin de que sean aprendidas y ejecutadas por el paciente y los padres (84-86). Se enviará material psicoeducativo a los profesores. Si la respuesta es parcial al cabo de cuatro a seis semanas se pasa a la etapa 2.
Etapa 2: entrenamiento a padres
Se debe reforzar el programa psicoeducativo revisando las intervenciones previas y se debe ofrecer un programa de entrenamiento con los padres (72,87). Los programas de entrenamiento deberán realizarse durante cuatro a seis semanas. Si la respuesta es parcial se debe revaluar el diagnóstico del TDAH de forma más exhaustiva, y en caso de confirmarse se pasa a la etapa 3.
Etapa 3: intervenciones escolares
Se debe tener certeza de que el paciente, los padres y los maestros conocen los principios básicos y ampliados de la psicoeducación, y de que los padres han recibido un entrenamiento para el manejo del TDAH; si no es así, deberán desarrollarse. Se deberá hablar con los profesores para la implementación de medidas escolares: programa de entrenamiento a los maestros o asistencia académica (71,72,88,89). Se debe evaluar la respuesta en cuatro a seis semanas, y en caso de ser parcial se cambia a la etapa 4.
Etapa 4: entrenamiento de habilidades sociales
El paciente, los padres y los maestros deben conocer los principios básicos y ampliados de la psicoeducación, y los padres debieron haber recibido un entrenamiento para el manejo del TDAH; si no es así, deberán desarrollarse. Se deberá tener contacto con los profesores para la implementación de medidas escolares y se deberá desarrollar un programa de entrenamiento en habilidades sociales para el niño (90,91). Se deberá evaluar la respuesta al cabo de cuatro a seis semanas.
TDAH en adolescentes5
Lino Palacios Cruz
El TDAH es uno de los trastornos neuropsiquiátricos de mayor prevalencia en adolescentes latinoamericanos y cuya etiología parece ser multifactorial; es decir, existen factores tanto biológicos —principalmente genéticos— como ambientales que podrían contribuir a la aparición temprana, o incluso más o menos tardía, del TDAH; en este caso, en la adolescencia (92) (93). Desde esta perspectiva, los abordajes terapéuticos integrales parecen ser la mejor opción en adolescentes con TDAH (14).
El primer algoritmo de tratamiento para adolescentes con TDAH de Latinoamérica se realizó en ciudad de México en 2007, e incluyó exclusivamente opciones farmacológicas (6). El objetivo principal de este nuevo algoritmo fue actualizar e integrar dos árboles de intervención, uno farmacológico y otro psicosocial, para el tratamiento multimodal del TDAH en adolescentes. Dicho algoritmo requiere, además de un adecuado ejercicio diagnóstico inicial, evaluar variables clínicas y psicosociales, como el nivel de disfunción familiar y la posible presencia de trastornos psiquiátricos (muy probablemente, TDAH o sus complicaciones, como, por ejemplo, trastornos afectivos, trastornos ansiosos, trastornos de personalidad o trastornos por uso de sustancias). La evidencia científica, basada en estudios doble ciego controlados contra placebo y en metaanálisis para investigaciones psicosociales y farmacológicas para la población adolescente, puede ser consultada de forma amplia en revisiones recientes (44,45).
La evidencia actual en cuanto a tratamientos combinados (9,37,48) no sugiere una jerarquización o escalamiento de acuerdo con la evidencia científica actual en los tratamientos psicosociales (90), tal como sucede con los tratamientos farmacológicos (35). De esta manera se recomienda al clínico utilizar el árbol de decisiones farmacológico como referencia secuencial, y el árbol de decisiones psicosocial como complementario y discrecional a la experiencia clínica y disponibilidad de los recursos. La etapa 0 es la misma tanto en el árbol de decisiones farmacológico como el árbol de decisiones psicosocial.
Árbol de decisiones terapéuticas en adolescentes con TDAH
Etapa 0: Evaluación y diagnóstico en Adolescentes
El algoritmo se inicia con la evaluación clínica integral a través de la entrevista directa o indirecta de varios informantes y el adolescente, la aplicación de clinimetría basal en el paciente y los potenciales informantes, para determinar la severidad del padecimiento. Investigaciones sobre la heterogeneidad y la concordancia de la información han demostrado que obtener la información de múltiples informantes (paciente, padres, maestros, etc.), para de ahí sacar el mejor estimado clínico, se adhiere a las mejores prácticas clínicas.
Dada la alta coexistencia reportada en adolescentes con TDAH con otros padecimientos psiquiátricos y médicos (comorbilidad), es de suma importancia en la evaluación inicial realizar un cribaje para detectar otras patologías. El uso de instrumentos de evaluación diagnóstica, sean estructurados, semiestructurados o escalas, ya fue descrito en Evaluación y diagnóstico del TDAH a través de la vida.
Una vez establecido el diagnóstico se elabora un plan de intervención con los padres y el paciente; en este plan se deben tomar en consideración las expectativas, creencias, posibilidades económicas y deseos de la familia, así como las opciones terapéuticas y farmacológicas disponibles en cada uno de los países latinoamericanos. Cuando la familia no acepta el uso de estimulantes o existen antecedentes de efectos colaterales adversos por su uso, se deberá iniciar el tratamiento farmacológico en la etapa 2. Una vez elaborado el plan, se deberá realizar una evaluación del perfil de efectos colaterales esperados y la evaluación detallada de variables biológicas para T/A, FC, peso y talla basal, en cada seguimiento. Si existe antecedente familiar de muerte súbita deberá realizarse un electrocardiograma (ECG).
Se debe iniciar el proceso psicoeducativo básico en torno al reconocimiento de los síntomas del TDAH, y la necesidad de un tratamiento multimodal, donde el tratamiento farmacológico es la piedra angular. En el actual algoritmo de tratamiento multimodal para adolescentes con TDAH las etapas sólo con número se refieren a las intervenciones farmacológicas, y las etapas con número y letra se refieren a las intervenciones psicosociales.
La etapa 0 del algoritmo se inicia con la evaluación clínica integral a través de la entrevista de varios informantes y el adolescente, y la aplicación de clinimetría basal para determinar la severidad del padecimiento. Una vez establecido el diagnóstico, en esta etapa también se comienza con la información a los padres y al adolescente sobre el TDAH, el tratamiento y las estrategias iniciales sobre como manejar este padecimiento.
La etapa 1 se inicia mediante monoterapia con MFD, preferentemente de liberación prolongada, y en caso de respuesta parcial o nula a las dos semanas de obtener la dosis terapéutica, cambiar a otra formulación de estimulante. La dosis inicial sugerida es de 0,3 mg/kg/día, la cual podría llegar a 1,2 mg/kg/día.
La etapa 1A comienza con psicoeducación amplia en los padres y el adolescente. Se recomienda evaluar respuesta a las cuatro a seis semanas, una vez implementada la intervención psicosocial.
La etapa 2 recomienda evaluar el diagnóstico inicial y la monoterapia con atomoxetina. Se sugiere iniciar a dosis de 0,5 mg/kg/día, hasta alcanzar en una a tres semanas después la dosis de 1,2 a 1,8 mg/kg/día en una sola dosis, o dividida en dos dosis. La respuesta a ATX se obtiene generalmente después de la cuarta semana de mantener el tratamiento en dosis terapéutica, por lo cual se sugiere evaluar respuesta a las cuatro semanas a partir de cuando se haya alcanzado la dosis terapéutica.
Durante la etapa 2 A, en caso de continuar con una respuesta parcial o nula al tratamiento integral, se sugiere, primero, revisar el cumplimiento de las intervenciones psicoeducativas, el nivel de funcionamiento familiar y la posible presencia de psicopatología en alguno de los familiares de primer grado. Dicha etapa debe iniciar con entrenamiento conductual para los padres.
En la etapa 3 se recomienda agregar MFD al tratamiento con atomoxetina. En esta misma etapa, antes de iniciar el tratamiento coadyuvante se sugiere una reevaluación diagnóstica y la detección de posibles eventos secundarios graves que puedan interferir con un apego irregular al tratamiento. Se recomienda reevaluar dos semanas después de haber alcanzado el tratamiento con estimulantes.
En la etapa 3 A, se sugiere revisar el cumplimiento y apego a las intervenciones conductuales enseñadas.
Se debe evaluar también el nivel de funcionamiento familiar. Una vez revisado lo anterior se recomienda iniciar intervenciones escolares con los maestros. Una vez instalada la intervención escolar, se recomienda evaluar la respuesta al tratamiento integral de cuatro a seis semanas después.
En la etapa 4 se sugiere utilizar modafinilo o bupropion, y evaluar al cabo de cuatro semanas una vez alcanzada la dosis terapéutica (modafinilo: 100 a 400 mg/día; para bupropion la dosis sugerida es de 150 a 300 mg/día). En caso de intolerancia farmacológica o respuesta parcial o nula a las cuatro semanas del medicamento previo, se puede optar por el otro medicamento que no se utilizó en esta fase; es decir, si se utilizó modafinilo, se cambiaría a bupropion.
La etapa 4 A sugiere iniciar con alguna terapia cognoscitivo-conductual. Además, se sugiere que, previamente a instalarse la intervención psicosocial de esta etapa, se revise el cumplimiento de las intervenciones escolares y psicosociales implementadas en general, evaluar el nivel de disfunción familiar y recalcar la importancia de que alguno de los miembros de primer grado con psicopatología cercanos al adolescente con TDAH pueda ser tratado; también, evaluar la respuesta a las cuatro a seis semanas de implementado el tratamiento cognitivo conductual.
La etapa 5 recomienda nuevamente reevaluar el diagnóstico, y se sugieren para casos muy específicos otras opciones psicofarmacológicas, con un nivel de evidencia científica mucho menor en adolescentes con TDAH.
TDAH en adultos6
Silvia Ortiz León
En diversos estudios de seguimiento, la persistencia del TDAH a la edad adulta se ha estimado entre el 50% y el 70% (94). Recientemente, en una muestra de la población general en Estados Unidos, Kessler (18) estimó la prevalencia de los adultos con TDAH en un 4,4%. Otro estudio (17) en diez países (de Europa, Latinoamérica, el Medio Oriente, y en los Estados Unidos), cuyo objetivo era conocer la prevalencia de los trastornos mentales, mostró una prevalencia global para TDAH del 3,4%; las tasas más altas se registraban en Francia, con el 7,3%, y Estados Unidos y Holanda, con el 5%; y las más bajas eran para México y Colombia, con el 1,9%, y España, con el 1,2%.
El TDAH provoca un impacto psicosocial variable al afectar desde diferentes perspectivas, tales como la inestabilidad académica, vocacional y laboral, el rendimiento laboral deficiente y la falta de éxito en relación con lo esperado según su inteligencia y nivel educativo, con tendencia también a la inestabilidad y a conflictos en las relaciones de pareja, problemas de crianza de los hijos y dificultades en las relaciones sociales (95,96); finalmente, afecta también la calidad de vida, ya que las oportunidades y experiencias en la vida de quienes padecen este trastorno disminuyen.
El tratamiento efectivo está asociado a una mejoría en los parámetros de calidad de vida y la disfunción. Para niños con TDAH se cuenta con guías de tratamiento clínico, pero no hay un consenso definido para generar una guía de tratamiento del TDAH en el adulto.
Árbol de decisiones terapéuticas en adultos con TDAH
La evidencia científica basada en estudios doble ciego controlados contra placebo y en metaanálisis para investigaciones psicosociales y farmacológicas en el TDAH del adulto puede ser consultada de forma amplia en revisiones recientes (46,97). La evidencia señala el MFD (46,98) y la ATX (99,100) como medicamentos de primera elección para el TDAH en adultos.
La intervención no farmacológica en adultos incluye psicoterapia individual y grupal, intervenciones psicosociales, aprendizaje de habilidades y estrategias y acompañamiento (coaching). Pocos estudios se han hecho para evaluar la efectividad de la psicoterapia o de la rehabilitación psicológica en el tratamiento de los adultos con TDAH (46,101). Las intervenciones grupales (102-104) se enfocan en las estrategias para la reducción de la sintomatología del TDAH y el mejoramiento en las habilidades en la organización, autoestima y el control del enojo.
Etapa 0: evaluación y diagnóstico en adultos
Para la evaluación y diagnóstico del TDAH adulto es necesario investigar los síntomas y su gravedad, la comorbilidad y el impacto psicosocial, mediante la aplicación de instrumentos clinimétricos de autorreporte y observadores y entrevistas estructuradas para el diagnóstico de trastornos psiquiátricos, peso T/A y FC. En esta etapa se da la psicoeducación para el paciente y su familia, sobre el diagnóstico, el cuadro clínico, el tratamiento y la discapacidad que produce el trastorno en la vida cotidiana.
Etapa 1: metilfenidato (MFD) o atomoxetina (ATX) o anfetamina
Recomendaciones de tratamiento: 1. MFD y ATX son los medicamentos de primera elección para el TDAH en adultos. Se recomienda el uso de MFD de acción corta en adultos con pobre tolerancia a los estimulantes de acción larga o sostenida, o al uso de atomoxetina; y se recomienda el uso de MFD de liberación larga debido a que facilita mantener el tratamiento. La ATX se recomienda en pacientes que presenten trastornos del sueño o del apetito. Las pacientes femeninas deben tomar anticonceptivos durante el tratamiento farmacológico.
2. Para los estimulantes se sugieren dos semanas y evaluar respuesta, así como ajustar dosis en caso necesario.
3. Las dosis recomendadas de estimulantes en adultos son de 40-80 mg/día. Se deben vigilar los efectos colaterales y las constantes biológicas T/A, FC, peso y talla.
4. Las anfetaminas (disponibles sólo en algunos países) se indican en dos tomas al día.
5. Las dosis recomendadas para ATX son de 40-80 mg/día. Se inicia con el 50% de la dosis por dos semanas, y se instala posteriormente el 100% de la dosis recomendada. La respuesta se evalúa a las cuatro semanas después de alcanzada la dosis óptima. Se debe evaluar dosis de mantenimiento a la octava semana, y vigilar los efectos colaterales y las constantes biológicas T/A, FC, peso y talla.
6. Si la respuesta es parcial o se presentan efectos colaterales graves, se pasa a la etapa 2.
Etapa 1 A
La psicoeducación debe enfatizar la importancia del compromiso del paciente con su tratamiento y con el entrenamiento de estrategias cognitivas y desarrollo de habilidades sociales. Hay que evaluar respuesta a la sexta semana; si es parcial, se pasa a la etapa 2.
Etapa 2
Si se indicó MFD de acción corta deberá cambiarse a uno de acción larga; si se inició con un MFD de acción prolongada se buscará el cambio de presentación (OROS, SODAS, DIFUCAPS), y si se inició el tratamiento con ATX se cambiará a metilfenidato. En los países donde se tenga la disponibilidad se puede cambiar a anfetaminas. Se deben monitorear los efectos colaterales, T/A, FC, peso y talla. También, evaluar entre la segunda y cuarta semana, y si la respuesta es parcial o hay graves efectos colaterales se pasa a la etapa 3.
Etapa 2 A
Se debe reforzar el programa psicoeducativo revisando las intervenciones previas, e implementar programa de TCC (101), con énfasis en el automonitoreo, las estrategias de afrontamiento y las técnicas. Se evalúa entre la sexta y la octava semana. Si la respuesta es parcial se pasa a la etapa 3 A.
Etapa 3: anfebutamona-bupropion
Indicada en adultos con respuestas favorables, del 50% al 60%, es bien tolerada y con pocos efectos adversos, sin riesgo adictivo. Se ha utilizado en combinación con estimulantes. La dosis recomendada matutina es de 150 a 300 mg. Si hay efectos colaterales graves se debe suspender la medicación. A las cuatro a seis semanas, si la respuesta es parcial se debe reevaluar el diagnóstico y considerar la comorbilidad.
Etapa 3 A
En ella hay que reforzar el programa psicoeducativo revisando de forma minuciosa las intervenciones previas, y evaluar el ingreso a un programa de terapia grupal (104) con psicoeducación sobre el trastorno; también, trabajar el enojo y la frustración, guiar a los pacientes para identificar las claves internas de su enojo y el uso de estrategias de afrontamiento para la expresión de éste; se abordarán las emociones asociadas al TDAH de tipo depresivo, y las que afectan la autoestima, relacionadas con el fracaso y la creencia de que su situación nunca cambiará. Se evaluará en ocho a diez semanas. Si la respuesta es parcial, se reevalúa el diagnóstico y se considera la comorbilidad.
Conclusiones
El TDAH es uno de los trastornos neuropsiquiátricos más prevalentes en todas las etapas de la vida, y son los abordajes terapéuticos integrales la mejor opción para los pacientes de éste. Aunque hasta la fecha se han tenido nuevos y mejores avances en el tratamiento de esta enfermedad, siempre son y serán necesarias nuevas alternativas para el tratamiento multimodal, que vayan de acuerdo con la evidencia científica y el contexto en el cual se desarrollan. Además, tomando en cuenta la realidad y el contexto socioeconómico de nuestros países latinoamericanos, se requieren estudios farmacoeconómicos, que apoyen el uso de los medicamentos usados bajo las condiciones reales de los pacientes con TDAH.
Los algoritmos latinoamericanos de tratamiento multimodal del TDAH para preescolares, escolares, adolescentes y adultos proponen el uso conjunto y racional de las medidas psicosociales y los tratamientos farmacológicos. La psicoeducación y el entrenamiento conductual para los padres constituyen dos excelentes alternativas psicosociales en preescolares y escolares, y la terapia cognoscitivo-conductual y la terapia grupal lo son para los mayores.
Los tratamientos farmacológicos (principalmente, metilfenidato y atomoxetina) continúan siendo “la piedra angular” para el tratamiento integral en el TDAH. De acuerdo con la revisión antes realizada, el metilfenidato es el tratamiento farmacológico de elección para los cuatro grupos etáreos, y la atomoxetina es una excelente segunda elección, cuya mayor importancia se podría ubicar en escolares y adolescentes con TDAH, según futuras evidencias. Medicaciones como la atomoxetina invitan a estudiar nuevas alternativas de tratamiento que pueden ser más efectivas, eficientes, seguras y tolerables, además de accesibles por costo, para la mayor parte de la población con TDAH y sus diferentes comorbilidades.
3 Resumen del Algoritmo Latinoamericano de Tratamiento Multimodal para Preescolares con TDAH.
4 Resumen del Algoritmo Latinoamericano de Tratamiento Integral para Escolares con TDAH.
5 Resumen del Algoritmo Latinoamericano de Tratamiento Integral para Adolescentes con TDAH.
6 Resumen del Algoritmo Latinoamericano de Tratamiento Integral para Adultos con TDAH.
Referencias
1. American Psychiatric Association. Diagnostic and statistical manual of mental disorders. 4th ed. Revised ed. Washington DC: American Psychiatric Association; 2000. [ Links ]
2. Barragán-Pérez E, Peña-Olvera F, Ortiz-León S, Ruiz-García M, Hernández- Aguilar J, Palacios-Cruz L, et al. Primer Consenso Latinoamericano de trastorno por déficit de atención e hiperactividad. Bol Med Hosp Infant Mex. 2007;64(5):326-43. [ Links ]
3. De la Peña F, Barragán-Pérez E. Trabajo del I Consenso Latinoamericano del trastorno por déficit de atención con hiperactividad (TDAH). Psiquiatría. 2007;23(S-2):1-69. [ Links ]
4. Garza-Morales S, Muñoz-Fernández S, Pustilnik S, Katz G, Schmidt G, Ribbon-Conde J, et al. Algoritmo de tratamiento para el trastorno por déficit de atención con hiperactividad en el pre-escolar (TDAH). Psiquiatría. 2007;23(S-2):40-1. [ Links ]
5. Del Bosque J, Larraguibel M, Vásquez J, Guillén S, Calderón R, San Esteban E, et al. Algoritmo de tratamiento para el TDAH en escolares. Psiquiatría. 2007;23(S-2):43-5. [ Links ]
6. Palacios-Cruz L, Manjarréz L, Patiño R, De la Barra F, Cortijo A, Muñóz-Farias C, et al. Algoritmo de tratamiento farmacológico para adolescentes con trastorno por el déficit de atención e hiperactividad (TDAH). Psiquiatría. 2007;23(S-2):46-9. [ Links ]
7. Ortiz-León S, Lischinsky A, Rivero L, Amado N, De Garay B, Sentíes H, et al. Algoritmo de tratamiento para el trastorno por déficit de atención con hiperactividad (TDAH) en el adulto. Psiquiatría. 2007;23(S-2):50-3. [ Links ]
8. De la Peña F, Ruiz M, Romano P, Barragán- Pérez E, Beltrán R, Rivera C, et al. Recuerdos de Mendoza - Publicación de información científica sobre los trabajos del II Consenso Latinoamericano del Trastorno por Déficit de Atención con Hiperactividad (TDAH). Mendoza. 2009. [ Links ]
9. Kutcher SP, Aman MG, Brooks S, Buitelaar J, Van Daalen E, Fegert J, et al. International consensus statement on attention-deficit/hyperactivity disorder (ADHD) and disruptive behaviour disorders (DBDs): Clinical implications and treatment practice suggestions. Eur Neuropsychopharmacol. 2004;14(1):11-28. [ Links ]
10. Polancsyk G, Rhode L, Szobot C, Schmitz M, Montiel-Nava C, Bauermeister J. ADHD treatment in Latin America and the Caribbean. J Am Acad Child Adolesc Psychiatry. 2008;47(6):721-2. [ Links ]
11. Palacio JD, Botero-Franco D, Muñoz- Farias C, Vásquez-Rojas R, Carrizosa- Moog J. Hallazgos de una encuesta sobre la experiencia del manejo clínico del TDAH. Rev Colomb Psiquiatr. 2009;38(Supl 5): En prensa. [ Links ]
12. Palacio JD, Ruiz-García M, Bauermeister J, Montiel-Nava C, Henao GC, Agosta G. Algoritmo Latinoamericano de tratamiento multimodal para preescolares con trastorno por déficit de atención con hiperactividad (TDAH). Salud Mental. 2009;32(5). En prensa. [ Links ]
13. De la Peña F, Barragán-Pérez E, Rohde LA, Patiño R, Zavaleta P, Ulloa R, et al. Algoritmo Latinoamericano de tratamiento mutimodal para escolares con trastorno por déficit de atención con hiperactividad (TDAH). Salud Mental. 2009;32(5). En prensa. [ Links ]
14. Palacios-Cruz L, Zavaleta P, Patiño R, Abadi A, Diaz D, Taddey N, et al. Algoritmo Latinoamericano de tratamiento multimodal para adolescentes con trastorno por déficit de atención con hiperactividad (TDAH). Salud Mental. 2009;32(5). En prensa. [ Links ]
15. Ortiz-León S, Lichinsky A, Rivera L, Sentíes H, Grevet E, Jaimes-Medrano A. Algoritmo Latinoamericano de tratamiento multimodal para adultos con trastorno por déficit de atención con hiperactividad (TDAH). Salud Mental. 2009;32(5). En prensa. [ Links ]
16. Polanczyk G, Silva M, Lessa H, Biederman J, Rohde LA. The worldwide prevalence of ADHD: a systematic review and metaregression analysis. Am J Psychiatry. 2007;164(6):942-8. [ Links ]
17. Fayyad J, De Graaf R, Kessler R, Alonso J, Angermeyer M, Demyttenaere K, et al. Cross-national prevalence and correlates of adult attention-deficit hyperactivity disorder. Br J Psychiatry. 2007;190:402-9. [ Links ]
18. Kessler R, Adler L, Barkley R, Biederman J, Conners CK, Demler O, et al. The prevalence and correlates of adult ADHD in the United States: results from the National Comorbidity Survey Replication. Am J Psychiatry. 2006;163(4):716-23. [ Links ]
19. Pastura G, Mattos P, Campos Araujo A. Prevalência do transtorno do déficit de atenção e hiperatividade e suas comorbidades em uma amostra de escolares. Arq Neuropsiquiatr. 2008;65(4a):1078-83. [ Links ]
20. Lara MC, Romero T, Foncerrada H, Rebollo C, Aguilar J. Psicopatología y uso de tabaco en estudiantes de secundaria. Salud Mental. 2 006;29(6):48-56. [ Links ]
21. August G, Winters K, Realmuto G, Fahnhorst T, Botzet A, Lee S. Prospective study of adolescent drug use among community samples of ADHD and Non-ADHD participants. J Am Acad Child Adolesc Psychiatry. 2006;45(7):824-32. [ Links ]
22. Conners CK, Sitarenios G, Parker JD, Epstein JN. The revised Conners' Parent Rating Scale (CPRS-R): factor structure, reliability, and criterion validity. J Abnorm Child Psychol. 1998;26(4):257-68. [ Links ]
23. Conners CK, Sitarenios G, Parker JD, Epstein JN. The revised Conners Teacher Rating Scale (CTRS-R): factor structure, reliability, and criterion validity. J Abnorm Child Psychol. 1998;26(4):279-91. [ Links ]
24. Bauermeister J. Inventario de comportamiento preescolar (IDC-PRE). San Juan: Atención; 1995. [ Links ]
25. Bauermeister J. Hiperactivo, impulsivo, distraído ¿Me conoces?, Guía acerca del déficit de atención para padres, maestros y profesionales. San Juan: Atención; 2000. [ Links ]
26. Poblano A, Romero E. Tamizaje del trastorno por déficit de atenciónhiperactividad y su co-morbilidad en preescolares mexicanos por el ECI-4: resultados preliminares. Arq Neuro- Psiquiatr. 2006;64(4):932-6. [ Links ]
27 Ulloa R, Ortiz S, Higuera F, Nogales I, Fresán A, Apiquian R, et al. Estudio de fiabilidad interevaluador de la versión en español de la entrevista Schedule for affective disorders and schizophrenia for school-age children-present and lifetime version (K-SADS-PL). Actas Esp Psiquiatr. 2006;34(1):36-40. [ Links ]
28. Ulloa R. Comité Internacional para el Desarrollo y Estudio del Cuestionario para Escolares y Adolescentes Latinoamericanos del Trastorno por Déficit de Atención con Hiperactividad (CEAL-TDAH). Construcción, validez de constructo, criterio y confiabilidad interinformante del Cuestionario Latinoamericano de Detección del Trastorno por Déficit de Atención e Hiperactividad. 2008. [ Links ]
29. Ulloa R, de la Peña F, Palacios-Cruz L, Ortiz-León S, Palacio JD, Grevet E, et al. Cuestionario para Escolares y Adolescentes Latinoamericanos del Trastorno por Déficit de Atención con Hiperactividad (CEAL-TDAH): Validez y confiabilidad temporal. Salud Mental. 2009;32(Suppl 1). [ Links ]
30. Ulloa R. Construcción, validez de constructo, criterio y confiabilidad inter informante del Cuestionario Latinoamericano de Detección del Trastorno por Déficit de Atención e Hiperactividad. 2009. [ Links ]
31. Kessler R, Adler L, Ames M, Demler O, Faraone S, Hiripi E, et al. The World Health Organization adult ADHD selfreport scale (ASRS): a short screening scale for use in the general population. Psychol Med. 2005;35(2):245-56. [ Links ]
32 . Ortiz-León S, Jaimes-Medrano A, Tafoya A. Cuestionario de tamizaje para TDAH en estudiantes universitarios. Rev Fac Med UNAM. 2 009; en prensa. [ Links ]
33. Almeida Montes L, Friederichsen Alonso A, Olivia Hernández A, Rodríguez Carranza R, de la Peña F, Cortes Sortres J. Construction, validity and realiability of the screening scale "FASCT" for attention deficit hyperactivity disorder in adults (self Reported and observer versions). Actas Esp Psiquiatr. 2006;34(4):231-8. [ Links ]
34. Pliszka S, AACAP Work Group on Quality Issues. Practice parameter for the assessment and treatment of children and adolescents with attention-deficit/ hyperactivity disorder. J Am Acad Child Adolesc Psychiatry. 2 007;46(7):894- 921. [ Links ]
35. Pliszka SR, Crismon ML, Hughes CW, Corners CK, Emslie GJ, Jensen PS, et al. The Texas Children's Medication Algorithm Project: revision of the algorithm for pharmacotherapy of attention-deficit/hyperactivity disorder. J Am Acad Child Adolesc Psychiatry. 2006;45(5):642-57. [ Links ]
36. Taylor E, Döpfner M, Sergeant J, Asherson P, Banaschewski T, Buitelaar J, et al. European clinical guidelines for hyperkinetic disorder -- first upgrade. Eur Child Adolesc Psychiatry. 2 004;13 Suppl 1:I7-30. [ Links ]
37. Rappley MD. Clinical practice. Attention deficit-hyperactive disorder. N Engl J Med. 2005;352(2):165-73. [ Links ]
38. Bauermeister J, Canino G, Bravo M, Ramírez R, Jensen PS, Chavez L, et al.Stimulant and psychosocial treatment of ADHD in Latino/Hispanic children. J Am Acad Child Adolesc Psychiatry. 2003;42(7):851-5. [ Links ]
39. Ghuman J, Arnold L, Anthony B. Psychopharmacological and other treatments in preschool children with attention-deficit/hyperactivity disorder: current evidence and practice. J Child Adolesc Psychopharmacol. 2008;18(5):413-47. [ Links ]
40. Antshel K, Barkley RA. Psychosocial interventions in attention deficit hyperactivity disorder. Child Adolesc Psychiatric Clin N Am. 2 008;17(2):421 - 37. [ Links ]
41. De la Peña F, Barragán-Pérez E, Rohde LA, Patiño R, Zavaleta P, Ulloa R, et al. Algoritmo Latinoamericano de tratamiento integral para escolares con trastorno por déficit de atención con hiperactividad (TDAH). Salud Mental. 2009;32(5). [ Links ]
42. Dopheide J, Pliska S. Attention-deficit- hyperactivity disorder: an update. Pharmacotherapy. 2 009;29(6):656- 79. [ Links ]
43. Faraone SV, Biederman J, Spencer T, Aleardi M. Comparing the efficacy of medications for ADHD using metaanalysis. MedGenMed. 2006;8(4):4. [ Links ]
44. Klassen A, Miller A, Raina P, Lee SK, Olsen L. Attention-deficit hyperactivity disorder in children and youth: a quantitative systematic review of the efficacy of different management strategies. Can J Psychiatry. 1 999;44(10):1007- 16. [ Links ]
45. Purdie N, Hattie J, Carroll A. A review of the research on interventions for attention deficit hyperactivity disorder: what works best. Rev Educ Res. 2002;72(1):61-99. [ Links ]
46. Torgersen T, Gjervan B, Rasmussen K. Treatment of adult ADHD: Is current knowledge useful to clinicians? Neuropsychiatr Dis Treat. 2 008;4(1):177-86. [ Links ]
47. Abikoff H, Hechtman L, Klein R, Gallagher R, Pleiss K, Etcovitch J, et al. Social functioning in children with ADHD treated with long-term methylphenidate and multimodal psychosocial treatment. J Am Acad Child Adolesc Psychiatry. 2004;43(7):820-9. [ Links ]
48. MTA Cooperative Group. A 1 4 month randomized clinical trial of treatment strategies for attention deficit hyperactivity disorder. The MTA Cooperative Group. Multimodal Treatment Study of Children with ADHD. Arch Gen Psychiatry. 1999;56(12):1073-86. [ Links ]
49. Montiel-Nava C, Peña J, Montiel- Barbero I. Datos epidemiológicos del trastorno por déficit de atención con hiperactividad en una muestra de niños marabinos. Rev Neurol. 2003;37(9):815-9. [ Links ]
50. Herrera-Narváez G. Prevalence of attention deficit/hiperactivity disorder in 3 to 5 years-old children from Chillan, Chile. Theoria. 2005;14(2):45-55. [ Links ]
51. Pineda DA, Lopera F, Henao GC, Palacio JD, Castellanos FX. Confirmacion de la alta prevalencia del trastorno por deficit de atencion en una comunidad colombiana Internet. Barcelona: Revista de Neurologia; 2 001 Jun 21 de julio del 2 009 5 p. Disponible en: http://www.200.24.7.24/tmp/des/pub/trastorno.pdf. [ Links ]
52. Bauermeister J, Shrout P, Ramírez R, Bravo M, Alegría M, Martínez-Taboas A, et al. ADHD correlates, comorbidity, and impairment in community and treated samples of children and adolescents. J Abnorm Child Psychol. 2007;35(6):883-98. [ Links ]
53. Scandar R, Scandar M. Estudio preliminar de prevalencia del Trastorno por Déficit de Atención e Hiperactividad en preescolares de la República Argentina. TDAH Journal. 2004;7:5. [ Links ]
54. Lahey BB, Hartung C, Loney J, Pelham W, Chronis A, Lee S. Are there sex differences in the predictive validity of DSM-IV ADHD among younger children? J Clin Child Adolesc Psychol. 2007;36(2):113-26. [ Links ]
55. Ruiz-García M. Entidades médicas que evolucionan con intención e hiperactividad. En: Ruiz-García M (editor). Actualidades en el diagnostico y tratamiento del TDAH. Mexico DF: Editores de Textos Mexicanos; 2 007. p. 1 97-209. [ Links ]
56. Sonuga-Barke E, Daley D, Thompson M, Laver-Bradbury C, Weeks A. Parent-based therapies for preschool attention-deficit/hyperactivity disorder:a randomized controlled trial with a community sample. J Am Acad Child Adolesc Psychiatry. 2 001;40(4):402-8. [ Links ]
57. Brinkmeyer M, Eyberg S. Parent-child interaction therapy for oppositional children. En: Kazdin A, Weisz J (editores). Evidence-based psychotherapies for children and adolescents. New York: Guildford; 2003. p. 204-23. [ Links ]
58. Montiel-Nava C, Peña J, Espina-Mariñes G, Ferrer-Hernández M, López- Rubio A, Puertas-Sánchez S, et al. Estudio piloto de metilfenidato y entrenamiento a padres en el tratamiento de niños con trastorno por déficit de atención-hiperactividad. Rev Neurol. 2002;35(3):201-5. [ Links ]
59. Matos M, Bauermeister J, Bernal G. Parent- child interaction therapy for Puerto Rican young children with ADHD and behavior problems. Family Process. 2009;48(2):232-52. [ Links ]
60. McCabe K, Yeh M, Garland A, Lau A, Chavez G. The GANA Program: A tailoring approach to adapting parent child interaction therapy for Mexican Americans. Education and Treatment of Children. 2005;28(2):119-29. [ Links ]
61. Matos M, Torres R, Santiago R, Jurado M, Rodríguez I. Adaptation of parent-child interaction therapy for Puerto Rican families. Fam Process. 2006;45(2):205-22. [ Links ]
62. Abikoff H, Vitiello B, Riddle M, Cunningaham C, Greenhill L, Swanson J, et al. Methylphenidate effects on functional outcomes in the preschoolers with attention-deficit/hyperactivity disorder treatment study (PATS). J Child Adolesc Psychopharmacol. 2007;17(5):581-92. [ Links ]
63. Connor D. Preschool attention deficit hyperactivity disorder: a review of prevalence, diagnosis, neurobiology, and stimulant treatment. J Dev Behav Pediatr. 2002;23(1 Suppl):S1-S9. [ Links ]
64. Ghuman J, Riddle M, Vitiello B, Greenhill L, Chuang S, Wigal S, et al. Comorbidity moderates response to methylphenidate in the preschoolers with attention-deficit/hyperactivity disorder treatment study (PATS). J Child Adolesc Psychopharmacol. 2007;17(5):563-79. [ Links ]
65. Greenhill L, Kollins S, Abikoff H, Mc- Cracken J, Riddle M, Swanson J, et al. Efficacy and safety of immediate-release methylphenidate treatment for preschoolers with ADHD. J Am Acad Child Adolesc Psychiatry. 2 006;45(11 ):12 84- 93. [ Links ]
66. Wigal T, Greenhill L, Chuang S, McGough J, Vitiello B, Skrobala A, et al. Safety and tolerability of methylphenidate in preschool children with ADHD. J Am Acad Child Adolesc Psychiatry. 2006;45(11):1294-303. [ Links ]
67. Kratochvil C, Vaughan B, Mayfield-Jorgensen M, March JS, Kollins S, Murray D, et al. A pilot study of atomoxetine in young children with attention-deficit/ hyperactivity disorder. J Child Adolesc Psychopharmacol. 2 007;17(2):175- 85. [ Links ]
68. Ghuman J, Aman MG, Ghuman H, Reichenbacacher T, Gelenberg A, Wright R, et al. Prospective, naturalistic, pilot study of open-label atomoxetine treatment in preschool children with attention-deficit/hyperactivity disorder. J Child Adolesc Psychopharmacol. 2009;19(2):155-66. [ Links ]
69. Short E, Manos M, Findling R, Schubel E. A prospective study of stimulant response in preschool children: insights from ROC analyses. J Am Acad Child Adolesc Psychiatry. 2 004;43(3):251- 9. [ Links ]
70. DuPaul GJ, McGoey K, Eckert T, VanBrakle J. Preschool children with attention-deficit/hyperactivity disorder: impairments in behavioral, social, and school functioning. J Am Acad Child Adolesc Psychiatry. 2 001;40(5):508- 15. [ Links ]
71. DuPaul GJ, Eckert T. The effects of school-based interventions for attention deficit hyperactivity disorder: a meta-analysis. School Psychology Review. 1997;26(1):5-27. [ Links ]
72. Pelham W, Wheeler T, Chronis A. Empirically supported psychosocial treatments for attention deficit hyperactivity disorder. J Clin Child Psychol. 1998;27(2):190-205. [ Links ]
73. Nair V, Mahadevan S. Randomised controlled study-efficacy of clonidine versus carbamazepine in children with ADHD. J Trop Pediatr. 2 009;55(2): 116-21. [ Links ]
74. Weiss G, Hechtman LT. Hyperactive children grown up. 2 nd ed. New York: Guilford; 1992. [ Links ]
75. Spieker S, Larson N, Lewis S, Keller T, Gilchrist L. Developmental trajectories of disruptive behavior problems in preschool children of adolescent mothers. Child Dev. 2009;70(2):443-58. [ Links ]
76. Methylfenidate, atomoxetine and dexamfetamine for attention deficit hyperactivity disorder (ADHD) in children and adolescents. Review of technology appraisal 13 Internet. London: National Institute for Health and Clinical Excellence; 2 006 Mar. cited 2 009 May 5. Disponible en: www.nice.org.uk/TA098. [ Links ]
77. Fitzpatrick PA, Klorman R, Brumaghim JT, Borgstedt AD. Effects of sustainedrelease and standard preparations of methylphenidate on attention deficit disorder. J Am Acad Child Adolesc Psychiatry. 1992;31(2):226-34. [ Links ]
78. Newcorn J, Kratochvil C, Allen AJ, Casat C, Ruff D, Moore R, et al. Atomoxetine and osmotically released methylphenidate for the treatment of attention deficit hyperactivity disorder: acute comparison and differential response. Am J Psychiatry. 2008;165(6):721-30. [ Links ]
79. Biederman J, Spencer T. Psychoparmacological interventions. Child Adolesc Psychiatr Clin N Am. 2 008;17(2): 439-58. [ Links ]
80. Amiri S, Mohammadi MR, Mohammadi M, Nouroozinejad G, Kahbazi M, Akhondzadeh S. Modafinil as a treatment for attention-deficit/hyperactivity disorder in children and adolescents: a double blind, randomized clinical trial. Prog Neuropsychopharmacol Biol Psychiatry. 2008;1(32):145-9. [ Links ]
81. Barrickman LL, Perry PJ, Allen AJ, Kuperman S, Arndt SV, Herrmann KJ, et al. Bupropion versus methylphenidate in the treatment of attention-deficit hyperactivity disorder. J Am Acad Child Adolesc Psychiatry. 1 995;34(5):649-57. [ Links ]
82. Scahill L, Chappell P, Kim Y, Schultz RT, Katsovich L, Shepherd E, et al. A placebo-controlled study of guanfacine in the treatment of children with tic disorders and attention deficit hyperactivity disorder. Am J Psychiatry. 2001;158(7):1067-74. [ Links ]
83. Agarwal V, Sitholey P. Combination of atomoxetine and methylphenidate in attention deficit/hyperactivity disorder: a case report. J Can Acad Child Adolesc Psychiatry. 2008;17(3):160. [ Links ]
84. McLeary L, Ridley T. Parenting adolescents with ADHD: evaluation of a psychoeducation group. Parent Educ Couns. 1999;38(1):3-10. [ Links ]
85. Monastra V. Overcoming the barriers to effective treatment for attention-deficit/ hyperactivity disorder: A neuro-educational approach. Int J Psychophysiol. 2005;58(1):71-80. [ Links ]
86. Svanborg P, Thernlund G, Gustafsson P, Hägglöf B, Poole L, Kadesjö B. Efficacy and safety of atomoxetine as add-on to psychoeducation in the treatment of attention deficit/hyperactivity disorder: a randomized, double-blind, placebo-controlled study in stimulant-naïve Swedish children and adolescents. Eur Child Adolesc Psychiatry. 2009;18(4):240-9. [ Links ]
87. Chronis A, Chacko A, Fabiano G, Wymbs B, Pelham W. Enhancements to the behavioral parent training paradigm for families of children with ADHD: review and future directions. Clin Child Fam Psychol Rev. 2004;7(1):1-27. [ Links ]
88. Chronis A, Jones H, Raggi V. Evidence based psychosocial treatments for children with attention deficit/hyperactivity disorder. J Clin Psychol Rev. 2006;26(4):486-502. [ Links ]
89. Daly B, Creed T, Xanthopoulos M, Brown R. Psychosocial treatments for children with attention deficit/hyperactivity disorder. Neuropsychol Rev. 2007;17(1):73-89. [ Links ]
90. Pelham W, Fabiano G. Evidencebased psychosocial treatments for attention-deficit/hyperactivity disorder. J Clin Child Adolesc Psychol. 2008;37(1):184-214. [ Links ]
91. Taylor E, Dopfner M, Sergeant J, Asherson P, Banschewski T, Buitelaar J, et al. European clinical guidelines for hyperkinetic disorder -- first upgrade. Eur Child Adolesc Psychiatry. 2004;13(Suppl 1):17-30. [ Links ]
92. Biederman J, Faraone S, Milberger S, Guite J, Mick E, Chen L, et al. A prospective 4-year follow-up study of attention-deficit hyperactivity and related disorders. Arch Gen Psychiatry. 1996;53(5):437-46. [ Links ]
93. Wolraich M, Wibbelsman C, Brown T, Evans S, Gotlieb E, Knight JR, et al. Attention-deficit/hyperactivity disorder among adolescents: a review of the diagnosis, treatment, and clinical implications. Pediatrics. 2 005;11 5(6):1734-46. [ Links ]
94. Barkley RA, Murphy KR. Attentiondeficit hyperactivity disorder: A clinical workbook. 3 ed. New York: Guilford; 2007. [ Links ]
95. Weiss M, Hechtman L, Weiss G. ADHD in parents. J Am Acad Child Adolesc Psychiatry. 2000;39(8):1059-61. [ Links ]
96. Weiss M, Murray C. Assessment and management of attention deficit hyperactivity disorder in adults. CMAJ. 2003;168(6):715-22. [ Links ]
97. Peterson K, McDonagh M, Fu R. Comparative benefits and harms of competing medications for adults with attention-deficit hyperactivity disorder: a systematic review and indirect comparison meta-analysis. Psychopharmacology (Berl). 2008;197(1):1-11. [ Links ]
98. Olfson M, Marcus S, Zhang H, Wan G. Continuity in methylphenidate treatment of adults with attention-deficit/ hyperactivity disorder. J Manag Care Pharm. 2007;13(7):570-7. [ Links ]
99. Adler L, Spencer T, Williams D, Moore R, Michelson D. Long-term, open-label safety and efficacy of atomoxetine in adults with ADHD: final report of a 4-year study. J Atten Disord. 2008;12(3):248-53. [ Links ]
100. Wilens T, Adler L, Weiss M, Michelson D, Ramsey J, Moore R, et al. Atomoxetine treatment of adults with ADHD and comorbid alcohol use disorders. Drug Alcohol Depend. 2 008;96(1-2):145-54. [ Links ]
101. Safren S, Otto M, Sprich S, Winnett C, Wilens T, Biederman J. Cognitive- behavioral therapy for ADHD in medication-treated adults with continued symptoms. Behav Res Ther. 2005;43(7):831-42. [ Links ]
102. Stevenson C, Whitmont S, Bornholt L, Livesey D, Stevenson R. A cognitive remmediation program for adults with attention deficit hyperactivity disorder. Aust N Z J Psychiatry. 2 002;36(5):610- 6. [ Links ]
103. Bramham J, Young S, Bickerdike A, Spain D, McCartan D, Xenitidis K. Evaluation of group cognitive behavioral therapy for adults with ADHD. J Atten Disord. 2009;12(5):434-41. [ Links ]
104. Virta M, Vendepää, A, Grönroos N, Chydenius E, Partinen M, Vataja R, et al. Adults with ADHD benefit from cognitive behaviorally oriented group rehabilitation: a study of 2 9 participants. J Atten Disord. 2008;12(3):218-26. [ Links ]
Conflicto de interés: los autores manifestamos que no tenemos ningún conflicto de interés en este artículo.














