Serviços Personalizados
Journal
Artigo
Indicadores
-
 Citado por SciELO
Citado por SciELO -
 Acessos
Acessos
Links relacionados
-
 Citado por Google
Citado por Google -
 Similares em
SciELO
Similares em
SciELO -
 Similares em Google
Similares em Google
Compartilhar
Revista Colombiana de Psiquiatría
versão impressa ISSN 0034-7450
rev.colomb.psiquiatr. v.39 supl.1 Bogotá fev. 2010
Tratamiento de adicciones en Colombia
Treatment of Addiction in Colombia
Delia Cristina Hernández1
1 Médica psiquiatra. MS en conductas adictivas. Docente Investigadora de la Facultad de Medicina de la Universidad Libre. Directora General Fundar Colombia (Centro de prevención y rehabilitación de adicciones). Cali, Colombia.
Correspondencia Delia Cristina Hernández Librado Centro de Prevención y Rehabilitación de Adicciones Fundar Colombia
Calle 6 Oeste No. 29-35 B Tejares de San Fernando Santiago de Cali, Colombia deliacris05@gmail.com
Recibido para evaluación: 7 de mayo del 2010 Aceptado para publicación: 2 de agosto del 2010
Resumen
Introducción: Frente a la polémica sobre la penalización de la dosis personal y la pretensión inicial de forzar a los consumidores a tratarse, es importante precisar los contextos legal, epidemiológico, social y clínico de la problemática y los tratamientos disponibles en el país. Objetivo: Revisar los aspectos epidemiológicos, sociales y de comorbilidad de los trastornos adictivos y relacionarlos con las características de los centros de tratamiento existentes en el país. Método: Búsqueda en bases de datos Pubmed, EBSCO, Host y OVID SP, utilizando como palabras clave: adicción, tratamiento, comorbilidad y sustancias psicoactivas (SPA). Se priorizaron los trabajos publicados en la última década con estricta metodología científica. Se incluyeron publicaciones anteriores por tratarse de los primeros estudios epidemiológicos nacionales sobre consumo de SPA. Resultado: El consumo de SPA continúa en aumento. Está frecuentemente asociado con enfermedad mental (trastorno de personalidad, trastorno bipolar I y II, trastornos de ansiedad y psicosis), por lo que se requiere manejo profesional especializado. Conclusión: El consumo de SPA (un problema de salud pública), necesita un tratamiento integrado que considere las individualidades del sujeto y su comorbilidad. Los centros de tratamiento disponibles en el país son insuficientes para satisfacer la demanda. Un gran número de ellos carecen de los elementos mínimos para garantizar una atención adecuada, así como la identificación de patología dual.
Palabras clave: Trastornos relacionados con sustancias, centros de tratamiento de abuso de sustancias, trastornos mentales.
Abstract
Introduction: In the face of recent debates linked to the penalization of the personal dose and the intention of implementing a mandatory rehabilitation treatment for consumers it is important to analyze all legal, epidemiological, social and clinical contexts of the problem and the treatment options available in the country. Objective: To review the epidemiological, social and comorbidity aspect of the addictive conducts and establish a relationship with the characteristics of the treatment centers existing in the country. Method: A research using Pubmed, EBSCO, Host and OVID SP databases, using keywords such as addiction, treatment, comorbidity, psychoactive substances (PAS). The works, published in the last decade were prioritized using strict scientific methodology. Prior publications were included since they were the first national epidemiological studies on PAS. Results: The PAS consumption continues to expand in the country and is strongly associated to mental illness (personality disorders, bipolar I and II disorder, anxiety disorders and psychosis). These can be identified and treated by specialized professionals. Conclusion: The PAS consumption (a public health issue) requires an integrated treatment that takes into consideration the particularities of each subject and its co morbidity. The available treatment centers are insufficient to satisfy the demand. A vast number of them do not have the minimum elements to guarantee an adequate treatment and to identify the dual pathology involved.
Key words: Substance-related disorders, substance abuse treatment centers, mental disorders.
Introducción
Frente a la polémica desatada en el 2009 con respecto a la penalización de la dosis personal, la pretensión inicial de forzar a los consumidores a que sigan un tratamiento de rehabilitación, el Decreto 4975 del 23-11-20092, el Decreto 131 del 21-1-20103 y el Decreto 1354 de la misma fecha, es importante precisar el marco en el que se desarrollan las problemáticas vinculadas al consumo de SPA5 y los recursos con los que contamos en el país.
Epidemiología
De acuerdo con el informe mundial sobre drogas realizado por la ONUDD 2008 en población entre 15 a 64 años (1) cada año mueren en el mundo 5 millones de personas a causa del tabaco, y 2,5 millones, a causa del alcohol, así como 200.000, por efecto de las drogas ilícitas. Son el tabaco y el alcohol las que tienen mayores repercusiones en la salud pública. Entre 172 y 250 millones de personas refieren haber consumido drogas ilícitas por lo menos una vez el año anterior.
Se reportan como consumidores problemáticos de 18 a 38 millones de personas entre los 15 y los 64 años. Entre 143 y 190 millones refieren haber consumido cannabis al menos una vez en 2007; a ello le siguen los estimulantes anfetamínicos (metanfetamina y metilenedioximetanfetamina) y la cocaína, la cual reportan haberla consumido de 16 a 21 millones de personas al menos una vez el año anterior. De 15 a 21 millones consumieron opiáceos y de 11 a 21 millones de personas usaron drogas inyectables; de estos últimos, entre 800.000 y 6,6 millones están infectados de VIH.
Según el estudio Nacional de Salud Mental en Colombia 2003 (2), los trastornos asociados al uso de sustancias psicoactivas, incluyendo el alcohol, ocupan el tercer lugar de asiduidad (10,6%) después de los trastornos de ansiedad (19,3%) y del estado de ánimo (15%); 1 de cada 15 colombianos abusa del alcohol, 1 de cada 200 depende de él y 1 de cada 100 abusa de otras sustancias.
El último estudio nacional de consumo de drogas 2008 (3) muestra que un 12,2% de la población total (35% de los consumidores de alcohol) presenta un consumo problemático de alcohol (mediante test AUDIT)6 lo que equivale a 2,4 millones de personas; de estas un 1,57% (311.304 personas) presentan comportamientos indicativos de dependencia, y entre ellas, a su vez, el mayor porcentaje se encuentra en el grupo de edad entre los 18 y 24 años, seguido por el grupo entre los 25 y 34 años. De cada 4 personas con consumo problemático 3 son hombres y 1 es mujer; el consumo afecta especialmente a jóvenes y adultos en edad productiva.
Con respecto al uso de drogas ilícitas e inhalantes, el 9,1% de la población global ha usado alguna de estas al menos una vez en su vida; el grupo de edad con mayor prevalencia del último año de uso de drogas ilícitas es el de 18 a 24 años, con cerca del 6%, seguido por el grupo de 15 a 34 años, con un 3,8%, y el de 12 a 17 años, con un 3,4%.
En términos geográficos Medellín y el área metropolitana, con un 6,3%, y Cali y Yumbo, con un 4,9%, registran las mayores tasas de consumo. La edad promedio de inicio en el consumo es de 18 años para hombres y mujeres; el 50% inicia el consumo a los 17 años o antes. El 1,5% de la población colombiana (300.000 personas) podrían ser consideradas en abuso o dependencia (1 de cada 2 consumidores).
La marihuana continúa siendo la sustancia ilícita de mayor preferencia en el país en los diferentes estudios, con una prevalencia de vida cercana al 5% en 1992 (4), y del 9% en 1996 (5), en la encuesta nacional de 2002 (6); del 7,6% en la encuesta realizada en 2004 (7); y del 8%, en 2008. Más del 56% de estas personas (al menos 254.000 en el país) muestra signos de abuso o dependencia de dichas sustancias.
El mayor índice de consumo de cocaína se observa en el grupo de edad entre los 25 y los 34 años, seguido por el grupo de 18 a 24 años; las prevalencias de vida no superan el 5% en los diferentes estudios, y se registra un 2,5% en el último de ellos (2008). De estas personas, un 60% clasifica en los grupos de abuso o dependencia (cerca de 85.000 personas); el porcentaje de mujeres con signos de abuso o dependencia es más alto que en los hombres.
El uso de bazuco asociado a patrones de consumo muy compulsivo es más habitual en los estratos 1 a 3; el 83% de los consumidores (26.000 personas) clasifican para abuso y dependencia, y éste es el principal motivo de ingreso a tratamiento, pese a tener bajos registros en prevalencia de vida en los estudios: 1,5% en 1996, 1,2% en 2001, 1,4% en 2004 y 1,1% en 2008.
El uso de éxtasis, de inhalables, de tranquilizantes sin prescripción, de anestésicos, de vasodilatadores y de alucinógenos se suma a los viejos conocidos, y produce cuadros cada vez más complejos. De igual manera, el uso de heroína continúa incrementándose, tanto esnifada como inyectada (con el riesgo asociado de VIH y hepatitis B o C). El policonsumo es más la regla que la excepción en los consumidores.
Comorbilidad
La comorbilidad del consumo de SPA y otros desórdenes del eje I y II son altos, asociados a problemas de mayor severidad. Del 13% al 45% de las personas que abusan de sustancias psicoactivas tienen una enfermedad mental. Del 15% al 50% de pacientes con esquizofrenia abusará de la cocaína alguna vez en la vida, del 53% al 100% de las personas con abuso de SPA tiene un trastorno de personalidad (8).
Los adolescentes consumidores presentan muy a menudo trastornos depresivos (9,10). La marihuana puede inducir psicosis de características esquizofreniformes; especialmente, en individuos jóvenes con consumos fuertes de la sustancia; aunque se requieren mayores estudios y no se pueden descartar del todo sesgos en algunas muestras, los hallazgos no deben ser subestimados, según Arend et al. (11), Arsenault et al. (12), Henquet et al. (13), Zammit et al. (14) y Ferguson et al. (15), entre otros. Existe evidencia de que la marihuana da lugar a cuadros afectivos y ansiosos, aunque menos fuerte que para la psicosis, según Brook et al. (16), Patton et al. (17), Moore et al. (18), Witkin et al. (19).
Los pacientes bipolares son más propensos a desarrollar dependencia del alcohol y consumo de SPA que la población general. De acuerdo con diferentes estudios con muestras poblacionales grandes, la prevalencia de trastornos por consumo de alcohol en pacientes con trastorno bipolar tipo I oscila entre el 36% y el 61,9%, y del 4% al 46%, para trastornos asociados al consumo de otras sustancias, donde los mayores porcentajes están a cargo de la marihuana seguida por la cocaína y los opioides (19-25), Los pacientes con trastorno afectivo bipolar deben ser advertidos sobre el riesgo de desarrollar trastornos por uso de sustancias.
Tener un trastorno comórbido se asocia a peor pronóstico tanto del tratamiento de rehabilitación como de la enfermedad asociada, funcionamiento adaptativo deteriorado con mayor comportamiento antisocial, y problemas legales (26); además, estas personas tienen mayor dificultad para adherirse a la medicación y al tratamiento tanto del trastorno afectivo como de rehabilitación, lo que los hace más propensos a las recaídas en consumo e incrementa las hospitalizaciones por cuenta de la enfermedad afectiva, Adicionalmente, presentan mayor impulsividad y riesgo de intento suicida (27), y requieren la adición de tratamientos específicos farmacológicos y psicosociales (28). Lamentablemente, aunque vinculada con la ausencia de tratamientos integrales, la presencia de patologías psiquiátricas es motivo de exclusión habitual en las terapias de grupo para pacientes adictos, y el consumo de SPA es, a menudo, motivo de exclusión de los ensayos clínicos.
Las complicaciones médicas derivadas de la drogadicción también son usuales, y están determinadas, fundamentalmente, por la sustancia de abuso y la vía de administración; incluyen los trastornos asociados al daño en los diferentes órganos (29-35) y comprenden los denominados trastornos inducidos por el uso de SPA (delirium, psicosis, intoxicaciones, abstinencia, sobredosis, trastornos del ánimo, del sueño y sexuales, entre otros), descritos en el DSM-IV (36) y CIE-10 (37). Las complicaciones asociadas al uso de drogas por vía endovenosa son cada vez mayores, en la medida en que aumenta el número de usuarios de heroína (38).
De acuerdo con lo anterior, es útil considerar los aspectos mínimos con los que debe contar un tratamiento y la disponibilidad de estos en nuestro país.
Tratamiento
Un tratamiento de rehabilitación puede definirse como el conjunto de estrategias e intervenciones estructuradas para tratar los problemas de salud y de otra índole causados por el abuso de drogas, y para aumentar y optimizar el desempeño personal y social. Según la OMS, se aplica tal nombre al proceso que comienza cuando los usuarios de sustancias psicoactivas entran en contacto con un proveedor de servicios de salud o de otro servicio comunitario, y puede continuar a través de una sucesión de intervenciones concretas, hasta cuando se alcance el nivel de salud y bienestar más alto que sea posible (39,40).
La rehabilitación implica tratar la intoxicación (proporcionar contención y seguridad a los pacientes en un ambiente seguro y controlado), puede incluir que se acelere la eliminación de sustancias del cuerpo, aumentar la tasa de secreción mediante hidratación o revertir los efectos de la droga mediante el uso de antagonistas, y tratar con fármacos y estrategias psicosociales los síntomas de abstinencia (abundantes en adictos al alcohol, a las benzodiacepinas y a los opioides), para suprimirlos o disminuirlos (41-54). Puede ser útil tratar la deshabituación con fármacos agonistas; los efectos reforzantes, con fármacos antagonistas; y la compulsión al consumo, o craving, con anticonvulsivantes, o disuasores como el disulfiram) (55,56), además de los trastornos físicos o psiquiátricos asociados.
Requiere, por otra parte, la adquisición de conciencia por parte del sujeto sobre la problemática vinculada al consumo; generalmente, esta conciencia se presenta antes en el contexto familiar que en el propio adicto, por lo que sus familiares adquieren fundamental importancia en el proceso de recuperación, y su participación debe ser evaluada, definida y orientada (57-59).
La motivación para el tratamiento es fundamental: los pacientes pueden tardar años en buscar ayuda, muchos desertan después de las primeras entrevistas y algunos nunca consideran la posibilidad de un tratamiento de rehabilitación; los resultados pueden verse afectados cuando esto se produce para eludir una situación vital complicada o difícil como consecuencia del consumo (rupturas, divorcios, problemas legales), ya que pueden dejar prematuramente el tratamiento (60).
El ámbito de tratamiento ideal para el paciente es el menos restrictivo posible, siempre y cuando sea seguro y eficaz. Se ha confirmado la utilidad del manejo ambulatorio comparado con el residencial, sin excluir la necesidad que algunos pacientes tienen de este último; depende, por lo tanto, de la capacidad que el paciente tenga de abstenerse de consumir sustancias legales e ilegales, de su capacidad de cooperación y autocuidado, de su habilidad para identificar y evitar conductas de riesgo, de su estado físico, mental y emocional, de su capacidad de controlar impulsos, de su red de apoyo y de los antecedentes de respuesta a tratamientos previos (61-63).
El National Institute on Drug Abuse (NIDA) considera principios de un tratamiento de adicción a drogas los siguientes (64):
1. No existe un tratamiento único que sea apropiado para todos los individuos.
2. Los tratamientos efectivos deben estar disponibles de inmediato, cuando el cliente los necesite.
3. Los tratamientos efectivos atienden múltiples necesidades del individuo, y no sólo el uso de drogas.
4. Tanto el tratamiento como el plan de servicios que se ofrece a un individuo debe ser evaluados y modificados constantemente, para asegurar que atienden las necesidades del cliente.
5. Permanecer en un tratamiento por un periodo adecuado de mínimo 3 o 6 meses en la primera fase es crítico para la efectividad de éste.
6. La administración de medicamentos es un elemento importante en el tratamiento de algunos pacientes; especialmente, cuando se combina con otras terapias conductuales.
7. Personas en uso, abuso o dependencia de drogas que presentan, además, otro trastorno mental (doble diagnóstico) tienen que recibir tratamiento para ambos trastornos en una forma integrada.
8. La consejería individual y de grupo, así como otras terapias conductuales, son componentes esenciales para la efectividad de un tratamiento de adicciones.
9. La desintoxicación médica es sólo la primera etapa del tratamiento de adicciones, y por sí sola hace muy poco para cambiar el uso o abuso prolongados de drogas.
10. El tratamiento no necesita ser voluntario para ser efectivo.
11. La posibilidad de uso de drogas durante el tratamiento debe ser supervisado constantemente.
12. Los programas de tratamiento deben proveer evaluación para VIH/sida, hepatitis B y C, tuberculosis y otras enfermedades infecciosas, y deben proveer también consejería sobre conductas de riesgo y prevención de dichas enfermedades.
13. La recuperación de la dependencia de drogas puede ser un proceso a largo término, y muy a menudo requiere múltiples episodios de tratamiento.
Adicionalmente, en todo plan de tratamiento se deben tener en cuenta la creación y mantenimiento de una relación terapéutica que favorezca la comunicación y la participación del paciente, el control de su estado clínico, la elaboración de estrategias para alcanzar la abstinencia completa (depende del tipo de programa) o reducir los efectos producidos por el consumo, la elaboración de un plan de prevención de recaídas con elementos generales y particulares, de acuerdo con la experiencia del sujeto, debe incorporar servicios de información, y de psicoeducación a pacientes y acudientes (50), de sensibilización pública, de asesoramiento, de seguimiento y de reinserción social (65).
En Colombia el Ministerio de la Protección Social realizó un diagnóstico situacional de centros de atención de drogadicción (CAD)7 en 2004 (66), y encontró que 357 programas ofrecían servicios de desintoxicación, tratamiento, rehabilitación y reincorporación social y laboral en 23 de los 32 departamentos del país; la mayoría de ellos, según el modelo de comunidad terapéutica y residencial, seguido por los programas de teoterapia, y estaban concentrados principalmente en Cundinamarca, Antioquia, Valle del Cauca y Risaralda; en departamentos con alta prevalencia de consumo, por otra parte, no había mayor oferta de tratamientos.
El perfil de los usuarios mostraba necesidades específicas en salud física y mental, educación, empleo y situación legal, así como patrones de consumo complejo y de alto riesgo; especialmente, en lo relacionado con infecciones (VIH/sida, hepatitis) en las que era poca la oferta. No se encontraron centros especializados en manejo de mujeres, niños o adolescentes, y muy pocos centros ofrecían intervenciones para manejo de consumo incipiente o experimental.
Pocas entidades tenían recurso humano con formación específica en el área de adicciones; el estado de salud mental era determinado sólo en el 21% de las instituciones, a través de entrevistas con no profesionales ("se observaba" si estaba o no saludable en este aspecto).
La mayoría de las instituciones no tenían información organizada de los pacientes que atendían, ni del desenlace de sus tratamientos. La oferta especializada para el manejo de intoxicaciones y sobredosis era escasa.
La evaluación psiquiátrica se llevaba a cabo en un poco más de la tercera parte de las entidades. En el 20% no había evaluación psicológica, el 40% carecía de evaluación médica, y el 54%, de exámenes diagnósticos. La desintoxicación farmacológica o el uso de medicamentos estaban disponibles en el 16%.
Aunque las condiciones de los centros de rehabilitación ha mejorado gracias a la definición, establecimiento, difusión y asesoría sobre los requisitos mínimos para el funcionamiento de los CAD en el marco del sistema obligatorio de garantía de calidad, por el Decreto 10-11 de 20068, la Resolución 1043 de 2006 anexos 1 y 29, la Resolución 131510 y la exigencia de inscribirse en el registro especial de prestadores de servicios de salud.
En febrero de 2010 estaban inscritos 284 centros, distribuidos en 104 residenciales, 88 ambulatorios, 58 de alta complejidad y 34 servicios de toxicología; de estos, un 89% eran de carácter privado, y un 11%, de carácter público: una oferta a todas luces insuficiente para satisfacer la demanda. Los CAD están clasificados de acuerdo con su capacidad instalada en centros de baja complejidad (en los que no se considera la presencia del psiquiatra), y que, por lo tanto, no contarán con la posibilidad de identificar y manejar una patología dual, por lo menos tempranamente, de mediana com plejidad (con psiquiatra) ni de alta complejidad (UAICA)11 .
No existe en dichos centros un tamizaje inicial reglamentado que brinde los elementos suficientes para determinar el tipo de atención que requiere un paciente, por lo cual termina recibiendo tratamiento en el lugar donde puede pagar o al que es remitido por la EPS posteriormente a evaluación del comité técnico (hasta ahora, cuando tiene mucha suerte), y después del Decreto131 (artículo 162) —el cual plantea que el POS cubrirá, fundamentalmente, atención medica y odontológica de baja complejidad— parece que podrían predominar los criterios de tipo técnico sobre los de tipo médico-científico, y es importante recalcar que los trastornos adictivos, definitivamente, no son de baja complejidad.
Los criterios de selección del centro por parte de las EPS no siempre son claros; no todos tienen en cuenta cuáles son los CAD habilitados, pero es probable que el costo influya de manera significativa. Sin el personal calificado disponible para realizar una completa evaluación del estado del paciente en diferentes momentos del tratamiento, es poco probable identificar y manejar los cuadros agudos asociados al consumo, así como la presencia de patología dual. Los síntomas de un desorden bipolar pueden emerger durante el curso de una intoxicación alcohólica o un síndrome de abstinencia, o pueden hacerse evidentes después de las primeras 4 semanas de tratamiento, ya transcurrida la fase de desintoxicación. Todo esto contribuye a ensombrecer el pronóstico ya reservado en un número importante de pacientes.
Con respecto al manejo de adictos a heroína y otros opioides, pocos centros están preparados para realizar manejos de desintoxicación y deshabituación apropiados, y la mayoría no tiene experticia en el manejo de agonistas opioides. Esto puede generar serios problemas a largo plazo, al no tener claros los protocolos y recomendaciones, pues personas que se habrían beneficiado de su uso no los reciben, y otras con indicación limitada a la desintoxicación (por dosis, tiempo de uso, clínica, redes de apoyo) se han convertido en usuarios de programas de mantenimiento con metadona (algunos han empezado a traficar con la sustancia adquirida de esta manera).
Conclusiones
La realidad del país nos muestra un incremento en el consumo de alcohol que continúa siendo, en todas las regiones de Colombia y en todos los grupos poblacionales, la mayor fuente de problemas sociales, así como un aumento en el uso de otras SPA a expensas de jóvenes y personas en edad productiva.
Los profesionales de la salud en nuestro país carecen de formación en el área de la farmacodependencia; son muy pocas las instituciones universitarias que involucran de manera amplia y coherente este tema en los currículos de pregrado y posgrado, y los resultados son evidentes: se reflejan en la ausencia de diagnósticos oportunos en atención primaria y en la escalada a trastornos más serios (67,68).
Otros factores son: la subestimación del consumo problemático de alcohol vinculado a patrones culturales, la resistencia de los médicos a evaluar sus propios hábitos de consumo —considerados incluso mayores que en la población general (67)— y el desconocimiento de los trastornos vinculados al consumo de SPA, especialmente, las dependencias, las cuales, por no ser reconocidas como enfermedades crónicas que requieren seguimiento a largo plazo y que tienen una alta posibilidad de recaídas, siguen siendo motivo de vergüenza y estigmatización, incluso por parte el personal de salud.
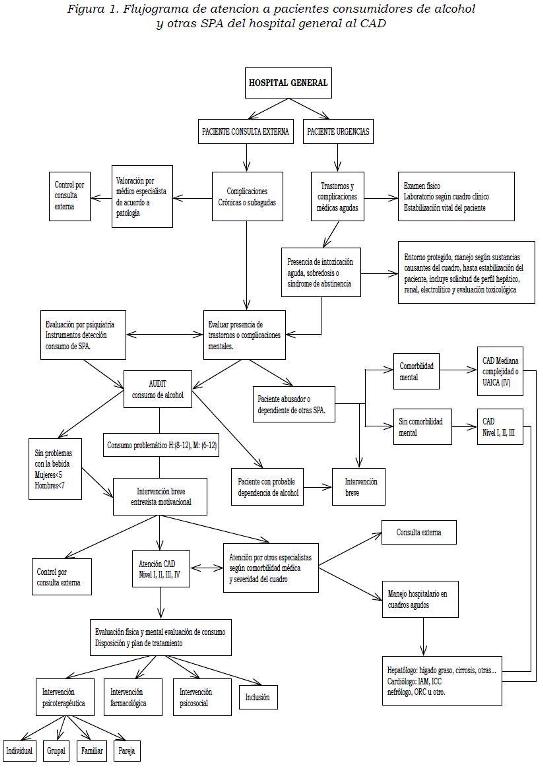
La inclusión de tamizaje en los protocolos de atención de los diferentes servicios de las instituciones de salud facilitaría la detección y la remisión oportuna a las instancias a las que debe acceder el paciente de acuerdo con una determinación previa de los servicios disponibles (redes) y con la realización de una historia detallada, que incluya el patrón de uso de la sustancia y una completa evaluación del estado físico y mental, así como de los trastornos médicos y psiquiátricos comórbidos, los tratamientos previos y la evaluación del desempeño en las diferentes áreas de su vida (69-73) (Figura 1).
Un porcentaje importante de pacientes con consumo problemático de alcohol podría mejorar su conducta a través de intervenciones sencillas y de probada eficacia, como la entrevista motivacional (entre otras intervenciones breves) (74-76), y evitar el desarrollo de patrones de abuso, dependencia y otras consecuencias adversas.
Los programas de prevención realizados se caracterizan, en su mayoría, por acciones aisladas, episódicas, con limitadas coberturas, sin evaluación de impacto y con desconocimiento de una situación cambiante en lo que se refiere a nuevas sustancias y sus patrones de uso, así como de las tendencias culturales que favorecen cada vez más la gratificación inmediata.
La Comisión Latinoamericana sobre Drogas y Democracia 200812 recomienda tratar el consumo de drogas como una cuestión de salud pública, reducir el consumo mediante acciones de información y prevención y focalizar la represión sobre el crimen organizado; esto implica la conveniencia de descriminalizar la tenencia de marihuana para consumo personal.
Todos los afectados deberían tener acceso a un tratamiento, pero es evidente que un gran número de los centros de rehabilitación en el país carecen de los requisitos mínimos necesarios para tratar de manera integral a pacientes con trastornos por uso, abuso de sustancias y patología dual. Las mujeres, quienes a menudo tienen que superar más dificultades que los hombres para tener acceso a tratamiento y presentan más variaciones en el curso y en el pronóstico con respecto a estos, podrían beneficiarse de intervenciones específicas de género (77-81).
El país carece de centros especializados en el manejo de niños y adolescentes consumidores (81-82).
El sistema de referencia y contrarreferencia es inadecuado, en la medida en que las redes de atención no están organizadas, ni lo están los criterios que determinan la elección del tratamiento más adecuado para cada paciente (82-83).
Es fundamental el desarrollo de protocolos para manejo de consumidores de heroína (no unificados hasta ahora) y la definición, de acuerdo con nuestra realidad, de la pertinencia o no de los tratamientos de mantenimiento con metadona o con otros agonistas opioides (83-85). Adicionalmente, se requiere poner en marcha el sistema de inclusión social para consumidores. Todo lo anterior amerita dirigir atención y esfuerzos a fortalecer los centros existentes y a capacitar a los profesionales en salud, procesos que durante los últimos tiempos han sido liderados por el Ministerio de la Protección Social a través de las secretarías de salud departamentales y municipales, en el marco del Plan Nacional de reducción del consumo de SPA13 , y que podría beneficiarse ampliamente con la participación de comunidades científicas como la Asociación Colombiana de Psiquiatría.
Es importante observar las tendencias en el consumo de drogas ilícitas entre los jóvenes, que pueden indicar cambios en la disponibilidad o percepciones sociales acerca del consumo, tan útiles a la hora de diseñar cualquier intervención, o a la hora de promover en instituciones de educación básica y secundaria programas continuados, coherentes, con evaluación de impacto y que tengan en cuenta las necesidades y características de nuestras comunidades y los antecedentes de trabajos previos en estas, con intervenciones incluidas de manera transversal en los diferentes ejes temáticos.
El trabajo que involucra a la comunidad debe involucrarla como a un observador que se observa a sí mismo y participa activamente en sus procesos de desarrollo definiendo sus necesidades y satisfactores, y ya no más como a un sujeto pasivo, inmerso en el asistencialismo, sino como un actor que promueve y apoya acciones encaminadas a su fortalecimiento y el de su comunidad. Desconocer los diferentes factores que inciden en una problemática tan compleja puede llevarnos a cometer muchos errores.
2 Decreto 4975 de 2009: por el cual se declara el estado de emergencia social en todo el territorio nacional.
3 Decreto 131 de 2010: por medio del cual se crea el Sistema Técnico Científico en Salud, se regula la autonomía profesional y se definen aspectos del aseguramiento del POS.
4 Decreto 135 de febrero 2010: por el cual se distribuyen recursos del FRISCO para el fortalecimiento de la política Nacional para la reducción del consumo de sustancias psicoactivas y su impacto.
5 SPA: sustancias psicoactivas.
6AUDIT: el Cuestionario de Identificación de los Trastornos debidos al Consumo de Alcohol AUDIT (Development of the Alcohol Use Disorders Identification Test) fue específicamente diseñado para la detección temprana de personas con consumo problemático o perjudicial de alcohol, y desarrollado por la Organización Mundial de la Salud (OMS).
7 CAD: Centro de Atención en Drogodependencia.
8 Diario Oficial 46.230, Decreto 1011, 03/04/2006, "Por el cual se establece el Sistema Obligatorio de Garantía de Calidad de la Atención de Salud del Sistema General de Seguridad Social en Salud".
9 Anexo Técnico No.2, Manual Único de Procedimientos de Habilitación, de la Resolución No. 1043, del 3 de abril de 2006, "Por la cual se establecen las condiciones que deben cumplir los Prestadores de Servicios de Salud para habilitar sus servicios e implementar el componente de auditoría para el mejoramiento de la calidad de la atención y se dictan otras disposiciones".
10 Resolución número 00315 del 25 de abril de 2006, Hoja 7 de 38, continuación de la Resolución "Por la cual se definen las Condiciones de Habilitación para los Centros de Atención en Drogadicción y servicios de Farmacodependencia, y se dictan otras disposiciones".
11 UAICA: Unidad de Atención Integrada en Conductas Adictivas (CAD de alta complejidad)
12 La Comisión Latinoamericana sobre Drogas y Democracia es una iniciativa de los ex presidentes Fernando Henrique Cardoso, de Brasil, César Gaviria, de Colombia, y Ernesto Zedillo, de México, en respuesta a las preocupaciones relacionadas con la problemática del consumo y tráfico de drogas en América Latina. Marzo 2008-2009.
13 Comisión Nacional de Reducción de la Demanda de Drogas. Política Nacional para la reducción del consumo de sustancias psicoactivas y su impacto. Plan Nacional de Reducción del Consumo de Drogas 2009 y 2010. Noviembre de 2008, Bogotá, D. C.
Referencias
1. Naciones Unidas. Informe Mundial Sobre Drogas, 2009. Ginebra: Oficina de las Naciones Unidas contra la Droga y el Delito (ONUDD); 2009. [ Links ]
2. Colombia, Ministerio de la Protección Social, Fundación FES Social. Segundo Estudio Nacional de Salud Mental - 2003. Bogotá: Ministerio de la Protección Social. [ Links ]
3. Colombia, Ministerio de la Protección Social, Dirección Nacional de Estupefacientes. Estudio Nacional de Consumo de Drogas en Colombia -2009. Bogotá: Ministerio de la Protección Social, Dirección Nacional de Estupefacientes; 2009. [ Links ]
4. Colombia, Dirección Nacional de Estupefacientes, Fundación Santa Fe de Bogotá. Estudio Nacional Sobre Consumo de Sustancias Psicoactivas. Bogotá: Dirección Nacional de Estupefacientes, Fundación Santa Fe de Bogotá; 1992. [ Links ]
5. Colombia, Dirección Nacional de Estupefacientes -DNE-, Fundación Santa Fe de Bogotá. Segundo Estudio Nacional Sobre Consumo de Sustancias Psicoactivas. Bogotá: Dirección Nacional de Estupefacientes -DNE-, Fundación Santa Fe de Bogotá; 1996. [ Links ]
6. Colombia, Presidencia de la República. Rumbos, juventud y consumo de Sustancias Psicoactivas; resultados de la Encuesta Nacional de 2001 en jóvenes escolarizados de 10 a 24 años. Bogotá: presidencia de la República; 2002. [ Links ]
7. Colombia, Ministerio de la Protección Social. Encuesta Nacional Sobre Consumo SPA en jóvenes escolares 12-17 años. Bogotá: CICAD/OEA; 2004. [ Links ]
8. Rush B, Koegl CJ. Prevalence and profile of people with co-ocurring mental and substance use disorders within a comprehensive mental health system. Can J Psychiatry. 2008;53(12):810-21. [ Links ]
9. Rao U, Hammen CL, Polland RE. Mechanisms underlying the comorbidity between depressive and addictive disorders in adolescents: interactions between stress and HPA activity. Am J Psychiatry. 2009;166(3):361-9. [ Links ]
10. Fidalgo TM, Silveira ED, Silveira DX. Psychiatric comorbidity related to alcohol use among adolescents. Am J Drug Alcohol Abuse. 2008;34(1):83-9. [ Links ]
11. Arendt M, Rosenberg R, Foldagor L, Perto G, Munk-Jorgensen P Cannabis induced psychosis and subsequent schizophrenia spectrum disorders: follow-up study of 535 incident cases. Br J Psychiatry. 2005;187:510-5 . [ Links ]
12. Arsenault L, Cannon M, Witton J, Murray RM. Causal association between cannabis and psychosis: examination of the evidence. Br J Psychiatry. 2004;184:110-7. [ Links ]
13. Henquet C, Krabbendam L, Spauwen J, Kaplan C, Lieb R, Wittchen HU, et al. Prospective cohort study of cannabis use, predisposition for psychosis and psychotic symptoms in young people. BMJ. 2005;330(7481):11. [ Links ]
14. Zammit S, Allebeck P, Andreasson S, Lundberg I, Lewis G. self reported cannabis use as risk factor for schizopherenia in Swedish conscripts of 1969. historical cohort study. BMJ. 2002;325(7374):1199. [ Links ]
15. Ferguson DM, Horwood LJ, Swain-Campbell NR. Cannabis dependence and psychotic symptoms in young people. Psychol Med. 2003;33(1):15-21. [ Links ]
16. Brook JS, Rosen Z, Brook DW. The effect of early marijuana use on later anxiety and depressive symptoms. NYS Psychologist. 2001;35-40. [ Links ]
17. Patton GC, Coffey C, Carlin JB, Degenhardt L, Lynskey M, Hall W. Cannabis use and mental health in young people: cohort study. BMJ. 2002;325(7374):1195-8. [ Links ]
18. Moore TH, Zammit S, Lingford-Hughes A, Barnes TR, Peter BJ, Burke M, et al. Cannabis use and risk of psychotic or affective mental health outcomes: a systematic review. Lancet. 2007;370(9584):319-28. [ Links ]
19. Witkin JM, Tzavara ET, Nomikos GG. A role for cannabinoid CB1 receptors in mood and anxiety disorders. Behav Pharmacol. 2005;16(5-6):315-31. [ Links ]
20. Kupka R, Luckenbaugh D, Post R, Suppes T, Alshuler L, Keck P et al. Comparison of rapid - cycling and non - rapid - cycling bipolar disorder based on prospective mood ratings in 539 outpatients. Am J Psychiatry. 2005;162(7):1273-80). [ Links ]
21. Cassidy F, Ahearn EP Carrol BJ. Substance abuse in bipolar disorder. Bipolar Disord. 2001;3(4):181-8. [ Links ]
22. McElroy S, Altshuler L, Suppes T, Keck P Frye M, Denicoff K, et al. Axis I psychiatric comorbidity and its relationship to historical illness variables in 288 patients with bipolar disorder. Am J Psychiatry. 2001;158(3):420-6. [ Links ]
23. Casas M, Franco M, Goikolea J, Jimenez M, Martinez J, Roncero C, et al. Trastorno bipolar asociado al uso de sustancias adictivas (patología dual). Revisión sistemática de la evidencia científica y consenso entre profesionales expertos. Actas Esp Psiquiatr. 2008;36(6):350-61. [ Links ]
24. Brown ES. Bipolar disorder and substance abuse. Psychiatr Clin North Am. 2005;28(2):415-25. [ Links ]
25. Weiss R, Ostacher M, Otto M, Calabrese J, Fossey M, Wisniewski S, et al. Does recovery from substance use disorder matter in patients with bipolar Disorder? J Clin Psychiatry. 2005;66(6):730-5. [ Links ]
26. Baethge C, Baldessarini R, Khalsa H, Hennen J, Salvatores P, Tohen M. Substance abuse in first episode bipolar I disorder: indication for early intervention. Am J Psychiatry. 2005; 162(5):1008-10. [ Links ]
27. Hasin D, Samet S, Nunes E, Meydan J, Matseoane K, Waxman R. Diagnosis of comorbid psychiatric disorders in substance users assessed with the psychiatric research interview for substance and mental disorders for DSM-IV. Am J Psychiatry. 2006;163(4):689-96. [ Links ]
28. Kruedelbach, N, Walker H.I, Chapman H.A, Haro G, Mateu C, Leal C. Comorbilidad de trastornos con pérdida de control de impulsos: ludopatía, adicciones y trastornos de personalidad. Actas Esp Psiquiatr. 2006;34(2):76-82. [ Links ]
29. Brown S, Jeffress J, Liggin J, Garza M, Beard L. Switching out patients with bipolar or schizoaffective disorders and substance abuse from their current antipsychotic to aripiprazole. J Clin Psychiatry. 2005;66(6):756-60. [ Links ]
30. Desai M, Rosenheck R, Craig T Identificación sistemática de los trastornos por consumo de alcohol en pacientes extra hospitalarios con enfermedades medicas: importancia de las características del individuo y de los servicios asistenciales. Am J Psychiatry. 2005;162(8):1521-6. [ Links ]
31. Souza M, Cruz M. L. Nosografía y manejo de la patología asociada al consumo de cocaína. Rev Mex Neurociencia. 2008;9(2):141-9. [ Links ]
32. The effects of alcohol on physiological development. Alcohol Res Health. 2004-2005;28(3):125-31. [ Links ]
33. Gual Antoni. Alcohol. Adicciones. 2002;14 Suplemento. [ Links ]
34. Fernández M, Melich M. Opiáceos. Adicciones. 2005;17 Suplemento 2:1-340. [ Links ]
35. Pereiro Gómez C. Patología orgánica en adicciones. Adicciones. 2006;18 Suplemento 1:1-286. [ Links ]
36. López JJ, Aliño I, Valdes M. DSM-IV-TR Criterios Diagnósticos. Barcelona: Masson; 2002. [ Links ]
37. World Health Organization. Classification of Mental and Behavioural Disorders: clinical descriptions and diagnostic guidelines. Geneva: WHO; 1992. [ Links ]
38. Kanno MB, Zenilman J. Sexually transmitted diseases in injection drugs users. Infect Dis Clin North Am. 2002;16(3):771-80. [ Links ]
39. de los Cobos Peris JP, Valderrama Zurian JC, Cervera Martinez G, Rubio Valladolid G. Capitulo 9: Tratado Set de trastornos adictivos. 1a Ed. En: Jimenez Arriero MA., Ponce Alfaro G, Rodriguez Jiménez R, Hoenicka J. Objetivos y estrategias generales de tratamiento. Buenos Aires: Médica Panamericana; 2006. p. 399-408. [ Links ]
40. Carroll, KM., Onken, LS. Behavioral therapies for drug abuse. Am J Psychiatry. 2005;162(8):1452-60. [ Links ]
41. Dutra L, Stathopoulou G, Basden S, Leyro T Powers M, Otto M. A Metaanalytic review of psychosocial interventions for substance use disorders. Am J Psychiatry. 2008;165(2):179-87. [ Links ]
42. American Psychiatric Association. Guía clínica para el tratamiento de los trastornos por abuso de sustancias, alcohol, cocaína, opiáceos. Ars Médica. 2004. [ Links ]
43. Casas M, Collazos F, Ramos-Quiroga J, Roncero C. Psicofarmacología de las dependencias. Barcelona: Fundación Promedic; 2004. [ Links ]
44. Brown S, Berad L, Dobbs l, Rush J. Naltrexone in patients with bipolar disorder and alcohol dependence. Depress Anxiety. 2006;23(8):492-5. [ Links ]
45. Campos R, Bobes J. Situación actual de los programas de desintoxicación ¿cuándo y cómo desintoxicar? Adic-ciones: Revista de socidrogalcohol. 2005;17(2):205-22. [ Links ]
46. Salloum I, Douaihy A, Cornelius J, Ki-risci L, Kelly T, Hayes J. Divalproex utility in bipolar disorder with co-occurring cocaine dependence: a pilot study. Addict Behav. 2007;32(2):410-5. [ Links ]
47. Klingemann H. National treatment systems in global perspective. Eur Addict Res. 1999;5(3):109-17. [ Links ]
48. Vocci FJ, Acri J, Elkashef A. Medication development for addictive disorders: the state of the science. Am J Psychiatry. 2005;162(8):1432-40. [ Links ]
49. Schuckit MA. Alcohol use disorders. Lancet. 2009;373(9662):492-501. [ Links ]
50. Blasco J, Fazzolari J, D. Gigena D, E Puche E. Tratamiento Integrado de los Trastornos Adictivos. En: Sociedad española de toxicomanías, Perez P Valderrama J, Cervera G, Rubio G. Tratado SET de Tratamientos Adictivos. 1a Ed. Madrid: Médica Panamericana; 2006. p. 459-63. [ Links ]
51. Sadock BJ, Sadock VA. Substance related disorders. En: Sadock BJ, Sadock VA. Kaplan & Sadock's synopsis of psychiatry. 10th Ed. Philadelphia: Lippincott; 2007. p. 381-466. [ Links ]
52. de las Cuevas Castresana C. Clínica y tratamiento de la adicción a las benzodiacepinas. En: Sociedad española de toxicomanías, Perez P, Valderrama J, Cervera G, Rubio G. Tratado SET de tratamientos adictivos. Madrid: Panamericana; 2006. p. 217-22. [ Links ]
53. Reid MS, Thakkar V. Valproate treatment and cocaine cue reactivity in cocaine dependent individuals. Drug and alcohol dependence. 2009;102(1-3):144-50. [ Links ]
54. Johnson BA, Ait-Daoud N, Bowden CL, DiClemente CC, Roache JD, Lawson K, et al. Oral topiramate for treatment of alcohol dependence: a randomised controlled trial. Lancet. 2003;361(9370):1677-85. [ Links ]
55. Anderson AL, Reid MS, Li SH, Holmes T Shemanski L, Slee A, et al. Modafinil for the treatment of cocaine dependence. Drug Alcohol Depend. 2009;104(1-2): 133-9 [ Links ]
56. Souza M. Adicciones, psicopatología y psicoterapia. Rev Mex Neuroci. 2004;5(1):57-69. [ Links ]
57. Mata E. Estructuras familiares y comportamientos adictivos. Rev Arg Clín Neuropsiquiatr. 2005;12(1):32-71. [ Links ]
58. García MP. Patología familiar y violencia domestica. Adicciones: revista de socidrogalcohol. 2002; 14 suplemento1:221-38. [ Links ]
59. Moyer A., Finney, JW, Swearingen CE., Vergum P. Brief Interventions for alcohol problems: a metaanalytic review of controlled investigations in treatment-seeking and no treatmentseeki n g popu l ati ons. Addi cti on. 2002;97(3):279-92. [ Links ]
60. Anderson P, Kaner E, Wutzke S, Wensing M, Grol R, Heather N, et al. Attitudes and management of alcohol problems in general practice: descriptive analysis based on findings of a Word Health Organization International collaborative survey. Alcohol Alcohol. 2003;38(6):597-601. [ Links ]
61. Oficina de las Naciones Unidas contra la droga y el delito. Abuso de drogas: tratamiento y rehabilitación. Guía práctica de planificación y aplicación.. Nueva York: Oficina de las Naciones Unidas contra la droga y el delito; 2003. [ Links ]
62. Comisión In teramericana para el Control del Abuso de Drogas, Organización Americana de la Salud. Guías y criterios básicos para el desarrollo de programas de evaluación de la calidad y normas para la atención de la dependencia de drogas; Washington: CICAD-OEA; 1999. [ Links ]
63. National Institute on Drug Abuse. Principles of drug addiction treatment a research-based guided. NIH publication N99-4180 [ Internet] . Bethesda: National Institute on Drug Abuse; 1999. [ citado 2010 Jul 2] . Disponible en: http://www.nida.gov [ Links ]
64. O'Brien CP Anticraving medications for relapse prevention: a possible new class of psychoactive medications. Am J Psychiatry. 2005;162(8):1423-31. [ Links ]
65. Mejía I, Isaza G, Flórez A. Diagnóstico situacional de los centros de atención en drogadicción (CAD). Bogotá: Ministerio de la Protección Social; 2004. Inédito. [ Links ]
66. Stern TA, Herman JB, Slavin PL. Psiquiatría en la consulta de Atención Primaria: Guía Práctica. Massachusetts General Hospital. México: Interamericana; 2004. [ Links ]
67. Fiellin DA, Reid MC, O'Connor PG. Screening for alcohol problems in primary care a sistematic review. Arch Intern Med. 2000;160(13):1977-89. [ Links ]
68. Rosta J. Alcohol use among hospital doctors in Germany. Alcohol Alcohol. 2008;43(2):198-203. [ Links ]
69. Desai MM, Rosenheck RA, Craig TJ. Screening for alcohol use disorders among medicals outpatients: the influence of individual and facility characteristics. Am J Psychiatry. 2005; 162(8):1521-6. [ Links ]
70. Babor TF, Higgins-Biddle JC, Saunders JB, Monteiro M. AUDIT Cuestionario de Identificación de los Trastornos debidos al Consumo de Alcohol- Pautas para su utilización en atención Primaria. Madrid: Organización Mundial de la Salud; 2001. [ Links ]
71. Charbonney E, Macfartan A, Gentilello L, Ahmed N. Alcohol, drugs and trauma consequences, screening and intervention in 2009. Trauma. 2010;12(1):5-12. [ Links ]
72. Gentillello LM, Ebel BE, Wickizer TM, Salkever DS, Rivara FP. Alcohol intervention for trauma patients treated in emergency departments and hospitals a cost benefit analysis. Ann Surg. 2005;241(4):541-50. [ Links ]
73. Spirito A, Monti PM, Barnett NP Colby SM, Sindelar H, Rohsenow DJ, et al. A randomized clinical trial of brief motivational intervention for alcohol-positive adolescents treated in an emergency Department. J Pediatr. 2004;145(3):396-402. [ Links ]
74. Vasilaki El, Hosier SG, Cox WM. The efficacy of motivational interviewing as a brief intervention for excessive drinking: a metaanalytic review. Alcohol Alcohol. 2006; 41(3):328-35. [ Links ]
75. Stewart SH. Personalized feedback on alcohol problems in young adults is more effective as part of motivational interview. Evidence-Mental Health. 2008;11:51. [ Links ]
76. Kinght JR, Sherritt L, Van-Hook S, Gates ES, Levy S, Chang G. Motivational interviewing for adolescent substance use: a pilot study. J Adolesc Health. 2005;37(2):167-9. [ Links ]
77. Green CA, Polen MR, Lynch FL, Dickinson DM, Bennett MD. Gender differences in outcomes in an HMO based substance abuse treatment program. J Addict Dis. 2004;23(2):47 -70. [ Links ]
78. Hien DA, Cohen LR, Miele GM, Litt LC, Capstick C. Promising treatments for women with comorbid PTSD and substance use disorders. Am J Psychiatry. 2004;161(8):1426-32. [ Links ]
79. Kaskutas LA, Zhang L, French MT Witbrodt J. Women's programs versus mixed-gender day treatment: results from a randomized study. Addiction. 2005;100(1):60-9. [ Links ]
80. Koetzle D, Hartman J, Johnson S. Drug abusing women in the community: the impact of drug court involvement on recidivism. Journal of Drug Issues. 2009;39(4):803-28. [ Links ]
81. Nuño-Gutierrez BL, Alvarez-Nemegyel J, Gonzalez-Forteza C. La adicción vicio o enfermedad imágenes y usi de servicios de salud en adolescentes, usuarios y sus padres. Salud Mental. 2006;29(4):47-54. [ Links ]
82. Junta Internacional de Fiscalización de Estupefacientes JIFE. Informe Anual de la Junta Internacional de Fiscalización de Estupefacientes JIFE 2009 [ Internet] . Nueva York: Junta Internacional de Fiscalización de Estupefacientes JIFE; 2010. [ citado 2010 Jul 25] . Disponible en: www.incb.org. [ Links ]
83. Fernández JJ, García-Portilla MP, Saiz PA, Gutierrez E, Bobes J. Influencia de los trastornos psiquiátricos en la efectividad de un programa de mantenimiento prolongado con metadona. Actas españolas de psiquiatría 2001;29(4):228-32. [ Links ]
84. Soyka M, Zingg C, Koller G, Kuefner H. Retention rate and substance use in methadone and buprenorphine maintenance therapy and predictors of outcome: results from a randomized study. Int J Neuropsychopharmacol. 2008;11(5):641-53. [ Links ]
85. Mattick RP; Breen C; Kimber J; Davoli M; Methadone maintenance therapy versus no opioid replacement therapy for opioid dependence. Cochrane Database Syst Rev. 2009;8(3):CD002209 [ Links ]
Conflicto de interés: la autora manifiesta que no tiene ningún conflicto de interés en este artículo.