Serviços Personalizados
Journal
Artigo
Indicadores
-
 Citado por SciELO
Citado por SciELO -
 Acessos
Acessos
Links relacionados
-
 Citado por Google
Citado por Google -
 Similares em
SciELO
Similares em
SciELO -
 Similares em Google
Similares em Google
Compartilhar
Revista Colombiana de Psiquiatría
versão impressa ISSN 0034-7450
rev.colomb.psiquiatr. vol.41 no.4 Bogotá out./dez. 2012
Parte II: Evaluación y manejo de los pacientes con intoxicación aguda por alcohol*
Part II: Evaluation and Management of Patients with Acute Alcohol Intoxication
Ana María de la Hoz Bradford2
Alina Uribe-Holguín Zárate3
Patricia Rodríguez Lee4
Miguel Cote Menéndez5
Ana María Cano Rentería6
Delia Cristina Hernández7
Carlos Cardeño8
Michelle Cortés Barré9
Gabriel Hernández Kunzel10
Carlos Gómez-Restrepo11
1 Médico psiquiatra, terapeuta sistémico, magíster Epidemiología Clínica, Pontificia Universidad Javeriana, director, Bogotá, Colombia.
2 Médica cirujana, magíster en Epidemiología Clínica, Pontificia Universidad Javeriana, coordinadora GAI, Bogotá, Colombia.
3 Médica cirujana, residente de Psiquiatría, Pontificia Universidad Javeriana, asistente de investigación, Bogotá, Colombia.
4 Médica cirujana, residente de Psiquiatría, Pontificia Universidad Javeriana, asistente de investigación, Bogotá, Colombia.
5 Médico psiquiatra, fellow en abuso de sustancias, Magíster en psicología y terapia sistémica, psiquiatra de CAD Fundar Bogotá, profesor de psiquiatría de la Facultad de Medicina de la Universidad Nacional de Colombia, experto temático, Bogotá, Colombia.
6 Médica psiquiatra, miembro activo del subcomité de adicciones de la ACP, coordinadora del área científica de la ESE Hospital Mental de Finlandia, Quindío, docente de clínica psiquiátrica, programa de Medicina de la Facultad de Ciencias de la Salud, Universidad del Quindío, entrenadora del Programa Treatnet II Colombia de ONU-DC. Asociación Colombiana de Psiquiatría, experta temática, Finlandia, Quindío, Colombia.
7 Médico psiquiatra, Universidad del Valle; máster en Conductas Adictivas, Universidad de Valencia; docente de Farmacodependencia, Universidad Libre; Asociación Colombiana de Psiquiatría; directora general de Fundar Colombia (Cali). Asociación Colombiana de Psiquiatría; Coordinadora del subcomité de adicciones de la ACP. Experta temática. Cali, Colombia.
8 Médico Psiquiatra, psiquiatría de enlace. Magíster en Farmacología. Coordinador de Psiquiatría del Hospital Universitario Fundación Hospitalaria San Vicente de Paúl; Docente. Universidad de Antioquia. Experto temático.
9 Médica y cirujana, magíster en Educación, candidata a Maestría en Epidemiología Clínica. Pontificia Universidad Javeriana. Asistente de investigación. Bogotá, Colombia.
10 Médico psiquiatra, Hospital Militar Central y Clínica del Country; docente de Farmaco-dependencia de la Universidad Militar, Pontificia Universidad Javeriana y Universidad Sanitas. Miembro del Comité de Adicciones de la Asociación Colombiana de Psiquiatría. Asociación Colombiana de Psiquiatría. Experto temático.
11 Médico psiquiatra, MSc Epidemiología Clínica, Psiquiatra de Enlace, Psicoanalista, profesor titular Departamento de Psiquiatría y Salud Mental, director Departamento de Psiquiatría y Salud Mental, director Departamento de Epidemiología Clínica y Bioestadística, Pontificia Universidad Javeriana, Director GAI Depresión, codirector CINETS, Bogotá, Colombia.
Conflictos de interés: Los autores manifiestan que no tienen Conflictos de interés en este artículo.
Correspondencia
Ricardo de la Espriella
Departamento de Psiquiatría y Salud Mental
Pontificia Universidad Javeriana
Carrera 7ª N.º 40-62 Piso 8
Bogotá, Colombia
rdelae@javeriana.edu.co
Recibido para evaluación: 25 de octubre de 2012 Aceptado para publicación: 6 de noviembre de 2012
Resumen
Introducción: El alcohol es la segunda sustancia psicotrópica más usada en el mundo y el tercer factor de riesgo para muerte prematura y discapacidad. Su uso nocivo es un problema de salud pública mundial, dado su impacto personal, laboral, familiar, económico y social. Es de suma importancia la identificación de intoxicación aguda por alcohol, el síndrome de abstinencia alcohólica y sus complicaciones, como delirium tremens y encefalopatía de Wernicke, para garantizar de esta manera un tratamiento oportuno para estos pacientes. Este artículo busca presentar la evidencia encontrada para el abordaje y el tratamiento de estas presentaciones clínicas. Método: Revisiones sistemáticas de la evidencia disponible y se evaluaron las guías pertinentes identificadas en la literatura, para decidir, en cada pregunta, si se adopta o se adapta a una recomendación ya existente, o bien, si se desarrollan recomendaciones de novo. Para las recomendaciones de novo y aquellas adaptadas, se realizó una síntesis de la evidencia, se elaboraron tablas de evidencia y se formularon las recomendaciones basadas en evidencia. Resultados: Se encuentra evidencia y se realizan recomendaciones para abordaje y tratamiento pertinente de intoxicación alcohólica aguda, síndrome de abstinencia, delirium tremens y encefalopatía de Wernicke.
Palabras clave: Abuso alcohol, dependencia al alcohol, síndrome de abstinencia alcohólica, delírium trémens, encefalopatía de Wernicke, benzodiazepinas, CIWA-Ar.
Abstract
Introduction: Worldwide, alcohol is the second most-used psychotropic substance and the third risk factor for early death and disability. Its noxious use is a world public health problem given its personal, labor, family, economic and social impact. The Identification of acute alcohol intoxication is extremely important, as well as the alcohol withdrawal syndrome and its complications, such as delirium tremens and Wernicke's encephalopathy in order to grant a timely treatment for those patients. This article introduces the evidence found so as to face and treat these clinic manifestations. Methodology: Systematic revision of the evidence available together with an evaluation of pertinent guidelines found in literature so as to decide whether to adopt or adapt the existing recommendation for each question or to develop de novo recommendations. For de novo recommendations as well as those adapted, it was carried out an evidence synthesis, together with evidence tables and formulation of recommendations based on the evidence. Results: Evidence was found and recommendations were made for the diagnosis and treatment of acute alcohol intoxication, withdrawal syndrome, delirium tremens and Wernicke's encephalopathy.
Key words: Alcohol abuse, alcohol dependence, alcohol withdrawal, delirum tremens, Wernicke encephalopathy, bezodiacepines, CIWA-Ar.
Introducción
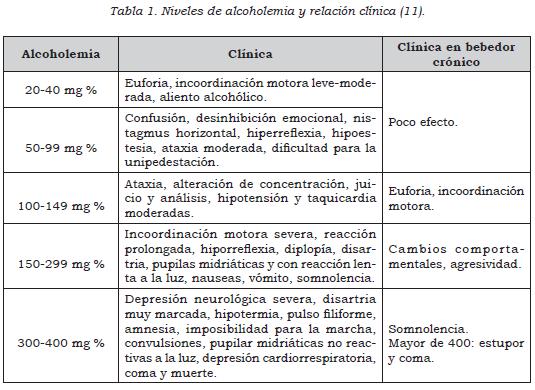
En el escenario de un paciente que consulta la atención primaria es necesario evaluar la presencia de intoxicación alcohólica aguda; en líneas generales, los síntomas y complicaciones suelen estar relacionados con la concentración de alcohol en sangre. En la mayoría de individuos, los cambios clínicos producto de la intoxicación son evidentes, con niveles de 50 mg/dl. Concentraciones superiores a 300 mg/dl implican un alto riesgo de depresión respiratoria, y las muertes atribuibles a intoxicación alcohólica aguda se producen con alcoholemias superiores a 500 mg/dl. Estos valores se modifican en sujetos con consumo crónico, que aun estando intoxicados, pueden tener un examen físico normal.
La intoxicación aguda puede causar alteraciones metabólicas, cardiovasculares, gastrointestinales, neurológicas y psiquiátricas, de ahí la importancia de efectuar al inicio un examen clínico cuidadoso que permita determinar el estado general del paciente y descartar factores asociados, como trauma o consumo de otras sustancias, que pueden confundir el cuadro clínico y cambiar las elecciones en el tratamiento (1). Aunque no se hallaron estudios de buena calidad metodológica que investigaran la relación entre los hallazgos en el examen clínico y el grado de intoxicación de pacientes con consumo abusivo de alcohol, se considera importante no menospreciar la utilidad del examen clínico y se propone la realización de este como una actividad de rutina conveniente para la evaluación de dichos pacientes. La mayoría de personas que presentan una intoxicación aguda experimentan síntomas leves y de corta duración, solo una parte de los afectados requiere atención médica. A este último grupo, en general, pertenecen los consumidores crónicos de altas cantidades de alcohol que tienen riesgo de presentar complicaciones graves (2) y que por tanto requieren estudios y de un manejo oportuno específico.
El síndrome de abstinencia alcohólica se produce en sujetos que disminuyen o suspenden el consumo de alcohol de forma voluntaria o involuntaria. Los síntomas varían de un sujeto a otro; algunos pueden estar completamente asintomáticos, mientras que otros experimentan síntomas que varían, en un espectro que va desde síntomas leves sin complicaciones potenciales, a síntomas graves como convulsiones y delírium trémens. Por lo tanto, es importante la evaluación y detección temprana de aquellas personas en riesgo de presentar un síndrome de abstinencia grave para dar un manejo preventivo y evitar las posibles complicaciones (3). El examen físico es la principal herramienta médica para evaluar cualquier condición clínica; sin embargo, puede variar en los pacientes que consumen alcohol y que además presentan morbilidades coexistentes como tabaquismo o enfermedades cardiovasculares, en quienes se han documentado cifras de tensión y frecuencia cardiaca mayores que las de los pacientes con solo consumo de alcohol. Esta diferencia hace que este tipo de pacientes reciban dosis mayores de medicamentos, como benzodiacepinas (4).
En cuanto a la entrevista psiquiátrica, se considera una herramienta útil en la atención inicial de pacientes con consumo de alcohol, ya que proporciona información acerca del consumo y es útil para descartar la presencia de comorbilidades psiquiátricas y evaluar algunos de los elementos de las características de personalidad. Sin embargo, llevar a cabo una entrevista requiere tiempo y debe ser realizada por médicos especialistas en psiquiatría, lo que limita su uso rutinario por cualquier persona del equipo médico.
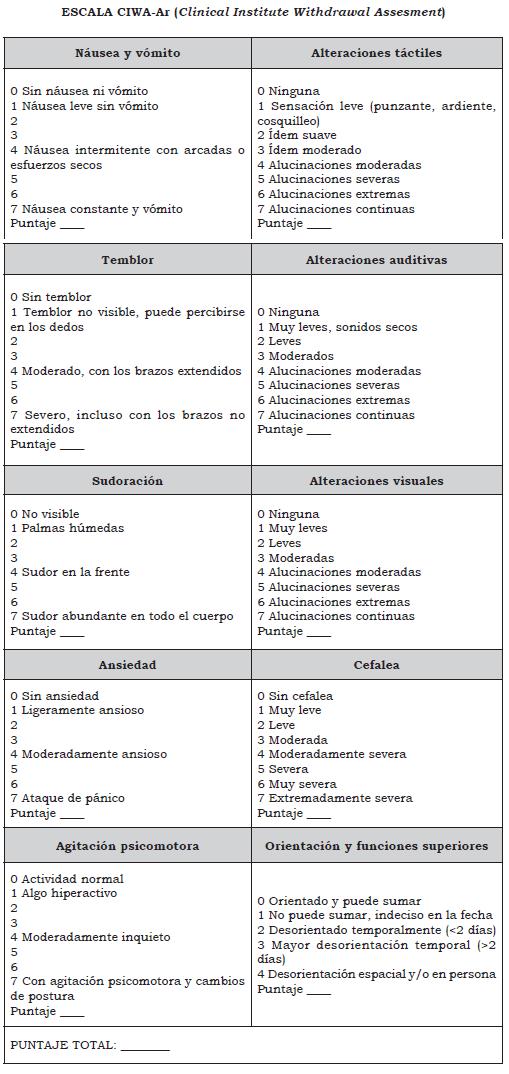
Adicional a la evaluación clínica, se han diseñado una serie de herramientas útiles en la identificación de la necesidad de intervención farmacológica, que permita disminuir la morbilidad y mortalidad asociada con los cuadros de abstinencia. La escala CIWA-Ar hace parte de este tipo de herramientas pues permite establecer de forma sistemática la severidad de la abstinencia; la versión adaptada CIWA-Ar se ha establecido como patrón de oro en la evaluación de síntomas y en la identificación de la necesidad de manejo intrahospitalario y de medicamentos para el tratamiento del síndrome de abstinencia alcohólica; sin embargo, no es claro su beneficio en pacientes con complicaciones serias, como convulsiones o delírium trémens (5).
Los síntomas del síndrome de abstinencia evolucionan de acuerdo con el tiempo que haya pasado desde la suspensión del consumo; los más leves, como insomnio, temblor, ansiedad, sudoración, palpitaciones, cefalea e hiporexia, pueden aparecer entre las 6 y 12 horas posteriores; las alucinaciones visuales, auditivas o táctiles suelen aparecer entre las 12 y 48 horas; las convulsiones, entre las 24 y 48 horas; las complicaciones más graves, como el delírium trémens, después de las 48 horas (6). Para el manejo de los síntomas del síndrome de abstinencia alcohólica se han empleado diferentes tipos de medicamentos. Las benzodiacepinas son ampliamente utilizadas porque han demostrado ser efectivas en la modulación de la hiperactividad y el control de los síntomas (7). Su acción se debe a que tienen un receptor contiguo al receptor GABA A con efecto agonista que aumenta la acción de este último, permitiendo la entrada de cloro y la hiperpolarización de la célula. Otros medicamentos propuestos incluyen carbamazepina (8), valproato de sodio barbitúricos (9), antihipertensivos como betabloqueadores, clonidina antipsicóticos, gabapentina y ácido g-hidroxibutírico o procedimientos como la analgesia psicotrópica (óxido nítrico). A lo largo del artículo se encontrara la evidencia respectiva sobre estos. Las benzodiacepinas son los medicamentos más usados en el manejo del síndrome de abstinencia alcohólica por su efectividad en el control de síntomas y la disminución de la probabilidad de complicaciones. Su tiempo de administración depende de las características del cuadro y de la disminución de los síntomas.
El objetivo del presente artículo es la presentación de diferentes recomendaciones dirigidas principalmente a los médicos encargados del manejo de pacientes en centros de baja complejidad y a los médicos especialistas para la evaluación y manejo de los pacientes con intoxicación aguda por alcohol.
Métodos
Ver metodología en la Parte I del presente artículo. La ampliación y el resto de documentación estarán disponibles en la página web del Ministerio de Salud y Protección Social (10).
Resultados
A continuación presentamos las principales recomendaciones, estas se muestran seguidas de siglas o símbolos que expresan la fuerza derivada de la evidencia y de la evaluación del grupo de expertos:
- Recomendación fuerte a favor (↑↑)
- Recomendación débil a favor (↑)
- Recomendación fuerte en contra (↓↓)
- Recomendación débil en contra (↓)
- Punto de buena práctica clínica (↑)
- Consenso de expertos (CE)
Las recomendaciones para la evaluación y manejo de las personas con intoxicación alcohólica se presentan a continuación:
- Durante la entrevista clínica indague con el paciente y/o familiares o cuidadores sobre el patrón de consumo de alcohol (frecuencia y cantidad) y su cronicidad. (↑)
- En pacientes que ingresan al servicio de urgencias con intoxicación aguda por alcohol determine el grado de intoxicación mediante la realización de un examen clínico completo (examen mental y físico). Tenga en cuenta que el examen clínico en pacientes con consumo crónico del alcohol puede no correlacionarse de manera confiable con los niveles de alcoholemia. No se recomienda la realización de alcoholemia de manera rutinaria. (↑)
- El examen mental del paciente con intoxicación aguda por alcohol debe incluir la evaluación de apariencia, porte y actitud, orientación, atención, afecto, lenguaje, pensamiento, juicio y raciocinio, actividad motora, sensopercepción, memoria, introspección y prospección. (↑)
- El examen físico del paciente con intoxicación aguda por alcohol debe incluir la evaluación de la presentación personal, presencia de aliento alcohólico o de olores inusuales, signos vitales, talla y peso, estado nutricional (índice de masa corporal (IMC): peso/talla2), reflejos osteotendinosos, examen de piel y mucosas, examen de los ojos, pruebas para evaluar la presencia de nistagmos, presencia de disartria, coordinación motora fina y gruesa, equilibrio y marcha y signos de focalización neurológica. Busque activamente la presencia de estigmas alcohólicos y signos de desnutrición. (↑) (Ver tabla 1).
- En pacientes que ingresen al servicio de urgencias con sospecha de intoxicación aguda por alcohol en el marco de casos ocupacionales o legales (heridos, abusos, maltratos, violencia de cualquier índole), solicite el nivel de alcoholemia para registro y manejo del caso. (↑)
- En personas mayores de 18 años con intoxicación aguda por alcohol que ameriten observación hospitalaria se recomienda monitorizar el estado clínico cada cuatro horas, tomar signos vitales (presión arterial, frecuencia cardiaca, frecuencia respiratoria y temperatura) realizar examen físico completo y calcular el gasto urinario (cantidad de orina eliminada por unidad de tiempo. En un adulto normal es de 0,5 a 1ml x kg x hora). No se requiere de sonda vesical. (↑)
- En personas mayores de 18 años con intoxicación aguda por alcohol que puedan ser manejados con hidratación por vía oral se recomienda administrar suero oral. No se recomienda la ingesta de agua pura, bebidas gaseosas, estimulantes, hidratantes comerciales ni bebidas energizantes.12 (↑)
- En personas mayores de 18 años con intoxicación aguda por alcohol que tengan fiebre, deshidratación moderada o severa, intolerancia a la vía oral, o signos compatibles con embriaguez grado dos en adelante se recomienda realizar hidratación por vía parenteral con cristaloides isotónicos. (↑↑) En pacientes con deshidratación severa se recomienda iniciar con un bolo de 20 cc por kg de peso en la primera hora, si persisten los síntomas se debe administrar otro bolo y posteriormente continuar la administración de líquidos a razón de 1,5 cc por kg de peso hasta que los síntomas se resuelvan, siempre y cuando el paciente no tenga comorbilidades que limiten la administración de líquidos parenterales como insuficiencia cardiaca congestiva, insuficiencia renal, etc. (↑↑)
- En pacientes que presenten estupor, signos de focalización neurológica o compromiso hemodinámico, iniciar hidratación vía parenteral con cristaloides isotónicos y considerar remisión a otro nivel de complejidad. (↑)- En personas mayores de 18 años con intoxicación aguda por alcohol, el uso de soluciones dextrosadas solo se recomienda en pacientes con evidencia de hipoglicemia. (↑↑, CE)
- En personas mayores de 18 años con intoxicación aguda por alcohol en las que se sospeche intoxicación de origen delincuencial y de acuerdo a la presentación clínica, considere solicitar tamizaje de tóxicos para descartar la intoxicación concomitante por otras sustancias como benzodiacepinas, antipsicóticos, alcohol metílico, escopolamina, etc. (↑↑, CE)
- En personas mayores de 18 años con intoxicación aguda por alcohol no se recomienda la toma rutinaria de electrolitos. Considere solicitar niveles de sodio y potasio en pacientes con deshidratación severa o múltiples episodios de emesis, niveles de magnesio en pacientes con arritmia cardíaca o consumo crónico de alcohol. No se recomienda la toma rutinaria de cloro. La reposición de electrolitos solo debe considerarse cuando se confirme una alteración a través de exámenes de laboratorio. (↑)
- En personas mayores de 18 años con intoxicación aguda por alcohol que presenten dolor abdominal continuo y vómito considere la toma de niveles de amilasa para el diagnóstico diferencial con pancreatitis aguda. (↑, CE)
- En personas mayores de 18 años con intoxicación aguda por alcohol no se recomienda el lavado gástrico. (↓↓)
- No se recomienda administrar carbón activado de manera rutinaria, excepto en pacientes en los que se sospeche o se conozca intoxicación medicamentosa asociada. (↓↓)
- En personas mayores de 18 años con intoxicación aguda por alcohol se recomienda el uso de medicamentos como analgésicos, antieméticos y protectores de la mucosa gástrica solo cuando los síntomas lo ameriten. (↑)
- En personas mayores de 18 años con intoxicación aguda por alcohol no se recomienda el uso de diuréticos. (↓↓)
- Adicional a las medidas de soporte (observación, hidratación y tratamiento sintomático) no se recomienda el uso de neurolépticos ni otros medicamentos de manera rutinaria en el paciente con intoxicación aguda. (↓↓)
- Solo en caso de agitación incontrolable por medio de la contención física y la hidratación, y si el paciente no tiene contraindicación para el uso de neurolépticos (antecedente de síndrome neuroléptico maligno, distonía, hipertermia maligna, enfermedad de Parkinson), considere el uso de haloperidol en dosis de 2 a 5 mg por vía intramuscular. En caso de presencia de contra-indicaciones para haloperidol, considere remisión para manejo por especialista. (↑).
- No se recomienda la solicitud de rutina de neuroimágenes en pacientes con intoxicación por alcohol o con síndrome de abstinencia alcohólica. (↓)
- Considere la necesidad de tomar una tomografía axial computarizada (TAC) cerebral en pacientes con un cuadro de intoxicación aguda por alcohol si el examen neurológico muestra signos de focalización o de alteración de la conciencia y si hubiere antecedente de trauma, en cuyo caso el paciente debe ser manejado en una institución de mayor complejidad. (↑)
- No se recomienda el uso rutinario de vitamina B12 ni ácido fólico en pacientes con abuso o dependencia del alcohol sin que se haya documentado la presencia de anemia megalo-blástica o se conozcan niveles bajos de vitamina B12 y acido fólico en sangre. (↓)
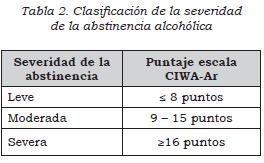
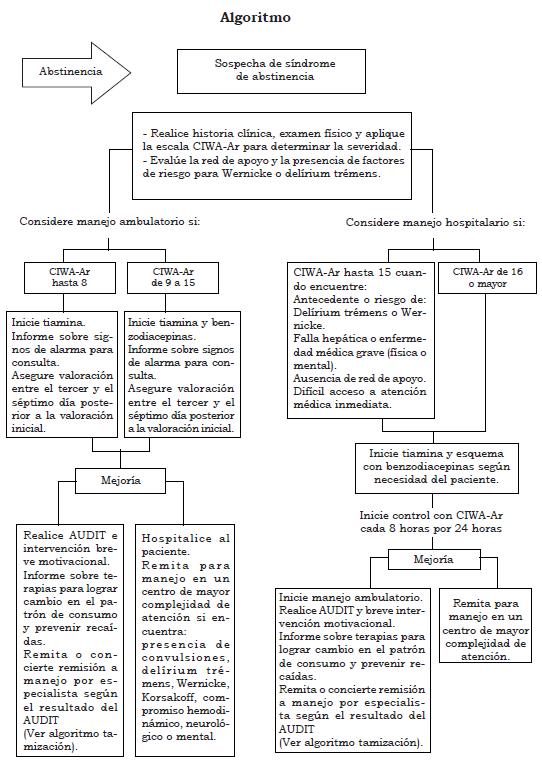
- En personas mayores de 18 años con síndrome de abstinencia alcohólica utilice la escala CIWA-Ar (ver Anexos) como herramienta de ayuda al juicio clínico para clasificar la severidad de la abstinencia a partir de los síntomas e identificar la necesidad de iniciar tratamiento farmacológico. (↑↑) (Ver Tabla 2)
Considere el tratamiento ambulatorio para los siguientes casos según la escala CIWA-AR:
- - Si es menor de 8 puntos y no hay comorbilidades renales, cardiacas, cerebrales, mentales y existe información y red de apoyo adecuada.
- Con escala CIWA-AR de 9 a 15 si hay red de apoyo adecuada, disponibilidad de atención, no hay comorbilidades ni factores de riesgo para delírium o Wer-nicke.
Recomiende el tratamiento hospitalario en pacientes con CIWA-AR 9 a 15 con antecedentes o riesgo de delírium o falla hepática, enfermedad médica grave, enfermedad mental o sin información suficiente.
Recomiende tratamiento hospitalario a todo paciente con CIWA-AR de 16 o más puntos. (↑)
- Entre los factores de riesgo descritos para la aparición de delírium trémens están: antecedente de convulsiones o delírium trémens, presencia de convulsiones en el síndrome de abstinencia, y frecuencia cardiaca mayor de 100 latidos/ minuto al ingreso del paciente.
- En caso de no contar con la información suficiente para tomar la decisión de manejo intrahospitalario o ambulatorio (antecedentes, enfermedades concomitantes, red de apoyo, etc.), se recomienda mantener al paciente en observación hasta completar los datos de la historia clínica. (↑)
- Considere el manejo farmacológico con puntajes mayores de 8 puntos en la escala CIWA-Ar (abstinencia moderada) o con factores de riesgo para el desarrollo de delírium trémens. (↑↑) (Ver tabla 3)
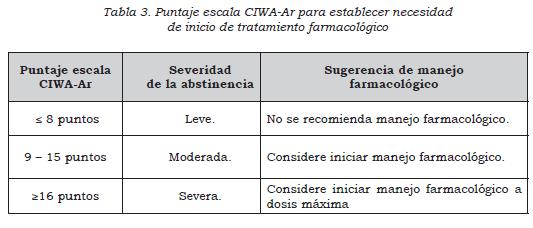
- En pacientes adultos con síndrome de abstinencia alcohólica administre benzodiacepinas para el control de síntomas y la prevención de complicaciones como convulsiones alcohólicas. Utilice clonazepam, lorazepam, o diazepam en las dosis sugeridas (dosis habituales) según el puntaje en la escala de CIWA-Ar. (↑↑) La tabla 4 describe las dosis habituales de los medicamentos. Es probable que los requerimientos cambien en casos y pacientes particulares. La dosis de mantenimiento dependerá del comportamiento o respuesta de los síntomas de abstinencia (CIWA-Ar).
- Ante la ausencia de evidencia sobre diferencias en la efectividad y seguridad entre diferentes benzodiacepinas para el control de síntomas del síndrome de abstinencia, se sugiere utilizar la benzodiacepina que se encuentre disponible, la que se considere más conveniente o que tenga el menor costo local entre las siguientes opciones: lorazepam, clonazepam o diazepam. No se recomienda utilizar el tratamiento con benzodiacepinas por más de 8 días. Con un puntaje de CIWA-Ar mayor de 16 se recomienda iniciar tratamiento con dosis máxima según cuadro. (↑) (Ver tabla 4)
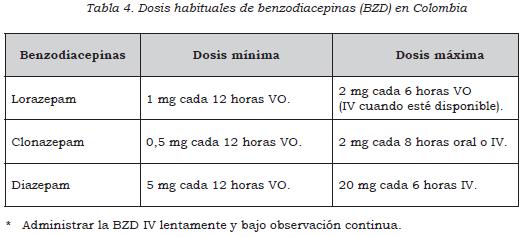
- No hay evidencia suficiente que apoye el uso de medicamentos combinados con benzodiacepinas para el tratamiento del síndrome de abstinencia alcohólica sin comorbilidad asociada. Se recomienda no utilizar medicamentos adicionales de manera rutinaria en estos pacientes. (↑)
- Se recomienda una discontinuación gradual del tratamiento con benzodiacepinas en el síndrome de abstinencia. Considere una reducción entre el 20 y el 30 % de la dosis cada día, excepto en pacientes con compromiso más severo, en los que debe hacerse una discontinuación más lenta (entre el 10 y el 20 % de la dosis por día). (↑)
- En pacientes con manejo intrahospitalario para el síndrome de abstinencia se recomienda realizar mediciones con la escala CIWA cada 8 horas (3 veces) para verificar si el puntaje se mantiene en el mismo nivel o disminuye. (↑)
- Para manejo ambulatorio, informe al paciente y a sus cuidadores cuáles son los signos que alertan sobre la presencia del síndrome de abstinencia complicado: temblor, sudoración, diarrea, náuseas constantes y vómitos, intolerancia a la vía oral, alteraciones del estado de conciencia o inconsciencia, convulsiones, alteraciones sensoperceptivas (alucinaciones) o dolor de cabeza. En estos casos debe acudir al médico. (↑)
- Se debe asegurar que todo paciente con síndrome de abstinencia manejado ambulatoriamente pueda ser valorado entre el tercer y el séptimo día posterior al alta del servicio de urgencias. (↑)
- Todos los pacientes que ingresen al sistema hospitalario (en servicio de urgencias o en hospitalización) por un síndrome de abstinencia de cualquier grado de severidad, deben ser evaluados con la herramienta AUDIT una vez lo permita el estado clínico, con el objeto de determinar el patrón de consumo, abuso o dependencia, aplicar una intervención breve motivacional y remitir a manejo posterior. (↑)
- Se recomienda trasladar a una institución de alta complejidad de atención a todo paciente con síndrome de abstinencia que presente convulsiones, se sospeche o se le diagnostique delírium trémens, encefalopatía de Wernicke, síndrome de Korsakoff, y otras comorbilidades físicas o mentales que comprometan su estado hemodinámico, neurológico o mental. (↑↑)
- En la fase inicial del tratamiento de pacientes mayores de 18 años con abuso o dependencia del alcohol y síndrome de abstinencia, se recomienda la administración de tiamina por vía intramuscular en dosis de 200 mg (2 cc) diarios durante cinco días. (↑)
- Los pacientes con sospecha o diagnóstico de encefalopatía de Wernicke se deben remitir a un centro hospitalario de nivel de mayor complejidad. Mientras se hace efectivo el traslado, considere la administración de tiamina por vía intravenosa en dosis de 300 mg cada 8 horas (mezclar en buretrol 3 cc de tiamina en 100 cc de solución salina normal, y pasar en una hora). (↑)
- Se considera que la encefalopatía de Wernicke corresponde a una condición aguda y prevenible; si bien algunos autores consideran que el síndrome de Korsakoff consiste en la evolución crónica de la misma condición, otros piensan que se deben tratar como condiciones separadas. Considere la necesidad de tomar una resonancia nuclear magnética cerebral (RNM cerebral) en un paciente adulto con síndrome de abstinencia alcohólica ante la presencia de: encefalopatía de Wernicke o síndrome de Korsakoff; un puntaje de CIWA mayor a 15 sin cambios en el tiempo o aumento en el puntaje a pesar de manejo adecuado; presencia de convulsión o examen neurológico anormal. En estos casos el paciente debe ser manejado en una institución de mayor complejidad. (↑)
- En pacientes adultos en los que se documente consumo de riesgo o dependencia del alcohol, se recomienda la intervención breve motivacional en cualquier nivel de atención como parte del manejo inicial. La intervención debe contener elementos fundamentales de entrevista motivacional.
- Administre esta intervención a todos los pacientes que, por medio del cuestionario AUDIT, se hayan identificado como pacientes con consumo de riesgo o con dependencia del alcohol (ver anexo entrevista breve motivacional). (↑↑)
- Las intervenciones no farmacológicas o de características psi-coterapéuticas se recomiendan como primera línea de elección para el tratamiento del abuso o dependencia del alcohol, con el fin de generar cambios en el patrón de consumo y prevenir recaídas. (↑↑)
- Una vez sea identificado un paciente con dependencia del alcohol (AUDIT de 20 o mayor), garantice la remisión al especialista en el manejo de una de las siguientes terapias no farmacológicas recomendadas para reconocer el daño, motivar el deseo de asumir un tratamiento y prevenir recaídas:
- Terapia cognitivo-conductual, terapias relacionadas con redes de apoyo y entorno, terapia de pareja, técnicas motivacionales (estas terapias deben estar enfocadas en la identificación y modificación de conductas problemáticas y en el entrenamiento en habilidades sociales). (↑↑)
- Se recomienda que además de las intervenciones psi-coterapéuticas con enfoque cognitivo-conductual individual, grupal o de pareja, se realice un programa de 12 pasos o que asista a grupos de autoayuda y terapia ocupacional. (↑↑)
- Informe a los pacientes de riesgo con consumo de alcohol (AUDIT en hombres de 8 a 19 y en mujeres de 6 a 19) sobre la existencia de terapias individuales o grupales con enfoque psicoterapéutico, que pueden ser efectivas para lograr un cambio en el patrón de consumo y/o abstinencia y concierte con él la posibilidad de remisión para manejo por especialista. (↑)
- Se deben considerar las siguientes intervenciones farmacológicas para prevenir recaídas en pacientes con dependencia del alcohol después de lograr abstinencia. Una vez sea identificado un paciente con dependencia del alcohol en cualquier escenario de atención, garantice la remisión a manejo especializado:
- Para las personas con dependencia del alcohol, puede considerarse la administración de naltrexona o acamprosato por vía oral, en combinación con terapias psicoterapéuticas o psicosociales (terapias individuales, grupales o de pareja) enfocadas específicamente en los problemas relacionados con el consumo de alcohol.
- Como segunda línea de tratamiento farmacológico puede considerarse el uso de disulfram en pacientes con contraindicaciones para el manejo con naltrexona o acamprosato. (↑)
- No se recomienda el uso de Gamma-hidroxibutirato (GHB) para el manejo de pacientes con abuso o dependencia del alcohol. (↓)
- No se recomienda el uso de BZD para el tratamiento de la dependencia del alcohol más allá de su uso para la asistencia de la abstinencia programada o no programada. No se recomienda el uso de antidepresivos ni an-ticonvulsivantes para el manejo de pacientes con dependencia del alcohol sin comorbilidades. (↓↓)
Conclusión
La detección temprana de abuso y dependencia de alcohol y de sus posibles complicaciones permite un tratamiento y plan médico oportuno. Después de realizar una búsqueda exhaustiva de evidencia se realizan recomendaciones para el tratamiento y manejo oportuno de intoxicación alcohólica aguda síndrome de abstinencia y sus posibles complicaciones. Se aconseja iniciar la valoración con el examen físico y mental completo y en caso de ser necesario la aplicación de CIWA-Ar, con estos resultados se definirá el manejo, pero siempre considerando como primera opción para los pacientes que requieren manejo farmacológico el uso de benzodiacepinas y en caso de ser necesario administrar tiamina. También se recomienda una breve intervención motivacional para todos los pacientes que por medio del cuestionario AUDIT, se hayan identificado como pacientes con consumo de riesgo o con dependencia del alcohol.
Pie de página
12 Las bebidas energizantes contienen gran cantidad de carbohidratos (sacarosa, glucosa), aminoácidos como la taurina, proteínas, vitaminas del complejo B (B1, B2, B6, B12, vitamina C, niacina, ácido pantotéico), metilxantinas tales como la cafeína, teoflina y teobromina, sustancias derivadas de hierbas como el extracto de guaraná y ginsen. En el mercado colombiano se pueden encontrar múltiples marcas, tales como Red Bull, Ciclón, XTC, Magic Man, Monster, Peak, Rodeo, Vive100 % entre otras.Referencias citadas
1. Vonghia L, Leggio L, Ferrulli A, et al. Acute alcohol intoxication. Eur J Intern Med. 2008;19:561-7. [ Links ]
2. Marco CA, Kelen GD. Acute intoxication. Emerg Med Clin North Am. 1990;8:731-48. [ Links ]
3. Mayo-Smith M F. Pharmacological management of alcohol withdrawal. A meta-analysis and evidence-based practice guideline. American Society of Addiction Medicine Working Group on Pharmacological Management of Alcohol Withdrawal. JAMA. 1997;278:144-51. [ Links ]
4. Jacques D, Zdanowicz N, Reynaert C, et al. Intensity of symptoms from alcohol withdrawal in alcohol-dependent patients: comparison between smokers and non-smokers. Psychiatr Danub. 2011;23(Suppl 1):S123-5. [ Links ]
5. Saitz R, O'Malley SS. Pharmacotherapies for alcohol abuse. Withdrawal and treatment. Med Clin North Am. 1997;81:881-907. [ Links ]
6. Bayard M, McIntyre J, Hill KR, et al. Alcohol withdrawal syndrome. Am Fam Physician. 2004;69:1443-50. [ Links ]
7. Amato L, Minozzi S, Marina D. Efficacy and safety of pharmacological interventions for the treatment of the Alcohol Withdrawal Syndrome. Cochrane Database Sys Rev. 2011:CD008537. [ Links ]
8. Barrons R, Roberts N. The role of carbamazepine and oxcarbazepine in alcohol withdrawal syndrome. J Clin Pharm Ther. 2010;35:153-67. [ Links ]
9. Minozzi S, Amato L, Vecchi S, et al. Anticonvulsants for alcohol with-drawal. Cochrane Database Sys Rev. 2010:CD005064. [ Links ]
10. Guía Metodológica para la elaboración de Guías de Práctica Clínica basadas en la evidencia, de evaluaciones económicas y de evaluación del impacto de la implementación de las guías en el POS y en la Unidad de Pago por Capitación del Sistema General de Seguridad Social en Salud Colombiano. Ministerio de la Protección Social de Colombia [internet]. 2009 [citado: 20 de septiembre de 2012]. Disponible en: http://www.pos.gov.co/Documents/GUIA%20METODOLÓGI-CA%2023%2011%2009-1.pdf. [ Links ]
11. Córdoba D. Toxicología. 5ta ed. Bogotá: Manual Moderno; 2006. [ Links ]
Referencias consultadas para la elaboración de las recomendaciones
Abbott PJ, Quinn D, Knox L. Ambulatory medical detoxification for alcohol. Am J Drug Alcohol Abuse. 1998;21:549-63.
Adan A, Prat G. Funciones y potencial terapéutico del óxido nítrico en el sistema nervioso central. Psicothema. 2005;17:275-80.
Alkana RL, Parker ES, Cohen HB, et al. Reversal of ethanol intoxications in humans: an assessment of the efficacy of propranolol. Psychopharmacology (Berl). 1976;51:29-37.
Amato L, Minozzi S, Marina D. efficacy and safety of pharmacological interventions for the treatment of the Alcohol Withdrawal Syndrome. Cochrane Database Sys Rev. 2011:CD008537.
Amato L, Minozzi S, Vecchi S, et al. Benzodiazepines for alcohol with-drawal. Cochrane Database Syst Rev. 2010;CD005063.
Ambrose ML, Bowden SC, Whelan G. Thiamin treatment and working memory function of alcohol-dependent people: Preliminary findings. Alcohol Clin Exp Res. 2001;25:112-6.
Antunez E, Estruch R, Cardenal C, et al. Usefulness of CT and MR imaging in the diagnosis of acute Wernicke's encephalopathy. AJR. 1998;171:1131-7.
Arboleda P, Oviedo H. Fisiopatología y tratamiento del síndrome de abstinencia de alcohol . Universitas Ed. Pontificia Universidad Javeriana 2006;47:112-20.
Australian Government Department of Health and Ageing. Guidelines for the treatment of alcohol problems. Sydney: Commonwealth of Australia; 2009
Barrons R, Roberts N. The role of carbamazepine and oxcarbazepine in alcohol withdrawal syndrome. J Clin Pharm Ther. 2010;35:153-67.
Bayard M, McIntyre J, Hill KR, et al. Alcohol withdrawal syndrome. Am Fam Physician. 2004;69:1443-50.
Comisión Clínica de la Delegación del Gobierno para el Plan Nacional sobre drogas. Informe sobre alcohol. Madrid: Ministerio de Sanidad y Consumo; 2007.
Córdoba D. Toxicología. 5ta ed. Bogotá: Manual Moderno; 2006.
Cote-Menéndez M, Rangel-Garzón CX, Sánchez-Torres M Y, et al. Bebidas energizantes: ¿Hidratantes o estimulantes? Rev Fac Med. 2011;59:255-66.
Daeppen JB, Gache P, Landry U, et al. Symptom-triggered vs fixed-schedule doses of benzodiazepine for alcohol withdrawal. Arch Intern Med. 2002;162:1117-21.
Day E, Bentham P, Callaghan R, et al. Thiamine for Wernicke-Korsakoff syndrome in people at risk from alcohol abuse. Cochrane Database Sys Rev. 2004:CD004033.
Day E, Bentham P, Callaghan R, et al. Thiamine for Wernicke-Korsakoff syndrome in people at risk from alcohol abuse. Cochrane Database of Systematic Reviews, Issue 12, 2011.
Dissanaike S, Halldorsson A, Frezza EE, et al. An ethanol protocol to prevent alcohol withdrawal syndrome. J Am Coll Surg. 2006;203:186-91.
Eckardt MJ, File SE, Gessa GL, et al. Effects of moderate alcohol consumption on the central nervous system. Alcohol Clin Exp Res. 1998;22:998-1040.
Eyer F, Schreckenberg M, Hecht D, et al. Phenobarbital treatment in a patient with resistant alcohol with-drawal syndrome. Pharmacotherapy. 2009;29:875-8.
Foy A, March S, Drinkwater V. Use of an objective clinical scale in the assessment and management of alcohol withdrawal in a large general hospital. Alcohol Clin Exp Res. 1988;12:360-4.
Geibprasert S, Gallucci M, Krings T. Alcohol-induced changes in the brain as assessed by MRI and C T. EurRadiol. 2010;20:1492-501.
Gessa GL, Agabio R, Carai M, et al. Mechanism of the anti-alcohol effect of gamma- hydroxybutyric acid (GHB). Alcohol. 2000;20:271-6.
Gillman MA, Lichtigfeld F, Young T. Psychotropic analgesic nitrous oxide for alcoholic withdrawal states. Cochrane Database Syst Rev. 2007:CD005190.
Gómez C, Ruiz A, Macías F, et al. Estado del arte sobre la legislación mundial relacionada con el consumo y niveles de alcohol y su relación con la conducción y accidentalidad vial. Metaanálisis y revisión de la literatura sobre los efectos y manifestaciones del alcohol según el grado de ingesta. Bogotá: Fondo de Prevención Vial, Pontificia Universidad Javeriana; 2009.
Hayashida M, Alterman A, McLellan T, et al. Comparative effectiveness and costs of inpatient and outpatient detoxification of patients with mild-to-moderate alcohol withdrawal syndrome. NEJM, 2009;320:358-65.
Hayashida M, Alterman A, McLellan T, et al. Is inpatient medical alcohol detoxification justifed: results of a randomized, controlled study. NIDA Res Monogr. 1988;81:19-25.
Hayashida M, Alterman AI, McLellan AT, et al. Comparative effectiveness and costs of inpatient and outpatient detoxification of patients with mild-to-moderate alcohol withdrawal syndrome. N Engl J Med. 1989;320:358-65.
Howard C. Kindling in alcohol withdrawal. Alcohol Health Research World. 1998;22:25-33.
Jacques D, Zdanowicz N, Reynaert C, et al. Intensity of symptoms from alcohol withdrawal in alcohol-dependent pa-tients: comparison between smokers and non-smokers. Psychiatr Danub. 2011;23(Suppl 1):S123-5.
Lader M, Tylee A, Donoghue J. Withdrawing benzodiazepines in primary care. CNS Drugs. 2009;23:19-34.
Leone MA, Vigna-Taglianti F, Avanzi G, et al. Gamma-hydroxybutyrate (GHB) for treatment of alcohol withdrawal and prevention of relapses. Cochrane Database Syst Rev. 2010:CD006266.
Littleton JM. Neurochemical mechanisms underlying alcohol withdrawal. Alcohol Health Res World. 1998;22:13-24.
Liu J, Wang L. Baclofen for alcohol with-drawal. Cochrane Database Syst Rev. 2011:CD008502.
Lonsdale D. A review of the biochemistry, metabolism and clinical benefits of thiamin(e) and its derivatives. Evid Based Complement Alternat Med. 2006;3:49-59.
Maes M, Vandoolaeghe E, Degroote J, et al. Linear CT-scan measurements in alcohol-dependent patients with and without delirium tremens. Alcohol. 2000;20:117-23.
Maldonado JR. An approach to the patient with substance use and abuse. Med Clin N Am. 2010;94:1169-205.
Manjunatha N, Saddichha S, Khess CR, et al. Prevention of alcohol dependence: strategies for selective, indicated, and universal prevention. Subst Abus. 2011;32:135-43.
Mann K, Agartz I, Harper C, et al. Neuroimaging in alcoholism: ethanol and brain damage. Alcohol Clin Exp Res. 2001;25(5 Suppl ISBRA):104S-9.
Marco CA, Kelen GD. Acute intoxication. Emerg Med Clin North Am. 1990;8:731-48.
Márquez Galán F, Moreno Rodríguez A, Pérez Rodríguez E, et al. Zieve's syndrome. An Med Intern. 2002;19:209-10.
Mayo-Smith M F. Pharmacological management of alcohol withdrawal. A meta-analysis and evidence-based practice guideline. American Society of Addiction Medicine Working Group on Phar-macological Management of Alcohol Withdrawal. JAMA. 1997;278:144-51.
Melchor-López A, Lozano-Nuevo J, Flores-Alcántar M, et al. Uso de betabloqueadores para el control de síntomas adrenérgicos en el tratamiento de la supresión etílica: comparación de propanolol vs metoprolol. Med Int Mex. 2010;26:17-23.
Minozzi S, Amato L, Vecchi S, et al. Anticonvulsants for alcohol with-drawal. Cochrane Database Sys Rev. 2010:CD005064.
Mondavio M, Ghiazza G F. Use of clonidine in the prevention of alcohol withdrawal syndrome. Minerva Med. 1989;80:1233-5.
Myrick H, Malcolm R, Randall PK, et al. A double-blind trial of gabapentin versus lorazepam in the treatment of alcohol withdrawal. Alcohol Clin Exp Res. 2009;33:1582-8.
National Institute for Health and Clinical Exscellence (NHS). Alcohol Use Disorders: Diagnosis and Clinical Management of Alcohol-Related physical complications. London: NICE Clinical Guideline 100; 2010.
Nichols ME, Meador KJ, Loring DW, et al. Preliminary findings on the clinical effects of high dose thiamine in alcohol-related cognitive disorders. No source no year.
Penttila A, Tenhu M. Clinical examination as medicolegal proof of alcohol intoxication. Med Sci Law. 1976;16:95-103.
Petroff OAC, Rothman DL, Behar KL, et al. The effect of gabapentin on brain gamma-aminobutyric acid in patients with epilepsy. Ann Neurol. 1996;39:95-9.
República de Colombia. Instituto Nacional de Medicina Legal y Ciencias Forenses (Medicina Legal). Resolución No. 0414 del 27 de agosto de 2002. Bogotá: Medicina Legal; 2002.
Roberts JR, Dollard D. Alcohol levels do not accurately predict physical or mental impairment in ethanol-tolerant subjects: relevance to emergency medicine and dram shop laws. J Med Toxicol. 2010;6:438-42.
Saitz R, O'Malley SS. Pharmacotherapies for alcohol abuse. Withdrawal and treatment. Med Clin North Am. 1997;81:881-907. Review.
Samson HH, Harris RA. Neurobiology of alcohol abuse. Trends Pharmacol Sci. 1992;13:206-11.
Scroop R, Sage MR, Voyvodic F, et al. Radiographic imaging procedures in the diagnosis of the major central neuropathological consequences of alcohol abuse. Australas Radiol. 2002;46:146-53.
Sechi G, Serra A. Wernicke's encephalopathy: new clinical settings and recent advances in diagnosis and management. Lancet Neurol. 2007;6:442-55.
Shpilenya LS, Muzychenko A P, Gasbarrini G, et al. Metadoxine in acute alcohol intoxication: a double-blind, randomized, placebo-controlled study. Alcohol Clin Exp Res. 2002; 26:340-6.
Spampinato MV, Castillo M, Rojas R, et al. Magnetic resonance imaging findings in substance abuse: alcohol and alcoholism and syndromes associated with alcohol abuse. Top Magn Reson Imaging. 2005;16:223-30.
Substance Abuse and Mental Health Services Administration (SAMHSA). Physical detoxification services for withdrawal from specific substances. En: Center for Substance Abuse Treatment (CSAT). detoxification and substance abuse treatment. Rockville (MD): SAMHSA; 2006.
Sullivan EV, Pfefferbaum A. Neuroimaging of the Wernicke-Korsakoff syndrome. Alcohol Alcohol. 2009;44:155-65.
Sullivan J, Sykora K, Schneiderman J, et al. Assesment of alcohol withdrawal: the revised clinical institute withdrawal assesment for alcohol scale (CIWA-Ar). Br J Addict. 1989;84:1353-7.
Sullivan JB Jr, Hauptman M, Bronstein AC. Lack of observable intoxication in humans with high plasma alcohol concentrations. J Forensic Sci. 1987;32:1660-5.
Teplin LA, Lutz GW. Measuring alcohol intoxication: the development, reliability and validity of an observational instrument. J Stud Alcohol. 1985;46:459-66.
Thomson AD, Marshall EJ. The treatment of patients at risk of developing Wernicke's encephalopathy in the community. Alcohol Alcohol. 2006;41:159-67.
Thomson AD. Marshall EJ. The natural history and pathophysiology of Wernicke's encephalopathy and Korsakoff's Psychosis. Alcohol Alcohol.2006;41:151-8.
Uzun S, Kozumplik O, Jakovljevic M, et al. Side effects of treatment with benzodiazepines. Psychiatr Danub. 2010;22:90-3.
Vargas MI, Lenz V, Bin JF, et al. Brain MR imaging of chronic alcoholism. J Radiol. 2003;84:369-79. [Artículo en francés].
Vonghia L, Leggio L, Ferrulli A, et al. Acute alcohol intoxication. Eur J Intern Med. 2008;19:561-7.
Watson WA. Thiamine. En: Brent J, Wallace KL, Burkhart KK, et al., eds. Critical care toxicology. Diagnosis and management of the critically poisoned patient. Philadelphia: Elsevier-MOSBY; 2005. p. 1601-3.
Weithmann G, Hoffmann M. A randomized clinical trial of inpatient versus combined day hospital treatment of alcoholism: primary and secondary outcome measures. Eur Addict Res. 2005; 11:197-203.
Yost DA. Acute care for alcohol intoxication. Be prepared to consider clinical dilemmas. Postgrad Med. 2002; 112:14-6.
Anexo
Equipo desarrollador ampliado
Ricardo de la Espriella Guerrero (Pontificia Universidad Javeriana, PUJ, director), Ana María de la Hoz Bradford (PUJ, coordinadora), Patricia Hidalgo Martínez (PUJ, coordinadora, hasta noviembre de 2011), Carlos Gómez-Restrepo (PUJ, experto temático y metodológico), Miguel Cote Menéndez (Universidad Nacional de Colombia, experto temático), Alina Uribe-Holguín Zarate (PUJ, asistente de investigación), Patricia Rodríguez Lee (PUJ, asistente de investigación), Laura Marcela Gil Lemus (PUJ, experta temática ), Juliana Guzmán Martínez (PUJ, maestranda, asistente de investigación), Michelle Cortés Barré (PUJ, maestranda, asistente de investigación), Nathalie Tamayo Martínez (PUJ, asistente de investigación), Ana María Cano Rentería (Asociación Colombiana de Psiquiatría, ACP, experta temática), Delia Cristina Hernández (ACP, experta temática), Gabriel Hernández Kunzel (ACP, experto temático), Carlos Alberto Cardeño Castro (Universidad de Antioquia, experto temático), Darío Londoño Trujillo (PUJ, Coordinador grupo Economía), Alejandra Taborda Restrepo (PUJ, apoyo grupo Economía), Gloria Bernal Nisperuza (PUJ, apoyo grupo Economía), Natalia Sánchez Díaz (PUJ, grupo Implementación), Andrés Duarte Osorio (PUJ, grupo Implementación), Nelcy Rodríguez Malagón (PUJ, Bioestadística), Ana Lindy Moreno López (Colegio Colombiano de Terapia Ocupacional, CCTO, experta temática), Ana Constanza Puerto Espinel (CCTO, experta temática), Francy Milena Rodríguez Herrera (Colegio Colombiano de Psicología, experta temática), Diana Lucía Matallana Eslava (PUJ, experta temática), Hernán Santacruz Oleas (PUJ, experto temático), Pablo Zuleta González (Programa REDES, Clínica Nuestra Señora de La Paz, experto temático), Ricardo Alvarado (PUJ, médico familia, experto temático), Representantes Comunidad de Alcohólicos Anónimos (AA), Representantes de Al-Anon, Jenny Severiche (PUJ, administración), Equipo de Coordinación General Alianza CINETS: Carlos Gómez-Restrepo (Pontificia Universidad Javeriana), Rodrigo Pardo Turriago (Universidad Nacional de Colombia), Luz Helena Lugo Agudelo (Universidad de Antioquia).