Serviços Personalizados
Journal
Artigo
Indicadores
-
 Citado por SciELO
Citado por SciELO -
 Acessos
Acessos
Links relacionados
-
 Citado por Google
Citado por Google -
 Similares em
SciELO
Similares em
SciELO -
 Similares em Google
Similares em Google
Compartilhar
Revista Colombiana de Psiquiatría
versão impressa ISSN 0034-7450
rev.colomb.psiquiatr. vol.43 supl.1 Bogotá dez. 2014
https://doi.org/10.1016/j.rcp.2015.05.004
http://dx.doi.org/10.1016/j.rcp.2015.05.004
Artículo original
Tratamiento con antipsicóticos de mantenimiento del paciente adulto con diagnóstico de esquizofrenia∗
Maintenance Treatment With Antipsychotics for Adult Patients Diagnosed With Schizophrenia
Carlos Gómez-Restrepoa,*, Adriana Patricia Bohórquez Peñarandab, Ana María de la Hoz Bradfordc, Nathalie Tamayo Martínezd, Jenny García Valenciae y Luis Eduardo Jaramillo Gonzálezf
∗ La Guía de práctica clínica para el diagnóstico, tratamiento e inicio de la rehabilitación psicosocial de los adultos con esquizofrenia completa fue desarrollada por el grupo que aparece en el anexo de este artículo. Este artículo-resumen fue redactado por los integrantes del grupo que se mencionan bajo el título. La fuente principal del documento es la guía, aclaramos que algunos apartes fueron tomados textualmente del texto de la guía pues no requerían ajustes o modificaciones. Financiación: El desarrollo de la Guía de Atención Integral fuefinanciado por el Ministerio de Salud y Protección Social y por el Departamento Administrativo de Ciencia, Tecnología e Innovación (Colciencias), mediante Contrato 467 de 2012 suscrito con la Pontificia Universidad Javeriana. Convocatoria 563 de 2012 de Colciencias (Conformación de un banco de proyectos para el desarrollo de Guías de Atención Integral (GAI) Basadas en Evidencia), fue elegido por el Consejo del Programa Nacional de Ciencia y Tecnología de la Salud, el proyecto fue liderado por la Pontificia Universidad Javeriana, en alianza con la Universidad de Antioquia y la Universidad Nacional de Colombia (Alianza CINETS).
a Médico psiquiatra, psicoanalista, psiquiatra de enlace, magíster en Epidemiología Clínica. Profesor titular y Director del Departamento de Epidemiología Clínica y Bioestadística. Pontificia Universidad Javeriana. Hospital Universitario San Ignacio, Bogotá, Colombia
b Médica psiquiatra, magístra en Epidemiología Clínica. Profesora asistente del departamento de Psiquiatría y Salud Mental. Pontificia Universidad Javeriana, Bogotá, Colombia
c Médica, magístra en Epidemiología Clínica. Profesora del Departamento de Epidemiología Clínica y Bioestadística. Pontificia Universidad Javeriana, Bogotá, Colombia
d Médica, candidata a magístra en Epidemiología Clínica. Asistente de investigación del Departamento de Epidemiología Clínica y Bioestadística. Pontificia Universidad Javeriana, Bogotá, Colombia
e Médica psiquiatra, doctora en Epidemiología Clínica. Profesora titular del Departamento de Psiquiatría, Facultad de Medicina. Universidad de Antioquia, Medellín, Antioquia, Colombia
f Médico psiquiatra, Master en Farmacología. Profesor Universidad Nacional de Colombia, Bogotá, Colombia
* Autor para correspondencia: Carlos Gómez Restrepo, Pontificia Universidad Javeriana, Facultad de Medicina, Departamento de Epidemiología Clínica y Bioestadística. Carrera 7 No. 40 - 62, Bogotá, Colombia. Correo electrónico: cgomez@javeriana.edu.co (C. Gómez-Restrepo).
Historia del artículo: Recibido el 7 de julio de 2014 Aceptado el 12 de diciembre de 2014 On-line el 26 de junio de 2015
Resumen
Objetivos: Determinar la efectividad y seguridad de los diferentes antipsicóticos disponibles para el manejo de los pacientes adultos con diagnóstico de esquizofrenia en fase de mantenimiento. Establecer recomendaciones para la fase de mantenimiento de la enfermedad.
Método: Se elaboró una guía de práctica clínica bajo los lineamientos de la Guía Metodológica del Ministerio de Salud y Protección Social para identificar, sintetizar, evaluar la evidencia y formular recomendaciones respecto al manejo y seguimiento de los pacientes adultos con diagnóstico de esquizofrenia. Se adoptó y actualizó la evidencia de la guía NICE 82. Se presentó la evidencia y su graduación al grupo desarrollador de la guía (GDG) para la formulación de las recomendaciones siguiendo la metodología propuesta por el abordaje GRADE.
Resultados: Se inlcuyeron 18 estudios que evaluaron la efectividad y/o seguridad de diferentes medicamentos antipsicóticos de primera y de segunda generación. En términos generales, los antipsicóticos (AP) mostraron superioridad frente a placebo en la tasa de recaídas por más de 12 meses (RR 0.59 IC95% 0.42; 0.82) y en la tasa de hospitalizaciones por más de 24 meses de seguimiento (RR 0.38 IC95% 0.27; 0.55); su uso se asocia a mayor riesgo de abandonos del tratamiento (RR 0.53 IC95% 0.46; 0.61) y de eventos adversos como ganancia de peso, distonía, síntomas extra piramidales y sedación. No se encontraron diferencias para el desenlace de re hospitalizaciones, comparaciones en la calidad de vida, síntomas negativos o aumento de peso entre AP de primera y de segunda generación. Los regímenes continuos y en dosis estándar parecen ser superiores que los regímenes intermitentes o en dosis mínimas en la disminución del riesgo de abandono del tratamiento.
Conclusión: Los pacientes adultos con diagnóstico de esquizofrenia deberían recibir tratamiento de mantenimiento con antipsicóticos. La elección del medicamento dependerá del manejo de la fase aguda, la tolerancia del paciente al mismo y la presentación de eventos adversos.
Palabras clave: Guía de práctica clínica, Esquizofrenia, Antipsicóticos, Mantenimiento, Seguimiento.
Abstract
Objectives: To determine the effectiveness and security of the antipsychotics available for the management of adult patients with schizophrenia in the maintenance phase. To develop recommendations of treatment for the maintenance phase of the disease.
Methods: A clinical practice guideline was elaborated under the parameters of the Methodological Guide of the Ministerio de Salud y Protección Social to identify, synthesize and evaluate the evidence and make recommendations about the treatment and follow-up of adult patients with schizophrenia. The evidence of NICE guide 82 was adopted and updated. The evidence was presented to the Guideline Developing Group and recommendations, employing the GRADE system, were produced.
Results: 18 studies were included to evaluate the effectiveness and / or safety of different antipsychotic drugs first and second generation. Overall, antipsychotics (AP) showed superiority over placebo in relapse rate over 12 months (RR 0.59 95% CI 0.42, 0.82) and hospitalization rate over 24 months of follow-up (RR 0.38 95% 0.27, 0.55); its use is associated with increased risk of treatment dropout (RR 0.53 95% CI 0.46, 0.61) and adverse events such as weight gain, dystonia, extrapyramidal symptoms and sedation. There was no difference in the outcome of re hospitalizations, comparisons on quality of life, negative symptoms or weight gain between AP first and second generation. Continuous or standard dose regimens appear to be superior to intermittent or low doses in reducing the risk of abandonment of treatment regimes.
Conclusion: Adult patients diagnosed with schizophrenia should receive maintenance treatment with antipsychotics. The medication of choice will depend on the management of the acute phase, the patients tolerance to it and the presentation of adverse events.
Keywords: Clinical Practice Guidelines, Schizophrenia, Antipsychotics, Maintenance, Follow-up.
Introducción
La esquizofrenia es una enfermedad crónica con un patrón de recaídas durante la vida1; estas se asocian con peor pronóstico clínico, deterioro funcional y una peor respuesta al tratamiento2. En relación con la carga de la enfermedad, se estima que la esquizofrenia genera discapacidad entre moderada y severa en más del 25% de los pacientes diagnosticados, encontrándose dentro de las diez enfermedades que causan más discapacidad3. Adicionalmente la carga emocional y económica para sus cuidadores podría representar un costo social considerable4. Es por estas razones que se hace necesaria la implementación de intervenciones terapéuticas farmacológicas y no farmacológicas de forma temprana que apunten a la máxima recuperación y a la disminución de la carga de enfermedad para los pacientes, sus cuidadores y la sociedad.
Entre los factores asociados a las recaídas de la enfermedad, se han descrito: menor tiempo con el diagnóstico, presencia de conductas violentas, uso de estabilizadores del ánimo y el abuso de sustancias psicoactivas; como factores protectores para recaídas se encuentran: buen funcionamiento social y cognoscitivo y uso de antipsicóticos (AP)5,6. Se ha dicho que hasta el 20% de los pacientes después de un primer episodio psicótico no recaerán y que el 80% restante lo hará en un lapso de cinco años, siendo la suspensión de la medicación el factor asociado más importante para este fenómeno2. A pesar de que un grupo de personas con esquizofrenia puede presentar un curso crónico de síntomas activos, en algunas cohortes con quince años de seguimiento se ha reportado la presencia de un solo episodio en el 12% de los sujetos y remisión completa de síntomas hasta en un 27% de los participantes1.
Por el curso clínico, se puede considerar la posibilidad que la respuesta de los pacientes a la medicación no sea siempre completa. Se ha afirmado que dicha respuesta tiende a ser mejor en los primeros años de la enfermedad y que en algunas ocasiones la presencia de síntomas no interfiere en el proceso de recuperación3. Por otro lado, es de esperarse que exista variabilidad en el tratamiento farmacológico durante la vida del individuo, pues es bastante frecuente que se realicen cambios en la medicación formulada3. Adicionalmente, entre las enfermedades mentales, el diagnóstico de esquizofrenia es el principal predictor de polifarmacia7; se ha documentado que los pacientes inician el manejo de su condición con una prescripción única y esta cambia o se adicionan otros AP en el 18% de los casos durante los primeros dos años de tratamiento8; sin embargo, esta cifra podría alcanzar hasta el 50% durante el transcurso de la enfermedad en algunas prácticas clínicas9 y hasta el 70% cuando se incluyen estabilizadores del ánimo, antidepresivos o ansiolíticos a los AP prescritos10. Dentro de los motivos posibles para el uso de esquemas adicionales se encuentran: ausencia de respuesta a los AP, presentación de efectos adversos o de síntomas afectivos, ausencia de introspección y conductas violentas, entre otros.
La alta variabilidad observada en el curso del manejo farmacológico de la enfermedad, la ausencia de información respecto al tiempo que es necesario continuar la terapia cuando un paciente ha estado libre de crisis dado que los estudios publicados sobre la fase de mantenimiento varían en duración de seguimiento entre seis meses y cuatro años 3, y la falta de conocimiento sobre los predictores específicos que indiquen cuáles pacientes se beneficiarían del uso continuo de la medicación, llevan a la necesidad de evaluar la efectividad de las intervenciones disponibles en modalidad de mantenimiento de los pacientes con esquizofrenia y del tiempo de continuación de la terapia en los pacientes libres de crisis. Con el fin mejorar las cifras en la prevención de las exacerbaciones de los síntomas psicóticos y para mantener al paciente con la mejor calidad de vida posible, se formuló la siguiente pregunta para el desarrollo de las recomendaciones basadas en evidencia sobre el tratamiento psicofarmacológico para el mantenimiento del paciente adulto con esquizofrenia:¿Para los pacientes con esquizofrenia en la fase de mantenimiento (poscrisis o estabilización y estable) cuál es el antipsicótico que mejor previene la exacerbación de los síntomas psicóticos o recurrencia?
Metodología
Para la realización de la guía de práctica clínica para el diagnóstico, tratamiento e inicio de la rehabilitación psicosocial de los adultos con esquizofrenia(GPC) se utilizaron los pasos propuestos en la Guía Metodológica para la elaboración de Guías de Práctica Clínica y Evaluaciones Económicas en el Sistema General de Seguridad Social en Salud colombiano. La metodología detallada de la elaboración de la GPC se encuentra en el documento de soporte disponible la página web del Ministerio de Salud y Protección Social (http://www.minsalud.gov.co)11.
Para el desarrollo de las recomendaciones basadas en la evidencia sobre el tratamiento psicofarmacológico para el mantenimiento del paciente adulto con esquizofrenia, se elaboró un protocolo de revisión sistemática de la literatura que se detalla a continuación.
Búsqueda y selección de la literatura
Se realizó un proceso general de búsqueda de guías de práctica clínica sobre la evaluación y el tratamiento del adulto con diagnóstico de esquizofrenia. El proceso incluyó una búsqueda exhaustiva en diferentes fuentes de guías, una tamización y una evaluación de calidad. Para el desarrollo de la GPC completa se tomó como base la guíaNICE 823. Para esta pregunta clínica se utilizó la evidencia utilizada para la formulación de la recomendación relacionada con esta pregunta de la guía misma guía2.
Se condujo una búsqueda sistemática de la literatura en PubMed, Embase, BVS y Cochrane para identificar estudios que actualizaran la búsqueda de evidencia realizada por la guía fuente2 y que identificó las publicaciones relevantes. De acuerdo con la guía metodológica, se buscaron en una primera fase revisiones sistemáticas de la literatura que actualizaran la revisión sistemática de la guía fuente y en una segunda fase se procedió a realizar búsquedas para la actualización de las revisiones sistemáticas seleccionadas. Se llevó a cabo una búsqueda de novo para la asenapina y para otras comparaciones directas que no fueron tenidas en cuenta en los metaanálisis. Para la búsqueda de efectos adversos se hizo una búsqueda complementaria de estudios observacionales. Se realizó una selección pareada de los títulos relevantes a ser apreciados para decidir sobre su inclusión o exclusión. La fecha de la última búsqueda fue junio de 2013.
Los criterios de inclusión tenidos en cuenta para la actualizaciòn de la evidencia fueron: metaanálisis, RSL, ensayos clínicos aleatorizados y estudios de cohortes (para los desenlaces de efectos adversos) que evaluaran la efectividad o seguridad de: Amisulprida, aripiprazol, asenapina, clorpromazina, clozapina, haloperidol, levomepromazina, olanzapina, paliperidona, quetiapina, risperidona, sulpiride, trifluoperazina, ziprasidona y zotepina, comparados con placebo o entre ellos, en pacientes adultos con diagnóstico de esquizofrenia y con resultados de seguimiento a largo plazo (mayor a 24 semanas) o conducidos con pacientes en fase de mantenimiento en pacientes con fase aguda resuelta. Los desenlaces críticos tenidos en cuenta fueron: recaídas o recurrencias, hospitalizaciones o rehospitalizaciones y efectos adversos. Se consideraron ùnicamente artículos escritos en español, inglés o francés.
No fueron incluidos estudios que incluyeran pacientes con diagnóstico de trastorno afectivo bipolar, psicosis afectivas, demencias, o reportes conjuntos de pacientes con diferentes diagnósticos psiquiátricos (salvo trastorno esquizoafectivo o esquizofreniforme), de mujeres embarazadas, de pacientes con diagnóstico de esquizofrenia de inicio muy tardío (mayores de 65) y artículos que trataran específicamente sobre esquizofrenia y consumo de sustancias.
Evaluación y selección de estudios individuales
Una vez seleccionados los estudios relevantes, teniendo en cuenta los criterios de inclusión descritos anteriormente, cada documento fue sometido a una evaluación del riesgo de sesgo utilizando el instrumento SIGN de apreciación crítica12. Dicha evaluación fue realizada por dos evaluadores de manera independiente, y los desacuerdos fueron resueltos por consenso o por un tercer revisor. Solamente fueron incluidos los estudios con calificaciones de "aceptable" o "alta calidad".
Evaluación de la calidad de la evidencia y formulación de recomendaciones
Una vez se seleccionaron los artículos que deberían ser inlcuidos para basar la formulación de las recomendaciones, se dio paso a la síntesis de la información y a la consolidación del cuerpo de la evidencia disponible para cada uno de los desenlaces considerados como críticos por el grupo desarrollador (GDG); posteriormente, se pasó a evaluar la calidad de la evidencia para cada desenlace utilizando para esto el abordaje GRADE, y teniendo en cuenta los siguientes criterios: Diseño del estudio y riesgo de sesgo, inconsistencia, presencia de evidencia indirecta, imprecisión en los estimativos y sesgo de publicación13.
El resumen de los hallazgos y la calificación de la evidencia para cada desenlace en cada una de las comparaciones abordadas, fueron presentados en una reunión al GDG, en conjunto con un borrador de las recomendaciones, que fueron definidas y graduadas en fortaleza a partir de las siguientes consideraciones: calidad de la evidencia, balance entre beneficios y riesgos, consumo de recursos y valores y preferencias de los pacientes (el grupo contaba con delegados de Asociación Colombiana de Personas con Esquizofrenia y sus Familiares). En caso de no contar con evidenciaque basara la recomendación, o en caso de que esta fuera de muy baja calidad, se establecieron las recomendaciones y su fortaleza por consenso.
Para facilitar la lectura del artículo e interpretación de las recomendaciones, se utilizarán las siguientes convenciones:
Resultados
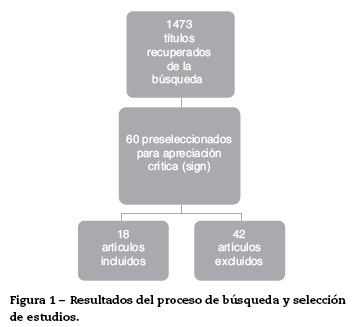
En la figura 1 se ilustran los resultados del proceso de búsqueda y selección de los estudios para actualizar el cuerpo de la evidencia que sirvió de base para la formulación de recomendaciones. El detalle de los artículos incluidos y excluidos puede ser consultado en el documento completo de la guía en la página del Ministerio de Salud y Protección Social (gpc.minsalud.gov.co)14.

Descripción de los hallazgos y calidad de la evidencia1
En los estudios incluidos, el GDG encontró evidencia sobre la efectividad y seguridad de los medicamentos comparados con placebo y entre ellos y respecto a las formas de prescripciòn de la medicación. A continuación se presentan los hallazgos principales.
AP comparados con placebo
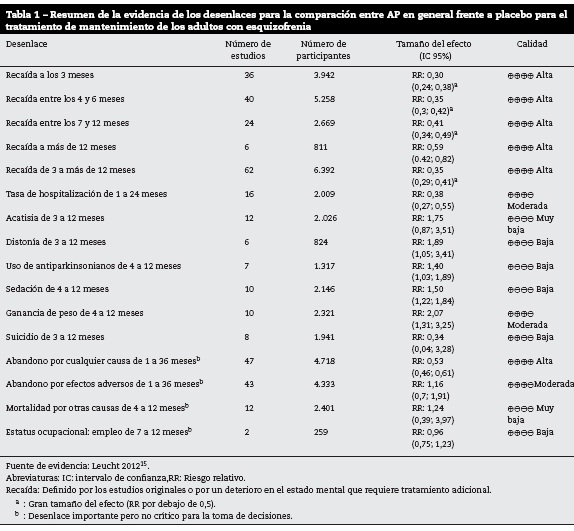
Se incluyó solamente un metaanálisis que comparaba los efectos de los AP de manera general con placebo15. La comparación incluyó AP en forma de administración oral y parenteral, con seguimientos entre 3 meses y 3 años en pacientes ambulatorios yhospitalizados. La calidad de la evidencia para los diferentres desenlaces es variable y se presenta de manera detallada en la tabla 1. Se encontró que el uso de AP previene las recaídas desde los 3 meses y hasta por más de 12 meses, aunque también aumenta el riesgo de abandono del tratamiento. Adicionalmente parece prevenir las hospitalizaciones durante un tiempo de seguimiento de 24 meses y asociarse amayor riesgo de ganancia de peso. Con una baja calidad de la evidencia se encontró que su uso se asocia con la aparición de distonía, mayor uso de medicamentos antiparkinsonianos y sedación. Los resultados para riesgo de suicidio, abandono por efectos adversos, mejoría en la calidad de vida, acatisia, mortalidad por otras causas y reporte de empleo no fueron concluyentes.
Se identificó un experimento clínico aleatorizado conducido por Kane y colaboradores16, que evaluó la efectividad de la asenapina comparada con placebo en un seguimiento de 26 semanas. La asenapina mostró diferencias significativas frente a placebo en la disminución de recaídas y riesgo de descontinuación de la medicación por cualquier causa, con una moderada calidad de la evidencia. Así mismo, la asenapina muestra mayor riesgo de aumento de peso frente a placebo, pero con una baja calidad de evidencia.
AP de primera generación comparados con AP de segunda generación
Recaída
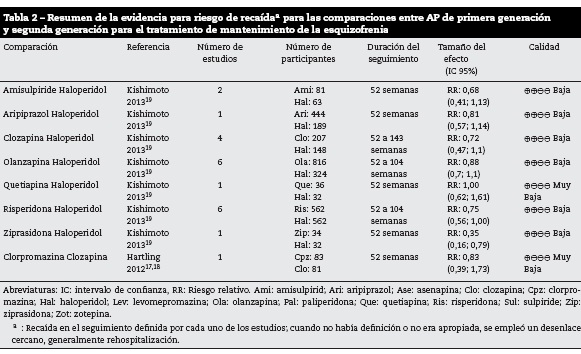
Se incluyeron los resultados de dos metaanálisis que comparaban los AP de primera con los de segunda generación17-19. En la tabla 2 se resumen los resultados sobre el riesgo de recaída de las comparaciones que evaluaban este desenlace; se encontró superioridad de la ziprasidona frente a haloperidol para la prevención de recaídas. Ninguna de las otras comparaciones evaluadas mostró resultados concluyentes. La calidad de la evidencia en términos generales fue baja o muy baja, debido a riesgos serios de sesgo y falta de precisión por tamaños de muestra limitados.
Hospitalizaciones o rehospitalizaciones
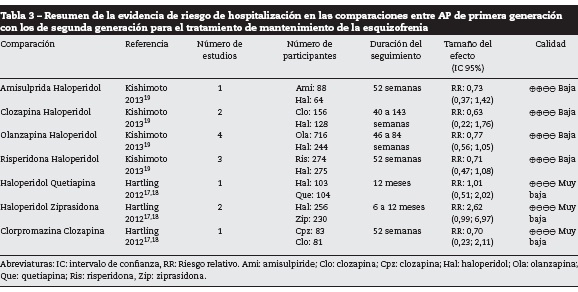
Se incluyeron los resultados de dos metaanálisis que comparaban los AP de primera con los de segunda generación para este desenlace17-19. La información encontrada para este desenlace fue de baja calidad en términos generales, y no se encontraron diferencias significativas para ninguna de las comparaciones descritas en la tabla 3.
Fallas en el tratamiento
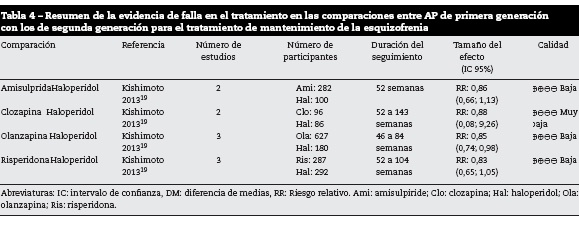
Este desenlace fue reportado en el metaanálisis de Kishimoto 2013 con seguimientos entre 46 y 143 semanas19, y se definió falla en el tratamiento como recaída o discontinuación por cualquier causa, dependiendo de los datos disponibles en los estudios. En la Error! Reference source not found. Se resumen los hallazgos de la evidencia. Se observa, con baja calidad de evidencia, un menor riesgo de falla de Olanzapina comparada con haloperidol. No se reportaron datos concluyentes para ninguna de las demás comparaciones evaluadas en los estudios incluidos y que se resumen en la tabla 4.
Comparación entre AP de segunda generación
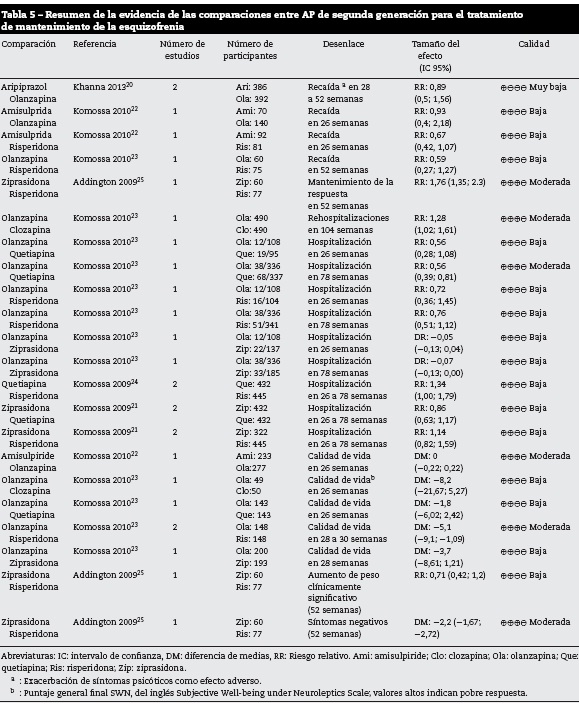
Los efectos de diferentes AP de segunda generación fueron comparados entre ellos en 5 meta análisis20-24 y 1 experimento clínico25. En la tabla 5 se presenta el resumen de la evidencia y la calidadde los desenlaces con información para estas comparaciones.
Recaída
Se encontró información para las comparaciones entre aripiprazol y olanzapina20, amisulprida, olanzapina y risperidona22, olanzapina y risperidona23 y ziprasidona y risperidona25 en seguimientos que oscilaron entre 26 y 52 semanas. Se observa superioridad de la ziprasidona frente a risperidona para el desenlace de mantenimiento de la respuesta a 52 semanas, evaluado en un experimento clínico pequeño25, con un RR de 1,76 (IC 95% 1,35; 2,3). Ninguna de las otras comparaciones evaluadas mostró diferencias significativas para los desenlaces asociados a recaídas (tabla 5).
Hospitalizaciones o rehospitalizaciones
En el metaanálisis de Komossa 201023, con una baja calidad de evidencia, se observa superioridad de la olanzapina frente a la quetiapina en el riesgo de hospitalizaciones a 78 semanas; sin embargo la olanzapina parece aumentar el riesgo de re hospitalizaciones cuando se comparan sus efectos con los de la clozapina en seguimiento a dos años, con calidad de evidencia moderada. No se encontraron diferencias entre los medicamentos evaluados en las demás comparaciones evaluadas y la calidad de la evidencia en términos generales fue baja.
Calidad de vida
Ninguno de los medicamentos incluidos en las comparaciones evaluadas mostró superioridad frente a en la calidad de vida de los pacientes22. La calidad de la evidencia para este desenlace se encontró entre moderada y baja principalmente por riesgo de sesgo en los estudios y falta de precisión por tamaños de muestra limitados.
Síntomas negativos
El único de los estudios incluidos que evaluó la evolución de los síntomas negativos durante el manejo en fase de mantenimiento fue el experimento conducido por Addington y colaboradores25. Se observa una diferencia estadísticamente significativa en la disminución de los síntomas con el uso de ziprasidona comparada con risperidona utilizando la subes-cala de síntomas negativos de la escala PANSS, pero con limitada importancia clínica (DM: −2.2 (IC 95% −1,67; −2,72)).
Aumento de peso
Se encontró información únicamente para la comparación entre ziprasidona y risperidona, sin evidencia de diferencias significativas en la proporción de pacientes con aumento de peso significativo (cambio ≥7% del peso inicial al final del seguimiento) a 52 semanas de seguimiento25.
Formas de prescripción de la medicación
Tratamiento intermitente comparado con medicación AP de forma continua para el manejo de pacientes con esquizofrenia en la fase estable de mantenimiento
El estudio clínico de Gaebel 201126 comparó los regímenes continuo e intermitente (risperidona o haloperidol) en un grupo de pacientes al completar un año de tratamiento después de un primer episodio psicótico. No se encontraron diferencias para recaídas, pero el régimen intermitente se asocia a mayor riesgo de abandonos del tratamiento (RR 3,1 IC 95% 1,34; 7,15).
AP en muy bajas dosis comparados con AP en dosis están-dar para el manejo de pacientes con esquizofrenia en fase de mantenimiento
Se identificó un meta análisis27 que evaluó la comparación de varios AP suministrados en diferentes regímenes de dosificación utilizando la dosis diaria definida (DDD)2 para la definición de cada grupo de comparación de la siguiente manera: grupo de muy bajas dosis, (menos de la mitad de la DDD), y grupo de dosis estándar, (DDD completa o mayor). Los AP incluidos en la comparación fueron olanzapina, quetiapina, risperidona, ziprasidona, flufenazina, propericiacina, pimozida y haloperidol, y se incluyeron en el meta análisisestudios con seguimientos entre 24 y 104 semanas. Se encontró superioridad del régimen de dosis estándar en las tasas de abandonos del tratamiento, hospitalizaciones y recaídas, pero con baja calidad de la evidencia. No se encontraron diferencias significativas para abandonos por eventos adversos entre los dos regímenes de dosificación.
Discusión
Para la formulación de estas recomendaciones se consideróla información sobre la efectividad de los AP comparados con placebo y entre ellos para la fase de mantenimiento de adultos con diagnóstico de esquizofrenia, proveniente de los ECA y meta análisis incluidos15,20-27, y la evidencia que basó la formulación de recomendaciones para el tratamiento con AP para la fase aguda, relacionada con la seguridad de los AP3 (véase artículo del tratamiento farmacológico para la fase aguda).
Los AP, en términos generales, mostraron ser más efectivos que el placebo en la prevención de las recaídas y hospitalizaciones; sin embargo, también produjeron más efectos adversos, como ganancia de peso y síntomas extra piramidales15. Para las comparaciones entre AP de primera y de segunda generación17-19, se detectó superioridad de la ziprasidona y de la olanzapina sobre el haloperidol en la prevención de recaídas y de fallas en el tratamiento respectivamente.
Para la comparación entre los AP de segunda generación, se encontró que la ziprasidona tuvo mayor probabilidad de mantener la respuesta frente a la risperidona en un año de seguimiento25, que la olanzapina es superior a la quetiapina para la prevención de hospitalizaciones (al año y medio de seguimiento)24, y que para este mismo desenlace, la clozapina mostró superioridad frente a olanzapina23. No se encontraron otras diferencias significativas en los desenlaces de tasa de recaídas20,22,23 ni calidad de vida22,23.
Adicionalmente, respecto a la forma de administración de la medicación, parece ser que el tratamiento continuo con antipsicótico y en dosis estándar (en lugar de medicación intermitente y/o dosis muy bajas) disminuye el riesgo de abandonos del tratamiento.
No encontró evidencia para ninguna de las comparaciones respecto a los desenlaces de funcionamiento social y recuperación.
El grupo desarrollador revisó la evidencia descrita anteriormente, el balance entre beneficios y riesgos para cada medicamento, las consideraciones de los pacientes y las implicaciones sobre los recursos de las alternativas en estudio. La evidencia sobre la efectividad de los AP para la prevenciónde recaídas y hospitalizaciones indicó un efecto a favor de las intervenciones sobre el placebo, y los hallazgos diferenciales para cada medicamento, en cuanto a su perfil de seguridad, fueron determinantes en el momento de hacer un balance entre los beneficios y riesgos para la formulación de lasrecomendaciones. Desde la perspectiva de los pacientes, se dio énfasis a la experiencia de los mismos con la intervención y a los resultados que para ellos eran considerados críticos para la elección de la medicación. Teniendo en cuenta cada uno de estos puntos, en una amplia discusión del grupo, se determinaron los contenidos, la dirección y la pertinencia de cada una de las recomendaciones formuladas, junto con su fortaleza.
Recomendaciones pertinentes para la pregunta
Recomendación 1. Todo paciente adulto con diagnóstico de esquizofrenia que se encuentre en un estado posterior a la crisis aguda o con enfermedad estable debe recibir tratamiento de mantenimiento con antipsicóticos. ↑↑
Recomendación 2. Para el tratamiento en la fase de mantenimiento de los adultos con diagnóstico de esquizofrenia se recomienda al médico continuar con el antipsicótico seleccionado en la fase aguda, siempre y cuando el paciente lo tolere y los efectos adversos que hayan surgido en el curso del tratamiento no sobrepasen los beneficios de este.↑↑
Recomendación 2.1. Para los adultos con diagnóstico de esquizofrenia que vienen recibiendo tratamiento farmacológico con alguno de los antipsicóticos a los cuales no se les hizo recomendación para fase aguda (asenapina, levomepromazina, sulpiride o trifluoperazina) se sugiere continuar con el tratamiento establecido, siempre y cuando se encuentren estables clínicamente y los efectos adversos que hayan surgido en el curso del tratamiento no sobrepasen los beneficios de este.↑
Recomendación 3. Se recomienda al médico considerar los siguientes riesgos, en particular, en el momento de definir la continuidad o el cambio de antipsicótico:
- Desarrollo de diabetes
- Desarrollo de disquinesia tardía
- Presencia de Enfermedad cardiovascular o cerebrovascular
- Desarrollo de Síndrome metabólico
- Incremento de peso↑↑
Recomendación 4. No se recomienda el uso de estrategias de dosificación intermitente de forma rutinaria para el tratamiento de mantenimiento del paciente adulto con diagnóstico de esquizofrenia. ↓↓
Recomendación 5. El médico psiquiatra puede considerar bajar la dosis del antipsicótico teniendo en cuenta consideraciones especiales derivadas del contexto clínico y sociofamiliar del paciente, siempre y cuando los riesgos no sobrepasen los beneficios. ↑
Conflictos de interés
La declaración de intereses y evaluación de los mismos se presenta en el anexo 3 de la guía completa que se puede consultar en la página web (gpc.minsalud.gov.co). Los autores no declararon conflictos de interés relacionados con el tópico de artículo.
Agradecimientos
Al Ministerio de Salud y Protección Social y al Departamento Administrativo de Ciencia, Tecnología e Innovación (COLCIENCIAS), por la financiación para el desarrollo de la guía mediante Contrato 467 de 2012 suscrito con la Pontificia Universidad Javeriana.
Al personal de soporte administrativo para el desarrollo de la guía.

Notas
1 La descripción detallada de los juicios del grupo desarrollador sobre los elementos que definen la calidad de la evidencia para cada desenlace en las comparaciones evaluadas se encuentra en el documento completo de la guía disponible en http://www.gpc.minsalud.gov.co
2 El término empleado por la OMS hace referencia a la dosis promedio diaria de mantenimiento de un medicamento usado para su indicación principal en el adulto y se emplea para medir la utilización de medicamentos.
3 La evidencia de seguridad abarco efectos a corto, mediano y largo plazo de los antipsicóticos e incluyó estudios observacionales que proporcionaran evidencia sobre desenlaces críticos para la toma de decisiones en el manejo de fase aguda pero que su presentación es poco frecuente o muy tardía para alcanzar a ser detectado en un ECA.
Bibliografía
1. Wiersma D, Nienhuis FJ, Slooff CJ, Giel R. Natural course of schizophrenic disorders: a 15-year followup of a Dutch incidence cohort. Schizophr Bull. 1998;24(1):75-85. [ Links ]
2. Robinson D, Woerner MG, Alvir JM, Bilder R, Goldman R, Geisler S, et al. Predictors of relapse following response from a first episode of schizophrenia or schizoaffective disorder. Arch Gen Psychiatry. 1999;56(3):241-7. [ Links ]
3. National Collaborating Centre for Mental Health, commissioned by the National Institute for Health & Clinical Excellence. Schizophrenia. Core Interventions in the Treatment and Management of Schizophrenia in Adults in Primary and Secondary Care (updated edition). National Clinical Guideline Number 82 [Internet]. Printed in Great Britain. Stanley Hunt.; 2010. Recuperado a partir de: http://www.nice.org.uk/. [ Links ]
4. World Health Organization. Schizophrenia and public health [Internet]. 1998 [citado 3 de junio de 2013]. Recuperado a partir de: http://www.who.int/mental health/media/en/55.pdf. [ Links ]
5. Ciudad A, Haro JM, Alonso J, Bousoño M, Suárez D, Novick D, et al. The Schizophrenia Outpatient Health Outcomes (SOHO) study: 3-year results of antipsychotic treatment discontinuation and related clinical factors in Spain. Eur Psychiatry J Assoc Eur Psychiatr. 2008;23(1):1-7. [ Links ]
6. Haro JM, Novick D, Suarez D, Alonso J, Lépine JP, Ratcliffe M, et al. Remission and relapse in the outpatient care of schizophrenia: three-year results from the Schizophrenia Outpatient Health Outcomes study. J Clin Psychopharmacol. 2006;26(6):571-8. [ Links ]
7. Morrato EH, Dodd S, Oderda G, Haxby DG, Allen R, Valuck RJ. Prevalence, utilization patterns, and predictors of antipsychotic polypharmacy: experience in a multistate Medicaid population, 1998-2003. Clin Ther. 2007;29(1):183-95. [ Links ]
8. Tsutsumi C, Uchida H, Suzuki T, Watanabe K, Takeuchi H, Nakajima S, et al. The evolution of antipsychotic switch and polypharmacy in natural practice-a longitudinal perspective. Schizophr Res. 2011;130(1-3):40-6. [ Links ]
9. Barnes TRE, Paton C. Antipsychotic polypharmacy in schizophrenia: benefits and risks. CNS Drugs. 2011;25(5):383-99. [ Links ]
10. Pickar D, Vinik J, Bartko JJ. Pharmacotherapy of schizophrenic patients: preponderance of off-label drug use. PloS One. 2008;3(9):e3150. [ Links ]
11. Ministerio de la Protección Social -COLCIENCIAS. Guía Metodológica para la elaboración de Guías Atención Integral en el Sistema General de Seguridad Social en Salud Colombiano [Internet]. Bogotá. Colombia; 2010. Recuperado a partir de: http://www.minsalud.gov.co/salud/Documents/Gu%C3%ADa%20Metodol%C3%B3gica%20para%20la%20elaboraci%C3%B3n%20de%20gu%C3%ADas.pdf. [ Links ]
12. Scottish Intercollegiate Guidelines Network. SIGN 50, A guideline developer's handbook. Edinburgh, 2011 [Internet]. 2011. Recuperado a partir de: http://www.sign.ac.uk/pdf/sign50.pdf. [ Links ]
13. Guyatt G, Oxman AD, Akl EA, Kunz R, Vist G, Brozek J, et al. GRADE guidelines: 1. Introduction-GRADE evidence profiles and summary of findings tables. J Clin Epidemiol. 2011;64(4):383-94. [ Links ]
14. Ministerio de Salud y Protección Social -Colciencias -IETS. Guía de práctica clínica para el diagnóstico, tratamiento e inicio de la rehabilitación psicosocial de los adultos con esquizofrenia [Internet]. 2014. Recuperado a partir de: http://gpc.minsalud.gov.co. [ Links ]
15. Leucht S, Tardy M, Komossa K, Heres S, Kissling W, Davis JM. Maintenance treatment with antipsychotic drugs for schizophrenia. Cochrane Database Syst Rev Online. 2012;5:CD008016. [ Links ]
16. Kane JM, Mackle M, Snow-Adami L, Zhao J, Szegedi A, Panagides J. A randomized placebo-controlled trial of asenapine for the prevention of relapse of schizophrenia after long-term treatment. J Clin Psychiatry. 2011;72(3): 349-55. [ Links ]
17. Abou-Setta AM, Mousavi SS, Spooner C, Schouten JR, Pasichnyk D, Armijo-Olivo S, et al. First-Generation Versus Second-Generation Antipsychotics in Adults: Comparative Effectiveness [Internet]. Rockville (MD): Agency for Healthcare Research and Quality (US); 2012 [citado 4 de julio de 2013]. Recuperado a partir de: http://www.ncbi.nlm.nih.gov/books/NBK107254/. [ Links ]
18. Hartling L, Abou-Setta AM, Dursun S, Mousavi SS, Pasichnyk D, Newton AS. Antipsychotics in adults with schizophrenia: Comparative effectiveness of first-generation versus second-generation medications: A systematic review and meta-analysis. Ann Intern Med. 2012;157(7):498-511. [ Links ]
19. Kishimoto T, Agarwal V, Kishi T, Leucht S, Kane JM, Correll CU. Relapse prevention in schizophrenia: A systematic review and meta-analysis of second-generation antipsychotics versus first-generation antipsychotics. Mol Psychiatry. 2013;18(1):53-66. [ Links ]
20. Khanna P, Komossa K, Rummel-Kluge C, Hunger H, Schwarz S, El-Sayeh HG, et al. Aripiprazole versus other atypical antipsychotics for schizophrenia. Cochrane Database Syst Rev Online. 2013;2:CD006569. [ Links ]
21. Komossa K, Rummel-Kluge C, Hunger H, Schwarz S, Bhoopathi PSS, Kissling W, et al. Ziprasidone versus other atypical antipsychotics for schizophrenia. Cochrane Database Syst Rev Online. 2009;(4):CD006627. [ Links ]
22. Komossa K, Rummel-Kluge C, Hunger H, Schmid F, Schwarz S, Silveira da Mota Neto JI, et al. Amisulpride versus other atypical antipsychotics for schizophrenia. Cochrane Database Syst Rev Online. 2010;(1):CD006624. [ Links ]
23. Komossa K, Rummel-Kluge C, Hunger H, Schmid F, Schwarz S, Duggan L, et al. Olanzapine versus other atypical antipsychotics for schizophrenia. Cochrane Database Syst Rev Online. 2010;(3):CD006654. [ Links ]
24. Komossa K, Rummel-Kluge C, Schmid F, Hunger H, Schwarz S, Srisurapanont M, et al. Quetiapine versus other atypical antipsychotics for schizophrenia. Cochrane Database Syst Rev Online. 2010;(1):CD006625. [ Links ]
25. Addington DE, Labelle A, Kulkarni J, Johnson G, Loebel A, Mandel FS. A comparison of ziprasidone and risperidone in the long-term treatment of schizophrenia: a 44-week, double-blind, continuation study. Can J Psychiatry Rev Can Psychiatr. 2009;54(1):46-54. [ Links ]
26. Gaebel W, Riesbeck M, Wölwer W, Klimke A, Eickhoff M, von Wilmsdorff M, et al. Relapse prevention in first-episode schizophrenia-maintenance vs intermittent drug treatment with prodrome-based early intervention: results of a randomized controlled trial within the German Research Network on Schizophrenia. J Clin Psychiatry. 2011;72(2):205-18. [ Links ]
27. Uchida H, Suzuki T, Takeuchi H, Arenovich T, Mamo DC. Low dose vs standard dose of antipsychotics for relapse prevention in schizophrenia: Meta-analysis. Schizophr Bull. 2011;37(4):788-99. [ Links ]