Serviços Personalizados
Journal
Artigo
Indicadores
-
 Citado por SciELO
Citado por SciELO -
 Acessos
Acessos
Links relacionados
-
 Citado por Google
Citado por Google -
 Similares em
SciELO
Similares em
SciELO -
 Similares em Google
Similares em Google
Compartilhar
Revista Colombiana de Psiquiatría
versão impressa ISSN 0034-7450
rev.colomb.psiquiatr. vol.45 no.2 Bogotá abr./jun. 2016
https://doi.org/10.1016/j.rcp.2014.12.001
http://dx.doi.org/10.1016/j.rcp.2014.12.001
Artículo original
Implementación de la guía de práctica clínica para el manejo de adultos con esquizofrenia en Colombia¤
Implementation of a Clinical Practice Guidelines for the Management of Adults With Schizophrenia in Colombia
Natalia Sánchez Díaza,*, Andrés Duarte Osoriob, Carlos Gómez Restrepoc y Adriana Patricia Bohórquez Peñarandad
¤ La Guía de práctica clínica para el diagnóstico, tratamiento e inicio de la rehabilitación psicosocial de los adultos con esquizofrenia, fue desarrollada por el grupo que aparece en el anexo de este artículo. Este artículo resume el capítulo de implementación de la GPCE. Fue redactado por los integrantes del grupo que se mencionan bajo el título. La fuente principal del documento es la GPCE. Algunos apartes fueron tomados textualmente del texto de la guía pues se consideró que no requerían ajustes o modificaciones.
a Médica psiquiatra, Pontificia Universidad Javeriana. Master en salud pública internacional, Bogotá, Colombia
b Médico especialista en medicina familiar. Magíster en Epidemiología Clínica. Profesor asociado, Facultad de Medicina, Pontificia Universidad Javeriana, Bogotá, Colombia
c Médico psiquiatra, psicoanalista, psiquiatra de enlace. Magíster en Epidemiología Clínica. Profesor titular, Director del Departamento de Epidemiología Clínica y Bioestadística, Facultad de Medicina, Pontificia Universidad Javeriana. Hospital Universitario San Ignacio, Bogotá, Colombia
d Médica psiquiatra. Magíster en Epidemiología Clínica. Profesora Asistente, Facultad de Medicina, Pontificia Universidad Javeriana, Bogotá, Colombia
* Autor para correspondencia: Bogotá, Colombia. Psiquiatra, Clínica la Inmaculada, Bogotá, Colombia. Correo electrónico: nsanchezd@javeriana.edu.co (N. Sánchez Díaz).
Historia del artículo: Recibido el 16 de julio de 2014 Aceptado el 2 de diciembre de 2014 On-line el 3 de julio de 2015
Resumen
Objetivos: Presentar las estrategias y actividades globales que permitan llevar a la práctica las recomendaciones contenidas en la guía (GPCE). Priorizar las recomendaciones, identificar potenciales barreras y facilitadores, plantear estrategias de solución y desarrollar un sistema de seguimiento y evaluación de la implementación de las recomendaciones contenidas en la GPCE.
Método: Durante el proceso de elaboración de la GPCE, se incluyeron profesionales con dedicación primordial a implementación. En las reuniones identificaron estos tópicos y posteriormente se complementaron con revisiones de literatura sobre implementación de guías de esquizofrenia. Se tuvieron en cuenta las discusiones planteadas en las reuniones de socialización, y las reuniones conjuntas con el Ministerio de Salud y Protección Social y el Instituto de Evaluación Tecnológica en Salud.
Resultados: El capítulo de implementación de la GPCE incluye la descripción de las potenciales barreras, las estrategias de solución, los facilitadores y los indicadores de seguimiento, estos últimos categorizados por estructura, proceso y resultado. Las barreras identificadas se categorizaron en 3 grupos, haciendo referencia al contexto cultural, el sistema de salud y las intervenciones propuestas. Los temas referentes a estrategias de solución y facilitadoras incluyen programas de educación a la comunidad en salud mental, entrenamiento en salud mental a trabajadores de la salud de atención primaria, descentralización de los servicios de salud mental e integración a nivel primario, utilización de tecnologías de la información y la comunicación y telemedicina.
Conclusión: La implementación de la GPCE dentro del Sistema General de Seguridad Social en Salud en Colombia plantea múltiples retos. Las potenciales barreras, estrategias facilitadoras e indicadores de seguimiento y evaluación descritos en el presente artículo, pueden brindar un soporte eficiente para contribuir al éxito de este proceso en las instituciones prestadoras de servicios de salud que adopten la guía.
Palabras clave: Guía de práctica clínica, Esquizofrenia, Implementación, Barreras y facilitadores, Indicadores.
Abstract
Objectives: To present overall strategies and activities for the implementation process of the recommendations contained in the clinical practice guideline for the management of adults with schizophrenia (GPCE) published by the Colombian Ministry of Health and Welfare (MSPS). Prioritize the proposed recommendations, identify barriers and solving strategies to implement the GPCE, and develop a monitoring and evaluation system for the key recommendations.
Method: The Guideline Developer Group (GDG) included professionals with primary dedication to implementation issues that accompanied the entire process. During the GDG meetings implementation topics were identified and discussed, and later complemented by literature reviews concerning the experience of mental health guidelines implementation at national and international level. Additionally, feedback from the discussions raised during the socialization meetings, and joint meetings with the MSPS and the Institute of Technology Assessment in Health (IETS) were included. The prioritization of recommendations was made in conjunction with the GDG, following the proposed steps in the methodological guide for the development of Clinical Practice Guidelines with Economic Evaluation in the General System of Social Security in Colombian Health (GMEGPC) using the tools 13 and 14. The conclusions and final adjustments were discussed with the GPCE leaders.
Results: The implementation chapter includes a description of the potential barriers, solution strategies, facilitators and monitoring indicators. The identified barriers were categorized in the following 3 groups: Cultural context, health system and proposed interventions. The issues related to solving strategies and facilitating education programs include community mental health, mental health training for health workers in primary care, decentralization and integration of mental health services at the primary care level, use of technologies information and communication and telemedicine. To monitor and evaluate o the implementation process, five (5) indicators were designed one (1) structure, two (2) process and two (2) outcome indicators.
Conclusion: The GPCE implementation within the Colombian General health System of Social Security (SGSSSC) poses multiple challenges. Potential barriers, enabling strategies and indicators for monitoring and evaluation described in this article, can provide efficient support to ensure the success of this process in the institutions that will adopt the guideline.
Keywords: Clinical Practice Guidelines, Schizophrenia, Implementation, Barriers and facilitators, Indicators.
Introducción
La Guía Metodológica para la elaboración de las Guías de Práctica Clínica con evaluación económica en el Sistema General de Seguridad Social en Salud Colombiano1 (GMEGPC) define una Guía de práctica clínica (GPC) como «Un documento informativo que incluye recomendaciones dirigidas a optimizar el cuidado del paciente, con base en una revisión sistemática de la evidencia y en la evaluación de los beneficios y danos de distintas opciones en la atención a la salud». De esta forma, las GPC brindan ayuda para orientar las decisiones clínicas, pero no pretenden ni pueden reemplazar el juicio clínico, en cada contexto específico y mucho menos llegar a limitar o restringir la práctica clínica.
A nivel mundial se reconoce que el disponer de un documento de GPC basada en las mejores evidencias disponibles, aun siendo desarrollada por grupos nacionales y aplicables al contexto local, no es suficiente para que se utilice en la práctica. Una GPC corresponde en sí misma una Tecnología y por lo tanto, su implementación debe contemplar el desarrollo de metodologías y técnicas propias de incorporación de dicha tecnología en un servicio de salud, en una comunidad, o en una organización. Trasladar el conocimiento teórico expresado en las recomendaciones de las GPC a las decisiones que se toman y a las acciones que se realizan frente a situaciones clínicas definidas, generalmente implica procesos conducentes a modificar los comportamientos de los usuarios finales. Las personas responsables de la prestación de los servicios de salud y los pacientes seguirán las recomendaciones contenidas en las GPC si las conocen suficientemente y desarrollan habilidades para aplicarlas2,3.
En el contexto de implementación de GPC, se encuentran factores que pueden impedir, limitar o dificultar que las recomendaciones planteadas puedan llevarse a la práctica y que tanto los profesionales de la salud como los pacientes las utilicen. Estos factores se denominan barreras. Si las barreras tienen relación con la metodología de elaboración y presentación de la GPC, se denominarán intrínsecas, mientras que si hacen referencia al contexto en el cual se implementará se denominarán como extrínsecas. De otro lado, también existen factores que propician o favorecen los cambios y la adherencia de los prestadores de servicios y los pacientes a las recomendaciones. A estos últimos se les denomina facilitadores.
Aunque existen diferentes propuestas de clasificación y de marcos teóricos para el estudio de barreras y facilitadores4 y que de igual forma, los manuales de implementación de GPC proponen diversas estrategias y actividades para su abordaje5-7, en general podemos asumir que tanto las barreras como los facilitadores tienen relación con características propias de las guías, con las creencias, actitudes y prácticas de los profesionales de la salud y de los pacientes, o con las circunstancias locales y sectoriales en las cuales se pone en marcha y se mantiene la implementación de las GPC. La identificación y valoración de barreras y facilitadores permite evidenciar factores a considerar en el diseño y ejecución de un plan local de implementación, dándole pertinencia al contexto e incrementando la probabilidad de éxito.
Metodología
El grupo desarrollador de la guía (GDG) incluyo profesionales que acompañaron la totalidad del proceso de elaboración de la GPCE. En las reuniones del GDG tuvieron como labor primordial identificar estrategias y actividades globales de implementación, priorizar las recomendaciones, identificar barreras y facilitadores, plantear estrategias de solución y desarrollar un sistema de seguimiento, evaluación y control de la implementación de las recomendaciones. Los hallazgos se discutieron con los expertos y esta información se complementó con revisiones de literatura en temas referentes a experiencias de implementación de guías de esquizofrenia a nivel nacional e internacional, al igual que con las discusiones planteadas en las reuniones de socialización de la Guía y las reuniones conjuntas con el MSPS y el IETS. Una vez se obtuvieron las recomendaciones finales, se discutieron los hallazgos con los líderes de la GPCE. En conjunto y siguiendo los pasos de la GMEGPC, se utilizaron las herramientas 13 y 14 para priorización de recomendaciones y para identificar las potenciales barreras y facilitadores.
La Herramienta 13 corresponde a una matriz de priorización de recomendaciones. Cada recomendación se evalúa en 10 dimensiones las cuales incluyen el alto impacto en desenlaces relevantes al paciente, alto impacto en la disminución de la variabilidad, asociarse a mayor eficiencia en el uso de los recursos, promover la equidad y elección de los pacientes, si la intervención hace parte de la atención estándar, la implicación en cambios en la oferta de servicios, si implica procesos de reentrenamiento del personal de salud o el desarrollo de nuevas destrezas y competencias, si implica un cambio en la práctica y si implica cambios en múltiples agencias. Adicionalmente, incluimos una dimensión referente a la fuerza de la recomendación, como un criterio adicional de priorización.
Resultados
El proceso de priorización permitió seleccionar cinco (5) recomendaciones trazadoras:
Recomendación 1.2: Los pacientes adultos con diagnóstico de esquizofrenia que reciben tratamiento con anti psicóticos deben ser evaluados con los estudios enumerados en la periodicidad establecida.
Recomendación 1.4: En los adultos con diagnóstico de esquizofrenia en tratamiento con Clozapina si se evidencia leucopenia menor de 3500 células/mm3, suspenda la Clozapina
Recomendación 2.1: Se recomienda prescribir un anti psicótico a todo paciente adulto con diagnóstico de esquizofrenia para el tratamiento de la fase aguda de la enfermedad, bajo la supervisión de un médico psiquiatra.
Recomendación 5.1: Todo paciente adulto con diagnóstico de esquizofrenia que se encuentre en estado de postcrisis o estable debe recibir tratamiento de mantenimiento con anti psicóticos.
Recomendación 8.1: Se recomienda que el manejo de los pacientes con esquizofrenia se haga primordialmente mediante modalidades que tengan una base comunitaria, que cuenten con un grupo multidisciplinario, el cual trabaja de manera coordinada e integrada, constituido al menos por: psiquiatra, enfermero profesional, psicólogo, trabajador social, terapeuta ocupacional y un agente comunitario, y que establezca objetivos de tratamiento específicos basados en las características de cada paciente.
A estas recomendaciones se les realizó un detallado estudio de potenciales barreras, estrategias de solución y facilitadores siguiendo el modelo de la herramienta 14 planteada en la GMEGPC. Además, estas recomendaciones se consideraron para diseñar los indicadores de seguimiento, clasificados en indicadores de estructura proceso y resultado.
Potenciales barreras
Las barreras identificadas fueron categorizadas en 3 grupos, unas referentes a la comunidad, otras al sistema de salud y otras a las intervenciones propuestas.
En las barreras de la comunidad, la principal encontrada se relaciona con el estigma que existe hacia las personas que padecen una enfermedad mental, situación que dificulta el acceso a los servicios de salud mental e impide que los pacientes reciban tratamiento oportuno8. Así mismo, el desconocimiento de las enfermedades mentales en la población general evita que los individuos y sus familias reconozcan la enfermedad mental y busquen tratamiento a tiempo9.
Del sistema de salud se evidenciaron múltiples barreras. Las más significativas se relacionan con la centralización de los servicios de salud mental. Los servicios y recursos destinados a la salud mental se encuentran en su mayoría, en las principales ciudades del país y se ha descrito una gran variabilidad interregional en cuanto a la prestación de estos servicios de salud10. Este hecho dificulta alcanzar los objetivos de accesibilidad y equidad a personas que viven lejos de los centros urbanos. De otro lado, la mayoría de servicios de salud mental se encuentran en una base hospitalaria, lo que muestra la necesidad de una reestructuración del modelo actual. Se calcula que en los países de baja renta solo el 52% de los servicios de salud mental tienen su base en la comunidad, una cifra muy baja al compararla con los países de renta alta donde la modalidad comunitaria alcanza el 97% de los servicios de salud mental11.En la GPC_E se recomienda que el manejo de los pacientes con esquizofrenia se haga primordialmente mediante modalidades que tengan una base comunitaria y con un grupo multidisciplinario siendo esto una barrera para la implementación.
Además, la integración de los servicios de salud mental a los servicios de atención primaria es escasa. En varios estudios se ha descrito que la prestación de servicios de salud para manejo de enfermedades mentales en atención primaria permite que un mayor número de personas accedan a los servicios de manera más rápida y temprana. Por lo general, en los centros de atención primaria hay una gran carga de trabajo, lo que se traduce en insuficiente tiempo, entrenamiento y supervisión que tienen los médicos generales para proveer cuidado a enfermos mentales12. Con el fin de disminuir en esta brecha en la atención se recomienda fomentar esta integración y contar con especialistas en psiquiatría a nivel primario de atención13.
Otra de las barreras del sistema son las limitaciones de recursos humanos. Según la Organización Mundial de la Salud (OMS), en los países de baja y mediana renta hay 0.05 psiquiatras y 0.16 enfermeras entrenadas en salud mental por cada 100.000 habitantes14. Los recursos humanos calificados para atención en salud mental son exiguos, se encuentran centralizados, los salarios más altos se encuentran en el sector privado, no hay garantías para el trabajo de los especialistas en área rural (médicos, enfermeras, psicólogas, trabajadores sociales y comunitarios, terapeutas ocupacionales)12.
La carencia de sistemas de gestión y comunicación que permitan generar registros electrónicos confiables y llevar de manera ordenada y actualizada los datos clínicos del paciente, son también una barrera frecuente del sistema de salud.
Respecto al tercer grupo, también se evidencian múltiples barreras referentes a las intervenciones. Por ejemplo, algunos de los anti psicóticos recomendados en la GPCJE no se encuentran incluidos en el Plan Obligatorio de Salud (POS)15 lo cual restringe el acceso a estos medicamentos. Así mismo, de las moléculas autorizadas para comercialización en Colombia, producidas por diferentes casas farmacéuticas, no se dispone de estudios de bioequivalencia y por ende, no sé puede garantizar que todas ellas tengan la misma calidad. Frecuentemente los expertos mencionaron baja efectividad de muchos de los fármacos dispensados y que por tanto, los pacientes requieren altas dosis del medicamento para alcanzar la respuesta terapéutica documentada para las moléculas originales.
Otra barrera identificada se relacionó con el trasporte y almacenamiento de medicamentos en regiones aisladas. Por ejemplo, en el caso del Lorazepam, este requiere ser transportado y almacenado a menos de 30 grados centígrados16 y esta condición puede no cumplirse en muchas de las regiones.
Las dificultades para la realización de exámenes de laboratorio que permitan el adecuado seguimiento de pacientes, al igual que la disponibilidad de otros especialistas que contribuyan a la valoración y manejo de pacientes con efectos adversos de las medicaciones, tal como lo sugiere la GPCJE, también aparece como una barrera. Un ejemplo son los pacientes que reciben tratamiento con clozapina y requieren laboratorios para explorar la presencia de leucopenia y si esta se presenta, la necesidad de valoración por medicina interna.
Por último, se prevé que haya una alteración en el flujo normal de trabajo. Algunas intervenciones requieren mayor tiempo de consulta, al igual que la disponibilidad de herramientas específicas de valoración durante la consulta. Por ejemplo se requieren equipos para pesar al paciente o medir el perímetro abdominal y un sistema de registro que permita llevar el control periódico de los resultados de laboratorios y otras pruebas.
Estrategias de solución y facilitadores
Dentro de las estrategias de solución y facilitadoras para las potenciales barreras referentes a la comunidad se sugiere realizar jornadas encaminadas a sensibilizar a la población sobre los problemas de salud mental, la relevancia del diagnóstico y manejo oportuno y las consideraciones que permitan disminuir el estigma. Es muy importante contar con talleres psicoeducativos dirigidos específicamente a pacientes, familiares y cuidadores, que contribuyan al apropiado manejo ambulatorio de los pacientes y así disminuir la frecuencia de recaídas e institucionalización.
En lo referente al sistema de salud, es primordial buscar estrategias de integración vertical que permitan ofrecer servicios de especialistas en salud mental que apoyen el trabajo del personal de atención primaria. Esto implica descentralizar los servicios a la vez que facilita la integración en la comunidad y se espera que se traduzca en una mayor cobertura y un acceso oportuno a los servicios en salud mental.
Con el fin de lograr la descentralización de los servicios de salud mental, se requiere una mejor distribución los recursos humanos a lo largo del territorio nacional. Así, es necesario ofrecer condiciones de trabajo favorables para psiquiatras en regiones aisladas donde se ha identificado la necesidad de especialista. Por último, es clave facilitar otras modalidades de comunicación para realizar la supervisión a distancia. Esto podría involucrar actividades mediadas por vía telefónica, utilización de tecnologías de la información y la comunicación, o proyectos de tele psiquiatría.
Dentro de las estrategias de solución y facilitadores para las barreras de las intervenciones se sugiere que los pacientes que se encuentran en tratamiento con Clozapina tengan un carnet con la fecha de inicio del tratamiento, la dosis pautada y los resultados de hemogramas que se han hecho periódicamente. Por las dificultades de remisión a especialista en algunas zonas del país, se recomienda que todo paciente en tratamiento con Clozapina y leucopenia permanezca hospitalizado para seguimiento hematológico hasta que aumente el recuento.
Ante el riesgo de efectos adversos, o necesidad de interrupción, o cambio de esquema farmacológico, se debe asegurar disponibilidad de anti psicóticos atípicos diferentes a Clozapina en todos los niveles de atención según se recomienda en la GPCJE.
Finalmente, para asegurar la calidad de los medicamentos, se recomienda establecer las condiciones de trasporte y almacenamiento de medicamentos necesarios para conservar adecuadamente los productos. Además, realizar estudios de bioequivalencia para todos los fármacos que se formulen en el territorio nacional.
A continuación se resumen algunas de las actividades y modelos de atención en salud mental que pueden contribuir al mejoramiento de estos servicios en atención primaria13 y que potencialmente pueden contribuir como estrategias de solución a muchas de las barreras encontradas.
Entrenamiento a trabajadores de la salud en atención primaria
Busca proveer conocimiento y habilidades en formulación de medicamentos y psicoterapia a médicos de atención primaria. El entrenamiento se hace con distribución de materiales informativos, guías de práctica clínica y seminarios. Este modelo que implica mayor participación de los médicos de atención primaria, tiene mayor potencial de impacto en accesibilidad y equidad. Algunos países han realizado módulos educativos para entrenar a los médicos de atención primaria en salud mental, ofreciéndolos herramientas prácticas y eficientes de diagnóstico y tratamiento lo cual se ha traducido en cambios positivos en la práctica clínica y una menor remisión a especialistas. Adicionalmente se encontró que de esta manera se disminuye el estigma de los trabajadores en salud hacia la enfermedad mental hasta en un 10%17.
Consulta de enlace
Es una variante del modelo de entrenamiento. Lleva a los especialistas en salud mental a una relación educativa con los médicos de atención primaria y a apoyarlos en el cuidado individual de pacientes.
Cuidado colaborativo
Incluye aspectos del modelo de entrenamiento y el de enlace pero adicionalmente hay un nuevo miembro en este grupo administrador del caso quién trabaja en conjunto a nivel comunitario con el paciente y lo pone en contacto con los servicios de atención primaria y los especialistas.
Referencia a especialista
En este modelo, la responsabilidad del caso es principalmente del especialista, por el tiempo que el paciente requiera tratamiento. Tiene muchas barreras por los altos costos que implica, la gran cantidad de recursos humanos entrenados necesarios y las limitaciones de acceso y equidad.
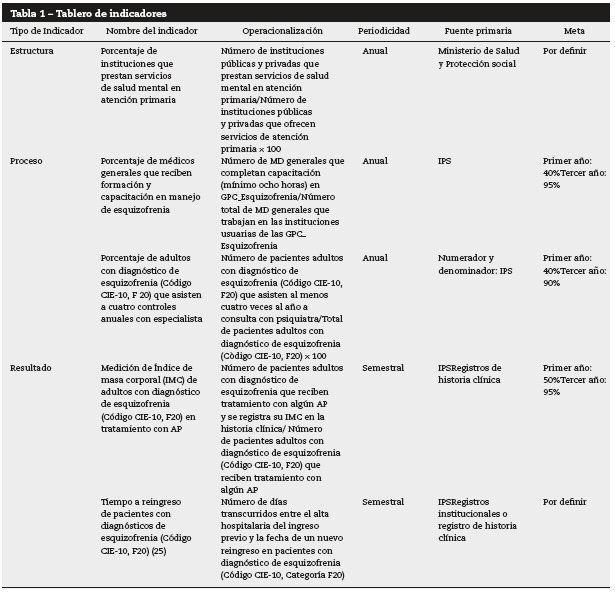
Indicadores
Para realizar el seguimiento y evaluación del proceso de implementación de la GPCE se desarrollaron 5 indicadores. El tablero de indicadores (Tabla 1) se estructuró de acuerdo con la guía metodológica agrupándolos en tres categorías. Los primeros son de estructura y se refiere a las características del sistema de salud que afecta la capacidad del mismo para cumplir con las necesidades de atención en salud de los pacientes y las comunidades. Los segundos son de proceso y describen el proceso de implementación de las recomendaciones de las GPC, miden la adherencia a procesos o recomendaciones dadas por una GPC y que están asociados a resultados en salud. Los terceros son de resultado y describen las consecuencias o desenlaces en salud de la implementación de las recomendaciones de la GPC. Estos indicadores reflejan el efecto del proceso de atención en la salud y bienestar de los pacientes. Los indicadores de desenlace pueden ser intermedios cuando reflejan cambios en variables biológicas que están asociadas con desenlaces finales en salud. En general se prefieren estos últimos pero los indicadores intermedios se presentan usualmente en forma más temprana haciéndolos relevantes.
Discusión
Este artículo recoge la experiencia del acompañamiento al grupo desarrollador durante el proceso de elaboración de la GPC...E, y combina la experiencia de otros grupos a nivel nacional e internacional. En proceso de elaboración de las GPC...E acompañamos al grupo desarrollador en la identificación de las potenciales barreras y estrategias facilitadoras al momento de implementar la GPCE. Vale la pena aclarar que cada institución que adopte la GPC...E, además de tener en cuenta las barreras y facilitadores acá descritas, deberá hacer un estudio del contexto local con el objetivo de determinar las barreras específicas e intrínsecas de cada institución.
Al finalizar el presente estudio descriptivo, encontramos que las principales barreras que enfrentará la GPC...E al momento de ser implementada son las barreras extrínsecas y corresponden a la categoría «barreras del sistema de salud».
En Colombia, el sistema de salud es joven y se encuentra en proceso de desarrollo la red de atención en salud mental. Vale la pena movilizar los esfuerzos hacía la descentralización y desinstitucionalización de los servicios de salud mental e integrarlos los servicios a la comunidad ya la atención primaria. De esta manera, y en conjunto con las estrategias psicoeducativas, dirigidas a profesionales, familias y cuidadores, se espera poder se reducir el estigma existente hacia la enfermedad mental, llevando a una atención médica oportuna logrando mayor prevención primaria, secundaria y terciaria.
La realidad es que en Colombia no contamos con los recursos humanos necesarios ni las instituciones están organizadas a nivel comunitario para proveer algunas de las recomendaciones propuestas (psicoterapéuticas principalmente). Será necesario discutir la propuesta académica para el entrenamiento que deberán tener las personas encargadas del cuidado de la salud mental a nivel comunitario (tratamiento asertivo comunitario).
Dentro de los modelos de atención en salud mental descritos anteriormente, consideramos que el modelo de Entrenamiento a trabajadores de la salud en atención primaria y consulta de enlace sería de gran beneficio para la integración con y se ajustan al modelo actual en salud, llevando a un mayor impacto de la GPCJE en la población general. Este modelo que implica mayor participación de los médicos de atención primaria, y logros en los principios de accesibilidad y equidad.
Conclusiones
Solo recientemente la salud mental ha sido un tema de interés en la agenda de salud pública en Colombia. Con la ley 1616 de salud mental de 201318, las patologías mentales logran tener mayor inclusión a nivel gubernamental y en la comunidad. La implementación de esta ley se encuentra en proceso de elaboración, y en el momento existe incertidumbre sobre cuál será el modelo en salud mental que adoptará el país.
Es un momento crucial, con grandes retos y oportunidades para todos los usuarios de la GPC_E, tanto pacientes, familiares y trabajadores de la salud. Con el presente estudio esperamos aportar nuestra experiencia a las instituciones que adoptarán la guía. De acuerdo a los hallazgos, llegamos a la conclusión que las principales barreras que enfrentará la GPC_E son las barreras del sistema de salud, por este motivo y con el fin de alcanzar el éxito de la implementación, las instituciones que adopten la guía, deben dirigir sus esfuerzos hacia una descentralización de los servicios de salud mental, con mayor integración en APS para alcanzar los principios de equidad y accesibilidad para toda la población.
Financiación
El desarrollo de la GPC_E fue financiado por el Ministerio de Salud y Protección Social y por el Departamento Administrativo de Ciencia, Tecnología e Innovación (Colciencias), mediante Contrato 467 de 2012 suscrito con la Pontificia Universidad Javeriana. Convocatoria 563 de 2012 de Colciencias (Conformación de un banco de proyectos para el desarrollo de Guías de Atención Integral (GAI) Basadas en Evidencia), fue elegido por el Consejo del Programa Nacional de Ciencia y Tecnología de la Salud, el proyecto fue liderado por la Pontificia Universidad Javeriana, en alianza con la Universidad de Antioquia y la Universidad Nacional de Colombia (Alianza CINETS).
Conflictos de interés
La declaración de intereses y evaluación de los mismos se presenta en el anexo 3 de la guía completa que se puede consultar en la página web (http://gpc.minsalud.gov.co). Los autores no tienen conflictos de interés relacionados con el tópico de artículo.
Agradecimientos
Al Ministerio de Salud y Protección Social y al Departamento Administrativo de Ciencia, Tecnología e Innovación (Colciencias), por el financiamiento para el desarrollo de la guía mediante Contrato 467 de 2012 suscrito con la Pontificia Universidad Javeriana.
Al personal de soporte administrativo para el desarrollo de la guía.
Bibliografía
1. Ministerio de la Protección Social - COLCIENCIAS. Guía Metodológica para la elaboración de Guías Atención Integral en el Sistema General de Seguridad Social en Salud Colombiano [Internet]. Bogotá. Colombia; 2010. Available from: http://www.minsalud.gov.co/salud/Documents/Gu%C3%ADa%20Metodol%C3%B3gica%20para%20la%20elaboraci%C3%B3n%20de%20gu%C3%ADas.pdf. [ Links ]
2. Grimshaw J, Rusell IT Effect of clinical guidelines on medical practice: a systematic review of rigorous evaluations. Lancet. 1993; 1342 (8883): 317-22. [ Links ]
3. Norheim OF. Healthcare rationingare additional criteria needed for assessing evidence based clinical practice guidelines? BMJ. 1999; 319: 1426-9. [ Links ]
4. Cabana MD, Rand CS, Powe NR. Why don't physicians follow clinical practice guidelines? A framework for improvement. JAMA. 1999; 282 (15): 1458-65. [ Links ]
5. Scottish Intercollegiate Guidelines Network. SIGN 50, A guideline developer's handbook. Edinburgh, 2011. [ Links ]
6. New Zealand Guidelines Group. Handbook for the preparation of explicit evidence-based clinical practice guidelines. 2001. [ Links ]
7. VanBokhoven MA, Kok G, van der WT. Designing a quality improvement intervention: a systematic approach. QualSaf Health Care. 2003; 12 (3): 215-20. [ Links ]
8. OF. Stigma as a barrier to recovery from mental illness. Trends in cognitive science. 2012; 16 (1): 9-10. [ Links ]
9. Kessler RC, Berglund PA, Bruce ML. The prevalence and correlates of untreated serious mental illnessHSR: Health services research. 2001; 36 (6.): 987-1007. [ Links ]
10. Sanchez F. Descentralización y progreso en el acceso a los servicios sociales de educación, salud, y agua y alcantarillado. Colombia: Departamento nacional de planeación; 2006. [ Links ]
11. Saraceno B, Van ommeren M, Batniji R. Barriers to improvement of mental health services in low-income and middle-income countries. Lancet. 2007; 370(9593): 1164-74. [ Links ]
12. Saxena S, Thornicroft G, Knapp M, Whitefors H. Resources for mental health: scarcity, inequity and inefficiency. The lancet,. 2007; 370: 9590. [ Links ]
13. Bower P, Gilbody S. Managing common mental health disorders in primary care: conceptual models and evidence base. BMJ. 2005; 330 (7495): 839-42. [ Links ]
14. WHO. En: Atlas: Mental health resources in the world in 2001. Geneve: World health organization; 2005. [ Links ]
15. Ministerio de salud y protección social. República de Colombia. Listado de medicamentos del plan obligatorio de salud (POS). Resolución 0005521 de 2013. [ Links ]
16. Lorazepam Gottwald MD, Akers LC, Liu PK. Prehospital stability of diazepam and lorazepam. Am J Emerg Med. 1999; 17(4), 333-7a. [ Links ]
17. Maccarthy D, Weinerman R, Kallstrom L. Mental health practice and attitudes of family physicians can be changed! Perm J. 2013; 17 (3): 14-7. [ Links ]
18. Ley 1616 de 2013. Congreso de la República de Colombia. Revisado Febrero de 2014. http://wsp.presidencia.gov.co/Normativa/Leyes/Documents/2013/LEY%201616%20DEL%2021%20DE%20ENERO%20DE%202013.pdf. [ Links ]