Introducción
Los piojos son insectos de hábito hematófago estricto pertenecientes al orden Psocoptera y el suborden Anoplura; aunque existe una variedad de especies de estos insectos, los humanos solo son hospedadores de los conocidos como piojos de la cabeza (Pediculus humanus capitis), del cuerpo (Pediculus humanus corporis) y de la zona púbica (Pthiruspubis).1,2
La infestación de piojos de la cabeza en humanos se conoce como pediculosis capitis (PC), y es la ectoparasitosis humana más frecuente a nivel mundial. Afecta a la población infantil en la mayoría de los casos; sin embargo, cualquier sujeto puede padecerla dado que no hay distinción por sexo, raza ni condición socioeconómica. Esta es una afección que produce estigmatización, angustia, aislamiento y ausentismo escolar o laboral en quienes la padecen.3-5
El número de casos de PC varía con la estacionalidad, pero se calcula que cada año los piojos afectan de 6 a 12 millones de niños a nivel mundial.6 En países desarrollados la prevalencia de esta infestación es 61.4%,7 mientras que en países en vías de desarrollo puede llegar hasta 80.2%.8 En Colombia la epidemiología de PC no ha sido descrita en todas las regiones, sin embargo hay algunos estudios que refieren valores entre 9% y 25%.4,9,10
Los piojos, como otros insectos hematófagos, pican y producen máculas, pápulas, vesículas o pústulas muy pruriginosas por el efecto irritante de su saliva (reacción alérgica e inflamación local). El rascado, por sí mismo, resulta en excoriaciones y microhemorragias que forman costras y facilitan infecciones secundarias exudativas y malolientes con adenopatías regionales.11,12 En casos graves y raros de PC puede presentarse fiebre, alopecia, forunculosis, adenopatías regionales y anemia.13,14
Es importante resaltar que en personas con infestaciones graves puede haber migración entre la cabeza y el cuerpo, por lo que en la actualidad existe controversia respecto a la taxonomía de P. humanus capitis y P. humanus corporis, ya que algunos autores las consideran especies separadas; otros, subespecies (como en el presente artículo), y otros, especies coespecíficas que se diferencian en clados.15-17 Estas subespecies son morfológica y biológicamente similares, pero tienen ecología diferente: poseen casi el mismo contenido genético, a excepción del gen PHUM540560 que varía su expresión cuando el insecto cambia de hábitat (en el P. humanus corporis se expresa, mientras que en el P. humanus capitis se silencia). De igual forma, algunos autores consideran que ambas variedades son ecotipos de la misma especie y con base en estudios mitocondriales (clados A, B, C, D, E, F) los incluyen en el clado A de los Pediculus humanus.15,17-19
Los piojos humanos pueden transmitir enfermedades infecciosas a sus hospederos accidentalmente ya que actúan como excelentes vectores. La globalización, las migraciones humanas, las catástrofes ambientales y políticas, así como el aumento en la cantidad de personas en situación de indigencia en las urbes han llevado a la propagación de estos insectos por todo el mundo, lo que a su vez ha elevado las probabilidades de que resurjan las enfermedades infecciosas transmitidas por esta especie.20-22 Esta situación ha sido objeto de estudio en la comunidad científica internacional; sin embargo, en Colombia la mayoría de investigaciones se han enfocado en abordar aspectos epidemiológicos. Por lo anterior, los objetivos de este artículo fueron revisar la literatura actual sobre enfermedades infecciosas transmitidas por piojos de la cabeza y realizar una descripción de sus manifestaciones clínicas, esto con el fin de responder a la pregunta de investigación: ¿qué estudios existen en Colombia sobre piojos de la cabeza y su relación con la transmisión de enfermedades infecciosas?
Materiales y métodos
Se realizó una revisión de la literatura en las bases de datos Medline, ScienceDirect, Google Scholar y SciELO mediante la siguiente estrategia de búsqueda: años de publicación: 1938 a 2019; idioma: inglés y español; términos de búsqueda: "Pediculus", "lice infestations", "bacteria", "emerging communicable diseases", "Colombia", "Rickettsia", "Bartonella", "Borrelia", "Acinetobacter"y "Yersinia", y su equivalentes en español; ecuaciones de búsqueda: "Pediculus AND bacteria", "Pediculus AND Rickettsia", "Pediculus AND emerging communicable disease", "Pediculus AND Colombia", "Lice infestation AND emerging communicable disease", "Pediculus AND Rickettsia AND Colombia", "Pediculus AND Bartonella AND Colombia", "Pediculus AND Borrelia AND Colombia", "Pediculus AND Acinetobacter AND Colombia" y "Pediculus AND Yersinia AND Colombia".
Se incluyeron las referencias que abordaban la relación entre PC y transmisión de enfermedades infecciosas con potencial reemergente, pero solo se seleccionaron investigaciones originales, artículos de revisión y reportes y series de caso. Se excluyeron aquellas referencias que no tuvieran acceso abierto, que estuvieran repetidas y que no fueran relevantes para los objetivos del estudio.
Se recolectaron 743 referencias, de las cuales se excluyeron 629 (442 sin texto completo, 115 sin relevancia para objetivos y 72 repetidas), por lo que finalmente se incluyeron 114 (Figura 1). Para la gestión de la información bibliográfica se utilizó el software de libre acceso Mendeley 1.19.2.
Resultados
En total, se seleccionaron 114 documentos (78.2% en inglés y 21.8% en español), de los cuales el 48.2% eran investigaciones originales; el 24.7%, reportes de caso; el 14.9%, artículos de revisión; el 9.6%, informes, y el 2.6% libros.
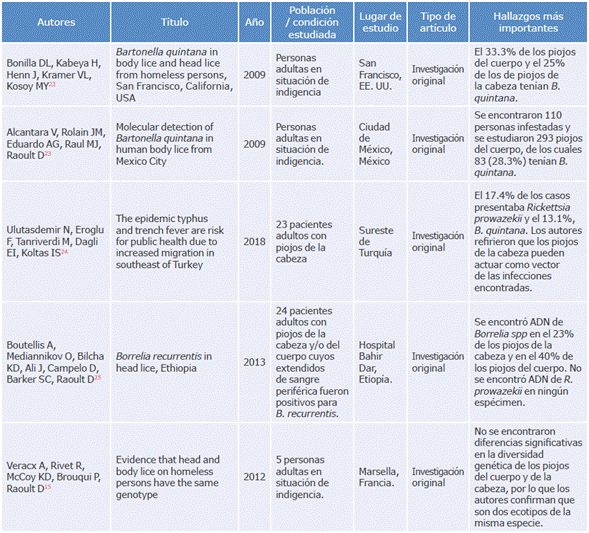
En la Tabla 1 se presentan los estudios más relevantes en torno al abordaje de la PC. En Colombia no se encontraron publicaciones al respecto.
Discusión
De acuerdo con los hallazgos, es evidente la carencia de estudios epidemiológicos sobre enfermedades infecciosas transmitidas por PC en Colombia. A continuación, se presenta la información encontrada sobre las enfermedades infecciosas emergentes o reemergentes transmitidas por piojos en otros países y se describen las manifestaciones clínicas correspondientes.
La mayoría de las especies de mamíferos y de aves están infestadas por 1 a 6 especies de piojos.26 Como ya se mencionó, los seres humanos son afectados exclusivamente por dos especies, una de las cuales posee las subespecies P. humanus capitis y P. humanus corporis, que han sido asociadas como vectores de bacterias causantes de enfermedades infecciosas reemergentes (Tabla 2).
Tabla 2 Bacterias causantes de enfermedades infecciosas reemergentes transmitidas por piojos humanos.
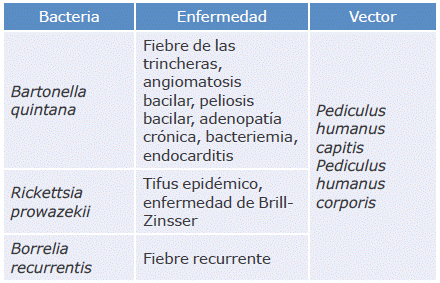
Fuente: Elaboración con base en Ulutasdemir et al.24 y Robinson et al.27
Teniendo en cuenta las bacterias causantes de enfermedades infecciosas reemergentes transmitidas por piojos humanos, la información recolectada se sintetizó en cuatro apartados: bartonelosis, rickettsiosis, borreliosis y otras bacterias.
Bartonelosis
La B. quintana es una bacteria que fue aislada por primera vez en la década de 1960 (primero fue clasificada en el género Rickettsia y luego, en el Rochalimaea); sin embargo, al igual que otros microorganismos, ha tenido un contacto cercano con los humanos desde tiempos remotos, tal como se evidencia en el estudio de Drancourt et al.28, donde se reportó haberla identificado en la pulpa dental de un hombre que vivió hace 4 000 años.
Esta bacteria puede causar fiebre de las trincheras, también conocida como fiebre de Wolhynia, enfermedad de His-Werner, fiebre quintana y fiebre de los 5 días,29 una enfermedad que tomó importancia durante la Primera Guerra Mundial cuando fallecieron cerca de 1 millón de soldados, pero que también ha cobrado gran cantidad de vidas durante otros períodos de agitación sociopolítica como la Segunda Guerra Mundial.28,30
Las bacterias del género Bartonella son cocobacilos gramnegativos, pleomórficos, curvos, aeróbicos, móviles, intracelulares obligados y con especial tropismo por los glóbulos rojos31-33 que pueden observarse con tinción de Giemsa, pero no con tinción de Gram.29 En la actualidad, muchas especies de Bartonella spp tienen distribución a nivel mundial, pero la infección por Bartonella bacilliformis, que fue la única especie de este género descrita hasta 1993, es una endemia ancestral de los valles interandinos y áreas de selva alta en Perú cuyos primeros casos se informaron en Manabí (Ecuador) y Nariño (Colombia) en la década de 1930.34,35
Las especies Bartonella henselae, B. bacilliformis y B. quintana son especies patógenas zoonóticas, por lo que en estos casos el ser humano se considera un hospedador accidental (no es reservorio natural). Sin embargo, el tifus epidémico y la fiebre de las trincheras no se consideran zoonosis, ya que los humanos son su reservorio natural y los piojos, los hospederos accidentales.31
Numerosos estudios han identificado la B. quintana y la B. henselae en especímenes de piojos humanos de la cabeza y del cuerpo mediante reacción en cadena de la polimerasa (PCR) por secuenciación de la región espaciadora transcrita interna ribosómica (ITS, por su sigla en inglés).21-23,36,37 De esta forma, la B. quintana se ha encontrado en rangos de 1.6-33.3% y 28.3-54% en piojos de la cabeza y del cuerpo, respectivamente, en varias investigaciones,22-24,36,38-40 mientras que el ADN de la B. henselae se encontró en piojos de la cabeza en una sola investigación41.
Aunque se han reportado casos raros de infección por B. quintana en individuos inmunocompetentes, los sujetos inmunocomprometidos suelen ser los más afectados, por lo cual esta bacteria ha cobrado importancia y vigencia en la actualidad dada la epidemia global de VIH/sida, la implementación de terapias inmunosupresoras, la desnutrición y la pobreza que se presentan en el mundo.42-48 En este sentido, la gravedad de la infección por Bartonella spp está estrechamente relacionada con el estado inmune del paciente.
Manifestaciones clínicas
Fiebre de las trincheras: el período de incubación es de 15 a 25 días y la enfermedad puede prolongarse por 4-6 semanas. Se presentan recaídas en el 50% de los casos y, en promedio, a los 5 días de la mejoría de los síntomas.29
Los factores de riesgo para desarrollar fiebre de las trincheras son hacinamiento, situación de indigencia, consumo crónico de alcohol y deficiente aseo personal.49-51 La presentación repentina de cefalea, debilidad, malestar general, disnea, vértigo, fiebre, escalofríos, diarrea, constipación, anorexia, náuseas y dolor en piernas, cuello, espalda y abdominal puede indicar el inicio de esta enfermedad. La severidad de los síntomas aumenta gradualmente en los primeros días, el dolor en las piernas es referido a menudo en los huesos (particularmente la tibia) y la cefalea suele ser frontal y retrocular, y cuando es occipital, con frecuencia se acompaña de rigidez de la nuca.31,49,52-54 De igual forma, el bazo se vuelve palpable y algunos enfermos crónicos pueden presentar anemia.54
Angiomatosis bacilar: la angiomatosis bacilar es una proliferación epitelial vascular causada por B. quintana y B. henselae55 que puede comprometer la piel y las mucosas superficiales. Fue descrita por primera vez en pacientes infectados por VIH56, y luego se encontró también en trasplantados57 e inmunocompetentes.58
Las lesiones superficiales, que son de color rojo, violáceo o incoloras, pueden sangrar profusamente al puncionarlas, mientras que las lesiones primarias corresponden a pápulas que aumentan de tamaño hasta formar nódulos, llegando a extenderse a otras regiones corporales.31,32,45,54
En el diagnóstico diferencial de esta enfermedad se debe tener en cuenta la enfermedad de Carrión, el granuloma piógeno, los hemangiomas, los tumores subcutáneos y el sarcoma de Kaposi.54
Peliosis bacilar: la peliosis bacilar corresponde a lesiones neovasculares causadas por B. quintana y B. henselae que se localizan exclusivamente en las vísceras (hígado y bazo) y tienen manifestaciones inespecíficas como malestar general, artromialgias, cefalea, fatiga y fiebre recurrente. Estas lesiones pueden cursar junto con angiomatosis bacilar.31,32,54
Adenopatía crónica: en la mayoría de los casos, la adenopatía crónica corresponde al drenaje linfático de las lesiones cutáneas, pero en pacientes inmunocompetentes con adenopatía crónica afebril cervical y mediastinal también se ha aislado B. quintana.54,59
Bacteriemia: la bacteriemia es una manifestación de la infección por B. quintana que se presenta tanto en pacientes inmunocomprometidos como en inmunocompetentes.54
Endocarditis: la endocarditis es la inflamación del revestimiento interior de las válvulas y cámaras cardíacas; puede ser bacteriana o infecciosa, y en la variedad bacteriana se han aislado las especies B. quintana,49,60B. henselae61 y B. elizabethae.62 En lo que respecta a las bacterias Bartonella spp, según Brouqui & Raoult,63 estas fueron identificadas como la causa de endocarditis infecciosa en 3% (n=10) de los casos con hemocultivo negativo, por lo que el 97% (n=289) restante requirió reemplazo valvular63, lo cual puede explicarse por el difícil diagnóstico etiológico de la endocarditis y el lento crecimiento de este género de bacterias.64,65 De allí la gran utilidad de la PCR y su correlación estrecha con las manifestaciones clínicas, los antecedentes del paciente y las características epidemiológicas locales.
Rickettsiosis
Las bacterias del género Rickettsia han causado grandes epidemias en la historia y desde su descubrimiento han sido bastante estudiadas: a principios de 1900 Howard Ricketts esclareció el rol de vector de la garrapata (Ixodida) Dermacentor andersoni en la transmisión de la fiebre maculosa de las Montañas Rocosas,66 y en 1913 Stanislav von Prowazek y da Rocha-Lima descubrieron que las rickettsias eran transmitidas a través de las heces de los piojos humanos de pacientes con tifus epidémico y no por la mordida.67
La Rickettsia prowazekii es una bacteria que puede permanecer viable en las heces de los piojos hasta por 100 días20 y causar un gran impacto; por ejemplo, en el norte de África, en Rusia y en el centro y este de Europa se registraron más de 30 millones de enfermos y 3 millones de muertes a causa del tifus epidémico durante la primera mitad del siglo XX.32,68
Las bacterias del género Rickettsia son cocobacilos pequeños (0.7-2 µm de longitud y 0.3-0.5 µm de ancho) que necesitan del medio interno celular para sobrevivir y multiplicarse (intracelulares obligados), y, aunque tienen una pared similar a la de las bacterias gramnegativas, no pueden observarse con coloración de Gram, por lo que para su identificación se utiliza la tinción de Giemsa.69,70
Las rickettsias son bacterias que pueden infectar artrópodos y células endoteliales humanas, y que se consideran agentes zoonóticos, a excepción de la R. prowazekii;32 no obstante, los piojos y pulgas de la ardilla voladora (presente en el este de EE. UU., en Canadá, en México y demás países de América Central) están implicados en la transmisión de esta variedad de Rickettsia entre ardillas y de estos roedores a los humanos. Aun así, la búsqueda de un reservorio no humano de R. prowazekii no ha sido investigada con ímpetu y la importancia del sistema bacteria-ardilla no se encuentra bien dilucidada.71-73 De esta manera, aunque experimentalmente se ha demostrado que los piojos de la cabeza pueden portar R. prowazekii, su rol en la transmisión de la bacteria está por determinarse.27,73
Los piojos contraen R. prowazekii tras alimentarse de un humano portador y las bacterias proliferan en las células epiteliales intestinales del animal y son liberadas tras lisarlas. El piojo toma una coloración rojiza a la semana de haberse infectado y muere a las dos semanas sin transmitir la bacteria a su descendencia.70,73,74
Ulutasdemir et al.24 encontraron R. prowazekii en el 17.4% de los piojos de la cabeza analizados, lo que corrobora la investigación de Robinson et al.27, en donde también se afirma que estos insectos son vectores potenciales de este microorganismo.
Aunque la taxonomía de las Rickettsia spp continua en desarrollo, las especies han sido organizadas en 2 grupos de acuerdo a la genética y los antígenos expresados: 1) el de las fiebres tíficas, que incluye R. prowazekii (transmitida por las heces de piojos humanos y aerosoles) y R. typhi (transmitida por pulgas que causan tifus murino), y 2) el de las fiebres manchadas, que está compuesto por más de 20 especies transmitidas en su mayoría por garrapatas.68-70
Aunque las rickettsias tienen distribución mundial, su mayor concentración se encuentra en África, Asia, Oceanía y América.30,68,75,76 En Centroamérica y Suramérica se han encontrado 13 especies de Rickettsia spp, la mayoría pertenecientes al grupo de las fiebres manchadas.
En Colombia, los primeros casos de fiebre maculosa de las Montañas Rocosas se diagnosticaron en Tobia, Cundinamarca, en el año 1934; desde entonces, varios estudios han reportado brotes de rickettsiosis en diferentes departamentos del país, entre los que se incluyen Cundinamarca,77 Antioquia,78,79 Córdoba,80 Caldas81 y Valle del Cauca.82 También se han realizado estudios de seroprevalencia en Sucre,83 Bolívar, Magdalena, Guajira, Santander, Norte de Santander, Guaviare, Putumayo84 y Meta.85
La presencia de R. prowazekii, causante del tifus epidémico, se ha registrado en Perú (país que reporta la mitad de los casos a nivel mundial),41,70,86 Ecuador,87,88 Chile,89 Bolivia,70 y Argentina.69 En Colombia, Patiño-Camargo81 confirmó un brote de tifus epidémico en los municipios de Aguadas, Aranzazu, Neira, Pácora y Salamina (departamento de Caldas), localidades extendidas en el margen estrecho del río Cauca. El autor recomendó llevar a cabo estudios epidemiológicos minuciosos en Caldas, Antioquia y Valle del Cauca, y trabajar en el control de los piojos humanos, las pulgas y las garrapatas ante la sospecha de invasión o potencial reemergente de la R. prowazekii y otras especies.
Manifestaciones clínicas
Tifus epidémico (exantemático o clásico): el tifus epidémico es una enfermedad que tiene un inicio súbito luego de 10-14 días de incubación de la R. prowazekii y se manifiesta con cefalea intensa que no mejora con analgésicos, fiebre alta (39-40°C), tos (40-70% de los casos) e infiltrados pulmonares. A los 6-7 días de inicio de los síntomas, en las axilas aparece un exantema que se disemina al resto del cuerpo sin comprometer la cara, las palmas de las manos ni las plantas de los pies; no obstante, las lesiones cutáneas pueden aparecer algunas veces en el paladar blando y la conjuntiva. También pueden presentarse máculas, pápulas, petequias y púrpura; no hay información sobre presencia de escaras.
Otros síntomas inespecíficos, pero frecuentes, incluyen escalofríos, dolor abdominal, náuseas, vómitos, anorexia, ictericia y hepatomegalia. De igual forma, pueden presentarse complicaciones como hipotensión, oliguria, vasculitis, gangrena (usualmente simétrica), confusión, mareo, delirio, fotofobia, pérdida de la audición, irritación meníngea, ataxia, convulsiones y estupor.32,68,70
La tasa de mortalidad del tifus epidémico varía entre 10% y 40%, y la muerte sobreviene en aquellos pacientes que no reciben tratamiento oportuno.32,90 Esta enfermedad es más frecuente en los meses fríos debido al uso de ropa gruesa y en circunstancias sanitarias inadecuadas y de hacinamiento.70 Es importante anotar que, clínicamente, el tifus epidémico que es trasmitido por piojos humanos es más grave que el tifus murino, cuya transmisión se da por pulgas.90
Enfermedad de Brill-Zinsser: la enfermedad de Brill-Zinsser es una forma leve del tifus epidémico que reaparece (recidiva) en pacientes con enfermedades de base y surge por la reactivación de las rickettsias, las cuales infectan a los piojos que tenga el paciente al momento de la reactivación, lo que a su vez eleva la probabilidad de contagio. Las manifestaciones clínicas son similares a las del tifus epidémico, pero de menor gravedad.68,70,91,92
Borreliosis
La Borrelia recurrentis es la única bacteria espiroqueta de su género transmitida por piojos humanos sin necesidad de reservorio animal, es decir, es de tipo epidémica; sin embargo, puede ser de tipo endémico cuando se transmite por las garrapatas del género Ornithodoros a través de roedores y otros pequeños mamíferos.16,93
La fiebre recurrente, una enfermedad febril causada por varias especies de Borrelia, fue un grave problema de salud pública en el norte de África y el este de Europa durante las guerras mundiales; además, a finales del siglo XX alcanzó una mortalidad del 40% en toda Europa.20,94 Los factores de riesgo para esta enfermedad incluyen tener deficientes condiciones de vida, vivir bajo situación de hambruna, ser inmigrante o refugiado proveniente de lugares en crisis sociopolíticas, y haber viajado bajo condiciones de hacinamiento, en especial cuando se ha transitado por áreas endémicas como el noreste africano (Etiopía, Eritrea, Libia, Somalia y Sudán), los Himalayas o los Andes peruanos.16,95-100
La B. recurrentis es morfológicamente indiferenciable de otras espiroquetas y presenta gran variabilidad antigénica, lo que limita la utilidad de las pruebas serológicas, incluso en laboratorios especializados; sin embargo, las espiroquetas pueden observarse con tinción de Wright o Giemsa, campo oscuro y gota gruesa.16,101 En algunos servicios de salud la confirmación del diagnóstico se realiza por secuenciación de rRNA 16S.16,95,97 Aunque la B. recurrentis se ha encontrado principalmente en el excremento de los piojos, también se ha detectado en la hemolinfa, lo que sugiere que la transmisión a los humanos sucede por el aplastamiento del insecto y la posterior inoculación por el rascado.16,102 Boutellis et al.25 indicaron que en su estudio el ADN de la B. recurrentis estuvo presente en el 23% de piojos de la cabeza y en el 40% de los piojos del cuerpo.
Manifestaciones clínicas
Fiebre recurrente: en esta enfermedad, la B. recurrentis se localiza en la sangre durante la etapa febril, se oculta en diversas ubicaciones (hígado, bazo, corazón, pulmones, sistema nervioso central, páncreas, sistema gastrointestinal) durante la etapa afebril y luego regresa al torrente sanguíneo. La fiebre puede superar los 39-40°C durante 3-5 días y se presenta con etapas afebriles de hasta 9 días.93,103 Los síntomas y signos descritos son cefalea intensa, vómito, conjuntivitis, fotofobia, artromialgias, tos, adenopatías, ictericia, abscesos esplénicos, distensión abdominal con hepatoesplenomegalia dolorosa, neumonía, bronquitis y otitis media.16,93,104 Además, en la piel se presentan petequias, exantemas de corta duración, brote maculopapular, epistaxis, hematuria, hematemesis y púrpura trombocitopénica.16,93
El compromiso meníngeo es una manifestación neurológica de la fiebre recurrente que ocurre en el 41% de los casos, pero también se puede presentar meningitis con rigidez de nuca, hemiplejía, convulsiones, hemorragia cerebral, compromiso de pares craneales y alteraciones neuropsiquiátricas.16,93,105
En la etapa afebril los pacientes experimentan escalofríos, vasoconstricción, taquicardia, taquipnea, diaforesis, miocarditis, arritmias, falla hepática y muerte.16,93 Es importante anotar que en embarazadas la fiebre recurrente tiene manifestaciones dlínicas más graves y puede causar sepsis neonatal o mortinatos.93
Otras bacterias
Existen investigaciones que intentan demostrar que los piojos humanos también pueden transmitir Yersinia pestis (plaga),37,106,107Acinetobacter spp,40,108-112Serrata marcescens,40,108-110Coxiella burnettii (fiebre Q),18Rickettsia tiphy,113Rickettsia rickettsii, Rickettsia conorii (fiebre manchada Mediterránea),114Rickettsia aeschlimannii, Anaplasma spp y Ehrlichia spp,18 por lo que se sugiere realizar estudios que profundicen en el tema.
Conclusiones
Aunque las enfermedades infecciosas transmitidas por piojos de la cabeza son raras, guardan potencial emergente y reemergente en poblaciones afectadas por migraciones humanas, crisis sociopolíticas, indigencia e inmunosupresión. En Colombia no se han realizado investigaciones sobre la transmisión de estas enfermedades por Pediculus spp., por lo que se sugiere que en estudios futuros se determine la prevalencia y los aspectos epidemiológicos de las enfermedades transmitidas por piojos de la cabeza en población colombiana, esto teniendo en cuenta que las migraciones humanas desde áreas endémicas pueden transportar piojos infectados y causar brotes.
Es de resaltar que una limitante importante del presente estudio fue que las referencias incluidas fueron de acceso abierto y por tanto un importante número de publicaciones de acceso restringido fueron excluidas.