Services on Demand
Journal
Article
Indicators
-
 Cited by SciELO
Cited by SciELO -
 Access statistics
Access statistics
Related links
-
 Cited by Google
Cited by Google -
 Similars in
SciELO
Similars in
SciELO -
 Similars in Google
Similars in Google
Share
Revista de la Facultad de Medicina
Print version ISSN 0120-0011
rev.fac.med. vol.70 no.2 Bogotá Apr./June 2022 Epub May 24, 2023
https://doi.org/10.15446/revfacmed.v70n2.93814
Guía de práctica clínica
Guía de práctica clínica para el manejo de la neumonía adquirida en la comunidad
1 Universidad Nacional de Colombia - Sede Bogotá - Facultad de Medicina - Departamento de Medicina Interna - Bogotá D.C. - Colombia.
2 Hospital Universitario Nacional de Colombia - Comité de Infecciones Asociadas a la Atención en Salud - Bogotá D.C. - Colombia.
3 Hospital Universitario Nacional de Colombia - Unidad de Neumología - Bogotá D.C. - Colombia.
4 Universidad Nacional de Colombia - Sede Bogotá - Facultad de Medicina - Departamento de Microbiología - Bogotá D.C. - Colombia.
5 Fundación Santa Fé de Bogotá - Departamento de Medicina Interna - Bogotá D.C. - Colombia.
6 Fundación Santa Fé de Bogotá - Departamento de Patología y Laboratorios - Bogotá D.C. - Colombia.
7 Fundación Cardioinfantil - Instituto de Cardiología - Bogotá D.C. - Colombia.
8 Hospital San Vicente Fundación Rionegro - Rionegro - Colombia.
9 Clínica Colsanitas - Clínica Reina Sofía - Departamento de Vigilancia, Control y Prevención de Enfermedades Infecciosas - Bogotá D.C. - Colombia.
10 Fundación Santa Fé de Bogotá - Sección de Enfermedades Infecciosas - Bogotá D.C. - Colombia.
11 Universidad de Antioquia - Clínica León XIII - Medellín - Colombia.
12 Clínica Cardiovascular del Caribe - Montería - Colombia.
13 Hospital de San José de Bogotá - Departamento de Medicina Interna - Bogotá D.C. - Colombia.
14 Fundación Universitaria de Ciencias de la Salud - Departamento de Medicina Interna - Bogotá D.C. - Colombia.
15 Fundación Santa Fé de Bogotá - Unidad de Cuidado Neurocrítico - Bogotá D.C. - Colombia.
16 Hospital Universitario Nacional de Colombia - Subdirección de Clínicas Médicas - Bogotá D.C. - Colombia.
17 Hospital Universitario Nacional de Colombia - Dirección de Cuidado Intensivo - Bogotá D.C. - Colombia.
18 Hospital Universitario Nacional de Colombia - Departamento de Auditoría - Bogotá D.C. - Colombia.
19 Hospital Universitario Nacional de Colombia - Dirección de Rehabilitación y Desarrollo Humano - Bogotá D.C. - Colombia.
20 Universidad Nacional de Colombia - Facultad de Ciencias - Departamento de Farmacia - Bogotá D.C. - Colombia.
21 Hospital Universitario Nacional de Colombia - Departamento de Enfermería - Bogotá D.C. - Colombia.
La neumonía sigue siendo una de las principales causas de consulta y de hospitalización a la que, además de su un alto impacto en términos de morbilidad y mortalidad, se suma la actual problemática de resistencia a los antimicrobianos, por lo que establecer directrices que permitan su adecuado diagnóstico y tratamiento es de gran importancia para obtener mejores desenlaces clínicos y promover un uso racional de antibióticos en estos pacientes. La presente guía de práctica clínica (GPC) contiene recomendaciones basadas en la evidencia para el diagnóstico y tratamiento de la neumonía adquirida en la comunidad en adultos, las cuales fueron realizadas mediante el proceso de adaptación de GPC basadas en la evidencia para el contexto colombiano.
Palabras clave: Guías de Práctica Clínica como Asunto; Neumonía; Infecciones del sistema respiratorio; Infecciones comunitarias adquiridas; Colombia (DeCS)
Pneumonia continues to be one of the main causes of consultation and hospitalization. Besides having a high impact in terms of morbidity and mortality, it is further aggravated by the current problem of antimicrobial resistance. Thus, establishing guidelines that allow adequate diagnosis and treatment is of great importance to obtain better clinical outcomes and promote a rational use of antibiotics in these patients. This clinical practice guideline (CPG) contains evidence-based recommendations for the diagnosis and treatment of community-acquired pneumonia in the adult population, which were developed by means of an evidence-based CPG adaptation process for the Colombian context.
Keywords: Clinical guidelines as Topic; Pneumonia; Respiratory tract infections; Community-Acquired Infections; Colombia (MeSH)
Introduction
La neumonía es una infección que puede afectar uno o ambos pulmones y cuya sintomatologia puede variar de leve a grave, incluyendo tos (con o sin mocos), fiebre, escalofríos y dificultad para respirar. El grado de severidad de la neumonía depende de factores como la edad, el estado de salud general y la causa de la infección.1 Si bien la neumonía puede afectar a personas de todas las edades, los grupos etarios con un mayor riesgo de desarrollar neumonía y de que esta sea grave son los niños de 2 años o menores y los mayores de 65 años.1
De hecho, se ha reportado que, en comparación con otros grupos etarios, la tasa global de mortalidad por neumonía más alta ocurre en las personas de 70 o más años, con 261 muertes por neumonía por cada 100 000 personas en 2017 para este grupo etario.2 Además, también para 2017, la tasa de mortalidad global por neumonía fue de 15 muertes por cada 100 000 personas.2
En Estados Unidos, en 2014 la neumonía fue el diagnóstico principal más común en pacientes hospitalizados (41.2% en pacientes en unidad de cuidados intensivos [UCI] y 36.6% en aquellos en hospitalización general) y las enfermedades respiratorias representaron la causa más frecuente de muerte en pacientes con dos o más visitas previas al servicio de urgencias (36.1%) y la segunda causa más común en aquellos con una visita previa al servicio de urgencias (25.9%).3
En Colombia, para 2010 la población de 80 o más años fue el grupo etario con las tasas anuales más altas de consulta y de hospitalización (873 consultas y 100 hospitalizaciones por cada 1 000 personas-año, respectivamente); además, la infección del tracto respiratorio inferior fue la enfermedad con la segunda tasa de incidencia anual más alta (2 232 casos nuevos por cada 100 000 personas).4
Además de su impacto en términos de morbilidad y mortalidad, y debido a que el uso de antimicrobianos es una de las opciones terapéuticas a considerar en el tratamiento de la neumonía, su adecuado diagnóstico y tratamiento tiene un impacto en el desarrollo de resistencia a los antimicrobianos, situación que, desde 2014, es considerada como un problema de salud pública por la Organización Mundial de la Salud (OMS),5 incluyendo en el listado de especies cuya resistencia a antimicrobianos es más preocupante a microorganismos adquiridos en la comunidad como Streptococcus pneumoniae, uno de los principales agentes etiológicos de la neumonía adquirida en la comunidad (NAC),6 definida como la infección aguda del parénquima pulmonar que se adquiere en un entorno comunitario y que no está asociada a la atención en salud en un entorno hospitalario, hogar de ancianos u otro centro de atención médica.7
Por lo anterior, es importante establecer directrices que permitan orientar el tratamiento de este grupo de pacientes y, de esta forma, obtener mejores desenlaces clínicos y promover un uso racional de antibióticos en este escenario. En Colombia, la última guía nacional para el manejo de la NAC fue publicada en 2013,8 por lo que a la fecha se requiere la revisión y actualización de las recomendaciones para el manejo de esta infección en el país, sin dejar de lado las recomendaciones específicas para la atención de pacientes COVID-19,9 las cuales, según la necesidad o aparición de nueva evidencia, podrán ser revisadas y actualizadas en el tiempo.
Alcance de la guía de práctica clínica (GPC)
Esta GPC está dirigida al personal de la salud involucrado en la atención de pacientes adultos (>18 años) con sospecha clínica o diagnóstico confirmado de NAC y a los tomado -res de decisiones o entes involucrados en la generación de políticas en salud relacionadas con el manejo de esta condición. Esta GPC incluye recomendaciones para el diagnóstico y tratamiento de la NAC el contexto colombiano.
Objetivo de la guía de práctica clínica
Generar, de manera sistemática, recomendaciones clínicas basadas en la evidencia para el diagnóstico y tratamiento de pacientes adultos con sospecha clínica o diagnóstico confirmado de NAC para optimizar la calidad de la atención en salud prestada a estos pacientes en el país y, de esta forma, obtener mejores desenlaces clínicos y promover el uso adecuado y seguro de antimicrobianos en el tratamiento de esta población.
Población considerada en la GPC
Las recomendaciones contenidas en esta GPC incluyen los siguientes grupos de pacientes:
Población no considerada en la GPC
Las recomendaciones contenidas en esta GPC no incluyen los siguientes grupos poblacionales:
Población pediátrica (<18 años de edad).
Gestantes
Pacientes con sospecha clínica o diagnóstico confirmado de neumonía asociada a la atención en salud.
Pacientes con sospecha clínica o diagnóstico confirmado de neumonía asociada a ventilación mecánica.
Pacientes con exacerbación aguda de enfermedad pulmonar obstructiva crónica.
Pacientes con inmunosupresión primaria o secundaria.
Usuarios a los que está dirigida la GPC
Las recomendaciones contenidas en la presente GPC están dirigidas a los profesionales de la salud involucrados en el proceso de atención en salud de pacientes adultos con sospecha clínica o diagnóstico confirmado de NAC en los diferentes niveles de atención en salud del Sistema General de Seguridad Social en Salud de Colombia (I, II, III y IV), a saber, médicos generales; especialistas en medicina de urgencias, medicina familiar, medicina interna, medicina crítica y cuidado intensivo, neumología e infectología; enfermeros profesionales; personal de laboratorio clínico; químicos farmacéuticos y demás personal implicado en el diagnóstico y tratamiento de pacientes con NAC.
Metodología
Esta GPC se desarrolló siguiendo los lineamientos establecidos en la Guía Metodológica Adopción - Adaptación de Guías de Práctica Clínica Basadas en Evidencia del Ministerio de Salud y Protección Social de Colombia,10 como se describe a continuación.
Conformación del grupo desarrollador de la guía
El grupo desarrollador de la guía (GDG) estuvo conformado por ocho miembros distribuidos de la siguiente manera: dos especialistas en enfermedades infecciosas en población adulta (JAC, SIC), cuatro especialistas en neumología en población adulta (EAS, AS, JVT, DPA), un especialista en medicina interna (LCN) y dos epidemiólogos clínicos con experiencia en el desarrollo de GPC, revisiones sistemáticas de la literatura, síntesis y calificación de la evidencia y en procesos participativos (JAC, MCV).
Previo al inicio del desarrollo de la GPC, cada uno de los miembros del GDG declaró si presentaba o no conflictos de interés mediante el diligenciamiento de un formulario de divulgación de conflictos de interés diseñado para tal fin. En los casos en que se declaró algún conflicto, se realizó el respectivo análisis para definir su implicación en la participación del miembro en las diferentes actividades de desarrollo de la GPC.
El alcance y los objetivos de la GPC, así como los aspectos a abordarse, fueron definidos en reuniones de consenso informales en las que participaron todos los miembros del GDG.
Búsqueda de GPC
Una vez definido el alcance y los objetivos de la GPC, se realizó una búsqueda sistemática de GPC para identificar guías publicadas en cualquier idioma entre 2015 y 2020 que abordaran los aspectos establecidos en el alcance de la presente guía.
Se realizaron búsquedas en los sitios web de los siguientes organismos compiladores y desarrolladores de GPC: Guidelines International Network, Agency for Healthcare Research and Quality/ National Guidelines Clearinghouse, CMA Infobase: Clinical Practice Guidelines, Catálogo de Guías de Práctica Clínica en el Sistema Nacional de Salud (Guía Salud), National Institute for Clinical Excellence (NICE, por su sigla en inglés), Scottish Intercollegiate Guidelines Network , New Zealand Guidelines Group y American College of Physicians.
También se realizaron búsquedas sistemáticas en MedLine, LILACS y Epistemonikos mediante estrategias de búsqueda adaptadas para cada motor de búsqueda utilizando operadores booleanos, de truncamiento y de proximidad, así como términos en texto libre y vocabulario controlado, empleando términos clave como "community-acquired infections" y "respiratory tract infections". La estrategia de búsqueda en Medline se muestra en la Tabla suplementaria 1.
Tamización, evaluación de la calidad y selección de las GPC a utilizar para la elaboración de la guía
Una vez realizadas las búsquedas, y luego de remover duplicados, dos revisores (MCV, LCN) realizaron de forma independiente la tamización primaria de los registros recuperados mediante la lectura de título y resumen, seleccionando aquellos documentos clasificados como GPC o recomendaciones basadas en la evidencia que abordaran al menos uno de los aspectos definidos en el alcance de la presente guía. Posteriormente, dos revisores (MCV, LCN) realizaron de forma independiente la tamización secundaria (lectura a texto completo) de las referencias seleccionadas en el paso anterior, usando la herramienta 7 modificada (i.e., Guideline Implementability Appraisal tool) propuesta en la Guía Metodológica Adopción - Adaptación de Guías de Práctica Clínica Basadas en Evidencia del Ministerio de Salud y Protección Social de Colombia;10 los desacuerdos sobre la inclusión de una GPC fueron resueltos por consenso o mediante la intervención de un tercer revisor en los casos en los que no se logró un acuerdo entre los dos revisores.
Si bien, como se mencionó antes, no hubo restricciones de idioma de publicación en las búsquedas de las GPC, en la etapa de tamización de lectura a texto completo se excluyeron los estudios publicados en idiomas como alemán, japonés o coreano y se tuvieron en cuenta solo aquellas publicadas en inglés o español, debido a que los revisores no dominaban los primeros idiomas.
Posteriormente, las GPC seleccionadas se presentaron al grupo desarrollador con el fin de evaluar su calidad metodológica mediante la herramienta AGREE II.11 Cada una de las guías fue evaluada por tres revisores de forma independiente, y siempre participó al menos un experto clínico y un experto metodológico en dicho proceso; además, en los casos en los que hubo dudas respecto a la información disponible para la evaluación de la GPC, mediante correo electrónico se solicitó información complementaria a los grupos desarrolladores.
Luego de completar el proceso de evaluación de calidad, se seleccionaron aquellas GPC con un puntaje ≥60% en los dominios de rigor metodológico y de independencia editorial. Finalmente, acorde a las recomendaciones de la Guía Metodológica Adopción - Adaptación de Guías de Práctica Clínica Basadas en Evidencia del Ministerio de Salud y Protección Social de Colombia,10 y con el objetivo de seleccionar las GPC a utilizar en el proceso de adaptación, el GDG analizó las guías seleccionadas teniendo en cuenta los siguientes aspectos: los temas abordados en la guía, el uso de la metodología GRADE, el año de publicación y la fecha de la última búsqueda de la evidencia reportada en la guía.
Con base en la metodología arriba descrita se seleccionaron dos GPC para el proceso de adaptación: La GPC de la Sociedad Torácica Americana y la Sociedad Americana de Enfermedades Infecciosas (ATS / IDSA, por su sigla en inglés): Diagnosis and Treatment of Adults with Community acquired Pneumonia. An Official Clinical Practice Guideline of the American Thoracic Society and Infectious Diseases Society of America12 y la GPC del National Institute for Clinical Excellence (NICE): Pneumonia (community-acquired): antimicrobial prescribing ng138,13 ambas publicadas en 2019. Para el proceso de adaptación de las recomendaciones al contexto colombiano se obtuvo la autorización de los autores de ambas GPC (Metlay JP y NICE).
Adaptación de las recomendaciones
El GDG realizó el proceso de adaptación usando la metodología GRADE, (específicamente la herramienta GRADE EtD,14,15 con base en la información proporcionada en las dos GPC seleccionadas e incluyendo los perfiles de evidencia GRADE, junto con la evaluación de la certeza de la evidencia realizada mediante el análisis de cada uno de los siguientes dominios: número y diseño de los estudios, riesgo de sesgo, inconsistencia, evidencia indirecta, imprecisión y otras consideraciones, y teniendo en cuenta las consideraciones específicas del contexto colombiano, los beneficios y daños de las diferentes opciones, el uso de recursos, el impacto en equidad y la factibilidad de su implementación.
Consenso de expertos
Las recomendaciones adaptadas fueron presentadas en tres reuniones de consenso de expertos y en las que participaron representantes de diferentes disciplinas de las ciencias de la salud y de diferentes sociedades científicas (Asociación Colombiana de Infectología - ACIN [JP, FOG, IR], Asociación Colombiana de Neumología y Cirugía del Tórax - Asoneumocito [FM], Asociación Colombiana de Medicina Interna - ACMI, Asociación Colombiana de Medicina Crítica y Cuidado Intensivo - AMCI [JARC], profesionales de las áreas de microbiología, terapia respiratoria, farmacia, enfermería y auditoria en salud [ALL, IJG, SLC, JAD, NG, FG]), así como representantes de los pacientes (Asociación de usuarios de Méderi [JEM, MP]), incluyéndose de esta forma la perspectiva de las diferentes partes interesadas.
En la reunión el consenso, mediante un proceso participativo con metodología Delphi en tiempo real, y teniendo en cuenta la información y evidencia proporcionadas por las dos GPC seleccionadas y las consideraciones específicas del contexto colombiano aportadas por los expertos clínicos, se formularon las recomendaciones, su graduación según la metodología GRADE16 y se generaron puntos de buena práctica, los cuales permiten una buena práctica clínica en el manejo de los pacientes.
La votación durante el consenso se realizó de forma anónima y por medio electrónico. Se definió que había acuerdo si más del 50% de los votantes estaban a favor o en contra de una recomendación o punto de buena práctica; en los casos en los que no hubo acuerdo en la primera ronda, se realizó una sesión de discusión y una nueva ronda de votación; se permitió un máximo de tres rondas de votación para cada recomendación y/o punto de buena práctica.
Niveles de certeza en la evidencia
Alta: el grupo está muy seguro de que el verdadero efecto se acerca a la estimación del efecto.
Moderada: el grupo tiene una confianza moderada en la estimación del efecto. Es probable que el efecto real se acerque a la estimación del efecto, pero existe la posibilidad de que sea sustancialmente diferente.
Baja: la confianza del grupo en la estimación del efecto es limitada. El efecto real puede ser sustancialmente diferente de la estimación del efecto.
Muy baja: el grupo tiene muy poca confianza en la estimación del efecto. Es probable que el efecto real sea sustancialmente diferente de la estimación del efecto.
Implicaciones de la fuerza de la recomendación
Las implicaciones de una recomendación fuerte son:
Para los pacientes: la mayoría de las personas en esta situación desearían el curso de acción recomendado y solo una pequeña proporción no lo haría.
Para los médicos: la mayoría de los pacientes deben recibir el curso de acción recomendado.
Para los responsables de la formulación de políticas: la recomendación se puede adoptar como política en la mayoría de situaciones.
Las implicaciones de una recomendación (sugerencia) débil (condicional) son:
Para los pacientes: la mayoría de las personas en esta situación desearían el curso de acción recomendado, pero muchas no.
Para los médicos: debe reconocer que diferentes opciones serán apropiadas para diferentes pacientes y que debe ayudar a cada paciente a llegar a una decisión de manejo coherente con sus valores y preferencias.
Para los formuladores de políticas: la formulación de políticas requerirá un debate sustancial y la participación de muchas partes interesadas.
Preguntas abordadas en la guía
¿Se debe realizar tinción de Gram y cultivo de esputo para el diagnóstico de NAC en adultos?
¿Se deben realizar hemocultivos para el diagnóstico de NAC en adultos?
¿Se deben realizar pruebas de antígeno urinario para el diagnóstico de NAC en adultos?
¿Se deben realizar pruebas para la detección de los virus de la influenza para el diagnóstico de NAC en adultos?
¿Se deben utilizar reglas de predicción clínica para determinar el escenario de atención en salud en el que los pacientes adultos con NAC deben recibir tratamiento?
¿Se debe utilizar la prueba de procalcitonina para definir el inicio del tratamiento con antimicrobianos en adultos con NAC?
¿Cuál es la mejor estrategia para el tratamiento antimicrobiano empírico en pacientes adultos ambulatorios con NAC?
¿Cuál es la mejor estrategia para el tratamiento antimicrobiano empírico en pacientes adultos hospitalizados con NAC?
¿Cuál es la mejor estrategia para el tratamiento antimicrobiano empírico en pacientes adultos hospitalizados con NAC y con factores de riesgo de Staphylococcus aureus resistente a meticilina (SARM) o Pseudomonas aeruginosa?
¿Cuál es la duración apropiada del tratamiento antimicrobiano en pacientes adultos con NAC, tanto ambulatorios, como hospitalizados?
¿Cuál es la vía de administración adecuada del tratamiento antimicrobiano en pacientes adultos con NAC moderada a grave?
¿Se debe incluir terapia antiviral en el tratamiento de pacientes adultos con NAC que dan positivo en la prueba de influenza?
¿Se deben usar corticosteroides en pacientes adultos hospitalizados con NAC?
Pregunta N° 1. ¿Se debe realizar tinción de Gram y cultivo de esputo para el diagnóstico de NAC en adultos?
Recomendaciones
No recomendamos realizar tinción de Gram y cultivo de esputo de forma rutinaria en pacientes adultos ambulatorios con NAC (fuerza de la recomendación: fuerte en contra; calidad de la evidencia: muy baja ⨁◯◯◯).
º Recomendamos realizar tinción de Gram y cultivo de secreciones del tracto respiratorio inferior antes de iniciar el tratamiento antimicrobiano en pacientes adultos hospitalizados con NAC que:
º Hayan sido diagnosticados con NAC grave (Tabla 1) (fuerza de la recomendación: fuerte a favor; calidad de la evidencia: muy baja ⨁◯◯◯);
º Estén recibiendo terapia antimicrobiana empírica para SARM o P. aeruginosa (fuerza de la recomendación: fuerte a favor; calidad de la evidencia: muy baja ⨁◯◯◯); o
º Tengan antecedente de infección por SARM o P. aeruginosa, especialmente aquellos con infección previa del tracto respiratorio por uno de estos patógenos (fuerza de la recomendación: débil a favor; calidad de la evidencia: muy baja ⨁◯◯◯); o
Tengan antecedente de hospitalización y terapia antimicrobiana en los últimos 90 días (fuerza de la recomendación: débil a favor; calidad de la evidencia: muy baja ⨁◯◯◯).
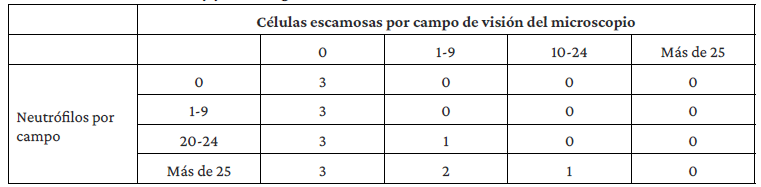
Tabla 1 Criterios de severidad de la neumonía adquirida en la comunidad.
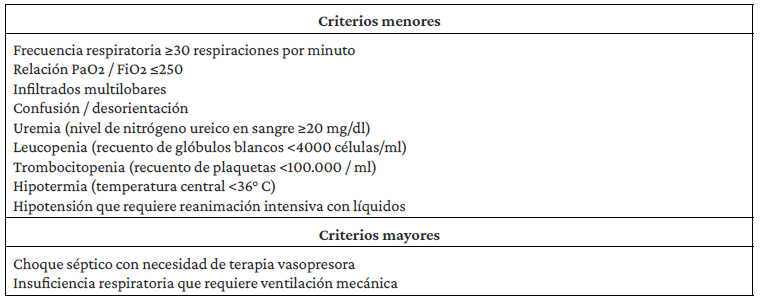
Se considera que la NAC es grave si el paciente cumple con 1 criterio mayor o 3 o más menores. Fuente: Adaptado de Mandell et.al.17
Punto de buena práctica clínica
Se deben establecer parámetros de calidad de la muestra del tracto respiratorio de acuerdo con los criterios de Murray & Washington,18 con interpretación del informe solo si el resultado de la muestra es de categoría 2 o 3. Ver Tabla 2.
Justificación de la recomendación
La tinción de Gram es una prueba que puede realizarse de forma fácil y rápida en la mayoría de instituciones de salud, incluso en aquellas de baja complejidad. Diseñada inicialmente para identificar S. pneumoniae, permite determinar de forma rápida la etiología microbiana de la NAC. Por el contrario, el cultivo de esputo conlleva una mayor dificultad debido a las limitaciones usuales para el crecimiento de S. pneumoniae y un número importante de microorganismos causales, especialmente los intracelulares.
En la práctica clínica, de acuerdo con lo reportado en la literatura, en el escenario ambulatorio, el resultado de la tinción de Gram o del cultivo de esputo puede tener un impacto muy limitado sobre las decisiones relacionadas con el tratamiento de la NAC. Debido a la baja calidad de la evidencia del beneficio de realizar cultivos de las muestras respiratorias de pacientes adultos con NAC en el escenario ambulatorio, el grupo de consenso acordó realizar la recomendación en contra de la realización de tinción de Gram y cultivo de esputo en este escenario. Sin embargo, en dos casos sí se recomienda la realización de cultivo y de tinción de Gram del esputo: el primero, cultivo de aspirado endotraqueal en pacientes con NAC grave que requieren cuidado intensivo con intubación endotraqueal, pues McCauley et al.19 encontraron que, en pacientes entubados con NAC, el cultivo de aspirado traqueal fue la única prueba positiva en 39% de los casos (32 de 89) en los que otras pruebas diagnósticas como hemocultivos y pruebas de antígenos urinarios fueron negativas.
El segundo caso en el que recomendamos realizar cultivo y tinción de Gram de esputo es en aquellos pacientes que se sospeche infección por SAMR o P. aeruginosa para confirmar esta etiología y/o ajustar el tratamiento antibiótico según los resultados de estas pruebas; si bien la evidencia sobre los factores de riesgo asociados con la presencia de estos microorganismos tampoco es sólida, se ha reportado que situaciones como tener antecedente de infección por estas bacterias y haber recibido tratamiento antibiótico o haber estado hospitalizado en los últimos 90 días pueden estar relacionados con un mayor riesgo de presencia de SAMR o P. aeruginosa.
Además, en hospitales de referencia, la realización de cultivos de esputo al ingreso puede ayudar en la toma decisiones relativas al manejo antimicrobiano en estos pacientes, así como identificar aquellos que han ingresado con colonización previa de la vía aérea. Con esta recomendación se busca promover el uso racional de antimicrobianos en el manejo de este paciente, al permitir el ajuste del esquema antimicrobiano una vez se obtienen los resultados del cultivo.
Resumen de la evidencia
Los estudios identificados para establecer estas recomendaciones son observacionales y, en general, la calidad de la evidencia es muy baja. En primer lugar, se establecen los criterios para diferenciar a los pacientes que tienen NAC grave (Tabla 1),17 mientras que en la Tabla 2 se presentan los criterios de Murray y Washington para interpretar la tinción de Gram de esputo.18 Signori et al.,20 en un estudio realizado en 274 pacientes hospitalizados con NAC, evaluaron la frecuencia de uso del cultivo de esputo y su asociación con la mortalidad, encontrando una mortalidad del 32.7% en los pacientes que no presentaron expectoración (n=58), del 20.9% en aquellos que tuvieron expectoración pero en los que no se recolectaron muestras de esputo para cultivo de esputo (n=124) y de 6.5% en los que se obtuvo muestra del esputo (n=92), con un riesgo de mortalidad mayor en el grupo con expectoración pero en los que no se recolectó muestra de esputo (OR: 3.78; IC95%: 1.40-10.23). Por otra parte, en la investigación de Uematsu et al.,21 realizada en Japón con datos de 65 141 pacientes adultos hospitalizados con NAC, no se encontró una asociación entre la realización de pruebas de esputo y la mortalidad a 30 días (OR: 1.06; IC95%: 0.98-1.15; p= 0.013), ni con la duración de la estancia hospitalaria (HR: 0.98; IC95%: 0.97-1.00; p= 0.071).
Estudios sobre la utilidad de la tinción de Gram de esputo en el escenario hospitalario, como el realizado en Japón por Sato et al.22 en 144 casos de NAC que requirieron hospitalización, han mostrado que no hay una diferencia significativa en la duración de la estancia hospitalaria (9.67 días con la prueba vs. 11.75 días sin la prueba, p=0.053) ni en el tiempo de terapia antibiótica intravenosa (6.73 días con la tinción de Gram del esputo vs. 7.91 días sin la prueba, p=0.44). Estos hallazgos han sido confirmados en otros estudios sobre pruebas microbiológicas que han demostrado que establecer un diagnóstico etiológico mediante tinción de Gram o cultivo de esputo de manera rutinaria en escenarios con una baja frecuencia de patógenos resistentes no tiene un impacto significativo en la mortalidad, la duración de la estancia hospitalaria, cambios en el tratamiento antimicrobiano, ni en el pronóstico clínico general de estos pacientes.23,24
En Colombia no hay suficiente información para evaluar el impacto económico de la implementación de estas recomendaciones. En la literatura existente no se identificaron datos locales sobre los costos de la atención médica de la NAC. Si bien durante la reunión de consenso se tuvieron en cuenta los datos de costos de algunos insumos, medicamentos, hospitalización, entre otros factores involucrados en la atención de estos pacientes en el país, no fue posible hacer una verdadera evaluación de la costo-efectividad de las recomendaciones. Tampoco se encontraron estudios que permitan evaluar, desde cualquier perspectiva, el efecto de las recomendaciones sobre la equidad en salud en poblaciones minoritarias o desfavorecidas. Estos dos aspectos se identificaron como puntos a investigar en Colombia para establecer de una mejor forma potenciales recomendaciones en futuras versiones de la guía.
Pregunta N° 2. ¿Se deben realizar hemocultivos para el diagnóstico de NAC en adultos?
Recomendaciones
No recomendamos realizar hemocultivos en pacientes adultos ambulatorios con NAC (fuerza de la recomendación: fuerte en contra; calidad de la evidencia: ⨁◯◯◯).
Recomendamos realizar hemocultivos antes de iniciar el tratamiento antimicrobiano en pacientes adultos hospitalizados con NAC que:
º Hayan sido diagnosticados con NAC grave (Tabla 1) (fuerza de la recomendación: fuerte a favor; calidad de la evidencia: muy baja ⨁◯◯◯); o
º Tengan factores de riesgo para SAMR o P. aeruginosa (fuerza de la recomendación: fuerte a favor; calidad de la evidencia: muy baja ⨁◯◯◯); o
º Tengan antecedente de infección por SAMR o P. aeruginosa, especialmente aquellos con infección previa del tracto respiratorio por uno de estos patógenos (fuerza de la recomendación: débil a favor; calidad de la evidencia: muy baja ⨁◯◯◯); o
º Tengan antecedente de hospitalización y terapia antimicrobiana en los últimos 90 días (fuerza de la recomendación: débil a favor; calidad de la evidencia: muy baja ⨁◯◯◯).
Punto de buena práctica
El conjunto de hemocultivo se debe recolectar de acuerdo con los parámetros definidos en el manual de procedimientos para la toma de muestras del Instituto Nacional de Salud.25
Justificación de la recomendación
Los hemocultivos permiten identificar microorganismos presentes en la sangre al momento del diagnóstico de NAC. Sin embargo, la gran mayoría de pacientes no se presentarán con bacteriemia y esta última se limita a infecciones por S. pneumoniae, S. aureus y enterobacterias y a pacientes con comorbilidades o formas graves de la enfermedad.
La evidencia sobre el beneficio de la realización de hemocultivos en todos los pacientes con NAC es de muy baja calidad, por lo que la recomendación se ha limitado a ciertos grupos de pacientes que podrían considerarse de mayor riesgo, como aquellos con NAC grave o con factores de riesgo para microorganismos como SAMR o P. aeruginosa. Además, la realización rutinaria de esta prueba puede llevar a falsos positivos que promuevan el uso indiscriminado de antimicrobianos en el contexto del tratamiento de la NAC. Otra razón para no recomendar la realización rutinaria de hemocultivos es que los resultados pueden demorar más de 48 horas, por lo que el ajuste del tratamiento podría ser tardío o ya no ser relevante en pacientes ambulatorios o en aquellos hospitalizados, pero con NAC leve o moderada.
Resumen de la evidencia
Los estudios sobre la utilidad y beneficio de la toma de hemocultivos en pacientes con NAC que fueron revisados son de naturaleza observacional. Por ejemplo, Meehan et al.,26 en un estudio en el que se evaluó cuáles estrategias de cuidado en pacientes hospitalizados con NAC se asociaron con el desenlace de mortalidad en una muestra de 14 069 adultos mayores (≥65 años) hospitalizados en diferentes partes de Estados Unidos, encontraron que la realización de hemocultivos, tanto antes de iniciar la administración de antibióticos, como durante las primeras 24 horas de la administración, no mostró un beneficio respecto a la mortalidad a 30 días (OR ajustado: 0.92, IC95%: 0.82-1.02; p=0.10 y OR ajustado: 0.90, IC95%: 0.81-1.00, p=0.07).
Igualmente, otro estudio realizado en Estados Unidos en 1 062 pacientes adultos hospitalizados con NAC, reportó, por un lado, que la realización de hemocultivos dentro de las primeras 24 horas al ingreso hospitalario o antes de la administración de antimicrobianos no tuvo ningún impacto en la mortalidad (OR ajustado: 0.86; IC95%: 0.36-2.07 y OR ajustado: 1.21; IC95%: 0.62-2.34, respectivamente), ni en el tiempo de estancia hospitalaria (OR ajustado: 1.04; IC95%: 0.72-1.50 y OR ajustado: 0.84; IC95%: 0.60-1.17, respectivamente), pero, por el otro, que sí hubo una relación entre realizar hemocultivos durante las primeras 24 horas posterior al ingreso hospitalario y un mayor riesgo de inestabilidad clínica a las 48 horas (OR ajustado: 1.62; IC95%: 1.13-2.33).27
De forma similar, Costantini et al.,28 en un estudio en el que compararon dos cohortes de pacientes con NAC admitidos a un hospital de Italia en 2005 (n=234) y 2012 (n=321), encontraron que la realización de esta prueba no se asoció con un beneficio en la mortalidad intrahospitalaria (OR: 0.67; IC95%: 0.37-1.21), ni en la mortalidad a 30 días (OR: 0.6; IC95%: 0.32-1.09). Finalmente, se ha descrito que, en el contexto de la realización rutinaria de hemocultivos en pacientes con NAC no grave, la tasa de hemocultivos contaminados es de 3.1% y que, por tanto, es probable que haya muchos más falsos positivos (p. ej., el crecimiento de microorganismos estafilococos coagulasa negativos que colonizan la piel de los pacientes y no están relacionados con la NAC) que verdaderos positivos, lo que promovería el uso indiscriminado de antibióticos en el manejo de estos pacientes.29
Pregunta N° 3. ¿Se deben realizar pruebas de antígeno urinario para el diagnóstico de NAC en adultos?
Recomendaciones
Sugerimos realizar la prueba de antígeno urinario neumocócico en adultos con NAC grave (Tabla 1) (fuerza de la recomendación: débil a favor; calidad de la evidencia: ⨁⨁◯◯).
Justificación de la recomendación
Los ensayos clínicos aleatorizados sobre la realización de pruebas de antígeno urinario para la detección de Legionella y S. pneumoniae no han mostrado un claro beneficio en términos de desenlaces clínicos en pacientes con NAC grave que requieren manejo en UCI. Por otra parte, los estudios observacionales lamentablemente son de baja calidad y sus resultados son, con frecuencia, contradictorios: en algunos se plantea que realizar prueba de antígeno urinario para la detección Legionella se relaciona con una disminución de la mortalidad en pacientes hospitalizados con NAC, mientras que otros concluyen que no hay tal beneficio.
Además, no se encontraron trabajos que evaluaran únicamente el papel de las pruebas de antígeno urinario en pacientes hospitalizados con NAC grave; en su lugar, los estudios incluyen otras pruebas diagnósticas de laboratorio y múltiples estrategias de cuidado, por lo que no es claro si los resultados se pueden atribuir solo a la realización de pruebas de antígeno urinario o al conjunto de las estrategias diagnósticas y terapéuticas. Aunque la infección por Legionella representa una alta carga en términos de mortalidad en el escenario de la NAC grave, consideramos que el beneficio de realizar la prueba de antígeno urinario para determinar su presencia es muy limitado teniendo en cuenta que este microorganismo ya estaría cubierto por el esquema del tratamiento antimicrobiano empírico instaurado en los pacientes con NAC considerados de alto riesgo. Respecto a la realización de la prueba de antígeno urinario neumocócico, el grupo de consenso acordó recomendar esta práctica en pacientes con NAC grave, ya que se ha reportado que su uso pueda estar relacionado con una disminución en la mortalidad.28
Resumen de la evidencia
La evidencia sobre el uso de pruebas de antígeno urinario para la detección de microorganismos en el diagnóstico de la NAC es contradictoria. Por ejemplo, Costantini et al.28 encontraron que la toma de estas pruebas, incluyendo las pruebas de antígeno urinario para neumococo y legionella, se asoció con una disminución en la mortalidad intrahospitalaria y en la mortalidad a 30 días (OR: 0.427; IC95%: 0.215-0.850 y OR: 0.341; IC95%: 0.170-0.685, respectivamente), hallazgo también reportado por Uematsu et al.21 para lo mortalidad a 30 días (OR: 0.75, IC95%: 0.69-0.82; p<0.001).
Por otra parte, Falgera et al.,30 en un estudio realizado en 177 pacientes hospitalizados con NAC y en el que se evaluó el impacto de una estrategia de tratamiento basada en el resultado de la prueba de antígeno urinario (n=88) en comparación con el tratamiento empírico (n=89), evidenciaron, en el análisis comparativo por intención de tratamiento, que la realización de esta prueba no mostró ningún beneficio en términos de mortalidad, recaída clínica, admisión a UCI, días de estancia hospitalaria, necesidad de readmisión, eventos adversos, duración (en días) del tratamiento antimicrobiano y duración (en días) del tratamiento por vía intravenosa.
Pregunta N° 4 ¿Se deben realizar pruebas para la detección de los virus de la influenza para el diagnóstico de NAC en adultos?
Recomendaciones
Recomendamos realizar pruebas para la detección de virus de la influenza, de preferencia ensayos moleculares de detección de ácido nucleico o ARN viral de la influenza, en lugar de la prueba rápida de antígeno de influenza, en pacientes:
Diagnosticados con NAC grave (Tabla 1) (fuerza de la recomendación: fuerte a favor; calidad de la evidencia: moderada ⨁⨁⨁◯), o
Que tengan una comorbilidad (respiratoria, cardiovascular o inmunosupresión) (Fuerza de la recomendación: fuerte a favor; calidad de la evidencia: moderada ⨁⨁⨁◯).
Justificación de la recomendación
La evidencia encontrada sobre la utilidad de las pruebas para la detección de los virus de la influenza en pacientes con NAC es escasa; además, los resultados reportados son controversiales. La información disponible proviene de estudios realizados en pacientes con infección respiratoria del tracto inferior, en un grupo de individuos con NAC, y no en una población de pacientes infectados únicamente con influenza. En estudios epidemiológicos se ha reportado que el pronóstico de los pacientes con NAC grave o con NAC y comorbilidades empeora cuando tienen una infección causada por uno de los virus de la influenza, por lo que el grupo de consenso decidió recomendar la realización de ensayos moleculares de detección de ácido nucleico o ARN viral de la influenza en estos dos escenarios clínicos.
Resumen de la evidencia
No encontramos estudios que evaluaran la utilidad de las pruebas para la detección de los virus de la influenza en pacientes con NAC, los pocos trabajos encontrados se realizaron en individuos con infección del tracto respiratorio inferior, como el ensayo clínico aleatorizado realizado por Oosterheert et al.31 en 107 pacientes (51.4% con NAC) para evaluar la viabilidad e impacto clínico y económico de usar la prueba de PCR TaqMan para la detección de virus respiratorios y patógenos atípicos, y en donde se encontró que, en comparación con el grupo control (n=52; uso de procedimientos diagnósticos convencionales) no hubo cambios en la mortalidad a 28 días, la duración del tratamiento antimicrobiano, ni la duración de la estancia hospitalaria.
Tratamiento
Pregunta N° 5. ¿Se deben utilizar reglas de predicción clínica para determinar el escenario de atención en salud en el que los pacientes adultos con NAC deben recibir tratamiento?
Recomendaciones
Recomendamos utilizar el juicio clínico, junto con una regla de predicción clínica validada, ya sea el pneumonia severity index (PSI) o las escalas de severidad de la neumonía CURB-65 o CRB-65, para evaluar la severidad de la enfermedad y determinar la necesidad de hospitalización en adultos diagnosticados con NAC (fuerza de la recomendación: fuerte a favor; calidad de la evidencia: baja ⨁⨁◯◯).
Puntos de buena práctica
Se debe utilizar el juicio clínico, junto con los criterios de severidad de la neumonía IDSA/ ATS 2007, para determinar el nivel de atención en hospitalización en adultos con diagnóstico de NAC que no requieren vasopresores o ventilación mecánica.
Los adultos con NAC y con hipotensión que requieran terapia vasopresora o con insuficiencia respiratoria que requieran ventilación mecánica deben ser ingresados directamente a la UCI.
Justificación de la recomendación
El uso de reglas de predicción clínica para determinar el lugar en que se deben tratar los pacientes con NAC (escenario ambulatorio, hospitalización en sala general o UCI) ha demostrado ser más efectivo y seguro que el juicio clínico, disminuyendo la variabilidad en esta decisión entre los trabajadores de la salud. En el caso de los pacientes con NAC clasificados para tratamiento y seguimiento ambulatorio se ha reportado una disminución en los costos de atención y en el desarrollo de complicaciones asociadas con el tratamiento hospitalario.
A pesar que el rendimiento de las escalas de severidad y de predicción clínica puede variar, pues, dependiendo de su nivel de atención, no todas las instituciones de salud disponen de las pruebas de laboratorio y de diagnóstico requeridas para calcular los puntajes de estas escalas, recomendamos usar una de estas escalas, sin ninguna preferencia en particular, para determinar el escenario de atención en salud en el que se debe brindar el tratamiento de estos pacientes. En todo caso, además del uso de escalas de predicción clínica, la decisión debe tomarse teniendo en cuenta el juicio clínico, lo que incluye la variabilidad de los aspectos considerados en las reglas de predicción y factores sociodemográficos, económicos y de la red de apoyo del paciente.
Resumen de la evidencia
Las reglas de predicción clínica como las escalas de severidad de la neumonía PSI y CURB65 usan variables demográficas y datos clínicos obtenidos a partir de estudios de laboratorio y diagnósticos para determinar el pronóstico de los pacientes con NAC, especialmente el desenlace de mortalidad a 30 días.32-34 Al respecto, Marrie et al.,35 en un ensayo clínico controlado multicéntrico realizado en 1 743 pacientes con NAC que asistieron al servicio de urgencias para determinar si una estrategia de cuidado crítico que incluía reglas de predicción clínica tuvo beneficios en el tratamiento de estos pacientes, encontraron que usar el PSI fue una estrategia superior en términos de clasificar a los pacientes que requerían tratamiento ambulatorio en comparación con no utilizar ninguna regla de predicción clínica, y que el uso de esta escala también mostró un beneficio en cuanto la duración de la estancia hospitalaria, con una reducción de la readmisión hospitalaria. Estos hallazgos han sido confirmados en otros trabajos que han demostrado que el uso del PSI en esta población es seguro, especialmente para la selección de pacientes que solo requieren cuidado ambulatorio, y que esta escala tiene un mayor poder discriminativo para definir el lugar inicial de tratamiento de los pacientes con NAC, sin que el riesgo de mortalidad o morbilidad aumente.36,37
Los estudios sobre otras reglas de predicción clínica en neumonía son más escasos y sus resultados son menos consistentes; por ejemplo, en el caso de la escala CURB65, un ensayo aleatorizado realizado en Nueva Zelanda y en el que se comparó un grupo de pacientes con NAC que recibieron tratamiento hospitalario en sala general (n=25) con un grupo en el que se realizó tratamiento ambulatorio (n=24), tuvo limitaciones para determinar las diferencias entre ambas estrategias de manejo, una de ellas relacionadas con la administración intravenosa de antimicrobianos bajo la supervisión de personal de enfermería en el ambiente ambulatorio, práctica que corresponde al escenario hospitalario y que en varias regiones se denomina "hospitalización domiciliaria".38
La escala CURB65 incluye variables sencillas que pueden ser registradas de manera rutinaria en la historia clínica, sin requerir la realización de pruebas de laboratorio adicionales aparte del examen de nitrógeno ureico en sangre, lo que facilita su uso en escenarios de menor nivel de complejidad de atención en salud y la convierte en una herramienta más fácil de usar en comparación con otras reglas de predicción clínica.39 En este sentido, Aujeski et al.,40 en un estudio realizado en 3181 pacientes con NAC atendidos en los servicios de urgencias de 32 hospitales de Estados Unidos y en el que se evaluó el rendimiento de las reglas de predicción clínica PSI, CURB65 y CURB para predecir la mortalidad a 30 días, encontraron que el rendimiento diagnóstico del PSI fue superior con una curva ROC de 0.81 (IC95%: 0.78-0.84), mostrando una diferencia significativa (p<0.01) en la comparación con las otras dos escalas (CURB: AUC=0.73, IC95%: 0.68-0.76; CURB65: AUC=0.76, IC 95%: 0.73-0.80).
Pregunta N° 6. ¿Se debe utilizar la prueba de procalcitonina para definir el inicio del tratamiento con antimicrobianos en adultos con NAC?
Recomendaciones
No recomendamos realizar prueba de procalcitonina sérica (PCT) en adultos con NAC clínicamente sospechada y confirmada por estudios de imagen para, con base en los resultados de la prueba, decidir el inicio de la terapia antimicrobiana (fuerza de la recomendación: fuerte en contra; calidad de la evidencia: moderada ⨁⨁⨁◯).
Justificación de la recomendación
Algunos de los estudios que han descrito el uso de la prueba de PCT para establecer el inicio del tratamiento antimicrobiano en pacientes con NAC no cumplen claramente con los criterios diagnósticos de neumonía, incluso algunos no incluyen la realización de un estudio de imagen para confirmar el diagnóstico, por lo que es posible que los resultados sobre el beneficio de realizar esta prueba en estos pacientes no sean suficientemente confiables y las conclusiones sean controvertidas, siendo este último el factor de mayor peso por el que el GDG no recomendó realizar la PCT para decidir el inicio de la terapia antibiótica, ya que en varios ensayos clínicos, pacientes con valores de PCT por debajo del punto de corte de este marcador sérico y en los que no se ha iniciado tratamiento antimicrobiano presentan desenlaces favorables, mientras que otros pacientes con las mismas características no presentan una evolución clínica similar.
Sumado a lo anterior, también se tuvieron en cuenta otros factores que, con base en la experiencia de los expertos del grupo consenso, no justifican el uso de este examen en este contexto, tales como su costo, que no es una prueba que se encuentre fácilmente disponible en los diferentes niveles de atención en salud y que en algunas instituciones de salud el reporte de los resultados suele ser demorado (hasta 72 horas).
Resumen de la evidencia
Varios estudios han tratado de establecer un punto de corte confiable del nivel de la PCT sérica para diferenciar una NAC de etiología viral de una de origen bacteriano, pero hasta ahora no se ha podido establecer un umbral estándar; sin embargo, sí es claro que entre más alto el valor, más probabilidad de que el origen sea bacteriano.41 Algunos trabajos sobre el papel de este biomarcardor en el contexto de la NAC han sido realizados en pacientes con infección del tracto respiratorio inferior, como el estudio realizado en Suiza por Christ-Crain et al.42 en 243 pacientes (35.40% con NAC), y en el que se encontró que en el grupo en el que se usó la prueba de PCT (n=124) el riesgo relativo (RR) ajustado de exposición a antibióticos fue de 0.49 (IC 95%: 0.44-0.55; p<0.0001) en comparación con el grupo estándar ( solo juicio clínico); sin embargo, no se evaluaron otros desenlaces clínicos como mortalidad, duración de la estancia hospitalaria o desarrollo de complicaciones.
Similarmente, un ensayo clínico aleatorizado controlado realizado en Suiza en 302 pacientes con diagnóstico de NAC reportó que el uso de los niveles de PCT redujo la exposición a antibióticos (RR: 0.52, IC95%: 0.48-0.55; p<0.01), las prescripciones de antibióticos al ingreso (85 vs. 99%; p<0.01) y la duración del tratamiento con antibióticos (mediana: 5 vs. 12 días; p<0.01), pero, de nuevo, no se evaluaron desenlaces clínicos de pronóstico, ni el tiempo de hospitalización o el riesgo de falla clínica.43 En lo que respecta a la evaluación del impacto de usar este biomarcador en términos de efectos adversos, Schuetz et al.,44 en un ensayo clínico controlado aleatorizado realizado en 1359 pacientes con infección del tracto respiratorio inferior admitidos a los servicios de urgencias de 6 hospitales de Suiza, 68.1% de los cuales tenían NAC, encontraron que, teniendo en cuenta la reducción en la duración del tratamiento antibiótico, los pacientes del grupo de PCT (n=671) tuvieron un menor riesgo de eventos adversos relacionados con el uso de antibióticos, pero que, en lo que respecta a los desenlaces no deseables de muerte, ingreso a UCI, complicaciones específicas de la enfermedad o infección recurrente que requiriera uso de antibióticos durante los últimos 30 días, el uso de un algoritmo de PCT no fue superior al uso de estrategias de manejo basadas en el juicio clínico.
Además, se deben tener en cuenta las limitaciones para su implementación en Colombia, ya que la prueba de PCT no se encuentra disponible en todas las instituciones de salud y su uso está ampliamente limitado por no estar incluida en el plan de beneficios en salud (PBS), por lo que, considerando la importancia de iniciar el tratamiento antimicrobiano de forma oportuna, su uso podría implicar un retardo en el inicio de la administración de antibióticos en pacientes que lo requieran.
Pregunta N° 7. ¿Cuál es la mejor estrategia para el tratamiento antimicrobiano empírico en pacientes adultos ambulatorios con NAC?
Recomendaciones
Recomendamos usar amoxicilina o, en caso de alergia a la penicilina, doxiciclina o claritomicina, en pacientes adultos diagnosticados con NAC tratados en el escenario ambulatorio y sin factores de riesgo para SAMR o P aeruginosa (fuerza de la recomendación: fuerte a favor; calidad de la evidencia: moderada⨁⨁⨁◯).
Justificación de la recomendación
Para esta recomendación el grupo de consenso consideró estudios realizados en pacientes con NAC tratados en el escenario ambulatorio. Para establecer el tratamiento antimicrobiano de primera línea se tuvieron en cuenta los microorganismos etiológicos más frecuentes en esta población; los esquemas de tratamiento antimicrobiano propuestos no incluyen el cubrimiento de bacterias atípicas debido a que no se han reportado desenlaces perjudiciales en pacientes con NAC en tratamiento con amoxilicina. Otro aspecto a favor del uso de amoxicilina en monoterapia es que hay un amplio número de estudios sobre la seguridad de usar este antimicrobiano.
En los casos en que hay una contraindicación para el uso de amoxicilina, como tener antecedente de alergia a este antibiótico, el grupo de consenso recomendó la administración de doxiciclina o claritromicina; estos antimicrobianos no fueron considerados en el tratamiento de primera línea por dos motivos: primero, los efectos adversos adicionales de los macrólidos relacionados, en particular, con cambios electrocardiográficos, arritmias y mayor riesgo de muerte súbita, y segundo, para promover el uso racional de antimicrobianos en este escenario clínico.45
Por último, teniendo en cuenta que el uso de quinolonas aumenta el riesgo de inducción de resistencia a antimicrobianos en cocos Gram positivos y enterobacterias, que es un medicamento que se usa en el tratamiento de segunda línea para la tuberculosis, enfermedad endémica en Colombia, y la frecuencia y gravedad de los efectos adversos relacionados con la administración de estos antibióticos,46,47 como punto de buena práctica se debe evitar el uso de este grupo de medicamentos para el tratamiento de la NAC. La prescripción de los antimicrobianos debe estar basada en el perfil epidemiológico de susceptibilidad a antibióticos de los microorganismos causantes de NAC en cada institución de salud. Ver la Tabla 3 48-52 y la Tabla 4.
Tabla 3 Frecuencia de microorganismos causantes de NAC en Colombia.
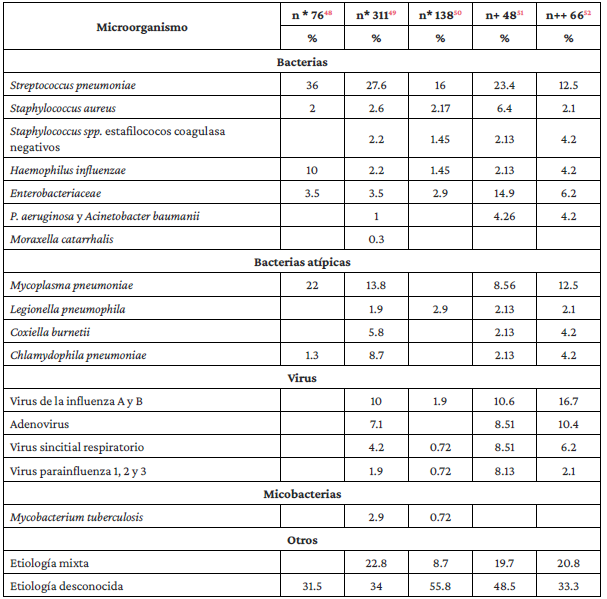
n*: Número de pacientes.
n+: número de adultos de 65 años o mayores.
n++ Número de adultos con NAC severa.
Fuente: Elaboración propia.
Resumen de la evidencia
Los datos sobre la superioridad o no inferioridad de antimicrobianos en pacientes con NAC que reciben tratamiento ambulatorio son escasos, tal como como lo documenta una revisión Cochrane realizada en 2014.53 Por ejemplo, Maimon et al.,54 en un metanálisis en el que se incluyeron cinco estudios que compararon la utilidad de macrólidos vs. fluoroquinolonas en el tratamiento ambulatorio de la NAC; tres, macrólidos vs. betalactámicos; tres, fluoroquinolonas vs betalactámicos, y dos, cefalosporinas vs. betalactámicos-inhibidores de betalactamasa, no encontraron diferencias significativas en términos de morbilidad o mortalidad, a pesar de que algunos antimicrobianos no cubrían bacterias atípicas.
De forma similar, Bonvehi et al.,55 en un estudio realizado en Argentina en 327 pacientes ambulatorios con NAC y en el que compararon el uso de claritromicina (n=160) vs. amoxicilina+clavulanato (n=167), reportaron que no hubo diferencias significativas entre grupos en las tasas de respuesta clínica y microbiológica, ni tampoco en la presencia de efectos adversos. Por otra parte, estudios que han evaluado la utilidad de la amoxicilina en este escenario clínico han reportado que, comparado con el uso de otros antimicrobianos como las quinolonas de amplio espectro, el uso de altas dosis de este medicamento no ha mostrado ninguna diferencia significativa en términos de éxito clínico y efectos adversos.56,57
La información sobre la frecuencia de los microorganismos causales de la neumonía en Colombia es limitada. En general, se han descrito tres grupos de microorganismos: agentes bacterianos clásicos con un gran potencial de virulencia, entre los que se encuentran S. pneumoniae, Haemophilus influenzae, Staphylococcus aureus; microorganismos intracelulares, usualmente agrupados como atípicos, entre los que se incluyen Mycoplasma pneumoniae, Chlamydiophila pneumoniae, Legionella spp y Coxiella burnetii, y los virus, entre los que destacan en población adulta los virus de la influenza, el virus sincitial respiratorio, los rinovirus, los coronavirus, los adenovirus y, recientemente, el SARS CoV-2. En la Tabla 3 se presenta la información sobre la frecuencia relativa de los microorganismos más frecuentes reportados por estudios colombianos realizados en pacientes con NAC.
La frecuencia de aislamientos de Streptococcus pneumoniae en Colombia, así como la frecuencia relativa de los distintos serotipos y su resistencia a los antimicrobianos en los aislamientos en el país ha variado después de la introducción y uso extenso de las vacunas contra el neumococo en el Programa Ampliado de Inmunización Infantil. Aunque la resistencia a la penicilina disminuyó durante los primeros años posteriores a su inclusión, con la selección de ciertos serotipos no cubiertos por la vacuna, las tasas de resistencia a penicilina, ceftriaxona y macrólidos de los aislamientos de S. pneumoniae han aumentado en los últimos años.58
Además, según datos del Sistema Nacional de Vigilancia en Salud Pública - SIVIGILA, desde 2017 la proporción de aislamientos no sensibles a macrólidos y a penicilinas o ceftriaxona en adultos es mayor al 25% y al 10%, respectivamente.59 Esto implica que se debe mantener la vigilancia epidemiológica de este microorganismo en el país, aunque el impacto de su resistencia a antimicrobianos sigue sin ser claro en el escenario de la neumonía,60 por lo cual se requieren más estudios al respecto.
Pregunta N° 8. ¿Cuál es la mejor estrategia para el tratamiento antimicrobiano empírico en pacientes adultos hospitalizados con NAC?
Recomendaciones
Pacientes con NAC moderada:
Recomendamos usar el siguiente tratamiento antimicrobiano en pacientes adultos hospitalizados con diagnóstico de NAC moderada y sin factores de riesgo para SARM o P. aeruginosa (fuerza de la recomendación: fuerte a favor; calidad de la evidencia: moderada ⨁⨁⨁◯):
º Monoterapia con un betalactámico (ampicilina/sulbactam) y revalorar 48 a 72 horas después del inicio del tratamiento para considerar la necesidad de adicionar un macrólido (claritromicina) teniendo en cuenta aspectos como el empeoramiento de signos vitales, de la capacidad para comer y del estado mental. En caso de que el paciente sea alérgico a la penicilina se recomienda utilizar (fuerza de la recomendación: fuerte a favor; calidad de la evidencia: moderada ⨁⨁⨁◯):
Pacientes con NAC grave:
Recomendamos usar el siguiente tratamiento antimicrobiano en pacientes adultos hospitalizados con diagnóstico de NAC grave (Tabla 1) y sin factores de riesgo para SARM o P. aeruginosa (fuerza de la recomendación: fuerte a favor; calidad de la evidencia: moderada ⨁⨁⨁◯):
Justificación de la recomendación
Las recomendaciones sobre el tratamiento de pacientes con NAC en el escenario hospitalario se basan en el tratamiento de los microorganismos que más frecuentemente causan la infección. No existe evidencia sólida sobre los beneficios de usar macrólidos o antibióticos para el tratamiento de bacterias atípicas en pacientes hospitalizados con NAC moderada; los estudios que han comparado la monoterapia con betalactámico vs. betalactámico con macrólido no han reportado diferencias significativas en dicho escenario. En el caso de la NAC grave, recomendamos el uso de un macrólido teniendo en cuenta el cubrimiento de bacterias atípicas con alta carga de mortalidad como Legionella y los efectos adicionales de este grupo de medicamentos como la modulación de la inflamación. Además, teniendo en cuenta el perfil de resistencia a quinolonas de los microorganismos causales de NAC y los efectos adversos de estos antibióticos, como punto de buena práctica se debe evitar el uso de este grupo de medicamentos para el tratamiento de estos pacientes. La prescripción de los antimicrobianos debe basarse en el perfil epidemiológico de susceptibilidad a antibióticos de los microorganismos causantes de NAC en cada institución de salud. Ver la Tabla 3 y la Tabla 4.
Resumen de la evidencia
Hay algunos estudios que han comparado el uso de betalactámicos con macrólidos vs monoterapia, aunque esta última con quinolonas, y en los que se ha reportado que no hay diferencias entre ambos regímenes; sin embargo, son estudios de baja calidad, con muestras pequeñas y con un diseño de no inferioridad.61-63 Otras investigaciones han evaluado la no inferioridad de la terapia combinada con betalactámico y macrólido vs. la monoterapia con betalactámico, como el ensayo clínico aleatorizado abierto realizado por Garín et al.64 en 580 pacientes con NAC hospitalizados en 6 hospitales de Suiza y en cual no se documentó una diferencia clara entre los brazos (brazo de monoterapia, n=291 vs. brazo de terapia combinada, n=289), pero sí se sugirió que los pacientes con microrganismos intracelulares se demoraron más tiempo en lograr la estabilidad clínica.
No obstante lo anterior, los resultados reportados por Garín et al.64 difieren de lo descrito por Postma et al.65, quienes, en un ensayo clínico aleatorizado por conglomerados con diseño cruzado realizado en 2283 pacientes con NAC leve a moderada que requirieron hospitalización, compararon varias estrategias de tratamiento para NAC (monoterapia con betalactámicos vs. monoterapia con fluroquinolona vs. terapia combinada con betalactámico y macrólido) y concluyeron que la monoterapia con betalactámico no fue inferior a las demás opciones de tratamiento antimicrobiano para los desenlaces de mortalidad a 90 días y duración de la estancia hospitalaria, siendo esta última similar para todas las estrategias.
Estos datos, en conjunto, sugieren que el beneficio de usar terapia combinada en pacientes hospitalizados con NAC leve o moderada no es claro, ya que su uso no ofrece beneficios en términos de reducción del riesgo de progresión a formas más graves de la enfermedad y de reducción del tiempo de estancia hospitalaria y, en su lugar, sí puede contribuir a un mayor consumo de antibióticos, un mayor gasto de recursos y a un mayor riesgo de efectos adversos. Como alternativa para el tratamiento de pacientes alérgicos a la penicilina, el grupo de consenso recomendó el uso de ceftriaxona, terapia incluida en los estudios de no inferioridad de la monoterapia con betalactámico arriba referenciados. Igualmente, tal como lo señalan las revisiones sistemáticas y meta-análisis de Picard et al.,66 varios estudios clínicos han evidenciado la baja frecuencia de reacciones alérgicas cruzadas en pacientes con antecedente de alergia a la penicilina que reciben este medicamento. La siguiente alternativa en pacientes con antecedente de alergia a los betalactámicos es la doxiciclina, un antibiótico que ha demostrado ser eficiente por su amplio cubrimiento de los microorganismos causales, así como seguro y costo-efectivo para el tratamiento de pacientes con NAC leve a moderada en el escenario hospitalario.67
En pacientes con NAC grave recomendamos el uso de betalactámico más macrólido para asegurar el cubrimiento de bacterias atípicas como Legionella, cuya presencia se ha relacionado con una mayor tasa de mortalidad, especialmente en adultos mayores. Al respecto, Nie et al.,68 en un metaanálisis que incluyó 16 estudios de cohorte (42 942 pacientes con NAC), reportaron una disminución significativa en la mortalidad en los pacientes que recibieron la terapia dual (betalactámico+macrolido) en comparación con los que recibieron monoterapia (betalactámico) (OR ajustado: 0.67, IC95%: 0.61-0.73; p<0.01).
Un hallazgo similar también fue descrito en la revisión sistemática y meta-análisis (14 estudios; 33 618 pacientes) realizada por Horita et al.,69 específicamente en pacientes con NAC grave, donde el modelo aleatorio del meta-análisis arrojó un OR para todas las causas de mortalidad de betalactámico con macrólido comparado con monoterapia con betalactámico de 0.80 (IC95%: 0.69-0.92; p<0.01). En conjunto, esta evidencia sugiere el beneficio de usar terapia combinada en pacientes con NAC grave, lo cual está relacionado, ya sea con el cubrimiento antibiótico de especies de Legionella que pueden estar asociadas con una mayor mortalidad, o con el efecto de la terapia combinada en pacientes con NAC grave causa por S. pneumoniae.68
Pregunta N° 9. ¿Cuál es la mejor estrategia para el tratamiento antimicrobiano empírico en pacientes adultos hospitalizados con NAC y con factores de riesgo de SARM o P. aeruginosa?
Recomendaciones
Recomendamos realizar las siguientes acciones en pacientes adultos hospitalizados con diagnóstico de NAC moderada o grave y con aislamiento respiratorio previo de SARM (fuerza de la recomendación: fuerte a favor; calidad de la evidencia: baja ⨁⨁◯◯):
º Iniciar terapia antimicrobiana según el reporte microbiológico del aislamiento respiratorio previo Y
º Realizar cultivo o PCR de muestra respiratoria del tracto superior para, con base en los resultados, ajustar el tratamiento o confirmar la necesidad de continuar la terapia O
º Realizar cultivo o PCR de muestra respiratoria del tracto superior para, con base en los resultados, ajustar e tratamiento o confirmar la necesidad de continuar la terapia E iniciar terapia antimicrobiana con vancomicina o linezolid.
Recomendamos realizar las siguientes acciones en pacientes adultos hospitalizados con diagnóstico de NAC moderada o grave y con aislamiento respiratorio previo de P. aeruginosa (fuerza de la recomendación: fuerte a favor; calidad de la evidencia de baja: ⨁⨁◯◯):
º Iniciar terapia antimicrobiana según el reporte microbiológico de aislamiento respiratorio previo Y
º Realizar cultivo o PCR de muestra respiratoria del tracto superior para, con base en los resultados, ajustar el tratamiento o confirmar la necesidad de continuar la terapia O
º Realizar cultivo o PCR de muestra respiratoria del tracto superior para, con base en los resultados, ajustar el tratamiento o confirmar la necesidad de continuar la terapia E iniciar terapia antimicrobiana con piperacilina/tazobactam o cefepime.
Sugerimos realizar las siguientes acciones en pacientes adultos hospitalizados con diagnóstico de NAC moderada y con antecedente de hospitalización y/o terapia antimicrobiana en los últimos 90 días o con factores de riesgo validados localmente para SARM o P. aeruginosa (fuerza de la recomendación: débil a favor; calidad de la evidencia: baja ⨁⨁◯◯):
Realizar cultivo o PCR de muestra respiratoria del tracto superior E o Iniciar tratamiento antibiótico que cubra SARM o P. aeruginosa solo si los resultados son positivos.
Recomendamos realizar las siguientes acciones en pacientes adultos hospitalizados con diagnóstico de NAC grave y con antecedente de hospitalización y/o terapia antimicrobiana en los últimos 90 días o con factores de riesgo validados localmente para SARM (fuerza de la recomendación: fuerte a favor; calidad de la evidencia: baja ⨁⨁◯◯):
º Realizar cultivo o PCR de muestra respiratoria del tracto superior para, con base en los resultados, ajustar el tratamiento o confirmar la necesidad de continuar la terapia E iniciar terapia antimicrobiana con vancomicina o linezolid, junto con medición de los niveles de vancomicina, en caso de utilizarse.
Recomendamos realizar las siguientes acciones en pacientes adultos hospitalizados con diagnóstico de NAC grave y con antecedente de hospitalización y/o terapia antimicrobiana en los últimos 90 días o con factores de riesgo validados localmente para P. aeruginosa (fuerza de la recomendación: fuerte a favor; calidad de la evidencia: baja ⨁⨁◯◯):
Justificación de la recomendación
No existen estudios clínicos sobre factores predictores de infección por SARM o P aeruginosa y tampoco escalas de predicción que permitan determinar su presencia; esto, sumado al hecho de que la prevalencia de estos microrganismos varía ampliamente en cada región e institución de salud del país, llevó al grupo de consenso a recomendar el uso de antimicrobianos que cubren SARM o P. aeruginosa en pacientes con NAC moderada a grave y con antecedente de aislamiento de estos microrganismos y a realizar cultivo o PCR de muestra respiratoria del tracto superior para instaurar un tratamiento dirigido que promueva el uso racional de antimicrobianos.
El otro escenario clínico donde recomendamos el tratamiento antibiótico de estas bacterias es en pacientes con NAC grave y antecedente de hospitalización y/o terapia antimicrobiana en los últimos 90 días o con factores de riesgo validados localmente para la presencia de SARM o P. aeruginosa; la fuerza de esta recomendación es débil y la evidencia es de baja calidad porque no se encontraron estudios que respaldaran el aumento del riesgo de infección por SARM o P. aeruginosa en presencia de estos factores; sin embargo, debido a la alta mortalidad de los pacientes con NAC grave se debe considerar el uso de antibióticos que cubran estas bacterias en este escenario clínico.
Resumen de la evidencia
El principal factor de riesgo para sospechar la infección por P. aeruginosa o SARM es el antecedente de infección o colonización por alguno de estos microorganismos; en este sentido, por ejemplo, para el caso de SARM se ha descrito un OR de 6.21 (IC95%: 3.25-11.85).70 Otros factores de riesgo incluyen la presencia de comorbilidad pulmonar (OR: 5.8, IC95%: 2.2-15.3; p<0.01), tener antecedente de hospitalización (OR: 3.8, IC95%: 1.8-8.3; p=0.02),71 especialmente en los últimos 90 días, y el uso de antimicrobianos en los últimos 90 días (OR: 2.90, IC95%: 1.13-7.45; p=0.02).72 Otro factor de riesgo que debe ser considerado para iniciar el cubrimiento antibiótico es la epidemiología de estas infecciones en la institución de salud, la cual debe incluir el perfil de susceptibilidad antimicrobiana local.
En pacientes con NAC moderada o severa y en los que, según la presencia de factores de riesgo, se sospeche infección por SARM o P. aeruginosa se deben realizar cultivos o PCR de muestra respiratoria para confirmar esta etiología y ajustar el tratamiento antimicrobiano, porque el escalonamiento de los antimicrobianos sí es pertinente, ya que se ha demostrado que es seguro y que reduce la duración del tratamiento antibiótico, la duración de la estancia hospitalaria y la frecuencia de complicaciones relacionadas con los efectos adversos de los antimicrobianos de amplio espectro.73
Al respecto, Cremers et al.74 encontraron que, en comparación con no realizar ningún ajuste, ajustar la terapia antibiótica redujo la mortalidad en pacientes con NAC nemocócica bacteriémica (OR ajustado: 0.35, IC95%: 0.12-0.99). Además, Carugati et al.,75 en un estudio realizado con datos de 261 pacientes hospitalizados con CAP bateriémica, reportaron que el ajuste de la terapia antimicrobiana (desescalamiento) según los resultados de las pruebas microbiológicas no aumentó el riesgo de fracaso clínico en comparación con los pacientes en los que no se desescaló la terapia antibiótica (RR: 0.89, IC95%: 0.63-1.27, p=0.54). No obstante lo anterior, en un reciente estudio de cohorte de gran magnitud (88 605 hospitalizaciones por NAC en centros médicos del Veterans Affairs health care system), el análisis con ponderación inversa de los pesos mostró que el uso empírico de linezolid o vancomicina en estos pacientes no disminuyó la mortalidad, sino que, por el contrario, la aumentó.76
Los costos de los antimicrobianos genéricos en Colombia son bastante bajos y es posible que los esquemas terapéuticos recomendados no sean costosos, tanto para la terapia endovenosa como para la terapia oral. Sin embargo, como se mencionó arriba, disponer de evaluaciones formales de la costo-efectividad de los tratamientos recomendados es una necesidad de investigación en la región.
Pregunta N° 10. ¿Cuál es la duración apropiada del tratamiento antimicrobiano en pacientes adultos con NAC, tanto ambulatorios, como hospitalizados?
Recomendaciones
Recomendamos que la terapia antimicrobiana dure máximo 5 días en total, así como tener en cuenta los siguientes criterios para suspenderla: la estabilidad clínica del paciente (la resolución de alteraciones de los signos vitales [frecuencia cardíaca, frecuencia respiratoria, presión arterial, saturación de oxígeno y temperatura corporal]), la adecuada tolerancia a la administración oral de alimentos y líquidos y la ausencia de alteración del estado mental (fuerza de la recomendación: fuerte; calidad de la evidencia: moderada ⨁⨁⨁◯).
Recomendamos establecer la duración de la terapia antimicrobiana según la evolución clínica del paciente, los resultados de pruebas microbiológicas y los niveles de biomarcadores (fuerza de la recomendación fuerte; calidad de la evidencia: moderada ⨁⨁⨁◯).
Punto de buena práctica
Si está disponible, se puede utilizar la prueba de PCT sérica para decidir la suspensión de la terapia antimicrobiana en pacientes hospitalizados.
Justificación de la recomendación
Teniendo en cuenta que, en general, la adecuada prescripción de antimicrobianos lleva a la estabilidad clínica de los pacientes una vez pasadas 48-72 horas desde el inicio del tratamiento, recomendamos que la terapia antibiótica dure máximo 5 días en pacientes con NAC leve a moderada y que la suspensión se decida con base en el juicio clínico, el cual incluye criterios como la ausencia de alteraciones en signos vitales, la adecuada tolerancia a la administración oral de alimentos y líquidos, el estado de conciencia y la ausencia de complicaciones. En casos de NAC grave, la duración del tratamiento antimicrobiano debe establecerse según el criterio médico, teniendo en cuenta factores clínicos, microbiológicos y el seguimiento de biomarcadores como la PCT sérica si es posible.
Resumen de la evidencia
Tradicionalmente, los estudios sobre la duración del tratamiento antimicrobiano en pacientes con NAC se han agrupado en dos clases: una duración <7 días y una duración ≥a 7 días. Los trabajos identificados, como el realizado por el Moussaoui et al.77 en 119 pacientes con NAC, comparan el uso de amoxicilina, inicialmente intravenosa por 3 días y luego oral por 5 días más, con el uso de placebo en pacientes con NAC leve a moderada, concluyendo que aunque ambas estrategias mostraron resultados similares en los desenlaces de resolución de síntomas y cambios en la radiografía, la frecuencia de efectos adversos fue mayor en el grupo de pacientes en el que el antibiótico fue administrado 7 o más días (21% vs. 11%).
Estos resultados han sido confirmados por otras investigaciones como la realizada por Dunbar et al.78 en 528 pacientes con NAC leve a moderada y en la que no hubo diferencias estadísticamente significativas en las tasas de respuesta clínica, ni en las tasas de erradicación microbiológica entre el uso de levofloxacina por 5 días vs. el uso de este medicamento por 10 días. De igual forma, además de no encontrar hallazgos discordantes entre la duración de un tratamiento antibiótico (7 días vs. 10 días) en pacientes hospitalizados con NAC grave en cuanto a recurrencias tardías o tasas de curación, Siegel et al.79 reportaron una menor duración de la estancia hospitalaria, una menor frecuencia de efectos adversos y una reducción en los costos en el grupo de pacientes que recibieron el régimen de tratamiento antibiótico de menor duración.
Es importante mencionar que también se ha sugerido el uso de escalas para evaluar la posibilidad de implementar tratamientos antimicrobianos de incluso 3 días, pues estos scores, algunas de las cuales han sido traducidas y adaptadas culturalmente al español,80 tienen en cuenta los síntomas y la evolución clínica subjetiva del paciente para definir el tiempo de tratamiento.
La suspensión del tratamiento antimicrobiano debe basarse en la estabilidad clínica del paciente, entendida como la presencia de signos vitales normales, la adecuada tolerancia a la administración oral de alimentos y líquidos y la ausencia de alteración del estado mental; en este sentido, se espera observar estos hallazgos en pacientes con NAC leve a moderada 2 o 3 días después de haberse iniciado la administración de los antimicrobianos.81,82 Además, la evaluación de la condición clínica de los pacientes ha demostrado reducir el tiempo de hospitalización y el tiempo de uso de antimicrobianos, sin que esto tenga un impacto adverso en la seguridad de los pacientes.83
Finalmente, es importante mencionar que actualmente no se dispone de una evaluación de la costo-efectividad de las intervenciones propuestas, aunque se espera que estas sean costo-efectivas, teniendo en cuenta que tienen el potencial de reducir la duración de la estancia hospitalaria y, por tanto, las posibles complicaciones asociadas, lo que implicaría una reducción en los costos asociados con la atención de estos pacientes, ya que su uso permitiría un egreso hospitalario temprano.
Pregunta N° 11. ¿Cuál es la vía de administración adecuada del tratamiento antimicrobiano en pacientes adultos con NAC moderada a grave?
Recomendaciones
Recomendamos usar antimicrobianos orales como tratamiento de primera línea en pacientes adultos con NAC moderada a grave, siempre teniendo en cuenta la tolerancia a la administración oral de alimentos/medicamentos/líquidos y la gravedad de la infección (fuerza de la recomendación fuerte; calidad de la evidencia: muy baja ⨁◯◯◯).
Recomendamos revalorar la condición clínica del paciente 48 horas después de haberse iniciado la terapia antimicrobiana intravenosa para considerar la posibilidad de cambiar a antimicrobianos orales (fuerza de la recomendación fuerte; calidad de la evidencia: muy baja ⨁◯◯◯).
Justificación de la recomendación
Inicialmente, la vía de administración de los antimicrobianos en pacientes con NAC moderada a grave fue exclusivamente intravenosa durante todo el tratamiento; sin embargo, estudios más recientes han promovido el uso de antimicrobianos orales teniendo en cuenta la disminución de efectos adversos, las facilidades que ofrece esta vía de administración y la efectividad del tratamiento antimicrobiano oral, en particular en los casos que ya se han completado 48 horas de terapia intravenosa y el paciente esté clínica -mente estable, por lo que el grupo de consenso aceptó e incluyó esta recomendación que incentiva el uso racional de antimicrobianos, reduce los costos de atención y el tiempo de hospitalización y, según la evidencia identificada, es una decisión segura.
Resumen de la evidencia
La evidencia identificada sobre la ruta de administración de antimicrobianos en pacientes con NAC moderada a grave es de muy baja calidad. Por ejemplo, en una revisión de la literatura, Cassiere & Fein84 informan que el cambio de la administración intravenosa a la administración oral en pacientes de bajo riesgo fue una intervención efectiva y segura en el tratamiento de la NAC. Igualmente, Marras et al.,85 en un meta-análisis que incluyó 7 estudios (1 366 pacientes adultos hospitalizados con NAC en total), concluyeron que en los pacientes con NAC no grave que recibieron tratamiento antibiótico oral, la estrategia fue efectiva y la terapia duró 1.3 días menos (IC95%: 0.4%-2.2% días; p<0.01) que en el grupo de pacientes que recibieron terapia intravenosa.
Además, según la evidencia encontrada, los principales costos del tratamiento de la NAC moderada a grave son la duración de la terapia antimicrobiana intravenosa y la duración de la estancia hospitalaria, por lo que el cambio a antibióticos orales reduce de manera significativa los costos de atención de estos pacientes, sin que este cambio implique perjuicios para el paciente o se asocie con recurrencias de la infección y el desarrollo de complicaciones.86 Una vez el paciente esté clínicamente estable y se haya realizado el cambio de antibióticos intravenosos a orales, no se requiere observación intrahospitalaria, por lo que el egreso, si no hay otras contraindicaciones, puede ser inmediato, como lo confirmaron Nathan et al.87 en su estudio retrospectivo realizado con datos obtenidos del US Medicare National Pneumonia Project. En Colombia, los antimicrobianos mencionados en las recomendaciones están incluidos en el PBS del sistema de salud colombiano.
Pregunta N° 12. ¿Se debe incluir terapia antiviral en el tratamiento de pacientes adultos con NAC que dan positivo en la prueba de influenza?
Recomendaciones
Recomendamos iniciar un tratamiento para la influenza (p. ej., oseltamivir) en pacientes adultos con NAC grave que den positivo en la prueba de influenza, independientemente de la duración de la enfermedad antes del diagnóstico (fuerza de la recomendación: fuerte a favor; calidad de la evidencia: muy baja⨁◯◯◯).
Justificación de la recomendación
La evidencia sobre el uso de tratamiento antiviral de la influenza en el escenario de la NAC es muy escasa y de muy baja calidad; no encontramos ningún ensayo clínico que evaluara directamente la utilidad de este tipo de tratamiento exclusivamente en pacientes con diagnóstico de NAC, sino que la evidencia proviene de estudios observacionales realizados en pacientes con diferentes tipos de infecciones respiratorias del tracto respiratorio inferior y en los que se ha descrito un beneficio en la reducción de la frecuencia de complicaciones, de la duración de los síntomas y del riesgo de mortalidad, incluso cuando la administración del antiviral se inicia después de 48 horas del inicio de los síntomas; sin embargo, estos resultados no han sido consistentes y solo se han reportado para el caso de pacientes con NAC severa. Además, los beneficios de usar estos medicamentos solo han sido descritos en pacientes con prueba microbiológica positiva para virus de la influenza, por lo que el grupo de consenso decidió realizar esta recomendación solo en este escenario.
Resumen de la evidencia
No encontramos ensayos clínicos que evaluaran el uso de oseltamivir en pacientes con NAC; de hecho, los estudios identificados son muy pocos y tienen una muy baja calidad con un alto riesgo de sesgos. Por ejemplo, Lee et al.88 informaron que en pacientes hospitalizados con infección respiratoria confirmada por influenza A/B (n=754), el uso del antiviral se asoció significativamente con una reducción del riesgo de mortalidad (HR ajustado: 0.27, IC95%: 0.13-0.55; p<0.01) y que el tratamiento temprano (dentro de los 2 días posteriores al inicio de síntomas) se asoció con una descontinuación más rápida de la terapia con oxígeno (HR ajustado: 1.30, IC95%: 1.01-1.69; p=0.04) y con un alta hospitalaria más temprana (HR ajustado: 1.28, IC95%: 1.04-1.57; p=0.01). McGeer et al.,89 en un estudio realizado en Toronto en 512 pacientes hospitalizados con diagnóstico de influenza confirmado por laboratorio (185 niños, de los cuales ninguno murió), reportaron que el tratamiento con medicamentos antivirales contra la influenza se asoció con una disminución significativa en la mortalidad (OR: 0.21, IC95%: 0.06-0.80), pero que no se observaron beneficios en otros desenlaces como la duración de la estancia hospitalaria.
En algunos de los estudios clínicos iniciales sobre este tema, como el realizado en Estados Unidos por Siston et al.90 con datos de 788 mujeres embarazadas diagnosticadas con influenza AH1N1, se estableció que el tratamiento antiviral debía iniciar antes de que pasaran 48 horas desde el inicio de los síntomas,90 sin embargo también se han descrito buenos resultados cuando el uso de esta terapia comienza 4 a 5 días después del inicio de los síntomas.91
Aunque la utilidad del tratamiento antiviral se ha reportado principalmente en el escenario intrahospitalario, en el ambiente ambulatorio también se ha mostrado una reducción en el riesgo de complicaciones, como lo evidencia una revisión sistemática y meta-análisis que incluyó 9 ensayos clínicos (4 328 pacientes) y en donde se reportó que la frecuencia de complicaciones del tracto respiratorio inferior con requerimiento de antibióticos a las 48 horas fue más baja en el grupo que recibió oseltamivir en comparación con el grupo placebo (4.2% vs. 8.7%), estimando una reducción del 44% del riesgo de estas complicaciones con el tratamiento con este antiviral (RR: 0-56, 95%CI:0.42-0.75; p=00001), con una diferencia absoluta de riesgo de -3-8% (95%CI: -5.0 a -2.2).92 En el caso del escenario intrahospitalario, Muthuri et al.,93 en una revisión sistemática que incluyó datos individuales de 29 234 pacientes infectados por el virus de la influenza H1N1pdm09 y que hospitalizados durante la pandemia de 2009, encontraron que, en comparación con no usar ninguna terapia antiviral, el tratamiento con inhibidores de la neuraminidasa (independientemente del momento de inicio) se asoció con una reducción en el riesgo de mortalidad (OR ajustado: 0.81, IC95%: 0.70-0.93; p=0.0024) y que, además, comparado con el inicio tardío, el inicio temprano del tratamiento (dentro de los 2 primeros días posteriores al inicio de los síntomas) también se asoció significativamente con una reducción en el riesgo de mortalidad (adjusted OR: 0-50, IC95%: 0-37-0-67; p<0.0001).
El uso de oseltamivir y de zanamivir (otro inhibidor de la neuroaminidasa) para el tratamiento de la influenza ha sido estudiado ampliamente en el escenario ambulatorio; al respecto, se ha reportado que si bien estos antivirales reducen los síntomas de forma leve, su uso no tiene una repercusión clínica relevante y su impacto en la disminución del uso de antibióticos es bajo o nulo.94 Adicionalmente, una revisión sistemática que incluyó ensayos clínicos controlados aleatorizados realizados en pacientes con exposición confirmada o sospechada a virus de la influenza reportó que, en adultos, si bien el uso de oseltamivir redujo el tiempo en el que se produjo el primer alivio de los síntomas en 16.8 horas (IC95%: 8.4-25.1 horas; p<0.001), este medicamento se asoció con un aumento en la frecuencia de náuseas, vómito y síntomas psiquiátricos,95 concluyendo así que su uso en el escenario ambulatorio no es muy beneficioso para estos pacientes. Teniendo en cuenta lo anterior, se enfatiza la necesidad de usar este medicamento solo en pacientes con un diagnóstico de influenza confirmado microbiológicamente.
En Colombia, durante la pandemia de Influenza H1N1 de 2009 se implementó el uso de oseltamivir para el tratamiento de los pacientes con infección respiratoria aguda grave, por lo que el acceso a este medicamento ha sido garantizado desde entonces en todas las instituciones de salud del país, lo que hace que esta recomendación sea factible y que tenga un impacto limitado en los costos asociados con la atención de estos pacientes en los que actualmente incurren las instituciones de salud.96
Pregunta N° 13. ¿Se deben usar corticosteroides en pacientes adultos hospitalizados con NAC?
Recomendaciones
No recomendamos usar corticosteroides en el tratamiento de pacientes con NAC leve a moderada (fuerza de la recomendación: fuerte en contra; calidad de la evidencia: moderada ⨁⨁⨁◯).
Pacientes con NAC grave (Tabla 1):
Sugerimos usar corticosteroides en pacientes con NAC grave (fuerza de la recomendación: débil a favor; calidad de la evidencia: moderada ⨁⨁⨁◯).
Justificación de la recomendación
No encontramos estudios que soporten el uso de corticosteroides en pacientes con NAC leve a moderada; sin embargo, existe evidencia científica del beneficio de su uso en pacientes con NAC grave en términos de mortalidad, requerimiento de ventilación mecánica y duración de la estancia en UCI. Por lo tanto, sugerimos usar estos medicamentos en estos pacientes teniendo en cuenta el juicio clínico, la ausencia de contraindicaciones y el análisis del balance entre los riesgos y beneficios, pues su uso se asocia con frecuencia con efectos adversos, siendo la hiperglicemia el más común, lo que podría afectar el desenlace clínico en pacientes con sepsis de origen pulmonar. Los corticosteroides y las dosis sugeridas a usar en estos pacientes se presentan en la Tabla 5.97,98
Resumen de la evidencia
Hay algunos estudios que han documentado el beneficio de usar corticosteroides en pacientes con NAC grave. Confalioniere et al.,99 en un ensayo controlado aleatorio multicéntrico realizado en 46 pacientes con NAC admitidos a la UCI y que recibieron tratamiento antibiótico, encontraron que, comparado con el placebo, el uso de hidrocortisona en infusión se relacionó con una disminución considerable de la estancia hospitalaria y de la mortalidad; sin embargo, no ha sido posible reproducir esta considerable reducción en el riesgo de muerte de estos pacientes en otras investigaciones e incluso algunas, como el ensayo doble ciego controlado aleatorizado multicéntrico realizado por Torres et al.100 en 120 pacientes con NAC grave, han descrito que el uso de corticosteroides no llevó a una disminución de la estancia hospitalaria, ni de la mortalidad.
Inicialmente, diferentes meta-análisis, como el realizado en 2015 por Chen et al.101 (7 ensayos clínicos aleatorizados; 944 pacientes con NAC), documentaron que el uso de estos medicamentos (específicamente glucocorticoides) se asoció con una disminución en la estancia hospitalaria, mientras que meta-análisis más recientes, como el realizado por Jian et al.102 (10 ensayos clínicos aleatorizados; 665 pacientes), han identificado una reducción importante en la mortalidad. Además, otros estudios, como el ensayo doble ciego controlado aleatorizado multicéntrico realizado por Blum et al.103 en 785 pacientes adultos con NAC hospitalizados, han documentado que el tiempo para alcanzar la estabilidad clínica es menor en pacientes que reciben esteroides como la prednisona y que el uso de estos medicamentos también se asocia con una reducción en el tiempo de requerimiento de ventilación mecánica.
El uso de esteroides se ha asociado con efectos adversos importantes como alteraciones en el metabolismo de la glucosa (hiperglicemia) y sangrado gastrointestinal. Sin embargo, en los estudios clínicos identificados, y a las dosis y tiempos recomendados en esta GPC, no se reportó un incremento en la frecuencia de estos eventos.102 En todo caso, en el caso de pacientes con sepsis pulmonar se debe evaluar la presencia de efectos adversos de forma rutinaria y tomar las medidas adecuadas para su prevención y control oportuno.
Por otra parte, el uso de esteroides es una práctica estándar en el manejo de pacientes con COVID-19, por lo que, siempre que no haya una contraindicación, estos medicamentos deben usarse en estos pacientes.9
Por último, según un meta-análisis publicado recientemente y que incluyó 21 estudios observacionales, el uso de corticosteroides se asoció con un aumento en la mortalidad en pacientes con influenza (OR: 3.9, IC95%: 2.3-6.6; 15 estudios; HR ajustado: 1.49, IC95%: 1.09-2.02; 6 estudios).104
Implementación y actualización de la GPC
Proponemos que esta GPC sea implementada en las instituciones de salud del país que presten servicios de atención en salud a pacientes adultos con NAC con el fin de apoyar las actividades relacionadas con el tratamiento de esta población y los programas de optimización del uso de antimicrobianos. De igual forma, proponemos usar los indicadores que se presentan en la Tabla 6 para medir la gestión de la implementación de la guía, con la frecuencia y obligatoriedad de reporte que cada institución considere pertinente.
Tabla 6 Indicadores para la medición de la implementación de la guía de práctica clínica.
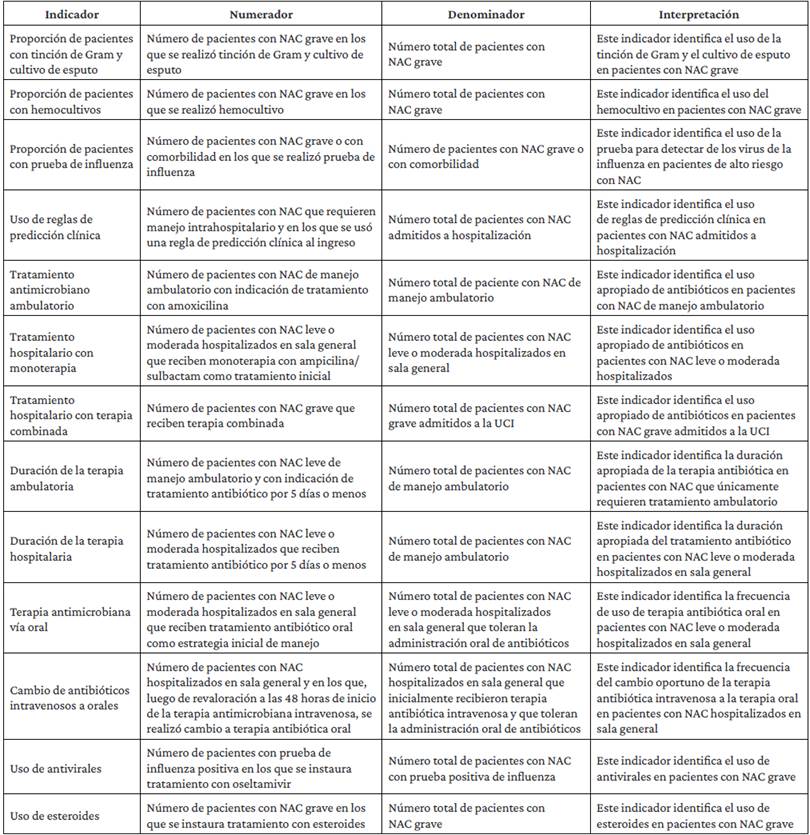
Fuente: Elaboración propia
Con el objetivo de facilitar la implementación de la presente GPC, se emplearan las siguientes herramientas de difusión que permitirán a los profesionales de la salud del país tener un mejor acceso a sus contenidos: la publicación de la guía en la Revista de la Facultad de Medicina de la Universidad Nacional de Colombia y en la página web de la Asociación Colombiana de Infectología y la inclusión de las recomendaciones de la guía como parte de los contenidos de un curso abierto masivo en línea (MOOC, por su sigla en inglés) y una aplicación móvil sobre el manejo de la NAC.
Por último, consideramos que la presente GPC debe actualizarse en un plazo no mayor a 5 años, siguiendo la misma metodología y rigurosidad que se empleó para su desarrollo. Los temas a abordar podrán ser replanteados según la necesidad de la práctica clínica o la aparición de nueva evidencia que deba ser incluida en la GPC.
Agradecimientos
Representantes de los pacientes: José Ernesto Mosquera y Mildred Pérez, Asociación de Usuarios de Méderi.
Apoyo administrativo: Fabiam Andrés Ariza, Facultad de Medicina, Universidad Nacional de Colombia.
REFERENCIAS
1. National Institutes of Health (NIH). What is Pneumonia?. Bethesda: NIH [updated 2022 Mar; cited 2021 Nov 11]. Available from: Available from: https://bit.ly/3A3zb5Y . [ Links ]
2. Dadonaite B, Roser M. Pneumonia. Our World in Data. 2018 [cited 2021 Nov 11]. Available from: Available from: https://bit.ly/3Usneio . [ Links ]
3. Ashman JJ, Cairns C, DeFrances CJ, Schwartzman A. Respiratory Illness Emergency Department Visits in the National Hospital Care Survey and the National Hospital Ambulatory Medical Care Survey. National Health Statistics Reports. 2021;(151):1-18. [ Links ]
4. Colombia. Ministerio de Salud (Minsalud), Instituto Nacional de Salud (INS), Observatorio Nacional de Salud (ONS). Primer Informe ONS: Aspectos relacionados con la frecuencia de uso de los servicios de salud, mortalidad y discapacidad en Colombia, 2011. Bogotá, D.C.: Minsalud, INS, ONS; 2013 [cited 2021 Nov 11]. Available from: Available from: https://bit.ly/3hwzQXf . [ Links ]
5. World Health Organization (WHO). Antimicrobial resistance: Global report on surveillance. Geneve: WHO; 2014 [cited 2021 Nov 11]. Available from: Available from: https://bit.ly/3Uqb9dk . [ Links ]
6. Steel HC, Cockeran R, Anderson R, Feldman C. Overview of community-acquired pneumonia and the role of inflammatory mechanisms in the immunopathogenesis of severe pneumococcal disease. Mediators Inflamm. 2013:490346. https://doi.org/gb7gtx. [ Links ]
7. Musher DM, Thorner AR. Community-acquired pneumonia. N Engl J Med. 2014;371(17):1619-28. https://doi.org/gdgzp9. [ Links ]
8. Asociación Colombiana de Neumología y Cirugía de Tórax, Asociación Colombiana de Medicina Crítica y Cuidado Intensivo, Asociación Colombiana de Medicina Interna, Asociación Colombiana de Infectología. Recomendaciones para el diagnóstico, tratamiento y prevención de la neumonía adquirida en la comunidad en adultos inmunocompetentes. Infectio. 2013;17(Supl 1):1-38. [ Links ]
9. Grupo ACIN- IETS de Consenso Colombiano para recomendaciones de atención COVID19. Consenso colombiano de atención, diagnóstico y manejo de la infección por SARS-COV-2/COVID-19 en establecimientos de atención de la salud. Infectio. 2020;24(3):1-153. https://doi.org/fzrt. [ Links ]
10. Colombia. Ministerio de Salud y Protección Social (Minsalud), Instituto de Evaluación Tecnológica en Salud (IETS). Guía Metodológica: Adopción - Adaptación de Guías de Práctica Clínica Basadas en Evidencia. Bogotá, D.C.: Minsalud, IETS; 2017 [cited 2021 Nov 11]. Available from: Available from: https://bit.ly/3tkX5pP . [ Links ]
11. Brouwers MC, Kho ME, Browman GP, Burgers JS, Cluzeau F, Feder G, et al. AGREE II: advancing guideline development, reporting and evaluation in health care. CMAJ. 2010;182(18):E839-42. https://doi.org/fw4nd5. [ Links ]
12. Metlay JP, Waterer GW, Long AC, Anzueto A, Brozek J, Crothers K, et al. Diagnosis and Treatment of Adults with Community-acquired Pneumonia. An Official Clinical Practice Guideline of the American Thoracic Society and Infectious Diseases Society of America. Am J Respir Crit Care Med. 2019;200(7):e45-e67. https://doi.org/ggh89f. [ Links ]
13. National institute for Health and Care Excellence (NICE). Pneumonia (community-acquired): antimicrobial prescribing NICE guideline 138. London: NICE; 2019 [cited 2021 Nov 11]. Available from: Available from: https://bit.ly/2lQhGCY . [ Links ]
14. Schunemann HJ, Wiercioch W, Brozek J, Etxeandia-Ikobaltzeta I, Mustafa RA, Manja V, et al. GRADE Evidence to Decision (EtD) frameworks for adoption, adaptation, and de novo development of trustworthy recommendations: GRADE-ADOLOPMENT. J Clin Epidemiol. 2017;81:101-10. https://doi.org/f9wqsc. [ Links ]
15. Schunemann HJ, Mustafa R, Brozek J, Santesso N, Alonso-Coello P, Guyatt G, et al. GRADE Guidelines: 16. GRADE evidence to decision frameworks for tests in clinical practice and public health. J Clin Epidemiol. 2016;76:89-98. https://doi.org/f3vhcn. [ Links ]
16. Balshem H, Helfand M, Schunemann HJ, Oxman AD, Kunz R, Brozek J, et al. GRADE guidelines: 3. Rating the quality of evidence. J Clin Epidemiol. 2011;64(4):401-6. https://doi.org/d49b4h. [ Links ]
17. Mandell LA, Wunderink RG, Anzueto A, Bartlett JG, Campbell GD, Dean NC, et al. Infectious Diseases Society of America/American Thoracic Society consensus guidelines on the management of communityacquired pneumonia in adults. Clin Infect Dis. 2007;44(Suppl 2):S27-72. https://doi.org/dmm8qm. [ Links ]
18. Murray PR, Washington JA. Microscopic and baceriologic analysis of expectorated sputum. Mayo Clin Proc. 1975;50(6):339-344. [ Links ]
19. McCauley LM, Webb BJ, Sorensen J, Dean NC. Use of Tracheal Aspirate Culture in Newly Intubated Patients with Community-Onset Pneumonia. Ann Am Thorac Soc. 2016;13(3):376-81. https://doi.org/jkvv. [ Links ]
20. Signori LG, Ferreira MW, Vieira LC, Muller KR, Mattos WL. Sputum examination in the clinical management of community-acquired pneumonia. J Bras Pneumol. 2008;34(3):152-8. https://doi.org/dbct63. [ Links ]
21. Uematsu H, Hashimoto H, Iwamoto T, Horiguchi H, Yasunaga H. Impact of guideline-concordant microbiological testing on outcomes of pneumonia. Int J Qual Health Care. 2014;26(1):100-7. https://doi.org/f5sdv6. [ Links ]
22. Sato T, Aoshima M, Ohmagari N, Tada H, Chohnabayashi N. [Usefulness of sputum Gram staining in community-acquired pneumonia]. Nihon Kokyuki Gakkai Zasshi. 2002;40(7):558-63. [ Links ]
23. Lidman C, Burman LG, Lagergren A, Ortqvist A. Limited value of routine microbiological diagnostics in patients hospitalized for community-acquired pneumonia. Scand J Infect Dis. 2002;34(12):873-9. https://doi.org/fdwhnx. [ Links ]
24. Sanyal S, Smith PR, Saha AC, Gupta S, Berkowitz L, Homel P. Initial microbiologic studies did not affect outcome in adults hospitalized with community-acquired pneumonia. Am J Respir Crit Care Med. 1999;160(1):346-8. https://doi.org/jkvw. [ Links ]
25. Colombia. Instituto Nacional de Salud (INS). Manual de procedimientos para la toma, conservación y envío de muestras al Laboratorio Nacional de Referencia. Bogotá, D.C.: INS; 2019 [cited 2021 Nov 11]. Available from: Available from: https://bit.ly/3Ek4hZz . [ Links ]
26. Meehan TP, Fine MJ, Krumholz HM, Scinto JD, Galusha DH, Mockalis JT, et al. Quality of care, process, and outcomes in elderly patients with pneumonia. JAMA. 1997;278(23):2080-4. [ Links ]
27. Dedier J, Singer DE, Chang Y, Moore M, Atlas SJ. Processes of care, illness severity, and outcomes in the management of community-acquired pneumonia at academic hospitals. Arch Intern Med. 2001;161(17):2099-104. https://doi.org/cqnxwn. [ Links ]
28. Costantini E, Allara E, Patrucco F, Faggiano F, Hamid F, Balbo PE. Adherence to guidelines for hospitalized community-acquired pneumonia over time and its impact on health outcomes and mortality. Intern Emerg Med. 2016;11(7):929-40. https://doi.org/gh6pfb. [ Links ]
29. Metersky ML, Ma A, Bratzler DW, Houck PM. Predicting bacteremia in patients with community-acquired pneumonia. Am J Respir Crit Care Med. 2004;169(3):342-7. https://doi.org/djqmv9. [ Links ]
30. Falguera M, Ruiz-Gonzalez A, Schoenenberger JA, Touzon C, Gazquez I, Galindo C, et al. Prospective, randomised study to compare empirical treatment versus targeted treatment on the basis of the urine antigen results in hospitalised patients with community-acquired pneumonia. Thorax. 2010;65(2):101-6. https://doi.org/bbskbh. [ Links ]
31. Oosterheert JJ, van Loon AM, Schuurman R, Hoepelman AI, Hak E, Thijsen S, et al. Impact of rapid detection of viral and atypical bacterial pathogens by real-time polymerase chain reaction for patients with lower respiratory tract infection. Clin Infect Dis. 2005;41(10):1438-44. https://doi.org/bqhj2n. [ Links ]
32. Lim WS, van der Eerden MM, Laing R, Boersma WG, Karalus N, Town GI, et al. Defining community acquired pneumonia severity on presentation to hospital: an international derivation and validation study. Thorax. 2003;58(5):377-82. https://doi.org/fsq7vh. [ Links ]
33. Fine MJ, Auble TE, Yealy DM, Hanusa BH, Weissfeld LA, Singer DE, et al. A prediction rule to identify low-risk patients with community-acquired pneumonia. N Engl J Med. 1997;336(4):243-50. https://doi.org/ddtg9f. [ Links ]
34. Aujesky D, Obrosky DS, Stone RA, Auble TE, Perrier A, Cornuz J, et al. A prediction rule to identify low-risk patients with pulmonary embolism. Arch Intern Med. 2006;166(2):169-75. https://doi.org/dj3f8b. [ Links ]
35. Marrie TJ, Lau CY, Wheeler SL, Wong CJ, Vandervoort MK, Feagan BG. A controlled trial of a critical pathway for treatment of community-acquired pneumonia. CAPITAL Study Investigators. Community-Acquired Pneumonia Intervention Trial Assessing Levofloxacin. JAMA. 2000;283(6):749-55. https://doi.org/fjb7vn. [ Links ]
36. Carratala J, Fernandez-Sabe N, Ortega L, Castellsague X, Roson B, Dorca J, et al. Outpatient care compared with hospitalization for community-acquired pneumonia: a randomized trial in low-risk patients. Ann Intern Med. 2005;142(3):165-72. https://doi.org/gnphgg. [ Links ]
37. Atlas SJ, Benzer TI, Borowsky LH, Chang Y, Burnham DC, Metlay JP, et al. Safely increasing the proportion of patients with community-acquired pneumonia treated as outpatients: an interventional trial. Arch Intern Med. 1998;158(12):1350-6. https://doi.org/frtz89. [ Links ]
38. Richards DA, Toop LJ, Epton MJ, McGeoch GR, Town GI, Wynn-Thomas SM, et al. Home management of mild to moderately severe community-acquired pneumonia: a randomised controlled trial. Med J Aust. 2005;183(5):235-8. https://doi.org/jkvx. [ Links ]
39. Jones BE, Jones J, Bewick T, Lim WS, Aronsky D, Brown SM, et al. CURB-65 pneumonia severity assessment adapted for electronic decision support. Chest. 2011;140(1):156-63. https://doi.org/dczk6s. [ Links ]
40. Aujesky D, Auble TE, Yealy DM, Stone RA, Obrosky DS, Meehan TP, et al. Prospective comparison of three validated prediction rules for prognosis in community-acquired pneumonia. Am J Med. 2005;118(4):384-92. https://doi.org/fmnc8t. [ Links ]
41. Self WH, Balk RA, Grijalva CG, Williams DJ, Zhu Y, Anderson EJ, et al. Procalcitonin as a Marker of Etiology in Adults Hospitalized With Community-Acquired Pneumonia. Clin Infect Dis. 2017;65(2):183-90. https://doi.org/gbmhcc. [ Links ]
42. Christ-Crain M, Jaccard-Stolz D, Bingisser R, Gencay MM, Huber PR, Tamm M, et al. Effect of procalcitonin-guided treatment on antibiotic use and outcome in lower respiratory tract infections: clusterrandomised, single-blinded intervention trial. Lancet. 2004;363(9409):600-7. https://doi.org/bh2rn2. [ Links ]
43. Christ-Crain M, Stolz D, Bingisser R, Muller C, Miedinger D, Huber PR, et al. Procalcitonin guidance of antibiotic therapy in community-acquired pneumonia: a randomized trial. Am J Respir Crit Care Med. 2006;174(1):84-93. https://doi.org/dd2gp8. [ Links ]
44. Schuetz P, Christ-Crain M, Thomann R, Falconnier C, Wolbers M, Widmer I, et al. Effect of procalcitoninbased guidelines vs standard guidelines on antibiotic use in lower respiratory tract infections: the ProHOSP randomized controlled trial. JAMA. 2009;302(10):1059-66. https://doi.org/cq3mg5. [ Links ]
45. Gorelik E, Masarwa R, Perlman A, Rotshild V, Muszkat M, Matok I. Systematic Review, Meta-analysis, and Network Meta-analysis of the Cardiovascular Safety of Macrolides. Antimicrob Agents Chemother. 2018;62(6): e00438-18. https://doi.org/gdppj8. [ Links ]
46. Vieira DC, Lima WG, de Paiva MC. Plasmid-mediated quinolone resistance (PMQR) among Enterobacteriales in Latin America: a systematic review. Mol Biol Rep. 2020;47(2):1471-1483. https://doi.org/gjtn42. [ Links ]
47. Wee I, Chin B, Syn N, Lee KS, Ng JJ, Choong AMTL. The association between fluoroquinolones and aortic dissection and aortic aneurysms: a systematic review and meta-analysis. Sci Rep. 2021;11(1):11073. https://doi.org/jnrk. [ Links ]
48. Robledo J SP, Bedoya F, Londoño A, Porras A, Luján M. Neumonías adquiridas en la comunidad en adultos: un estudio etiológico prospectivo con énfasis en el diagnóstico. Rev Colomb Neumol. 2003;15:7-14. [ Links ]
49. Vélez L, Rueda Z, Aguilar Y, Ortega H, Montufar FE, Arroyave, M. Caracterización clínica y etiológica de NAC, Valle de Aburrá. Infectio. 2006;10:103. [ Links ]
50. Caballero A, Polanía E, Gordillo MS, Martínez O, Torrado E, Lagos ML, et al. Agentes etiológicos de neumonía adquirida en comunidad (NAC) en pacientes adultos inmunocompetentes que consultan al servicio de urgencias de la Clínica Reina Sofía, Bogotá, 2006-2007. Rev. Médica Sanitas. 2010;13:8-18. [ Links ]
51. Montúfar FE, Correa LT, Rueda ZV, Ortega H, Ortega J, Segura A. Neumonía severa Adquirida en Comunidad. Características clínicas y resultados de la atención intrahospitalaria. Estudio multicentrico en el Valle de Aburrá. Infectio. 2006;10:103. [ Links ]
52. Montúfar FE, Rueda ZV, Correa LT, Ortega H, Ortega J, Segura A. et al. Características y comportamiento de la Neumonía Adquirida en la Comunidad (NAC) en adultos mayores (≥e 65 años) hospitalizados en el Valle de Aburrá, Antioquia, Colombia. Infectio. 2006;10:113. [ Links ]
53. Pakhale S, Mulpuru S, Verheij TJ, Kochen MM, Rohde GG, Bjerre LM. Antibiotics for community-acquired pneumonia in adult outpatients. Cochrane Database Syst Rev. 2014(10):CD002109. https://doi.org/f8mdjp. [ Links ]
54. Maimon N, Nopmaneejumruslers C, Marras TK. Antibacterial class is not obviously important in outpatient pneumonia: a meta-analysis. Eur Respir J. 2008;31(5):1068-76. https://doi.org/fqtwd2. [ Links ]
55. Bonvehi P, Weber K, Busman T, Shortridge D, Notario G. Comparison of Clarithromycin and Amoxicillin/ Clavulanic Acid for Community-Acquired Pneumonia in an Era of Drug-Resistant Streptococcus pneumoniae. Clin Drug Investig. 2003;23(8):491-501. https://doi.org/b9kw4g. [ Links ]
56. Petitpretz P, Arvis P, Marel M, Moita J, Urueta J, Group CAPMS. Oral moxifloxacin vs high-dosage amoxicillin in the treatment of mild-to-moderate, community-acquired, suspected pneumococcal pneumonia in adults. Chest. 2001;119(1):185-95. https://doi.org/c674jr. [ Links ]
57. Hagberg L, Torres A, van Rensburg D, Leroy B, Rangaraju M, Ruuth E. Efficacy and tolerability of once-daily telithromycin compared with high-dose amoxicillin for treatment of community-acquired pneumonia. Infection. 2002;30(6):378-86. https://doi.org/dhs46v. [ Links ]
58. Camacho Moreno G, Imbachi LF, Leal AL, Moreno VM, Patino JA, Gutierrez IF, et al. Emergence of Streptococcus pneumoniae serotype 19A (Spn19A) in the pediatric population in Bogota, Colombia as the main cause of invasive pneumococcal disease after the introduction of PCV10. Hum Vaccin Immunother. 2020;16(9):2300-6. https://doi.org/gmkchf. [ Links ]
59. Colombia. Instituto Nacional de Salud (INS). Vigilancia por Laboratorio de aisalmientos invasores de Streptococcus pneumoniae Colombia 2006-2018. SIREVA II (Sistema de Redes de Vigilancia de los Agentes Responsables de Neumonías y Meningitis Bacteriana). Bogotá, D.C.: INS ; 2019 [cited 2021 Nov 11]. Available from: Available from: https://bit.ly/3Eq86MG . [ Links ]
60. Peterson LR. Penicillins for treatment of pneumococcal pneumonia: does in vitro resistance really matter?. Clin Infect Dis. 2006;42(2):224-33. https://doi.org/dpzxf5. [ Links ]
61. Berman SJ, Fogarty CM, Fabian T, Melnick D, Lesky W, Merrem Hospital-Acquired Pneumonia Study G. Meropenem monotherapy for the treatment of hospital-acquired pneumonia: results of a multicenter trial. J Chemother. 2004;16(4):362-71. https://doi.org/jk6m. [ Links ]
62. Lee JH, Kim SW, Kim JH, Ryu YJ, Chang JH. High-dose levofloxacin in community-acquired pneumonia: a randomized, open-label study. Clin Drug Investig. 2012;32(9):569-76. https://doi.org/gjv4qm. [ Links ]
63. Portier H, Brambilla C, Garre M, Paganin F, Poubeau P, Zuck P. Moxifloxacin monotherapy compared to amoxicillin-clavulanate plus roxithromycin for nonsevere community-acquired pneumonia in adults with risk factors. Eur J Clin Microbiol Infect Dis. 2005;24(6):367-76. https://doi.org/bk9f3f. [ Links ]
64. Garin N, Genne D, Carballo S, Chuard C, Eich G, Hugli O, et al. beta-Lactam monotherapy vs beta-lactammacrolide combination treatment in moderately severe community-acquired pneumonia: a randomized noninferiority trial. JAMA Intern Med. 2014;174(12):1894-901. https://doi.org/gjv4qk. [ Links ]
65. Postma DF, van Werkhoven CH, van Elden LJ, Thijsen SF, Hoepelman AI, Kluytmans JA, et al. Antibiotic treatment strategies for community-acquired pneumonia in adults. N Engl J Med. 2015;372(14):1312-23. https://doi.org/f66zz2. [ Links ]
66. Picard M, Robitaille G, Karam F, Daigle JM, Bedard F, Biron E, et al. Cross-Reactivity to Cephalosporins and Carbapenems in Penicillin-Allergic Patients: Two Systematic Reviews and Meta-Analyses. J Allergy Clin Immunol Pract. 2019;7(8):2722-38.e5. https://doi.org/jk6n. [ Links ]
67. Ailani RK, Agastya G, Ailani RK, Mukunda BN, Shekar R. Doxycycline is a cost-effective therapy for hospitalized patients with community-acquired pneumonia. Arch Intern Med. 1999;159(3):266-70. https://doi.org/b43zdg. [ Links ]
68. Nie W, Li B, Xiu Q. beta-Lactam/macrolide dual therapy versus beta-lactam monotherapy for the treatment of community-acquired pneumonia in adults: a systematic review and meta-analysis. J Antimicrob Chemother. 2014;69(6):1441-6. https://doi.org/jk6p. [ Links ]
69. Horita N, Otsuka T, Haranaga S, Namkoong H, Miki M, Miyashita N, et al. Beta-lactam plus macrolides or beta-lactam alone for community-acquired pneumonia: A systematic review and meta-analysis. Respirology. 2016;21(7):1193-200. https://doi.org/f85jmt. [ Links ]
70. Aliberti S, Reyes LF, Faverio P, Sotgiu G, Dore S, Rodriguez AH, et al. Global initiative for meticillin-resistant Staphylococcus aureus pneumonia (GLIMP): an international, observational cohort study. Lancet Infect Dis. 2016;16(12):1364-76. https://doi.org/f9bxb3. [ Links ]
71. Arancibia F, Bauer TT, Ewig S, Mensa J, Gonzalez J, Niederman MS, et al. Community-acquired pneumonia due to gram-negative bacteria and pseudomonas aeruginosa: incidence, risk, and prognosis. Arch Intern Med. 2002;162(16):1849-58. https://doi.org/c7qr9n. [ Links ]
72. Gross AE, Van Schooneveld TC, Olsen KM, Rupp ME, Bui TH, Forsung E, et al. Epidemiology and predictors of multidrug-resistant community-acquired and health care-associated pneumonia. Antimicrob Agents Chemother. 2014;58(9):5262-8. https://doi.org/f6gqct. [ Links ]
73. Gutierrez-Pizarraya A, Leone M, Garnacho-Montero J, Martin C, Martin-Loeches I. Collaborative approach of individual participant data of prospective studies of de-escalation in non-immunosuppressed critically ill patients with sepsis. Expert Rev Clin Pharmacol. 2017;10(4):457-65. https://doi.org/jk6q. [ Links ]
74. Cremers AJ, Sprong T, Schouten JA, Walraven G, Hermans PW, Meis JF, et al. Effect of antibiotic streamlining on patient outcome in pneumococcal bacteraemia. J Antimicrob Chemother. 2014;69(8):2258-64. https://doi.org/jk6r. [ Links ]
75. Carugati M, Franzetti F, Wiemken T, Kelley RR, Peyrani P, Blasi F, et al. De-escalation therapy among bacteraemic patients with community-acquired pneumonia. Clin Microbiol Infect. 2015;21(10): 936.e11-936. e9.36E18. https://doi.org/gpw6z2. [ Links ]
76. Jones BE, Ying J, Stevens V, Haroldsen C, He T, Nevers M, et al. Empirical Anti-MRSA vs Standard Antibiotic Therapy and Risk of 30-Day Mortality in Patients Hospitalized for Pneumonia. JAMA Intern Med. 2020;180(4):552-60. https://doi.org/ghzt8h. [ Links ]
77. el Moussaoui R, de Borgie CA, van den Broek P, Hustinx WN, Bresser P, van den Berk GE, et al. Effectiveness of discontinuing antibiotic treatment after three days versus eight days in mild to moderate-severe community acquired pneumonia: randomised, double blind study. BMJ. 2006;332(7554):1355. https://doi.org/dp56kb. [ Links ]
78. Dunbar LM, Wunderink RG, Habib MP, Smith LG, Tennenberg AM, Khashab MM, et al. High-dose, short-course levofloxacin for community-acquired pneumonia: a new treatment paradigm. Clin Infect Dis. 2003;37(6):752-60. https://doi.org/fpmswp. [ Links ]
79. Siegel RE, Alicea M, Lee A, Blaiklock R. Comparison of 7 versus 10 days of antibiotic therapy for hospitalized patients with uncomplicated community-acquired pneumonia: a prospective, randomized, double-blind study. Am J Ther. 1999;6(4):217-22. https://doi.org/dfdqjh. [ Links ]
80. Bernal-Vargas MA, Cortés JA, Sánchez R. Adaptación transcultural del cuestionario de puntuación de la neumonía adquirida en la comunidad en pacientes con neumonía leve a moderada en Colombia. Biomedica. 2017;37(1):104-10. https://doi.org/jk6s. [ Links ]
81. Halm EA, Fine MJ, Marrie TJ, Coley CM, Kapoor WN, Obrosky DS, et al. Time to clinical stability in patients hospitalized with community-acquired pneumonia: implications for practice guidelines. JAMA. 1998;279(18):1452-7. https://doi.org/b9wksh. [ Links ]
82. Uranga A, Espana PP, Bilbao A, Quintana JM, Arriaga I, Intxausti M, et al. Duration of Antibiotic Treatment in Community-Acquired Pneumonia: A Multicenter Randomized Clinical Trial. JAMA Intern Med. 2016;176(9):1257-65. https://doi.org/ghhkbg. [ Links ]
83. Menendez R, Torres A, Rodriguez de Castro F, Zalacain R, Aspa J, Martin Villasclaras JJ, et al. Reaching stability in community-acquired pneumonia: the effects of the severity of disease, treatment, and the characteristics of patients. Clin Infect Dis. 2004;39(12):1783-90. https://doi.org/d95dkc. [ Links ]
84. Cassiere HA, Fein AM. Duration and route of antibiotic therapy in community-acquired pneumonia: switch and step-down therapy. Semin Respir Infect. 1998;13(1):36-42. [ Links ]
85. Marras TK, Nopmaneejumruslers C, Chan CK. Efficacy of exclusively oral antibiotic therapy in patients hospitalized with nonsevere community-acquired pneumonia: a retrospective study and meta-analysis. Am J Med. 2004;116(6):385-93. https://doi.org/bg7dq4. [ Links ]
86. Lee RW, Lindstrom ST. Early switch to oral antibiotics and early discharge guidelines in the management of community-acquired pneumonia. Respirology. 2007;12(1):111-6. https://doi.org/fdsvm2. [ Links ]
87. Nathan RV, Rhew DC, Murray C, Bratzler DW, Houck PM, Weingarten SR. In-hospital observation after antibiotic switch in pneumonia: a national evaluation. Am J Med. 2006;119(6):512.e1-7-512.e5127. https://doi.org/bxtv6x. [ Links ]
88. Lee N, Choi KW, Chan PK, Hui DS, Lui GC, Wong BC, et al. Outcomes of adults hospitalised with severe influenza. Thorax. 2010;65(6):510-5. https://doi.org/bbzjpd. [ Links ]
89. McGeer A, Green KA, Plevneshi A, Shigayeva A, Siddiqi N, Raboud J, et al. Antiviral therapy and outcomes of influenza requiring hospitalization in Ontario, Canada. Clin Infect Dis. 2007;45(12):1568-75. https://doi.org/b5wh3p. [ Links ]
90. Siston AM, Rasmussen SA, Honein MA, Fry AM, Seib K, Callaghan WM, et al. Pandemic 2009 influenza A(H1N1) virus illness among pregnant women in the United States. JAMA. 2010;303(15):1517-25. https://doi.org/djbdrq. [ Links ]
91. Louie JK, Yang S, Acosta M, Yen C, Samuel MC, Schechter R, et al. Treatment with neuraminidase inhibitors for critically ill patients with influenza A (H1N1)pdm09. Clin Infect Dis. 2012;55(9):1198-204. https://doi.org/f4c549. [ Links ]
92. Dobson J, Whitley RJ, Pocock S, Monto AS. Oseltamivir treatment for influenza in adults: a meta-analysis of randomised controlled trials. Lancet. 2015;385(9979):1729-37. https://doi.org/f3g5x8. [ Links ]
93. Muthuri SG, Venkatesan S, Myles PR, Leonardi Bee J, Al Khuwaitir TS, Al Mamun A, et al. Effectiveness of neuraminidase inhibitors in reducing mortality in patients admitted to hospital with influenza A H1N1pdm09 virus infection: a meta-analysis of individual participant data. Lancet Respir Med. 2014; 2(5):395-404. https://doi.org/f3hw8k. [ Links ]
94. Michiels B, Van Puyenbroeck K, Verhoeven, V, Vermeire E, Coenen S. The value of neuraminidase inhibitors for the prevention and treatment of seasonal influenza: a systematic review of systematic reviews. PLoS One. 2013;8(4):e60348. https://doi.org/jk6t. [ Links ]
95. Jefferson T, Jones M, Doshi P, Spencer EA, Onakpoya I, Heneghan CJ. Oseltamivir for influenza in adults and children: systematic review of clinical study reports and summary of regulatory comments. BMJ . 2014; 348:g2545. https://doi.org/bsg2. [ Links ]
96. Aristizábal G, Awad C, Alvarez-Olmos MI, Mariño C, Cortés JA, Alvarez CA. Guía de estudio y manejo de casos y sus contactos para enfermedad similar a influenza, incluyendo el diagnóstico, manejo clínico y terapéutico. Adaptación a influenza por virus nuevo A H1N1. Infectio. 2009;13(3):7. [ Links ]
97. Samuel S Nguyen T, Choi HA,. Pharmacologic Characteristics of Corticosteroids. J Neurocrit Care. 2017;10(2):53-59. https://doi.org/jk6v. [ Links ]
98. Liu D, Ahmet A, Ward L, Krishnamoorthy P, Mandelcorn ED, Leigh R, et al. A practical guide to the monitoring and management of the complications of systemic corticosteroid therapy. Allergy Asthma Clin Immunol. 2013;9(30). https://doi.org/b6ft. [ Links ]
99. Confalonieri M, Urbino R, Potena A, Piattella M, Parigi P, Puccio G, et al. Hydrocortisone infusion for severe community-acquired pneumonia: a preliminary randomized study. Am J Respir Crit Care Med. 2005;171(3):242-8. https://doi.org/fkrcjz. [ Links ]
100. Torres A, Sibila O, Ferrer M, Polverino E, Menendez R, Mensa J, et al. Effect of corticosteroids on treatment failure among hospitalized patients with severe community-acquired pneumonia and high inflammatory response: a randomized clinical trial. JAMA. 2015;313(7):677-86. https://doi.org/gcx8fg. [ Links ]
101. Chen LP, Chen JH, Chen Y, Wu C, Yang XH. Efficacy and safety of glucocorticoids in the treatment of community-acquired pneumonia: A meta-analysis of randomized controlled trials. World J Emerg Med. 2015;6(3):172-8. https://doi.org/jk6w. [ Links ]
102. Jiang S, Liu T, Hu Y, Li R, Di X, Jin X, et al. Efficacy and safety of glucocorticoids in the treatment of severe community-acquired pneumonia: A meta-analysis. Medicine (Baltimore). 2019;98(26):e16239. https://doi.org/gpxn5r. [ Links ]
103. Blum CA, Nigro N, Briel M, Schuetz P, Ullmer E, Suter-Widmer I, et al. Adjunct prednisone therapy for patients with community-acquired pneumonia: a multicentre, double-blind, randomised, placebocontrolled trial. Lancet. 2015;385(9977):1511-8. https://doi.org/f27g8t. [ Links ]
104. Lansbury LE, Rodrigo C, Leonardi-Bee J, Nguyen-Van-Tam J, Shen Lim W. Corticosteroids as Adjunctive Therapy in the Treatment of Influenza: An Updated Cochrane Systematic Review and Meta-analysis. Crit Care Med. 2020;48(2):e98-e106. https://doi.org/gjvmq7. [ Links ]
Cómo citar: Cortés JA, Cuervo-Maldonado SI, Nocua-Báez LC, Valderrama MC, Sánchez EA, Saavedra A, et al. [Guía de práctica clínica para el manejo de la neumonía adquirida en la comunidad]. Rev. Fac. Med. 2022;70(2):e93814. English. doi: https://doi.org/10.15446/revfacmed.v70n2.93814.
Financiación Este documento fue elaborado en el marco del proyecto "Programas de administración de antimicrobianos en un país latinoamericano" de la Universidad Nacional de Colombia, el cual dentro de sus objetivos contempló la elaboración de una GPC para el manejo de la NAC en el contexto colombiano. Proyecto financiado por un Grant de la Sociedad Internacional de Enfermedades Infecciosas - ISID y Pfizer.
Independencia editorial El contenido de la presente guía fue desarrollado de manera libre; no hubo ninguna influencia por parte de la ISID y/o de Pfizer. Todos los pasos considerados en la metodología para el desarrollo de la presente guía, desde la conformación del GDG, hasta la elaboración de las recomendaciones y redacción del documento final, fueron realizados en su totalidad y de forma independiente por el grupo desarrollador. Los entes patrocinadores no participaron en dicho proceso, ni tuvieron injerencia sobre el contenido del presente documento.
Recibido: 22 de Febrero de 2021; Aprobado: 11 de Noviembre de 2021











 text in
text in