Services on Demand
Journal
Article
Indicators
-
 Cited by SciELO
Cited by SciELO -
 Access statistics
Access statistics
Related links
-
 Cited by Google
Cited by Google -
 Similars in
SciELO
Similars in
SciELO -
 Similars in Google
Similars in Google
Share
Acta Medica Colombiana
Print version ISSN 0120-2448
Acta Med Colomb vol.38 no.2 Bogotá Apr./June 2013
Presentación de casos
Hipertensión secundaria por hiperaldosteronismo primario
Secondary hypertension caused by primary hyperaldosteronism: a case report
Carlos Alfonso Builes, Juan Guillermo Sierra, Medellín (Colombia)
Dr. Carlos Alfonso Builes Barrera: Endocrinólogo Hospital Universitario San Vicente Fundación, Docente Universidad de Antioquia, Grupo de Endocrinología y Metabolismo;
Dr. Juan Guillermo Sierra: Estudiante Pregrado de Medicina, Facultad de Medicina, Universidad de Antioquia. Medellín (Colombia).
Correspondencia: Dr. Carlos Alfonso Builes Barrera, E-mail: endocrinobuiles@gmail.com
Recibido: 30/VII/2012 Aceptado: 9/V/2013
Resumen
El hiperaldosteronismo primario es la causa más frecuente de hipertensión de origen endocrino. El exceso de aldosterona se asocia a elevación de la presión arterial, hipokalemia, hiperglucemia e hipertrofia ventricular. La presencia de hipertensión arterial y niveles bajos de potasio en sangre, alertan al clínico a buscar una causa secundaria de hipertensión arterial.
Se presenta el caso de un hombre de 39 años de edad con síndrome de Conn (hiperaldosteronismo primario por adenoma suprarrenal), con confirmación bioquímica e imagenológica y posterior cirugía exitosa (adrenalectomía unilateral). Se presenta el enfoque del paciente con sospecha de hiperaldosteronismo, la interpretación de las pruebas actuales en nuestro medio y su pronóstico.
Palabras clave: hiperaldosteronismo primario, hipertensión secundaria, hipokalemia, adenoma suprarrenal, adenoma productor de aldosterona.
Abstract
Primary hyperaldosteronism is the most common cause of hypertension of endocrine origin. Aldosterone excess is associated with elevated blood pressure, hypokalemia, hyperglycemia and ventricular hypertrophy. The presence of arterial hypertension and low potassium levels in the blood alert the clinician to search for a secondary cause of arterial hypertension.
We present the case of a 39 year old with Conn's syndrome (primary aldosteronism by adrenal adenoma), with biochemical and imagiological confirmation and subsequent successful surgery (unilateral adrenalectomy). We present the approach to patients with suspected hyperaldosteronism, interpretation of current tests in our environment and its prognosis.
Keywords: primary aldosteronism, secondary hypertension, hypokalemia, adrenal adenoma, aldosterone producing adenoma.
Introducción
El hiperaldosteronismo primario (HAP) es un grupo de desórdenes que se caracteriza por una producción elevada de aldosterona de forma autónoma desde las glándulas suprarrenales (1). El HAP puede acarrear daño cardiovascular, que no sólo se explica por las cifras elevadas de la presión arterial (2). Actualmente la causa principal del HAP es la hiperplasia suprarrenal bilateral, seguido por el adenoma único: adenoma productor de aldosterona (APA) y en raras ocasiones por una condición hereditaria conocida como hiperaldosteronismo remediable con glucocorticoides (ARG) (1,3). Se estima una prevalencia cercana a 10% de los pacientes hipertensos en estadio III y de ese porcentaje sólo una tercera parte son explicados por APA (4-6). La incidencia de APA es aproximadamente de dos casos por cada 100000 pacientes que tienen 60 años o menos (7).
Generalmente el HAP ocurre entre la tercera y sexta décadas de la vida, con un predominio femenino de 1-1.5 veces más que en los hombres. La hipertensión arterial (HTA) es la principal manifestación y suele ser de moderada a severa (estadio 2 y estadio 3 según el Joint National Committee 7) y puede durar desde meses hasta décadas. Debe sospecharse la presencia de hiperadosteronismo en los siguientes casos:
- Hipertensión resistente al tratamiento (cifras tensionales no controladas en un paciente que recibe 3 antihipertensivos incluyendo 1 diurético).
- Presencia de niveles bajos de potasio en forma espontánea o inducida por el uso del diurético (< 3.5 mEq/L).
- Pacientes con el antecedente familiar de eventos cerebro-vasculares en forma temprana (en menores de 40 años).
- Hallazago de un incidentaloma suprarrenal en un paciente hipertenso (8, 9). Es clave hacer el diagnóstico oportuno del HAP, ya que en éste se aumenta el estrés oxidativo, la remodelación, la probabilidad de desarrollar fibrosis e hipertrofia ventricular izquierda, hemorragia cerebral, microalbuminuria, niveles elevados de glucosa y una mayor incidencia de síndrome cardiometabólico respecto a quienes tienen HTA esencial (10). A continuación, se presenta el caso de un paciente que tenía historia de hipertensión resistente, con hipokalemia espontánea por varios años, a quien se le realiza el diagnóstico de APA con curación luego de adrenalectomía unilateral.
Presentación del caso
Hombre de 39 años de edad, consulta por (HTA) diagnosticada desde los 27 años de edad, con la necesidad de varios grupos de medicamentos antihipertensivos en dosis convencionales, para lograr un aceptable control de la cifras tensionales. Durante el año 2008 fue hospitalizado por neumonía adquirida en la comunidad (NAC) y se documentó hipokalemia, que había persistido durante al menos tres años, motivo por el cual se adicionó espironolactona a su tratamiento. Al momento de la evaluación inicial su tratamiento consistía en: espironolactona 100 mg/12 h, prazosin 2 mg/12 h, metoprolol 50 mg/12 h, ácido acetil salicílico (ASA) 100 mg/12 h, suplemento de potasio 20 cc/d. El paciente no tenía antecedentes familiares de hipertensión arterial. Sin otros antecedentes personales relevantes. Al examen físico se encontró presión arterial (PA) de 150/108 mmHg, pulso de 84 lpm, peso de 85.5 Kg, talla de 1.74 m; IMC de 29.2 Kg/m2, perímetro abdominal de 104 cm, acantosis nigricans en la piel del cuello y fibromas laxos, ginecomastia bilateral, sin alteración en la distribución del vello corporal o signos clínicos de disminución del volumen testicular.
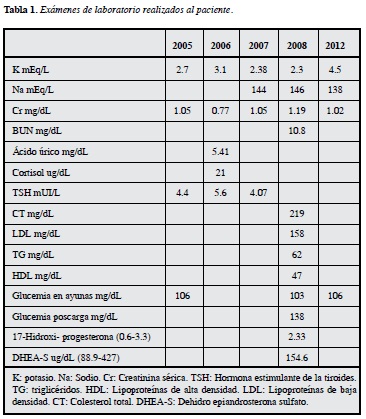
En los exámenes previos se habían practicado estudios para descartar hipertensión de origen renovascular (en 2003 una ecografía renal mostró riñones de aspecto y forma normal, en 2005 la ecografía doppler mostró riñones con baja probabilidad para estenosis de arterias renales). En 2006 se documentó aumento del tamaño de la silueta cardiaca en los rayos X de tórax y una ecocardiografía trastorácica mostró hipertrofia ventricular izquierda (HVI) con una fracción de eyección (FE) de 65% y con una prueba de esfuerzo convencional negativa para inducción de isquemia miocárdica. La tomografía computarizada (TC) de abdomen con contraste no reportó lesiones en las glándulas suprarrenales. Ante la persistencia de los episodios de hipokalemia y la dificultad para lograr un adecuado control de la presión arterial pese al consumo de 200 mg/d de espironolactona y tres antihipertensivos, el cardiólogo envió a valoración por endocrinología.
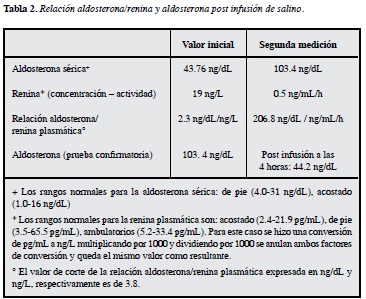
Se suspendió por seis semanas el consumo de espironolactona y se continuaron el resto de antihipertensivos, se solicitó medir aldosterona sérica y actividad de renina plasmática, el laboratorio reportó la concentración de renina no suprimida y la relación de aldosterona/renina inicialmente fue baja. Ante la alta sospecha de hiperaldosteronismo se repitieron las pruebas, ahora sólo tomando prazosin, en la dosis de 12 mg vía oral, repartidos en el día y con verificación de niveles normales de potasio, confirmando esta vez una relación elevada aldosterona/renina (Tabla 2). Adicionalmente, se estudió y descartó la presencia de hipercortisolismo (cortisol sérico 8 de la mañana, post 1 mg de dexametasona a las 11 de la noche, con resultado menor de 1.8 ug/dL).
En 2008 se le practicó la prueba de infusión venosa de solución salina 2L/4h y se midieron niveles de aldosterona antes y al terminar la infusión. Se confirmó la autonomía en la producción de aldosterona con un resultado de aldosterona sérica post infusión en 44.2 ng/dL (esperado normal menor de 5 ng/dL).
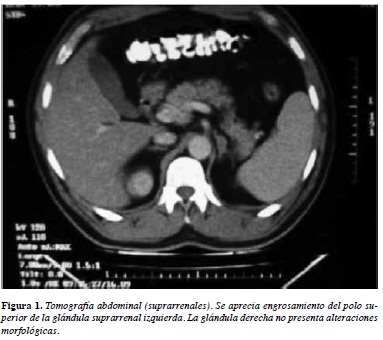
En 2009 se realizó TC que mostró posible lesión nodular en suprarrenal izquierda de 9 mm, con engrosamiento medial y sin lesión evidente en la suprarrenal derecha. En junio de 2009 se realizó el cateterismo de venas suprarrenales, pero no se logró canalizar exitosamente la suprarrenal derecha, como se demostró por la falta de gradiente del nivel de cortisol sérico de la suprarrenal derecha respecto a la periférica. Con la fuerte sospecha diagnóstica de APA en el lado izquierdo y considerando su inicio antes de los 40 años, se le realizó adrenalectomía izquierda por vía laparoscópica de forma exitosa. El reporte de patología concluyó que se trataba de un adenoma suprarrenal de 0.7 por 0.5 cm, que tenía características histológicas similares focalmente a la porción glomerulosa y en algunas áreas a la porción fasciculata y reticularis de la glándula suprarrenal normal. Posteriormente, el paciente logró suspender totalmente los medicamentos antihipertensivos y el suplemento de potasio, con cifras tensionales (124/84 mmHg) y niveles séricos de potasio, normales a la fecha (2013). Su aldosterona sérica en el seguimiento es de 0.86 ng/dL.
Discusión
Ante un paciente joven que consulta por HTA resistente e hipokalemia se debe establecer si hay una causa secundaria de su hipertensión. En primer lugar se debe descartar el origen renovascular y luego evaluar la causa endocrina más común de hipertensión secundaria que es el HAP.
El HAP se debe sospechar fuertemente en un paciente joven, con HTA, que no se controló con tres clases de antihipertensivos, incluyendo un diurético y que desarrolló hipokalemia en forma espontánea (11). ocasionalmente, las manifestaciones clínicas, además de la hipertensión, pueden ser las asociadas a la hipokalemia (calambres musculares, fatiga, cefaleas, parálisis intermitente o periódica, polidipsia y poliuria). Se estima que la mitad de los pacientes con APA y 17% con hiperaldosteronismo idiopático (HAI) presentan valores de potasio menores de 3.5 mEq/L, en forma global se espera que actualmente de los pacientes con diagnóstico de hiperaldosteronismo sólo una tercera parte manifestan hipokalemia en su presentación clínica (1), por lo tanto, debe hacerse énfasis en que obtener los niveles normales de potasio no debe descartar la presencia de HAP y especialmente de la hiperplasia suprarrenal bilateral que hoy en día es la causa más frecuente en los pacientes con diagnóstico de HAP (12).
La búsqueda intencional de HAP debe hacerse en las siguientes condiciones:
- Pacientes con HTA que según el JNC estén en estadio 2 (>160-179/100 mmHg) y 3 (>180/110 mmHg).
- HTA resistente, ya definida anteriormente.
- HTA con hipokalemia inducida por diuréticos o espontánea.
- HTA más incidentaloma adrenal.
- HTA e historia familiar de HTA de inicio temprano o accidente cerebrovascular (ACV) a edad joven (<40 años).
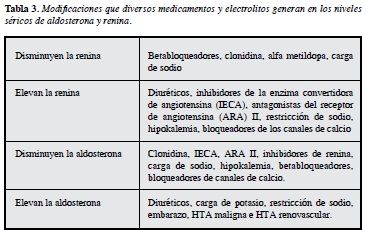
En la tamización se utiliza la prueba de relación aldosterona sérica (ng/dL)/actividad de renina (ng/mL/h) o aldosterona sérica (ng/dL)/concentración de renina (ng/L) (1, 13, 14). Es más común que se use la primera y debe entenderse que la actividad y la concentración de renina informan eventos diferentes y cada una deberá interpretarse según su propia relación. La relación mayor de 20-30 ng/dL por ng/mL/h usando la actividad o de 3.8-5.7 ng/dL/ng/L usando concentración sugiere la presencia de hiperaldosteronismo, todo lo anterior es válido siempre y cuando el valor de la aldosterona sea como mínimo 15 ng/dL (1). Debe hacerse énfasis en que los medicamentos antihipertensivos, los diuréticos y el contenido de sodio de la dieta pueden modificar el valor de aldosterona y de renina tal como sucedió en la primera muestra obtenida en el paciente (Tabla 3).
La clave para seguir adelante en el estudio es que la renina esté baja, idealmente suprimida, con un nivel de aldosterona incluso normal/alto y que de una relación elevada como se mencionó. Se requiere obligatoriamente suspender la espironolactona seis semanas antes de la prueba y preferiblemente también suspender los betabloqueadores e IECA dos semanas antes (15, 16). En el caso del paciente, la primera evaluación de la aldosterona/concentración de renina no fue mayor de 3.8 ng/dL/ng/L, pero esto se explica por las circunstancias en que se midió (restricción de sodio, hipokalemia y uso de antihipertensivos que potencialmente podrían interferir esta relación). Si evaluamos la relación aldosterona basal/actividad de renina plasmática ésta fue de 206 ng/dL/ng/mL/h: que sugería la presencia de hiperaldosteronismo, en el cual se esperan valores mayores de 30 ng/dL/ng/mL/h.
Una vez se obtiene una prueba de cribado positiva, debe realizarse la prueba confirmatoria, que demuestre la autonomía (17, 18). Hay cuatro tipos de pruebas confirmatorias: la carga oral de sodio, infusión de dos litros de solución salina por cuatro horas, reto con captopril y prueba de supresión con fudrocortisona.
En nuestro hospital realizamos la prueba de infusión de dos litros de solución salina en cuatro horas, vía venosa, con un punto de corte positivo, de 5.8 ng/dL de aldosterona postinfusión para confirmar la presencia de HAP (sensibilidad de 68% y especificidad de 97%, la sensibilidad varía si está normokalémico 57% a hipokalémico 82%) (19). En el paciente el valor postinfusión de 44.2 ng/dL claramente confirmaba el diagnóstico de HAP.
El paso siguiente es evaluar mediante una tomografía computarizada de abdomen las glándulas suprarrenales, para observar si hay lesiones, idealmente con cortes de 1-2 mm (1). En caso de encontrar una lesión única, mayor de 10 mm, en un paciente menor de 40 años, se tiene la justificación para realizar la adrenalectomía del lado comprometido (20). En los casos que no haya claridad del lado responsable y con alta sospecha de adenoma suprarrenal y posibilidad de realizar cirugía, debe hacerse el cateterismo de venas suprarrenales para hacer la localización de la fuente de aldosterona (1, 21, 22, 23). La importancia de este nuevo paso es definir qué clase de tratamiento debe darse: quirúrgico en caso de adenoma o médico con espironolactona en caso de hiperplasia suprarrenal bilateral.
El cateterismo de venas suprarrenales (CVS) informa dónde está la fuente de aldosterona. Se mide la relación aldosterona sérica/cortisol sérico de una glándula suprarrenal dividida por la relación de la glándula contralateral y si es mayor a tres sin estímulo de ACTH o mayor a cuatro con infusión continua de 250 ug de ACTH significa que tiene una producción autónoma unilateral (25) y es candidato para adrenalectomía. En el caso que la relación sea menor de tres la probabilidad que sea bilateral aumenta considerablemente (1), y el manejo en ese caso sería médico con espironolactona (elección) 50-200 mg/d o amilorida, la cual no está disponible en nuestro medio (1).
El paciente presentó ginecomastia bilateral, como efecto secundario del uso crónico de espironolactona. Algunos estudios reportan que dosis mayores de 150 mg/d, como las utilizadas en el paciente, pueden acarrear ginecomastia en 52% de los pacientes luego de su uso por seis meses (1). Otra alternativa terapéutica es eplerenona pero, aún no está disponible en nuestro medio o amilorida que no produce efectos relacionados con esteroides sexuales, mejora la hipertensión arterial e hipokalemia, pero no tiene beneficios sobre la función endotelial, que es el órgano blanco de la HTA.
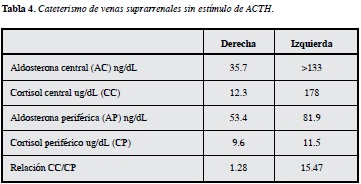
Para saber si quedaron bien posicionados los catéteres, especialmente el derecho que ofrece la mayor dificultad técnica, por la anatomía vascular angulada y estrecha, se debe medir la relación cortisol sérico en la suprarrenal dividido el de la vena periférica, si éste es mayor de tres sin estímulo con ACTH o mayor de cinco, idealmente de 10 con estímulo de ACTH confirma que fue exitoso el cateterismo. En el paciente, la relación cortisol central/periferia del lado izquierdo fue de 15.4, mientras que el del lado derecho fue 1.28 indicando la falla de su correcta canalización (Tabla 4).
La tasa de éxito descrita en centros donde se practica este procedimiento es de 74% en centros en curva de aprendizaje y 90-96% en centros de referencia experimentados.
En el caso, en la tomografía abdominal no se reportó claramente una lesión nodular en las suprarrenales, por lo que se suministró espironolactona, pero la falta de respuesta clínica, la presencia de hipokalemia espontánea y la edad de presentación temprana ubicaban al paciente como altamente sospechoso de tener un adenoma suprarrenal, debe recordarse que la imagen suprarrenal obtenida por tomografía sólo logra clasificar correctamente la etiología del hiperaldosteronismo en 50% de los casos. Pese a no tener un resultado esclarecedor con el CVS, se confirmaba un nivel alto de aldosterona en la glándula suprarrenal izquierda y con la alta sospecha de un adenoma único izquierdo, pequeño, en un hombre menor a 40 años al momento inicial de sus síntomas, llevó a la decisión quirúrgica de adrenalectomía izquierda.
La curación de la hipokalemia y de la hipertensión arterial son los dos principales éxitos documentados en el paciente, sin embargo, debe también reevaluarse si hay reversión de la hipertrofia ventricular en el seguimiento del paciente.
Se hace un llamado a tener centros de referencia en el diagnóstico y manejo de pacientes con hipertensión arterial de difícil control, especialmente en la búsqueda juiciosa de una causa secundaria potencialmente curable como es el HAP (24). En nuestro medio ya se han reportado algunos casos de HAP en la literatura. Un ejemplo de ello es Díaz et al. en 2007, quienes reportaron un paciente de 29 años con este diagnóstico que requirió adrenalectomía pues presentó un APA (25). Estos casos también se han reportado de forma más severa como en el caso de Camargo et al. en el que reportaron un caso que debutó con falla cardiaca, que fue llevado a adrenalectomía laparoscópica y evolucionó satisfactoriamente con clase funcional I (NYHA) (26). La adrenalectomía por laparoscopia en nuestro contexto ha dado buenos resultados (27). Se debe comenzar a ganar experiencia en centros de referencia en la realización de CVS para lograr una mayor tasa de éxito en este procedimiento.
En el posquirúrgico es indispensable brindar una dieta generosa en sodio para evitar la hiperkalemia del hipoaldosteronismo subsecuente debido a la supresión contralateral de la glándula suprarrenal sana. En muy pocos casos puede ser necesario dar transitoriamente fudrocortisona y se espera que la PA se normalice en uno a seis meses después de la cirugía (1).
Es claro que la morbimortalidad cardiovascular de los pacientes con HAP está aumentada, no obstante, si el daño no ha persistido por muchos años esta situación se puede revertir por medio de la adrenalectomía exitosa. Luego de la adrenalectomía unilateral para aldosteronoma se describen tasas de curación de la hipertensión arterial que oscilan entre 30 y 70% de los casos (28). En el paciente se logró curación de la hipokalemia en una semana y suspensión de todos los antihipertensivos al mes de su cirugía, manteniendo cifras tensionales normales posteriormente, a cuatro años de seguimiento.
Conclusión
La prevalencia de HAP en pacientes hipertensos es significativa y debe buscarse en forma intencional en los pacientes, dada la posibilidad de curación o al menos la reducción de las necesidades de antihipertensivos y buen control de cifras tensionales. El hiperaldosteronismo debe diagnosticarse, no sólo para lograr el control de las cifras tensionales, sino también porque la aldosterona puede causar daño vascular y miocárdico independiente de la presión arterial (29). De igual forma, se destaca la necesidad de adquirir experiencia en la práctica de CVS en nuestro medio y mencionar la trascendencia del cateterismo en la confirmación de la producción autónoma de una glándula suprarrenal para llevar a cabo un tratamiento quirúrgico acertado o en caso de que sea bilateral definir el inicio de tratamiento médico.
Declaración de fuentes de financiación y conflictos de interés
Los autores declaran no tener conflictos de interés ni tener financiación para este artículo.
Referencias
1. Funder JW, Carey RM, Fardella C, Gomez-Sanchez CE, Mantero F, Stowasser M et al. Case detection, diagnosis, and treatment of patients with primary aldosteronism: An Endocrine Society clinical practice guideline. J Clin Endocrinol Metab 2008; 93(9): 3266–3281. [ Links ]
2. Rocha R & Funder J. The pathophysiology of aldosterone in the cardiovascular system. Ann N Y Acad Sci 2002; 970: 89-100. [ Links ]
3. Ganguly A. Primary aldosteronism. N Engl J Med 1998; 25: 1828-1834. [ Links ]
4. Rossi GP, Bernini GP, Caliumi C, Desideri G, Fabris B, Ferri C et al. A prospective study of the prevalence of primary aldosteronism in 1,125 hipertensive patients. JACC 2006; 48(11): 2293–300. [ Links ]
5. Rossi GP, Sessia T M, Pessina AC. Primary aldosteronism- part I: prevalence, screening, and selection of cases for adrenal vein sampling. J Nephrol 2008; 21: 447-454. [ Links ]
6. McKenzie T, Lillegard JB, Young Jr WF, Thompson GB. Aldosteronomas: State of the art. Surg Clin N Am 2009; 89: 1241–1253. [ Links ]
7. Amar L, Plouin PF, Steichen O. Aldosterone-producing adenoma and other surgically correctable forms of primary aldosteronism. Orphanet J Rare Dis 2010; 5: 9. [ Links ]
8. Schirpenbach C, Reincke M. Screening for primary aldosteronism. Best Pract Res Clin Endocrinol Metab 2006; 20(3): 369-384. [ Links ]
9. Nieman LK. Approach to the patient with an adrenal incidentaloma. J Clin Endocrinol Metab 2010; 95(9): 4106–4113. [ Links ]
10. Whaley-Conell A, Johnson MS, Sowers JR. Aldosterone: Role in the cardio-metabolic syndrome and resistant hypertension. Prog Cardiovasc Dis 2010; 52(5): 401–409. [ Links ]
11. Mulatero P, Monticone S, Veglio F. Diagnosis and treatment of primary aldosteronism. Rev Endocr Metab Disord 2011; 12: 3–9. [ Links ]
12. Mulatero P, Stowasser M, Loh K et al. Increased diagnosis of primary aldosteronism including surgically correctable forms in centers from FVE continents. J Clin Endocrinol Metab 2004; 89: 1045-1050. [ Links ]
13. Ferrari P, Shaw SG, Nicod J, Saner E y Nussberger J. Active renin versus plasma renin activity to define aldosterone-to-renin ratio for primary aldosteronism. J Hypertens 2004; 22: 377–381. [ Links ]
14. Mulatero P, Dluhy R, Giacchetti G et al. Diagnosis of primary aldosteronism: from screening to subtype differentiation. Trends Endocrinol Metab 2005; 16(3): 114-119. [ Links ]
15. Gallay B, Ahmad S, Xu L et al. Screening for primary aldosteronism without discontinuing hypertensive medications: plasma aldosterone-renin ratio. Am J Kidney Dis 2001; 37(4): 699-705. [ Links ]
16. Unger N, lópez I, Pitt Ch, Walz M. Comparison of active renin concentration and plasma renin activity for the diagnosis of primary hyperaldosteronism in patients with adrenal mass. Eur J Endocrinol 2004; 150: 517-523. [ Links ]
17. Rossi GP, Sessia T M, Pessina AC. Primary aldosteronism- Part II: subtype differentiation and treatment. J Nephrol. 2008; 21(4): 455-62. [ Links ]
18. Munver R, Yates J. Diagnosis and surgical management for primary aldosteronism. Curr Urol Rep 2010; 11: 51–57. [ Links ]
19. Beuschlein F. confirmatory testing in normokalaemic primary aldosteronism the value of the saline infusion test and urinry aldosterone metabolits. Eur J Endocrinol 2006; 154: 865–873. [ Links ]
20. Young W Jr. Adrenal causes of hypertension: pheochromocytoma and primary aldosteronism. Rev Endocr Metab Disord 2007; 8: 309-320. [ Links ]
21. Daunt N. Adrenal vein sampling: how to make it quick, easy, and successful. Radiographics 2005; 25: S143–S158. [ Links ]
22. Kahn SL, Angle JF. Adrenal vein sampling. Tech Vasc Interv Radiol. 2010; 13(2):110-25. [ Links ]
23. Young W, Stanson A. What are the key to successful adrenal venous sampling in patients with primary aldosteronism? Clin Endocrinol (Oxf). 2009; 70(1): 14-7. [ Links ]
24. Fardella C, Mosso L, Gómez-Sánchez C et al. Primary aldosteronism in essential hypertensives: prevalence, biochemical profile, and molecular biology. J Clin Endocrinol Metab 2000; 85(5): 1863-1867. [ Links ]
25. Díaz J, Contreras E. Síndrome de Conn: descripción de un caso clínico. Hipertension 2007; 24(4): 181-4. [ Links ]
26. Camargo JM, Mendoza FC, Gómez EA, Luna RD, Méndez C. Falla Cardiaca e Hiperaldosteronismo. Presentación de un caso. Rev Colomb Cardiol 2012; 19(3): 142-147. [ Links ]
27. Restrepo H, Hoyos S, Toro R, Valencia M. Adrenalectomía por laparoscopia. Rev Colomb Cir 1999; 14(3): 171-3. [ Links ]
28. Waldmann J, Maurer L, Holler J et al. Outcome of surgery for primary hyperaldosteronism. World J Surg. 2011; 35(11): 2422-7. [ Links ]
29. Fardella, C, Mosso L, Carvajal C. Hiperaldosteronismo primario como causa de hipertensión arterial secundaria. Artículo de revisión. Boletín de la escuela de Medicina Pontificia Universidad Católica de Chile 2005; 30(1): 17-24. [ Links ]