Introducción
Los sistemas de salud a nivel mundial han tenido como prioridad, en la formulación de políticas, mejorar el desempeño y la calidad de los servicios de salud. Reconociendo que no es suficiente confiar en el comportamiento espontáneo del gobierno, de las firmas y de los profesionales para el manejo satisfactorio de todo el sistema -debido a su complejidad-, se hace necesario ejecutar acciones desde varios frentes para realizar la mejor gestión posible y enfocarse en alcanzar sistemas de salud de alta calidad, seguros y eficientes (Davies et al., 2007).
Entre estas acciones se han incorporado en el sistema y los mercados de salud incentivos que buscan conseguir los objetivos propuestos. Los incentivos se pueden definir como mecanismos que motivan a un individuo a actuar de cierta manera (Bradley et al., 2018); también se pueden definir como una recompensa -o sanción- asociada con un aspecto particular del desempeño (Mannion & Davies, 2008). Comprender el impacto de los incentivos, la vía cómo se transfieren y las consecuencias -externalidades- es un tema de vital importancia y de creciente interés, por lo que esta investigación tiene como objetivo explorar la gama de esquemas de incentivos que se han creado a nivel mundial, para aprender de su forma de implementación, así como, de sus consecuencias positivas y negativas.
Esta revisión contribuye de cuatro maneras: primero, revisar los incentivos enfocados a proveedores de servicios de salud y sus externalidades; segundo, revisar el efecto de incentivos sobre eficiencia y calidad; tercero, analizar la manera en que se transfieren los incentivos a los proveedores; y cuarto, adaptar los incentivos al contexto colombiano desde una revisión sistemática realista.
Contexto del sistema de salud en Colombia
El sistema de salud colombiano fue reformado en 1993 a través de la Ley 100, estructurado sobre la base conceptual del enfoque del pluralismo estructurado y en las cuatro funciones claves que promovió la Organización Mundial de la Salud (OMS, 2000): regulación, financiamiento, administración del seguro en un mercado regulado y la prestación de servicios. Con esta base se fue configurando un esquema del sistema que tiene como objetivo político central garantizar la cobertura universal del aseguramiento y el derecho a la salud.
Este sistema acepta la participación de agentes privados mediante la delegación de funciones en los aseguradores y la participación de hospitales públicos, privados y mixtos que interactúan entre ellos por medio de multiplicidad de relaciones contractuales que van desde la transferencia de la gestión del riesgo hasta formas simples de pagos por servicios.
Así, las relaciones entre las entidades aseguradoras en salud y los prestadores del servicio toman importancia desde un punto de vista económico a través de la contratación y el pago. Para garantizar el cumplimiento de la protección de riesgos y la atención en salud, es necesaria la existencia de mercados y jerarquías que actúan como mecanismos de coordinación para garantizar que la especialización funcional pueda actuar, con el fin de responder a la atención integral de los afiliados y sus familias.
Debido a las diferentes modalidades de contratación de eventos, surge una gran complejidad de procesos de negociación, seguimiento y renegociación de contratos y en algunos casos, procesos y formas de integración de las funciones y los agentes. El Decreto 780 de 2016 define los principales mecanismos de pago aplicables a la compra de servicios de salud:
Pago por capitación.
Pago por evento.
Pago por caso, conjunto integral de acciones, paquete o grupo relacionado por diagnóstico.
Claramente, la forma en que se estructuró el sistema muestra la combinación de temas macro -cobertura universal, financiación, entre otros- y micro -organización sectorial, mecanismos de competencia y eficiencia-. Así, los propósitos a nivel macro pueden ser distorsionados ya que a nivel micro se tienen incentivos económicos que pueden resultar en no satisfacer las necesidades de la sociedad (Ruiz & Uprimmy, 2012).
En este contexto, todos los agentes razonan que su funcionamiento adquiere grandes complejidades en términos de intervención pública. La combinación de mecanismos institucionales y de mercado crea grandes opciones para observar distintos modelos de gestión y desempeño de los agentes, así como el reconocimiento de las fallas de la gestión pública y del mercado poniendo de presente la importancia estratégica del uso combinado de diferentes incentivos que permitan hacer convergentes las expectativas de las firmas con las expectativas de la población.
Referente a la figura del regulador, a lo largo del tiempo se han tenido variaciones, esto en la búsqueda de legitimidad en el sistema. En un comienzo estuvo a cargo del Consejo Nacional Seguridad Social en Salud (CNSSS) con tres objetivos principales definidos en la Ley 100 de 1993: ser el regulador del sistema, ser escenario de concertación entre los diversos actores y administrar el Fondo de Solidaridad y Garantía (FOSYGA) -administrador de recursos del sistema-. Luego de varias modificaciones a esta figura, en 2015 se creó la Administradora de los Recursos del Sistema General de Seguridad Social en Salud (ADRES), comenzó su operación en 2017, y tiene como objetivo garantizar el adecuado flujo de los recursos del Sistema General de Seguridad Social en Salud (SGSSS) e implementar los respectivos controles a los recursos en gestión bajo los principios de eficiencia, transparencia y calidad (ADRES, s.f.).
Metodología
Las revisiones sistemáticas son estudios de investigación de tipo integrativo que permiten sintetizar la validez de los resultados de estudios sobre determinado tema, los cuales provienen de una pregunta de investigación estructurada, y se caracterizan por desarrollarse con base en un protocolo de investigación y una metodología explícita y reproducible, lo que permite reducir el sesgo en las diferentes etapas de la revisión. Por su parte, las revisiones sistemáticas realistas (RSR) tienen las mismas características y rigor metodológico que una revisión sistemática, con el agregado que surgen como respuesta a la complejidad de la formulación y diseño de políticas de intervenciones en salud (Pawson et al., 2005).
Las RSR están diseñadas para proporcionar información sobre intervenciones sociales complejas que actúan sobre sistemas sociales de gran magnitud, en donde el desempeño de los mismos depende del contexto de su implementación (Pawson et al., 2005) y, a su vez, permiten obtener una comprensión profunda de la intervención. Al realizar este tipo de revisiones, primero se debe especificar la teoría en la que está enmarcada la intervención, los supuestos subyacentes y el impacto potencial de la misma. Los resultados de la revisión al final combinan conocimientos teóricos y evidencia empírica, y se centran en explicar la relación que se da entre el contexto en que se aplica la intervención, los mecanismos que la hacen funcionar y los resultados que se producen (Guirao-Goris, 2015).
Con ayuda de los modelos lógicos, definidos como la descripción gráfica de un sistema, se presenta un problema complejo de manera estructurada, permitiendo identificar elementos y las relaciones entre agentes, así como líneas causales de la intervención -formas que adquieran las relaciones de jerarquía o mercado- y sus desenlaces esperados en donde es posible visibilizar los incentivos y sus efectos en el desempeño de los agentes.
Para esta investigación, se eligió un modelo lógico iterativo y basado en procesos, el cual permite ir modificando el modelo lógico de interrelaciones durante el desarrollo de la RSR y presentar relaciones causales entre la intervención y los desenlaces, reconociendo una secuencia temporal de eventos, explicando sus efectos a través de la teoría, además de considerar la interacción entre distintos elementos de la intervención (Rohwer et al., 2016).
Pregunta de investigación y proceso de selección
La RSR está fundamentada en la pregunta de investigación: ¿Cómo transferir incentivos a diferentes agentes del sistema de salud en Colombia, con especial énfasis en los proveedores de servicios de salud (Instituciones Prestadoras de Servicios de Salud), para mejorar su eficiencia, en términos de la calidad de los servicios de salud, minimizando las externalidades negativas? Esta formulación se elaboró en un marco tipo SPICE (Langlois & Daniels, 2018), al ser la aproximación más adecuada para el planteamiento de preguntas de investigación dentro de las ciencias sociales.
Estrategia de búsqueda
Los criterios de inclusión para la búsqueda de literatura fueron cualquier tipo de estudio publicado en la web, ya sea artículo científico, working paper, capítulo de libro, entre otros. Su estado de publicación podía ser un estudio publicado, en prensa, en curso con resultados preliminares publicados, o un estudio de literatura gris. No se tuvo restricción en idioma ni en fecha de publicación.
La estrategia de búsqueda abarcó los documentos disponibles hasta el 11 de diciembre de 2019.
Se empleó la siguiente estrategia de búsqueda: (incentive OR mechanism OR strategies) AND (provider OR firm OR hospital) AND (quality) AND (efficiency) AND (health), en las bases de datos Embase, Medline, JSTOR, Econlit, Science Direct, Scopus, Springer Journals y Web of Science. Además, se realizó una búsqueda manual en Econpapers, DOAJ, Scielo y Redalyc.
Tamización y selección de estudios
Los criterios de inclusión para la primera etapa de tamización fueron: que los documentos abordaran el tópico de incentivos y estudiaran el tema de calidad-eficiencia; por otro lado, los criterios de exclusión fueron que los artículos no se enfocaran en incentivos, evaluaciones económicas que no plantearan el tema de la pregunta de investigación, estudios clínicos, estudios en animales y que no presentaran resultados.
En la etapa de elegibilidad, se excluyeron aquellos que no analizaran incentivos concretos y solo narraran tipos de incentivos, no abordaran resultados en calidad y eficiencia, estuvieran focalizados en un tema (en su mayoría en enfermedades específicas) y no expusieran resultados concluyentes.
Marco teórico-económico
A continuación, se exponen de manera breve las teorías económicas que se consideraron necesarias para enmarcar de manera integral la RSR: la teoría de la arquitectura de la decisión, la teoría de la agencia y la teoría de anomias.
Teoría de la arquitectura de la decisión
El principio básico de la teoría de la arquitectura de la decisión se basa en que los seres humanos no se comportan como homos economicus, entendidos como agentes económicos racionales, sino que son homos sapiens, agentes comunes que se equivocan continuamente (Arellano, 2016). Esta teoría hace énfasis en que la forma en que se presentan las alternativas influye en la decisión de manera inevitable, por lo que aparece la figura de un arquitecto de la decisión, que tiene la responsabilidad de organizar el contexto en que las personas eligen y toman decisiones para que estén orientadas hacia lo que se considera más conveniente para el individuo (Arellano, 2016).
Thaler y Sunstein (2009) son los principales referentes teóricos quienes sostienen que es importante preservar la libertad de elección, por lo que la decisión no es impuesta, sino que es una orientación a través de nudges o pequeños empujones (Thaler & Sunstein, 2009). En el campo de la salud se encuentran ejemplos de su aplicación como los recordatorios de texto automatizados para fomentar la adherencia a los medicamentos (Cohen & Lynch, 2016).
Desde esta teoría, se puede responder a la pregunta de investigación, dado que el “cómo se transfieren incentivos a diferentes agentes” sería el estudio de los posibles nudges, haciendo referencia a cómo se ayudan u orientan a los agentes a tomar la mejor decisión. Además, aplica debido a que el objetivo no es únicamente diseñar incentivos sino adicionalmente estudiar la manera de transferirlos a los agentes correctos para lograr un fin.
Teoría de la agencia
Esta es una rama de la corriente teórica institucional, la cual estudia la relación entre un principal que solicita a otra persona -el agente- una determinada labor en su nombre. Bajo este marco se reconocen falencias entre la relación del principal y el agente como: primero, problemas de información asimétrica -selección adversa-, segundo, el principal no puede observar de manera directa la acción y el nivel de esfuerzo del agente -riesgo moral- y tercero, el resultado de la acción del agente depende también de factores externos (Báscolo, 2002). Por esto, es necesario tener una estructura de incentivos con el fin de alinear los intereses de los principales y los desempeños de los agentes.
De acuerdo con Scott (1999), hay factores que influencian el grado de imperfección en la relación médico-paciente, tales como: primero, la medida en que la información se transfiere de paciente a médico, la valoración del paciente de los resultados en salud, y como estos son transferidos a su función de utilidad; segundo, la medida en que la información se transfiere de médico a paciente; y, tercero, la medida en que el paciente está involucrado en la elección del tratamiento. Dichos factores inciden en la relación médico-paciente al igual que en la calidad de los resultados en salud.
Es posible desde esta teoría abordar la pregunta de investigación gracias al estudio encaminado a incrementar la eficiencia en la relación entre principal y agente, a través de la transferencia de incentivos, permitiendo establecer una relación entre la gestión y los resultados obtenidos. Más aún, posibilita analizar de manera amplia las relaciones entre médico-paciente y paciente- afiliado-usuario, entendiendo que el contrato suscrito entre aseguradoras y prestadores de servicios pretende cobijar y proteger a un tercero.
Teoría de la anomia
La teoría de la anomia -legitimidad en el capitalismo tardío- enmarcada en el neomarxismo se centra en el estudio de la carencia de legitimidad del sistema, en donde su origen se encuentra relacionado con la incapacidad del Estado de justificar de manera racional sus decisiones administrativas, las cuales parten de niveles superiores de burocracias públicas y privadas, que pueden llegar a ocasionar una alta dependencia por parte del Estado al tomar decisiones, trayendo como consecuencia una pérdida de confianza por parte de la ciudadanía (Habermas, 1999).
De acuerdo con esta corriente, el Estado debe compensar los recursos escasos y la carencia de “sentidos” y valores por la vía del aparato fiscal al ofrecer servicios de bienestar. De igual manera, contempla que en ocasiones las decisiones no se rigen por la racionalidad del mercado y se politizan ciertas orientaciones profesionales, especialmente en las esferas de la planificación administrativa y de los mercados organizados del sector público.
Autores como Small y Mannion (2005) argumentan que el enfoque dado a la economía de la salud debe ir más allá de ser una disciplina técnica, y debe ofrecer una ruta hacia el cambio, entendiendo que la salud se comprende mejor a través de la complejidad tanto del sujeto como de la sociedad y la cultura en la que está incrustada. Abordar esta teoría para responder a la pregunta de investigación es relevante en la medida que la legitimidad del sistema de aseguramiento es un tópico que influye de manera directa en la dinámica de la relación entre prestador y pagador, al estar permeada por la corrupción, el incumplimiento de normas y conflictos de interés entre diversos actores del sistema.
Resultados
Búsqueda, tamización, selección de estudios y extracción de datos
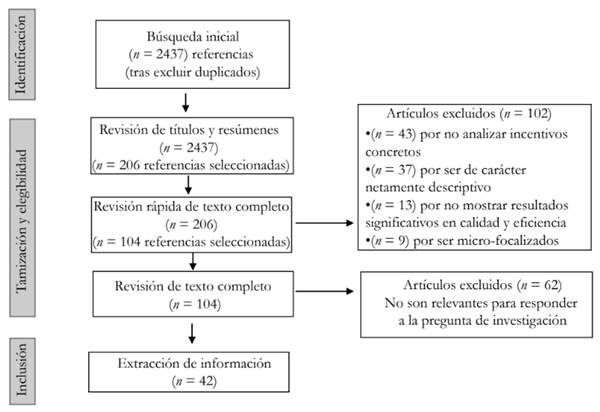
Como resultado de la búsqueda, se encontraron 4089 artículos. Además, en la búsqueda manual se encontraron 26 artículos. Al eliminar los duplicados, se depuraron 1678 artículos, para un total de 2437, los cuales fueron tamizados.
Teniendo en cuenta los criterios de inclusión para la búsqueda de literatura, se realizó de manera independiente una revisión pareada de estos artículos por título y resumen, seleccionando en el cribado inicial aquellos que tuvieran relevancia con los criterios de inclusión. En esta etapa se utilizó la herramienta técnica Rayyan para realizar seguimiento a la revisión entre pares (Ouzzani et al., 2016), así mismo, se solucionaron los conflictos entre estos1 obteniendo 206 artículos para revisión rápida por texto completo. Después de esta etapa, se seleccionaron 104 artículos para una evaluación de la relevancia del texto completo, se excluyeron aquellos que no analizaban incentivos concretos, no abordaban resultados en calidad y eficiencia y por estar focalizados en un tema -en su mayoría en enfermedades específicas-. Luego de la revisión de texto completo, se obtuvieron 42 artículos para la síntesis de datos. La Figura 1 muestra el flujo del proceso del trabajo realizado para responder a la pregunta de investigación.
Se agrupó la extracción de la información en cinco grandes categorías para poder elaborar una síntesis de datos compacta (Tabla 1). La mayoría de los artículos incluidos se realizaron en países como Alemania, Canadá, Francia, Reino Unido, Estados Unidos, China, Suiza y algunas naciones africanas. Estas investigaciones se concentraron en el análisis de incentivos financieros y externalidades negativas derivadas de su implementación y en estrategias para alinear incentivos entre los agentes.
Síntesis de evidencia
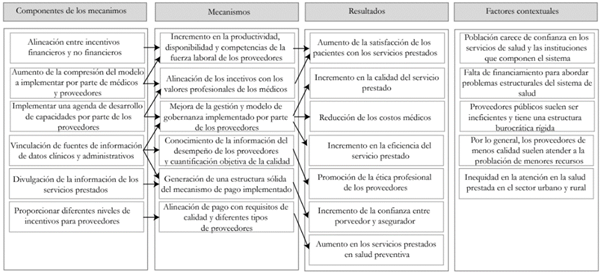
Producto de esta revisión, se construyó el modelo lógico de la Figura 2, para identificar de manera simple los efectos producto del establecimiento de diferentes incentivos y sus efectos en el SGSSS, considerando los enfoques y modelos de incentivos encontrados en la revisión de la literatura.
Se encontró gran diversidad de incentivos que fueron agrupados en las categorías de alineación de incentivos -enfocados en el estudio de la implementación de diferentes tipos de incentivos para promover la calidad y eficiencia en los servicios de salud por parte de los prestadores-, externalidades negativas -impacto negativo derivado de la implementación de determinados incentivos-, las perspectivas del médico, proveedor y pagador ante los diferentes incentivos, los incentivos financieros y sistemas de pagos propiamente dichos y de otros incentivos menos convencionales como la presión de grupo a través de indicadores de calidad (Rączka et al., 2017). Estos, se organizaron en un sistema de secuencias que incluyen los componentes de los mecanismos o los incentivos propiamente dichos, los mecanismos específicos que afectan el comportamiento de los agentes, los resultados esperados y los factores contextuales en los cuales pueden operar dentro de un marco esperado de efectos sobre los proveedores de servicios y en algunos casos sobre la población.
Por tanto, de acuerdo con los resultados de esta investigación, se identificaron seis grandes mecanismos de intervención, los cuales pretenden recoger las experiencias encontradas en diferentes países, contextualizados en el SGSSS. Es importante resaltar que los vectores entre componentes de los mecanismos, los mecanismos y los resultados son dados por los autores como resultado de la inferencia de la RSR realizada, y representan relaciones directas entre los elementos previamente mencionados. Con respecto a los factores contextuales identificados, estos son transversales al modelo lógico.
Incremento en la productividad, disponibilidad y competencia de la fuerza laboral de los proveedores
Se ha evidenciado que la implementación de incentivos financieros por sí solos no incrementa la productividad del personal médico. Estos objetivos pueden lograrse a través de la alineación correcta de incentivos financieros y no financieros (Lannes, 2015; Levin & Gustave, 2013). Como lo mencionan Lagarde y Blaauw (2017) los incentivos sociales, en forma de beneficios recibidos por los pacientes vinculados a la calidad del trabajo, mejora el rendimiento de los médicos, confirmando la hipótesis del “médico altruista”2.
La importancia de la mayor disponibilidad y competencia de la fuerza laboral radica en que dichos factores influyen directamente en la satisfacción de los pacientes, situación que toma singular interés en países de ingresos bajos y medios caracterizados por la falta de legitimidad en las instituciones del sector salud. Según autores como Suárez-Rozo et al. (2017), los problemas en la legitimidad del sistema afectan los derechos de la afiliación de los beneficiarios y el uso de los beneficios del sistema, trasladándose en baja calidad en los servicios de salud. Aún más la cuestión de la salud en la legitimación del orden social del Estado no puede ser ignorada por el valor social del derecho a la salud, y menos en un sistema que aboga por la cobertura universal en salud (Laurell, 2014).
Alineación de los incentivos con los valores de los profesionales de la salud
En línea con el mecanismo previamente expuesto, la alineación de los incentivos con los valores de los profesionales de la salud -médicos, enfermeros, odontólogos, terapeutas, entre otros- incidirían en el incremento de la calidad del servicio prestado y, de manera indirecta, en la satisfacción de los pacientes (Obadha et al., 2019). Los gerentes de los hospitales desempeñan un papel fundamental a la hora de “alinear las recompensas”, mediante el aumento de la concientización y comprensión del modelo de incentivos, la supresión de la lógica
financiera del modelo y la operación de la lógica financiera de este (Korlén et al., 2018). Asimismo, su buen actuar es fundamental para el desarrollo de capacidades de gestión de las instituciones prestadoras de servicios de salud y la mejora en la calidad del servicio prestado a los pacientes por parte de los médicos (Berwick, 2005).
La relevancia de este mecanismo se enmarca en que entre los factores que pueden ayudar a “perfeccionar” la relación entre el médico-paciente se encuentra la valoración del paciente de los resultados en salud, dado que el paciente responde positivamente a la comunicación entre médico- paciente y a la calidad de la información transferida por el primero (Scott, 1999). De igual manera, es importante mencionar, que el actuar del médico y la toma de decisiones del mismo tienen una influencia decisiva en la eficiencia de un sistema de atención médica, en la medida que la toma de decisiones de los médicos es un factor importante para la asignación de servicios (Langer et al., 2009).
Mejora de la gestión y modelo de gobernanza (principal-agente) implementados por los prestadores
La mejora del modelo de gobernanza es relevante si se considera que la mayor parte de las IPS públicas están caracterizadas por tener una estructura burocrática rígida que impide la asimilación efectiva de los incentivos transferidos. La experiencia muestra que la estructura organizacional y de gobernanza es esencial para permitir hacer frente a cuestiones financieras, estratégicas, de desempeño interno y clínicas, creando un contexto sano para la transferencia planeada de incentivos (Fusheini et al., 2017).
Butala (2010) hace referencia a que una estructura de pago adecuada debería estar enfocada en incentivar la eficiencia, mientras que las políticas internas y externas de los proveedores y el gobierno deberían estar en función de incentivar la calidad. La implementación de incentivos, rara vez puede tener un impacto significativo sin la mejora en los modelos de gestión y dirección de las IPS, cuyas acciones deberían estar encaminadas, como mínimo, en incrementar la autonomía de la gerencia de las entidades e introducir medidas de calificación del desempeño de la gerencia (Fu et al., 2017).
En el mercado del sistema de salud colombiano, promover mejoras en el modelo de gestión y gobernanza de las IPS públicas es relevante en la medida que dichas entidades atienden a gran parte de la población vulnerable o en situación de pobreza, por lo que el acercamiento directo de la mayoría de estos usuarios con el sistema de salud se da en un primer momento con los prestadores. Al mejorar el desempeño interno y, como consecuencia, la calidad y eficiencia de los servicios prestados, también se promueve la confianza en este tipo de entidades por parte de los usuarios.
Conocimiento de la información de desempeño de los prestadores y cuantificación objetiva de la calidad mediante indicadores claros
Los incentivos deben diseñarse para abordar dos desafíos inherentes debido al conflicto entre los intereses del principal y el agente: el “problema de información oculta”, que da lugar a una selección adversa; y el “problema de la acción oculta”, que es la causa principal del riesgo moral en la construcción de incentivos (Conrad, 2015). En este sentido es importante contar con la información del desempeño de las IPS con el fin de alinear los incentivos financieros y no financieros de manera eficaz, acción que puede lograrse a través de la vinculación de fuentes de información de datos clínicos y administrativos para obtener indicadores de calidad del servicio (Berthiaume et al., 2006; Duckett, 2008; Sutherland et al., 2012).
Castaño (2014) identifica el monitoreo como uno de los mecanismos para superar los problemas derivados de la información incompleta entre el asegurador y el pagador. La implementación de las auditorías médicas retrospectivas puede ayudar a determinar qué tan adecuada es la conducta médica antes de aprobar su pago, y así evitar la sobreutilización o utilización incorrecta de los recursos disponibles.
Con respecto a los incentivos perversos generados por la naturaleza del mecanismo de pago por capitación (Andoh-Adjei et al., 2016; Yip et al., 2014), las auditorías por parte del pagador o el regulador pueden ayudar a determinar la pertinencia médica de las decisiones del prestador, a filtrar los casos de trasferencias de costos, a verificar que no se está incurriendo en negación de servicios y a monitorear indicadores de acceso (Castaño, 2014).
Adicionalmente, es importante mencionar que los incentivos financieros deben estar vinculados con las medidas de desempeño en las que los médicos con su cambio en la práctica clínica pueden influir en el comportamiento del paciente (Trude et al., 2006). Los pacientes, proveedores y el asegurador, difieren en sus niveles de conocimiento médico y en los objetivos que buscan. Tal situación podría resolverse si la calidad de la atención pudiera cuantificarse objetivamente y medirse a través de indicadores claros (Jeong, 2012), por lo que la tarea de informar corresponde a las aseguradoras y reguladores (Ma & Mak, 2015). En adición, es importante que los agentes comprendan las correlaciones entre las opciones disponibles y los resultados de elegir cada una, y que a la hora de tomar decisiones puedan contribuir con los objetivos esperados al momento de implementar determinado mecanismo de pago o incentivos (Sunstein et al., 2012).
Generación de una estructura sólida del mecanismo de pago implementado
Los incentivos de tipo financiero son los más ampliamente utilizados para promover la calidad y eficiencia en los servicios en salud, dado que el comportamiento de los proveedores de atención médica está influenciado por las características de los mecanismos de pago (Bichescu et al., 2018; Davis & Rhodes, 1988; Dormont & Milcent, 2005; Eijkenaar, 2013; Fässler et al., 2015; Forsberg et al., 2000; Grossbart, 2006; Herwartz & Strumann, 2014; Kassak et al., 2014; Kroneman & Nagy, 2001; Laugesen et al., 2014; Sutherland et al., 2016; Tummers et al., 2013).
Algunos estudios como el de Kazungu et al. (2018) han identificado ciertas características principales de los mecanismos de pago para que tengan impacto en el comportamiento de los proveedores; siendo las más importantes: la suficiencia de la tasa de pago para cubrir el costo de los servicios, la puntualidad del pago, los requisitos de rendición de cuentas y los indicadores de desempeño -seguimiento y retroalimentación-
Con respecto a la incertidumbre presupuestaria, esta podría mitigarse anunciando un cronograma de pagos reducidos a lo largo del tiempo para los proveedores en proporción a cualquier déficit en relación con los objetivos de rendimiento alcanzables; esto, aprovechando la aversión a la pérdida de los proveedores. En teoría, el poder de incentivo de la aversión a la pérdida es mayor que el de la búsqueda de ganancias, por lo que, en la práctica, las sanciones deben introducirse cuidadosamente, ya que la evidencia existente implica mayores impactos positivos de las recompensas que las sanciones sobre el rendimiento. Una combinación de incentivos para la mejora y para el nivel de logro probablemente ofrece la mayor motivación del proveedor dentro de un régimen de incentivos absolutos (Conrad, 2015). Lo anterior va en línea con lo enunciado por Sunstein et al. (2012) donde una buena arquitectura de la decisión puede ayudar a anticipar “errores” dado los comportamientos predecibles de las personas e incorporar mecanismos de salvaguarda ante cada posibilidad de error previsible.
Alineación de pago con requisitos de calidad y diferentes tipos de prestadores
Considerando que los incentivos de pago pueden causar externalidades negativas (Chen & Feldman, 2000; Hsiao et al., 2015) en la medida que, en países en desarrollo, los proveedores de menor calidad suelen atender a la población de bajos recursos, al recibir un incentivo menor que otros proveedores profundizan la brecha entre proveedores de mayor calidad y, en adición, no pueden invertir en iniciativas para mejorar la calidad del servicio prestado (Ryan, 2013). Para evitar profundizar esta brecha se puede transferir los incentivos considerando la región, el tamaño del hospital y otras características, de esta manera se evitaría que algunos hospitales se vean desfavorecidos ante estos programas y más bien puedan responder efectivamente a los incentivos planteados (Blustein et al., 2010; Sheingold, 1986).
Dicho lo anterior, se sugiere la implementación de un mecanismo de incentivos o pagos diferenciados, considerando el perfil epidemiológico de la población atendida y su contexto económico, social y cultural. Como lo mencionan Liu & Wu (2016), el agente pagador debe considerar proporcionar diferentes niveles de incentivos para distintos tipos de proveedores con el fin de lograr el mismo nivel de resultados de calidad, como incentivos mixtos que incorporen pagos por calidad, informar públicamente el desempeño de calidad y programas educativos para aumentar la consciencia sobre la calidad. Además, es importante las iniciativas desde el asegurador brindando apoyo en información, coordinación de la atención e identificación de oportunidades de mejora (Salmon et al., 2012).
Esto es relevante en la medida que una buena arquitectura de la decisión implica que se brinden los incentivos correctos para los individuos correctos, recordando que un arquitecto de decisiones tiene la responsabilidad de organizar el contexto en que las personas eligen y toman decisiones (Sunstein et al., 2012). De igual manera se pueden asignar recursos a regiones que basan sus servicios ofrecidos en el estado actual de la población a la cual atienden, de esta manera no se penalizaría financieramente a los proveedores que se enfocan en la promoción de la salud si se llegase a vincular enfoques de pagos por servicios (Eggleston et al., 2012; Yip et al., 2010). Por otra parte, es necesario evaluar prospectivamente los incentivos financieros y estar en continua revisión con el fin de que las recompensas se realicen a los proveedores adecuados (Glazier et al., 2019).
Discusión
Una RSR no pretende brindar verdades generalizables, busca evidenciar enlaces entre las intervenciones identificadas y los resultados que las mismas puedan tener, dado el contexto en el cual se implementan. En este sentido, la RSR permitió identificar seis grandes mecanismos de intervención para responder a la pregunta de investigación. Se encontraron diferentes experiencias enriquecedoras a nivel mundial, que permitieron realizar un modelo lógico amplio que dio cuenta de la complejidad del sistema de salud, facilitando la identificación de los incentivos aplicables y los mecanismos de implementación, de acuerdo con los resultados esperados, en un contexto complejo como sucede con el SGSSS de Colombia.
En primer lugar, la consideración que va a determinar el orden de las secuencias que podrían originar la alineación de los incentivos, la constituye la naturaleza obligatoria de la afiliación y la cotización a la seguridad social que establecen en forma mandatoria y directa una relación entre la población -en su condición de afiliado- y el sistema (gobierno) -en su condición de agencia y representación global-.
Al ubicar esta secuencialidad, se considera que la estructura de los incentivos se encuentra jerarquizada y direccionada por la representación pública y política de la población, que se visibiliza como una relación entre el afiliado y el MSPS, el afiliado y el SGSSS, el afiliado y la ADRES, el afiliado y el asegurador, el afiliado y el proveedor y finalmente el médico y el paciente. En consecuencia, el gobierno actúa como representación y agencia en su calidad de comprador de los seguros, encargado de la determinación simultánea de las coberturas de servicios amparados por el seguro y el establecimiento de sus valores de prima, teniendo por otro lado a los afiliados como compradores que simulan ser racionales a la hora de tomar decisiones, como si tuvieran una función de maximización social.
En relación con la RSR realizada, en estas expectativas del pagador gubernamental, se expresan los incentivos al desempeño del asegurador en términos de incentivos financieros y pagos relacionados por la gestión del riesgo en salud, por lo que se espera un comportamiento que se premia y otro que se penaliza. De acuerdo con los hallazgos encontrados en la literatura, la individualización de los incentivos y la endogenización del desempeño del asegurador es la condición básica para el establecimiento de una prima basada en incentivos a la gestión del riesgo. Si esto no está claro, los incentivos se vuelven difusos y el sistema de seguros se convierte en un sistema de reembolso al asegurador que mira hacia el pasado.
En segundo lugar, las relaciones contractuales entre el asegurador y el proveedor en el SGSSS colombiano se encuentran gobernadas por las transacciones en condiciones de mercado a través de múltiples formas de contratación y pago que van desde la transferencia del riesgo, la capitación parcial, los pagos globales prospectivos, los pagos por diagnóstico y los pagos por evento. De acuerdo con la RSR se evidencian varios hechos importantes.
El primero consiste en que en mercados de prestaciones poco diversificados y numerosos, se exhibe un solapamiento de las redes de atención haciendo que muy fácilmente los incentivos entren en contradicción, hasta el punto de tornarse conflictivos tornando indiferencia en la gestión de los aseguradores dado que los afiliados tendrán como referencia la misma red, haciendo imposible valorar si cada una de ellas tiene modelos de atención diferenciada. Este punto pareciera ganar relevancia por cuanto el gobierno colombiano ha optado por la política de las redes integrales de servicios de salud (ahora denominada política MAITE).
En términos globales, la capitación como mecanismo que alinea la prestación con la gestión del riesgo, a la luz de la literatura, debe combinarse con la internalización de los incentivos financieros a través de salarios como forma de pago predominante con los profesionales médicos en los hospitales. De esta forma se fomentan la calidad, la integralidad y la eficiencia en términos de costos. Se considera que los pagos por procedimientos desarticulan la atención y no conectan las fases agudas, la rehabilitación y las crónicas, así como la generalización de los grupos relacionados por el diagnóstico, puesto que pueden ejercer presión sobre los médicos y generar en muchos casos el aumento de los egresos con sus errores.
Considerando la necesidad de ejecutar lo dispuesto en el artículo 241 del Plan Nacional de Desarrollo, en el cual:
[…] se establecerán incentivos de reconocimiento social y empresarial por resultados con calidad para las IPS del Sistema de Salud u otros actores del Sistema de Seguridad Social en Salud. El Ministerio de Salud y Protección Social podrá con cargo a los recursos del mecanismo, contratar a un tercero independiente que evalúe el cumplimiento de dichos resultados. […] (Gobierno de Colombia, 2019),
los mecanismos previamente identificados en este estudio podrían permitir vincular los esquemas de pago existentes e incentivos no financieros con acciones que permean en la estabilidad a largo plazo de dichos esquemas, tales como: el aumento de la compresión del modelo de pago/incentivo implementado, la alineación de los incentivos con los valores de los profesionales de la salud, el conocimiento de la información de desempeño de las IPS, la generación de una estructura sólida del mecanismo de pago, la cuantificación objetiva de la calidad de la atención mediante indicadores claros y la alineación del esquema de pago con requisitos de calidad y diferentes tipos de prestadores.
Por otra parte, se debería reconocer el desempeño de los hospitales que presentan niveles de gestión y alineación positivos reflejados en la contratación que combina sistemas de remuneración salarial, baja rotación de personal, autonomía profesional, incentivos a la formación y educación del personal. En este punto es importante recordar que los sistemas de remuneración de los profesionales de salud que mayores incentivos negativos ocasionan en los prestadores de servicios de salud lo constituyen los sistemas de pago por honorarios, por evento o por procedimiento, en la medida en que originan inestabilidad laboral, profesional y bajo compromiso con las instituciones.
La idea de la potencia de los incentivos se encuentra directamente relacionada con su capacidad de transformar cada modalidad de pago en incentivos al desempeño profesional, tanto al personal clínico como al asistencial de los hospitales. Por esto, en la medida en que las clínicas tienen múltiples formas de contratación con múltiples aseguradores, la función de la agencia consiste en eliminar los conflictos de incentivos derivados de las formas de pago y transformarlos en incentivos al desempeño del personal de salud.
Finalmente, una característica de los sistemas y los mercados de salud es su gran complejidad representada en niveles de integración entre las funciones de dirección, financiamiento, aseguramiento y provisión, que encuentran múltiples formas de relacionamiento. Por consiguiente, toda política de incentivos al desempeño deberá estar afianzada en una cultura del cumplimiento de los contratos, especialmente del contrato con el afiliado. Así, la idea de los incentivos representa también una cercanía con los usuarios y pacientes en el SGSSS del país.