Services on Demand
Journal
Article
Indicators
-
 Cited by SciELO
Cited by SciELO -
 Access statistics
Access statistics
Related links
-
 Cited by Google
Cited by Google -
 Similars in
SciELO
Similars in
SciELO -
 Similars in Google
Similars in Google
Share
Colombian Journal of Anestesiology
Print version ISSN 0120-3347
Rev. colomb. anestesiol. vol.33 no.4 Bogotá Oct./Dec. 2005
Articulo de Revisión
Hipertensión arterial perioperatoria: ¿Cuándo operar?
Yamileth Irina Hernández
MD, Anestesióloga Cardiovascular - Pediátrica Coordinadora de Docencia, Servicio de Anestesiología Complejo Hospitalario Metropolitano Arnulfo Arias Madrid, Panamá. Email: yami_hernandez@yahoo.com
RESUMEN
El paciente hipertenso que va a ser sometido a cirugía, enfrenta en ocasiones al anestesiólogo a situaciones difíciles no sólo relacionadas con el manejo médico, sino a la toma de decisiones en cuanto a cuál es el mejor momento para proceder con ella. Esto es particularmente cierto en pacientes con hipertensión arterial no controlada o aquéllos en un estadío avanzado de la enfermedad. En este grupo de pacientes es necesario contar con parámetros objetivos, que nos permitan identificar qué paciente podrá ser sometido a cirugía con el mínimo de riesgo asociado a su patología cardiovascular. El presente artículo pretende ofrecer algunos lineamientos, que serán de utilidad la próxima vez que tengamos a un paciente con estas características.
Palabras clave: hipertensión arterial, riesgo cardiovascular, evaluación preoperatoria.
SUMMARY
The hypertensive patient who will undergo surgery, in occasions faces the anesthesiologist to difficult situations. This is not only related to the medical management but also to take the decision of when is the best time to proceed with the surgical intervention. This is true specifically in patients with uncontrolled or advanced stages of hypertension. In this group of patients, it is necessary to count with defined parameters which allow us to identify which patient can undergo surgery, with the minimum risk associated to its cardiovascular pathology. This article intends to offer some guidelines that will be useful the next time in which we have a patient with these characteristics.
Key words: arterial hypertension, cardiovascular risk, preoperative evaluation.
INTRODUCCIÓN
En la actualidad, se estima que cerca de mil millones, una quinta parte de la población adulta en el mundo, está afectada de hipertensión arterial (PAS ≥ 140 mmHg o PAD ≥ 90 mmHg). De los pacientes hipertensos conocidos, sólo el 59% están recibiendo terapia antihipertensiva y de este grupo sólo un 35% mantiene niveles tensionales < 140/90 mmHg.1 Cerca de un 30% de los pacientes hipertensos desconocen que lo son. Estos datos no difieren mucho de los publicados por Chobanian en 1985.2 La hipertensión arterial (HTA) es una enfermedad bastante común en la población adulta, siendo la más prevalente de todas las formas de enfermedad cardiovascular, por lo que el anestesiólogo con frecuencia se ve enfrentado a esta patología en el escenario perioperatorio.
Diversos factores contribuyen al desarrollo de hipertensión en el perioperatorio: Altos niveles de catecolaminas y angiotensina II, producida durante períodos de hipotensión
El estímulo quirúrgico, la manipulación de la vía aérea, la manipulación de órganos y la emergencia de la anestesia, pueden desencadenar una respuesta adrenérgica.
Estímulos perioperatorios directos tales como dolor, ansiedad, hipoxia, hipercapnia, hipotermia, escalofríos, distensión de la vejiga urinaria y sobrecarga de volumen, debido a excesiva infusión de líquidos endovenosos.
El paciente hipertenso requiere de consideraciones especiales en la selección de drogas, monitorización y plan anestésico. Una de las decisiones más importantes a las que se enfrenta el anestesiólogo es cómo abordar al paciente que se presenta hipertenso al momento del procedimiento quirúrgico. ¿Cómo evaluar el costo: riesgo: beneficio en estos casos?
HIPERTENSIÓN ARTERIAL PERIOPERATORIA. DEFINICIÓN
Existe una amplia discrepancia entre los trabajos publicados sobre la incidencia de HTA perioperatoria. Esto está causado por la diversidad de definiciones de HTA. La verdadera HTA sistémica puede ser diagnosticada cua ndo hay un aumento en la presión arterial, con elevaciones sobre las presiones arteriales sistólica y diastólica, aceptadas para la edad, altura y peso, independientemente de la causa primaria. El límite superior de presión arterial normal en los adultos es de 140/90, en la infancia 70/45, en la niñez temprana 85/55 y en los adolescentes 100/75.3
El paciente hipertenso ha sido definido como cualquiera con una presión arterial sistólica ≥ 140 mmHg, cualquiera con una presión arterial diastólica ≥ 90 mmHg, o cualquiera que esté tomando medicamentos antihipertensivos.4
En 1997 se publicó el Sexto Reporte Nacional del Comité para la Prevención, Detección, Evaluación y Tratamiento de la Hipertensión Arterial (JNC), en el que se clasificaba a la HTA de acuerdo a los niveles de presión arterial sistólica y diastólica.5 Esta clasificación aplica sólo para pacientes mayores de 18 años sin medicación antihipertensiva y que no tenga una enfermedad aguda (Tabla 1).
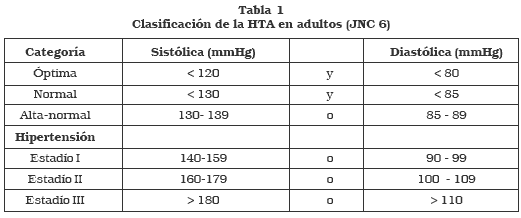
Desde la aparición de este reporte se han publicado más de 30 estudios clínicos de importancia, en cuanto al control y tratamiento de la HTA. Es por esto que en mayo de 2003 se presentó el Séptimo Reporte de la JNC, con el objetivo de ofrecer a los clínicos guías concisas de clasificación y manejo de la HTA. La principal diferencia entre el JNC 7 cuando se compara con el JNC 6, es la nueva clasificación de hipertensión. Las categorías de PA fueron reducidas a tres: normal, prehipertensión e hipertensión. (tabla 2) La definición de NORMAL permanece igual a la establecida en el JNC 6, mientras que la JNC 7 incluye en una misma categoría (estadío II) los estadíos II y III de la JNC 6.
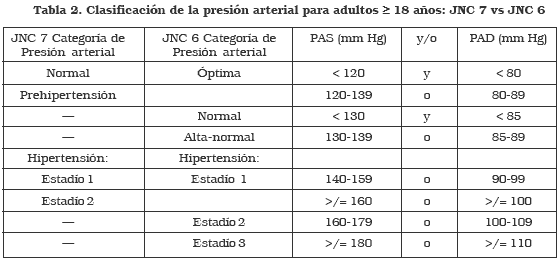
La nueva categoría, prehipertensión, es el cambio más significativo en la nueva clasificación y se fundamentó en dos observaciones:
- La presión arterial aumenta con la edad y la mayoría de los individuos desarrollarán hipertensión en el curso de su vida.
Un número importante de estudios han indicado que la mortalidad por infarto miocárdico, ECV y otras enfermedades cardiovasculares aumenta progresivamente, a medida que aumentan los niveles de presión arterial, comenzando a partir de niveles tan bajos como 115/75 mmHg. Esto quiere decir que, a partir de los 40 años, por cada aumento de 20 mmHg en la PAS o de 10 mmHg en la PAD se duplica el riesgo de enfermedad cardiovascular entre un amplio rango, que va desde PA de 115/75 mmHg hasta 185/115 mmHg.
Se ha estimado que cerca de 22% de la población adulta se encuentran en la categoría de prehipertensión.
Para fines de esta revisión, se utilizará la clasificación de la JNC 7 y se considerará hipertensión perioperatoria aquélla que es manifestación de la hipertensión crónica (controlada o no controlada) o como una elevación similar en la presión arterial que ocurre en el período perioperatorio, intraoperatorio o postoperatorio, en un paciente con o sin diagnóstico previo de HTA. Es decir, que en esta definición agrupamos tanto los casos de HTA crónica, como aquellos eventos hipertensivos que ocurren en el período perioperatorio.6
FISIOPATOLOGÍA
La elevación crónica de la presión arterial puede resultar de una variedad de alteraciones fisiopatológicas, que involucran al sistema nervioso autónomo, disfunción renal, disfunción endocrina, anormalidades neurohumorales, alteraciones de membrana celular y cambios vasculares estructurales.
La patogénesis de la hipertensión involucra un número plural de mecanismos autoperpetuantes, a nivel celular y molecular, que contribuyen a su cronicidad y al daño a órganos blanco. Se produce daño vascular con disfunción endotelial, que lleva a pérdida de la capacidad de relajación vascular, agregación plaquetaria, inflamación, remodelación y aumento de la resistencia vascular periférica.
Según etiología, la HTA puede ser: primaria o idiopática (95%), en la que se cree que interactúan el sistema nervioso autonómico, el sistema reninaangiotensina- aldosterona (SRAA), los mecanismos de homeostasis del sodio y del control del volumen intravascular. Sólo 5% de los pacientes hipertensos tienen HTA secundaria, asociada a anomalías primarias a nivel renal, endocrino o vascular: 7
- - Renal: enfermedad parenquimatosa o vascular.
- Endocrina: hiperaldosteronismo. feocromocitoma, hipertiroidismo preeclampsia.
- Coartación de aorta.
- Inducida por drogas: cafeína, cocaína, nicotina.
El feocromocitoma, aunque raro, es de particular importancia por su potencial morbilidad en el período perioperatorio. Así, debe ser descartado en cualquier paciente que presenta HTA severa o paroxística y lábil acompañada de cefaleas, palidez o sudoración.
IMPORTANCIA DEL PROBLEMA EN EL PERIOPERATORIO
Un 13.6% a 28% de los pacientes mayores de 40 años que se presentan para cirugía de rutina, son hipertensos 8,9 y de este grupo, el 40% permanece sin tratamiento o recibe un tratamiento medicamentoso inadecuado (fig.1). Es así como un porcentaje elevado de estos pacientes puede presentarse a una evaluación preanestésica con un pobre control de la enfermedad.
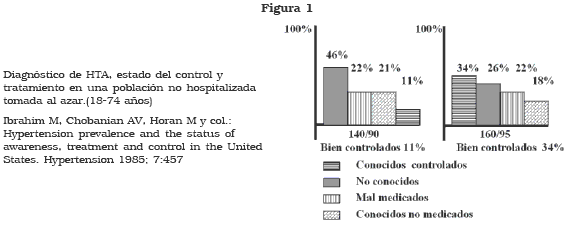
Es común que se presenten pacientes con una presión arterial anormal al momento de la admisión, la cual retorna finalmente a sus valores normales. En este contexto, hay algunos fenómenos a considerar:
- HTA de bata blanca o de consultorio: Este fenómeno se cree que puede afectar hasta el 20-30% de los pacientes. Por otro lado, este grupo de pacientes pudiera también incluir a quienes tienen una presión arterial basal normal, pero responden anormalmente al estrés.10
La HTA de bata blanca se define como una presión arterial en el consultorio ≥ 140/90 mmHg en un paciente que normalmente, a nivel ambulatorio, tiene una PA promedio de menos de 135/85 mmHg.11
Verdecchia y cols. realizaron el estudio más grande referente a la hipertensión de bata blanca, siguiendo a 1522 pacientes por un período de 10 años. Este estudio encontró que la rata de eventos cardiovasculares en pacientes con hipertensión de bata blanca, era básicamente igual que aquélla para pacientes normotensos.
La mayoría de las guías referentes al manejo de la hipertensión, recomiendan que la PA debería medirse varias veces en un período de varias semanas, antes de hacer el diagnóstico de HTA. Este es un escenario extraño para el anestesiólogo, quien usualmente tiene que tomar decisiones sobre el manejo perioperatorio, basado en dos o tres lecturas de PA realizadas en un período de horas.
- HTA sistólica aislada es ahora un fenómeno reconocido, como aquella situación en la que la PAD es normal, pero la PAS está elevada.Se ha visto que ésta corresponde a la mayoría de los casos de hipertensión en pacientes mayores de 50 años.12 Un reciente estudio prospectivo de 2000 pacientes programados para cirugía cardíaca electiva, examinó la asociación entre hipertensión arterial sistólica aislada y complicaciones cardiovasculares La HTA sistólica aislada se asoció con un pequeño, pero estadísticamente significativo aumento en la morbilidad perioperatoria. No hay estudios que evalúen el impacto de la HTA sistólica aislada en la morbilidad perioperatoria, en cirugía no cardíaca.13
Hay ciertas poblaciones especiales que se presentan para cirugía electiva, en las que la frecuencia de HTA es mayor:14
- Ancianos: 2/3 de los pacientes mayores de 65 años tienen presión arterial mayor de 160/90.
- Pacientes con enfermedad vascular periférica y/ o diabetes mellitus (40-60%).
- Raza y sexo: Los afroamericanos tienen una incidencia aumentada, mientras que las mujeres premenopáusicas podrían tener una incidencia disminuída de HTA.
Ciertos procedimientos quirúrgicos se han asociado con un riesgo aumentado de hipertensión postoperatoria: (15)
- Aneurisma de aorta abdominal 57%
- Cirugía vascular periférica 29%
- Intraperitoneal / intratorácica 8%
- Endarterectomía carotídea 20 - 80%
- Revascularización miocárdica 33 - 61%
- Otras: craneotomía, cirugía de fosa posterior, cirugía de cuello, terapia electroconvulsiva.
HIPERTENSIÓN ARTERIAL COMO UN FACTOR DE RIESGO PARA CIRUGÍA
En el pasado era aceptado que los pacientes hipertensos estaban frente a un riesgo elevado de complicaciones. En los años '20s la anestesia general era considerada un riesgo injustificable en el paciente hipertenso16 y posteriormente tomó fuerza la idea de que el paciente hipertenso era de alto riesgo de complicaciones cardiovasculares perioperatorias específicas. Esta idea se apoyó sobretodo por estudios realizados a finales de los años ´70s y comienzos de los´80s.
En el escenario perioperatorio, los estudios que relacionan HTA y riesgo de complicaciones cardiovasculares, no son concluyentes. Tanto la HTA aguda como crónica, han sido asociadas a una morbilidad cardiovascular aumentada en el perioperatorio, manifestada como mayor labilidad en las cifras tensionales, disrritmias, isquemia miocárdica o déficits neurológicos transitorios. Los cambios vasculares y en la masa miocárdica asociados a la HTA crónica, en sí mismos aumentan el riesgo de morbilidad cardiovascular.
De acuerdo con el estudio Framinghan, la HTA es uno de los factores más fuertemente asociados al desarrollo de enfermedad coronaria y los pacientes hipertensos tienen una incidencia mucho mayor de infarto miocárdico silente que la población general.17
Un estudio de Fox y Prys-Roberts mostró que el riesgo potencial de complicaciones en el paciente hipertenso sometido a cirugía era bastante alto. Estudiaron una población sometida a cirugía electiva no cardíaca y encontraron un 10.7% de complicaciones mayores postoperatorias en el grupo de pacientes hipertensos. Éstas incluían: infarto miocárdico, edema pulmonar, eventos cerebrovasculares y falla renal aguda. Estas complicaciones ocurrieron sólo en el 3.9% de los pacientes no hipertensos.18 Posteriormente, Goldman y Caldera, en un estudio de pacientes sometidos a cirugía electiva con anestesia general, no encontraron diferencias significativas en cuanto a mayor labilidad hemodinámica, ocurrencia de arritmias cardíacas, falla cardíaca o renal entre el grupo de pacientes con hipertensión leve a moderada, frente el grupo de pacientes no hipertensos.19
Numerosos estudios han mostrado que la HTA en estadíos I o II no son factores de riesgo independientes, para complicaciones cardiovasculares perioperatorias.(20) Prys-Roberts encontró que los hipertensos con control deficiente y una presión arterial media mayor o igual a 129.5 mmHg, presentaron una mayor incidencia de hipotensión y cambios electrocardiográficos sugerentes de isquemia miocárdica, durante el mentenimiento de la anestesia general. Recientemente, Hollenberg encontró que una historia de hipertensión era uno de los cinco mayores predictores de isquemia miocárdica postoperatoria. 21,22, 23
La dificultad para definir el papel de la HTA perioperatoria en la ocurrencia de complicaciones cardiovasculares, se debe básicamente a la imposibilidad de aislar la hipertensión de otros factores de riesgo. Se han señalado otros factores más fuertemente asociados con morbilidad cardiovascular perioperatoria, más allá del diagnóstico per se de hipertensión arterial: severidad de la hipertensión, presencia de daño a órganos blanco, presencia y magnitud de hipertrofia concéntrica ventricular izquierda, efectos adversos de la medicación antihipertensiva, entre otros.24,25
Un estudio reciente realizado por Lee y cols. identificó a la enfermedad coronaria, las fallas cardíaca y la renal como factores de riesgo para complicaciones cardíacas perioperatorias. La HTA pre existente per se podría ser de poca importancia, pero esto no le da licencia al anestesiólogo para ignorar el daño que ésta produce en los órganos blanco. 26
Un meta-análisis que recogió 30 estudios publicados entre 1978 y 2001, con un total de 12995 pacientes, buscó establecer una relación entre la hipertensión arterial y los eventos cardiovasculares perioperatorios.27 Las conclusiones de este estudio pueden resumirse así: Hay poca asociación clínicamente significativa entre una presión arterial de admisión menor de 180 mmHg de presión arterial sistólica (PAS) o 110 mmHg de presión arterial diastólica (PAD) y un mayor riesgo cardiovascular perioperatorio. Aquellos pacientes con cifras tensionales por encima de estos valores, son más susceptibles a isquemia perioperatoria, arritmias y labilidad hemodinámica.
De los estudios realizados podemos concluir que, ya sea directa o indirectamente, una historia de HTA crónica, aún si es tratada, se asocia con un riesgo de mayor morbilidad cardiovascular. Este riesgo sólo se hace significativo en el subgrupo de pacientes con HTA y presiones >/= 180/110 mmHg o en los pacientes no conocidos como hipertensos, que presenten estas cifras tensionales al momento de la admisión o en aquellos con daño orgánico a nivel renal, cerebral o coronario.28
HIPERTENSIÓN PERIOPERATORIA Y RIESGO ANESTÉSICO
El paciente hipertenso, una vez en cirugía, presenta ciertas particularidades que aumentan el grado de dificultad en el manejo anestésico y quirúrgico:
- Mayor labilidad hemodinámica, principalmente durante la inducción anestésica y en la fase de recuperación. Investigadores han demostrado que son las fluctuaciones exageradas en la presión arterial las que se asocian mayormente a complicaciones cardiovasculares tipo isquemia miocárdica, evidente en el registro electrocardiográfico, en especial los episodios hipotensivos (en especial si PA < 50% de los valores preoperatorios).
Efecto cardiodepresor y vasodilatador de los agentes anestésicos.
Menor tolerancia a la hipotensión por alteraciones en la autorregulación cerebral y renal: En los pacientes hipertensos la curva de autorregulación cerebral está desplazada a la derecha y esto, aunque protege al cerebro frente a súbitos aumentos de presión arterial, lo hace más vulnerable frente a la hipotensión. Así, cuando la presión arterial disminuye abruptamente, el paciente hipertenso mostrará signos de isquemia cerebral a niveles de presión arterial mayores que un paciente normotenso.
Alteraciones hidroelectrolíticas: El volumen sanguíneo total es normal en los casos de HTA leve y está disminuído en pacientes con HTA severa, lo que puede agravar una hipotensión producida por cardiodepresión o vasodilatación luego de la inducción anestésica. Un hallazgo frecuente en los pacientes hipertensos tratados con diuréticos tiacídicos es la hipokalemia. Diversos estudios han demostrado que la hipokalemia reduce la eficacia del tratamiento antihipertensivo.
Complicaciones órgano específicas de la HTA perioperatoria, no tratada o no controlada, son similares a aquéllas vistas en cualquier emergencia hipertensiva: morbilidad cerebral, hemorragia ocular, morbilidad cardíaca, complicaciones vasculares como resultado de ruptura de vasos o disección aórtica, disfunción renal.
Complicaciones quirúrgicas: desarrollo de hematomas en los sitios quirúrgicos y posibilidad de ruptura de anastomosis vasculares.
LA EVALUACIÓN PREOPERATORIA EN LA TOMA DE DECISIONES:
En la evaluación preoperatoria es necesario obtener la información que permita al anestesiólogo clasificar la HTA y responder a una serie de preguntas, que finalmente le ayudarán a decidir qué paciente puede proceder directamente a cirugía y cuál requerirá evaluaciones adicionales y manejo especializado.
1. ¿Cuál es la urgencia y el riesgo de la cirugía?:
Si la cirugía es urgente, ésta no debe retrasarse con el argumento de "controlar" la presión arterial. En estos casos, hay que evaluar el riesgo/ beneficio de proceder con la cirugía en un paciente con hipertensión no controlada, frente al riesgo/ beneficio de posponer una cirugía urgente para "controlar" la HTA.
Si la cirugía es electiva, hay que considerar si la HTA no controlada supondrá un riesgo adicional para el procedimiento en sí, como es el caso de la cirugía ocular, cirugía vascular o procedimientos neuroquirúrgicos.
Los procedimientos quirúrgicos de riesgo moderado o alto, con alteraciones importantes en la precarga y postcarga cardíaca, suponen un riesgo adicional en los pacientes hipertensos mal controlados.
2. ¿En qué estadío de la enfermedad se encuentra el paciente?
A excepción de los pacientes con PA ≥180/110 mmHg, con evidencia de disfunción en órganos blanco y otros factores de riesgo, la mayoría de los pacientes hipertensos pueden recibir anestesia en forma segura. Los datos epidemiológicos sugieren que los pacientes con HTA leve a moderada, pueden tolerar la anestesia y cirugía sin un incremento importante en el riesgo de eventos mórbidos mayores.29 De hecho, durante el perioperatorio, el hipertenso bien controlado se comporta en forma similar al paciente normotenso.
Hay estudios que sugieren que, en general, el curso anestésico de los pacientes hipertensos, pobremente controlados, se caracteriza por inestabilidad hemodinámica. Allman y col. evaluaron los electrocardiogramas basales de 325 pacientes programados para cirugía electiva no cardíaca. Encontraron que el 20% de estos pacientes, cursaron con alteraciones en el ST perioperatorio compatibles con isquemia silente. El único factor de riesgo que se asoció significativamente a este hallazgo, fue la presencia de presiones arteriales > 150/80 mmHg o diastólicas > 100 mmHg.30
3.¿Durante cuánto tiempo ha sido hipertenso?
Howell y col. observaron que una historia de hipertensión crónica estaba fuertemente asociada con muerte perioperatoria, por causas cardiovasculares. Es probable que la mayor duración de la enfermedad conlleve a un daño orgánico más grave.
4. ¿Cuál es la causa de la hipertensión? ¿Secundaria o primaria?
Debe sospecharse HTA de causa secundaria en los siguientes pacientes:
- Presión arterial sistólica > 180 mmHg o diastólica > 110 mmHg.
- Cuando la presión arterial no se controla a pesar de utilizar dos o más agentes antihipertensivos.
- Cuando un paciente hipertenso que estaba bien controlado empieza a tener valores de presión arterial progresivamente mayores.
- Cuando se presenta hipertensión de inicio súbito, paroxístico o lábil.
- Cuando la hipertensión comienza antes de los 25 años o después de los 50 años.
Cuando la historia clínica y el examen físico sugieren HTA secundaria, hay ciertos exámenes de laboratorio y gabinete que hay que evaluar en el preoperatorio: creatinina, glucosa, potasio, EKG y radiografía de tórax y preferiblemente contar con la evaluación de un internista o cardiólogo, para un adecuado control medicamentoso de los valores de presión arterial.
5. ¿Existe cualquier evidencia de daño orgánico?
El daño a órganos blanco como corazón, cerebro y riñón, secundario a la hipertensión, tiene tanto potencial (o quizás más) de causar morbilidad en el período perioperatorio como los valores altos de presión arterial per se. La tabla 3 muestra una guía para la evaluación preoperatoria de daño potencial en órganos blanco.
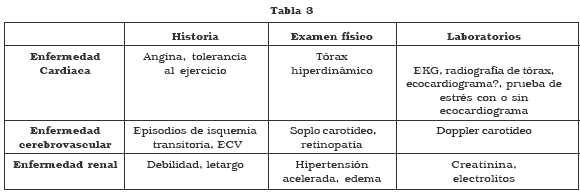
6.¿Qué medicamentos toma?
El paciente hipertenso bien controlado tiene menor labilidad transoperatoria de la presión arterial.
Los agentes antihipertensivos preoperatorios deben continuarse hasta el día de la cirugía inclusive. El retiro súbito de estos medicamentos puede precipitar una hipertensión de rebote y eventos miocárdicos isquémicos.31
7. ¿Hay algún nivel de presión arterial que deba alcanzarse antes de una cirugía electiva?
Con excepción de los hipertensos controlados en forma óptima, la mayoría se presentan a los quirófanos con cierto grado de HTA. Aunque de manera ideal los pacientes se deben intervenir únicamente cuando se han vuelto normotensos, esto no es siempre posible. Es difícil establecer niveles de presión arterial ideales, para el preoperatorio en el hipertenso conocido. Es suficiente decir que estos pacientes deberían ser tratados con una terapia antihipertensiva, que reduzca al mínimo los eventos hipertensivos en las actividades diarias del paciente. La presión arterial debe ajustarse a un nivel que esté cerca de la normal para la edad y peso del paciente y que no produzca síncope, angina o cambios en el ST.
8. ¿Debe posponerse una cirugía electiva en pacientes con hipertensión pobremente controlada?
No existe argumento alguno que justifique posponer una cirugía electiva sobre la base de una sola lectura de presión arterial, tomada en el preoperatorio, más aún si el paciente es un hipertenso que lleva meses o años con un adecuado control de su PA. Hay que recordar el fenómeno de la HTA de bata blanca.
En pacientes hipertensos conocidos y mal controlados, la práctica de posponer una cirugía electiva para tratar de "optimizar el control de la PA", se basa únicamente en la percepción de que éste puede tener un riesgo perioperatorio aumentado y que, por lo tanto, reducir la presión arterial en el período preoperatorio debe ser "una buena idea". Todavía no está claro si al posponer la cirugía en estos casos, conlleva a una reducción en el riesgo cardiaco perioperatorio.NO EXISTE NINGÚN NIVEL DE EVIDENCIA QUE SUSTENTE ESTA PRÁCTICA. 32
Chung y cols. examinaron la asociación entre ciertas condiciones médicas preexistentes y eventos adversos, en 17638 pacientes de cirugía ambulatoria. Ellos identificaron una mayor asociación entre hipertensión preexistente y eventos cardiovaculares perioperatorios. Sin embargo, ningún paciente presentó eventos cardiovasculares mayores, tales como muerte o infarto miocárdico perioperatorio. La mayoría de los eventos cardiovasculares reportados fueron episodios de hipertensión transoperatoria, aunque también hubo eventos de hipotensión o arritmias.33
Hay poca evidencia referente al manejo de los pacientes que concurren a cirugía con PA ≥ 180/ 110 mmHg al momento de la admisión. Posiblemente, los mejores datos provienen del estudio original de Prys-Roberts y cols. En la población de estudio, la mayoría de los pacientes presentaban estos valores de PA a la admisión. Este estudio encontró un riesgo aumentado de labilidad cardiovascular e isquemia miocárdica perioperatoria, en los pacientes con HTA pobremente controlada. Sin embargo, la muestra utilizada en este estudio (34 pacientes) fue muy pequeña para determinar si estadísticamente la incidencia de eventos cardíacos en esta población era significativa.
El estudio Framingham arrojó evidencia de que los pacientes con PA ≥ 180/110 mmHg tienen un riesgo cardiovascular aumentado. Sobre la base de estos datos, coincidimos con algunos autores en sugerir apropiado posponer una cirugía electiva, si el paciente presenta al momento de la admisión cifras tensionales ≥ 180/110 mmHg, especialmente si hay evidencia de otras comorbilidades asociadas. Sin embargo, vale la pena aclarar que esta recomendación la hacemos con base en la evidencia de riesgo en pacientes no quirúrgicos.
Independientemente de la posibilidad de morbilidad cardíaca perioperatoria, asociada a hipertensión mal controlada, es importante tener en cuenta otros factores que podrían verse afectados, si el paciente desarrolla cifras tensionales críticas durante la cirugía. Esto es particularmente cierto, como ya se mencionó, en cirugía vascular, neuroquirúrgica y oftalmológica. Basaly y cols. en un estudio reciente, encontró que el riesgo de desarrollar hemorragia intracraneal postcraneotomía está aumentado en los pacientes que presentan HTA (PA ≥ 160/90) en el transoperatorio y postoperatorio temprano.
CATEGORÍAS DE HIPERTENSIÓN ARTERIAL PREOPERATORIA
El anestesiólogo evalúa a los pacientes en circunstancias diferentes a las que lo ve un internista o un cardiólogo. Usualmente, se trata de una evaluación única en un paciente que espera un procedimiento invasivo, doloroso o riesgoso. Seguramente, este no es el mejor escenario para clasificar a un paciente como hipertenso o no. Como es necesario tener un punto objetivo de partida, el valor de presión arterial que se considera al instante de clasificar al paciente, es la presión arterial registrada al momento de la admisión hospitalaria. Este valor nos da una idea de cómo responde el paciente en circunstancias de estrés, esté o no clasificado como hipertenso, ya que este grupo incluirá tanto a pacientes normotensos usuales, como a hipertensos no diagnosticados e hipertensos conocidos. Recientes análisis sugieren que la PAS y la presión de pulso son indicadores más confiables de riesgo cardiovascular, que la PAD. 34
La clasificación preoperatoria puede simplificarse como aparece en la figura 2.
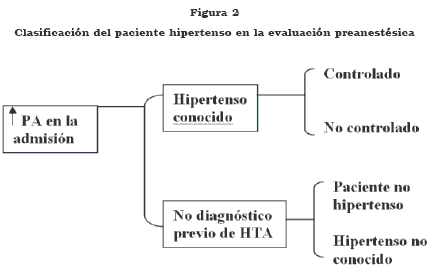
Un estudio de pacientes quirúrgicos, reveló que aquéllos con elevada presión arterial al momento de la admisión, que no fueron tratados, presentaron las alzas más importantes de presión arterial asociadas a la laringoscopia y a la intubación orotraqueal, en comparación con pacientes normotensos o hipertensos bien controlados. En contraste, los pacientes con presión arterial normal al momento de la admisión o HTA adecuadamente tratada, tuvieron un curso perioperatorio sin complicaciones.35
TOMA DE DECISIONES: PACIENTE HIPERTENSO PROGRAMADO PARA CIRUGÍA
Frente a un paciente hipertenso programado para cirugía, el anestesiólogo puede enfrentar dificultades en la toma de decisiones respecto a su manejo perioperatorio, en especial si el paciente se encuentra hipertenso al momento de la admisión. Las opciones disponibles para el anestesiólogo son: ignorar los valores de PA y proceder con la anestesia y la cirugía; iniciar un tratamiento para el control agudo de la PA; posponer la cirugía por un período de varias semanas, para permitir un mejor control de la PA.
Existe evidencia de que el uso agresivo de drogas para lograr un rápido control de la PA en el preoperatorio, se asocia con una morbimortalidad aumentada.36 En el caso de que se decida posponer la cirugía, ¿cuánto tiempo debe mantenerse el paciente con la PA controlada, antes de ser llevado nuevamente a cirugía?
Veamos un enfoque racional a este dilema:
La Asociación Americana del Corazón y el Colegio Americano de Cardiología (AHA/ACC), establecieron que una PA ≤ 180/110 mmHg, no es un factor de riesgo independiente para complicaciones cardiovasculares perioperatorias.
Los pacientes hipertensos clasificados en estadíos I y II con PA < 180/110 mmHg sin evidencia de daño orgánico terminal y que posean una buena tolerancia al ejercicio (según la clasificación de la New York Heart Association, NYHA), con o sin tratamiento antihipertensivo pueden ser sometidos a cirugía sin ninguna prueba adicional (figura 3). En este grupo, el control de la presión arterial en el transoperatorio resulta ser más importante que el control preoperatorio. En pacientes sin diagnóstico previo de HTA, cuyo registro de presión arterial al momento de la admisión lo clasificó dentro del estadío I, el inicio de la terapia antihipertensiva puede retrasarse hasta después de la cirugía, para evitar crear inestabilidad hemodinámica en el perioperatorio.

Para los pacientes hipertensos clasificados en estadío I y II con PA < 180/110 mmHg con evidencia de daño en órganos blanco (enfermedad renovascular, cerebral o coronaria), la estrategia de manejo preoperatorio puede ser: (figura 4)
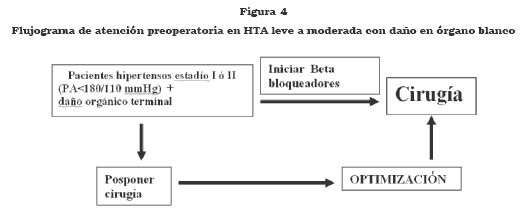
Posponer la cirugía hasta lograr optimizar el estado metabólico (corregir hipokalemia, hipomagnesemia) y ajustar la terapia antihipertensiva de forma que la presión arterial pueda reducirse a valores cercanos a 140/90, durante varias semanas antes de la cirugía.
Continuar con la cirugía iniciando betabloqueadores en el preoperatorio.
Todo paciente del cual se sospeche tiene hipertensión secundaria debe posponerse la cirugía y referirlo a un especialista, para un diagnóstico y tratamiento preoperatorio adecuado.
En los pacientes con HTA ≥ 180/110 mmHg, la cirugía electiva debe aplazarse para permitir un control adecuado de la presión arterial, para lo cual el paciente debe ser referido a su médico de cabecera (figura 5). Las guías de la AHA/ACC establecen que este grupo de pacientes debería recibir control antihipertensivo, antes de cirugía.37 Hay evidencia de que la terapia antihipertensiva y el control de la frecuencia cardíaca por varias semanas a meses, puede reducir la morbilidad en el perioperatorio.
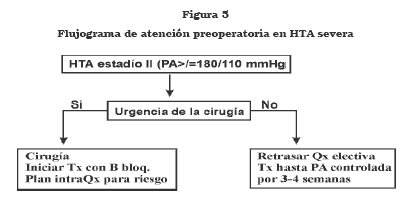
La cirugía se pospondrá hasta que se logre alcanzar y mantener cifras tensionales por debajo de 170/110 (si el tiempo lo permite, alrededor de 140/ 90) durante 3 - 4 semanas, para permitir la normalización de algunos cambios vasculares propios de la HTA, incluyendo la hipertrofia ventricular izquierda. Si la cirugía es urgente, la presión arterial puede ser controlada usando una técnica anestésica adecuada y por medio de antihipertensivos de rápida acción, recordando no producir reducciones más allá del 20% de las cifras tensionales usuales del paciente. La terapia con betabloqueadores, por períodos tan cortos como un día hasta inclusive 90 minutos antes de la cirugía, puede reducir significativamente la incidencia de HTA intraoperatoria e isquemia miocárdica, así como morbilidad cardíaca postoperatoria.38,39,40
Si la cirugía debe realizarse en menos de 7 a 10 días, es mejor no aumentar la dosis de los antihipertensivos que usualmente toma el paciente, porque el control agudo puede aumentar la labilidad intraoperatoria de la presión arterial. En este caso, los betabloqueadores resultan agentes especialmente atractivos.
Si en el procedimiento quirúrgico se anticipan alteraciones de orden mayor en la precarga o postcarga cardíaca, es mejor tener al paciente con presiones arteriales controladas, por lo menos, 4 a 8 semanas antes de la cirugía. El riesgo del procedimiento quirúrgico determinará qué intervenciones adicionales ha de requerir el paciente, previo a la cirugía.41
Si el procedimiento no es urgente, pero se considera que el paciente está "en las mejores condiciones para ser operado", a pesar de las cifras tensionales elevadas, se podrá proceder a la cirugía tomando en cuenta las siguientes precauciones: Monitorización invasiva de la PA para cirugías mayores, intervención farmacológica activa en el transoperatorio para mantener la PA en el rango de 20% de la PA basal preoperatoria. Si no hay contraindicación, iniciar manejo con Beta bloqueadores en el período preoperatorio. La monitorización cardiovascular deberá continuarse durante el período postoperatorio hasta que haya seguridad de que el paciente está hemodinámicamente estable.27
CONCLUSIONES
La hipertensión arterial es una causa principal de muerte e incapacidad y es la patología preoperatoria más frecuente en el paciente quirúrgico.
El paciente que llega hipertenso a la sala de cirugía, enfrenta al anestesiólogo a la responsabilidad de decidir si se debe o no proceder con la cirugía. El principal problema surge en aquellos pacientes que llegan a una cirugía electiva con PA ≥ 180/ 110 mmHg.
Señalar una cifra de presión arterial, por encima de la cual deba cancelarse una cirugía electiva, resulta muy limitante dada la existencia de otros factores a considerar, como lo son: estado funcional del paciente, riesgo implícito del procedimiento quirúrgico, experiencia del anestesiólogo y del cirujano, entre otras.
Se sugieren lineamientos generales que, junto al juicio clínico, nos ayudan a tomar este tipo de decisiones: el hipertenso leve a moderado sin otra morbilidad añadida, puede proceder a su cirugía sin un aumento significativo en el riesgo de morbilidad cardiovascular perioperatoria. El hipertenso severo o el paciente con sospecha de hipertensión secundaria, que no haya sido estudiado adecuadamente, requiere atención adicional en la terapia antihipertensiva y evaluación complementaria. El período de espera entre la adecuada optimización de la presión arterial y el procedimiento quirúrgico, dependerá del tipo de cirugía, de la presencia de otras comorbilidades y del estado general del paciente.
BIBLIOGRAFÍA
1. American Heart Association. Heart Disease and Stroke Statistics - 2003 Update. Dallas, Tex: American Heart Association; 2002. [ Links ]
2. Ibrahim M, Chobanian AV, Horan M y col.: Hypertension prevalence and the status of awareness, treatment and control in the United States. Hypertension 7:457,1985. [ Links ]
3. Artusio JF.: Hypertension. En: Yao FS, Artusio JF: Anesthesiology - Problem Oriented Patient Management. Cuarta edición, Lippincot- Raven, Filadelfia, pág 596- 600, 1998. [ Links ]
4. Chobanian AV, Bakris GL, Black HR, et al. The Seventh Report of the Joint National Committee on Prevention, Detection, Evaluation, and Treatment of High Blood Pressure: the JNC 7 report. JAMA 2003; 289: 2560-72 [ Links ]
5. The Joint National Commitee on Prevention, Detection, Evaluation and Treatment of High Blood Pressure: The sixth report of the Joint National Commitee on Prevention, Detection, Evaluation and Treatment of High Blood Pressure. Arch Intern Med 157:2413-2448, 1997. [ Links ]
6. Colombo JA, O'Connor Ch.: Perioperative hypertension and outcome. En: Anesthesiology Clinics of North America, vol 17, No 3 ; 581-591, sept 1999. [ Links ]
7. Miller ED, Fleisher LA: Antihypertensive therapy. En: Kaplan JA: Cardiac Anesthesia, cuarta edición, Filadelfia, WB Saunders Company, pág. 161-175, 1991. [ Links ]
8. Mangano DT.: Perioperative Cardiac morbidity. Anesthesiology 72:153-184, 1990. [ Links ]
9. Fleisher LA, Barash P.: The Adult Patient. En: Estefanous FG: Cardiac Anesthesia: Principles and Clinical Practice, J.B. Lippincott Company, Filadelfia, pág 763-778, 1994. [ Links ]
10. Braunwald E: Heart Disease, V edición. Filadelfia, WB Saunders, pág. 807-839, 1997. [ Links ]
11. Pickering TG, Coats A, Mallion JM, Mancia G, Verdecchia P. Blood pressure monitoring. Task force V: white-coat hypertension. Blood Press Monit 1999; 4: 333- 41 [ Links ]
12. Franklin SS, Jacobs MJ, Wong ND, L'Italien GJ, Lapuerta P. Predominance of isolated systolic hypertension among middle-aged and elderly US hypertensives: analysis based on National Health and Nutrition Examination Survey (NHANES) III. Hypertension 2001; 37: 869-74 [ Links ]
13. Aronson S, Boisvert D, Lapp W. Isolated systolic hypertension is associated with adverse outcomes from coronary artery bypass grafting surgery. Anesth Analg 2002; 94: 1079-84 [ Links ]
14. Kannel WB.: Blood pressure as a cardiovascular risk factor. JAMA 275:1571-1576, 1996. [ Links ]
15. Murray M.: Perioperative hypertension: evaluation and management. ASA Refresher Courses in Anesthesiology 512, 2001. [ Links ]
16. Prys-Roberts C: Hypertension and anesthesia - fifty years on (edit). Anesthesiology 50:281-284, 1979. [ Links ]
17. Kannel WB, Abbott RD.: Incidence and prognosis of unrecognized myocardial infarction. An update on the Framinghan Study. NEJM 311:1144-1147,1984. [ Links ]
18. Fox P, Prys-Roberts C: Anaesthesia and the hypertensive patient. Br J Anaesth 46:575,1974. [ Links ]
19. Goldman L, Caldera DL.: Risks of general anesthesia and elective operation in the hypertensive patient. Anesthesiology 50:285-292, 1979. [ Links ]
20. Mangano DT: Perioperative cardiac morbidity: Anesthesiology 72: 153-184, 1990. [ Links ]
21. Hollenberg M, Mangano DT, Browner WS y col.: Predictors of postoperative myocardial ischemia in patients undergoing non cardiac surgery. JAMA 268:205- 209, 1992. [ Links ]
22. Prys-Roberts y col: Studies of anaesthesia in relation to hypertension: cardiovascular responses of treated and untreated patients. Br J Anaesth 43: 12-137, 1971. [ Links ]
23. Rao TK, Jacobs KH, El-Etr AA.: Reinfarction following anesthesia in patients with myocardial infarction. Anesthesiology 59:499-505, 1983. [ Links ]
24. Howell SJ, Hemming AE, Allman KG y col.: Predictors of postoperative myocardial ischemia: The role of the intercurrent arterial hypertension and other cardiovascular risk factors. Aneaesthesia 52:107-111, 1997. [ Links ]
25. Cooperman M, Pflug B, Martin EW Jr y col.: Cardiovascular risk factors in patients with peripheral vascular disease. Surgery 84:505-509, 1978. [ Links ]
26. Lee TH, Marcantonio ER, Mangione CM, et al. Derivation and prospective validation of a simple index for prediction of cardiac risk of major noncardiac surgery. Circulation 1999; 100: 1043-9 [ Links ]
27. S. J. Howell, J. W. Sear, P. Foëx: Hypertension, hypertensive heart disease and perioperative cardiac risk. British Journal of Anaesthesia, 2004, Vol. 92, No. 4 570-583 [ Links ]
28. Martin DE, Shanks GE: Strategies for the preoperative evaluation of the hypertensive patient. En: Anesthesiology Clinics of North America, vol 17, No 3;529-548, sept 1999. [ Links ]
29. Rivera AM: La hipertensión arterial y sus implicaciones para el anestesiólogo. Rev. colomb. anestesiol. 23:183-194, 1995. [ Links ]
30. Allman KG, Muir A, Howeell SJ y col.: Resistant hypertension and preoperative silent myocardial ischaemia in surgical patients. Br J Anaesth 73:574- 578, 1994. [ Links ]
31. Prichard BWC: the syndrome associated with the withdrawal of beta adrenergic receptor blocking drugs. Brit J Cin Pharm 13:337, 1982. [ Links ]
32. Casadei B; Abuzei H.: Is there rationale for deferring elective surgery with poorly controlled hypertension? J Hypertens 2005 Jan;23(1):19-22. [ Links ]
33. Chung F, Mezei G, Tong D. Pre-existing medical conditions as predictors of adverse events in day-case surgery. Br J Anaesth 1999; 83: 262-70 [ Links ]
34. Franklin SS, Khan SA, Wong ND, Larson MG, Levy D. Is pulse pressure useful in predicting risk for coronary heart disease? The Framingham heart study.Circulation 1999; 100: 354-60 [ Links ]
35. Bedford RF, Feinstein B: Hospital admission blood pressure, a predictor for hypertension following endotracheal intubation. Anesth Analg 59, 357, 1980. [ Links ]
36. Varon J, Marik PE. The diagnosis and management of hypertensive crises. Chest 2000; 118: 214-27 [ Links ]
37. Eagle KA, Berger PB, Calkins H, et al. ACC/AHA guideline update for perioperative cardiovascular evaluation for noncardiac surgery. A report of the American College of Cardiology/American Heart Association Task Force on Practice Guidelines (Committee to Update the 1996 Guidelines on Perioperative Cardiovascular Evaluation for Noncardiac Surgery). 2002. [ Links ]
38. Weiner SM, Wiklund RA.: Preoperative assessment of cardiac patients for non cardiac surgery. Problems in anesthesia, Vol10, No 2,137-152, 1998. [ Links ]
39. Levy J.: Treatment of perioperative hypertension. En: Anesthesiology Clinics of North America, 567-579, sept 1999. [ Links ]
40. Stone JG, Sear JW, Johnson LL y col.: Risk of myocardial ischaemia during anaesthesia in treated and untreated hypertensive patients. Br J Anaesth 61:675-679,1988. [ Links ]
41. Tjoa HI, Kaplan NM.: Treatment of hypertension in the elderly. JAMA 264:1015-1018,1990. [ Links ]
42. Pignone M, Mulrow CD: Using cardiovascular risk profiles to individualize hypertensive treatment. BMJ 322:1164-1166,2001. [ Links ]
43. Wallace A, Layug B, Tateo L y col.: Prophylactic atenolol reduces postoperative myocardial ischemia. Anesthesiology 88:7-17,1998. [ Links ]
44. Zaugg M, Tagliente T, Lucchinetti E y col.: Beneficial effects from B adrenergic blockade in elderly patients undergoing noncardiac surgery. Anesthesiology 91:1674- 1686, 1999. [ Links ]
45. Basali, Ayman M.D.; Mascha, Edward J. M.S.; Kalfas, Iain M.D.; Schubert, Armin M.D. M.B.A. Relation between Perioperative Hypertension and Intracranial Hemorrhage after Craniotomy. Anesthesiology: Volume 93(1) July 2000 pp 48-54. [ Links ]













