Services on Demand
Journal
Article
Indicators
-
 Cited by SciELO
Cited by SciELO -
 Access statistics
Access statistics
Related links
-
 Cited by Google
Cited by Google -
 Similars in
SciELO
Similars in
SciELO -
 Similars in Google
Similars in Google
Share
Colombian Journal of Anestesiology
Print version ISSN 0120-3347
Rev. colomb. anestesiol. vol.35 no.2 Bogotá Jan./Apr. 2007
Investigación Clínica
Cefalea post-punción en pacientes sometidas a cesárea bajo anestesia subaracnoidea.
Eficacia de la posición sentada versus decúbito lateral.
Ensayo clínico controlado.
Alejandro Bayter1, Fabián Ibáñez2, Mario García3, Héctor Julio Meléndez4
1 MD, esp. Anestesiología y Reanimación, UIS; anestesiólogo, Clínica El Pinar, Bucaramanga.
2 MD, esp. Anestesiología y Reanimación, UIS; anestesiólogo, Coomedes Hospital Universitario de Santander, HUS, Bucaramanga.
3 MD, esp. Anestesiología y Reanimación, UIS; anestesiólogo, Clínica Teleton, Bogotá; est, Física pura, Universidad Nacional.
4MD, esp. Anestesiología y Docencia Universitaria, sub-especialista en UCI, Magister en Epidemiología, profesor asociado UIS.
RESUMEN
Objetivos: Determinar si existen diferencias en la incidencia de cefalea post-punción dural (CPPD) en relación con la posición en la cual se realiza la punción: sentada vs. decúbito lateral izquierdo (DLI).
Métodos: Se diseñó un ensayo clínico controlado (ECC), doblemente cegado, utilizando dos grupos y 202 pacientes. La CPPD se evaluó siguiendo los criterios clínicos validados para este diagnóstico. El monitoreo, los medicamentos (bupivacaína 0,5%, 10 mg + 25 µg de fentanil) y el tipo de aguja (25G de Q), se estandarizaron para los dos grupos.
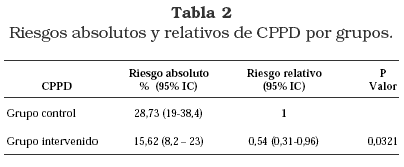
Resultados: La posición DLI fue eficaz para disminuir la incidencia de CPPD en 45% reduciendo su incidencia de 28,73% en posición sentada a 15,62% en DLI, con un riesgo relativo de 0,54 (IC95% 0,31-0,96 p= 0,0321). El modelo de predicción demostró que no sólo la posición sino la experiencia del anestesiólogo, adicionado al éxito en el primer intento también se comporta como factor protector para CPDD, con RR de 0,45 (IC 95% 0,26 – 0,76), p=0,003.
Conclusiones: La población obstétrica sometida a cesárea bajo anestesia subaracnoidea en posición DL presenta menor riesgo de CPPD, cuando se compara con igual técnica de anestesia realizada en posición sentada.
Palabras claves: cefalea post-punción dural, anestesia subaracnoidea, obstetricia, cesárea. Ensayo clínico controlado.
SUMMARY
Objectives: To determine the incidence of postdural puncture headache in connection with the position in which is carried out the punction: sitting vs. left lateral decubitus (DLI).
Methods: In a prospective randomized double -blind controlled trial we investigated the effect of position in which is carried out the punction: sitting vs. left lateral decubitus (DLI). Using two groups and 202 patients. The CPPD was evaluated following the clinical approaches validated for this diagnostic. The monitoring, the medications (bupivacaina 0,5% ,10 mg+25 µg fentanyl ) and the needle type (25G of Q), they were standardized for the two groups.
Results: The position DLI was effective to diminish the incidence of CPPD in 45% reducing its incidence of 28,73% in seated position to 15,62% in DLI, with a relative risk of 0,54 (IC95% 0,31-0,96 p = 0,0321). The predictor model demonstrated that not alone the position but the anesthesiologist’s experience added to the success in the first attempts, also behaves as protective factor for CPDD, with RR 0,45 (IC:95% 0,26 - 0,76) p = 0,003.
Conclusions: The obstetic population subjected to caesarean section, under spinal anesthesia in DL presents minor risk of CPPD, when it is compared equal anesthesia technique carried out in seated position.
Key words: postdural puncture headache, spinal anesthesia, obstetrics, caesarean section. controlled clinical trial.
INTRODUCCIÓN Y OBJETIVOS
Una de las complicaciones neurológicas más frecuentes de la anestesia neuroaxial es la cefalea post punción dural (CPPD). La incidencia reportada en la literatura de CPPD después de anestesia subaracnoidea varía entre el 3% y el 61% de acuerdo con la población, el tipo de aguja y el calibre de la misma. No hay estudios en la literatura que comparen el efecto de la posición y su relación con la incidencia de CPPD.1-6
En la actualidad, en muchas instituciones, la anestesia subaracnoidea es la técnica de elección en la paciente obstétrica llevada a operación cesárea. En la literatura disponible no existe un soporte epidemiológico que oriente sobre la relación entre la posición y el riesgo de desarrollar CPPD.
Un estudio tipo casos y controles encontró una asociación significativa entre la posición en la cual se aplica la anestesia, el uso del fentanil y el riesgo de presentar CPPD, hallazgo que dió origen al presente estudio en el cual queremos determinar si este hecho es incidental o tiene origen racional fundamentado en estudios analíticos.7
Existe un mayor riesgo reportado de CPPD en pacientes obstétricas comparado con otros grupos de población susceptibles de anestesia subaracnoidea3; esto justifica que la presente investigación se desarrolle en dicho grupo de población.
La mayoría de reportes de incidencia de CPPD, se hace con base en pacientes que consultan5 (cefalea intensa) y son muy pocos los estudios que realizan algún tipo de seguimiento de esta entidad, por lo cual creemos que los valores reportados en la literatura pudieran estar subestimando la realidad.
El objetivo del presente estudio es determinar si existen diferencias en la incidencia de CPPD, en maternas sometidas a anestesia subaracnoidea, cuando se realiza la punción espinal en posición sentada versus decúbito lateral.
MATERIALES Y MÉTODOS
Tipo de estudio
Con el objetivo de determinar si existen diferencias en la incidencia de CPPD en relación con la posición en la cual se realiza la punción: sentada vs. decúbito lateral izquierdo (DLI), diseñamos el presente estudio tipo ensayo clínico controlado.
La población blanco la constituyen pacientes del Hospital Universitario de Santander cuya terminación de embarazo a criterio del médico tratante fue llevada a cabo por operación cesárea electiva o urgente.
Se conformaron al azar dos grupos: un grupo control al cual se le realiza la punción subaracnoidea en posición sentada, y un grupo objeto de la intervención, al cual se le realiza la punción subaracnoidea en posición decúbito lateral izquierdo. Se incluyeron pacientes mayores de 16 años, ASA I,II,III, para cesárea urgente o electiva, sin contraindicaciones para anestesia regional, sin antecedentes de alergia a los anestésicos locales y con teléfono fijo, móvil o domicilio accesible para su seguimiento. Se excluyeron aquellos que no aceptaron participar en el estudio, pacientes con antecedentes de CPPD, y pacientes que habían recibido previamente técnicas de analgesia peridural o subaracnoidea.
Tamaño de la muestra
Dado que no existen en la literatura ensayos clínicos controlados que relacionen la incidencia de cefalea post punción con la posición de aplicación de la anestesia subaracnoidea (sentada vs DLI), tuvimos en cuenta el estudio de casos Y controles de Meléndez y cols7, en donde se reporta una incidencia de CPP mayor en las pacientes en posición sentada (60%), un RR de 0,58 cuando se realiza la técnica en DLI. Se calcula el tamaño de la muestra según la formula de Fleiss8 considerando un error a=0.05 y un poder del 90% Se requieren 90 pacientes por grupo. Se ajusta un 10% adicional para pérdidas lo cual arroja un total de 208 pacientes.
Variable resultado. La cefalea postpunción dural (CPPD) es definida como aquella cefalea que ocurre posterior a un abordaje neuroaxial, bien sea, vía epidural ò subaracnoidea, y que característicamente se empeora con la bipedestación y se alivia con el decúbito, en el marco de un paciente a quien se le descarte cualquier otra causa subyacente y confirmada por entrevista y examen físico por anestesiólogo.
Se obtuvieron datos respecto a la edad en años, peso en kilogramos, clasificación ASA, edad gestacional en semanas, diagnóstico que amerita cirugía, escolaridad en años de estudio, tiempo quirúrgico en minutos, número de punciones, nivel anestésico según prueba de sensibilidad con algodón evaluado a los 15 minutos después de la administración de la anestesia, nivel de entrenamiento del anestesiólogo según su año de residencia o si era titulado, cantidad de sangrado en ml, y tiempo al inicio de la deambulación (en horas) a partir del momento de aplicada la anestesia. Igualmente se documentaron todos los posibles eventos adversos como náuseas, mareos, hipotensión (TAS <90 mmHg), bradicardia (FrC<50). Estas variables se tabularon en el instrumento de recolección de datos.
Una vez se identificaron las pacientes elegibles y que cumplieron con los criterios de inclusión, se asignaron a los diferentes grupos (intervenido: posición decúbito lateral y grupo control: posición sentada), con base en una tabla de asignación al azar generada por computador. La secuencia de asignación aleatoria se realizó antes del inicio de recolección de las pacientes.
La técnica anestésica se estandarizó para ambos grupos, con la sola diferencia de la intervención propuesta (posición). Las pacientes se canalizaron con catéter Nº16; se realizó prehidratación con 1500 ml de lactato de Ringer, máximo 20 minutos antes de la punción subaracnoidea; se utilizó el monitoreo hemodinámico estándar recomendado por la ASA, más sonda vesical; la punción se realizó inicialmente en espacio L3-L4, si fue fallida se procedió a realizar nuevo intento un espacio por encima del inicial, pero se registraba. Se utilizó para la punción subaracnoidea aguja tipo quincke No. 25 G y el bisel de la aguja se introdujo en el sentido de fibras de la duramadre. La masa anestésica constó de 10 mg de bupivacaína pesada al 0,5% (Bupirop Ropshon T.) más 25 µg de fentanilo. Posterior a la punción espinal, la paciente se ubicó en decúbito supino más cojín de desplazamiento uterino en la cadera derecha para disminuir la posibilidad de compresión aorto-cava.
El anestesiólogo a cargo fue autónomo en la conducción del acto anestésico con el objeto de compensar los problemas hemodinámicos o respiratorios a que hubo lugar. Todos los medicamentos utilizados intraoperatoriamente y su dosificación quedaron debidamente tabulados en la base de datos y hoja de record. La analgesia postoperatoria se inicio al final de la cirugía con dipirona 50 mg/kg cada seis horas, más diclofenaco, 75 mg IM cada 12 horas.
Se realizó seguimiento intrahospitalario hasta que la paciente fue dada de alta, y se continuó el seguimiento telefónico al tercero y séptimo día postoperatorio. Los diagnósticos presuntivos de CPPD hechos por vía telefónica se confirmaron o descartaron personalmente mediante visita domiciliaria y examen físico y se concretó la conducta terapéutica de acuerdo con la seriedad de los síntomas
Por razones lógicas, el doble cegamiento sólo se realizó para el investigador que realizaba el seguimiento intra y extrahospitalario, quien desconocía el grupo al cual correspondió cada paciente. Por otro lado, el cuestionario de seguimiento contó con preguntas rígidas con el objeto de no permitir la presunción de la posición con base en la información recolectada durante las entrevistas de seguimiento. También estuvo cegado el epidemiólogo que analizó la información.
Una vez se identificaron las pacientes elegibles y que cumplieron con los criterios de inclusión, se asignaron a los diferentes grupos (anestesia subaracnoidea aplicada en posición decúbito lateral y anestesia subaracnoidea aplicada en posición sentada), con base en una tabla de asignación al azar generada por computador. La secuencia de aleatorización se realizó antes del inicio de recolección de las pacientes.
Análisis estadístico
Se construyó una base de datos en Access 2000 con la codificación necesaria y previa validación de los datos; se exportó a Stata 9,09 para su análisis. Las características clínicas de las pacientes son descritas usando medias y proporciones y su respectivo intervalo de confianza al 95%. Después de verificar la distribución normal, el análisis de datos fue realizado mediante el test de la t y el test exacto de Fischer con su significancia al 0,05. Se usaron para evaluar las diferencias entre las variables dicotómicas y continúas respectivamente. 10,11,12 El RR de CPPD y de eventos adversos fue estimado para cada grupo de tratamiento. El RR e IC 95% fueron usados para medir la eficacia de la intervención comparada con el grupo control. Se realizó análisis univariado, bivariado y, por último se realizó regresión logística, esta última con el fin de evaluar los efectos independientes de los posibles factores de riesgo clínicos para la presencia de CPPD, un valor de p<0,05 fue considerado significativo, seguidamente se realizó bondad de ajuste del modelo final. Todo el análisis se realizó bajo el principio de intención de tratamiento.
RESULTADOS
El presente estudio fue aprobado por el Comité de Ética de la Institución y el consentimiento informado fue firmado por todos los pacientes. De un total de 202 pacientes, 19 (10 grupo control y 9 del intervenido) fueron excluidas del análisis final debido a falta de seguimiento (9,4% de pérdida). Los grupos quedaron distribuidos de la siguiente manera: grupo control (1) = 87 pacientes, grupo intervenido (2) = 96 pacientes. No hubo diferencias significativas en las características basales, con excepción del numero de punciones y la experiencia del anestesiólogo, los cuales se tuvieron en cuenta para los análisis subsiguientes. La edad promedio fue de 24.55 años y el peso promedio fue de 65.67 kilos (tabla 1).
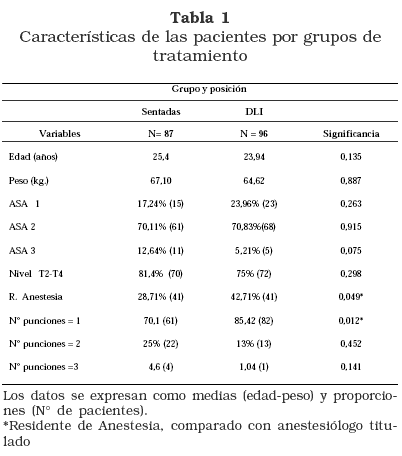
La incidencia global de CPPD fue de 21,85%, siendo mayor en el grupo control (28,73%) comparado con el intervenido (15,62%) p=0,036, con un RR de 1,84 (1,04-3,25) (tabla 2).
La evaluación de la severidad de la CPPD se realizó según escala análoga verbal, permitiéndonos establecer que no hay diferencias en esta evaluación, y la incidencia de CPPD grave (posiblemente la que hace consultar a la paciente) en posición sentada fue de 3,44% vs. 3,30% en el grupo intervenido p= 0,442, resultados que serán objeto de discusión (tabla 3).

El seguimiento nos permitió evaluar que el diagnóstico de CPPD se presentó un RR mayor a las 24 horas para las pacientes del grupo control RR=6,62 IC95% 0,813-53,9, p=0,077, incidencia mayor a las 48 horas para ambos grupos, sin diferencias entre ambos RR 1, en promedio del 68%. En el seguimiento extrahospitalario sólo se presentó un caso.
Es importante recalcar que siendo el número de punciones una variable importante en este tipo de estudios, los pacientes con más de dos punciones no presentaron cefalea, lo cual nos permitió analizar esta variable en forma categórica (punción única y más de una punción)
El análisis bivariado evidenció que el número de punciones, experiencia del anestesiólogo, LEV y sangrado fueron significativos; esto motivó la creación de una nueva variable que incluía punción única por anestesiólogo titulado o residente. Se presentaron menores riesgos absolutos y relativos para CPPD cuando la técnica incluye posición DLI, punción única, anestesiólogo titulado que realiza una sola punción, LEV transquirúrgico entre 2.500 y 4.000 ml y sangrado quirúrgico menor de 600 ml. No hubo diferencias significativas con el nivel alcanzado, realizar la anestesia en fase activa de trabajo de parto, uso de analgesia previa, de fármacos vasopresores, sedantes durante el IOP y dolor IOP (tabla 4).

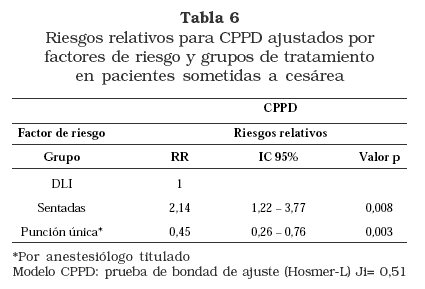
Seguidamente se realizó análisis de regresión logística binomial con las variables anteriores buscando un modelo de predicción que nos explique los riesgos de CPPD; se obtuvo que sólo el grupo y la experiencia del anestesiólogo mostraban valor significativo. El número de punciones no fue significativo, posiblemente por efecto del tamaño muestral (tabla 5)

En el modelo final sólo se incluyeron el grupo y la punción única realizada por anestesiólogo titulado: la técnica en posición DLI se comporta como factor protector al presentar un riesgo de 2,14 veces menor de presentar CPPD comparado con la posición sentada. Cuando la técnica es realizada por anestesiólogo titulado y sólo requiere una punción, ésta se comporta como factor protector RR= 0,46 (p=0,003, IC95% 0,26-0,46) La prueba de bondad de ajuste de Hosmer-Lemeshow evidenció adecuada correlación entre los valores observados y los esperados (P=0,51) (tabla 6).
Eventos adversos y uso de drogas intraoperatorias. Se presentó una incidencia global de hipotensión del 24,6%; fue mayor pero no significativa en el grupo control, en el cual se presento significativamente mayor riesgo de vómito. No hubo diferencias significativas respecto a náuseas, temblor, ansiedad, disnea, tiempo quirúrgico, uso de vasopresores, atropina, analgésicos IOP, ansiolíticos, dolor intraoperatorio, ni eventos adversos sobre los neonatos de acuerdo a la evaluación del APGAR. (tabla 7).

DISCUSIÓN Y CONCLUSIONES
No hay ensayos clínicos controlados previos que comparen la incidencia de CPPD teniendo en cuenta la posición de la administración de la anestesia en pacientes sometidas a cesárea.
El diseño de nuestro estudio nos permitió demostrar que la posición DLI fue eficaz para disminuir la incidencia de CPPD en 45% en comparación con la posición sentada, utilizando agujas 25 tipo Q. Este hallazgo es consistente con el estudio de casos y controles que se esta realizando en un hospital regional que nos reporta una incidencia de CPPD mayor en los pacientes en posición sentada (67%)7, lo cual podría ser explicado porque la presión hidrostática en el sitio de la punción es mayor en la paciente en posición sentada que en la paciente en decúbito lateral, dado que la presión hidrostática depende de la altura de la columna de LCR al sitio de la punción y de la densidad del mismo.
A pesar de tener 9% de pérdidas (previamente calculadas), éstas se balancearon entre los dos grupos y no alteró el resultado final al colocarlos en el escenario de los mejores y los peores resultados posibles.
En nuestro estudio, la incidencia global de CPPD fue de 21,85%, comparado con otros estudios, que van desde el 4,9% demostrada por Vallejo MC y col.13, hasta el 25%5, lo cual puede ser explicado porque llevamos a cabo un seguimiento activo a 7 días, con el fin de identificar las pacientes que desarrollan CPPD leve, moderada y grave; y en los estudios que reportan incidencias más bajas sólo identifican las pacientes que consultan por CPPD grave, tipo de cefalea en la cual nosotros encontramos una incidencia de 3,44% en posición sentada y 3,3% en posición DLI, valores que son concordante con los reportes de la literatura14-20.
A pesar de esta incidencia de CPPD, creemos que su valor, no contraindica el uso de anestesia regional para cesárea, debido a que esta técnica ofrece menor morbimortalidad en esta población, comparado con la anestesia general. Si se presenta la CPPD esta no implica incapacidad mayor para la paciente, pues su mayor incidencia es entre leve y moderada, la cual cede con reposo, hidratación y analgésicos no opioides.
Aunque nuestro trabajo no se diseñó para evaluar la experiencia del anestesiólogo, nuestros resultados son concordantes con los hallazgos de la literatura en la cual esta experiencia, adicionada a punción única, se comportan como factor de protección para CPPD.
En nuestro estudio no encontramos relación entra la incidencia de CPPD y el número de punciones como variable aislada, lo cual no se correlaciona con los hallazgos de la literatura13,21, posiblemente debido al bajo número de pacientes a las cuales se les realizó más de una punción, que pudieron ser insuficientes para encontrar una diferencia estadísticamente significativa.
Se presentó una incidencia global de hipotensión del 24,6%, mayor pero no significativa en el grupo control. Incidencia similar a la reportada del 25% en el ECC de Meléndez y col.22(25%).
La incidencia de vómito encontrada, evidenció un mayor riesgo en el grupo en posición sentada comparado con DLI, con riesgo absoluto significativo de 1,34 y 1,29 (p=0,035) respectivamente, sin poder tener nosotros explicación científica y sólo la mayor probabilidad de efectos hemodinámicos con el cambio de posición.
No hubo diferencias significativas respecto a náuseas, temblor, ansiedad, disnea, tiempo quirúrgico, uso de vasopresores, atropina, analgésicos IOP, ansiolíticos, dolor intraoperatorio, eventos adversos sobre los neonatos de acuerdo a la evaluación del APGAR, ni con el nivel anestésico obtenido entre los grupos de estudio, el cual estuvo entre T2 y T4. Estos efectos adversos no representan un aumento en el riesgo de morbilidad y mortalidad perioperatoria relacionada con la técnica anestésica.
De la totalidad de las CPPD encontradas, sólo 1 paciente no respondió al manejo médico farmacológico, y requirió tratamiento intervencionista y exitoso con parche hemático, lo cual corresponde a un 0,02%.
En posteriores investigaciones se debe evaluar la incidencia de CPPD teniendo en cuenta la intensidad de la CPPD, posición de la administración de la anestesia con el uso de agujas de menor calibre, y diferentes tipos de punta que han demostrado una disminución significativa en la incidencia de su presentación13,18,19,21,23.
Este estudio nos permite darle validez a nuestros hallazgos y recomendar la posición DLI en la administración de la anestesia subaracnoidea con aguja 25 tipo Quincke, obteniendo menor riesgo global de presentación de CPPD.
BIBLIOGRAFIA
1. Dittman M, Schafer HG, Ultrich J, Bond-Taylor W. Anatomical re-evaluation of lumbar dura mater with regard to post spinal headache. Effect of dural puncture. Anaesthesia 1988;43:635-7. [ Links ]
2. Dittman M, Schafer HG. Renkl F. Greve I. Spinal anaesthesia with 29 gauge Quincke point needles and post-dural puncture headache in 2378 patients. Acta Anaesthesiol Scand 1994;38:691-3 [ Links ]
3. Meeks SK. Postpartum headache. In: Chestnut DH 8ed. Obstetric anaesthesia. Principles and practice. St Louis Mosby: 1994. p. 606-20 [ Links ]
4. Peter T, Saramin E, Galinski, Laurence Takeuchi, Stefan Lucas, Carmen Tamayo, Alejandro R.Jadad. PDPH is a common complication of neuraxial blockade in parturients: a meta-analysis of obstetrical studies. Can J Anesth 2003; 50:5; pp 460-469. [ Links ]
5. D.K Turnbull, D.B Shepherd. Post-dural puncture headache: pathogenesis, prevention and treatment. British Journal of Anaesthesia 2003; 91(5): 718-29. [ Links ]
6. Choi et al. PDPH is a common complication of neuroaxial blockade in parturients: a meta-analysis of obstetrical studies. Can J Anaesth. 2003 May;50(5):460-9 [ Links ]
7. Meléndez H, Figueroa LH. Asociacion entre la posicion , el uso del fentanyl y el desarrollo de cefalea postpunción dural. Comunicación personal. Trabajo en Fase Final. [ Links ]
8. Fleiss Joseph L. Statistical methods for rates y proportions 2da. Ed. Cap. 2 33-49 [ Links ]
9. StataCorp. 2004. Stata Statistical Software: Release 9.0. College Station, TX: Stata Corporation [ Links ]
10. Greenland S. Introduction to Regression Modeling en Modern Epidemiology. Second edition 1998. Ed. Lippincott Williams & Wilkinscap. Buenos Aires Argentina. Cap.21, Págs.401-432 [ Links ]
11. Rothman K, Greenland S. Precision and Validity of studies, en Modern Epidemiology. Second edition 1998. Ed. Lippincott Williams & Wilkinscap. Buenos Aires Argentina. Cap.8, Págs.119-133 [ Links ]
12. Greenland S. Basic Methods for Sensitivity Analysis and External Adjustment, en Modern Epidemiology. Second edition 1998. Ed. Lippincott Williams & Wilkinscap. Buenos Aires Argentina. Cap.19, Págs.344-346. [ Links ]
13. Vallejo MC, Mandell GL, Sabo DP, Ramanathan S. Postdural puncture headache. A randomized comparison of five spinal needles in obstetric patients. Anesth Analg 2000; 91: 916-20. [ Links ]
14. Wang LP & Schmidt JF. Central nervous side effects after lumbar puncture. A review of the possible pathogenesis of the syndrome of postdural puncture headache and associated symptoms. Danish Medical Bulletin 1997; 44:79-81. [ Links ]
15. Brownridge P. The management of headache following accidental dural puncture in obstetric patients. Anaesthesia and Intensive Care 1983; 11:4-15. [ Links ]
16. Wulf HF. The centennfal of spinal anesthesia. Anesthesiology 1998;89:500-6. [ Links ]
17. Vandam LD, Dripps RD. Long term follow up of patient who received 10.098 spinal anesthetics. JAMA 1956; 161:586-91. [ Links ]
18. Snyder GE, Person DL, Flor CE, Wilden RT. Headache in obstetrical patients; comparison of Whitacre needle versus Quincke needle. Anesthesiology 1989; 71: A860 [ Links ]
19. Reina MA, de Leon-Casasola OA. Lopez A, De Andres J, Martin S, Mora M. An in vitro study of dural lesions [ Links ]
20. Halpern S, Preston R. Postdural puncture headache and spinal needle design. Metaanalyses. Anesthesiology 1994; 81:1376-83 [ Links ]
21. Seeberger M, Kautmann M, Staender S et al. Repeat dural punctures increase the incidence of post dural puncture headache. Anaesthesia and Analgesia 1996; 82: 302-305. [ Links ]
22. Meléndez FH, Gamarra G, Fernandez C, Dulcley R. Eficacia del fentanyl adicionado a Bupivacaina en el dolor IOP en cesarea bajo anestesia subaracnoidea. Rev. colomb. anestesiol. 33: 161, 2005. [ Links ]
23. Reynolds F. O’Sullivan G. Lumbar puncture and headache. “atraumatic needle” is a better term than “blunt needle”. British Med J: 1998; 316: 1018. [ Links ]
Otras lecturas Recomendadas
1. Jones RJ. The role of recumbancy in the prevention and treatment of postspinal headache. Anesth Analg 1974; 53:788-95.
2. Gorelick PB, Zych D. James Leonard Corning and the early history of spinal puncture. Neurology 1987; 37: 672-4.
3. Hart JB, Whitacre RG. Pencil point needle in the prevention of post-spinal headache. JAMA 1951; 147: 657-8.
4. Greene HM. Lumbar puncture and the prevention of post puncture headache. JAMA 1926; 86:391-2.
5. Grant R, Condon B, Hart I, Teasdale GM. Changes in intracranial CSF volume after lumbar puncture and their relationship to post-LP headache. J Neurol Neurosurg Psychiatry 1991; 54:440-2.
6. Cruickshank RH, Hopkinson JM. Fluid flow through dural puncture sites. An in vitro comparison of needle point types. Anesthesia 1989; 44:415-18.
7. Hannerz J, Ericson K, Bro Skejo HP. MR imaging with gadolinium in patients with and without post lumbar puncture headache. Acta Radiol 1999; 40:135-41.
8. Brownridge P. The management of headache following accidental dural puncture in obstetric patients. Anaesthesia and Intensive Care 1983; 11:4-15.
9. Wulf HF. The centennfal of spinal anesthesia. Anesthesiology 1998; 89: 500-
10. Vandam LD, Dripps RD. Long term follow up of patient who received 10.098 spinal anesthetics. JAMA 1956; 161: 586-91.
11. Snyder GE, Person DL, Flor CE, Wilden RT. Headache in obstetrical patients; comparison of Whitacre needle versus Quincke needle. Anesthesiology 1989; 71: A860
12. Halpern S, Preston R. Postdural puncture headache and spinal needle design. Metaanalyses. Anesthesiology 1994; 81:1376-83
13. Reynolds F. O’Sullivan G. Lumbar puncture and headache. «atraumatic needle» is a better term than «blunt needle». British Med J: 1998; 316: 1018.
14. Norris MC, Leighton BL and DeSimone CA. Needle bevel direction and headache after inadvertent dural puncture. Anaesthesiology 1989; 70: 729-731.
15. Fink BR, Walker S. Orientation of fibers in human dorsal lumbar dura mater in relation to lumbar puncture. Anesth Analg 1989; 69:768-72
16. Lybecker H. MOller J and Nielsen H. Incidence and prediction of postdural puncture headache. A prospective study of 1021 spinal anaesthesias. Anaesthesia and Analgesia 1990; 70:389-394.













