Services on Demand
Journal
Article
Indicators
-
 Cited by SciELO
Cited by SciELO -
 Access statistics
Access statistics
Related links
-
 Cited by Google
Cited by Google -
 Similars in
SciELO
Similars in
SciELO -
 Similars in Google
Similars in Google
Share
Colombian Journal of Anestesiology
Print version ISSN 0120-3347
Rev. colomb. anestesiol. vol.41 no.2 Bogotá Apr./June 2013
https://doi.org/10.1016/j.rca.2013.01.006
http://dx.doi.org/10.1016/j.rca.2013.01.006
Investigación científica y tecnológica
Sedación con propofol y remifentanilo para la ultrasonografía endobronquial con punción-aspiración en tiempo real
Sedation with propofol and remifentanil for real-time endobronchial ultrasound needle aspiration
Esther Vila a,*, Anna Masesa, Enrique Velaa, Luis Moltoa, Albert Sanchez-Fontb, Víctor Curullb y Lluís Gallarta
a Seruicio de Anestesiología, Rare de Salut Mar, Institut de Recerca Hospital del Mar (IMIM), Universität Autònoma de Barcelona, Barcelona, España
b Seruicio de Neumología, Pare de Salut Mar, Institut de Recerca Hospital del Mar (IMIM), Universität Autònoma de Barcelona, Barcelona, España
* Autor para correspondencia: Servei d'Anestesiologia, Pare de Salut Mar, Passeig Marítim 25, 08003 Barcelona, España. Correos electrónicos: EVilaBarriuso@parcdesalutmar.cat, cat35021evb@comb.cat (E. Vila). © 2012 Sociedad Colombiana de Anestesiología y Reanimación. Publicado por Elsevier España, S.L. Todos los derechos reservados.
INFORMACION DEL ARTICULO
Historia del artículo: Recibido el 19 de junio de 2012 Aceptado el 23 de enero de 2013
On-line el 26 de marzo de 2013
Resumen
Introducción: Para la óptima realización de la ultrasonografía endobronquial (USEB) lineal es imprescindible que el paciente esté sedado para que se mantenga tranquilo, no tosa ni se mueva y el endoscopista trabaje cómodamente con un buen rendimiento de la exploración. Actualmente la técnica anestésica no está estandarizada y varía desde una anestesia general a una sedación. El objetivo del presente trabajo es conocer la dosificación, la seguridad y la satisfacción de la sedación endovenosa con propofol y remifentanilo e identificar los posibles factores predictivos de tos durante el procedimiento.
Pacientes y métodos: Se estudió prospectivamente a los pacientes a quienes se realizó la USEB bajo sedación en un hospital de tercer nivel.
Resultados: Se realizó la USEB a 90pacientes bajo sedación con remifentanilo y propofol, a una velocidad de infusión de 0,13 (0,09-0,17) ixgkg-1 min^1 y 2,34 (1,5-3,6) mgkg-1 h_1, respectivamente. El 81% de los pacientes tosieron en algún momento de la exploración. En el 8% de los pacientes se interrumpió el procedimiento puntualmente por tos y desaturación. No se registraron complicaciones graves directamente relacionadas con la sedación. El nivel de satisfacción del neumólogo y del paciente con el procedimiento fue excelente o bueno en la mayoría de casos. No se observó relación estadísticamente significativa entre el número de episodios de tos durante la ecobroncoscopia y las variables test de la tos, ser tosedor habitual, hábito tabáquico o grado de severidad de la EPOC.
Conclusiones: La sedación con remifentanilo y propofol realizada por un anestesiólogo permite realizar la USEB lineal en ventilación espontánea aunque con una elevada incidencia de tos y desaturación, siendo esta última la complicación más frecuente. No se encontraron factores predictivos de la tos durante el procedimiento.
Palabras clave: Endosonografía, Propofol, Anestesia, Broncoscopia.
© 2012 Sociedad Colombiana de Anestesiología y Reanimación. Publicado por Elsevier España, S.L. Todos los derechos reservados.
Abstract
Introduction: Optimal linear endobronchial ultrasound (EBUS) outcomes require sedation to ensure that the patient remains calm, immobile, and does not cough, and so that the bronchoscopist can work comfortably. The choice of anesthesia techniques, on a spectrum ranging from general anesthesia to sedation, is not standardized. The aims of this study were to determine doses, safety and satisfaction for intravenous sedation with propofol and remifentanil, and identify potential predictors of coughing during the procedure, and determine patient and bronchoscopist satisfaction with the procedure.
Patients and methods: The prospective study included patients undergoing EBUS under sedation in a tertiary hospital.
Results: A total of 90 patients underwent EBUS under sedation with remifentanil and propofol, at infusion rates of 0,13 (0,09-0,17) g kg-1 min^1 and 2.34 (1.5-3.6) mg kg-1 Lr1, respectively. Just over four fifths of the patients (81%) coughed at some point during the ultrasound procedure. In 8% of patients the procedure was promptly discontinued due to coughing and desaturation. There were no major complications directly related to sedation. Bronchoscopists and patients rated their satisfaction with the procedure as excellent or good in most cases. There was no statistically significant relationship between the number of coughing episodes during the procedure and any of the following variables: positive cough test, a habitual cough, tobacco dependence, or severity of chronic obstructive pulmonary disease.
Conclusions: Remifentanil and propofol administered by an anesthesiologist enabled spontaneously breathing patients to undergo linear EBUS, although with a high incidence of coughing and particularly desaturation. No predictors for coughing during EBUS were identified.
Keywords: Endosonography, Propofol, Anesthesia, Bronchoscopy.
© 2012 Sociedad Colombiana de Anestesiología y Reanimación. Published by Elsevier España, S.L. All rights reserved.
Introducción
La punción aspirativa transbronquial (PATb) guiada por eco-broncoscopia o ultrasonografía endobronquial (USEB) lineal es un procedimiento mínimamente invasivo de gran utilidad para el diagnóstico de adenopatías y tumoraciones mediastínicas1. Presenta una menor morbilidad y costo inferior a la mediastinoscopia2'3, y la indicación principal es la estadificación de los pacientes con cáncer de pulmón1"8.
En la USEB lineal se emplea un ecobroncoscopio flexible que incorpora un transductor ecográfico en el extremo distal que permite la visión ecográfica simultáneamente a la endoscópica. Asimismo, permite llevar a cabo punciones cito-histológicas bajo control ultrasonográfico en tiempo real4'8'9.
La técnica anestésica utilizada en la USEB no está estandarizada y varía sustancialmente en función del centro y de la persona que la realiza. Inicialmente la exploración se realizaba bajo anestesia general e intubación orotraqueal o mascarilla laríngea10'11. Recientemente, la mejoría en la curva de aprendizaje y en la preparación del paciente ha reducido el tiempo de exploración y con ello se ha constatado una tendencia creciente a reemplazar la anestesia general por una sedación12. La sedación durante la USEB es compleja, ya que deben conseguirse 2 objetivos opuestos: tolerar la exploración sin tos ni movimientos y evitar la depresión respiratoria, ya que la vía aérea no está libre para poder ser ventilada.
Hay pocas publicaciones sobre los fármacos y dosis ideales para la sedación. Por ello, este trabajo se propone como objetivos conocer la eficacia y la seguridad de la sedación intravenosa con propofol y remifentanilo para la realización de la USEB, así como identificar los posibles factores predictivos de tos durante el procedimiento.
Pacientes y métodos
Población
Se han examinado prospectivamente y de forma consecutiva todos los pacientes a quienes se les practicó una PATb guiada por USEB lineal para el estudio de adenopatías o masas mediastínicas entre enero de 2009 y junio de 2010 mediante sedación con remifentanilo y propofol. Se excluyeron los pacientes menores de 18 años, previamente intubados o portadores de una traqueostomía, no colaboradores o alérgicos a alguno de los fármacos administrados. El estudio fue aprobado por el Comité Ético de Investigación Clínica del centro (2011/4544/1).
Procedimiento
Todas las exploraciones fueron realizadas por el mismo bron-coscopista, mientras que la sedación se llevó a cabo por 3 anestesiólogos siguiendo un protocolo estandarizado. Todos los pacientes fueron valorados en la visita preoperatoria y acudían con un ayuno mínimo de 6 h. La mayoría de exploraciones se llevaron a cabo en régimen ambulatorio. Una hora antes del procedimiento se administraban 5 mg de diazepam sublingual como premedicación ansiolítica y 1 mg de atropina intramuscular. A su llegada a la Unidad de Endoscopia Respiratoria se le administraba la anestesia tópica con 5 ml de lidocaína al 2% nebulizada a 6-8 l/min durante 10 min, seguida de 5 ml de una solución de lidocaína líquida al 2% para hacer gárgaras. Se monitorizó la electrocardiografía continua, la presión arterial incruenta y la saturación periférica de la hemoglobina (SpO2) mediante pulsioximetría (Dash 2500, General Electric). La oxigenoterapia se administraba mediante cánula nasal para intentar conseguir una SpO2 superior al 97%. Transcurridos 20 min de la anestesia tópica de la cavidad oral se colocaba una cánula orofaríngea (modelo Williams), reforzando la anestesia local con lidocaína en spray al 10% en caso de intolerancia. La administración de 1 mg de midazolam se realizó a criterio del anestesiólogo en función de la ansiedad que refiriese el paciente. A continuación se iniciaba la infusión continua de propofol y remifentanilo, sin administración de bolo inicial con el objetivo de mantener al paciente tranquilo, en ventilación espontánea y con respuesta a estímulos verbales o táctiles. Se inició la perfusión de remifentanilo y propofol a 0,1 µgkg-1 min-1 y 2mgkg-1h-1, respectivamente. Pasados 5 min del inicio de la sedación y siempre y cuando el nivel de sedación fuera el deseado, se iniciaba la exploración instilando a través del endoscopio (modelo: BF-UC180F Olympus, Tokyo) 5 ml de lidocaína al 2% sobre las cuerdas vocales, 2,5 ml en la tráquea y 2,5 ml en cada bronquio principal.
Si el paciente se movía o tosía repetidamente, se aumentaba la perfusión de remifentanilo 0,5 µgkg-1min-1;si pasados 5 min no se obtenía la respuesta clínica deseada, se aumentaba la perfusión de propofol 1mgkg-1 h-1. Si a pesar de dichas medidas persistían la tos y/o el movimiento del paciente, la modificación de la velocidad se realizaba a criterio del anestesiólogo hasta alcanzar los valores máximos de 0,25 µgkg-1 min-1 de remifentanilo y 5 mgkg-1 h-1de propo-fol. Por el contrario, ante un episodio de apnea, desaturación o sedación excesiva se paraban puntualmente las perfusiones y, una vez corregido el episodio, se disminuía la velocidad de infusión previa de remifentanilo 0,5 µgkg-1 min-1 y de propofol 1mgkg-1 h-1.
Finalizada la exploración, se registraba el grado de satisfacción del neumólogo y del paciente con el procedimiento anestésico, a la vez que se recogían el número de episodios de tos e interferencia de los mismos con la técnica endoscópica y la intensidad del dolor durante la prueba.
Variables en estudio
Las variables registradas fueron:
1) Dosificación de los fármacos administrados.
2) Número de episodios de tos y desaturación durante la exploración. El cálculo de la frecuencia de episodios de tos durante el procedimiento se realizó agrupando los episodios de tos en 4 categorías en función del número de accesos de tos presentados: 0-5, 6-10, 11-20 y más de 20 accesos de tos. La desaturación se definió como un descenso de la SpC>2 < 90% durante más de un minuto, manteniendo en todo momento la FIC2 y el sistema de oxigenación.
3) Factores que pudieran predecir la presencia de tos: test de la tos, historia de tos habitual, hábito tabáquico, presencia y gravedad de la EPCC. El test de la tos se realizaba haciendo toser al paciente una vez tras una inspiración profunda, considerando el test positivo cuando la tos se repite después del primer golpe de tos13. Se efectuó antes de administrar la lidocaína nebulizada. Se consideró tos habitual, crónica o recurrente cuando se prolongaba más de 8 semanas. El hábito tabáquico se registró clasificando a los sujetos en 3 categorías: a) no fumadores: sujetos que nunca han fumado; b) fumadores: sujetos que en el momento de la encuesta declaran que fuman a diario o de forma ocasional, y c) ex fumador: sujetos que dejaron de fumar antes de los 6 meses previos a la broncoscopia. La obstrucción al flujo aéreo del paciente con EPCC se definió por la espirometría cuando el cociente FEV1/FVC posbroncodilatación era menor de 0,7 (o por debajo del límite inferior de la normalidad en sujetos mayores de 60 años).
La gravedad de la EPCC se basó en la clasificación espiro-métrica e incluye 4 estadios: estadio i, leve (FEV1% > 80); estadio ii, moderado (FEV1% > 50 y <80); estadio m,grave (FEV1% > 30 y < 50), y estadio iv, muy grave (FEV1% < 30)14,15.
4) Grado de satisfacción del neumólogo y del paciente con el procedimiento. La sedación fue evaluada por el endos-copista como excelente (inmejorable), buena (realización del procedimiento con escasas incidencias), regular (puede realizarse el procedimiento pero se alarga debido a incidencias), deficiente (múltiples incidencias que obligan a interrumpir el procedimiento) y mala (no puede empezarse el procedimiento por mala tolerancia). La satisfacción del paciente se evaluó al final de la ecobroncoscopia, preguntando al paciente si volvería a repetir el tipo de sedación en caso necesario.
5) Intensidad del dolor durante la exploración. Se midió la intensidad de dolor al final del procedimiento con una escala visual analógica (EVA), considerando 0 la ausencia de dolor y 10 el dolor más intenso posible.
6) Duración del procedimiento. La duración de la USEB se contabilizaba desde la introducción del ecobroncoscopio en la boca hasta su retirada, mientras que la sedación se consideró desde que se iniciaba la administración de anestésicos mediante las bombas de infusión hasta que se suspendían por finalización de la exploración. La duración del procedimiento no especifica el número de punciones realizadas e incluye el tiempo de espera del análisis anatomopatológico in situ de las muestras.
7) Complicaciones de la sedación o el procedimiento.
Análisis estadístico
Las variables categóricas se han descrito con frecuencias absolutas y porcentajes, y las variables cuantitativas, con media y desviación estándar o mediana y percentiles 25 y 75 según si la variable presentaba una distribución normal o no. Para comprobar si existía relación entre 2 variables categóricas se han utilizado las pruebas de x2 o exacta de Fisher según condiciones de aplicación. Para cuantificar la relación entre variables cuantitativas se ha utilizado la correlación Rho de Spearman o el test de U de Mann-Whitney. En todos los análisis se han considerado como estadísticamente significativos valores de p<0,05. Los análisis fueron realizados con el programa estadístico SPSS 15.0 (SPSS Inc, Chicago).
Resultados
Se estudiaron 90 pacientes, cuyas características demográficas y clínicas se muestran en la tabla 1.
El 48% de los pacientes fueron premedicados con lmg de midazolam endovenoso. La dosis de inicio de la sedación fue de 0,1 µgkg-1 min-1 de remifentanilo y 2mgkg~1 hr1 de pro-pofol. El tiempo transcurrido desde el inicio de la sedación hasta el inicio de la prueba fue de 7 (5-10) min. La mediana de la velocidad de infusión de remifentanilo y propofol fue de 0,13 (0,09-0,17) ixgkg-1 min^1 y 2,34 (1,5-3,6) mgkg-1 h-1, respectivamente. La duración de la sedación fue de 52 (38-65) min, y la de la USEB, de 40 (25-51) min.
Durante la realización de la ecobroncoscopia 74 pacientes (81%) tosieron en algún momento de la exploración. De los pacientes que tosieron, 5 (6,7%) lo hicieron al introducir la cánula orofaríngea y 56 (75,6%) al pasar el ecobroncoscopio por las cuerdas vocales. En 58 (78,3%) casos la exploración se llevó a cabo sin interrupciones a pesar de la tos. En los 16 pacientes restantes (21,6%) la tos obligó a interrumpir puntualmente el procedimiento, y en 4 casos (5,4%) se tuvo que retirar transitoriamente el ecobroncoscopio por imposibilidad de continuar con la exploración. En todos ellos se pudo proseguir una vez estabilizado el paciente.
El test de la tos se realizó a 78 pacientes (86,6%). En 24 casos (31%) el test de la tos fue positivo, y en 54 (69%), negativo.
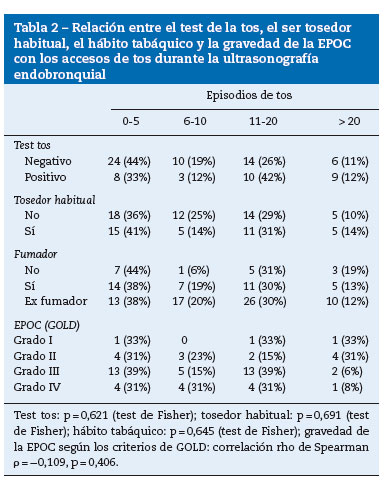
Treinta y seis pacientes (40%) presentaban tos habitual. No se observó relación estadísticamente significativa entre el número de episodios de tos durante la endoscopia y las siguientes variables: test de la tos positivo, ser tosedor habitual, hábito tabáquico o grado de severidad de la EPOC (tabla 2). Tampoco se observó ninguna asociación entre las dosis de remifentanilo y propofol con la tos (correlación Rho de Spearman: p = 0,012, p = 0,907, y p = 0,1, p = 0,3 para el remifentanilo y el propofol, respectivamente). En cambio, sí mostraron una relación directa estadísticamente significativa entre el test de la tos positivo y ser tosedor habitual (test x2> P < 0,001).
El 52% de los pacientes presentaban criterios de EPOC (índice de Tiffeneau < 70), de los cuales 3 correspondieron al tipo i de la escala GOLD, 13 al tipo n, 33 al tipo m y 13 al tipo iv.
Cuarenta y tres pacientes (47,8%) presentaron algún episodio de desaturación (SpO2<90%); en 29 enfermos se registraron hasta un máximo de 3 episodios, en 9 pacientes entre 4 y 8 episodios y en 5 pacientes >8 episodios de desaturación. De los enfermos que presentaron desaturación, 12 se recuperaron espontáneamente al aumentar el aporte de oxígeno; en 31 casos además se hicieron maniobras de sublu-xación de la mandíbula, con lo que mejoró la oxigenación, exceptuando en 3 pacientes, que fue necesario asistirlos con ventilación manual e interrumpir la ecobroncoscopia. En ningún caso se precisó intubación orotraqueal para controlar la vía aérea.
Se observó una tendencia a presentar más episodios de desaturación en los pacientes que presentaban una menor saturación basal de oxígeno (Sp02 < 97) (p = 0,04).
No se objetivó ninguna asociación entre las dosis de remifentanilo, propofol y la premedicación con los episodios de desaturación (test de Mann-Whitney: p = 0,69 remifentanilo, p = 0,82 propofol, y test x2: p = 0,51 para la premedicación). Tampoco observamos relación entre la premedicación y la dosificación de remifentanilo y propofol (test de Mann-Whitney: p = 0,4 y p = 0,2, respectivamente).
El nivel de satisfacción del neumólogo con el procedimiento fue calificado como excelente en 37 casos, bueno en 42, regular en 10 y deficiente en un caso.
Todos los pacientes excepto uno refirieron que volverían a hacerse la exploración en un futuro si fuera necesario. El 93% cuantificó el dolor de la ecobroncoscopia con una EVA de 0, y el 7% restante puntuó la EVA 0-4.
Como complicaciones mayores se registraron 2 arritmias al finalizar la exploración, una fibrilación auricular rápida y una taquicardia paroxística supraventricular que cedieron con cardioversion eléctrica y masaje carotídeo, respectivamente. Un paciente presentó una hemorragia mínima autolimitada con la toma de muestras. No hubo ningún ingreso imprevisto como consecuencia de las complicaciones.
Discusión
Este estudio describe el procedimiento utilizado para la sedación en la USEB lineal en nuestro centro. La técnica se ha realizado con un excelente grado de aceptación tanto de bron-coscopistas como de pacientes. La mayoría de los enfermos tosieron durante el procedimiento, sin que se hayan podido encontrar factores predictivos de esta respuesta.
En la última década las sociedades científicas recomiendan la sedación y la anestesia tópica de la orofaringe durante la realización de una fibrobroncoscopia16"19. Esta sedación es imprescindible con los nuevos procedimientos de ecografía endobronquial, debido a que son más prolongados e invasivos y deben minimizarse la tos y los movimientos del paciente para poder llevar a cabo la toma de muestras cito-histológicas mediante la PATb. La tos es considerada por el paciente como el principal problema durante la broncoscopia20. Para el endoscopista también supone un inconveniente, ya que se pierden las referencias ecográficas y se enlentece el procedimiento, y si la tos tiene lugar durante la punción puede lesionar estructuras mediastínicas y disminuye el rendimiento de la prueba. Para paliar la tos se han empleado diferentes fármacos con propiedades antitusígenas, como la hidrocodona, el dextrometorfano, los opiáceos, la codeína, etc., con resultados dispares16'21"28.
Desde la aparición de la ecobroncoscopia, la técnica anestésica ha ido variando. Slonim11 consideró que la anestesia general con tubo endotraqueal o mascarilla laríngea proporcionaba unas condiciones excelentes de trabajo para el endoscopista. Sarkiss10 también consideró que era imprescindible una anestesia general debido al mayor tamaño del instrumental de la USEB respecto al fibrobroncoscopio convencional10'29. Con la anestesia general se evita la tos y disminuyen el broncoespasmo y el laringoespasmo, que son las complicaciones menores más frecuentemente descritas, pero en contraposición limita el estudio dinámico de las cuerdas vocales, que solo puede hacerse con el paciente consciente.
Con la introducción de la USEB en nuestro centro se solicitó la colaboración de un anestesiólogo. Por nuestra experiencia previa en la USEB radial30 y en la endoscopia digestiva, consideramos que la sedación con propofol y remifentanilo era la técnica de elección.
Las dosis iniciales de sedación tomadas como referencia fueron las empleadas habitualmente en nuestro centro en la colangiografía retrógrada endoscópica, ajustadas posteriormente a las necesidades clínicas de cada caso. No se administraron bolos de propofol porque, según nuestra experiencia, favorecen la depresión respiratoria, y creemos que este fue el motivo principal por el que solo el 3,3% de los pacientes requirieron ventilación manual.
En el grupo de pacientes presentado no se observó ninguna relación entre las dosis de propofol y remifentanilo administradas y los episodios de desaturación. Esta ausencia de asociación sorprendió a los autores, porque parece que debería ser el factor más influyente en la desaturación. Cabe destacar que en nuestro grupo de pacientes el 48% de ellos presentaron al menos un episodio de desaturación, y que en 14 casos se fueron repitiendo a lo largo del procedimiento. La incidencia de desaturación la consideramos muy elevada para poder decir que la sedación es segura, especialmente si tenemos en cuenta que se consideró desaturación el valor de Sat02 <90%. A pesar de estos resultados, en la mayoría de casos la desaturación se resolvió aumentando el aporte de oxígeno y no fueron necesarias medidas más agresivas, como la intubación oro traqueal.
Tampoco hubo relación entre las dosis de sedación y el número de accesos de tos. No esperábamos este resultado, porque parece que una sedación más superficial favorecería la tos, mientras que una sedación excesiva la disminuiría pero conllevaría mayor desaturación. Se intentaron identificar los factores que pudieran predecir qué pacientes presentarían mayor número de accesos de tos durante la realización del procedimiento. En primer lugar, el test de la tos. Un test de la tos positivo indica que existen secreciones bronquiales, por lo que el paciente podría presentar mayor reactividad bronquial. No obstante, no hemos podido confirmar dicha hipótesis, y el test de la tos no se mostró como un factor predictivo de la tos durante el procedimiento. El tabaquismo y la presencia de tos habitual tampoco fueron factores predictivos de la tos, al igual que la EPOC, con independencia de la gravedad. Sería interesante poder encontrar factores predictivos, por lo que se necesitan más estudios que identifiquen nuevas variables. Creemos que otros aspectos, como la coexistencia de la exploración con una infección bronquial, podrían influir en la intensidad de la tos. Probablemente también existan aspectos asociados a la técnica que pueden repercutir en que exista una mayor irritabilidad bronquial. El número de punciones bronquiales u otro tipo de manipulación de la vía aérea, como la realización de otras técnicas diagnósticas, también pueden ejercer un papel determinante. No obstante, dichos aspectos no han sido analizados en este estudio y no podemos extraer conclusiones.
La aceptación de la técnica de sedación por los neumólogos fue excelente o buena en el 87,8% de los casos. Pudieron trabajar cómodamente en la mayoría de casos, siendo la tos y la desaturación las incidencias que en 7 pacientes (7,7%) obligaron a interrumpir la prueba y retirar el ecobroncoscopio, enlenteciendo la exploración. El 98% de los pacientes estuvieron satisfechos, considerando la prueba como no dolorosa y accediendo a repetirla si fuera necesario.
Este estudio presenta algunas limitaciones. En primer lugar, no se utilizó ninguna escala de medición de la sedación. Se utilizó el índice biespectral en los primeros casos, pero se observó que no era útil por la elevada interferencia con el elec-tromiograma, por lo que se desestimó su empleo. En segundo lugar las dosis iniciales de sedación sí fueron prefijadas, pero no así el número de veces que se modificó la velocidad de perfusión. En tercer lugar, al tratarse de una anestesia total endovenosa hubiera sido conveniente ajustar la dosis según la concentración plasmática mediante las bombas de target controlled infusión (TCI), pero en nuestro hospital el área donde se realiza la fibrobroncoscopia no está dotada de estas bombas y solo disponemos de bombas volumétricas.
Sería interesante efectuar otro estudio prospectivo para validar la efectividad de las dosis observada en esta serie y continuar la búsqueda de algún factor predictivo de la tos y clasificar a los pacientes como potencialmente tosedores o no y obrar en consecuencia, así como realizar un ensayo clínico con otro fármaco con el fin de evaluar la desaturación y mejorar la seguridad.
De nuestro estudio concluimos que la sedación con remi-fentanilo y propofol realizada por un anestesiólogo permite realizar la USEB lineal en ventilación espontánea de forma satisfactoria para el paciente y broncoscopista, aunque con una elevada incidencia de tos y desaturación. No se encontraron factores predictivos de la tos durante el procedimiento.
Financiación
Recursos propios de los autores
Conflicto de intereses
Los autores declaran no tener ningún conflicto de intereses.
REFERENCIAS
1. Garcia-Olive I, Valverde Forcada X, Andreo Garcia F, Sanz-Santos J, Castella E, Llatjos M, et al. Linear endobronchial ultrasound as the initial diagnostic tool in patients with indications of mediastinal disease. Arch Bronconeumol. 2009;45:266-70. [ Links ]
2. Gottlieb K, Wallace MB. Estadificación del cáncer de pulmón mediante punción aspirativa con aguja fina guiada por ultrasonografía endoscópica y endobronquial. Arch Bronconeumol. 2009;45:603-10. [ Links ]
3. Omark Petersen H, Eckardt J, Hakami A, Olsen KE, Jorgensen OD. The value of mediastinal staging with endobronchial ultrasound-guided transbronchial needle aspiration in patients with lung cancer. Eur J Cardiothorac Surg. 2009;36:465-8. [ Links ]
4. Adams K, Shah PL, Edmonds L, Lim E. Test performance of endobronchial ultrasound and transbronchial needle aspiration biopsy for mediastinal staging in patients with lung cancer: systematic review and meta-analysis. Thorax. 2009;64:757-62. [ Links ]
5. Herth FJ, Eberhardt R, Vilmann P, Krasnik M, Ernst A. Real-time endobronchial ultrasound guided transbronchial needle aspiration for sampling mediastinal lymph nodes. Thorax. 2006;61:795-8. [ Links ]
6. Herth FJ, Ernst A, Eberhardt R, Vilmann P, Dienemann H, Krasnik M. Endobronchial ultrasound-guided transbronchial needle aspiration of lymph nodes in the radiologically normal mediastinum. Eur Respir J. 2006;28:910-4. [ Links ]
7. Herth FJ, Rabe KF, Gasparini S, Annema JT. Transbronchial and transoesophageal (ultrasound-guided) needle aspirations for the analysis of mediastinal lesions. Eur Respir J. 2006;28:1264-75. [ Links ]
8. Yasufuku K, Chiyo M, Sekine Y, Chhajed PN, Shibuya K, Iizasa T, et al. Real-time endobronchial ultrasound-guided transbronchial needle aspiration of mediastinal and hilar lymph nodes. Chest. 2004;126:122-8. [ Links ]
9. Cameron SE, Andrade RS, Pambuccian SE. Endobronchial ultrasound-guided transbronchial needle aspiration cytology: a state of the art review. Cytopathology 21:6-26. [ Links ]
10. Sarkiss M, Kennedy M, Riedel B, Norman P, Morice R, Jimenez C, et al. Anesthesia technique for endobronchial ultrasound-guided fine needle aspiration of mediastinal lymph node. J Cardiothorac Vasc Anesth. 2007;21:892-6. [ Links ]
11. Slonim A, Ognibene F. Enhancing patient safety for pediatric bronchoscopy: alternatives to conscious sedation. Chest. 2001;120:341-2. [ Links ]
12. Monsó E, Andreo Garcia F, Rosell A, Cuellar P, Castella E, Llatjos M. Utilidad de la ultrasonografía endobronquial con punción-aspiración en tiempo real para la estadificación de la neoplasia broncopulmonar. Med Clin (Barc). 2007;128:481-5. [ Links ]
13. McAlister FA, Bertsch K, Man J, Bradley J, Jacka M. Incidence of and risk factors for pulmonary complications after non thoracic surgery. Am J Respir Crit Care Med. 2005;171: 514-7. [ Links ]
14. From the Global Strategy for the Diagnosis MaPoC. Global Initiative for Chronic Obstructive Lung Disease (GOLD); 2010. Available from: http://www.goldcopd.org [ Links ]
15. Pauwels RABA, Calverley PM, Jenkins CR, Hurd SS, GOLD Scientific Committee. Global strategy for the diagnosis, management, and prevention of chronic obstructive pulmonary disease. NHLBI/WHO Global Initiative for Chronic Obstructive Lung Disease (GOLD) workshop summary. Am J Respir Crit Care Med. 2001;163:1256-76. [ Links ]
16. Wahidi MM, Jain P, Jantz M, Lee P, Mackensen GB, Barbour SY, et al. American College of Chest Physicians consensus statement on the use of topical anesthesia, analgesia, and sedation during flexible bronchoscopy in adult patients. Chest. 2011;140:1342-50. [ Links ]
17. British Thoracic Society guidelines on diagnostic flexible bronchoscopy. Thorax. 2001;56 Suppl. 1:i1-21. [ Links ]
18. Pickles J, Jeffrey M, Datta A. Is preparation for bronchoscopy optimal? Eur Respir J. 2003;22:203-6. [ Links ]
19. Dreher M, Ekkernkamp E, Storre JH, Kabitz HJ, Windisch W. Sedation during flexible bronchoscopy in patients with pre-existing respiratory failure: midazolam versus midazolam plus alfentanil. Respiration. 2010;79:307-14. [ Links ]
20. Gonzalez R, De-La-Rosa-Ramirez I, Maldonado-Hernandez A, Dominguez-Cherit G. Should patients undergoing a bronchoscopy be sedated? Acta Anaesthesiol Scand. 2003;47:411-5. [ Links ]
21. Atassi K, Mangiapan G, Fuhrman C, Lasry S, Onody P, Housset B. Prefixed equimolar nitrous oxide and oxygen mixture reduces discomfort during flexible bronchoscopy in adult patients: a randomized, controlled, double-blind trial. Chest. 2005;128:863-8. [ Links ]
22. Greig JH, Cooper SM, Kasimbazi HJ, Monie RD, Fennerty AG, Watson B. Sedation for fibre optic bronchoscopy. Respir Med. 1995;89:53-6. [ Links ]
23. Tsunezuka Y, Sato H, Tsukioka T, Nakamura Y, Watanabe Y. The role of codeine phosphate premedication in fibre-optic bronchoscopy under insufficient local anaesthesia and midazolam sedation. Respir Med. 1999;93:413-5. [ Links ]
24. Stolz D, Chhajed PN, Leuppi JD, Brutsche M, Pflimlin E, Tamm M. Cough suppression during flexible bronchoscopy using combined sedation with midazolam and hydrocodone: a randomised, double blind, placebo controlled trial. Thorax. 2004;59:773-6. [ Links ]
25. Jantz M. The old and the new in sedation for bronchoscopy. Chest. 2009;135:4-6. [ Links ]
26. Fauroux B, Onody P, Gall O. The efficacy of premixed nitrous oxide and oxygen for fiberoptic bronchoscopy in pediatric patients: a randomized, double-blind, controlled study. Chest. 2004;125:315-21. [ Links ]
27. Schwarz Y, Greif J, Lurie O, Tarrasch R, Weinbroum AA. Dextromethorphan premedication reduces midazolam requirements: objective and subjective parameters in peribronchoscopy. Respiration. 2006;74:314-9. [ Links ]
28. Chhajed PN, Wallner J, Stolz D. Sedative drug requirements during flexible bronchoscopy. Respiration. 2005;72:617-21. [ Links ]
29. Lechtzin N, Rubin H, White PJ, Jenckes M, Diette G. Patient satisfaction with bronchoscopy. Am J Respir Crit Care Med. 2002;166:1326-31. [ Links ]
30. Sánchez-Font A, Curull V, Vollmer I, Pijuan L, Gayete A, Gea J. Utilidad de la punción aspirativa transbronquial guiada con ultrasonografía endobronquial (USEB) radial para el diagnóstico de adenopatías mediastínicas. Arch Bronconeumol. 2009;45:212-7. [ Links ]











 text in
text in