Servicios Personalizados
Revista
Articulo
Indicadores
-
 Citado por SciELO
Citado por SciELO -
 Accesos
Accesos
Links relacionados
-
 Citado por Google
Citado por Google -
 Similares en
SciELO
Similares en
SciELO -
 Similares en Google
Similares en Google
Compartir
Colombian Journal of Anestesiology
versión impresa ISSN 0120-3347
Rev. colomb. anestesiol. vol.41 no.2 Bogotá abr./jun. 2013
https://doi.org/10.1016/j.rca.2013.03.006
http://dx.doi.org/10.1016/j.rca.2013.03.006
Reporte de caso
Uso de máscara laríngea en un lactante con estenosis subglótica. Reporte de caso y revisión de la literatura
The use of laryngeal mask in an infant with subglottic stenosis — Case report and literature review
John Jairo Páez L.a y José Ricardo Navarro-Vargasb,*
a Estudiante de Tercer año de Posgrado de Anestesiología, Universidad Nacional de Colombia, Bogotá, Colombia
b Profesor Asociado de Anestesiología y Reanimación, Universidad Nacional de Colombia, Bogotá, Colombia
* Autor para correspondencia: Calle 42 22-29 Bogotá D.C., Colombia. Correo electrónico: jrnavarrovargas@hotmail.com (J.R. Navarro-Vargas). © 2012 Sociedad Colombiana de Anestesiología y Reanimación. Publicado por Elsevier España, S.L. Todos los derechos reservados.
INFORMACIÓN DEL ARTÍCULO
Recibido el 16 de julio de 2012 Aceptado el 14 de febrero de 2013
On-line el 12 de abril de 2013
Resumen
La máscara laríngea se ha convertido en una alternativa para el manejo de la vía aérea en el paciente pediátrico. Se presenta un caso clínico de un lactante con asociación VACTER que requiere anestesia para cierre de fistula traqueoesofágica y anastomosis esofágica, el cual no se logra intubar y es manejado exitosamente con una máscara laríngea.
El uso de la máscara laríngea es una opción en el manejo de la vía aérea de neonatos y lactantes con malformaciones craneofaciales como manejo único, o como adyuvante para la intubación traqueal, y también en neonatos con vía aérea normal para cirugías complejas, incluso cirugía cardiaca. La evidencia apunta hacia el uso de dispositivos de segunda generación que permiten un mejor sello de la vía aérea y la succión de la vía digestiva (Proseal® o Supreme®). Es también un dispositivo alterno durante la reanimación neonatal en pacientes más de 2.000 g que no se pueden manejar adecuadamente con máscara facial y no pueden ser intubados.
Palabras clave: Manejo de la vía aérea, Anestesia general, Recién nacido, Fístula.
© 2012 Sociedad Colombiana de Anestesiología y Reanimación. Publicado por Elsevier España, S.L. Todos los derechos reservados
Abstract
The laryngeal mask has become an alternative to manage the pediatric airway. This is a clinical case of an infant with VACTERL association requiring anesthesia for tracheoesophageal fistula closure and esophageal anastomosis; the infant was successfully managed with laryngeal mask upon failed intubation.
The use of the laryngeal mask is an option for the management of the airway in neonates and infants with craniofacial malformations, either alone or as an adjuvant for tracheal intubation and also in neonates with normal airway for complex surgeries, including heart surgery. The evidence points to the use of second-generation devices that allow for an improved airway seal and suction of the GI tract (Proseal® or Supreme®). It is also an alternate device during neonatal resuscitation in patients over 2000 g that cannot be properly managed with a face mask or intubated.
Keywords: Airway Management, Anesthesia, General, Infant, Newborn, Fistula.
© 2012 Sociedad Colombiana de Anestesiología y Reanimación. Published by Elsevier España, S.L. All rights reserved.
Caso clínico
Paciente masculino con antecedente de premadurez y sospecha de asociación VACTER: comunicación interauricular, atresia esofágica con fístula traqueoesofágica distal, ano imperforado.
Nació por cesárea a las 28 semanas por parto pre-término el 17 de septiembre de 2011. Peso al nacer de 1.100 g, Apgar de 6-8-8, adaptación neonatal inducida, intubación traqueal por dificultad respiratoria. Se hospitalizó en la unidad de cuidados intensivos neonatales (UCIN) para manejo integral. A los 2 días de vida fue llevado a realización de colostomía. Continuó hospitalizado en la UCIN con requerimiento de ventilación mecánica, aplicación de surfactante y soporte inotrópico con dobutamina. A los 37 días de nacido fue llevado a cierre de fístula traqueoesofágica más anastomosis de esófago por toracotomía. Dos días después presentó deterioro clínico con signos de respuesta inflamatoria y requerimiento de soporte inotrópico; la radiografía de tórax era compatible con derrame pleural derecho y neumotorax. Fue llevado nuevamente a cirugía, donde encontraron dehiscencia de la anastomosis esofágica además de cabos cortos, por lo que no se pudo realizar nueva anastomosis. Se decidió realizar esofagectomía cervical con cierre de cabo distal, gastrostomía y colocación de tubo de tórax derecho. El paciente continuó tratamiento en la unidad de cuidados intensivos con adecuada evolución clínica, ganancia de peso y disminución progresiva hasta suspensión del soporte inotrópico. Se logró extubar luego de 3 meses de ventilación mecánica, aunque persistió con requerimiento de oxígeno suplementario y episodios de sibilancias.
El 18 de enero fue valorado por anestesiología para el cierre de la esofagostomía y reanastomosis esofágica. Edad 4 meses, edad gestacional corregida 46 semanas, peso de 4.000 g, hospitalizado en cuidados neonatales básicos, alimentación por gastrostomía. Tratamiento con enalapril, espironolactona, beclometasona, salbutamol y oxígeno por cánula nasal. Con buen aspecto, activo, reactivo, con dificultad respiratoria leve, auscultación pulmonar con roncus ocasionales, ruidos cardiacos con soplo sistólico en focos de la base, con gastrostomía y colostomía funcionante. Cuadro hemático con anemia leve y ecocardiograma con adecuada función biventricular, comunicación interauricular sin repercusión hemodinámica e hipertensión pulmonar leve. Se autorizó procedimiento quirórgico y se clasificó como estado físico ASA 3; se reservó cama en la unidad de cuidados intensivos y 15cc/kg de glóbulos rojos empacados.
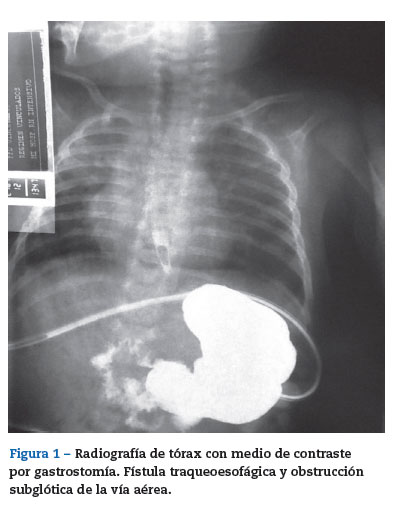
En la valoración preanestésica se pasó por alto la revisión de las placas de tórax recientes del paciente, que hubieran servido para evaluar la imagen de la vía aérea. En el IMI no se contaba hasta esta fecha con fibrolaringoscopio ni con máscaras laríngeas de segunda generación para neonatos.
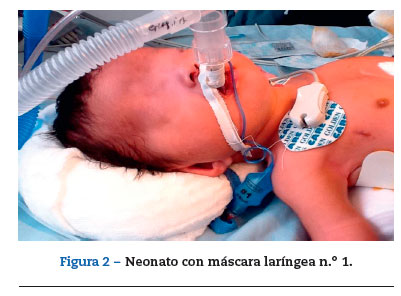
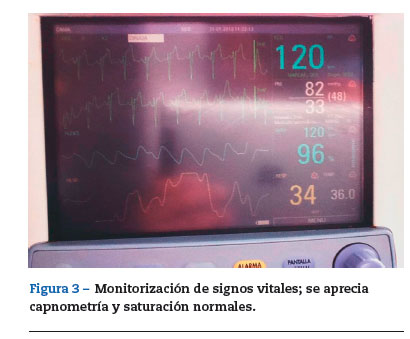
El 20 de enero fue llevado a cirugía, ingresó a salas de cirugía con oxígeno suplementario, se colocó en cuna de calor radiante y se monitorizó. Signos vitales iniciales: frecuencia cardiaca 147 latidos/min, frecuencia respiratoria 27 respiraciones/min, presión arterial 95/47 mmHg y saturación arterial de oxígeno 91%. Se realizó inducción inhalatoria con sevoflurano y se canalizó la vena periférica del miembro superior derecho con catéter intravenoso nómero 22. A la inducción inhalatoria con sevoflurano se adicionaron 15 mg de propofol (4mg/kg), 15 [xg de remifentanilo (4[xg/kg) y 2 mg de rocuronio (0,5 mg/kg). Ventilación fácil con mascara facial. Se realizó laringoscopia directa con hoja recta #1, visualizándose adecuadamente la glotis, se intentó pasar tubo #4,0 sin neumotaponador sin lograr avance más allá de las cuerdas vocales; se realizaron intentos adicionales con tubos #3,5, 3,0 y 2,5, sin lograr intubar la tráquea. Entre los diferentes intentos el paciente fue ventilado con máscara facial, manteniendo la saturación de oxígeno siempre por encima del 90%. Se solicitó asistencia a otro anestesiólogo, pero no fue posible intubar al paciente. En las placas de tórax (fig. 1) se observaba una obstrucción subglótica severa, por lo cual se decidió colocar una máscara laríngea #1,0 (fig. 2), lográndose un adecuado sello de la vía aérea (mediante la valoración clínica de la ventilación manual) con ventilación simétrica y capnografía positiva. Se pasó a ventilación mecánica controlada por presión con presión inspiratoria máxima de 18cmH20, frecuencia respiratoria de 18 respiraciones/min, relación inspiración espiración de 1:2. Se colocó analgesia caudal y se inició cirugía. Durante el procedimiento se mantuvo la saturación de oxígeno y el CO2 espirado dentro de lo normal: 96% y 34mmHg, respectivamente (fig. 3). Duración total de la cirugía: 2,5 h, sin complicaciones. El paciente fue trasladado a la UCIN con la máscara laríngea y con respiración espontánea. Se entregó en la UCIN estable, sin dificultad respiratoria y con adecuada oxigenación (96%); 10 min después le retiraron la máscara laríngea y le pusieron nuevamente cánula nasal. El paciente evolucionó satisfactoriamente,saliendo de la UCIN a cuidados básicos al siguiente día del procedimiento.
Discusión
Antes de 1988, fecha en que el Dr. Brain introdujo la máscara laríngea, las 2 ónicas opciones para el manejo de la vía aérea eran la máscara facial y la intubación traqueal (en los neonatos prematuros se recomienda el tubo traqueal n.° 2.5)1. La publicación de miles de artículos y capítulos de libros han testificado la utilidad de la máscara laríngea como dispositivo extraglótico2. Durante los óltimos 20 años han sido introducidos una gran variedad de dispositivos con modificaciones del diseño original con la idea de permitir una adecuada ventilación y oxigenación, fácil colocación y mínimo riesgo de aspiración pulmonar.
El término «dispositivos extraglóticos» se usa actualmente para definir todos los dispositivos utilizados en el manejo de la vía aérea que no entran a la laringe, incluyendo aquellos con componentes periglóticos2.
La máscara laríngea clásica tamaño 1, para neonatos, se implemento desde el año 1994, y 12 años más tarde se introdujo una versión mejorada, la máscara Proseal tamaño 1, que proporciona mayor seguridad y mejor sellamiento de la vía aérea y cuenta con un canal de drenaje3'4. En la actualidad la máscara clásica solo estaría indicada (como ocurrió en este caso) cuando no se dispone de los dispositivos de segunda generación.
La máscara laríngea se encuentra disponible en tamaños 1 y 1,5 para uso en neonatos y lactantes de menos de 5kg y de 5-10 kg, respectivamente. A diferencia de la máscara facial en neonatos, no requiere manipulación de la cabeza, del cuello o de la mandíbula, evita la compresión de nervios faciales, permite liberar las manos del operador, produce una mejor presión de sello, con lo cual se obtiene una adecuada ventilación con presión positiva, y además, una adecuada ventilación en pacientes con malformaciones craneofaciales (síndrome de Pierre-Robín y Treacher Collins)5'6. En un metaanálisis de 52 estudios prospectivos las ventajas de la máscara laríngea versus la máscara facial fueron: fácil colocación por personal no entrenado, mejor saturación arterial de oxígeno y mejores condiciones quirórgicas durante la cirugía otológica en niños7.
Cuando se compara con la intubación traqueal, la máscara laríngea permite una colocación más fácil y exitosa por anes-tesiólogos y personal no entrenado, una menor invasión del tracto respiratorio, un menor estrés hemodinámico durante la colocación y la retirada8, que en teoría reduciría la incidencia de hemorragia intracerebral en neonatos y prematuros. Hay reportes del uso seguro en pacientes con malformaciones que comprometen la vía aérea superior y dificultan la ventilación con máscara facial y la laringoscopia, con la ventaja de producir un menor aumento en la presión intraocular y evitar el uso de relajantes neuromusculares6'7.
Entre las desventajas asociadas al uso de máscara laríngea en neonatos se han encontrado principalmente la insuflación gástrica, el riesgo de aspiración y la inadecuada ventilación alveolar, ya que los recién nacidos requieren presiones en la vía aérea más altas para lograr adecuados volómenes corrientes; quizá esto se pueda resolver con la disponibilidad de la máscara laríngea Proseal® de tamaños 1 y 1,59-12. Otra desventaja es la incapacidad para la succión de la vía aérea o la administración de medicamentos endotraqueales6.
Con este panorama, la máscara laríngea tiene 3 posibles escenarios para ser usada en neonatos: en anestesia para cirugía, en reanimación y en cuidados intensivos.
Uso en anestesia. Baker et al.13 reportan un caso de un neonato con disgnatia no sindrómica que fue manejado con máscara laríngea durante un procedimiento de tratamiento intraparto ex utero (EXIT).
Se ha usado con éxito en pacientes con síndromes asociados con alteraciones craneofaciales (Pierre-Robin y Treacher-Collins), tanto para el manejo urgente por obstrucción de la vía aérea como durante la anestesia14"16, incluso facilitando el paso del fibrobroncoscopio a través de la máscara laríngea17. En procedimientos de corta duración18 la máscara Proseal® ha sido usada en cirugía cardiaca programada, permitiendo una mejor calidad en el abordaje de la vía aérea y unas presiones pico y volómenes corrientes mucho más altos cuando se comparó con la máscara laríngea clásica19. Estos dispositivos no solo han demostrado facilidad en su aplicación (tasa de éxito del 100% en 2 intentos) sino también seguridad en cuanto a regurgitación, aspiración pulmonar, estridor y disfagia20'21.
Uso en reanimación. Una revisión sistemática del año 2005 de reanimación neonatal con máscara facial versus máscara laríngea no encontró estudios controlados que compararan las 2 intervenciones22. Solo se encontró un estudio que comparó el uso de máscara laríngea versus tubo traqueal, sin encontrar diferencias importantes. Un estudio prospectivo quasi-aleatorizado comparó reanimación neonatal con máscara laríngea versus máscara facial. Se incluyeron 369 neonatos que requirieron ventilación con presión positiva; la tasa de reanimación exitosa fue mayor en el grupo de máscara laríngea de manera significativa (p < 0,001). En el grupo de neonatos con compromiso severo y con Apgar al minuto de 2-3 la máscara laríngea permitió una adecuada resucitación en 7 de 9 pacientes, mientras que en el grupo de máscara facial todos requirieron intubación traqueal. La inserción exitosa en el primer intento de máscara laríngea fue del 98%.
La recomendación actual en las guías de reanimación del año 2010 (AHA-Consejo Europeo)23'24 es la indicación de la máscara laríngea en reanimación neonatal como una alternativa válida cuando la ventilación con máscara facial no haya sido efectiva y cuando los intentos de intubación no sean exitosos o factibles. La máscara laríngea permite dar ventilación positiva para neonatos de más de 2.000 g o mayores de 34 semanas; para pacientes menores no hay evidencia que permita dar una recomendación. No hay estudios de indicación en el escenario de aspiración de meconio, ni durante compresiones torácicas ni para la administración de medicamentos intratraqueales.
Uso en cuidados intensiuos. Trevisanuto et al.25 reportaron un estudio en 8 prematuros de 31 semanas, con peso promedio de 1.700 g, a los cuales se les administró surfactante a través de una máscara laríngea. A las 3 h de la administración se encontró un aumento en la presión arterial y alveolar de oxígeno sin que se presentaran complicaciones.
Una revisión sistemática del año 2011 encontró solo un estudio que incluía 26 niños pretérmino con síndrome de dificultad respiratoria comparando la administración de surfactante vía máscara laríngea versus no tratamiento, encontrando que la fracción inspirada de oxígeno necesaria para saturaciones arteriales adecuadas fue menor en el grupo de la intervención. No se encontraron diferencias en cuanto a días de ventilación mecánica o complicaciones como neumotorax25.
Conclusión
La máscara laríngea es un dispositivo que permite una adecuada ventilación en neonatos durante la anestesia, siendo una alternativa válida en pacientes con alteraciones de la vía aérea, ya sea por malformaciones craneofaciales o por alteraciones laríngeas y subglóticas como las del paciente del presente caso. Los dispositivos de segunda generación permiten un mejor sello de la vía aérea y la succión de la vía digestiva (Proseal® o Supreme®). Se consideran dispositivos alternos durante la reanimación neonatal en pacientes de más de 2.000 g que no puedan manejarse adecuadamente con máscara facial y no puedan ser intubados. Hay estudios que recomiendan su uso en la administración de surfactante en neonatos pretérmino con síndrome de dificultad respiratoria26'27.
Financiación
Recursos propios de los autores.
Conflicto de intereses
Los autores declaran no tener ningón conflicto de intereses.
REFERENCIAS
1. Rincón DA, Navarro JR. Entubación de secuencia rápida: Recomendaciones para el manejo de la vía aérea. Rev Colomb Anestesiol. 2004;32:89-104. [ Links ]
2. Hernandez MR, Klock Jr PA, Ovassapian A. Evolution of the extraglottic airway: A review of its history, applications, and practical tips for success. Anesth Analg. 2012;11:349-68. [ Links ]
3. Micaglio M, Parotto M, Trevisanuto D, Zanardo V. Size 1 ProSeal laryngeal mask airway in neonates. Anesth Analg. 2006;103:1044-5. [ Links ]
4. Peterson SJ, Byrne PJ, Molesky MG, Seal RF, Finucane BT. Neonatal resuscitation using the laryngeal mask airway. Anesthesiology. 1994;80:1248-53. [ Links ]
5. Brimacombe J, Gandini D. The laryngeal mask airway: Potential application in neonatal health care. J Obstet Gynecol Neonatal Nurs. 1997;26:171-8. [ Links ]
6. Trevisanuto D, Micaglio M, Ferrarese P, Zanardo V. The laryngeal mask airway: Potential applications in neonates. Arch Dis Child Fetal Neonatal Ed. 2004;89:F485-9. [ Links ]
7. Brimacombe J. The advantages of the LMA over the tracheal tube or facemask: A meta-analysis. Can J Anaesth. 1995;42:1017-23. [ Links ]
8. Asai T, Koga K, Vaughn RS. Respiratory complications associated with tracheal intubation and extubation. Br J Anaesth. 1998;80:767-75. [ Links ]
9. International guidelines for neonatal resuscitation: An excerpt from the guidelines 2000 for cardiopulmonary resuscitation and emergency cardiovascular care: International consensus on science. Pediatrics. 2000;106:1-16. [ Links ]
10. López Gil M, Mantilla I, Blanco T, Teigell E, Hervias M, Fernández López R. The size 1 Proseal laryngeal mask airway in infants: A randomized, noncrossover study with the classic T laryngeal mask airway. Paediatr Anaesth. 2012;22:365-70. [ Links ]
11. Trevisanuto D, Micaglio M, Pitton M, Magarotto M, Piva D, Zanardo V. Laryngeal mask airway: Is the management of neonates requiring positive pressure ventilation at birth changing? Resuscitation. 2004;62:151-7. [ Links ]
12. Grein AJ, Weiner GM. Vía aérea con mascarilla laríngea versus asistencia respiratoria con bolsa y mascarilla o intubación endotraqueal para la reanimación neonatal (Revisión Cochrane traducida). En: La Biblioteca Cochrane Plus, 2008. Número 2. Oxford: Update Software Ltd. Disponible en: http://www.update-software.com. (Traducida de The Cochrane Library, 2008 Issue 2. Chichester, UK: John Wiley & Sons, Ltd.). Fecha de la modificación significativa más reciente: 5 Dic 2004. [ Links ]
13. Baker PA, Aftimos S, Anderson BJ. Airway management during an EXIT procedure for a fetus with dysgnathia complex. Paediatr Anaesth. 2004;14:781-6. [ Links ]
14. Jayasekera N. Laryngeal mask for airway management in Treacher-Collins syndrome. Ceylon Med J. 2007;52:34. [ Links ]
15. Yao CT, Wang JN, Tai YT, Tsai TY, Wu JM. Successful management of a neonate with Pierre-Robin syndrome and severe upper airway obstruction by long term placement of a laryngeal mask airway. Resuscitation. 2004;61:97-9. [ Links ]
16. Leal-Pavey YR. Use of the LMA classic to secure the airway of a premature neonate with Smith-Lemli-Opitz syndrome: A case report. AANA J. 2004;72:427-30. [ Links ]
17. Asai T, Nagata A, Shingu K. Awake tracheal intubation through the laryngeal mask in neonates with upper airway obstruction. Paediatr Anaesth. 2008;18:77-80. [ Links ]
18. Gunenc F, Kuvaki B, Iyilikci L, Gokmen N, Yaman A, Gokel E. Use of laryngeal mask airway in anesthesia for treatment of retinopathy of prematurity. Saudi Med J. 2011;32:1127-32. [ Links ]
19. Micaglio M, Bonato R, de Nardin M, Parotto M, Trevisanuto D, Zanardo V, et al. Prospective, randomized comparison of ProSeal and classic laryngeal mask airways in anaesthetized neonates and infants. Br J Anaesth. 2009;103:263-7. [ Links ]
20. Trevisanuto D, Parotto M, Doglioni N, Ori C, Zanardo V, Micaglio M. The Supreme Laryngeal Mask AirwayTM (LMA): A new neonatal supraglottic device: Comparison with classic and ProSeal LMA in a manikin. Resuscitation. 2012;83:97-100. [ Links ]
21. Niermeyer S, Kattwinkel J, van Reempts P, Nadkarni V, Phillips B, Zideman D, et al. International Guidelines for Neonatal Resuscitation: An excerpt from the Guidelines 2000 for Cardiopulmonary Resuscitation and Emergency Cardiovascular Care: Internaional Consensus on Science. Contributors and Reviewers for the Neonatal Resuscitation Guidelines. Pediatrics. 2000;106:E29. [ Links ]
22. Grein AJ,Weiner GM. Laryngeal mask airway versus bag-mask ventilation or endotracheal intubation for neonatal resuscitation. Cochrane Database Syst Rev. 2005;2: CD003314. [ Links ]
23. Kattwinkel J, Perlman JM, Aziz K, Colby C, Fairchild K, Gallagher J, et al. Part 15: Neonatal resuscitation: 2010 American Heart Association Guidelines for Cardiopulmonary Resuscitation and Emergency Cardiovascular Care. Circulation. 2010;122 18 Suppl 3:S909-19. [ Links ]
24. Richmond S, Wyllie J. European Resuscitation Council Guidelines for Resuscitation 2010 Section 7. Resuscitation of babies at birth. Resuscitation. 2010;81:1389-99. [ Links ]
25. Trevisanuto D, Grazzina N, Ferrarese P, Micaglio M, Verghese C, Zanardo V. Laryngeal mask airway used as a delivery conduit for the administration of surfactant to preterm infants with respiratory distress syndrome. Biol Neonate. 2005;87:217-20. [ Links ]
26. Abdel-Latif ME, Osborn DA. Laryngeal mask airway surfactant administration for prevention of morbidity and mortality in preterm infants with or at risk of respiratory distress syndrome. Cochrane Database Syst Rev. 2011;7:CD008309. [ Links ]
27. Micaglio M, Zanardo V, Ori C, Parotto M, Doglioni N, Trevisanuto D. Proseal LMA for surfactant administration. Paediatr Anaesth. 2008;18:91-2. [ Links ]











 texto en
texto en