Serviços Personalizados
Journal
Artigo
Indicadores
-
 Citado por SciELO
Citado por SciELO -
 Acessos
Acessos
Links relacionados
-
 Citado por Google
Citado por Google -
 Similares em
SciELO
Similares em
SciELO -
 Similares em Google
Similares em Google
Compartilhar
Colombian Journal of Anestesiology
versão impressa ISSN 0120-3347
Rev. colomb. anestesiol. vol.43 no.1 Bogotá jan./mar. 2015
http://dx.doi.org/10.1016/j.rca.2014.09.001
Investigación científica y tecnológica
Eficacia de la metilprednisolona epidural en el dolor radicular
Efficay of epidural methylprednisolone in radicular pain
Adelaida Álvarez Correaa,*, Roberto Carlo Rivera Díazb y Mario Andrés Arcila Loteroc
a Residente de Anestesia, Universidad Pontificia Bolivariana, Medellín, Colombia
b Anestesiólogo, subespecialista en Dolor, Docente de Anestesia y Dolor, Universidad CES, Instituto Colombiano del Dolor, Medellín, Colombia
c Anestesiólogo, Magíster en Epidemiología, Docente de Anestesia, Universidad CES, Instituto Colombiano del Dolor, Medellín, Colombia
* Autor para correspondencia: Cra 29 # 6-35. Medellín, Colombia.
Correo electrónico: lalya511@hotmail.com (A. Álvarez Correa).
Información del artículo
Historia del artículo: Recibido el 4 de agosto de 2013 Aceptado el 12 de septiembre de 2014 On-line el 23 de octubre de 2014
Resumen
Introducción: La enfermedad discal degenerativa es una enfermedad muy prevalente e incapacitante. Cuando el manejo conservador falla los esteroides epidurales son una alternativa de uso frecuente en todo el mundo.
Objetivos: Evaluar la eficacia y la seguridad de la metilprednisolona epidural en pacientes con dolor radicular.
Metodología: Estudio descriptivo longitudinal retrospectivo, en pacientes con dolor radicular crónico que recibieron tratamiento intervencionista guiado por fluoroscopia en el Instituto Colombiano del Dolor (Medellín-Colombia) en el período comprendido entre julio de 2010 y diciembre de 2011, para determinar la eficacia clínica y seguridad de la metilprednisolona epidural. Se realizó seguimiento del control del dolor medido por escala visual análoga por al menos 8 semanas.
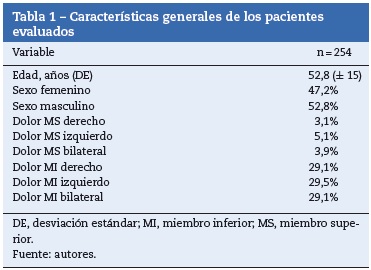
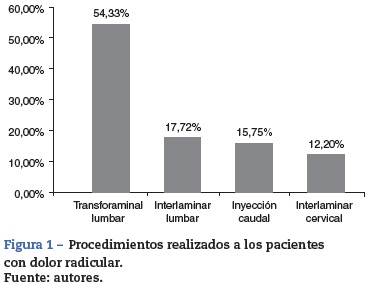
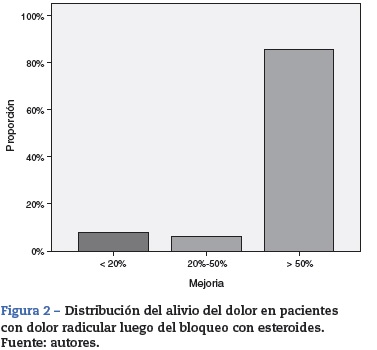
Resultados: Se analizaron 254 pacientes. La edad promedio de los pacientes intervenidos fue de 52,8 a ˜nos (DE ± 15), el 52,8% fueron hombres. El principal diagnóstico fue el dolor radicular en los miembros inferiores (87,7%). Los procedimientos más frecuentes fueron; inyección transforaminal lumbar (54,3%) e inyección interlaminar lumbar (17,7%). El 85,8% de los pacientes presentaron disminución del dolor mayor al 50%. No hubo diferencias en la eficacia entre los diferentes bloqueos. En el 55% de los pacientes el tiempo de mejoría fue superior a 8 semanas. La incidencia de complicaciones fue menor al 1%.
Conclusiones: Cuando el dolor radicular es refractario al tratamiento conservador basado en terapia farmacológica y física, la metilprednisolona epidural es un método eficaz y seguro disponible en nuestro medio.
Palabras clave: Dolor, Esteroides, Anestesia Epidural, Analgesia, Fluoroscopia.
Abstract
Introduction: Degenerative disc disease is a prevalent and disabling disease. When the conservative treatment fails to obtain pain relief, epidural steroids are an alternative frequently used worldwide.
Objectives: To evaluate the efficacy and safety of epidural methylprednisolone in patients with radicular pain.
Methodology: Descriptive longitudinal retrospective study in patients with chronic radicular pain who received fluoroscopy-guided interventional treatment, between July 2010 and December 2011 at Instituto Colombiano del Dolor (Medellín-Colombia), to determine the efficacy and safety of epidural methylprednisolone in clinical practice. Pain relief was followed using the visual analogue scale, during at least 8 weeks.
Results: 254 patients were analysed. The mean age of the patients was 52.8 years (SD ± 15); 52.8% were men. The main diagnosis was lower-limb radicular pain (87.7%). The most frequent procedures were transforaminal lumbar injection (54.3%) and interlaminar lumbar injection (17.7%). The proportion of patients with more than 50% pain relief 50% was 85.8%. There were no differences in efficacy between the procedures. Pain improvement lasted more than 8 weeks in 55% of patients. The incidence of complications was lower than 1%.
Conclusions: When radicular pain is refractory to conservative treatment based on pharmacological and physical therapy, epidural methylprednisolone is an effective and safe method in our setting.
Keywords: Pain, Steroids, Anesthesia, Epidural Analgesia, Fluoroscopy.
Introducción
El dolor crónico es uno de los principales motivos de ingreso en los servicios de urgencias y consulta médica general y especializada. Afecta de manera significativa la calidad de vida, genera múltiples incapacidades laborales y tiene un impacto alto en los costos de los sistemas de salud1-5.
El dolor de columna vertebral es uno de los dolores crónicos más comunes6. Entre el 70 y el 80% de la población presentará dolor lumbar durante su vida7. La prevalencia se estima entre el 12-15%, pero aumenta hasta el 28-40% según los estudios8-11. Las estadísticas nacionales de Estados Unidos reportan que el dolor lumbar crónico es la causa más frecuente de limitación funcional en mayores de 45 años, segunda causa de consulta al médico, quinto motivo de hospitalización y tercer motivo de cirugía8,12,13. El dolor cervical y dorsal también viene en aumento, dado el incremento en la expectativa de vida14.
La etiología del dolor cervical, dorsal y lumbar es muy amplia, y dentro de ella se encuentran: alteraciones musculares, enfermedad discal15, enfermedades óseas, tumores vertebrales primarios o metastásicos16,17, tumores de la médula espinal, el cono o la cola de caballo, tumores intraabdominales o retroperitoneales, fracturas o luxaciones vertebrales, espondilitis anquilosante, artrosis lumbar, infecciones o abscesos vertebroepidurales, neuropatía diabética, anomalías congénitas, entre otras18-21.
La patología vertebral y discal puede generar compresión mecánica de las raíces nerviosas y el efecto inflamatorio de las citoquinas, genera una disminución del flujo sanguíneo, coagulación intravascular y disminución en la velocidad de conducción nerviosa, afectando la transmisión de los nervios espinales y generando un dolor con un patrón dermatomérico llamado «dolor radicular».7,22,23
Las inyecciones epidurales de esteroides son la piedra angular en el tratamiento del dolor crónico tanto axial como radicular, y se ha hablado de estas en la literatura desde 195018, con las primeras experiencias de Jean Enthuse Sicard y Fernand Cathelin.
Los esteroides constituyen una alternativa terapéutica cuando el manejo conservador ha fallado, produciendo alivio del dolor al reducir el edema y mejorar la microcirculación24,25.
Los esteroides epidurales mediante su efecto inhibitorio frente a diferentes citoquinas logran un efecto antiinflamatorio potente y además tienen resultados variables en la estabilización de la membrana, hiperpolarización de las neuronas espinales e inhibición de la transmisión por fibras c. Los esteroides epidurales se prefieren frente a los orales y los intravenosos, dado que permiten actividad frente a blancos más específicos7.
Se puede acceder al espacio epidural vía caudal, interlaminar y transforaminal. Para aumentar las probabilidades de éxito y la seguridad se recomienda, dentro de los estándares básicos de cuidado, que todos los procedimientos sean guiados por fluoroscopia18.
Por lo anterior, se describe un estudio que responde a la pregunta: «¿Es la metilprednisolona epidural eficaz y segura en dolor radicular?».
ObjetivosObjetivo general
Evaluar la eficacia y la seguridad de la metilprednisolona epidural en pacientes con dolor radicular.
Objetivos específicos
- Describir las características sociodemográficas de los pacientes en el estudio.
- Describir los principales diagnósticos por los cuales se realizaron los procedimientos analgésicos.
- Describir los principales procedimientos analgésicos realizados.
- Evaluar la proporción de pacientes que tuvieron respuesta al procedimiento analgésico.
- Evaluar el porcentaje de mejoría del dolor luego del procedimiento analgésico.
- Evaluar la proporción de pacientes que tuvieron respuesta al procedimiento analgésico según el tipo de analgesia epidural empleada.
- Evaluar la duración de la analgesia luego del procedimiento analgésico.
- Evaluar los efectos adversos asociados al procedimiento analgésico.
Previa aprobación por el comité de ética del Instituto Colombiano del Dolor (Medellín-Colombia) y luego de ser avalado y aprobado por el comité de ética de la Universidad Pontificia Bolivariana, al clasificarse como una investigación sin riesgo según la resolución 8430 de 1993 del Ministerio de Salud; se llevó a cabo un estudio descriptivo longitudinal retrospectivo en pacientes con dolor radicular crónico que recibieron tratamiento intervencionista guiado por fluoroscopia en el Instituto Colombiano del Dolor (Medellín-Colombia) entre julio de 2010 y diciembre de 2011. Se realizó un análisis de las historias clínicas de 441 pacientes que recibieron intervencionismo analgésico con algún abordaje epidural, con un seguimiento posterior no inferior a 8 semanas.
Los criterios de inclusión fueron los siguientes: a) dolor radicular; b) edad mayor o igual que 18 años, y c) uso de fluoroscopia para guiar la realización del bloqueo
Los criterios de exclusión fueron los siguientes: a) procedimientos múltiples; b) litigio laboral; c) cirugía previa de columna; d) diagnóstico de fibromialgia; e) diagnóstico de síndrome dolorosos regional complejo; f) dolor no radicular; g) menor de 18 años, y h) seguimiento por menos de 8 semanas.
La infiltración de esteroides en el espacio epidural se realizó a través de alguno de los siguientes abordajes: interlaminar, caudal o transforaminal.
La técnica empleada en los pacientes del presente reporte para la realización de la analgesia epidural bajo guía fluoroscópica fue llevada a cabo según los protocolos del Instituto Colombiano del Dolor (Medellín-Colombia). Para los abordajes epidurales se utilizó la técnica interlaminar con aguja touhy calibre 17, con pérdida de resistencia al aire o la solución salina, confirmando la adecuada posición con medio de contraste. Se utilizaron volúmenes de 10 ml. El anestésico local empleado fue la bupivacaína 0,5% sin epinefrina (10 mg) y el esteroide particulado utilizado fue el acetato de metilprednisolona (80 mg). Iguales dosis se emplearon para el abordaje caudal.
Los bloqueos transforaminales se realizaron con abordaje subpedicular, con aguja espinal 22 gauges, y se confirmó con medio de contraste. Las dosis empleadas en la institución son de 40 mg del mismo esteroide más 10 mg de bupivacaína (volumen total, 3 ml). Todos los pacientes se ubicaron en decúbito prono.
La magnitud del dolor se evaluó a través de la escala visual análoga (EVA, con calificación desde 0 hasta 10 y clasificada como: ausencia de dolor: 0, dolor leve: entre1y4, moderado: entre5y7ysevero: entre8y10)alas 3, 4,6y8 semanas.
Las variables medidas fueron:
- Edad: número de años del paciente cumplidos al momento de la realización del procedimiento.
- Sexo: género del paciente.
- Diagnóstico: se agruparon los diagnósticos de los pacientes en dolor radicular según la extremidad afectada; así: dolor radicular en miembro superior derecho, izquierdo o en ambos miembros superiores, y dolor radicular en miembro inferior derecho, izquierdo o en ambos miembros inferiores. Procedimiento realizado: tipo de analgesia epidural empleada así: interlaminar cervical, torácica o lumbar, transforaminal cervical, torácica o lumbar y caudal.
- Mejoría del dolor luego del procedimiento: disminución en la calificación del dolor a través de la EVA luego del procedimiento dividiéndolo en mejoría del dolor de menos del 20%, mejoría entre el 20 y 50% y mejoría mayor de un 50%.
- Repuesta al procedimiento analgésico: se define alivio significativo como disminución del 50% en la EVA con respecto al dolor antes de la intervención.
- Tiempo de duración de la analgesia luego del procedimiento: tiempo dado en semanas durante las cuales el paciente continúa con mejoría del dolor luego del procedimiento.
- Complicaciones: se describen complicaciones de tipo cefalea pospunción lumbar y si esta requirió o no parche hemático para su tratamiento, complicaciones hemorrágicas, nerviosas, infecciosas y metabólicas.
Los datos fueron obtenidos por medio de fuentes secundarias, a partir de los registros de evolución consignados en las historias clínicas. Se tuvieron en cuenta registros de pacientes con seguimiento al menos de 8 semanas.
Esta información se almacenó en una base de datos que se realizó en Microsoft Excel® y el análisis estadístico se llevó a cabo con el programa SPSS 18. Se realizó un análisis descriptivo para todas las variables estudiadas apoyado en el cálculo de proporciones, medidas de tendencia central y de dispersión. Se estableció también asociación entre algunas variables cualitativas con la prueba Chi-cuadrado de Pearson. Se utilizó un nivel de significación estadística menor del 5% con intervalos de confianza del 95%.
ResultadosSe realizaron en total 441 procedimientos intervencionistas analgésicos guiados por fluoroscopio en el Instituto Colombiano del Dolor (Medellín-Colombia) entre julio de 2010 y diciembre de 2011. Se descartaron 68 pacientes por haber sido sometidos a procedimientos múltiples (el más frecuente fue bloqueo facetario), 14 por litigio laboral, 37 por cirugía previa de columna, 37 por fibromialgia, 30 por dolor no radicular y un menor de edad. En total se analizaron 254 pacientes.
El promedio de edad fue de 52,8 años (DE ± 15), con una proporción de hombres del 52,8%. El principal diagnóstico fue dolor radicular en los miembros inferiores (tabla 1).
Los principales procedimientos fueron la inyección transforaminal lumbar (54,3%) y la inyección interlaminar lumbar (17,7%) (fig. 1).
La proporción de pacientes con disminución del dolor mayor al 50% fue del 85,8%. Un 6,3% experimentaron una mejoría entre el 20 y el 49%, y únicamente el 7,9% refirieron una mejoría menor del 20% en la intensidad del dolor luego del procedimiento analgésico (fig. 2).
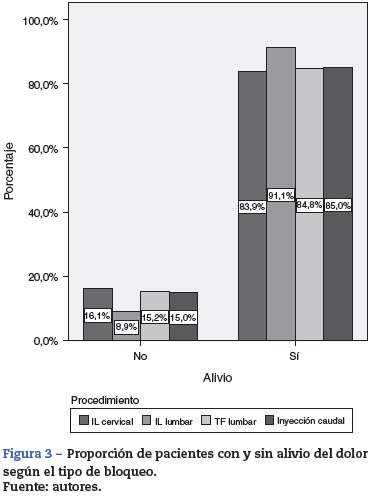
La mejor respuesta analgésica fue obtenida en el grupo al que se le realizó inyección interlaminar lumbar (91%). Sin embargo, no se presentaron diferencias estadísticamente significativas entre los 4 tipos de bloqueos (p = 0,7) (fig. 3).
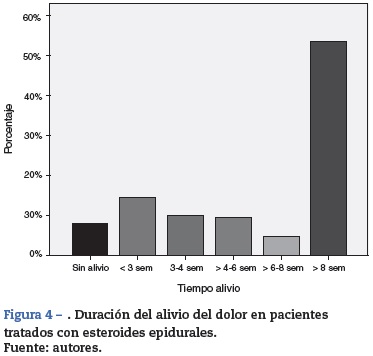
La mayoría de los pacientes presentaron una duración del alivio del dolor mayor de 8 semanas (fig. 4).
Se presentaron 2 complicaciones, lo que representó una incidencia del 0,78%. Un paciente al que se le realizo inyección interlaminal cervical presentó cefalea pospunción que mejoró con manejo analgésico convencional y no requirió parche hemático, y un paciente al que se le realizo inyección transforaminal lumbar presentó una infección localizada en el sitio de la punción que resolvió satisfactoriamente con tratamiento antibiótico durante 7 días.
DiscusiónLos estudios actuales de eficacia de esteroides epidurales son cuestionables dada la falta de control y de calidad en la mayoría de estos. Las causas de los diferentes resultados en estos estudios se deben a la falta de guías que soporten dosis, tipo de esteroide, frecuencia de administración y volumen a inyectar; además, la mayoría de estos se realizaron sin guía fluoroscópica ni medio de contraste6-8.
La mayoría de los estudios reportan el uso de esteroides epidurales para radiculopatía lumbosacra aislada; sin embargo, otros lo han hecho para dolores menos específicos, como el dolor por estenosis lumbar8.
El uso de esteroides epidurales ha sido evaluado en estudios observacionales. Sin embargo, en nuestra población no hay reportes de seguimiento a cohortes como la propuesta en el presente estudio. Además, la literatura existente se limita a diferentes segmentos del raquis, y lo planteado en el presente estudio es en todos los niveles vertebrales.
En la literatura, los porcentajes de éxito van del 18 al 90%, dependiendo de la metodología, el resultado evaluado, la selección de pacientes y la técnica utilizada. Los resultados de esta serie de casos reportaron una alta proporción de pacientes con mejoría probablemente asociada a la selección de los pacientes y al uso de fluoroscopio.
Las inyecciones interlaminares han demostrado fuerte evidencia en favor de la mejoría a corto plazo (menos de 6 semanas)26-28 pero una evidencia débil a largo plazo (más de 6 semanas)6,7,29,30. Las inyecciones epidurales se recomiendan en pacientes con dolor secundario a radiculopatía en la región cervical y lumbar tanto subagudo (de6a12 semanas) como crónico (más de 12 semanas)1,7,31,32. Los hallazgos fueron indeterminados en dolor cervical y lumbar axial y en estenosis lumbar6, por lo que no hay suficiente evidencia para soportar o refutar el uso de esteroides en pacientes sin dolor radicular33. No se recomiendan los procedimientos transforaminales cervicales, y la dosis total anual de esteroide debe ser limitada para evitar complicaciones7. Los resultados del presente estudio muestran una mejoría tanto a corto como a largo plazo, sin presentarse diferencias significativas según el tipo de procedimiento.
Aunque los resultados también son variables, Riew et al.34 reportaron disminución en las tasas de cirugía luego de este tipo de procedimientos.
La incidencia de complicaciones luego de este tipo de procedimientos varía dentro de los diferentes estudios desde el 0,07% hasta el 0,5%35, lo que se asemeja a lo encontrado en el presente estudio.
Los eventos adversos pueden ser catastróficos pero infrecuentes; el conocimiento de la anatomía local y el uso de guía fluoroscópica es clave en la prevención de las complicaciones18,36.
Las complicaciones se pueden dar por el procedimiento en sí o por los medicamentos que se inyectan.
Dentro de las complicaciones asociadas al procedimiento están la cefalea pospunción lumbar, que presenta incidencias muy variables, tan bajas como del 7,5% pero que llegan hasta el 75% dependiendo de variables como técnica, tamaño de la aguja y experiencia37. La incidencia es del 1,4 a 6% en inyección interlaminar lumbar, del 3,1% trasforaminal lumbar, del 2,6% interlaminar torácica y hasta del 21% tras la inyección caudal. Esta se resuelve de manera espontánea en 7 días en el 72% de los pacientes, y a las 6 semanas en el 85%38-40.
La incidencia de infección es del 1%; la mayoría son menores (infección local de la piel), pero pueden llegar a ser tan graves como abscesos epidurales e intradurales, osteomielitis y meningitis. El principal factor de riesgo para desarrollarlas es el antecedente de diabetes mellitus35,38.
Dentro de las complicaciones hemorrágicas asociadas al procedimiento se encuentran el hematoma subdural agudo, el epidural y el subaracnoideo41,42.
Desde el punto de vista neurológico puede haber debilidad motora transitoria, síndrome de cauda equina (muy pocos casos reportados) con resolución de los síntomas en un período de horas a días. Además, daño neurológico directo, entre otras43-45.
Los eventos adversos de tipo metabólico, asociado al esteroide empleado, incluyen la hiperglucemia, alterando los niveles de glucosa en sangre hasta por 2 semanas en los pacientes diabéticos46,47.
También puede aparecer supresión del eje hipotálamohipófisis, generalmente por 4-7 días. Excepcionalmente se presenta síndrome de Cushing, cuando las dosis de esteroide son muy altas en periodos muy cortos de tiempo48.
Otras complicaciones asociadas al esteroide incluyen reacciones psicógenas, ceguera transitoria49, episodios vasovagales50, coriorretinopatía51, miopatía, anafilaxia y flushing facial52 tras la administración de dexametasona, entre otras35,53,54.
En esta serie de casos la incidencia de complicaciones de menos del 1% puede estar relacionada con el uso de fluoroscopia, lo cual disminuye de manera importante la aparición de estas.
ConclusionesEl tratamiento principal del dolor radicular es conservador, basado en terapia farmacológica y física. Pero cuando el dolor es refractario, las alternativas terapéuticas incluyen la metilprednisolona epidural como un método eficaz y seguro, disponible en nuestro medio.
Financiación
La financiación de este trabajo se realizó con recursos propios y con la asesoría de la Universidad Pontificia Bolivariana y la Universidad CES.
Conflicto de intereses
Los autores declaran que no existe ningún conflicto de intereses.
Agradecimientos
Los autores agradecemos al Doctor Anestesiólogo y Epidemiólogo Nelson Fonseca por la asesoría brindada durante la realización de este trabajo.
Referencias
1. Duffy L. Low back pain:an approach to diagnosis and management. Prim Care Clin Office Pract. 2010;37:729-41. [ Links ]
2. Bratton R. Assessment and management of acute low back pain. Am Fam Physician. 1999;60:2299-308. [ Links ]
3. Kinkade S. Evaluation and treatment of acute low back pain. Am Fam Physician. 2007;75:1181-8. [ Links ]
4. Haldeman S, Dagenais S. A supermarket approach to the evidence-informed management of chronic low back pain. Spine J. 2008;8:1-7. [ Links ]
5. Last A, Hulbert K. Chronic low back pain: evaluation and management. Am Fam Physician. 2009;79:1067-74. [ Links ]
6. Abdi S, Datta S, Trescot AM, Schultz DM, Adlaka R, Atluri SL, et al. Epidural steroids in the management of chronic spinal pain: a systematic review. Pain Physician. 2007;10:185-212. [ Links ]
7. Deer T, Ranson M, Kapural L, Diwan SA. Guidelines for the proper use of epidural steroid injections for the chronic pain patient. Tech Reg Anesth Pain Manag. 2009;13:288-95. [ Links ]
8. Friedly J, Standaert C, Chan L. Epidemiology of care: the back pain dilemma. Phys Med Rehabil Clin N Am. 2010;21:659-77. [ Links ]
9. Katz S, editor. The burden of musculoskeletal diseases in the United States. Rosemont, IL: Bone and Joint Decade, American Academy of Orthopaedic Surgeons; 2008. [ Links ]
10. Deyo RA, Mirza SK, Martin BI. Back pain prevalence and visit rates: estimates from U.S. national surveys, 2002. Spine. 2006;31:2724-7. [ Links ]
11. Andersson GB. Epidemiological features of chronic low back pain. Lancet. 1999;354:581-5. [ Links ]
12. Deyo RA, Weinstein JN. Low back pain. N Engl J Med. 2001;344:363-70. [ Links ]
13. Dagenais S, Caro J, Haldeman S. A systematic review of low back pain cost of illness studies in the United States and internationally. Spine J. 2008;8:8-20. [ Links ]
14. El dolor lumbar. JANO. 2003. VOL. LXV N.° 1.499,1853-61. [ Links ]
15. Deyo RA, Loeser JD, Bigos SF. Herniated lumbar intervertebral disk. Ann Intern Med. 1990;112:598-603. [ Links ]
16. Deyo RA, Rainville J, Kent D. What can the history and physical examination tell us about low back pain? JAMA. 1992;268:760-5. [ Links ]
17. Deyo RA, Diehl AK. Cancer as a cause of back pain: frequency, clinical presentation, and diagnostic strategies. J Gen Intern Med. 1988;3:230-8. [ Links ]
18. Stout A. Epidural steroid injections for low back pain. Phys Med Rehabil Clin N Am. 2010;21:825-34. [ Links ]
19. Fischgrund JS, Montgomery DM. Diagnosis and treatment of discogenic low back pain. Orthop Rev. 1993;22:311-8. [ Links ]
20. Borenstein, David G. Epidemiology, etiology, diagnostic evaluation, and treatment of low back pain. Curr Opin Rheumatol. 2001;13:128-34. [ Links ]
21. Leone A, Cianfoni A, Cerase A. Lumbar spondylolysis a review. Skeletal Radiol. 2011;40:683-700. [ Links ]
22. Kawakami M, Weinstein J, Chatani K. Experimental lumbar radiculopathy. Spine. 1994;19:1795-802. [ Links ]
23. Govind J. Lumbar radicular pain. Aust Fam Physician. 2004;33:409-12. [ Links ]
24. Zapata J, Covarrubias A, Guevara U. Evaluación de los esteroides epidurales en el tratamiento del dolor de espalda baja. Rev Mex Anestesiol. 2009;32:19-25. [ Links ]
25. Leslie Ng, Chaudhary N, Philip S. The efficacy of corticosteroids in periradicular infiltration for chronic radicular pain: a randomized, double-blind, controlled trial. Spine. 2005;30:857-62. [ Links ]
26. Carette S, Leclaire R, Marcoux S, Morin F, Blaise GA, St Pierre A, et al. Epidural corticosteroid injections for sciatica due to herniated nucleus pulposus. N Engl J Med. 1997;336:1634-40. [ Links ]
27. Ridley MG, Kingsley GH, Gibson T, Grahame R. Outpatient lumbar epidural corticosteroid injection in the management of sciatica. Br J Rheumatol. 1988;27:295-9. [ Links ]
28. Castagnera L, Maurette P, Pointillart V, Vital JM, Erny P, Senegas J. Long-term results of cervical epidural steroid injection with and without morphine in chronic cervical radicular pain. Pain. 1994;58:239-43. [ Links ]
29. Dilke TF, Burr HC, Grahame R. Extradural corticosteroid injection in the management of lumbar nerve root compression. Br Med J. 1973;2:635-7. [ Links ]
30. Pirbudak L, Karakurum G, Oner U, Gulec A, Karadasli H. Epidural corticosteroid injection and amitriptyline for the treatment of chronic low back pain associated with radiculopathy. Pain Clin. 2003;15:247-53. [ Links ]
31. Buttermann GR. The effect of spinal steroid injections for degenerative disc disease. Spine J. 2004;4:495-505. [ Links ]
32. Buttermann GR. Treatment of lumbar disc herniation: epidural steroid injection compared with discectomy. A prospective, randomized study. J Bone Joint Surg Am. 2004;86-A:670-9. [ Links ]
33. Staal J, De Bie RA, De Vet HC, Hildebrandt J, Nelemans P. Injection therapy for subacute and chronic low back pain. Spine. 2008;34:49-59. [ Links ]
34. Riew KD, Yin Y, Gilula L, Bridwell KH, Lenke LG, Lauryssen C, et al. The effect of nerve root injections on the need for operative treatment of lumbar radicular pain. J Bone Joint Surg Am. 2000;82:1589-93. [ Links ]
35. Benedetti E, Siriwetchadarak R, Stanec J, Rosenquist R. Epidural steroid injections: complications and management. Tech Reg Anesth Pain Manag. 2009;13:236-50. [ Links ]
36. Ospina A, Campuzano D, Hincapié E, Vásquez L, Montoya E, Zapata I, et al. Eficacia del bloqueo facetario en pacientes con síndrome facetario lumbar. Rev Colomb Anestesiol. 2012;40:177-82. [ Links ]
37. Dias D, Frerichsa E, Martins F. Incidencia de complicaciones neurológicas y cefalea pospunción dural luego de anestesia regional en la práctica obstétrica: un estudio retrospectivo de 2399 pacientes. Rev Colomb Anestesiol. 2014;42:28-32. [ Links ]
38. Hartog A. Interventional treatment for low back pain: general risks. Phys Med Rehabil Clin N Am. 2010;21:819-23. [ Links ]
39. Abram SE, Cherwenka RW. Transient headache immediately following epidural steroid injection. Anesthesiology. 1979;50:461-2. [ Links ]
40. Katz JA, Lukin R, Bridenbaugh PO, Gunzenhauser L. Subdural intracranial air: an unusual cause of headache after epidural steroid injection. Anesthesiology. 1991;74:615-8. [ Links ]
41. Ozdemir O, Calisaneller T, Yildirim E, Altinors N. Acute intracranial subdural hematoma after epidural steroid injection: a case report. J Manipulative Physiol Ther. 2007;30:536-8. [ Links ]
42. Vaughan DJ, Stirrup CA, Robinson PN. Cranial subdural haematoma associated with dural puncture in labour. Br J Anaesth. 2000;84:518-20. [ Links ]
43. Ho KY, Manghnani P. Acute monoplegia after lysis of epidural adhesions: a case report. Pain Pract. 2008;8:404-7. [ Links ]
44. Kubin P, Gupta A, Oscarsso A, Axelsson K, Bengtsson M. Two cases of cauda equina syndrome following spinal-epidural anesthesia. Reg Anesth Pain Med. 1997;22:447-50. [ Links ]
45. Gonzalez C, Enriquez L, Cruz C. Aracnoiditis postanestesia raquídea para cesárea. Rev Colomb Anestesiol. 2012;40: 150-2. [ Links ]
46. Gottlieb NL, Riskin WG. Complications of local corticosteroid injections. J Am Med Assoc. 1980;243:1547-8. [ Links ]
47. Rivera R, Arcila M. Infusión epidural cervical para tratamiento del dolor por herpes zoster. Reporte de caso con revisión temática. Rev Colomb Anestesiol. 2013;41:291-7. [ Links ]
48. Spaccarelli K. Lumbar and caudal epidural corticosteroid injections. Mayo Clin Proc. 1996;71:169-78. [ Links ]
49. Young W. Transient blindness after lumbar epidural steroid injection: a case report and literature review. Spine. 2002;27:476-7. [ Links ]
50. Botwin KP, Castellanos R, Rao S, Hanna AF, Torres Ramos FM, Gruber RD, et al. Complications of fluoroscopically guided interlaminar cervical epidural injections. Arch Phys Med Rehabil. 2003;84:627-33. [ Links ]
51. Pizzimenti J, Daniel K. Central serous chorioretinopathy after epidural steroid injection. Pharmacotherapy. 2014;25:1141-6. [ Links ]
52. Cicala RS, Westbrook L, Angel JJ. Side effects and complications of cervical epidural steroid injections. J Pain Symptom Manage. 1989;4:64-6. [ Links ]
53. Kim Ch, Issa MA, Vaglienti RM. Flushing following interlaminar lumbar epidural steroid injection with dexamethasone. Pain Physician. 2010;13:481-4. [ Links ]
54. Kim RC, Porter RW, Choi BH, Kim SW. Myelopathy after intrathecal administration of hypertonic saline. Neurosurgery. 1988;22:942-5. [ Links ]











 texto em
texto em