Services on Demand
Journal
Article
Indicators
-
 Cited by SciELO
Cited by SciELO -
 Access statistics
Access statistics
Related links
-
 Cited by Google
Cited by Google -
 Similars in
SciELO
Similars in
SciELO -
 Similars in Google
Similars in Google
Share
Colombian Journal of Anestesiology
Print version ISSN 0120-3347
Rev. colomb. anestesiol. vol.44 no.2 Bogotá Apr./June 2016
http://dx.doi.org/10.1016/j.rca.2016.02.005
Guías y consensos
Recomendaciones basadas en la evidencia de terapia transfusional en el paciente oncológico en pediatría
Transfusion therapy evidence-based recommendations for the pediatric cancer patient
Carlos Alberto Pardo-Gonzáleza,*, Adriana Linaresa,b y Marcela Torresc
a Oncohematólogo pediatra, Fundación Hospital de la Misericordia, Bogotá, D.C., Colombia
b Profesor asociado, Departamento de Pediatría, Universidad Nacional de Colombia, Bogotá, D.C., Colombia
c Química farmacéutica, Maestría en Epidemiologia Clínica, Gerente Editorial Grupo Cochrane STI, investigadora Grupo de Evaluación de Tecnologías y Políticas en salud Facultad de Medicina, Universidad Nacional de Colombia, Bogotá, D.C., Colombia
* Autor para correspondencia. Carrera 27 No. 46-55, edificio Belalcazar. Bogotá D.C., Colombia.
Correo electrónico: cpardogonzalez@gmail.com (C.A. Pardo-González).
Historia del artículo: Recibido el 23 de noviembre de 2015 Aceptado el 2 de febrero de 2016
Resumen
Introducción: La terapia transfusional es quizá una de los tratamientos de mayor uso sin buen respaldo de evidencia, a pesar de muchos años de uso en la práctica clínica. Objetivo:Adaptar recomendaciones basadas en evidencia al contexto colombiano sobre el uso de hemocomponentes: glóbulos rojos, plaquetas, crioprecipitados y hemocomponentes irradiados en el paciente oncológico menor de 18 años.
Métodos: Se utilizaron metodologías estándares para el desarrollo de las recomendaciones. Primero se formularon las preguntas clínicas, se identificaron, calificaron y seleccionaron las guías de práctica clínica basadas en la evidencia que respondían las preguntas clínicas, utilizando una metodología sistemática se realizó la calificación, extracción y descripción de los aspectos relevantes para generar recomendaciones usando el sistema SIGN, luego se realizaron exposición y discusión de los resultados obtenidos con un grupo de expertos para seleccionar la utilidad de la evidencia y adaptar las recomendaciones al contexto colombiano.
Resultados: De 107.441 títulos preliminares, se analizaron 56 estudios, y de estos se escogieron 3 guías de práctica clínica y 4 revisiones sistemáticas Cochrane. Se evaluó esta evidencia con AGREE II y AMSTAR. Se recomienda soporte transfusional de glóbulos rojos usando la estrategia restrictiva, la estrategia transfusional profiláctica de plaquetas es la indicación recomendada. El valor de fibrinógeno menor de 100mg/dl es el recomendado para utilizar crioprecipitados y se determinaron las indicaciones sobre hemocomponentes irradiados.
Conclusiones: Este trabajo representa un enfoque basado en la evidencia sobre las recomendaciones de terapia transfusional para niños con cáncer.
Palabras clave: Transfusión sanguínea, Sustitutos sanguíneos, Plaquetas, Pediatría, Revisión.
Abstract
Introduction: Transfusion therapy is probably one of the most widely used therapies with poor supporting evidence, despite the long years of practical clinical use. Objective:To adapt the evidence-based recommendations on the use of blood products to the Colombian setting: red blood cells, platelets, cryoprecipitates and irradiated blood products in cancer patients under 18 years of age.
Methods: Standard methodologies were followed in the development of recommendations. First, the clinical questions were addressed, and the evidence-based clinical practice guidelines were identified, graded and selected to answer the clinical questions. A systematic methodology was used to qualify, obtain and describe the relevant information to generate recommendations based on the SIGN system. The results were then presented and discussed in a group of experts to establish the practical value of the evidence and to adapt the recommendations to the Colombian environment.
Results: Out of 107,441 preliminary titles, 56 studies were analyzed, and from them 3 clinical practice guidelines and 4 Cochrane systematic reviews were selected. This evidence was evaluated using AGREE II and AMSTAR. Red blood cells transfusion support is recommended using the restrictive strategy. Prophylactic platelet transfusion is the recommended indication. Cryoprecipitate is recommended when fibrinogen levels fall below 100mg/dl, and indications on irradiated blood products were established.
Conclusions: This paper is an evidence-base approach on the recommendations for transfusion therapy in children with cancer.
Keywords: Blood transfusion, Blood substitutes, Blood platelets, Pediatrics, Review.
Introducción
A pesar del conocimiento actual que abarca los principios inmunológicos integrados al trasplante alogénico de un tejido transitorio y el estudio biológico estricto que comprende técnicas moleculares encaminadas a minimizar los riesgos potenciales de la terapia transfusional, esta no es totalmente segura. Por esta razón, se requiere la mayor evidencia al definir el momento más adecuado para el uso de esta terapia en pacientes oncológicos en pediatría. En documentos tan importantes como la «Encuesta europea de anemia en cáncer» que evaluó a 15.367 pacientes para determinar la incidencia y la prevalencia de esta patología, reportando una prevalencia del 39% en un período de estudio de 6 meses y una incidencia del 53,7%. Si además le sumamos que el 38,9% de los pacientes con anemia fueron tratados y de estos el 14,9% recibió terapia transfusional, inferimos la importancia que tiene definir indicaciones transfusionales puntuales1.
Por otra parte, los informes reportados por la Organización Mundial de la Salud (OMS) desde el año 2009 señalan que los índices más bajos de donación se observan en los países en desarrollo (2,3 por 1.000 habitantes)2. Aunque específicamente en Colombia han aumentado los índices de donación de forma comparativa con otros países de la región, sigue siendo insuficiente la disponibilidad de hemocomponentes (12 unidades por cada 1.000 habitantes)3 y si a esto le sumamos los eventos adversos a la transfusión, especificados en la guía de práctica clínica de la American Association of Blood Banks del año 2012, se describe que el riesgo de transmisión del virus de inmunodeficiencia humana fue de 6,8/10 millones de componentes transfundidos durante el período del 2007 al 2008 y el riesgo residual para la transmisión del virus de la hepatitis B de 1/282.000 componentes sanguíneos transfundidos. Adicionalmente, los eventos adversos transfusionales no infecciosos la incidencia reportada en el año 2009 de lesión pulmonar aguda producida por transfusión fue de 0,81 (IC del 95%, del 0,44 al 1,49) por 10.000 componentes sanguíneos transfundidos4. Es así como concluimos que actualmente hay gran necesidad de obtener la mejor evidencia en torno a las prácticas más usuales en la terapia transfusional del niño con cáncer.
Para lograr los objetivos planteados en el trabajo se adaptó un conjunto de recomendaciones basadas en la evidencia para el contexto colombiano que pueden servir para la toma de decisiones.
Metodología
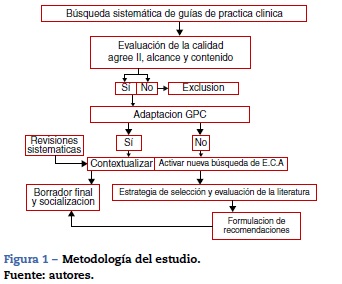
Siguiendo metodologías internacionales ya estandarizadas, se desarrollaron las recomendaciones basadas en la evidencia sobre indicaciones transfusionales en pacientes oncológicos perioperatorios en pediatría. De forma general, se identificaron las revisiones sistemáticas de la literatura, usando la metodología SIGN para la formulación de las recomendaciones5, buscando contestar 4 preguntas de investigación con gran utilidad clínica en oncología pediátrica. Las preguntas fueron comentadas y aprobadas por el grupo investigador y un grupo de oncohematólogos pediatras.
Las preguntas clínicas a responder
Búsqueda sistemática de guías de practica clinica
¿Cuáles son las indicaciones de transfundir glóbulos rojos (GR) desleucocitados en paciente pediátrico con diagnóstico de enfermedad oncológica?
¿Cuáles son las indicaciones transfusionales de plaquetas en el paciente pediátrico con diagnóstico de enfermedad oncológica?
¿Cuáles son las indicaciones transfusionales de crio-precipitados en paciente pediátrico con diagnóstico de enfermedad oncológica?
¿Cuáles son las indicaciones transfusionales de productos irradiados en paciente pediátrico con diagnóstico de enfermedad oncológica?
Una vez establecidas las preguntas clínicas y siendo determinados los desenlaces asociados a cada una, se realizó el formato PICO/PECO con las adaptaciones correspondientes para cada tipo de pregunta5 (anexo 1).
Búsqueda de la evidencia
El primer paso fue la búsqueda de guías de práctica clínica basadas en la evidencia en PubMed, librería Cochrane, MEDLINE, Embase (OvidSP), LILACS, current controlled trials, Centre for Reviews and Dissemination database (CRD), PAHO -catálogo de la biblioteca sede de la OPS-, WHOLIS -sistema de Información de la biblioteca de la OMS-, Biomed central, registros de investigación: PdQclinical trials database, NHMRc clinical trials centre, Google scholar, tripdatabase, agencias especializadas, revista del Instituto Nacional de Cancerología, literatura gris (informes técnicos, actas de congresos, tesis y ensayos inéditos), y búsqueda manual. La estrategia de búsqueda fue adaptada para cada buscador y finalmente validada con el experto temático de acuerdo con el tipo de aspecto clínico (anexo 2).
Selección de la evidencia y calidad de guías de práctica clínica
Se realizó la búsqueda de guías en inglés y español desde enero de 1950 hasta diciembre del 2015, obteniendo 107.441 títulos en PubMed para la revisión (véase anexo 2). Se analizaron y se extrajeron en un análisis primario todos los títulos probables, obteniendo 56 a analizar, para después filtrar 10 guías de práctica clínica útiles en el estudio5. Con el fin de evaluar la calidad de las guías elegidas, se utilizó el instrumento denominado Appraisal of Guidelines Research and Evaluation II (AGREEII)6. Cada guía seleccionada fue evaluada usando los ítems contenidos en los diferentes dominios de la herramienta y se procedió a establecer un puntaje total. Una vez evaluados todos los dominios, se emitió un juicio sobre la calidad global de la guía analizada y así se obtuvieron 3 guías de práctica clínica, tomando como insumo las calificaciones de calidad y el potencial de implementación de las mismas siguiendo los criterios contenidos en la matriz de decisión de adaptación y la relevancia en el entorno clínico planteado por el trabajo (tabla 1).
Búsqueda de las revisiones sistemáticas
Se realizó una búsqueda de revisiones sistemáticas en las diferentes bases de datos y fueron calificadas con la herramienta AMSTAR, encontrando también 4 revisiones sistemáticas Cochrane que cumplían con los objetivos del estudio.
Formulación de las recomendaciones
Con las guías de práctica clínica: Uso de transfusiones en pediatría de Pozo et al., Clinical practice guidelines del Ministerio de Salud de Singapur y Guidelines on the use of irradiated blood components prepared by the British Committee for Standards in Haematology Blood Transfusion Task Force y las 4 revisiones sistemáticas de Cochrane, se realizaron la extracción y la adaptación de los aspectos relevantes al contexto regional, usando adicionalmente algunas elementos específicos de la herramienta epidemiológica ADAPTE (fig. 1).
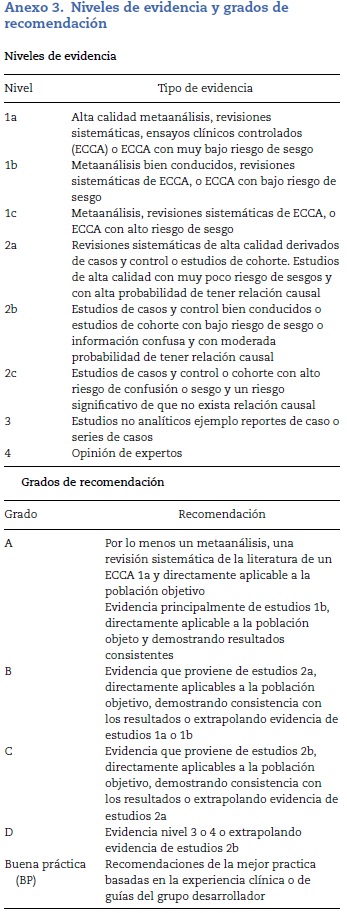
Por último, se enunciaron las recomendaciones con grados y niveles de evidencia (anexo 3). Según la evaluación obtenida en la guía original y la actualización de las revisiones sistemáticas, se generó el documento final que se discutió con el panel de oncohematólogos expertos para determinar la mejor adaptación con respecto a las indicaciones. Finalmente, el trabajo fue presentado en el Congreso Nacional de Oncohematología Pediátrica, en donde se comentaron las recomendaciones con oncohematólogos pediátricos colombianos y un experto internacional.
Se solicitaron y obtuvieron autorizaciones para la traducción y publicación de estos resultados y con este material se respondió cada una de las preguntas de investigación.
Recomendaciones
Indicaciones para trasfundir glóbulos rojos desleucocitados en paciente pediátrico con diagnóstico de enfermedad oncológica
La fisiopatología de la anemia en el cáncer se agrupa en tres categorías: disminución de la producción de GR, incremento en la destrucción de los GR y pérdidas sanguíneas7'8. Aunque este síndrome puede presentarse como efecto multifactorial, existen estudios clínicos controlados que describen el efecto mielosupresor de los agentes citotóxicos y que además demuestran que este es acumulable, por ejemplo, el estudio de Wilson et al.8 reporta un incremento de la anemia (hemoglobina [Hb] < 12 g/dl) del 19,5% en el primer ciclo hasta el 46,7% luego del 5.° ciclo de quimioterapia. También puede haber anemia por sangrados, falla renal, deficiencias nutricionales, sin olvidar que el cáncer puede directamente suprimir la hematopoyesis por infiltración de la médula ósea o la producción de citocinas que pueden causar el secuestro de hierro y así disminuir la producción de GR7-9.
Evidencia
Un principio fundamental en la terapia transfusional determina que la causa de la anemia debe ser esclarecida previo a la transfusión de GR (grado D, nivel 4)10. Por otra parte, la decisión de transfundir este hemocomponente debe estar siempre influenciada por los síntomas más que por los niveles de Hb y recordar que la transfusión de GR es recomendada solo en pacientes que necesitan una inmediata corrección de la anemia y no deben ser transfundidos a fin de lograr una concentración de Hb «normal» (grado D, nivel 4)10.
En torno a este tema, en la literatura aparecen descritas 2 estrategias terapéuticas. La estrategia restrictiva que determina la indicación transfusional basada en 2 principios: los niveles de Hb siempre inferior a 8 g/dl y/o la presencia de signos de descompensación hemodinámica. La segunda estrategia es liberal, que determina niveles de Hb mayores sin dar valor a la repercusión hemodinámica11-13. Basado en esto, y al analizar la evidencia encontrada, la estrategia restrictiva en el paciente estable perioperatorio tiene la mayor evidencia10,11,13, ya que redujo el riesgo de recibir una transfusión en un 39% con un RR de 0,61 (IC del 95%, 0,52 a 0,72), evitó que se transfundieran 1,19 unidades por paciente (IC del 95%, 1,85 a 0,53 unidades), tuvo una mortalidad intrahospitalaria un 23% menor, con un RR de 0,77 (IC del 95%, de 0,62-0,95), encontrando además que esta estrategia no incrementó los eventos cardíacos (infartos de miocardio, arritmias cardiacas, edema pulmonar o angina) con un RR de 0,96 (IC del 95%, 0,70-1,32) y disminuyó la tasa de infecciones en un 19% con RR de 0,81 (IC del 95%, 0,66 a 1,00). En cuanto a edema pulmonar, neumonía y accidente cerebrovascular no se encontraron diferencias significativas en los 2 enfoques evaluados (grado A, nivel 1a)12. La evidencia en torno a los niveles de Hb dice que cuando estos se encuentran entre 7 y 10 g/dl la transfusión debe estar guiada por signos y síntomas o por comorbilidades médicas o quirúrgicas coexistentes (enfermedad cardiovascular, respiratoria, pérdida sanguínea activa o coagulopatía). La transfusión de GR no está indicada cuando los niveles son superiores a 10 g/dl, a menos que exista alguna causa específica que lo justifique, cuya razón debe estar explícitamente definida y documentada (grado A, nivel 1b)10,11. En pacientes asintomáticos o con otra posibilidad de tratamiento no hay necesidad de transfusión (grado C, nivel 2b)10,11.
Para los pacientes que no requieran corrección inmediata, y si su estado general lo permite, debe considerarse estudio basal de hierro sérico, capacidad de unión al hierro total y ferritina para evaluar requerimiento de suplemento en estos pacientes con evaluaciones periódicas adicionales (nivel 4)4,11.
La evidencia clínica obtenida de estudios llevados a cabo en pacientes adultos con cáncer de cuello de útero, de cabeza y cuello y de pulmón demuestra el impacto de la anemia en relación con la radiosensibilidad del tumor. Se recomienda en pacientes sometidos a radioterapia mantener niveles de Hb entre 10 y 12 g/dl. En cuanto a la influencia con el uso de quimioterapia, hay literatura científica relacionada con la anemia asociada a la administración de carboplatino, ciclofosfamida y doxorubicina, por lo cual se recomienda en pacientes sometidos a tratamiento con quimioterapia mantener niveles de Hb entre 8 y 10 g/dl (nivel 4)11,14.
La evidencia también indica que una estrategia restrictiva es al menos igualmente efectiva y probablemente superior que la estrategia liberal en pacientes críticos, y así mismo el valor de Hb entre 7 y 9 g/dl es el más apropiado cuando no existen signos, síntomas o evidencia alguna de incapacidad hematológica para satisfacer la demanda tisular de oxígeno (grado A, nivel 1a)10,13,15,16.
En la revisión sistemática realizada por Preston et al.7, se demostró que se requieren estudios de alta calidad para determinar la efectividad de la transfusión de GR en pacientes con cáncer en cuidados paliativos. Al usar escalas objetivas para evaluar la calidad de vida de los pacientes, encontraron que del 31 al 70% de los pacientes en esta condición requieren transfusiones y del total de esta población solo se consigue un beneficio transitorio que inicia al segundo día y dura solo hasta el día catorce posterior a la transfusión. Por tanto, este estudio indica que cerca de un tercio de pacientes pueden no beneficiarse de las transfusiones y que la duración de la respuesta a este manejo en estos pacientes es corta e insuficiente (grado A, nivel 2c)7.
Conceptos adicionales: el trabajo de Simancas et al.17 recomienda los productos desleucocitados para disminuir el riesgo de eventos transfusionales no hemolíticos, como prurito, urticaria y eritema, los cuales ocurren minutos después de la transfusión, sin encontrar otras relaciones causales con eventos transfusionales severos (grado A, nivel 2c)17. Es importante concluir que los pacientes deben ser transfundidos con GR siempre siguiendo las pautas de compatibilidad, siendo en todo momento grupo ABO y Rh-D compatibles (buena práctica)10,11. Todos los niños que van a recibir terapia transfusional deben estar vacunados contra hepatitis B, en lo posible previo a la transfusión, y deben tener fenotipo extendido de GR para evitar efectos adversos relacionados con la transfusión (buena práctica)11. Y, por último, la velocidad de infusión de la transfusión de GR no debe superar 5 ml/kg/h (buena práctica)11.
Recomendaciones
El resultado de la revisión sistemática recomienda la estrategia restrictiva (Hb < 7 g/dl en el paciente hemodinámicamente estable), con esta se reduce la proporción de pacientes transfundidos y de unidades de GR transfundidas, y no afecta a la morbimortalidad ni al tiempo de hospitalización. Se concluye que los beneficios de minimizar la transfusión son mayores que el riesgo de transfundir GR (grado A, nivel 1a)10,11,13,15.
El factor clínico más importante del requerimiento transfusional cuando los niveles de Hb se encuentran entre 7 y 10 g/dl es el compromiso hemodinámico. Otros factores a tener en cuenta son: compromiso por enfermedad de base, fiebre, presencia de infección sistémica o sangrado activo (grado A, nivel 1a)10,11,13.
Indicaciones transfusionales de plaquetas en pacientes pediátricos con enfermedad oncológica
Evidencia
Los estudios clínicos han demostrado que la causa de la trombocitopenia siempre debe ser establecida antes de considerar la transfusión de plaquetas, excepto en un evento hemorrágico que amenace la vida (buena práctica)10,11.
El soporte transfusional plaquetario se determina por 2 estrategias, la estrategia profiláctica, que se caracteriza por mantener un mínimo recuento de plaquetas por encima del cual se previene el riesgo de una hemorragia que ponga en peligro la vida10,11,18,19, y la estrategia terapéutica, que recomienda la transfusión de plaquetas solo cuando existe evidencia de sangrado10,11,18,19.
Para el caso de esta guía se encontró que la transfusión profiláctica de plaquetas está indicada en pacientes oncológicos pediátricos en las siguientes condiciones: en trombocitopenia asociada a sangrado activo (gastrointestinal, pulmonar y del sistema nervioso central [SNC]) en los cuales se recomienda indicar la transfusión plaquetaria para mantener un recuento > 50 x 109/l (grado C, nivel 2a)10, además en pacientes con aplasia medular secundaria a enfermedades oncológicas y/o quimioterapia con recuento plaquetario menor de 10 x 109/l, sin que existan otros factores para sangrado (grado A, nivel 1b)10,11,18; en este mismo grupo de pacientes cuando el recuento de plaquetas es menor de 20 x 109/l y existen factores de riesgo de sangrado asociados como: sepsis, mucositis severa grado iv OMS, alta probabilidad de recuento plaquetario < 10 x 109/l antes de la siguiente evaluación, rápido descenso del número de plaquetas o en aquellos que van a ser llevados a procedimientos invasivos en los que deben ser valorados de forma individual (grado C, nivel 2b)11,19. En pacientes con cierto tipo de tumores sólidos (especialmente los localizados en el SNC, ginecológicos, melanoma, vejiga o colon con grandes sitios de necrosis tumoral), el umbral de plaquetas indicado para indicar la transfusión es de 20 x 109/l (grado B, nivel 2a)11. Se recomienda mantener un recuento plaquetario de 20-40 x 109/l en los siguientes casos: coagulación intravascular diseminada (CID), hiperleucocitosis o alteraciones en la coagulación (p. ej., leucemia promielocítica) o con limitado acceso a un centro de salud, lo que presume un aumento en el riesgo de sangrado (grado C, nivel 2b)10,19.
Procedimientos quirúrgicos en pacientes trombocitopénicos
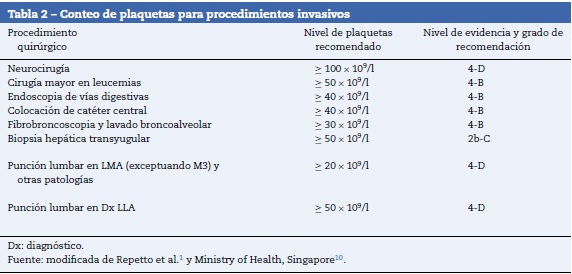
Los pacientes que reciben quimioterapia requieren procedimientos diagnósticos y terapéuticos invasivos frecuentemente. En la revisión de la literatura realizada se encontró que el conteo de 40 x 109/l a 50 x 109/l es seguro para realizar procedimientos quirúrgicos (grado C, nivel 2a)10,11,19. Existen niveles puntuales para los diferentes escenarios quirúrgicos (tabla 2) sin anormalidades en la coagulación, ciertos procedimientos como aspirado y biopsia de médula ósea pueden ser realizados de forma segura con recuentos superiores a 20 x 109/l (grado D, nivel 4)11. En pacientes que van a ser llevados a cirugía o procedimientos invasivos (biopsia renal o hepática), el recuento de plaquetas debe ser superior a 50 x 109/l, si no hay otros defectos con riesgo de sangrado asociado (grado C, nivel 2b)10,11. En procedimientos neuroquirúrgicos y oftalmológicos puede ser benéfico un nivel mayor a 100 x 109/l (grado D, nivel 4)11,19. Los pacientes con sangrado activo posquirúrgico y tiempo de protrombina > 1,5 sobre el control tienen indicadas las transfusiones de plaquetas ante un sangrado severo (habiendo descartado otras causas de alteración de la hemostasia y el sangrado por deficiencia de suturas) o cuando el recuento de plaquetas cae a niveles inferiores a 50 x 109/l (grado A, nivel 1a)11. Por otra parte, el recuento plaquetario mayor a 50 x 109/l es suficiente para realizar extracciones dentarias y biopsias transbronquiales, en pacientes sin anormalidades en la coagulación (grado C, nivel 3)11.
Otro de los procedimientos quirúrgicos frecuentes en oncología es la punción lumbar: la recomendación es realizar este procedimiento con recuentos de plaquetas superiores a 20 x 109/l, aunque en pacientes con diagnóstico nuevo de leucemia linfoide aguda se debe garantizar un nivel > 50 x 109/l, y en pacientes con leucemia promielocítica deben recibir transfusión de plaquetas con recuento menor a 40 x 109/l (buena práctica)10,11,19.
Otras consideraciones
Para las transfusiones de plaquetas (en paciente con menos 45 kg), se debe intentar en la medida de lo posible prevenir la aloinmunización, respetando el grupo ABO de las plaquetas (grado D, nivel 4)10,11. La administración de plaquetas ABO no idénticas es una práctica transfusional aceptable cuando hay escasez de concentrados plaquetarios o cuando el paciente requiere plaquetas HLA compatibles y las mismas no son ABO idénticas (grado D, nivel 4)10,11. En los pacientes RH D negativo, los concentrados deben ser RH D negativos en lo posible, especialmente en mujeres (grado D, nivel 4)10. El volumen recomendado de plaquetas es de 10-20 ml/kg para niños por debajo de 15 kg y una unidad por aféresis para los mayores de 15 kg (buena práctica)11 a una tasa de infusión de 20-30 cc/kg/h (buena práctica)11.
Recomendaciones
- La transfusión profiláctica de plaquetas está indicada en pacientes oncológicos pediátricos (grado A, nivel 2b)10,11,19.
- Los pacientes pediátricos con enfermedades oncológicas deben recibir transfusión de plaquetas si tienen plaquetas menores de 10 x 109/l y no existen otros riesgos de sangrado (grado A, nivel 2b)11. Pacientes con plaquetas menores de 20 x 109/l y factores de riesgo de sangrado asociados (sepsis, mucositis severa, alta probabilidad de conteo plaquetario < 10 x 109/l antes de la siguiente evaluación) deben ser transfundidos (grado C, nivel 2 b)10,11.
- En los pacientes oncológicos que reciben quimioterapia y requieran procedimientos diagnósticos o terapéuticos invasivos se recomienda que el recuento plaquetario se encuentre entre 40 x 109/ly50 x 109/l (grado C, nivel 2a)10,11. Se establecen niveles puntuales para diferentes cada procedimiento en particular (véase la tabla 2).
Indicaciones transfusionales de crioprecipitados en paciente pediátrico con enfermedad oncológica
Las indicaciones para transfundir crioprecipitados son muy limitadas y con mínima evidencia. Aunque es claro que el riesgo de reacciones alérgicas y anafilaxia es mayor comparado con otros hemocomponentes20-22.
Evidencia
En el estudio de Tinegate et al.21, realizado en Reino Unido, se encontró que las 3 indicaciones de transfusión de crio-precipitados más frecuentes en pediatría son: coagulación intravascular diseminada, transfusión masiva y pacientes oncohematológicos; la mayor indicación está en la profilaxis de eventos hemorrágicos usando como medida niveles de fibrinógeno inferiores a 1g/l medidos por el método de Clauss. Este estudio no tuvo hallazgos estadísticamente significativos en torno al derivado de fibrinógeno utilizado para la reposición10,11,20-22.
Recomendaciones
Los niveles de fibrinógeno inferiores a 1 g/l o 100 mg/dl deben ser corregidos mediante transfusión de crioprecipitados en las siguientes condiciones: requerimiento de transfusiones masivas, CID, disfibrinogenemia congénita o secundaria a medicamentos (grado C, nivel 2b)10,11. Para el manejo de la hipofibrinogenemia la dosis debe ser una unidad por cada 5 kg de peso, máximo 10 unidades (lo equivalente al adulto) (grado D, nivel 4)11,20,21.
Indicaciones transfusionales de productos irradiados en pacientes pediátricos con enfermedad oncológica
Una complicación importante en terapia transfusional es la enfermedad injerto contra huésped asociada a transfusión (EICH-AT), la leucodepleción de los hemocomponentes que garantizan menos de 5 x 106 leucocitos ha sido una medida aceptable, pero no logra abolir el riesgo de EICH-AT. Por esta razón, la irradiación de hemocomponentes con irradiación gamma o rayos X es el procedimiento validado como prevención efectiva de esta complicación (grado A, nivel 2a)10,11,23.
Evidencia
Los componentes sanguíneos de un donante en primer o segundo grado de consanguinidad con el receptor deben ser irradiados (grado B, nivel 2a)10. Todos los niños menores de un año que estén recibiendo quimioterapia deben recibir hemoderivados irradiados (grado A, nivel 1a)11. Al igual que los pacientes con linfoma de Hodgkin en cualquier estado de la enfermedad deben recibir GR y plaquetas desleucocitadas e irradiadas por el resto de su vida (grado B, nivel 2a)10, los pacientes tratados con análogos de las purinas (fludarabina, cladribina y deoxicoformicina), por lo menos durante los siguientes 2 años hasta recuperar la función celular inmunitaria (grado B, nivel 2a)10,11,23. Para otros antagonistas de purinas y nuevos agentes como bendamustina y clofarabina, el uso de componentes irradiados es recomendado por su modo similar de acción (grado C, nivel 2b)23. Para regímenes de quimioterapia que utilizan alentuzumab (anti-CD 52), los hemocomponentes irradiados deben ser usados después de su uso; por otra parte, no están recomendados en el caso de rituximab (anti-CD 20) (grado C, nivel 2b)23. En contraposición para los pacientes con anemia aplásica que reciban globulina antitimocito se recomienda el uso de hemocomponentes irradiados (grado C, nivel 2b)21. Además se recomienda para los pacientes que requieran hemocomponentes irradiados portar un distintivo con sus datos personales que les permita ser fácilmente reconocidos en el momento de requerir esta terapia (grado C, nivel 2b)23.
Otras consideraciones
La irradiación de los hemocomponentes puede realizarse con rayos gamma o rayos X; los 2 sistemas de irradiación son efectivos para la prevención de EICH-AT (grado B, nivel 2a)23. El mínimo de dosis de irradiación recomendada debe ser entre 15 y 25 Gy, sin pasar de 25 Gy en cualquier punto de la unidad; dosis mayores de 25 Gy ocasionan efectos negativos de función y viabilidad de los hemocomponentes (grado C, nivel 2b)11,23,24. Una vez irradiados los GR deben ser usados dentro de las 24 h siguientes y dentro de los 5 días de donación, ya que puede existir riesgo de hipercalemia. Por hemólisis, las plaquetas pueden ser irradiadas en cualquier momento de su obtención y pueden ser almacenadas luego hasta completar los 5 días de viabilidad. No es necesario irradiar componentes sanguíneos para pacientes que van a ser llevados a cirugías de rutina con diagnóstico de tumores sólidos (grado C, nivel 2b)23.
Recomendaciones
Véanse las indicaciones de irradiación de hemocomponentes con nivel de evidencia y grado de recomendación en la tabla 3.
Limitaciones
A pesar del uso frecuente de la terapia transfusional, todavía carece de evidencia de alto grado y por esta razón se necesitan estudios clínicos dirigidos a los pacientes oncohematológicos en pediatría.
No se consideró dentro del estudio el análisis de las indicaciones de transfusión de plasma fresco congelado, ya que el grupo de investigación consideró que la mayoría de las indicaciones de este hemocomponente se relaciona con comorbilidades adicionales en el paciente oncológico, como procesos infecciosos severos o deficiencias en factores de coagulación, entre otros, que determinan la necesidad de realizar un trabajo guiado solo a este hemocomponente en particular.
Por último, este trabajo representa un enfoque específico basado en la evidencia sobre la terapia transfusional para niños con cáncer. Algunas de las recomendaciones son similares a las planteadas en adultos, con diferencias claves en múltiples áreas, sin olvidar que la ejecución de esta serie de recomendaciones requiere una estricta interpretación de los resultados obtenidos y así lograr una adecuada adaptación al contexto local.
Financiamiento
Recursos propios de los autores.
Conflicto de intereses
Los autores declaran no tener conflictos de interés.
Referencias
1. Repetto L, Moeremans K, Annemans L. European guidelines for the management of chemotherapy-induced anaemia and health economic aspects of treatment. Cancer Treat Rev. 2006;32 Suppl. 2:S5-9. [ Links ]
2. OPS: Organización Panamericana de la Salud, Oficina Regional para Las Américas. Plan de acción para el acceso universal a sangre segura, 154a sesión del comité ejecutivo [Internet]. Washington D.C.: OPS; 2014 [cited 20.11.15]. Available at: http://iris.paho.org/xmlui/bitstream/handle/123456789/4733/CE154-INF6-s.pdf?sequence=2. [ Links ]
3. MINISTERIO DE SALUD Y PROTECCIÓN SOCIAL, REPÚBLICA DE COLOMBIA. Política Nacional de sangre [Internet]. Bogotá: MinSalud y Protección Social; 2006 [cited 16.11.15]. Available at: https://www.minsalud.gov.co/Documentos%20y%20Publicaciones/LA%20POL%C3%8DTICA%20NACIONAL%20DE%20SANGRE.pdf. [ Links ]
4. Carson J, Grossman B, Kleinman S, Tinmouth A, Marques M, Fung M, et al. Red blood cell transfusion: a clinical practice guideline from the AABB. Ann Intern Med. 2012;157:50-9. [ Links ]
5. Carrasquilla G, Bossert T, Quintero J, Mieth K, Guerrero R, Sánchez R, et al. Guía metodológica para la elaboración de guías de atención integral en el sistema general de seguridad social en salud Colombiano [Internet]. Bogotá: Ministerio de la Protección Social/Fundación Santa Fe de Bogotá; 2010 [cited 16.11.15]. Available at: https://www.minsalud.gov.co/salud/Documents/Gu%C3%ADa%20Metodol%C3%B3gica%20para%20la%20elaboraci%C3%B3n%20de%20gu%C3%ADas.pdf. [ Links ]
6. The AGREE Collaboration. AGREE Instrument Spanish [Internet]. Vitoria (País Vasco): Osteba; 2001 [cited 15.11.15]. Available at: http://www.fbjoseplaporte.org/docs/repositori/070801100335.pdf. [ Links ]
7. Preston N, Hurlow A, Brine J, Bennett M. Blood transfusions for anaemia in patients with advanced cancer. Cochrane Database Syst Rev. 2012;15:1-9. [ Links ]
8. Wilson J, Yao G, Raftery J, Bohlius J, Brunskill S, Sandercock J, et al. A systematic review and economic evaluation of epoetin alpha, eopoetin beta and darbopoetin alpha in anaemia associated with cancer, especially that attributable to cancer treatment. Health Technol Assess. 2007;11:1-202. [ Links ]
9. Fasano R, Luban N. Blood component therapy. Pediatr Clin North Am. 2008;55:421-45. [ Links ]
10. Ministry of Health, Singapore [Internet]. HSA - MOH Clinical practice guidelines: Clinical Blood Transfusion. Singapore: MOH; 2011 [cited 15.11.15]. Available at: http://www.moh.gov.sg/cpg. [ Links ]
11. Pozo A, Kuperman S, Benzadon R, Fernandez J, Kiman R, Komar D, et al. Guías Nacionales para el uso apropiado de la sangre y sus componentes. Rev argent Transfus. 2011;33:285-315. [ Links ]
12. Carson J, Carless P, Hebert P. Transfusion thresholds and other strategies for guiding allogeneic red blood cell transfusion (Review). Cochrane Database Syst Rev. 2012;18:CD002042. [ Links ]
13. Klaus S, Frank S, Salazar J, Cooper S, Beard L, Abdullah F, et al. Hemoglobin thresholds for transfusion in pediatric patients at a large academic health center. Transfusion. 2015;55:2890-7. [ Links ]
14. Couture F, Turner A, Melosky B, Xiu L, Plante R, Lau C, et al. Prior red blood cell transfusions in cancer patients increase the risk of subsequent transfusions with or without recombinant human erythropoietin management. Oncologist. 2005;10:63-71. [ Links ]
15. National Clinical Guideline Centre (UK). Blood transfusion. London: National Institute for Health and Care Excellence (UK); 2015. [ Links ]
16. Parker R. Transfusion in critically ill children: indications, risks, and challenges. Crit Care Med. 2014;42:675-90. [ Links ]
17. Simancas D, Osorio D, Martí A, Arevalo I. Leukoreduction for the prevention of adverse reactions from allogeneic blood transfusion. Cochrane Database Syst Rev. 2015;12:CD009745. [ Links ]
18. Estcourt L, Stanworth S, Doree C, Hopewell S, Murphy M, Tinmouth A, et al. Prophylactic platelet transfusion for prevention of bleeding in patients with haematological disorders after chemotherapy and stem cell transplantation. Cochrane Database Syst Rev. 2012;5:CD004269. [ Links ]
19. Barnard D, Portwine C, Sung L, Dupuis L, Romanick M, Erdmann G, et al. Guideline for platelet transfusion thresholds for pediatric hematology/oncology patients. Edmonton, Alberta: C17 Council; 2011. p. 55. [ Links ]
20. Chairman J, Atterbury C, Bolton M, Murphy M, Thomas D, Yates S, et al. Guidelines for the use of fresh-frozen plasma, cryoprecipitate and cryosupernatant. Br J Haematol. 2004;126:11-28. [ Links ]
21. Tinegate H, Allard S, Grant C, Hennem S, Kilner M, Rowley M, et al. Cryoprecipitate for transfusion: which patients receive it and why? A study of patterns of use across three regions in England. Transfus Med Rev. 2012;22:356-61. [ Links ]
22. Nascimento B, Goodnough L, Levy J. Cryoprecipitate therapy. Br J Anaesth. 2014;113:922-34. [ Links ]
23. Treleaven J, Gennery A, Marsh J, Norfolk D, Page L, Parker A, et al. Guidelines on the use of irradiated blood components prepared by the British Committee for Standards in Haematology blood transfusion task force. Br J Haematol. 2011;152:35-51. [ Links ]
24. Szczepiorkowski Z, Dunbar N. Transfusion guidelines: when to transfuse. Hematol Am Soc Hematol Educ Program. 2013;2013:638-44. [ Links ]











 text in
text in