Introducción
En Colombia la toma voluntaria de pruebas de VIH es cercana a 20% en población general 1. Para 2014 un informe de país reportó que solo 18,9% de personas diagnosticadas con VIH/SIDA en Colombia habían solicitado la realización voluntaria de la prueba al momento del diagnóstico 2. Sin embargo, en poblaciones en contexto de vulnerabilidad por comportamientos de riesgo la toma voluntaria oscila entre 20% y un 50% 3) (4. El Centro de Control y Prevención de Enfermedades de Estados Unidos (CDC) recomienda, principalmente para grupos en alto de riesgo para la infección por el VIH, la realización de asesoría y prueba de VIH al menos una vez anualmente 5. En Colombia la mayor frecuencia de VIH se ha documentado en grupos de mayor vulnerabilidad por comportamientos de riesgo como son hombres que tienen sexo con hombres (HSH) y población transgénero (TRANS). En el país para HSH la prevalencia del VIH oscila entre 5,6% y 24%, dependiendo de la ciudad y estrategia de muestreo 4. Para TRANS la prevalencia del VIH fluctúa de 10% a 19%, dependiendo de la ciudad 6. Se ha planteado que elevadas tasas de VIH en poblaciones con prácticas de riesgo están relacionadas en gran medida a la vulnerabilidad de género, además de otras condiciones sociales como pobreza, baja cohesión social, y altos niveles de discriminación 7) (8) (9) (10. Sin embargo, en nuestro contexto existe la necesidad de conocer mejor las características sociodemográficas, de conocimientos, antecedentes y comportamientos sexuales en personas recién diagnosticadas, que permitan direccionar estrategias para el tamizaje y la educación para la prevención del VIH y otras ITS con poblaciones en contexto de vulnerabilidad para la infección por VIH en la ciudad de Cali-Colombia, de 2012 a 2015.
Metodología
Diseño y contexto: estos resultados son parte de sub-análisis de datos transversales durante la implementación y desarrollo entre 2012 y 2015 de la estrategia “Búsqueda Activa Focal Integral de VIH- BAFI” 11, liderada por el grupo de investigación “Educación y Salud en VIH/SIDA” de la Corporación de Lucha Contra el Sida (CLS) de Cali, suroeste de Colombia, con 2.3 millones de personas. Se estima que 38% de esta población está afiliada al sistema subsidiado de salud 12, lo que indica que son de niveles socioeconómicos más bajos.
Población objetivo y tamaño de muestra: participaron 503 personas mayores de 18 años por muestreo no probabilístico, e invitadas a participar por líderes comunitarios y captadas por personal de la Corporación de Lucha Contra el Sida (CLS) como parte de campañas “BAFI” (Búsqueda Activa Focal Integral) para asesoría y pruebas voluntarias de VIH (APV) en grupos de personas con comportamientos sexuales de riesgo para infección por VIH (hombres que tienen sexo con hombres-HSH y mujeres transgénero-TRANS).
Estrategia de reclutamiento: la invitación a participar se hizo a través de líderes de la comunidad; pertenecientes a grupos de interés y que sirvieron como enlace para informar sobre un centro local donde los participantes podían recibir asesoramiento y pruebas. Se les instruyó para captar a personas que, en virtud de su vulnerabilidad, se consideraban en necesidad de servicios de salud sexual, incluyendo la prueba de VIH. Las actividades de búsqueda y desarrollo del estudio se llevaron a cabo en los centros comunitarios, lugares de trabajo sexual y en las instalaciones de la CLS.
Contexto de BAFI. La CLS es una organización sin fines de lucro con sede en Cali que se ha comprometido desde los primeros años de la epidemia en Colombia a proporcionar atención a personas infectadas por el VIH, así como a implementar estrategias de promoción para una adecuada salud sexual y prevención de infección. Dentro de las estrategias de promoción y prevención se diseñó la estrategia BAFI 11. Dicha estrategia ha permitido identificar poblaciones vulnerables para infección por VIH en contextos específicos 10) (11) (12) (13.
Descripción de BAFI. Se obtuvo consentimiento informado para la administración de cuestionario estructurado y prueba del VIH. Luego se llevó a cabo con cada participante una sesión de asesoramiento pre-prueba (incluyendo la promoción del uso del condón) en un sitio privado protegiendo la confidencialidad, seguida por la explicación del proceso de la prueba y aceptación de realización de la misma, toma de la muestra y obtención del resultado, con el cual se procedió a la asesoría post-prueba, todo lo cual se llevó a cabo utilizando las directrices nacionales 14 y por personal de la CLS (enfermera profesional, trabajadora social, antropóloga, médicos debidamente certificados en asesoramiento para las pruebas voluntarias por el ente administrativo territorial de salud del departamento del Valle del Cauca). El seguimiento de casos confirmados y el acceso a la atención del VIH con o sin tratamiento antirretroviral se garantizó a los pacientes VIH positivos mediante su vinculación a la atención integral en la CLS o mediante remisión a otros programas de atención del VIH, de acuerdo con la ruta de atención y afiliación al Sistema General de Seguridad Social en Salud (SGSSS) de Colombia. Finalmente, a todas las personas que resultaron negativas para el VIH se les indicó la conveniencia de retornar voluntariamente a la CLS para continuar con su seguimiento mediante la evaluación de sus comportamientos de riesgo y prueba de VIH, en un lapso de tiempo entre seis (6) y doce (12) meses.
Recolección de la información: el equipo de la CLS diseñó un cuestionario estructurado, sobre características socio-demográficas, auto percepción de conocimientos sobre el riesgo y prevención del VIH, así como de comportamientos sexuales, uso de alcohol, drogas y antecedentes de infecciones de transmisión sexual (ITS); estas preguntas tuvieron en cuenta las guías de prevención de VIH/SIDA del Fondo de Poblaciones de las Naciones Unidas para Colombia. El contenido del cuestionario fue revisado por un comité de investigación experto en VIH y ajustado de acuerdo con los resultados de un estudio piloto. Una entrevista cara a cara se llevó a cabo por un profesional de salud capacitado (enfermera, trabajadora social, antropóloga, médico general). El cuestionario se administró en un lugar privado y en promedio de 20 minutos para completarse. Las actividades de convocatoria y captación fueron orientadas y coordinadas por personal entrenado de la CLS.
Variables de estudio
Diagnóstico VIH: la variable resultado fue el diagnóstico de VIH (reactivo o no reactivo); se utilizó prueba rápida de inmunoensayo cualitativo DoubleCheckGold™ HIV 1 & 2 aprobada y disponible en Colombia para la detección cualitativa de anticuerpos contra los virus 1 y 2 en sangre total obtenida por punción digital. El rendimiento de esta prueba ha sido validado en entornos con recursos limitados donde ha mostrado sensibilidad y especificidad del 99,9% y 99,6%-99,8%, respectivamente 15) (16. Las muestras de sangre fueron extraídas e interpretadas por un técnico de enfermería, enfermera profesional o médico certificados. Muestras para confirmación (Western Blot) fueron recogidas por punción digital en papel de filtro (sangre seca) y procesadas en laboratorio clínico certificado de Bogotá.
Se dispuso de resultados de la prueba rápida en 20-30 minutos después de la toma de la muestra. Los participantes con una prueba de detección reactiva recibieron asesoría posterior a la prueba por personal de la CLS, e inmediatamente se recogió una segunda muestra de sangre para el proceso de confirmación del diagnóstico. La segunda muestra fue transportada al laboratorio de referencia en papel de filtro y luego se realizó una prueba de ELISA de cuarta generación. Si era reactiva, entonces se llevó a cabo una prueba de Western Blot para la confirmación en el mismo laboratorio de referencia; si el ELISA era no reactiva, la prueba rápida de detección fue considerada como “falsa positiva”, pero si había alto riesgo de infección retroviral aguda reciente (<2 meses) se consideraba la posibilidad de medir una carga viral del VIH por PCR. Los participantes VIH-positivos fueron contactados por personal de la CLS y se les dio asesoramiento posterior a la prueba confirmatoria.
Aspectos socio-demográficos: a través del cuestionario se identificó la edad, sexo, nivel educativo, afiliación al seguro de salud, y los ingresos.
Uso de alcohol y drogas: se indagó acerca de la cantidad de consumo de alcohol, uso de sustancias psicoactivas (SPA) y realización de tatuajes y/o piercing durante el último año.
Conocimientos, comportamientos y antecedentes sexuales: se evaluaron conocimientos y conductas de riesgo relacionadas con el VIH, incluyendo vías de transmisión (que se calculó en función del porcentaje de respuestas correctas relacionadas con vías de transmisión del VIH), conocer a alguien con VIH, convivir en el momento actual o sospechar que alguna de sus parejas tiene VIH. Igualmente se indagó sobre portabilidad y uso del condón con sus parejas, práctica de relación anal, número de parejas sexuales (regulares, ocasionales o comerciales), antecedente de diagnóstico de ITS por médico o profesional de salud. Así mismo, antecedente de la prueba del VIH y las razones para tomarla.
Análisis estadísticos: los datos fueron ingresados en un formulario de Microsoft Access software 2010, con chequeo de ingreso y limpieza de base de datos. Todos los análisis fueron conducidos con STATA/IC 12.1 (StataCorp LP, Texas, USA). Se llevó a cabo análisis descriptivo de variables de estudio; posteriormente se hizo análisis comparativo entre variables sociodemográficas, uso de alcohol y SPA, conocimientos, comportamientos y antecedentes sexuales frente al resultado de la prueba de VIH para lo cual se utilizó la prueba no paramétrica de chi-cuadrado en variables categóricas, test t-student para numéricas y test Mann-Whitney para las que no cumplían con distribución normal. Finalmente se hizo un análisis de regresión logística multivariada ajustando por las variables de estudio con el fin de identificar posibles relaciones con la presencia de test positivo para VIH. Para el caso de la variable edad, esta se categorizó según el valor de edad mediana de la cohorte (25 años). Para todas las pruebas estadísticas se estableció un nivel de significancia de 0,05.
Aspectos éticos: la participación en el estudio fue voluntaria; un consentimiento informado por escrito se obtuvo de cada participante en cada momento, tanto para la asesoría y prueba de VIH, como para la aplicación y resolución del cuestionario. Este estudio fue aprobado y supervisado por el comité de ética de la CLS (IRB Number: IRB00005732).
Resultados
Características sociodemográficas: entre 2012 y 2015, y durante campañas de búsqueda activa de VIH en poblaciones en contexto de vulnerabilidad por comportamientos de riesgo para infección por el VIH, 503 personas asistieron a prueba de VIH de manera voluntaria. La muestra estuvo conformada en su totalidad por hombres, con orientación homosexual, bisexual o transgénero. La edad promedio fue 27,3 ± 8,9 años; el 18,1% reportó que convivía en pareja (casado o en relación estable); la mitad (50,1%) con nivel de estudio básico secundario o menos, y 75,7% tenía afiliación en salud. El 58,6% no tenía ingresos o recibían menos del salario mínimo mensual. El 62,8% tenía antecedente de pruebas de VIH; el 37,4% había usado condón en su primera relación sexual; la edad de la primera relación sexual se ubicó alrededor de los 15 años, que había ocurrido en 76% con otro hombre. La edad promedio de esa primera pareja había sido cercana a los 21 años.
Infección por VIH: la frecuencia de positividad de personas tamizadas en el estudio fue de 13,9% I.C95% (10,9%-17%). Al comparar las características demográficas y antecedentes de comportamiento sexual, según diagnóstico de VIH (positivo o negativo), se observaron diferencias significativas por edad, escolaridad, consumo de SPA, antecedente de tatuajes/piercing, diagnóstico de ITS alguna vez y en últimos doce meses, conocer alguien con VIH, convivir con alguien con VIH, sospechar que pareja actual o anterior tiene o tenía VIH, motivo de realizar prueba, auto reporte de uso consistente del condón con pareja estable.
Las tablas 1 y 2 presentan las características demográficas y antecedentes de comportamientos sexuales reportados y discriminados según diagnóstico de VIH.
Tabla 1 Características demográficas y antecedentes de orientación sexual en participantes, según estado diagnóstico de VIH+ en Cali-Colombia de 2012 a 2015.
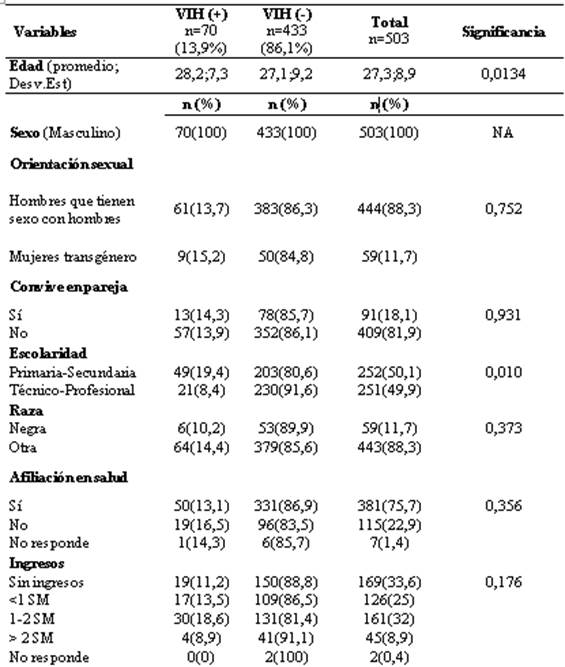
Desv.Est: Desviación estándar; SM: salario mínimo mensual Colombia. Significancia: cálculos obtenidos de test chi-2 en variables categóricas y test Mann-Whitney en variables ordinales o que no cumplen criterios de distribución normal.
Tabla 2 Conocimientos y antecedentes de comportamientos sexuales en participantes del estudio, según estado diagnóstico de VIH+ en Cali-Colombia de 2012 a 2015.
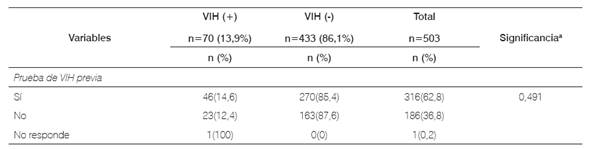
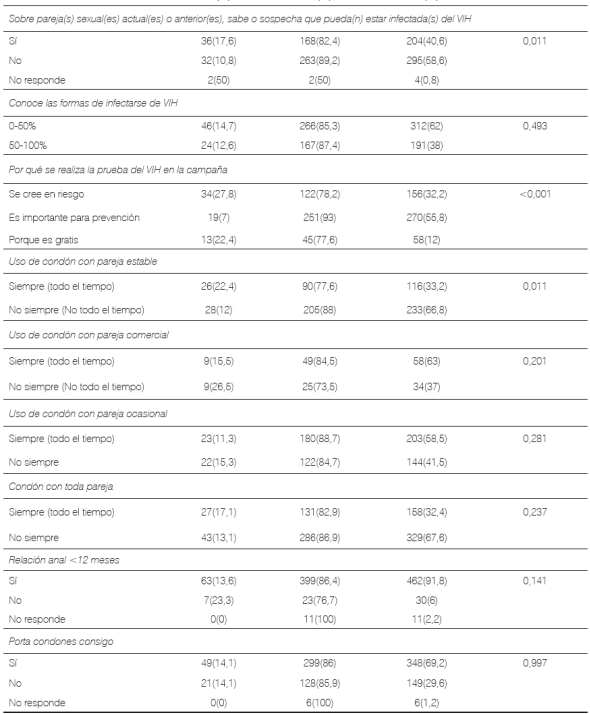

*Significancia estadística obtenida por cálculos de test chi-2 en variables categóricas y test Mann-Whitney en variables ordinales o que no cumplen criterios de distribución normal.
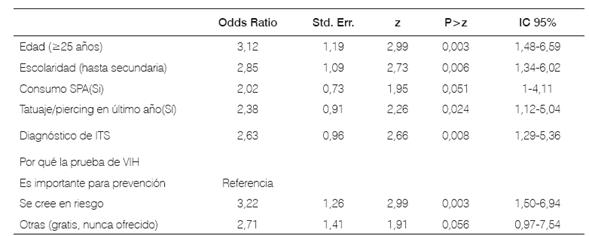
Modelo multivariado de regresión logística reveló que personas con 25 o más años, con estudios hasta secundaria, consumo de SPA, tatuajes o piercing en último año, antecedentes de diagnóstico médico o profesional de salud de ITS en algún momento, y quienes reportaron asistir a campañas de realización de pruebas de VIH por sentirse en riesgo, presentaron mayor oportunidad de diagnóstico positivo para VIH, como se ilustra en la Tabla 3.
Discusión y conclusiones
A partir de resultados durante la implementación y desarrollo de nuestra estrategia de BAFI 2012 a 2015 en Cali-Colombia, se hizo un subanálisis de la información recolectada dentro del grupo de más alto riesgo por su mayor frecuencia de positividad para VIH, correspondiente a HSH (homosexuales, bisexuales ) y relacionamos sus características frente al resultado de la prueba rápida de VIH, con el objeto de conocer cuáles de dichas características podrían incidir más en la probabilidad de positividad para VIH, con el propósito de mejorar la focalización de la búsqueda activa, lo mismo que para enfatizar sobre los principales cambios de comportamientos sexuales que se deban sugerir a dichas comunidades en más alto riesgo, dentro del asesoramiento continuo para la prevención.
La frecuencia de positividad para VIH fue alta, similar a la reportada para Colombia en poblaciones similares 3) (4) (6, lo que permite que esta población sea considerada como de mayor riesgo para infección por el VIH y donde la epidemia continúa concentrada, en comparación con la población general en edad reproductiva del país. Adicionalmente, un alto porcentaje (>60%) de participantes ya se había realizado en el pasado pruebas para detección del VIH, lo cual podría relacionarse con que estas personas se auto perciben con comportamientos de riesgo para la infección por VIH, pero sus características sociodemográficas y de conocimientos, antecedentes y comportamientos sexuales de riesgo probablemente no han sido modificados favorablemente por los asesoramientos recibidos.
Dentro de los análisis bivariados se puede observar que varias características sociodemográficas y de prácticas, así como de conocimientos y comportamientos sexuales, pueden considerarse de riesgo para infección con el VIH, puesto que se evidencian diferencias significativas entre quienes resultaron VIH positivos y aquellos con resultados negativos. Teniendo en cuenta que pueden ser relevantes para enfocar las estrategias diferenciales de promoción de la salud y prevención de la enfermedad o “educación para la prevención” en las comunidades más vulnerables frente a la infección por el VIH, merecen especial mención los siguientes: la escolaridad baja o media, el consumo de sustancias psicoactivas, la presencia o antecedentes de tatuajes/piercing, el antecedente de alguna infección de transmisión sexual (bien sea alguna vez o en el último año y diagnosticada por un médico o profesional de la salud), conocer a alguien con VIH, convivir con persona VIH+, el conocimiento o sospecha de infección por el VIH en alguna(s) pareja(s) o expareja(s) sexual(es), y creerse en riesgo para tener VIH como motivo para realizarse la prueba.
Aunque el uso consistente del condón con la pareja estable (48% en las personas positivas y 30% en las negativas) luce significativamente mayor en quienes resultaron VIH+, posiblemente relacionado con la mayor autopercepción de riesgo y más para proteger a la pareja estable, las proporciones de afirmación en los dos grupos son aún muy bajas, tanto al comparar con el uso consistente del condón con las parejas comerciales y ocasionales, como frente a lo deseado en una población con alto riesgo de adquirir VIH, cuyo uso consistente del condón debería ser cercano al 100% con todos los diferentes tipos de parejas, y principalmente como una medida de autoprotección. Frente a este panorama la literatura es variable, algunos estudios reportan cómo personas infectadas por el VIH que desconocen su infección no reducen los comportamientos de riesgo 17) (18. Por otra parte, estudios previos han demostrado que muchas personas infectadas cambian los comportamientos para reducir la transmisión sexual o a través de agujas, una vez son conscientes de su caso 18) (19) (20)
21.
Al evaluar la positividad para VIH frente a las diferentes características sociodemográficas, de conocimientos y comportamientos, a través del modelo multivariado se presentaron diferencias significativas en variables sociodemográficas como la edad y la escolaridad; específicamente personas con 25 años o más de edad presentaron mayor frecuencia de positividad para VIH, así como quienes reportaron bajo nivel de escolaridad. Estos resultados son similares a los reportados por estudios a nivel del país en dichas poblaciones donde predomina una baja escolaridad 3) (4) (6 y mayor probabilidad de tener infección por VIH en personas mayores de 25 años 4. En este mismo sentido, también se ha reportado menor escolaridad y pocas oportunidades sociales en las poblaciones HSH y TRANS 22) (23) (24.
El reporte de consumo de sustancias psicoactivas en los últimos treinta días a la fecha de la prueba de VIH, presentó una diferencia con significancia marginal sugiriendo que las personas que reportaron consumo de sustancias presentaron en este estudio mayor frecuencia de positividad para VIH, este hallazgo es similar a los resultados de estudios que han evidenciado que el consumo de drogas juega un papel importante en la infección por el VIH entre hombres que tienen sexo con hombres 25) (26. Aunque, el presente estudio no indago la frecuencia de consumo de sustancias por vía parenteral, ni qué tanto se compartieron agujas o jeringuillas, lo cual podría explicar las diferencias de positividad para VIH encontradas, los resultados reflejan la importancia de encaminar intervenciones que integren la reducción del uso de drogas con la prevención del VIH en población HSH.
Quienes reportaron tener tatuajes y/o piercing tuvieron mayor frecuencia de positividad para VIH. Al respecto, hay importantes riesgos físicos y de comportamientos asociados con estas formas de modificación del cuerpo y las complicaciones comunes incluyen infecciones de la piel, reacciones alérgicas, riesgo de hepatitis B y C, así como transmisión de sífilis a través de prácticas inseguras de tatuajes; sin embargo, la evidencia que soporta el riesgo para infección por VIH es poco clara 27) (28) (29) (30.
Entre quienes reportaron antecedentes de diagnóstico de infecciones de transmisión sexual diagnosticada(s) por un médico o profesional de la salud también fue más frecuente el diagnóstico positivo para VIH, lo cual ha sido ampliamente descrito en la literatura, concordando esto con los hallazgos del presente estudio 31) (32, y pone de manifiesto la importancia de la prevención y control de otras enfermedades de transmisión sexual como herramienta para la prevención y detección del VIH en HSH.
Otro hallazgo relevante del estudio indica que las personas que acudieron a realizarse la prueba de VIH y que se creían en riesgo, presentaron mayor frecuencia de positividad para VIH, resultados que son similares a los de otros estudios en este tipo de población 33) (34. Probablemente el experimentar situaciones de riesgo que creen un ambiente de sospecha de infección por VIH, genera una actitud favorable para buscar opciones que permitan conocer si se tiene la infección.
En el presente estudio no se evaluaron características relacionadas con el tiempo desde su última exposición de riesgo, o de percepción más a fondo del estado de salud al momento de tomarse la prueba en la campaña BAFI, lo cual hubiese podido despejar algunas dudas frente a una infección retroviral aguda reciente o a un estado de enfermedad probablemente avanzado por el VIH, permitiendo también conocer si la búsqueda de la prueba era más por sentirse a riesgo o por sentirse enfermo.
A pesar que se encontró una alta frecuencia de casos de VIH positivos, esto no podría ser extrapolado a los datos de población, puesto que el muestreo probabilístico no se llevó a cabo. Además, los participantes conformaron una muestra autoseleccionada, probablemente sobre la base de su propia percepción de riesgo dadas las condiciones de este grupo poblacional, así como del conocimiento y las creencias de estigma y discriminación relacionados con la enfermedad del VIH que pudieran tener. Finalmente, los resultados de este estudio son importantes para entender los factores de conocimientos y comportamientos relacionados con la infección por VIH en personas HSH. Las características relacionadas con mayor frecuencia de VIH pueden orientar la búsqueda de VIH en personas con factores de riesgo adicionales a su vulnerabilidad por prácticas sexuales como son las personas HSH.