Introducción
Un análisis legislativo, doctrinal y jurisdiccional de la responsabilidad de los médicos en la aplicación de la telemedicina conlleva la búsqueda del nexo causal en caso de existir negligencias, deficiencias, e imprudencias en la actividad médica. Por ello, la ética sanitaria promulga no causar daño a los demás; de lo contrario, se debe indemnizar (Acosta, 2010).
Este estudio encuentra su justificación en la necesidad de analizar, desde el punto de vista del derecho, la utilidad de la telemedicina, toda vez que la globalización trae consigo cambios en las realidades jurídicas, las cuales implican la realización de modificaciones en las resoluciones y normas que velan por la salud del ser humano. Es decir, al detallar los efectos civiles y penales de la telemedicina en el país, sus avances y retrocesos, se logra un progreso significativo entre aquellos que ven en esta nueva alternativa una salida a sus problemas sanitarios de salud y de distancia (MinSalud, 2015).
Este trabajo está en coherencia con las líneas de investigación del grupo del cual hace parte la autora, y es tema de estudio mundialmente, de ahí que sean amplísimos los artículos científicos publicados sobre el tema de la telemedicina en diversos idiomas; por consiguiente, un análisis de los avances y de las barreras de la telemedicina ofrecerá actualmente una guía en la superación del paradigma tradicional de la atención médica.
La responsabilidad legal en medicina contiene elementos axiológicos por los nexos causales mencionados arriba; en ese sentido, el médico ontológicamente ha de cumplir los códigos, protocolos, estándares y normas vigentes. En el contexto internacional, las leyes telemédicas han evolucionado en mayor medida en Francia y España; no obstante, en Colombia la legislación es escasa, inclusive los médicos son breves en sus comunicaciones al referirse a las consecuencias civiles y penales de su práctica. Análogamente, son escasos en Colombia los informes estadísticos de deficiencias en telemedicina (C-078, 2011).
En el presente caso, las encuestas y entrevistas a expertos telemédicos en varias ciudades del país (Bogotá, Medellín, Cali y Bucaramanga), reflejan además la prevención a manifestar situaciones de dolo leve en el ejercicio telemédico, entre ellas la revelación de secretos y de dolo grave, como la muerte del paciente. Por lo anterior, la confiabilidad de los resultados aquí expuesta presenta limitaciones debido al no reconocimiento de ocasión de lesiones por parte de los médicos, entre otros efectos, sin embargo los instrumentos aplicados revelan avances a la fecha en el uso de las TIC en el área médica, en términos de cobertura de servicios especializados en regiones rurales (Sénel & Demir, 2015).
Así pues, para incrementar los aspectos favorables de la nueva forma de prestación de servicios sanitarios, la relación médico-paciente ha de ser humanizante, de allí que se exija informar sobre riesgos y actuar jurídicamente, en tanto que las responsabilidades civiles y penales no se excluyen, son recurrentes (Martínez, 2008; Guzmán, Franco, Morales, & Mendoza, 1994).
Las mencionadas responsabilidades cubren la inviolabilidad de la historia clínica electrónica (HEC) y la observancia de los códigos médicos, para evitar cualquier antijuridicidad. De hecho, cabe añadir que a la telemedicina le es aplicable la normatividad del comercio electrónico, de contratos de prestación de servicios con los pacientes, y de protección de datos, por lo que se está hablando de derecho mercantil, laboral, civil, penal y sanitario (Obando, 2015).
En cuanto a los derechos de los pacientes, el derecho a la información y el derecho al consentimiento informado representan formas racionales de autodeterminación y de participación en la toma de decisiones médicas en la medicina moderna. Por ende, se espera la institucionalización de la telemedicina como política pública vía la inclusión de programas telemédicos en los Planes Operativos Anuales municipales, para disminuir inequidades en el acceso a los bienes jurídicos de la vida y la salud (Jacquemin, 2003).
Desde lo penal, lo civil, lo laboral y lo administrativo, los profesionales públicos, privados y sociales de la salud se ven expuestos a multas, sanciones económicas y administrativas, suspensiones y destituciones por quejas, demandas civiles y denuncias penales. Así, la responsabilidad civil del médico enfatiza en la carga de la prueba porque en la interacción entre el mundo jurídico y el mundo médico, es imprescindible probar el nexo entre la conducta y el daño para resarcir este último. En la responsabilidad civil, el consentimiento informado representa la autodeterminación y el no sometimiento del paciente, mientras la responsabilidad penal tipifica conductas tendientes a evitar la omisión del deber del secreto, por ser la imprudencia punible con prisión, multa, inhabilitación o indemnización, toda vez que representa un incumplimiento del deber del cuidado del hombre (Gallego, 2003).
La presente investigación ha sido realizada con la ayuda de fuentes primarias y secundarias. Entre las primeras fuentes se encuentran los médicos especialistas que contestaron las encuestas, y entre las segundas los papers científicos extraídos de las bases de datos bibliográficas Scopus y Elsevier en mayor medida.
Metodológicamente, el texto se ha desarrollado en fases investigativas a través de un análisis de normas y resoluciones vigentes, así como de casos en el mundo de prácticas telemédicas exitosas. La revisión documental ha sido complementada con el análisis de indicadores y estadísticas, y de la tabulación de encuestas realizadas virtualmente.
En este artículo, en primera instancia, se ha incluido la explicación del diseño metodológico utilizado, paso seguido se ha profundizado en la relación médico-paciente y sus efectos. Luego se ha presentado la experiencia telemédica en Colombia y en otras naciones, para culminar presentando los soportes de las razones jurídicas constitucionales y supraconstitucionales que justifican la apuesta por esta nueva modalidad médica.
En consecuencia, se ha propuesto la hipótesis que se presenta más adelante, y de la que se puede concluir, una vez se ha culminado la búsqueda investigativa, que la formación en telemedicina abarca aspectos legales, axiológicos y tecnológicos. Se sabe que la prestación de servicios médicos a distancia con la ayuda de las TIC puede fallar, así como la acción del médico puede ser defectuosa, por lo que se han de anticipar los posibles sucesos dañinos al hombre y proponer soluciones jurídicas y basadas en valores, en tanto que el problema telemédico radica en la falta de conocimiento sobre el tema y el temor a abandonar un paradigma tradicional en medicina, tal y como se refleja en los datos de las gráficas 1, 2 y 3 de este texto.
Diseño metodológico
La investigación se realizó con la ayuda de medios electrónicos, bases de datos especializadas (ScienceDirect, Legis, Leyex.info y Sinbad) y conferencias web. La recopilación de información se obtuvo de las bases normativas vigentes para la e-salud en Colombia, cuyo fundamento son los principios de inclusión social en beneficio del respeto a los derechos humanos y el triunfo de la gobernanza de internet en Colombia (CRC, 2015).
La presente es una investigación de tipo documental y exploratoria, la cual ha tomado como referencia estadísticas, normas, datos y experiencias exitosas. En ella se han desarrollado las fases investigativas de: I) pesquisa bibliográfica, II) análisis de información, III) presentación de resultados y IV) divulgación del conocimiento obtenido. Durante la aplicación del método científico se revisaron los lineamientos y las mejores prácticas en telesalud de instituciones de América Latina, tales como la Asociación Americana de Telemedicina en América Latina y el Caribe, la Asociación Iberoamericana de Telesalud, el Laboratorio de Excelencia e Innovación en Telesalud, el Comité de Mejores Prácticas en Telesalud, la Comisión Económica para América Latina y el Caribe (CEPAL), la Organización Panamericana de la Salud (OPS), el Sistema Económico Latinoamericano y del Caribe (SELA) y el Banco Interamericano de Desarrollo (BID) por su proyecto de protocolos regionales de políticas públicas para telesalud (Santos, 2014).
El análisis de casos nacionales y extranjeros como parte de la metodología investigativa, permitió entender la importancia de crear cultura telemédica y la necesidad de enfatizar en la ética, medición y evaluación de riesgos, y la relevancia de indicadores dentro del sistema tele médico (Toro, 2015; Organización Panamericana de la Salud, 2016).
En este proceso investigativo se sistematizaron los instrumentos de recolección de información entre la muestra elegida intencionalmente. Para dicha muestra los participantes fueron exclusivamente médicos especialistas con experiencia certificada y ubicados en centros telemédicos reconocidos en el país; a ellos se les envió el cuestionario vía internet y amablemente lo contestaron. Aunque se pudo haber entrevistado a ingenieros biomédicos, se omitieron por ser su participación indirecta, es decir, únicamente a través de la creación de aplicaciones, el diseño y la producción de equipos electromédicos, y no a través de una relación continua y curativa médico-paciente (Perea, 2001).
En ese orden de ideas, en el presente estudio la hipótesis de la investigación es la siguiente: los factores determinantes de los avances y barreras de la telemedicina en Colombia están directamente relacionados con un programa de formación permanente en telesalud a personal médico, a pacientes y a la comunidad en general.
Para resolver dicha hipótesis, la presente investigación exploratoria mixta ha identificado -a través de encuestas y entrevistas- la causa de las barreras y avances de la telemedicina y de los servicios telemédicos añadidos en la relación equipo de salud - paciente. En ese contexto, se reconocieron las implicaciones jurídicas del uso de las tecnologías de la información y la comunicación en la salud; específicamente, las responsabilidades del médico y su causalidad ante fallas en el manejo de equipos, pérdidas de datos y cuidados del enfermo.
Todo profesional de la salud puede, en el ejercicio de su labor, causar daño al paciente, eso es lo que se debe prever y evitar, y a lo que se denomina efectos civiles y penales por delitos, faltas y culpas que conduzcan a resarcir. En ese contexto, el presente estudio se desarrolló en varias ciudades del país vía online y de forma presencial, por medio de conversaciones con telemédicos expertos en Centros de Referencia (CR) y Prestadores Remisores (PR) de carácter público y privado, cumplidores de los estándares de las normas de salud en Colombia (Resolución 1441, 2013).
La población de estudio estuvo conformada por médicos de prestigiosas instituciones, en ellas se aplicaron cuestionarios enviados en formato electrónico, que fueron contestados por el mismo medio; asimismo, a lo largo del estudio se emplearon fuentes documentales concernientes a la legislación nacional y extranjera. En el cuestionario utilizado, se incluyeron preguntas abiertas y cerradas tipo escala de likert; estas preguntas se contestaron anónimamente. Una vez obtenidas las respuestas, se analizaron los resultados y se verificó la necesidad de un perfeccionamiento en la jurisprudencia, los principios, los usos y las costumbres a ser aplicados en proyectos telemédicos (Pérez, 2016).
Todo el proceso investigativo ratificó la relevancia de la investigación en la responsabilidad telemédica del profesional de la salud, porque al no revelar los médicos sus problemas, falencias y debilidades, es preciso recurrir al ejercicio de la ley, en tanto se trata de una solución a un problema de seguridad social, toda vez que la telemedicina ayuda con la cobertura de salud en regiones del país con bajos ingresos económicos, en los cuales la población no posee los recursos suficientes para pagarle a un especialista.
En el ejercicio de la telemedicina se corren riesgos jurídicos, de allí la importancia de seguir la amplia normatividad vigente para el desarrollo de la modalidad de la telesalud. Así pues, a través de la lectura y el análisis de experiencias exitosas, se puede dilucidar un futuro próspero para la telemedicina en el mediano plazo, porque los avances telemédicos muestran una relación directa con los recursos económicos del país (Gozzer, 2015; Caribe, 2013); esto es lo que se analizará en el apartado que sigue.
Relación médico-paciente y sus efectos
El estudio de la aplicación de la telemedicina en Colombia mostró cuantitativamente la siguiente situación como resultado del trabajo de campo realizado: un 54,17% de los encuestados fueron médicos del sexo femenino, y un 45,83% del sexo masculino; 4.166% de los médicos posee título de pregrado, 62,5% especialización, 12,5% cuenta con una maestría, 12,5% posee nivel de doctorado y 8.33% cuenta con otro grado de escolaridad.
El estudio reveló que en las ciudades de Medellín, Cali, Bucaramanga y Bogotá, se está practicando la telemedicina en un 58.33%; el 41.67% de los médicos restantes, por el contrario, aseguró no hacer uso en su institución de salud de esta nueva modalidad de medicina a distancia. Igualmente, cabe anotar que de los médicos encuestados, un 54,17% son especialistas y un 45,83% son médicos generales.
En cuanto a los resultados cualitativos se encontró que la telemedicina no se halla exenta de problemas jurídicos en su aplicación, situación que produce efectos legales de índole civil y penal. El código civil, por ejemplo, determina que los daños causados por acciones u omisiones, negligencias o descuidos durante la relación médico-paciente han de generar una responsabilidad de resarcir. En cuanto a los efectos penales hallados durante la investigación se encontró que en el ejercicio de la telemedicina, según el código penal, puede haber lugar al pago de sanciones económicas y de indemnizaciones de forma excepcional.
Dentro de los efectos penales telemédicos, los profesionales de la salud que formaron parte de la muestra han enfrentado la revelación de secretos (4%) y la muerte del paciente (4%). El porcentaje restante (92%) señala no haber afrontado ninguno de los efectos sugeridos en la encuesta, la cual incluía también la expulsión de fetos y la ocasión de lesiones.
De la investigación realizada puede decirse que en los últimos años han empezado a estudiarse las transformaciones que implican la incorporación y el uso de las tecnologías de la información y la comunicación en las instituciones médicas, esto ligado a entender las diferencias entre los modelos de salud que prevalecen en el país.
Por ello, se examinaron los efectos jurídicos telemédicos que más se han presentado en Colombia, con el fin de identificar los puntos clave para superar las barreras existentes en su aplicación. De tal manera, se busca aportar, a través de la propuesta de medidas viables y estratégicas, superar las barreras encontradas y así avanzar en la garantía del derecho a la salud de la población que habita zonas remotas y con escasez de recursos. Una investigación en esta área, además, contribuye con el cuidado del hombre, tal como lo ha promulgado filosóficamente Michel Foucault al hablar del cuidado de sí y del cuidado de los demás.
En ese interés de cuidar al hombre por su bienestar, todo médico -en el presente caso telemédico- ha de responder por cuestiones civiles (contractuales y extracontractuales) y penales, ya que la responsabilidad de la ciencia médica está conformada por los elementos: obligación existente, falta médica, perjuicio ocasionado y relación de causalidad; elementos que permiten garantizar, desde la ética y la deontología, un control científico en el uso del comercio electrónico con fines de cambio social (Martín, 2012).
La legislación colombiana reitera lo anteriormente mencionado en sus normas, entre ellas: ley de telemedicina, guía de actuación para los médicos y ley de tecnologías de la información y la comunicación, y sus principios de generación de inclusión social. Dichas leyes se han revisado por ser normas de calidad vigentes en el contexto nacional. Fueron estas normas y no otras, la base del presente estudio por tratarse la investigación del caso telemédico en Colombia.
El análisis jurídico normativo y de los casos telemédicos exitosos en el país, además de las investigaciones en el área, permitieron obtener la información que se puede observar en el siguiente cuadro reiterativo de los efectos que pudieran suceder si no se sigue la ley regulatoria de la práctica de la medicina a distancia. Estos efectos han de evitarse y corresponden a:
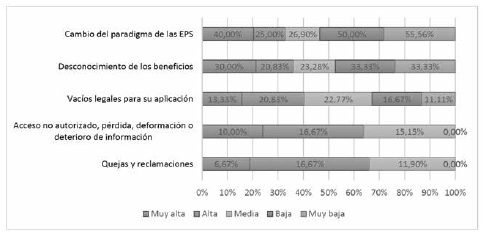
Los efectos del Cuadro 1 pueden evitarse si se estudia la norma, se capacita al personal médico y se analiza el nexo causal que llevó a la irresponsabilidad médica y a la necesidad de resarcir. En esta misma línea de argumentación, a través del estudio, se identificaron las principales barreras para la consolidación de la telemedicina en Colombia con los datos que se muestran en la Gráfica 1, la cual reitera que una de las mayores barreras en lo jurídico es la existencia de una legislación que no refleja el creciente uso de la tecnología; esto se debe a que a medida que surgen nuevas herramientas, la legislación debe evolucionar también y debe ser complementada y unificada con las normas internacionales más adelantadas a nivel internacional (AHA, 2015).
Cuadro 1 Efectos de la Telemedicina en Colombia.
| Variable (efectos telemédicos presentados | Porcentaje de población |
|---|---|
| en Colombia) | encuestada |
| Lesiones | 0,00% |
| Imprudencia médica | 0.00% |
| Intruismo | 0,00% |
| Falsedades | 11,11% |
| Ninguna de las anteriores | 27,78% |
| No sabe / No responde | 27,78% |
| Descubrimiento y revelación de secretos | 33,33% |
Fuente: elaboración propia.
Igualmente, en la Gráfica 1 se observa que entre las principales barreras para incorporar la telemedicina en las instituciones de salud colombiana, se encuentra que tienen mayor protagonismo aquellas relacionadas con el desconocimiento de los beneficios telemédicos, los cambios de paradigma de las EPS, el acceso no autorizado a la información del paciente y la pérdida, deformación o deterioro de la historia clínica (MinSalud, 2016).
Cabe decir, además, que las barreras encontradas (Gráfica 1) pueden superarse a través de un programa de capacitación, debido a que el paradigma de cambio tradicional de prestación de los servicios médicos no puede ser satisfactorio sin el adecuado conocimiento de las normas, técnicas y estándares de la medicina a distancia. Las barreras telemédicas aumentan la inequidad en el acceso a la salud, de allí la perpetuación del problema de las diferencias en el bienestar del hombre; para ello la solución a alcanzar es eliminar las causas que las perpetúan con planes, programas y formación constante (Decreto 3039, 2007).
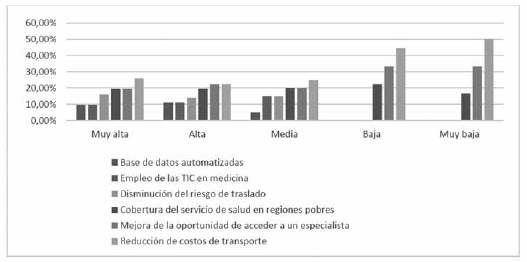
En cuanto a los avances de la telemedicina en Colombia, los resultados de la Gráfica 2 muestran que se vienen alcanzando avances telemédicos importantes al disminuir riesgos, ampliar cobertura, reducir costos y emplear bases de datos o mejorar oportunidades. Los avances en esta materia se revierten en mayores innovaciones para el país, esto es lo que ha demostrado la literatura, las encuestas y las entrevistas a nivel mundial (Alaboudi, Atkins, Sharp, Balkhair, Alzahrain, & Sunbul, 2016).
La razón de esta afirmación radica en que los avances en sistemas telemédicos implican la realización de cambios en la legislación actual y más especialmente en la forma de lograr un cambio de paradigma en la atención médica en Colombia. Otras alternativas para incrementar los avances telemédicos hallados en la literatura científica son: protocolizar encuentros, desarrollar acuerdos interinstitucionales y seguir las buenas prácticas del Observatorio Mundial de Salud-e (Kopec & Salazar, 2006).
Se menciona además la continuidad de los planes de acciones regionales eLAC, y de las coordinaciones intersectoriales con fines de mejora del servicio en el territorio nacional. Por último, se propone el incremento de encuentros en e-salud a nivel de departamentos, vía teleconferencias y videoconferencias interactivas, y una serie de reformas al Sistema General de Seguridad Social en Salud -SGSSS-, de acuerdo con los lineamientos del Plan Nacional de Salud Pública (Londoño, Castaño, Montoya, & Ruiz, 2009; CEPAL, 2012).
Este estudio también logró validar de qué manera se están prestando los servicios tele médicos añadidos por parte de instituciones de salud colombianas, y al mismo tiempo ponderar las respuestas del personal médico, al agrupar cada servicio en valoraciones en una escala de Likert. Así, la Gráfica 3, enfatiza en el valor agregado a ofertar a los pacientes al ser atendidos en especialidades médicas apoyadas en las TIC.
Es cierto que el servicio al cliente incide en el aspecto legal de confidencialidad de la información, porque es con el cumplimiento de dicho requisito que aumenta el interés por usar la telemedicina. La ética en el manejo de la información es un ítem de gran envergadura si se quieren evitar problemas futuros; es por ello que las obligaciones contractuales, extracontractuales y deontológicas en la telemedicina han de ser observadas. Asimismo, no se debe abusar de la medicina moderna (Ley 23, 1981).
Cabe decir que de las conversaciones sostenidas con teleexpertos, se evidencia el aporte que los servicios telemédicos en el país vienen prestando, principalmente en las ciudades de Bucaramanga, Cali, Bogotá, y Medellín.
Los médicos que practican la telemedicina de manera general o a manera de especialistas proveen servicios online de información, interconsulta, visualización de imágenes, teleasistencia y telemonitorización en especialidades médicas de radiología, pediatría, urología, medicina interna, medicina física y rehabilitación, dermatología, gastroenterología, cirugía general y cardiología, a través de audio, videoconferencia y chat (Xiong & Jia, 2012).
Médicos en el área de la administración de la salud se están familiarizando con los procesos telemédicos por medio de capacitaciones, demostraciones y entrenamientos en esta nueva especialidad, esto lo demuestran los indicadores de uso de software, número de proyectos tele médicos y asistencia a conferencias difundidos por prestigiosos centros telemédicos del país. Los casos telemédicos internacionales se presentan de manera seguida.
La experiencia telemédica internacional
En Colombia, al igual que en el caso de otros países, la legislación telemédica es incipiente por ser reciente en comparación con la legislación de otros países más avezados en el tema. De ahí que se recurra a leyes sectoriales que inciden en la prestación de la Asistencia Sanitaria Transfronteriza (AST) de manera holística y no separada, es decir, las leyes de los diversos sectores que trabajan en el área de la telemedicina, en la medida en que trabajen mancomunadamente pueden alcanzar resultados óptimos en medicina, informática e ingeniería biomédica, eso es lo que promulga la ley en Colombia. En términos internacionales se trata de la articulación jurídica de sectores transversales en beneficio del ser humano, porque la telemedicina requiere de tecnología, personas, y procesos en su todo su ecosistema (Abdellaoui, Khamlichi & Chaoui, 2016; Christensen, Hansen, Kyng & Manikas, 2014).
La misma situación se presenta cuando se revisa el caso cubano, por cuanto la Constitución de la República, la ley de salud pública y las doctrinas, sentencias y decretos sobre el tema en dicho país defienden los derechos de los pacientes desde la ética y la deontología. El caso cubano hace referencia al uso intensivo de las TIC en las escuelas nacionales de salud pública, siguiendo los lineamientos del Ministerio de Salud Pública, la Organización Panamericana de la Salud y la Organización Mundial de la Salud (OPS/OMS). En dicho país abundan los casos exitosos y los proyectos de teleconsultas y segundas opiniones de los cuales se pueden aprender buenas prácticas.
A manera de aprendizaje, también el caso telemédico estadounidense refleja un énfasis en los principios morales de integridad y valor por la vida, aunque la aplicación de los servicios a nivel nacional exige la consecución de licencias Estado por Estado, según la jurisdicción donde reside el paciente. Si bien en el Estado norteamericano no existe una única ley que se aplique uniformemente en todo el territorio, el énfasis en las áreas rurales es lo que más se destaca en este escenario (Campagna, Naka & Lu, 2017; Holmes, 2014).
En Estados Unidos, las empresas dedicadas a la telemedicina han aumentado, así como las compañías de seguros que cubren gastos telemédicos. Se espera que esta sea la situación en Colombia en un futuro próximo, por la misma intención de ampliar la cobertura de servicios de salud en la población de bajos recursos (CEPAL, 2010).
En el caso de la Comisión Europea, Canadá, los países escandinavos y Australia, estos Estados son los líderes en la adopción de políticas que afectan la telemedicina. Por otra parte, Japón, desde el año 2003, es un excelente ejemplo del crecimiento paulatino del uso de la telemedicina por medio de redes de investigación científica con universidades y ministerios, y también con la ayuda de subsidios (JTTA, 2013; Bill, Crisci, & Canet, 2014).
No obstante, el caso de Colombia expone que aún quedan acciones por emprender a nivel de transparencia y seguridad telemédica, esto es lo que demuestran las estadísticas de calidad e integralidad de la información, acceso a registros, fallas, daños y riesgos presentes. Con todo, las cifras del departamento de salud de los Estados Unidos -Health and Human Services Department, HHS- revelan una situación similar en el país norteamericano en sus procesos, procedimientos y estándares (Overby, Slaughter & Konsynski, 2010; Alves, 2011).
La falta de transparencia mencionada arriba, también se percibe en la existencia de leyes tímidas o incompletas -según lo menciona la literatura científica sobre el tema-, debido a que es cierto que aún hay leyes que ajustar según lo mencionado por el Ministerio de Salud y Protección y su Comité Asesor de Telesalud, ya que aunque se cuenta con leyes que acreditan las condiciones de habilitación de la telemedicina y la certificación en la formación de profesionales en el manejo de la tecnología telemédica, jurídicamente persisten vacíos en resoluciones y normas.
Esto es demostrable con las modificaciones a las resoluciones tele médicas y lo que han pronunciado médicos expertos con experiencia de hasta 20 años en telesalud. En consecuencia, se propone la implementación de auditorías, así como de planes de capacitación en las leyes telemédicas, con el fin de garantizar el cumplimiento de la normativa de protección de datos y las disposiciones del Código Civil, además del seguimiento de indicadores como lo declara el Decreto 1011 de 2006 y su ideal de desarrollo de una cultura de autocontrol (Ley 1011, 2006).
La razón de apostarle a las auditorías radica en que estas han sido la solución propuesta por consultores médicos y lo que se ha concluido en los congresos internacionales de telemedicina, ya que es por medio de la estandarización de los procesos de medicina a distancia que se garantiza el derecho a la salud, inclusive en lugares remotos del territorio nacional (ver Cuadro 2).
Otros indicadores más son: proporción de consentimientos informados adecuadamente diligenciados, medición del entendimiento del paciente del consentimiento informado, número de visitas a consultas externas o visitas domiciliarias, número de seguimientos realizados al paciente después del alta y número de teleconsultas realizadas y consultas de especialidad por telemedicina (Ley 1448, 2006; Ley 1122, 2007).
Como resultado de lo expuesto, es preciso señalar que toda la literatura revisada y lo estudiado ha servido para demostrar que la telemedicina es y seguirá siendo útil, y que su ejercicio se vale de la ley para evitar posteriores perjuicios y detrimentos en bienes y personas. Los avances en telemedicina han brindado un impulso a este objetivo de perfección, ya lo han demostrado los resultados de las investigaciones realizadas. Ahora lo que queda es profundizar en las leyes específicas en telemedicina.
Asuntos legales de la telemedicina
La protección del derecho a la salud y sus avances es reafirmado en el territorio colombiano a través de diversas estrategias, una de ellas es la telemedicina, regulada jurídicamente en su funcionamiento con las normas que versan sobre responsabilidades legales y éticas sanitarias por razones de insuficiencias en comunicaciones, y reportes, o por errores, desconfianza e inseguridad (Ataç, Kurt, & Yurdakul, 2013).
Igualmente, la Constitución colombiana y los convenios internacionales de la Declaración de Derechos Humanos, promulgan el acceso equitativo a los servicios de salud, para cubrir necesidades insatisfechas en poblaciones con escasez de recursos económicos y humanos. La telemedicina responde a la necesidad de ampliar la cobertura en el Sistema General de Seguridad Social en Salud bajo los principios axiológicos de solidaridad y universalidad (Ley 1419, 2010).
Razones jurídicas supraconstitucionales, constitucionales y de otros órdenes justifican su implementación, lo que sumado a otros argumentos de carácter socio-económico, como la optimización de recursos físicos y técnicos y la consecuente ampliación del acceso, cobertura, oportunidad, calidad y eficiencia de la atención en el sector de la salud, hacen de la telemedicina un instrumento idóneo para el cabal cumplimiento de los fines públicos (Millán, 2006, pág. 144).
Se entiende, entonces, a los defensores de la telemedicina y su argumento de mejora del registro de decisiones médicas y de reducción de problemas legales para alcanzar mayores avances y disminuir barreras. A la fecha, se reconoce la necesidad de aumentar la investigación cuantitativa en telemedicina y los doctores dedicados a los proyectos telemédicos. Igualmente, es indispensable complementar la acción de la legislación en telesalud con la eliminación de las barreras en el avance de la medicina a distancia, fortalecer el sistema de redes de colaboración y consensos que lleven a un crecimiento más rápido de la telesalud y de la teleeducación en Colombia (WHO, 2010).
La legislación telemédica seguirá cambiando en busca de su perfeccionamiento, y los usuarios y profesionales de esta especialidad se capacitarán en los avances que la globalización trae en TIC aplicadas a la salud con fines de protección de los derechos de los usuarios y el bienestar de los ciudadanos, en términos de derecho a la intimidad de los pacientes y cobertura de riesgos en la actividad del profesional sanitario. Se trata de un proceso naciente pero con un avance sin límites en un sector en el cual hay mucho por hacer, debido al desconocimiento que al día de hoy persiste en la utilización y efectos de su uso (Ley 1431, 2009).
Conclusiones
En definitiva, en el mediano plazo se espera fortalecer la acción telemédica en el país con el seguimiento de una serie de propuestas, entre ellas las legislativas, por la permanente modificación de las normas que regulan el quehacer médico con ayuda de las TIC, ya que es imperante regular cada ítem en el ejercicio del galeno. Cuando surgen nuevas aplicaciones y nuevas tecnologías, se debe regular su utilización y prever las consecuencias de una falla en el sistema.
Siendo la medicina una profesión de medios y no de resultados, debido a que no se garantiza un resultado en especial sino la puesta en marcha de una estructura que pretende ir a la par del vertiginoso avance de las tecnologías, aplicaciones y equipos biomédicos, se entiende la intención de ejercer la ley y de utilizar otros medios legales y estratégicos en el ideal de humanizar la actuación del telemédico y de garantizar un adecuado servicio de salud al brindar transparencia y seguridad. Todo lo anterior, en beneficio de la equidad social.
Este ideal no es fácil de alcanzar sin la participación holística de todo un equipo de trabajo comprometido con el respeto de la norma, pero más importante aún del individuo necesitado en un momento particular de un profesional conocedor de una especialidad en una ocupación concebida para dar continuidad a su existencia. Lo anteriormente planteado ha sido respaldado por filósofos, profesionales médicos, gobernantes y por la comunidad receptora de los servicios médicos.
Queda entonces trabajar desde diversos frentes por hacer de la telemedicina una realidad actual, que provea a la sociedad de resultados óptimos en términos de mejora de indicadores, avances tecnológicos, respeto de la norma y confidencialidad del paciente, y en un momento posterior trabajar por la homologación de la legislación nacional y la extranjera.