Services on Demand
Journal
Article
Indicators
-
 Cited by SciELO
Cited by SciELO -
 Access statistics
Access statistics
Related links
-
 Cited by Google
Cited by Google -
 Similars in
SciELO
Similars in
SciELO -
 Similars in Google
Similars in Google
Share
Biomédica
Print version ISSN 0120-4157
Biomédica vol.34 supl.1 Bogotá Apr. 2014
https://doi.org/10.7705/biomedica.v34i0.1691
ARTÍCULO ORIGINAL
doi: http://dx.doi.org/10.7705/biomedica.v34i0.1691
1 Grupo de Investigación en Enfermedades Infecciosas, Universidad Nacional de Colombia, Bogotá, D.C., Colombia
2 Grupo para el Control de la Resistencia Bacteriana de Bogotá (GREBO), Bogotá, D.C., Colombia
3 Departamento de Microbiología, Facultad de Medicina, Universidad Nacional de Colombia, Bogotá, D.C., Colombia
4 Departamento de Medicina Interna, Facultad de Medicina, Universidad Nacional de Colombia, Bogotá, D.C., Colombia
Contribución de los autores:
Jorge Alberto Cortés y Ricardo Sánchez: asesoría temática y metodológica.
Liliana Isabel Barrero y Andrés Leonardo González: recolección de datos.
Andrés Leonardo González y Ricardo Sánchez: análisis de datos.
Andrés Leonardo González: redacción del manuscrito.
Todos los autores participaron en el diseño, financiación, gestión y ejecución del proyecto, así como en la revisión del manuscrito.Recibido: 07/06/13; aceptado: 31/08/13
Introducción. La bacteriemia es una de las infecciones hospitalarias de mayor mortalidad, especialmente en las unidades de cuidados intensivos, donde es más frecuente. Pseudomonas aeruginosa es uno de los causantes de bacteriemia más agresivos.
Objetivo. Evaluar la asociación entre el tratamiento antibiótico inicial y la mortalidad hospitalaria en estos pacientes.
Materiales y métodos. Se trata de un estudio de cohorte retrospectivo multicéntrico realizado entre 2005 y 2008. Se consideró tratamiento adecuado aquel iniciado en las primeras 48 horas del diagnóstico que incluyera, al menos, una dosis de antibiótico intravenoso al que P. aeruginosa fuera sensible y hubiera sido suministrado en la dosis y frecuencia recomendadas. El desenlace principal fue la mortalidad hospitalaria en un lapso de 30 días. Se hizo pareo según grado de exposición usando índices de propensión y, posteriormente, análisis paramétrico de supervivencia.
Resultados. Se incluyeron 164 pacientes. La mediana de edad y la clasificación del APACHE II ( Acute Physiology and Chronic Health Evaluation II ) fue de 56 y 13, respectivamente. Se identificó la fuente de la bacteriemia en 68,3 % de los casos, y la más frecuente fue el tracto respiratorio; 44 % de los pacientes recibió tratamiento inadecuado, y la resistencia bacteriana fue la principal variable asociada. La proporción de incidencia de sepsis grave, choque séptico, falla orgánica múltiple y muerte en el lapso de 30 días fue de 67,7, 50, 41,5 y 43,9 %, respectivamente. El tratamiento adecuado se asoció a una prolongación del tiempo hasta el evento (razón de tiempo ajustada, 2,95, IC 95%, 1,63 a 5,33).
Conclusión. El tratamiento antibiótico inicial adecuado es un factor protector contra la mortalidad hospitalaria en pacientes con bacteriemia por P. aeruginosa .
Palabras clave: Pseudomonas aeruginosa , bacteriemia, unidades de cuidados intensivos, antibacterianos, mortalidad, análisis de supervivencia.
doi: http://dx.doi.org/10.7705/biomedica.v34i0.1691
Effect of adequate initial antimicrobi al therapy on mortality in critical patients with Pseudomonas aeruginosa bacteremia
Introduction: Among hospital-acquired infections, bacteremia is one of the leading causes of mortality worldwide, especially among intensive care unit patients, where it is more frequent. Pseudomonas aeruginosa is one of the most aggressive agents causing bacteremia.
Objective: To evaluate the association between initial antimicrobial therapy and hospital mortality in these patients.
Materials and methods: A multicenter and retrospective cohort study was conducted between 2005 and 2008. Antimicrobial therapy was considered adequate if it included at least one intravenous antibiotic to which the P. aeruginosa isolate was susceptible in vitro , was administered at the recommended dose and frequency for bacteremia, and initiated within the first 48 hours from diagnosis. The main outcome was 30-day hospital mortality. Patients were paired according to exposure level using propensity score matching, and then a parametric survival model was fitted.
Results: One hundred and sixty four patients were included. Median age and the APACHE II score were 56 and 13, respectively. The source of bacteremia was identified in 68.3 % of cases, the respiratory tract being the most frequent. Forty-four percent of patients received inadequate therapy, with bacterial resistance as the main associated variable. The incidence of severe sepsis, septic shock, multiple organ failure and death within the first 30 days was 67.7, 50, 41.5 and 43.9%, respectively. Adequate therapy was associated with a longer time to the event (adjusted time ratio, 2.95, 95% CI, 1.63 to 5.33).
Conclusion: Adequate initial antimicrobial therapy is a protective factor against hospital mortality in patients with P. aeruginosa bacteremia.
Key words: Pseudomonas aeruginosa , bacteremia, intensive care units, anti-bacterial agents, mortality, survival analysis.
doi: http://dx.doi.org/10.7705/biomedica.v34i0.1691
Las infecciones hospitalarias se han convertido en una de las amenazas más serias para la seguridad del paciente. Este problema es mayor en las unidades de cuidados intensivos; en Estados Unidos, por ejemplo, la incidencia registrada para el año 2002 en dichas unidades fue de 13,04 casos por cada 1.000 días-paciente. La bacteriemia es la segunda causa de muerte entre todas las infecciones hospitalarias, con una mortalidad atribuible de 25 % en los pacientes de las unidades de cuidados intensivos (1). Pseudomonas aeruginosa es el tercer o cuarto causante de bacteriemia entre los bacilos Gram negativos, y se ha convertido en un problema debido a su virulencia, su creciente prevalencia y los múltiples mecanismos de resistencia bacteriana que muestran gran capacidad de adaptación y son de fácil transmisión (2-4).
La vigilancia del fenómeno de resistencia bacteriana en Colombia se lleva a cabo en varios centros regionales mientras se implementa un sistema centralizado. En Bogotá, los datos recolectados por GREBO muestran que durante el 2012 la frecuencia de P. aeruginosa resistente en las unidades de cuidados intensivos de adultos fue de 18,1, 21,9, 26,8, 22,9, 29,9, 32,7, 28,3 y 19,4 % para amikacina, piperacilina-tazobactam, ceftazidima, cefepime, aztreonam, imipenem, meropenem y ciprofloxacina, respectivamente (5).
La evidencia de la asociación entre la resistencia bacteriana y la mortalidad en las infecciones hospitalarias causadas por P. aeruginosa no es constante (6,7). Dado que la principal manifestación clínica de la resistencia bacteriana es la reducción de las opciones terapéuticas efectivas, es más razonable evaluar el impacto pronosticado de la idoneidad del tratamiento antimicrobiano inicial. Los estudios publicados sobre el tema tienden a señalar el tratamiento inicial inadecuado como factor de riesgo para la mortalidad hospitalaria, pero la magnitud de esta asociación es de gran variabilidad, probablemente causada por la heterogeneidad clínica de las poblaciones hospitalizadas, la disponibilidad local de antimicrobianos, las múltiples definiciones de tratamiento adecuado y las diferentes variables de confusión consideradas en el análisis (8-12). Dichos factores generan la necesidad de usar métodos novedosos para estimar el efecto con mayor rigor.
El objetivo de este estudio fue evaluar la asociación entre el tratamiento antibiótico adecuado y la mortalidad hospitalaria en pacientes adultos con bacteriemia por P. aeruginosa y necesidad de hospitalización en cuidados intensivos.
Materiales y métodos
Diseño, población y montaje
Se llevó a cabo un estudio retrospectivo de cohorte en 17 hospitales públicos y privados de tercer nivel de Bogotá. Se incluyeron pacientes hospitalizados mayores de 18 años que necesitaron cuidados intensivos entre enero de 2005 y diciembre de 2008, y presentaron bacteriemia por P. aeruginosa confirmada por hemocultivo. Se excluyeron los pacientes con bacteriemia polimicrobiana, historia clínica incompleta o ausencia de información en cuanto a haber recibido antibióticos. Un equipo de médicos entrenados extrajo de las historias clínicas la información basal del paciente y la relacionada con la bacteriemia y su tratamiento, la cual fue revisada posteriormente por especialistas en enfermedades infecciosas.
El protocolo del estudio fue aprobado por el Comité de Ética de la Universidad Nacional de Colombia, así como por el de cada centro participante. Por tratarse de un estudio sin riesgo no se requirió consentimiento informado. Se respetó la confidencialidad de los pacientes eliminando la información personal de las bases de datos.
Definiciones
Se usaron los criterios de los Centers for Disease Control and Prevention (CDC) para bacteriemia y demás infecciones hospitalarias (13). El tratamiento antimicrobiano se consideró adecuado cuando incluía, al menos, una dosis de antibiótico intravenoso al cual el microorganismo aislado fuera sensible in vitro y si se había iniciado en las primeras 48 horas después del diagnóstico de bacteriemia en la dosis, la frecuencia y la duración recomendadas sin contemplar excepciones.
La fuente de la bacteriemia se clasificó como removible si había recibido un manejo adicional al antimicrobiano (por ejemplo, retiro de catéter, lavado peritoneal, drenaje de absceso).
Se usaron los criterios de la conferencia internacional de definición de sepsis para sepsis grave, choque séptico y falla orgánica múltiple (14).
El paciente se consideró inmunosuprimido si presentaba cualquiera de las siguientes condi ciones: uso de corticosteroides superior a 20 mg al día por más de 15 días, quimioterapia en los seis meses previos, antecedentes de trasplantes, desnutrición grave, diabetes mellitus no controlada, falla de órgano (cirrosis o insuficiencia renal), neoplasia de base, sida, enfermedad autoinmune, quemadura grave y síndromes genéticos de inmunodeficiencia primaria.
Otras variables registradas fueron la gravedad de la condición clínica al ingreso en la unidad de cuidados intensivos medida con el índice APACHE II ( Acute Physiology and Chronic Health Evaluation II ) (15), el índice de enfermedades concomitantes de Charlson (16), la clasificación de gravedad basal de la enfermedad de McCabe (17), y los puntajes del SOFA (S equential Organ Failure Assessment ) y de disfunción orgánica múltiple (18,19).
Microbiología
El aislamiento de los microorganismos en los hemo cultivos se realizó según los procedimientos estandarizados de cada hospital. Todos los centros participantes usaron incubadoras automáticas para el hemocultivo. La identificación del micro-organismo se hizo con sistemas automáticos (Vitek II ™ o Microscan ™ ) y de forma manual cuando fue necesario.
Las pruebas de sensibilidad a los antibióticos se realizaron mediante métodos estandarizados de difusión y sistemas automatizados (Vitek II ™ o Microscan ™ ) en concordancia con los criterios del Clinical and Laboratory Standards Institute (CLSI) de la época, los cuales se verificaron posteriormente usando los puntos de corte de la versión de 2009, año en que se identificaron los pacientes del estudio (20).
Los antimicrobianos evaluados fueron amikacina, gentamicina, cefepime, ceftazidime, piperacilina- tazobactam, ciprofloxacina, levofloxacina, imipenem, meropenem y aztreonam. Los aislamientos que mostraban sensibilidad intermedia se consideraron resistentes. Se definió la multirresistencia de Pseudomonas spp. como ausencia de sensibilidad a tres o más familias de antibióticos .
Análisis estadístico
Con el fin de minimizar la confusión, un subgrupo de pacientes expuestos (tratamiento inadecuado) y no expuestos se tomó de la muestra original por medio de emparejamiento por índices de propensión mediante el método de la distancia más cercana. El emparejamiento por índice de propensión es una técnica de análisis estadístico que usa la información conocida sobre los pacientes para calcular la probabilidad de tener la exposición de interés (en este caso, el tratamiento adecuado), y, de esta manera, crear grupos de comparación muy similares tanto en sus características basales como en las variables de confusión medidas. Para cada paciente expuesto se seleccionó uno no expuesto con el índice de propensión más cercano (21).
El modelo para el cálculo de los índices de propensión incluyó las siguientes variables basales y de pronóstico sin interacciones ni transformaciones: edad, sexo, puntaje de Charlson, puntaje de APACHE, clasificación de McCabe, inmunosupresión, lugar de adquisición de la bacteriemia, admisión directa a la unidad de cuidados intensivos, estancia hospitalaria previa a la bacteriemia, cirugía previa, uso previo de antibióticos contra Pseudomonas spp., fuente removible de la bacteriemia, choque séptico, falla orgánica múltiple, cambio de antibiótico tras el reporte del hemocultivo y reaparición de la bacteriemia.
Se hizo el análisis de supervivencia y se tomó la mortalidad por cualquier causa en el curso de 30 días como el desenlace principal. Las funciones de supervivencia se calcularon por el método de Kaplan-Meier para cada grupo de exposición y se compararon con una regresión de Cox univariada para datos pareados. Otros contrastes se hicieron con la prueba de ji al cuadrado de Pearson o la exacta de Fisher para variables categóricas, y con la prueba t de Student pareada o la prueba de rangos con signo de Wilcoxon para variables continuas.
Para el análisis multivariable se hizo una regresión de supervivencia paramétrica ajustando un modelo log normal con fragilidad compartida, el cual se seleccionó a partir de la presunción clínica del peligro basal, los criterios de Akaike y la naturaleza pareada de los datos (22,23). El modelo se creó a partir de las variables con un valor de p igual o menor de 0,2 en el análisis bivariado, así como aquellas de relevancia clínica. El nivel de confianza para todos los cálculos fue de 95 %. Se usaron los programas R, versión 3, y Stata ™, versión 12.
Resultados
Características generales
Durante el periodo evaluado, 233 pacientes cum plieron con los criterios de selección, de los cuales se incluyó en el análisis un subgrupo de 82 pares. Se observó todo el espectro clínico de pacientes adultos en estado crítico, con un rango de edad de 18 a 89 años (mediana de 56) y puntajes de APACHE II y Charlson que variaron entre 0 y 42 y entre 0 y 14, respectivamente. La enfermedad se clasificó como de progresión rápida a muerte en 14 %, finalmente mortal en 26 % y no mortal en el resto.
El diagnóstico de ingreso más frecuente fue el trauma (37,8 %), seguido de las enfermedades cardiovasculares y respiratorias (25 y 21,9 %, respectivamente). Las causas más comunes de inmunosupresión fueron la diabetes no controlada (23,6 %), el cáncer (20,7 %), la quemadura grave (18,9 %) y la falla de órgano (16 %).
Características de la bacteriemia
El tiempo entre la admisión y la bacteriemia osciló entre 0 y 104 días (mediana de 16). Se reportó el uso de antimicrobianos en este periodo en 85,8 % de los pacientes. El antecedente de cirugía previa a la bacteriemia fue positivo en 75 % de los casos, y la cirugía abdominal fue el procedimiento más común. Ochenta pacientes (48,8 %) presentaron una infección previa a la bacteriemia bajo estudio, y de ellos, 41 tuvieron bacteriemia causada por otros microorganismos. Se identificó la fuente de la bacteriemia en 68,3 % de los casos, siendo el más frecuente el tracto respiratorio (37,5 %), seguido por el catéter venoso central (28,6 %), piel y tejidos blandos (12,5 %) y tracto gastrointestinal (11,6 %). La cuarta parte de los pacientes tenía un foco removible.
Exposición
Los antibióticos más usados como tratamiento empírico para la bacteriemia fueron meropenem, vancomicina y piperacilina-tazobactam. En la muestra general, 129 de 229 pacientes (56,3 %) recibieron tratamiento antibiótico inicial adecuado. De los 100 pacientes expuestos, 18 se excluyeron debido a la ausencia de datos en las variables seleccionadas para el cálculo de los índices de propensión. Las características basales según el grupo de exposición antes y después del agrupamiento en pares se muestran en el cuadro 1.
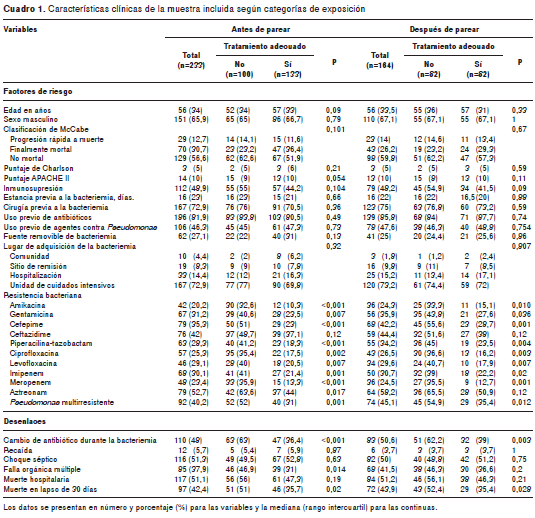
La principal variable asociada con el tratamiento inicial fue la resistencia bacteriana, siendo más frecuente la administración de tratamiento inadecuado en los casos de infección por germen resistente. La relación se presentó para todos los antimicrobianos excepto ceftazidime, con el cual no se alcanzó la significación estadística debido al reducido tamaño de la muestra (n=133). En otras variables como la edad, la clasificación de McCabe, el puntaje APACHE, la inmunosupresión y la fuente removible de la bacteriemia, las diferencias entre el grupo de pacientes expuestos y el de no expuestos no fueron estadísticamente significativas.
Evolución clínica
La proporción de la incidencia de la sepsis grave, el choque séptico y la falla orgánica múltiple fue de 67,7, 50 y 41,5 %, respectivamente. El puntaje de la escala SOFA osciló entre 1 y 17 con una mediana de 8 (n=59). El porcentaje de pacientes con mejoría completa de la infección en los días 3, 7 y 14 fue de 5,5, 20,1 y 35,4 %, respectivamente. La estancia hospitalaria posterior a la bacteriemia osciló entre 0 (muerte el mismo día del diagnóstico) y 176 días, con una mediana de 17.
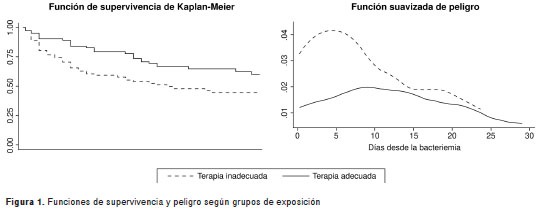
Durante la hospitalización fallecieron 84 pacientes (51,2 %), y 56 de esas muertes se consideraron atribuibles a la infección (66,7 %). La mortalidad en el lapso de treinta días fue de 43,9 %, con una tasa de 2,6 eventos por cada 100 días-paciente en riesgo, con un percentil 25 de supervivencia de seis días. El tratamiento inadecuado incrementó el riesgo de desarrollar falla orgánica múltiple y de morir en los primeros 30 días después del diagnóstico de bacteriemia (cuadro 1), reduciendo, además, el primer cuartil de supervivencia en diez días (cuatro versus 14 días, p=0,019) (figura 1). El efecto de otras variables en la mortalidad hospitalaria en el lapso de 30 días se muestra en el cuadro 2.
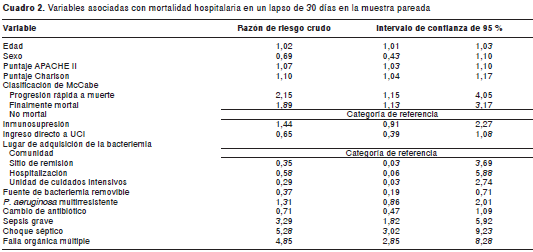
Análisis multivariable
A partir del análisis bivariado se seleccionaron doce variables como punto de partida para la regresión. El modelo final para la relación entre el tratamiento adecuado y la mortalidad hospitalaria en un lapso de 30 días se presenta en el cuadro 3. La regresión log normal no maneja riesgos proporcionales, por lo que los coeficientes se transforman en razones de tiempo hasta el evento que indican el factor por el cual el tiempo de ocurrencia del desenlace se prolonga o se acorta. Una variable con una razón de tiempo superior a uno se considera un factor protector y por debajo de uno, un factor de riesgo. El tratamiento adecuado se mantiene como factor protector, prolongando en casi tres veces el tiempo de supervivencia. El cambio de antibiótico y la fuente de la bacteriemia removible también prolongan la supervivencia, mientras que un puntaje de APACHE II elevado al ingreso en la unidad de cuidados intensivos y la ocurrencia de choque séptico la reducen.

Las pruebas de desempeño del modelo fueron favorables, tanto el link test para variables omitidas como la prueba de Grønnesby y Borgan para bondad de ajuste. El coeficiente zeta no es estadísticamente diferente de cero, lo cual sugiere que no hay evidencia de heterogeneidad en el modelo; sin embargo, al ser un análisis de datos pareados, la especificación de fragilidad compartida se mantuvo.
Discusión
El presente estudio confirma el fuerte papel protector del tratamiento antimicrobiano inicial adecuado sobre la mortalidad hospitalaria en pacientes de cuidado intensivo con bacteriemia por P. aeruginosa . Esta conclusión concuerda con otros estudios publicados en la literatura, aunque con poblaciones, metodologías y resultados muy diferentes, por lo que no pueden compararse de manera directa (8-11,24,25). Cabe destacar el papel protector de una fuente removible de bacteriemia. Si bien de formas diferentes, en varios artículos de la literatura científica se considera el papel de la naturaleza del foco de infección (24,26,27).
La muestra representaba adecuadamente el perfil clínico de la población blanco: un gran porcentaje de los pacientes era mayor de 45 años y presentaba múltiples enfermedades concomitantes, lo que reflejaba la necesidad de la unidad de cuidados intensivos asociados a este grupo de edad. La gran diversidad en los motivos de admisión a cuidados intensivos fue causa de la alta variabilidad en variables como la estancia previa a la bacteriemia, el tipo de enfermedades de base, los antibióticos suministrados y la frecuencia de cirugía previa. Pese a dicha heterogeneidad, este estudio hizo énfasis en una situación clínica bastante específica en la que la magnitud del efecto de interés y el papel de la confusión podrían ser diferentes a lo observado en otros casos, lo que le confiere una validez externa reducida.
Las características clínicas basales de la muestra estudiada diferían poco de las descritas en otras publicaciones (10,28). La frecuencia de los dife rentes antecedentes patológicos refleja la situación colombiana, la cual es naturalmente diferente a la de países más desarrollados (29). Con respecto a las características de la bacteriemia, tanto la frecuencia del foco de infección como de la resistencia a los antimicrobianos fue similar a la reportada en la literatura y en los sistemas de vigilancia locales (4). Llamó nuestra atención la alta resistencia a los medicamentos de elección en cuidados intensivos, es decir, cefalosporinas y carbapenémicos, así como el alto porcentaje de pacientes que no recibió tratamiento adecuado, pues en las cohortes descritas por Suárez y Kang la frecuencia fue de 11 y 10 %, respectivamente. (9,27) Si bien la principal causa de esta diferencia es el uso de una definición distinta de tratamiento adecuado, otras posibles razones para la alta frecuencia observada podrían ser la sospecha inicial de otro microorganismo como agente causal de la bacteriemia y el efecto de la resistencia bacteriana, pues la selección de cepas resistentes inducida por tratamientos anteriores incrementa la probabilidad de un tratamiento inadecuado cuando los mismos antimicrobianos se usan de forma empírica para tratar tanto la bacteriemia como su foco (30).
En cuanto a los desenlaces clínicos, la mortalidad cruda fue la más alta entre todos los trabajos hallados en la evaluación de la situación actual, superada únicamente por la cohorte de Vitkauskien e con 59 % (25). Lo anterior es predecible considerando que todos los pacientes del estudio estaban en la unidad de cuidados intensivos, factor que está fuertemente asociado con la mortalidad (26). Una situación similar ocurre con la frecuencia de las complicaciones de la infección y la duración de la estancia hospitalaria.
El presente estudio incluyó a todos los pacientes elegibles de diecisiete instituciones en el distrito capital durante cuatro años, lo que nos permitió obtener un tamaño de muestra importante considerando los estrictos criterios de selección. Otra fortaleza fue el análisis paramétrico de supervivencia, el cual permitió un uso más eficiente de los datos y reflejó mejor el comportamiento de la enfermedad a lo largo del tiempo. Además, los esfuerzos orientados a reducir el rol de la confusión, especialmente el uso del pareo por índices de propensión, incrementaron la validez interna del estudio, si bien redujeron considerablemente el tamaño de la muestra con respecto a la cohorte original.
Por otro lado, el trabajo también presenta limitaciones metodológicas, ya que a pesar de los diferentes mecanismos empleados, el estudio aún es vulnerable a la acción de la confusión residual debido a que las variables que establecían la gravedad de la enfermedad del paciente no fueron consideradas en el momento de la toma del hemocultivo sino al ingreso en la unidad de cuidados intensivos, como es el caso del puntaje APACHE II. La medición de otras variables que reflejaran el estado de la infección en el momento del inicio del tratamiento hubiera permitido un ajuste más cercano al ideal. Además, la naturaleza retrospectiva del estudio obligó a que la calidad de los datos dependiera principalmente de los registros clínicos usados como fuente de información, lo que afectó especialmente la definición de la exposición. Aunque se consultaron todas las partes de la historia clínica y el registro en las unidades de cuidados intensivos es el más detallado de los servicios médicos, en el entorno asistencial no se consignan rutinariamente todos los datos requeridos para una investigación. Pese a las limitaciones identificadas, es poco probable que la magnitud del efecto real fuera muy inferior a la hallada.
Los futuros estudios del tema deben hacerse con un diseño prospectivo, ya que a pesar de su alto costo, permitiría, por un lado, medir adecuadamente el desenlace, las variables dependientes de tiempo y, especialmente, la exposición, cuya definición requiere de información que no se recolecta de forma rutinaria en el ámbito asistencial, y, por otro, eliminar la necesidad de usar subrogados como la fecha de toma del hemocultivo para el inicio de la bacteriemia.
No obstante, este primer paso es de gran valor clínico en los servicios asistenciales, pues muestra la relación existente entre la resistencia bacteriana y el tratamiento inicial, así como el efecto de esta última sobre la mortalidad. La descripción de los perfiles de resistencia y su contraste con los patrones de tratamiento empírico usados en las instituciones permite el estudio e implementación de estrategias encaminadas al control de este fenómeno de alto impacto en los pacientes.
Los autores declaran que no existen conflictos de intereses.
El presente estudio se realizó con una subvención para investigación del Departamento Administrativo de Ciencia, Tecnología e Innovación- COLCIENCIAS (código 110140820452–2007), y contó con el respaldo del Capítulo Central de la Asociación Colombiana de Infectología (ACIN) y el Área de Vigilancia de la Dirección de Salud Pública de la Secretaría Distrital de Salud.
Correspondencia: Andrés Leonardo González, Grupo para el Control de la Resistencia Bacteriana de Bogotá (GREBO), Calle 31 N° 33-38, piso 2, Bogotá, D.C., Colombia Telefax: (571) 244 1508 andreslgonzalezr@gmail.com
1. Klevens RM, Edwards JR, Richards Jr. CL, Horan TC, Gaynes RP, Pollock DA , et al. Estimating health care-associated infections and deaths in U.S. hospitals, 2002. Public Health Rep. 2007;122:160-6. [ Links ]
2. Diekema DJ, Pfaller MA, Jones RN, Doern GV, Winokur PL, Gales AC , et al . Survey of bloodstream infections due to gram-negative bacilli: frequency of occurrence and antimicrobial susceptibility of isolates collected in the United States, Canada, and Latin America for the SENTRY Antimicrobial Surveillance Program, 1997. Clin Infect Dis. 1999;29:595-607. http://dx.doi.org/10.1086/598640 [ Links ]
3. Peleg AY, Hooper DC. Hospital-acquired infections due to gram-negative bacteria. N Engl J Med. 2010;362:1804-13. http://dx.doi.org/10.1056/NEJMra0904124 [ Links ]
4. Cortés JA, Leal AL, Montañéz AM, Buitrago G, Castillo JS, Guzmán L. Frequency of microorganisms isolated in patients with bacteremia in intensive care units in Colombia and their resistance profiles. Braz J Infect Dis. 2013;17:346-52. http://dx.doi.org/10.1016/j.bjid.2012.10.022 [ Links ]
5. Grupo para el Control de la Resistencia Bacteriana de Bogotá. La carbapenemasa NDM ya está en Colombia. ¿Es la llegada de las "superbacterias"? Bogotá: GREBO; 2013. [ Links ]
6. Kang CI, Kim SH, Park WB, Lee KD, Kim HB, Kim EC , et al. Risk factors for antimicrobial resistance and influence of resistance on mortality in patients with bloodstream infection caused by Pseudomonas aeruginosa . Microb Drug Resist. 2005;11:68-74. http://dx.doi.org/10.1089/mdr.2005.11.68 [ Links ]
7. Tam VH, Rogers CA, Chang KT, Weston JS, Caeiro JP, Garey KW. Impact of multidrug-resistant Pseudomonas aeruginosa bacteremia on patient outcomes. Antimicrob Agents Chemother. 2010;54:3717-22. http://dx.doi.org/10.1128/AAC.00207-10 [ Links ]
8. Cheong HS, Kang CI, Wi YM, Ko KS, Chung DR, Lee NY , et al. Inappropriate initial antimicrobial therapy as a risk factor for mortality in patients with community-onset Pseudomonas aeruginosa bacteraemia. Eur J Clin Microbiol Infect Dis. 2008;27:1219-25. http://dx.doi.org/ 10.1007/s10096-008-0568-5 [ Links ]
9. Kang CI, Kim SH, Kim HB, Park SW, Choe YJ, Oh MD , et al. Pseudomonas aeruginosa bacteremia: Risk factors for mortality and influence of delayed receipt of effective antimicrobial therapy on clinical outcome. Clin Infect Dis. 2003;37:745-51. http://dx.doi.org/10.1086/377200 [ Links ]
10. Lodise TP Jr, Patel N, Kwa A, Graves J, Furuno JP, Graffunder E , et al. Predictors of 30-day mortality among patients with Pseudomonas aeruginosa bloodstream infections: Impact of delayed appropriate antibiotic selection. Antimicrob Agents Chemother. 2007;51:3510-5. http://dx.doi.org/10.1128/AAC.00338-07 [ Links ]
11. Micek ST, Lloyd AE, Ritchie DJ, Reichley RM, Fraser VJ, Kollef MH. Pseudomonas aeruginosa bloodstream infection: Importance of appropriate initial antimicrobial treatment. Antimicrob Agents Chemother. 2005;49:1306-11. http://dx.doi.org/10.1128/AAC.49.4.1306-1311.2005 [ Links ]
12. Osih RB, McGregor JC, Rich SE, Moore AC, Furuno JP, Perencevich EN , et al. Impact of empiric antibiotic therapy on outcomes in patients with Pseudomonas aeruginosa bacteremia. Antimicrob Agents Chemother. 2007;51:839- 44. http://dx.doi.org/10.1128/AAC.00901-06 [ Links ]
13. Horan TC, Andrus M, Dudeck MA. CDC/NHSN surveillance definition of health care-associated infection and criteria for specific types of infections in the acute care setting. Am J Infect Control. 2008;36:309-32. http://dx.doi.org/10.1016/j.ajic.2008.03.002 [ Links ]
14. L evy MM, Fink MP, Marshall JC, Abraham E, Angus D, Cook D , et al. 2001 SCCM/ESICM/ACCP/ATS/SIS International Sepsis Definitions Conference. Crit Care Med. 2003; 31:1250-6. http://dx.doi.org/10.1007%2Fs00134-003-1662-x [ Links ]
15. Knaus WA, Draper EA, Wagner DP, Zimmerman JE. APACHE II: A severity of disease classification system. Crit Care Med. 1985;13:818-29. [ Links ]
16. Charlson ME, Pompei P, Ales KL, MacKenzie CR. A new method of classifying prognostic comorbidity in longitudinal studies: Development and validation. J Chronic Dis. 1987; 40:373-83. [ Links ]
17. McCabe WR, Jackson GG. Gram-negative bacteremia. I: Etiology and ecology. Arch Intern Med. 1962;110:847-53. [ Links ]
18. Vincent JL, Moreno R, Takala J, Willatts S, De MA, Bruining H , et al. The SOFA (Sepsis-related Organ Failure Assessment) score to describe organ dysfunction/failure. On behalf of the Working Group on Sepsis-Related Problems of the European Society of Intensive Care Medicine. Intensive Care Med. 1996;22:707-10. [ Links ]
19. Marshall JC, Cook DJ, Christou NV, Bernard GR, Sprung CL, Sibbald WJ. Multiple organ dysfunction score: A reliable descriptor of a complex clinical outcome. Crit Care Med. 1995;23:1638-52. [ Links ]
20. Clinical and Laboratory Standards Institute. Performance standards for antimicrobial susceptibility testing; nineteenth informational suplement. CLSI document M100-S19. Wayne, PA: Clinical and Laboratory Standards Institute; 2009. [ Links ]
21. Austin PC. An introduction to propensity score methods for reducing the effects of confounding in observational studies. Multivariate Behav Res. 2011;46:399-424. http://dx.doi.org/10.1080/00273171.2011.568786 [ Links ]
22. Manatunga AK, Oakes D. Parametric analysis for matched pair survival data. Lifetime Data Anal. 1999;5:371-87. http://dx.doi.org/10.1023/A:1009692210273 [ Links ]
23. Cleves M, Gould W, Gutiérrez RG, Marchenko Y. An introduction to survival analysis using Stata. 3rd edition. College Station, TX: Stata Press; 2010. [ Links ]
24. Schechner V, Gottesman T, Schwartz O, Korem M, Maor Y, Rahav G , et al. Pseudomonas aeruginosa bacteremia upon hospital admission: Risk factors for mortality and influence of inadequate empirical antimicrobial therapy. Diagn Microbiol Infect Dis. 2011;71:38-45. http://dx.doi.org/10.1016/j.diagmicrobio.2011.05.010 [ Links ]
25. Vitkauskiene A, Skrodeniene E, Dambrauskiene A, Macas A, Sakalauskas R. Pseudomonas aeruginosa bacteremia: Resistance to antibiotics, risk factors, and patient mortality. Medicina (Kaunas). 2010;46:490-5. [ Links ]
26. Joo EJ, Kang CI, Ha YE, Park SY, Kang SJ, Wi YM , et al. Impact of inappropriate empiric antimicrobial therapy on outcome in Pseudomonas aeruginosa bacteraemia: A stratified analysis according to sites of infection. Infection. 2011;39:309-18. http://dx.doi.org/10.1007/s15010-011-0124-6 [ Links ]
27. Suárez C, Peña C, Gavaldà L, Tubau F, Manzur A, Domínguez MA , et al. Influence of carbapenem resistance on mortality and the dynamics of mortality in Pseudomonas aeruginosa bloodstream infection. Int J Infect Dis. 2010;14:e73-8. http://dx.doi.org/10.1016/j.ijid.2009.11.019 [ Links ]
28. Marra AR, Bar K, Bearman GM, Wenzel RP, Edmond MB. Systemic inflammatory response syndrome in adult patients with nosocomial bloodstream infection due to Pseudomonas aeruginosa . J Infect. 2006;53:30-5. http://dx.doi.org/10.1016/j.jinf.2005.08.032 [ Links ]
29. Dennis RJ, Pérez A, Rowan K, Londoño D, Metcalfe A, Gómez C , et al. Factores asociados con la mortalidad hospitalaria en pacientes admitidos en cuidados intensivos en Colombia. Arch Bronconeumol. 2002;38:117-22. [ Links ]
30. van Delden C. Pseudomonas aeruginosa bloodstream infections: How should we treat them? Int J Antimicrob Agents. 2007;30 (Suppl. 1):S71-S5. http://dx.doi.org/10.1016/j.ijantimicag.2007.06.015 [ Links ]













