INTRODUCCIÓN
La neumonía afecta a todos los grupos de edad pediátrica, aunque la mayor incidencia se encuentra en los menores de 5 años, por lo que existe una carga significativa de la enfermedad en los centros de atención primaria. Las tasas de ingreso de pacientes hospitalizados por neumonía pueden haber aumentado en los últimos años en algunas regiones 1.
Se ha demostrado que más del 80 % de los niños con sospecha clínica de neumonía no puede confirmarse radiológicamente, lo que lleva a una terapia antibiótica innecesaria. Por lo tanto, la ecografía pulmonar (EP) se ha vuelto importante para el diagnóstico y seguimiento de la neumonía en los niños en los últimos años 1.
NEUMONÍA: APROXIMACIÓN CLÍNICA
La neumonía es una inflamación del parénquima pulmonar debida principalmente a un proceso infeccioso, bajo un diagnóstico de tipo histológico. Desde el punto de vista clínico se define como la presencia aguda de fiebre acompañada de síntomas y signos respiratorios que pueden estar o no acompañados de hallazgos radiográficos de infiltrados del parénquima pulmonar 1, 2. En la práctica clínica nos referimos a neumonía adquirida en la comunidad (NAC), en todo paciente que en los últimos 7 días no ha sido hospitalizado o que la desarrolla durante las primeras 48 horas tras su hospitalización 1, 4.
Los virus son responsables de la mayoría de casos de neumonía en la edad pediátrica, principalmente en los menores de 2 años, con una prevalencia global de 14-62 %, alcanzando el 40 % en los menores de 6 meses de edad y el 30 % entre los 6 meses y 2 años 2, 5-7 . El Streptococcus pneumoniae sigue siendo el germen más frecuente en las neumonías bacterianas, a pesar del descenso en su prevalencia luego de la introducción de la vacuna antineumocócica, por lo que aun cuando se sitúa entre un 37-44 %, llega a afectar 0,7 a 1 millón de los niños menores de 5 años que habitan en los países en vías de desarrollo 1-3, 8, 9.
La presentación clínica de la NAC en la edad pediátrica es variable. Los signos y síntomas que acompañan la enfermedad son inespecíficos 2- 4. La edad, la gravedad y del agente etiológico puede explicar en parte la amplia variación en la presentación de la NAC niños. No obstante, en los lactantes y niños mayores, hallazgos como fiebre, tos, taquipnea, uso de músculos accesorios, estertores crepitantes, sibilancias e hipoxemia suelen estar presentes; mientras que la etapa neonatal predominan los episodios de apnea, taquicardia, hipoperfusión, shock séptico, dificultad respiratoria, hipertensión pulmonar, distermias, acidosis metabólica y/o distensión abdominal 2-4. En los lactantes, la ausencia de fiebre alcanza un valor predictivo negativo para NAC del 97 %. Así mismo, la presencia de fiebre ≥ 38,4 °C se asocia a etiología bacteriana o mixta y a un mayor grado de gravedad 6, 10. Por otra parte, signos como las crepitaciones alcanzan una sensibilidad y especificidad limitada de 75 % y 57 %, respectivamente 5, 11.
Los tirajes y la taquipnea son los signos con mayor sensibilidad y especificidad para el diagnóstico de NAC en niños menores de 5 años, logran una sensibilidad de 74 % y una especificidad de 67 % (5, 11, 12. Las neumonías que afectan el lóbulo superior pueden producir dolor en cuello, mientras que las de lóbulo inferior pueden causar dolor abdominal difuso simulando una apendicitis. Por otra parte, existe un cuadro denominado neumonía bacteriana atípica que generalmente se presenta con aparición brusca de fiebre, malestar general, mialgias, cefalea, fotofobia, odinofagia, y tos no productiva prolongada que tiene la característica de ir empeorando con el tiempo. Usualmente es causado por Chlamydia pneumoniae o Mycoplasma pneumoniae, aun así, en la práctica clínica este cuadro resulta difícil de diferenciar de una neumonía viral 1-4, 13.
Dentro de su abordaje diagnóstico, los laboratorios no están indicados de forma rutinaria para el diagnóstico de neumonía, sobre todo ante una sospecha clínica elevada 1-3, 5. El hemograma no brinda ninguna utilidad ante un manejo ambulatorio ni permite diferenciar la etiología de la neumonía. Los reactantes de fase aguda, como la velocidad de sedimentación globular (VSG), la proteína C reactiva (PCR) y la procalcitonina (PCT) no deben ser usados de manera rutinaria para el diagnóstico de neumonía en cuadros leves; sin embargo, ante cuadros severos pueden ser útiles para el seguimiento de la respuesta al tratamiento. Valores de PCR por encima de 80 mg/L sugieren etiología bacteriana, mientras que valores inferiores a 20 mg/L orientan a etiología viral 2, 3. La PCT tiene mayor especificidad que la PCR y además tiene un pico de elevación más rápido; valores por encima de 2 sugieren un origen bacteriano, mientras que valores inferiores a 0,5 guían hacia una etiología viral 6. Los hemocultivos pueden ser útiles en el paciente que requiere manejo hospitalario, aunque solo en un 10 % de los casos reportan positivo. Tanto el cultivo de esputo como el cultivo nasofaríngeo no son recomendables de forma rutinaria para el diagnóstico de neumonía (1-4). Korppi encontró que la combinación de PCR > 80 mg/L, un conteo de leucocitos > 17 x 109/L, PCT > 0.8µg/L y VSG > 63 mm/hr apenas alcanzaban una sensibilidad de 61 % y una especificidad del 65 % 5, 14.
El diagnóstico de neumonía en pacientes pediátricos se basa en el examen clínico, algunos paraclínicos y la radiografía de tórax (RT); todos estos acusan una baja precisión, que aumenta mayor en los pacientes críticos. Estas limitaciones, junto con el riesgo de radiaciones ionizantes, obligan a buscar una herramienta de diagnóstico segura para los pacientes con sospecha de neumonía, para lo cual la ecografía pulmonar supone una ayuda 13, 15, 16.
NEUMONÍA ADQUIRIDA EN COMUNIDAD: AYUDAS DIAGNÓSTICAS
La RT continúa siendo la prueba radiológica de referencia para el diagnóstico de NAC, con una sensibilidad de 82 % y una especificidad de 92 % 2 - 6, 17. Contrario a esto, la RT no se recomienda de forma rutinaria ante la sospecha de NAC, debido a que la ausencia de signos radiológicos compatibles con neumonía no descarta su presencia ante una alta sospecha clínica; basándose en que un niño deshidratado no presenta inicialmente una consolidación o un proceso atelectásico, es difícil de diferenciar de una consolidación en una sola RT simple 3, 5, 6. Existen dos patrones radiológicos que pueden estar presentes en un proceso neumónico: patrón alveolar o intersticial. El primero se caracteriza por la presencia de una condensación lobar o segmentaria y es típico de los cuadros de neumonía bacteriana, mientras que el patrón intersticial se caracteriza por infiltrados intersticiales. Muy rara vez se puede presentar un patrón mixto, característico de las neumonías causadas por Mycoplasma, Legionella, Chlamydia y virus 1-4. La tomografía (TC) y la resonancia magnética (RMN) ofrecen mejores herramientas diagnósticas; sin embargo, estas últimas, así como la RT conllevan a una exposición a radiación ionizante y a un mayor costo en los servicios de salud 3, 5, 8-9, 18, 19.
Es conocido que la radiación ionizante es capaz de causar potencialmente daños a los tejidos y más aún en los niños, especialmente los de 1 año de edad o menores. Estudios observacionales demuestran que una vez expuestos a radiación, los niños presentan 10-15 veces más riesgo de desarrollar cáncer 12-14. Actualmente no se ha podido describir el umbral para determinar el grado de exposición y su asociación con el cáncer, debido a que este puede aparecer con pequeñas o altas dosis. Se estima que cerca de 5.000 muertes por cáncer en el Reino Unido están asociadas con exposición a radiación ionizante 12, 14, 20.
La ecografía se utiliza generalmente solo para evaluar el grado y la cantidad del de- rrame pleural, siempre que este se visualice inicialmente en la radiografía de tórax o para guiar el drenaje torácico percutáneo si llegara a requerirse 5, 10, 21.
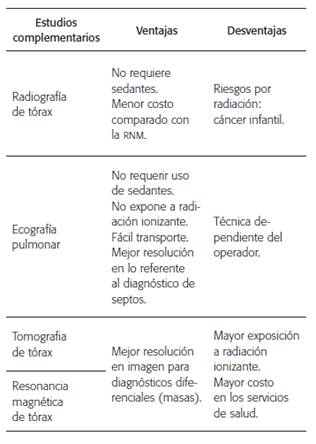
En los últimos años, diferentes estudios pro- ponen la ecografía pulmonar (EP) como ayuda diagnóstica para la NAC. Esta última ofrece algunas ventajas tales como no requerir uso de sedantes, no expone a radiación ionizante, es de fácil transporte, lo que la hace de gran utilidad en niños gravemente enfermos en los cuales su traslado es complicado y ofrece mejor resolución en lo referente al diagnóstico de septos 6,7, 9, 15-20, 15, 22-24, 25-27. En la tabla se describen las ventajas y desventajas de los estudios diagnósticos en neumonía adquirida en comunidad en población pediátrica.
NEUMONÍA Y ECOGRAFÍA PULMONAR
La ecografía es una técnica de diagnóstico no invasivo que se basa en la emisión y recepción de ondas de sonido cuya frecuencia es superior a la audible por el oído humano, es decir, por encima de los 20.000 Hz. Se basa en la propagación de una onda de sonido a través de un medio fluidoo semifluido, para posteriormente registrar el rebote del sonido al producir una imagen. Se utiliza los términos ecogénicos o anecoicos cuando se describen las imágenes oscuras o negras que usualmente se obtienen de un medio que no refleje las ondas como los líquidos, mientras que nos referimos a imágenes ecogénicas o ecoicas las que se observan de color gris claro a blanco, y que generalmente se producen de estructuras más densas 28.
Actualmente ya se ha demostrado la utilidad de la ecografıa en multiples afecciones y localizaciones del organismo, así como la serie de ventajas que presenta sobre el resto de técnicas radiológicas. Entre ellas destacan la ausencia de radiaciones ionizantes, la posibilidad de realizar la exploración en la cabecera del paciente, su valoración en tiempo real y la accesibilidad de los equipos 29.
Durante mucho tiempo se creyó que la EP no era un método de diagnóstico óptimo para la NAC sustentados en que las costillas, el esternón y el contenido aéreo de los pulmones limitaban la evaluación por crear cambios significativos en la impedancia y un acceso difícil a estructuras profundas 28-30. Contrario a esto, los procesos patológicos que afectan la pared torácica, pleura y pulmones alteran la estructura tisular de estos tejidos provocando una mejor transmisión acústica y con ello una mejor evaluación ecográfica. Esto ha potenciado el uso de la ecografía pulmonar para el diagnóstico de patologías como la neumonía gracias a su fácil aplicabilidad, incluso para médicos no radiólogos luego de un entrenamiento; a su bajo costo; menores efectos secundarios y a la no exposición a radiación ionizante 18, 28-30.
Tradicionalmente la ecografía torácica ha tenido mayor difusión para la enfermedad pleural, en especial en el diagnóstico y la punción del derrame pleural; si bien en múltiples centros su uso exclusivo ha sido como guía para la toracocentesis, también se ha demostrado su uso más extenso 29.
Es superior a otras técnicas (radiografía, tomografía) en determinadas afecciones, y en otras aporta información complementaria. Aunque la EP aparentemente es compleja, tras el entrenamiento y aprendizaje de los diferentes patrones ecográficos constituye una herramienta valiosa para el estudio de las enfermedades torácicas 15, 20, 22 -24, 29.
La evaluación ecográfica del tórax pediátrico debe tener en cuenta varios aspectos anatómicos y técnicos que nos permiten un mejor abordaje. Se utilizan traductores lineales con frecuencias en un rango de 5-15 MHz, que evalúan el movimiento respiratorio en modo M en tiempo real, en escala de grises con un barrido de derecha a izquierda. El Doppler color es útil para demostrar la irrigación vascular, importante en el diagnóstico diferencial de un secuestro pulmonar. La selección de la frecuencia del traductor guarda una relación inversamente proporcional al tamaño del paciente; siendo así, se utilizarán frecuencias altas en lactantes y frecuencias bajas en adolescentes. Además, en los lactantes la poca osificación del esternón y el gran tamaño del timo, proporcionan una excelente ventana acústica con respecto a otras edades 18.
La utilidad de los traductores sectoriales o vectoriales viene dada por la posibilidad del abordaje intercostal o supraesternal, aunque también es posible con el uso de traductores lineales con el eje largo del traductor en línea con el espacio intercostal. Con el avance de la tecnología en el campo de la ecografía se han empezado autilizar traductores con huella 31.
Existen varios protocolos para la evaluación ecográfica del tórax. Uno de ellos es la división primaria en dos hemitórax; uno derecho y otro izquierdo, posteriormente cada hemitórax se divide en anterior, que iría desde la línea paraesternal hasta la línea axilar anterior, lateral, entre la línea axilar anterior y posterior, y la zona posterior que iría entre la axilar posterior y la paravertebral ipsilateral. Para evaluar la zona anterior secoloca al paciente enposición supina, y la zona lateral y posterior con el paciente en decúbito lateral. Se realizan vistas ecográficas con el traductor en dirección sagital, oblicua y en paralelo a cada costilla, examinando todas las zonas en toda su extensión, de derecha a izquierda y céfalocaudal 17, 31.
Los hallazgos ecográficos comúnmente encontrados asociados con neumonía incluyen áreas hipoecogénicas (hepatización pulmonar), parecida a la del hígado, de tamaño y forma variable, la cual se debe a la falta de aire en el parénquima pulmonar. El broncograma aéreo es secundario a la interfaz de las paredes de los bronquios, el aire dentro de ellos ya los alvéolos llenosdelíquidoquelosrodean, locualproduce fuertes reflexiones lineales y ramificadas dentro de la consolidación pulmonar 32. Además de lo anterior se puede observar broncograma líquido, un patrón vascular dentro de la consolidación, derrame pleural y una ausencia de movimientoporpartedeldiafragmacomoparte de los signos ecográficos de las neumonías 31, 32. La clave para la visualización por ultrasonido de la neumonía en los pulmones es una pérdida relativa de aireación de una porción del pulmón y un aumento concomitante en el contenido de fluido, que es visto en la consolidación pulmonar 22.
A pesar de la heterogeneidad en los estudios y en las destrezas de los ecografistas, la EP es una buena herramienta para el diagnóstico de la neumonía en los niños 30.
Ademas el papel de la EP asociado a la realizacion de una RT para el diagnóstico de neumonía pediátrica ayuda a definir conductas y durante el seguimiento para excluir complicaciones posteriores. 24, 32, 33.
EVIDENCIA: ECOGRAFÍA PULMONAR Y NEUMONÍA
Muchos estudios han demostrado la efectividad de la EP para el diagnóstico de la NAC. Pereda et al. 33 llevaron a cabo en 2015 un metanálisis en el cual se realizó una búsqueda sistemática en diferentes bases de datos en donde se comparó la precisión diagnóstica EP contra un estándar de referencia (RT). Se analizaron ocho estudios (765 niños) para su análisis, de los cuales 6 se llevaron a cabo en la población pediátrica general y 2 en los recién nacidos. Cinco estudios (63 %) reportaron el uso de los ecografistas altamente calificados. En general, la calidad metodológica fue alta, y no se observó heterogeneidad entre los estudios. La EP tuvo una sensibilidad del 96 % (IC95 % 94-97 %) y una especificidad del 93 % (IC95 % 90-96 %), y los cocientes de probabilidad positivo y negativo fueron 15,3 (IC95 % 6.6-35.3) y 0,06 (IC95 % 0.03-0.11), respectivamente. Las limitaciones incluyeron que la mayoría de los estudios incluidos en el análisis tenían un bajo número de pacientes y el número de estudios elegibles también era pequeño 33.
Luri, De Candia y Pazzochi 34 realizaron en Italia durante el año 2009 un estudio en 28 pacientes de edades entre los 4 meses y los 17 años con sospecha clínica de NAC, comparando la RT y la EP como herramienta diagnóstica. Este estudio arrojó que la RT identificó consolidaciones subpleurales en 22 pacientes, 7 consolidaciones perihiliares, y 8 derrames pleurales. Por otra parte, la EP halló las mismas 22 consolidaciones subpleurales, pero sin identificar ninguna consolidación perihiliar, mientras que detectó un total de 15 derrames pleurales, logrando así una sensibilidad del 91.67 % y una especificidad 100 % 34.
Caiulo et al. 35 en el 2012 estudiaron un total de 102 pacientes con sospecha clínica de neumonía a quienes les practicaron RT y EP el mismo día, donde la EP fue realizada por un ecografista pediátrico con experiencia. A un total de 89 pacientes se les confirmó el diagnóstico de NAC, de los cuales la EP reportó un total de 88 pacientes y la RT un total de 81 pacientes; además, la EP fue capaz de identificar derrame pleural en 16 casos, mientras que la RT solo detectó 3 casos 35.
Esposito et al. 36 realizaron un estudio que incluyó un total de 103 pacientes donde la EP era practicada por médicos no expertos en el uso de la ecografía (residentes de pediatría) después de recibir un entrenamiento en dicho estudio imagenológico y aun así reportan una sensibilidad de 97.9 % y una especificidad de 94.5 % de la EP para el diagnóstico de NAC 36.
Recientemente, Jones et al. realizaron un estudio aleatorizado de pruebas diagnósticas comparando la EP y la RT en pacientes que ingresaron al servicio de urgencias con sospecha clínica de neumonía, donde incluyeron un total de 191 pacientes con edades comprendidas desde el nacimiento hasta los 21 años de edad. Los ecografistas fueron médicos del servicio de urgencias que recibieron 1 hora de entrenamiento. Dichos pacientes se asignaron al azar para realizarse inicialmente una EP o una RT. Los pacientes que se asignaban a la RT posteriormente se sometieron a EP, mientras que aquellos que inicialmente se realizaron EP podrían someterse a la RT si el equipo médico o la familia del paciente lo consideraban. De los 103 pacientes que iniciaron en el grupo de EP, el 61 % se practicó posteriormente una RT; de estos en 29 casos (28 %) fueron solicitadas desde el ingreso, por la familia o por el médico después de realizar la EP, y aun así ninguna de las RT mostraron resultados diferentes a los de la EP. Por otra parte, en ninguno de los 2 grupos se escaparon diagnósticos de NAC. Llama la atención que la tasa de prescripción de antibióticos fue mayor en el grupo de EP (38 % vs. 27 %), pero se resalta que la diferencia no fue estadísticamente significativa37. Esto se debe a que la ecografía es capaz de detectar consolidaciones pulmonares muy pequeñas que en la RT no se logran evidenciar 35, 38. Tal hallazgo plantearía un reto terapéutico que implicaría identificar a partir de qué tamaño de consolidación es necesaria una terapia antimicrobiana; dicho de otra forma, si existe la posibilidad de que estas consolidaciones de pequeño tamaño se logren resolver de forma espontánea o si, por el contrario, van aumentando progresivamente de tamaño hasta lograr un deterioro clínico marcado en el paciente. De ser así esto último, se añadiría una ventaja más a la EP debido a que permitiría identificar de manera mucho más precoz pacientes con NAC incipientes, lo cual disminuiría tasas de hospitalizaciones y una menor prevalencia de complicaciones.
Aun así, la EP presenta la desventaja de ser un método operador dependiente, donde juega papel fundamental la habilidad y la experiencia del ecografista para lograr la manipulación adecuada del transductor y lograr obtener diferentes ventanas ecográficas, razón por la cual se han creado protocolos técnicos que usan diferentes estructuras como referencia, logrando así una estandarización 39-40. Este punto se refuerza en los diferentes estudios que han utilizado médicos no radiólogos entrenados en EP, que igualmente han logrado alcanzar una sensibilidad y especificidad para el diagnóstico de NAC muy similares a las de las RT 22, 41-44.
Finalmente, lo que conocemos es que el diagnóstico de neumonía se basa principalmente en el examen físico más evaluación radiológica y de laboratorio cuando sea necesario. A través de los diferentes estudios se confirma que la ecografía pulmonar es una técnica de imagen confiable para el estudio diagnóstico de niños con fiebre respiratoria con problemas febriles, consistente no solo con los resultados de radiografía de tórax como otros informaron previamente, sino también con datos clínicos y de laboratorio. En manos de médicos capacitados, puede representar una valiosa herramienta suplementaria para una evaluación rápida en tales circunstancias. 15, 23, 45.
CONCLUSIONES
Llegamos a deducir que la EP se proyecta como una herramienta diagnóstica para la NAC, pudiendo llegar a ser igual o superior a la RT, dadas las ventajas que ofrece como no requerir uso de sedantes, no expone a radiación ionizante, fácil transporte, menor costo y ofrece mejor resolución en lo referente al diagnóstico de septos y derrames pleurales. Así mismo, diferentes estudios han demostrado que a pesar de tener la desventaja de ser un método operador dependiente, un médico que reciba entrenamiento es capaz de practicarla y realizar diagnósticos de NAC sin tener que poseer un nivel de experiencia alto en su uso, tal como lo demostró Esposito et al. 36 y Jones et al. 37 en sus respectivos estudios. Aun así, en la actualidad existen puntos por esclarecer como la falta de realización de un estudio multicéntrico que compare dichas herramientas diagnósticas y un estudio que utilice una población de niños latinoamericanos, dado que ninguno de los estudios hasta la fecha ha evaluado el comportamiento de la EP en dicha población. De continuar documentándose que el rendimiento de la EP no es inferior al de la RT para el diagnóstico de NAC, esta última deberá ser reemplazada por la EP como prueba de referencia para dicho diagnóstico.