Servicios Personalizados
Revista
Articulo
Indicadores
-
 Citado por SciELO
Citado por SciELO -
 Accesos
Accesos
Links relacionados
-
 Citado por Google
Citado por Google -
 Similares en
SciELO
Similares en
SciELO -
 Similares en Google
Similares en Google
Compartir
Revista Colombiana de Cardiología
versión impresa ISSN 0120-5633
Rev. Colom. Cardiol. v.17 n.6 Bogota nov./dic. 2010
Las nuevas guías de resucitación cerebro-cardiopulmonar básica del año 2010. Análisis crítico
Las nuevas guías de resucitación cerebro-cardiopulmonar básica del año 2010. Análisis crítico
New 2010 guidelines for basic cerebral-cardiopulmonary resuscitation. Critical analysis
New 2010 guidelines for basic cerebral-cardiopulmonary resuscitation. Critical analysis
Correspondencia: Dr. Hernando Matiz Camacho. Fundación Cardioinfantil. Calle 163 A No. 13B-60. Bogotá, DC., Colombia. Teléfono: (57-1) 66672727 ext. 6112. Correo electrónico: hmatiz@cardioinfantil.org
Recibido: 09/12/2010. Aceptado: 10/12/2010.
Introducción
La Junta Directiva de la Sociedad Colombiana de Cardiología y Cirugía Cardiovascular y su Presidente, el Dr. Manuel Urina Triana, han tenido a bien conformar el Comité de Reanimación Cerebro Cardiopulmonar, y me han nombrado Coordinador del mismo, en conjunto con los Drs. Adriana Torres Navas, Juan Karlo Urrea y Tony Sarquis. Por este motivo, y por solicitud del Dr. Jorge León Galindo, Editor de la Revista, escribo este editorial en el que hago un análisis crítico de los nuevos cambios de reanimación cardiopulmonar de la Asociación Americana de Cardiología (AHA) en el área de reanimación básica. En un segundo editorial presentaré la parte correspondiente a la reanimación avanzada, el síndrome coronario agudo y los cambios en la enfermedad cerebro vascular.
Este año se cumplen cincuenta años de la promulgación de las primeras guías que documentaron la supervivencia post-paro cardiaco con la técnica de tórax cerrado por los pioneros de la resucitación cardiaca, los doctores: William Bennett Kouwenhoven (Q.E.P.D), G. Guy Knickerbocker y James R. Jude, a quienes les se les rindió en el pasado «Resuscitation Science Symposium» un sentido homenaje con el «premio a una vida en la ciencia de la resucitación», llevado a cabo en Chicago, Illinois, en noviembre de 2010. Las Guías 2010 se publicaron en la revista Circulation y se puede tener acceso gratuito a ellas en la web de la American Heart Association (AHA).
Esta última entidad forma parte de ILCOR (Internactional Liasson Committee on Resuscitation) compuesta por seis comités más, para aplicación de la evidencia en el Consenso de la Ciencia para modificaciones de las Guías de Reanimación.
En esta ocasión, las Guías fueron hechas por 356 expertos de 29 países, quienes se reunieron durante los últimos 36 meses, para la revisión de 411 artículos que abarcaban 277 temas. Cada uno debía declarar su posible conflicto de intereses. Los trabajos presentados fueron evaluados según la evidencia fuera buena, regular o mala y de acuerdo con ello se aceptaban o rechazaban, a fin de que se establecieran como normas nuevas en la reanimación para el periodo 2010-2015.
¿Qué pretenden corregir las nuevas guías?
Se considera que el paro cardiaco constituye un problema mayor en Salud Pública, al abarcar 3 millones de muertes anualmente con muy pobres resultados en los intentos de reanimación.
Aproximadamente, en un total de 350 mil casos al año ocurre muerte súbita por enfermedad cardiovascular (enfermedad coronaria, cerebro vascular y vascular periférica), de los cuales 60% son muertes cardiacas y se considera en 5,6% la supervivencia anual, lo cual es extremadamente pobre.
Las guías 2010 pretenden mejorar estas estadísticas, así como la calidad de la resucitación cardiopulmonar, y por primera vez se dedican, en particular, al cuidado y soporte del paciente post-paro que ha hecho recuperación espontánea de su circulación, al notar que mueren más individuos que los que permanecen vivos y que la lesión cerebral y la inestabilidad cardiaca son los determinantes mayores de supervivencia después del paro.
Conviene dividir el mecanismo que lleva al paro cardiaco en paro cardiaco primario y en paro cardiaco secundario o respiratorio, puesto que son dos condiciones fisiopatológicas diferentes.
De un lado, el paro cardiaco primario corresponde a un colapso súbito e inesperado, en una persona que no responde, tiene pérdida de pulso y de respiración espontánea o respiración anormal tipo boqueo o jadeo, conocido como respiración agónica.
El mecanismo de este paro generalmente es taquicardia ventricular sin pulso o fibrilación ventricular, que degeneran en asistolia, y deben tratarse con desfibrilación inmediata durante el primero y segundo eslabón que corresponde comúnmente a la fase eléctrica.
El paro cardiaco secundario o respiratorio, corresponde a las víctimas de inmersión, abuso de drogas, obstrucción de la vía aérea alta o atragantamiento, y generalmente es de iniciación lenta y causa hipóxica. Su mecanismo corresponde a ritmos lentos y asistolia, y normalmente el paciente sí necesita respiración asistida activa boca a boca o con aparatos auxiliares de asistencia ventilatoria.
Los cambios en la resucitación básica (Basic Life Support: BLS)
Para comprender estos cambios es preciso recordar que el manejo del paro comprende: resucitación básica temprana y desfibrilación temprana con desfibrilador automático externo (DEA) o desfibrilación con aparato convencional. La sola compresión torácica y la ventilación, no son suficientes para reanimar un individuo y deben acompañarse de desfibrilación, si bien esta sola tampoco lo es.
Se ha calculado que sólo 30% de los paros extrahospitalarios reciben reanimación antes de llegar el Sistema Médico de Emergencia (SME), lo cual indica que 70% no recibe ningún auxilio. Quizá la razón sea que nadie quiere dar reanimación comenzando con la respiración boca a boca. El cambio del año 2005, consistente en hacer treinta compresiones y dos ventilaciones se basó en consenso, mas no en la evidencia de que fuera mejor, y todavía se desconoce la relación compresión/ventilación.
Desde el inicio de las Guías 2005, no hubo acuerdo entre la AHA e ILCOR, que recomendaba hacer primero compresiones y luego dar dos ventilaciones. La AHA estableció que debía iniciarse con dos ventilaciones y luego hacer treinta compresiones; es lógico que deba comenzarse con las compresiones, ya que muchas veces ni siquiera se requiere ventilar para reanimar.
Evidencia creciente fue demostrando que lo más importante en la reanimación son las compresiones y en 2010 terminó por aceptarse que las compresiones dadas con calidad, esto es, mínimo durante 100/ min., comprimiendo el esternón 5 cm en adultos y niños (de 1 a 8 años), y 4 cm en neonatos, en forma «fuerte y rápida», y permitiendo que la pared anterior del tórax vuelva a su posición arriba o de reposo, aumentaban la supervivencia. Incluso otros estudios como el de Ewy demostraron igual supervivencia al reanimar sólo con compresiones, que al hacerlo mediante la técnica tradicional de respiraciones y compresiones.
El porqué son importantes las compresiones puede apreciarse mejor al considerar qué pasa cuando se suspenden:
1. Se baja el gasto cardiaco.
2. Se disminuye el retorno venoso.
3. Se baja la perfusión coronaria.
4. Se reduce la perfusión cerebral, y finalmente, como resultado de lo anterior,
5. Hay menor supervivencia y peor resultado neurológico.
¿Por qué la gente no quiere dar respiración boca a boca?
En 2010, se reportaron a ILCOR varios casos de infección por Salmonella, Shigella, Streptococcus, Pneumococcus, Staphylococcus aureus y además Helicobacter pylori. Así como transmisión de herpes simple.
Es cierto que todavía no se ha reportado infección por hepatitis B, ni VIH, pero sí se han conocido casos de infección accidental por punción (seroconversión) por SIDA. A ello se suman razones estéticas, como abundantes secreciones en la boca de la víctima, vómito, sangre y aliento alcohólico. De igual forma se recomienda precaución en paros producidos por gases como: tiocionatos, ácido sulfhídrico y químicos corrosivos.
De tal manera que la respiración boca a boca no es del todo inocua y es más bien riesgosa por el posible contagio de infecciones; de otra parte, si hay soluciones de continuidad en los labios del reanimador o de la víctima, el peligro es mayor.
Con base en tales antecedentes, la AHA autorizó solo a «legos» reanimar con compresiones sin dar respiraciones. Era mejor dar algo (compresiones) que nada (ni compresiones ni ventilaciones). La pregunta es ¿por qué no se autoriza esto a todo el personal que da reanimación y no solo a los legos?
Otro problema que se demostró con la ventilación era que se estaba hiperventilando a las víctimas a veces hasta 37/min y al ser llevadas a reentrenamiento todavía se les daban 22/min más. Incluso, cuando se aseguraba la vía aérea (tubo endotraqueal, por ejemplo) había mayor abuso de la hiperventilación.
Y ¿por qué es perjudicial la hiperventilación en la reanimación?
1. Se aumenta la presión intratorácica durante la fase de decompresión.
2. Se disminuye la precarga ventricular (volumen diastólico).
3. Se reduce el gasto cardiaco
4. Se aumenta el volumen pulmonar y el volumen corriente con disminución del gasto cardiaco y por lo tanto hay más hipotensión.
Sobra decir además que se produce insuflación gástrica con vómito y broncoaspiración. Se ha encontrado que 39% de los pacientes en paro vomitan.
¿Cuáles son los principales problemas al aumentar la presión intratorácica?
1. Habrá disminución del retorno venoso.
2. No permitirá negativizar la presión intratorácica entre las compresiones que es lo que permite la succión del tórax al negativizar su presión, y no succionará sangre de las cavas. Además, deprimirá la presión de perfusión coronaria y cerebral.
La presión de perfusión coronaria es el determinante principal de supervivencia. Debe mantenerse por encima de 17 mm Hg, y presiones por debajo de 10 mm Hg hacen imposible la recuperación espontánea de la circulación en el paro. Así, también es obvio que la disminución de la presión de perfusión cerebral afecta el resultado neurológico, fenómeno llamado por Ewy «interacción cráneo-respiratoria».
Con base en lo anterior, la AHA permitió modificar el ABC de la reanimación (A: abrir vía aérea, B: breathing o respiración y C: compresiones, por el CAB: primero C: compresiones, A: vía aérea y B: breathing o respiración. Al iniciar con compresiones era lógico que había que quitar el MES (mirar, escuchar y sentir la respiración) como se estableció previamente.
La AHA probablemente tuvo que aceptar los resultados reportados de infección pero consideró que el número reportado era escaso al comparar la tasa de paros por un año. Además, consideró que no había suficiente evidencia, aun con las razones anotadas de la hiperventilación, la infección y los cambios hemodinámicos, para suprimir la ventilación de la reanimación, y ordenó seguir con treinta compresiones y dos ventilaciones en adultos y niños (de 1 a 8 años) y tres compresiones y una ventilación en neonatos. No obstante algunos grupos argumentan que el objetivo de no ventilar es minimizar la interrupción de las compresiones y no hiperventilar. Sin embargo, como ya se mencionó, permitió al lego reanimar con solo compresiones pero no al personal de salud entrenado, lo cual no es lógico.
Podría agregarse, incluso, que pese a que se argumenta que la ventilación que se da en la reanimación combate la hipoxemia, la hipercarbia y la acidosis:
1. No se conoce si la ventilación mejora la supervivencia ni cuándo se debe iniciar.
2. Es claro que en paro respiratorio sí es necesaria la ventilación.
3. El contenido arterial al principio del paro es siempre normal.
4. El aire que da el reanimador en la ventilación es más hipóxico e hiperbárico comparado con el aire ambiente (aire ambiente 21% O2, comparado con el espirado, 16%), y naturalmente tiene más contenido de CO2.
5. El pulmón es un reservorio que continúa oxigenando la sangre. El problema del paro radica más en la baja presión a los órganos que en el bajo contenido de O2 en la sangre, porque mientras la circulación está parada, no hay extracción de O2 por los tejidos.
De tal manera que la AHA dividió el algoritmo simplificado de BLS para el lego y el reanimador o proveedor que debe hacer el diagnóstico tocando además pulso y alternando 30:2 (Figura 1).
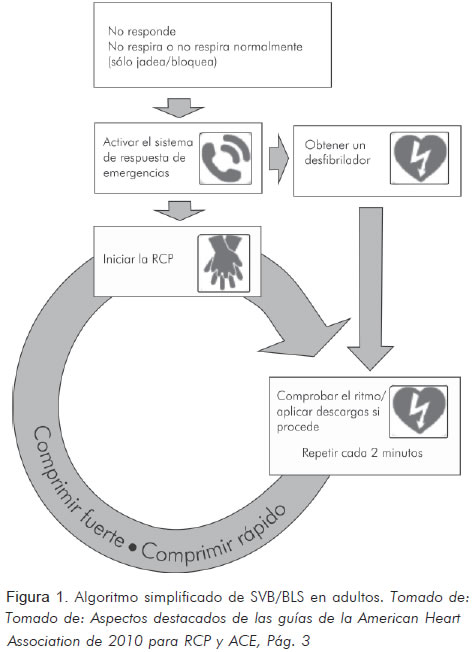
Al mismo tiempo cambió la cadena de la supervivencia de cuatro eslabones a cinco, agregando el último para el cuidado post-paro que será discutido en la segunda parte del editorial, manejo avanzado del paro cardiaco, síndrome coronario agudo y accidente cerebro vascular (Figura 2).
Otros cambios a tener en cuenta es que desaparece por completo la maniobra de presión cricoidea y se identifica la respiración agónica o jadeo como signo de que una persona está en paro.
También se presentaron algunas alternativas para usar aparatos que reemplazaran el masaje cardiaco convencional o las compresiones y se llegó a la conclusión de que no se recomienda ninguno en particular pues tienen más inconvenientes que ventajas, como lo son su precio y requerir un mayor número de personal para aplicarlos.
No se recomienda el golpe precordial en paro extrahospitalario no presenciado y únicamente se acepta en el paro con monitoría electrocardiográfica para visualización del ritmo, especialmente si es taquicardia ventricular y si no es posible tener un desfibrilador a la mano. Se continúa recomendando una sola descarga en adultos en paro pero se acepta que puede haber descargas progresivas en el manejo de las arritmias.
En cuanto al DEA se recomienda difundir su uso en lugares públicos y aún se ha encontrado ventajosa su utilización intrahospitalaria. Se amplió en niños menores de un año usándolo con atenuadores de corriente, pero de no haber atenuadores en el paro súbito en niños, que se supone es un paro arrítmico, debe utilizarse subiendo las descargas hasta 9 julios.
En conclusión, se hicieron los siguientes cambios a la reanimación básica:
1. Aplicar compresiones torácicas de buena calidad (frecuencia mínimo 100/min y profundidad adecuada (5 cm en adultos o niños, y 4 cm en neonatos), con expansión torácica completa al final de cada compresión. Procurar no interrumpir las compresiones y evitar la excesiva ventilación.
2. Cambiar el ABC por el CAB; es decir, iniciar con compresiones y no con ventilaciones.
3. Cambiar el algoritmo universal previo a un algoritmo simplificado.
4. Reconocer que la ventilación anormal (jadeo o respiración agónica) es un signo de paro.
5. Eliminar el MES/mirar, escuchar y sentir.
6. Saber que sólo legos pueden dar compresiones sin ventilaciones y sin tocar pulso para reanimar.
7. Los proveedores deben tocar pulso, alternar treinta compresiones con dos ventilaciones. Es decir, aquí no se permite reanimar sólo con compresiones, se requiere ventilar.
8. No se recomienda usar presión cricoidea
9. Reducir el tiempo entre descargas eléctricas y compresiones a no más de 10 segundos.
10. Hacer énfasis en el trabajo en equipo para la reanimación básica.
11. Las terapias eléctricas deben contemplar el uso del DEA en lugares públicos y en hospitales. Usar el DEA con atenuadores de corriente en lactantes; si no hay atenuadores usar el DEA de adultos en niños con atenuadores. Así mismo, en niños se autorizan descargas crecientes de hasta 9 julios.
12. Aparentemente es lo mismo hacer descargas bifásicas que monofásicas en cuanto a éxito de la conversión del ritmo, pero debe preferirse el modo bifásico para evitar descargas acumulativas grandes.
13. No se ha demostrado ventaja con el uso de dispositivos que reemplacen la resucitación cardiopulmonar convencional.
14. El golpe precordial no debe usarse en paros cardiacos extrahopitalarios no presenciados.
15. Se modificó la cadena de supervivencia de cuatro eslabones por cinco.
Referencias y lecturas recomendadas
1. Pepe PE, Roppolo LP, Fowler RL. The detrimental effects of ventilation during low-blood-flow states. Curr Opin Crit Care 2005; 11: 212-218. [ Links ]
2. Bobrow BJ, Ewy GA. Ventilation during resuscitation efforts for out-of-hospital primary cardiac arrest. Curr Opin Crit Care 2009;15: 228-233. [ Links ]
3. Ramaraj R, Ewy GA. Rationale for continuous chest compression cardiopulmonary resuscitation. Heart (British Cardiac Society), 2009; 95. Disponible en: http://www.biomedsearch.com/nih/Rationale-Continuous-Chest-Compression-Cardiopulmonary/19740774.html [ Links ]
4. 2005 American Heart Association Guidelines for Cardiopulmonary Resuscitation and Emergency Cardiovascular Care. Circulation 2005; 112: IV1-203. [ Links ]
5. 2005 American Heart Association Guidelines for Cardiopulmonary Resuscitation and Emergency Cardiovascular Care: Part 7.1: Adjuncts for airway Control and Ventilation. Circulation 2005; 112: IV-51-IV-7. [ Links ]
6. Kellum MJ, Kennedy KW, Ewy GA. Cardiocerebral Resuscitation improves survival of patients with out-of-hospital cardiac arrest. Am J Med 2006; 119: 335-340. [ Links ]
7. Aufderheide TP, Lurie KG. Death by hyperventilation: a common and life threatening problem during cardiopulmonary resuscitation. Crit Care Med 2004; 32 (9 suppl): S345-S351. [ Links ]
8. Lurie KG, Voelckel WG, Zielinski T, et al. Improving standard cardiopulmonary resuscitation with an inspiratory impedance threshold valve in a porcine model of cardiac arrest. Anesth Analg 2001; 93: 649-655. [ Links ]
9. Aufderheide TP, Sigurdsson G, Pirrallo RG, et al. Hyperventilation - induced hypotension during CPR. Circulation 2004; 109: 1960-1965. [ Links ]
10. Sigurdsson G, Yannopoulus D, Mcknite SH, Lurie KG. Cardiopulmonary interactions and blood flow generation during cardiac arrest and other states of low blood flow. Curr Opin Crit Care 2003; 9: 183-188. [ Links ]
11. Weisfeldt ML, Becker LB. Resuscitation after cardiac arrest: a 3-phase time -sensitive model. JAMA 2002; 288: 3035-3038. [ Links ]
12. Valenzuela TD, Roe DJ, Nichol G, Clark LL, Spaite DW, Hardman RG. Outcomes of rapid defibrillation by security officers after cardiac arrest in casinos. N Eng J Med 2000; 343: 1206-1209. [ Links ]
13. SOS-KANTO study group. Cardiopulmonary resuscitation by bystanders with chest compression only (SOS-KANTO): an observational study. Lancet 2007; 369: 920-6. [ Links ]
14. Hallstrom A, Cobb L, Johnson E. Cardiopulmonary resuscitation by chest compression alone or with mouth-to-mouth ventilation. N Engl J Med 2000; 342: 1546-53. [ Links ]
15. Berg RA, Sanders AB, Kern KB. Adverse hemodynamic effects of interrupting chest compressions for rescue breathing during cardiopulmonary resuscitation for ventricular fibrillation cardiac arrest. Circulation 2001; 104: 2465-70. [ Links ]
16. Clark JJ, Larsen MP, Culley LL. Incidence of agonal respirations in sudden cardiac arrest. Ann Emerg Med 1992; 21: 1464-7. [ Links ]
17. Ewy GA, Zuercher M, Hilwig RW. Improved neurological outcome with continuous chest compressions compared with 30:2 compressions-to-ventilations cardiopulmonary resuscitation in a realistic swine model of out-of-hospital cardiac arrest. Circulation 2007; 116: 2525-30. [ Links ]
18. Achong MR. Infectious hazards of mouth-to-mouth resuscitation. Am Heart J 1980; 100: 759-61. [ Links ]
19. Ahmad F, Senadhira DCA, Charters J, et al. Transmission of Salmonella via mouth-to-mouth resuscitation. Lancet 1990; 335: 787-788. [ Links ]
20. Arend CF. Transmission of infectious diseases through mouth-to-mouth ventilation: evidence-based or emotion-based medicine? Arq Bras Cardiol 2000; 74: 73-97. [ Links ]
21. Bierens JJ, Berden HJ. Basic-CPR and AIDS: are volunteer life-savers prepared for a storm? Resuscitation 1996; 32: 185-191. [ Links ]
22. Figura N. Mouth-to-mouth resuscitation and Helicobacter pylori infection. Lancet 1996; 347: 1342. [ Links ]
23. Hendricks AA, Shapiro EP. Primary herpes simplex infection following mouth-to-mouth resuscitation. JAMA 1980; 243: 257-8. [ Links ]
24. Osterholm MT, Bravo ER, Crosson JT, et al. Lack of transmission of viral hepatitis type B after oral exposure to HBsAg positive saliva. Br Med J 1979; 2:1263-1264. [ Links ]
25. Valenzuela TD, Hooton TM, Kaplan EL, et al. Transmission of 'toxic strep' syndrome from an infected child to a firefighter during CPR. Ann Emerg Med 1991; 20: 90-92. [ Links ]
26. Virkkunen I, Kujala S, Ryynanen S, et al. Bystander mouth-to-mouth ventilation and regurgitation during cardiopulmonary resuscitation. J Intern Med 2006; 260: 39-42. [ Links ]
27. Hightower D, Thomas SH, Stone CK, Dunn K, March JA. Decay in quality of closed-chest compressions over time. Ann Emerg Med 1995; 26: 300-303. [ Links ]
28. Handley AJ, Koster R, Monsieurs K, Perkins GD, Davies S, Bossaert L. European Resuscitation Council Guidelines for Resuscitation 2005. Section 2. Adult basic life support and use of automated external defibrillators. Resuscitation 2005; 67S1: S7-S23. [ Links ]
29. Berg RA, Kern KB, Hilwig RW, Berg MD, Sanders AB, Otto CW, et al. Assisted ventilation does not improve outcome in a porcine model of single-rescuer bystander cardiopulmonary resuscitation. Circulation 1997; 95 (6): 1635-41. [ Links ]
30. Deakin CD, O'Neill JF, et al. Does compression-only cardiopulmonary resuscitation generate adequate passive ventilation during cardiac arrest? Resuscitation 2007; 75 (1): 53-9. [ Links ]
31. Berg RA, Sanders AB, Kern KB et al. Adverse hemodynamic effects of interrupting chest compressions for rescue breathing during cardiopulmonary resuscitation for ventricular fibrillation cardiac arrest. Circulation 2001; 104 (20): 2465-70. [ Links ]
32. Ewy GA, Zuercher M, Hilwig RW et al. Improved neurological outcome with continuous chest compressions compared with 30:2 compressions-to-ventilations cardiopulmonary resuscitation in a realistic swine model of out-of-hospital cardiac arrest. Circulation 2007; 16 (22): 2525-30. Epub 2007 Nov 12. [ Links ]
33. Melanson SW, O'Gara K. EMS provider reluctance to perform mouth-to-mouth resuscitation. Prehosp Emerg Care 2000; 4: 48-52. [ Links ]
34. Zuercher M, Ewy GA. Gasping during cardiac arrest. Curr Opin Crit Care 2009; 15: 185-8. [ Links ]














