Servicios Personalizados
Revista
Articulo
Indicadores
-
 Citado por SciELO
Citado por SciELO -
 Accesos
Accesos
Links relacionados
-
 Citado por Google
Citado por Google -
 Similares en
SciELO
Similares en
SciELO -
 Similares en Google
Similares en Google
Compartir
Revista Colombiana de Cardiología
versión impresa ISSN 0120-5633
Rev. Colomb. Cardiol. vol.19 no.5 Bogota sep./oct. 2012
(1) Universidad del Rosario. Bogotá, Colombia.
(2) Fundación Santa Fe de Bogotá. Bogotá, Colombia.
Correspondencia: Dr. Andrés F. Buitrago Sandoval. Calle 119 # 7-75, Teléfono: (571) 603 0303. Ext: 5492. Bogotá, Colombia. Correo electrónico: abuitrag@uniandes.edu.co
Recibido: 05/07/2011. Aceptado: 06/02/2012.
El dolor torácico asociado al consumo de cocaína es uno de los síntomas más comunes referido por los pacientes. Usualmente, se presenta en jóvenes, sin factores de riesgo para enfermedad coronaria, y es independiente de la historia de abuso de sustancias, aunque aproximadamente la cuarta parte de éstos niega su consumo. El porcentaje de quienes presentan infarto agudo del miocardio posterior al consumo de cocaína es bajo; sin embargo el médico debe sospechar este diagnóstico y de acuerdo con el riesgo, definir la estrategia de estratificación y tratamiento adecuada.
PALABRAS CLAVE: cocaína, dolor torácico, infarto agudo del miocardio.
Chest pain associated with cocaine use is one of the most common symptoms reported by patients. It usually occurs in young subjects with no risk factors for coronary disease, and is independent of the history of substance abuse, although about a quarter of them denies its consumption. The percentage of those who present acute myocardial infarction after cocaine use is low, but the doctor should suspect this diagnosis and according to the risk, define the stratification strategy and the appropriate treatment.
KEYWORDS: cocaine, chest pain, acute myocardial infarction.
Introducción
Pese a que la cocaína ha tenido un amplio uso en medicina, principalmente como anestésico local y vasoconstrictor en el área de Otorrinolaringología, es claro que también es la segunda droga ilícita de mayor consumo en Estados Unidos y representa el número más alto de consultas a urgencias por abuso de sustancias (1). Es así como en 2005 se registraron 448.481 visitas a urgencias por abuso, de las cuales 40% fueron por dolor torácico, con una edad promedio entre 35 y 44 años (1).
En Colombia el panorama no es más alentador; entre 1980 y 2001 el área cultivada de coca en el país pasó de 3.500 a 144.807 hectáreas (2) y el consumo de cocaína excedió el 130% en comparación con países industrializados, ya que en 1996 pasó de 0,9% de la población entre 10 y 24 años, a 3,5% en 1999 y 4,5% en 2001 (2, 3).
Farmacología
Existen varias formas de presentación; una es la benzoilmetilecgonina, un alcaloide que al adicionar clorhidrato forma la sal en fase acuosa, que una vez evaporada tiene forma de polvo blanco, llamado clorhidrato de cocaína. Si a este clorhidrato de cocaína se le adiciona agua y una base fuerte, el resultado es el Crack (llamado así por el sonido que emite al calentarse) (4). Así mismo, si se le agrega un hidrocarburo disolvente al clorhidrato, el resultado final será la base de cocaína, conocida como basuco.
La cocaína tiene una absorción más rápida en membranas mucosas en donde inicialmente presenta un efecto vasoconstrictor y retrasa el inicio de los efectos (4). La biodisponibilidad inyectada o fumada es de 90% y la inhalada de 80%. La unión a proteínas es de 90% y el volumen de distribución de 2,7 L/kg. La vida media es de aproximadamente 1 hora (5) (Tabla 1).
El resultado final del metabolismo de la cocaína en fumadores es la metilecgonina, el cual es un agonista muscarínico. La benzoiletilecgonina (cocaetileno - 17% del metabolismo) se produce por el uso combinado de etanol y cocaína, el cual tiene un tiempo de acción más largo, además de un efecto neurotóxico, cardiotóxico y arritmogénico mucho más intenso (6).
Efectos cardiovasculares
La cocaína actúa inhibiendo la recaptación de noradrenalina en la hendidura sináptica; adicionalmente favorece la liberación de catecolaminas centrales y periféricas, bloquea canales de sodio y tiene un efecto directo sobre los canales de calcio. Igualmente, aumenta la agregación plaquetaria, así como las reacciones de hipersensibilidad e interacción con el sistema renina-angiotensina (4-6).
El efecto en el bloqueo de los canales de sodio se presenta a nivel del sistema nervioso central y cardiovascular; la unión es mucho mayor en asocio con frecuencias cardiacas altas y pH bajos, con un resultado en la prolongación del QRS (6). De igual forma, bloquea los canales de potasio prolongando el QTc, con lo cual predispone a torsade de pointes (4).
Los síntomas relacionados con el consumo habitual son: taquicardia, hipertensión, taquipnea, hipertermia, midriasis, diaforesis y agitación. En sobredosis puede provocar anestesia y supresión de las funciones del tallo: apnea, hipotensión y bradicardia; adicionalmente causa efectos en varios órganos por vasoespasmo, hemorragia y alteración de la coagulación (1).
Dolor torácico y abuso de cocaína
El dolor torácico es la queja común en quienes abusan de la cocaína pues representa el 56% de los síntomas en estos pacientes (1). A pesar de esto, sólo 0,6% a 6%, corresponden a infarto agudo del miocardio, a una edad promedio de 28,5 y 33,5 años (7). Otras causas de dolor torácico que se pueden presentar son: cardiomiopatía hipertrófica y dilatada, falla cardiaca y edema pulmonar, neumonía, neumomediastino, neumopericardio, neumotórax, pericarditis, miocarditis, así como disección aórtica (6).
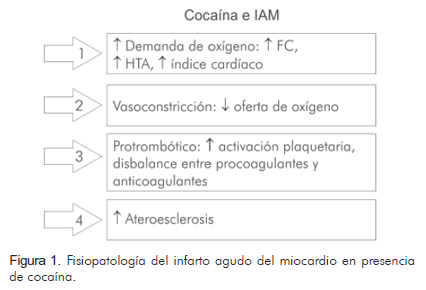
En cuanto a la fisiopatología del infarto agudo del miocardio por cocaína, se puede hallar (Figura 1):
Disminución del flujo sanguíneo coronario: el diámetro vascular disminuye de 4% a 29% en el consumo de cocaína, y es la norepinefrina el principal responsable (7). Existe una expresión mayor a cuatro veces de endotelina, lo cual produce un agonismo alfa importante; adicional a esto hay una disminución del óxido nítrico al bajar la óxido nítrico sintasa (7). La benzoilecgonina y la metil ester ecgonina, actúan directamente como vasoconstrictores horas después de la ingesta (5).
Ateromatosis prematura: 36% de los usuarios de cocaína, con promedio de edad de 32 anos, tienen ateromatosis. Esto se presenta principalmente por dano endotelial: episodios frecuentes de vasoconstricción, aumento del estrés de la pared dado por una frecuencia cardiaca que se incrementa en 16%, aumento de 8% en la tensión arterial e incremento del índice cardiaco en 18% (7). A esto se suma un proceso inflamatorio que se representa en elevación de los mastocitos y de la proteína C reactiva (1).
Plaquetas y trombogénesis: hay un incremento de la activación plaquetaria al aumentarse la P-selectina; así mismo, la agregación se ve favorecida al liberarse tromboxano y disminuir la prostaciclina (7). Existe aumento del estado trombogénico al elevarse la expresión del factor de Von Willebrand y el inhibidor del activador del plasminógeno, y al disminuir la actividad de la antitrombina III y la proteína C (1, 7).
Presentación clínica
Ésta representa un reto importante en estos pacientes debido a la edad temprana de aparición (38 anos promedio), sin factores de riesgo definidos, lo que se suma a la negación de la ingesta de cocaína en aproximadamente 25% de los casos (1). El 19% de éstos llega a Urgencias 24 horas después del inicio de los síntomas; sin embargo las dos terceras partes refieren el inicio del dolor luego de tres horas de la ingesta (5). El dolor torácico, que en general es opresivo, puede estar acompanado de otros síntomas como disnea (60%) y diaforesis (40%) (1). No hay datos exactos de la probabilidad pre-test en estos pacientes y el solo dolor torácico no es útil para diagnosticar isquemia.
Los diagnósticos diferenciales más importantes son: disección de aorta (0,5% – 14,3%), hipertensión pulmonar y pulmón de Crack, que se caracteriza por hipoxemia, infiltrados generalizados y hemoptisis (1).
Ocurren complicaciones hasta en 38% de los casos con infarto agudo del miocardio, las cuales en su mayoría (90%) se manifiestan en las primeras doce horas (1). Se observa falla cardiaca en 7% de los casos y arritmias en 43% (1); de estas últimas las las principales son: taquicardia ventricular (18%), taquicardia supraventricular (5%) y bradiarritmias (20%) (1). La mortalidad del paro cardiaco secundario a complicaciones por infarto agudo del miocardio es aproximadamente de 46% (8).
Estrategia diagnóstica
Para efectuar el diagnóstico de infarto agudo del miocardio en presencia de abuso de cocaína, se recomiendan los siguientes pasos (Figura 2):
1. Niveles de cocaína: en un paciente joven, sin factores de riesgo, con uso o no de sustancias de abuso, sería prudente. El test en orina puede ser positivo hasta 16 a 66 horas del último consumo (1).
2. Electrocardiograma: su sensibilidad y especificidad son de 36% y 89,9% respectivamente, con un valor predictivo positivo de 17,9% pero con un valor predictivo negativo de 95,8% (5). De estos pacientes sólo 33% tienen un electrocardiograma normal, en el marco de un dolor torácico; así mismo, solamente 2% tienen signos reales de lesión subepicárdica y 6% algún cambio de isquemia miocárdica aguda (1).
Los electrocardiogramas de pacientes jóvenes consumidores de cocaína muestran hallazgos anormales, dentro de los que se anotan: cambios inespecíficos (23%), hipertrofia ventricular izquierda (HVI) (13%), HVI junto con repolarización temprana (6%) y sólo con repolarización temprana (13%) (1).
Lo anterior entorpece la toma de decisiones con base en los hallazgos electrocardiográficos por separado, a menos que el electrocardiograma sea totalmente normal.
3. Biomarcadores de daño miocárdico: se tienen en cuenta las mismas recomendaciones que para el síndrome coronario agudo (SCA) en ausencia de cocaína; la troponina I o T es superior en el diagnóstico, con una especificidad cercana a 94%. La CPK total y la CK MB (especificidad de 75%) pueden estar alteradas por rabdomiólisis y se hallan elevadas en 50% de los pacientes sin infarto agudo del miocardio (1, 6).
4. Determinación del riesgo: en el síndrome coronario agudo, la estratificación del riesgo puede realizarse de acuerdo con escalas de medición como la TIMI; sin embargo, éstas fallan al clasificar el riesgo en pacientes con dolor torácico asociado a cocaína, en donde la mitad de los eventos se clasificarían como riesgo TIMI ≤ 1 y en donde las complicaciones observadas en un paciente con riesgo TIMI 0 se presentan en 3,7% de los casos (dos veces en otros síndromes coronarios agudos) (9). Es así como se hace pertinente clasificar en forma diferente a estos pacientes, y en donde cabe aplicar el método propuesto por la American Heart Association (AHA) en 2008 (1):
Alto riesgo (paciente quien ingresa para monitoreo estricto y estratificación invasiva): pacientes con cambios electrocardiográficos de verdadera lesión subepicárdica, con troponina positiva, con angina recurrente o inestabilidad hemodinámica. De éstos 24% presentan infarto agudo del miocardio y 24% angina inestable (10).
Moderado o bajo riesgo: pacientes sin características de alto riesgo, quienes ingresan para monitoría entre 9-12 horas, planeando la estratificación antes del alta a consideración médica y teniendo en cuenta los factores de riesgo, sin observar diferencia en mortalidad a treinta días (10).
5. Ecocardiograma vs. cateterismo: depende del riesgo dado por las características del dolor, el electrocardiograma y los marcadores de lesión miocárdica.
Manejo general
Antianginoso
Benzodiacepinas (BZD): deben incluirse en el manejo inicial ya que mejoran los síntomas del sistema nervioso central (6) y los síntomas neuropsiquiátricos; además disminuyen la tensión arterial y la frecuencia cardiaca (1).
Nitroprusiato de sodio, nitroglicerina (NTG) o fentolamina: se inician cuando la hipertensión arterial no mejora con las benzodiacepinas, aunque no se ha demostrado superioridad en comparación con estas últimas. Su principal efecto es la mejoría del vasoespasmo (1, 5, 6, 11).
Bloqueadores de los canales de calcio: disminuyen la vasoconstricción mas su uso en dolor torácico y cocaína no está claro, así como tampoco están indicados como primera línea de tratamiento; sólo se usarían cuando las BZD y la NTG no han sido eficaces (1, 5).
Beta-bloqueadores: los bloqueadores selectivos como el metoprolol aún no se han estudiado en el manejo de estos pacientes, y en el caso del esmolol se ha demostrado que incrementa la tensión arterial en 25% de los casos (1). Lo anterior se basa en la teoría de la estimulación alfa-adrenérgica con la cual no es posible bloquear con estos fármacos. Adicionalmente, a pesar de que los beta-bloqueadores disminuyen la mortalidad en el infarto agudo del miocardio sin cocaína y teniendo en cuenta que en el infarto agudo del miocardio en presencia de cocaína la mortalidad es baja, no es atrayente el uso de estos fármacos (12). Por otra parte, se ha estudiado el uso de labetalol dada su capacidad de bloquear el estímulo alfa-adrenérgico; sin embargo esta propiedad está en menor proporción que su bloqueo beta. Se ha descrito que en animales aumenta las convulsiones y muertes, y que en humanos no mejora el vasoespasmo (1). En la actualidad las guías de la ACC/AHA para el manejo del infarto agudo del miocardio con elevación del ST, no recomiendan el uso de beta-bloqueadores en presencia de cocaína.
En vista de que todas las teorías de los beta-bloqueadores no han sido del todo probadas en pacientes con infarto agudo del miocardio en presencia de cocaína, el nivel de evidencia para su contraindicación se basa en reporte de casos y estudios animales. Pese a ello, estudios recientes sugieren que podrían ser considerados en el alta de pacientes con disfunción ventricular. También existen otros que apoyan el uso de esmolol y labetalol en taquicardia e hipertensión arterial por cocaína, los cuales podrían administrarse una hora después del inicio de NTG o de bloqueadores de los canales del calcio (13, 14).
Antitrombótico
Al revisar la fisiopatología del infarto agudo del miocardio en presencia de cocaína, se entiende la causa por la que se recomienda el uso rutinario de estos agentes.
Aspirina: de uso rutinario; es segura su administración en la observación de pacientes con riesgo moderado a bajo (5).
Heparinas: debe usarse en pacientes con infarto agudo del miocardio a menos que estén contraindicadas (1).
Antagonistas de las glicoproteínas IIb/IIIa y clopidogrel: no han sido estudiados aunque teóricamente tendrían beneficio (1).
Reperfusión – infarto agudo del miocardio con elevación del segmento ST (IAMCEST)
Los pacientes con IAMCEST en presencia de cocaína, igualmente deben ser llevados a reperfusión temprana. La fibrinólisis no es el tratamiento de elección debido a la dificultad de interpretación del electrocardiograma, en donde la repolarización precoz es el principal diagnóstico diferencial; adicionalmente, se han observado tasas de sangrado intracraneal más frecuentes en estos pacientes (6). Por lo anterior, los pacientes de alto riesgo que cursan con IAMCEST, deben ser llevados a arteriografía con posibilidad de realizar intervención coronaria percutánea primaria (1). La trombólisis solamente se usaría como recurso en sitios en donde no es posible realizar la arteriografía (5).
Los resultados que se han observado en los pacientes que son llevados a cateterismo que cursan con dolor torácico de alto riesgo en presencia de cocaína son: 50% sin lesiones significativas, 32% con enfermedad significativa de un vaso, 10% con enfermedad de dos vasos y 5,6% con enfermedad de tres vasos (10).
Estratificación no invasiva – pacientes con riesgo moderado a intermedio
Posterior a la observación por 9 – 12 horas, la confirmación de la no elevación de biomarcadores de lesión miocárdica, permite que estos pacientes puedan ser estratificados de manera intrahospitalaria o ambulatoria, dependiendo de los factores de riesgo asociados y de las posibilidades de realizar esta estratificación en forma ambulatoria (1). El ecocardiograma convencional se describe como imagen de estratificación suficiente para estos pacientes; sin embargo su limitación principal es la presencia de HVI, la cual impide en algunos casos evidenciar alteraciones de la contractilidad. El ecocardiograma con estrés farmacológico con dobutamina es seguro luego de la suspensión del abuso de cocaína, y no se ha demostrado respuesta adrenérgica exagerada en ausencia de toxicidad aguda (1).
Conclusiones
El uso de cocaína ha aumentado de manera dramática en los últimos años y secundario a esto también lo han hecho manifestaciones clínicas inherentes a su toxicidad. El sistema cardiovascular es especialmente vulnerable a este daño; de ahí la importancia de que los médicos responsables de atender a esta población, estén familiarizados con los diferentes cuadros clínicos, el diagnóstico y el tratamiento respectivos.
Bibliografía
1. McCord J. Management of cocaine-associated chest pain and myocardial infarction: a scientific statement from the American Heart Association Acute Cardiac Care Committee of the Council on Clinical Cardiology. Circulation 2008; 117: 1897-1907. [ Links ]
2. Presidencia de la República de Colombia. Combate al narcotráfico y al crimen organizado. Disponible en: http://www.presidencia.gov.co/planacio/cap2.htm [Fecha de acceso: 28 de mayo de 2011]. [ Links ]
3. ONU y gobierno presentan datos de consumo de drogas en Colombia. Disponible en: http://www.caracol.com.co/nota.aspx?id=768419 [Fecha de acceso: 28 de mayo de 2011]. [ Links ]
4. Lange RA. Cardiovascular complications of cocaine use. N Engl J Med 2001; 345 (5): 351. [ Links ]
5. Jones JH. Cocaine-induced chest pain. Clin Lab Med 2006: 26: 127-146. [ Links ]
6. Hollander JE. Evaluation and management of the patient who has cocaine-associated chest pain. Cardiol Clin 2006; 24: 103-114. [ Links ]
7. Phillips K. Cocaine cardiotoxicity. Am J Cardivasc Drugs 2009; 9 (3): 117-196. [ Links ]
8. Hsue PY. Cardiac arrest in patients who smoke crack cocaine. Am J Cardiol 2007; 99: 822-824. [ Links ]
9. Chase M. Application of the TIMI risk score in ED patients with cocaine-associated chest pain. Am J Emerg Med 2007; 25: 1015-1018. [ Links ]
10. Weber JE, Shofer FS, Larkin GL, Kalaria AS, Hollander JE. Validation of a brief observation period for patients with cocaine-associated chest pain. N Engl J Med 2003; 348: 510-517. [ Links ]
11. Honderick T, Williams D, Seaberg D, et al. A prospective, randomized, controlled trial of benzodiazepines and nitroglycerine or nitroglycerine alone in the treatment of cocaine-associated acute coronary syndromes. Am J Emerg Med 2003; 21 (1): 39-42. [ Links ]
12. Hollander JE. Cocaine-associated myocardial infarction. Mortality and complications. Cocaine-Associated Myocardial Infarction Study Group. Arch Intern Med 1995; 155: 1081-1086. [ Links ]
13. Damodaran S. Cocaine and beta-blockers: The paradigm. Eur J Intern Med 2010; 21: 84-86. [ Links ]
14. Freeman K. Cocaine, Myocardial infarction, and -blockers: time to rethink the equation? Ann Emerg Med 2008; 51 (2): 130. [ Links ]













