Services on Demand
Journal
Article
Indicators
-
 Cited by SciELO
Cited by SciELO -
 Access statistics
Access statistics
Related links
-
 Cited by Google
Cited by Google -
 Similars in
SciELO
Similars in
SciELO -
 Similars in Google
Similars in Google
Share
Revista Colombiana de Cardiología
Print version ISSN 0120-5633
Rev. Colomb. Cardiol. vol.20 no.3 Bogota May/June 2013
(1) Departamento de Medicina Interna, sección de Cardiología, Hospital Universitario Fundación Santa Fe de Bogotá. Bogotá, Colombia.
(2) Departamento de Medicina Crítica y Cuidado Intensivo, Hospital Universitario Fundación Santa Fe de Bogotá. Bogotá, Colombia.
Correspondencia: Dr. Andrés Buitrago, Calle 119 No. 7-75. Tel.: (571) 603 0303. Ext.: 5492, Bogotá, Colombia. Correo electrónico: abuitrag@uniandes.edu.co
Recibido: 29/12/2012. Aceptado: 16/05/2013.
En la actualidad las enfermedades cardiovasculares son la principal causa de muerte en los países industrializados y para 2020, lo serán en países en vía de desarrollo. El síndrome coronario agudo se caracteriza por la ruptura o erosión de una placa aterosclerótica que trae consigo grados variables de trombosis y embolización distal, que llevan a una disminución en la perfusión miocárdica. Posterior a la disrupción vascular, empieza un proceso de agregación, activación y adhesión plaquetaria que inicia la formación del trombo mural. Dado que el primer paso en la formación del trombo coronario involucra la activación y la agregación plaquetaria, el tratamiento con medicamentos antiplaquetarios es una de las piedras angulares del síndrome coronario agudo. La antiagregación dual con ácido acetil salicílico y un inhibidor del receptor P2Y12, hacen parte del manejo actual de los pacientes con síndrome coronario agudo y de aquellos sometidos a intervención coronaria percutánea. El clopidogrel es el inhibidor del receptor P2Y12 más utilizado; sin embargo, sus beneficios clínicos se ven limitados por varios factores que interfieren con la conversión del medicamento a su metabolito activo. Es por esto que recientemente se han desarrollado nuevos inhibidores del receptor P2Y12, como prasugrel y ticagrelor, con un efecto antiplaquetario más potente y mayores beneficios clínicos. Las actualizaciones recientes de las guías de manejo basadas en la evidencia los han incluido como parte del tratamiento de esta patología con un grado de recomendación incluso mayor que el de clopidogrel.
Palabras clave: síndrome coronario, infarto agudo del miocardio, medicina basada en la evidencia.
Currently, cardiovascular diseases are the leading cause of death in industrialized countries, and by 2020 they will be in developing countries. Acute coronary syndrome is characterized by the rupture or erosion of an atherosclerotic plaque that entails varying degrees of thrombosis and distal embolization, leading to a decrease in myocardial perfusion. Following vascular disruption begins a process of aggregation, platelet activation and adhesion starting the mural thrombus formation. As the first step in coronary thrombus formation involves activation and platelet aggregation, antiplatelet drug therapy is one of the cornerstones of acute coronary syndrome. The dual antiaggregation therapy with acetylsalicylic acid and a P2Y12 receptor inhibitor are part of the current management of patients with acute coronary syndrome and of those undergoing percutaneous coronary intervention. Clopidogrel is the most used P2Y12 receptor inhibitor, but its clinical benefits are limited by several factors that interfere with the conversion of the drug to its active metabolite. This is why new P2Y12 receptor inhibitors such as prasugrel and ticagrelor, with more potent antiplatelet effect and greater clinical benefits have been recently developed. Recent updates of the management guidelines based on the evidence have included them as part of the treatment of this pathology with a degree of recommendation even greater than that of clopidogrel.
Keywords: coronary syndrome, acute myocardial infarction, evidence-based medicine.
Introducción
Hoy las enfermedades cardiovasculares son la principal causa de muerte en los países industrializados y para 2020, lo serán en países en vía de desarrollo. La enfermedad arterial coronaria es la manifestación más prevalente y conlleva alta morbilidad y mortalidad. El síndrome coronario agudo, en sus diferentes presentaciones clínicas, se caracteriza por la ruptura o erosión de una placa aterosclerótica que trae consigo grados variables de trombosis y embolización distal, que posteriormente llevan a una disminución en la perfusión miocárdica (1). Posterior a la disrupción vascular, empieza un proceso de agregación, activación y adhesión plaquetaria, mediado por factores paracrinos y autocrinos, que inician la formación del trombo mural (2). El síndrome coronario agudo, clasificado desde el punto de vista electrocardiográfico en infarto con elevación del segmento ST o sin elevación del segmento ST/angina inestable, es una de las principales manifestaciones de la enfermedad coronaria. El infarto sin elevación del ST se presenta con mayor frecuencia y a largo plazo, y tiene también mayor tasa de mortalidad en comparación con el infarto con elevación del ST, cuya mortalidad es mayor en el ámbito intrahospitalario. A pesar de los avances en el manejo invasivo y médico del síndrome coronario agudo, aún persiste una alta morbilidad y recurrencia. Observaciones epidemiológicas evidencian la importancia del tratamiento del síndrome coronario en la fase aguda, pero así mismo, la necesidad del tratamiento a largo plazo (1). Dado que el primer paso en la formación del trombo coronario involucra la activación y la agregación plaquetaria, el manejo con medicamentos antiplaquetarios es una de las piedras angulares del síndrome coronario agudo (Figura 1) (3). La antiagregación dual con ácido acetil salicílico y un inhibidor del receptor P2Y12, es el manejo actual en los pacientes con síndrome coronario agudo y en aquellos sometidos a intervención coronaria percutánea. El clopidogrel es el inhibidor del receptor P2Y12 más utilizado; sin embargo, sus beneficios clínicos se ven limitados por varios factores como los polimorfismos genéticos, que interfieren con la conversión del medicamento a su metabolito activo, cuya consecuencia es el aumento en las recurrencias aterotrombóticas, incluyendo la trombosis del stent. Es por esto que recientemente se han desarrollado nuevos inhibidores del receptor P2Y12, como prasugrel y ticagrelor, con un efecto antiplaquetario más potente que, en comparación con clopidogrel, han demostrado mayores beneficios en cuanto a mortalidad cardiovascular, infarto del miocardio y evento cerebrovascular en ensayos clínicos recientes (4). En las últimas actualizaciones de guías basadas en la evidencia para el manejo de síndrome coronario agudo estos nuevos antiagregantes están recomendados incluso por encima de clopidogrel.
Farmacología de los nuevos antiagregantes plaquetarios
Las plaquetas tienen un rol central en la fisiopatología del síndrome coronario agudo y la enfermedad aterotrombótica. El síndrome coronario agudo está desencadenado por la ruptura de una placa delgada de fibrina o por erosión de la íntima vascular. La pérdida de la integridad vascular expone la matriz de tejido conectivo, altamente trombogénica, a las plaquetas circulantes. El colágeno, por un lado, proporciona un sustrato para la adhesión plaquetaria y, a la vez, actúa como un potente activador (5). Éste se une a dos receptores principales localizados en la membrana plaquetaria: la glicoproteína Ia/IIa y la glicoproteína VI; estos receptores generan señales de activación que promueven la formación del trombo plaquetario. La trombina, por su parte, actúa también como un potente activador plaquetario, uniéndose y clivando los receptores de proteasa activados (PAR) PAR1 y PAR4. Posteriormente ocurre la agregación plaquetaria, mediada principalmente por la glicoproteína IIb/IIIa, la glicoproteína más abundante en la superficie plaquetaria. Con la activación plaquetaria, esta glicoproteína sufre un cambio conformacional que aumenta su afinidad por el fibrinógeno, que en última instancia culmina con la formación del trombo plaquetario. Las plaquetas activadas secretan sustancias que potencian este proceso; entre éstas figuran el adenosín difosfato (ADP), el tromboxano A2, el fibrinógeno, la fibronectina y la trombospondina (3).
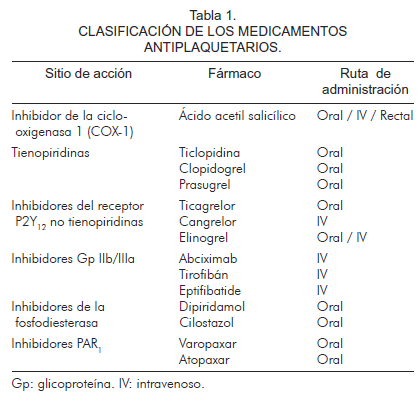
Los antiagregantes plaquetarios inhiben varios aspectos de la respuesta plaquetaria (Tabla 1). El ácido acetil salicílico, el antiagregante plaquetario más ampliamente utilizado, inhibe la ciclooxigenasa-1 (COX-1), impidiendo la formación de tromboxano A2 y la subsecuente agregación plaquetaria. Las tienopiridinas, como clopidogrel y ticlopidina, bloquean irreversiblemente el receptor P2Y12 y así inhiben la agregación plaquetaria mediada por ADP. Si bien la antiagregación dual ha demostrado ser más efectiva que la monoterapia, los beneficios del clopidogrel se ven opacados por una transformación lenta al metabolito activo, una inhibición plaquetaria modesta y variable, así como irreversible, y riesgo de trombosis recurrente en pacientes con pobre respuesta (6). Es por esto que se han desarrollado nuevos fármacos antiplaquetarios que tratan de sobrepasar estas barreras.
El prasugrel es una tienopiridina de tercera generación que se opone a algunas de las limitaciones del clopidogrel. Es un profármaco que actúa inhibiendo de manera irreversible la agregación plaquetaria mediada por ADP, al intervenir sobre el receptor P2Y12; la conversión al metabolito activo se realiza por medio de esterasas plasmáticas y un solo paso a nivel del citocromo hepático, haciendo que este proceso sea mucho más eficiente, y así su inicio de acción sea más rápido y más potente y con menor variabilidad a nivel individual (2, 7). Su potencia in vivo es diez veces superior a la del clopidogrel. Como consecuencia de su rápida activación y metabolismo, la concentración máxima se alcanza en un tiempo promedio de treinta minutos (7) (Tabla 2).
El ticagrelor es un inhibidor reversible del receptor P2Y12 de acción directa que bloquea la agregación plaquetaria mediada por ADP; al ser reversible, hay una recuperación parcial de la agregación plaquetaria aproximadamente doce horas después de suspender el medicamento, lo cual disminuye las complicaciones relacionadas con el sangrado, especialmente en pacientes que necesitan cirugía (8). No obstante, su corta vida media, requiere administración de dos dosis diarias. No es un profármaco, inhibe el receptor P2Y12 de manera directa y dosis dependiente (6). En comparación con clopidogrel, ticagrelor ha demostrado mayor potencia y consistencia del efecto antiplaquetario (9) (Tabla 2).
Cangrelor inhibe también el receptor P2Y12 de manera directa y reversible. Su administración es parenteral; en minutos alcanza una inhibición plaquetaria predecible y estable. Se metaboliza rápidamente a nivel plasmático y, una vez suspendido, la función plaquetaria se recupera a los sesenta minutos (2).
Finalmente, elinogrel es un potente inhibidor directo reversible del receptor P2Y12 en presentación tanto oral como intravenosa. No requiere activación metabólica y los polimorfismos a nivel de las isoenzimas hepáticas del citocromo P450 no parecen afectar la tasa de respuesta a este medicamento. Tiene una relación dosis respuesta directamente proporcional y una vida media corta, que resulta favorable para situaciones de sangrado (10).
Estudios clínicos
Durante la última década, el uso de clopidogrel junto con aspirina por los primeros doce meses en pacientes con síndrome coronario agudo, se ha convertido en el estándar de la práctica clínica. El estudio CAPRIE (The Clopidogrel vs. Aspirin in Patients at risk for Ischemic Events trial) demostró una reducción en el riesgo relativo de infarto del miocardio, accidente cerebrovascular isquémico y muerte por causas cardiovasculares en pacientes con alto riesgo de eventos isquémicos (uno de los grupos incluía pacientes con infarto del miocardio reciente) en quienes se administró clopidogrel y aspirina. Posteriormente, el estudio CURE (Clopidogrel in Unstable Angina to Prevent Recurrent Events trial) aleatorizó 12.562 pacientes con síndrome coronario agudo sin elevación del ST con síntomas menores a 24 horas a clopidogrel (dosis de carga 300 mg, seguido de 75 mg/día) o placebo más aspirina (75-325 mg/día) por un periodo de 3 a 12 meses. A los nueve meses, clopidogrel más aspirina en comparación con aspirina, demostró una disminución del desenlace primario compuesto de muerte cardiovascular, infarto del miocardio no fatal o evento cerebrovascular (9,3% vs. 11.4%, RR 0,8; IC 95%, 0,72-0,90). Los efectos benéficos de clopidogrel se hicieron evidentes en los primeros treinta días y se mantuvieron durante los doce meses del estudio. No obstante, hubo un aumento en el sangrado mayor en el grupo de clopidogrel en comparación con placebo (3,7% vs. 2,7%, p = 0,001) (11).
La preocupación respecto a una inhibición plaquetaria subóptima con clopidogrel llevó al desarrollo del estudio CURRENT-OASIS 7 (Double-dose versus standard dose clopidogrel and high-dose versus low-dose aspirin in individuals undergoing percutaneous coronary intervention for acute coronary syndromes: a randomised factorial trial). Este estudio factorial 2 por 2, aleatorizó 25.086 pacientes con síndrome coronario agudo referidos para manejo invasivo, a doble dosis de clopidogrel (dosis de carga 600 mg en el día 1, seguido de 150 mg/día por 6 días y luego 75 mg/día) o dosis estándar de clopidogrel (dosis de carga 300 mg y luego 75 mg/día) junto con aspirina a dosis altas (300-325 mg/día) o dosis bajas (75-100 mg/día). Respecto a clopidogrel, el desenlace primario de infarto del miocardio, evento cerebrovascular o muerte vascular fue similar en los pacientes que recibieron clopidogrel a dosis altas versus dosis bajas (4,2 vs. 4,4%; HR, 0,94, IC 95%, 0,83-1,06). Sin embargo, en 17.263 pacientes que fueron llevados a intervención coronaria percutánea, la dosis alta de clopidogrel disminuyó la trombosis del stent (1,6% vs. 2,3%; HR 0,68, IC, 0,55-0,85) a expensas de un aumento en el sangrado mayor (2,5% vs. 2,0%; HR 1,24, IC 95%, 1,05-1,46). Estos resultados probablemente reflejan el beneficio de una inhibición plaquetaria rápida y completa, en especial durante la fase inicial del síndrome coronario agudo en pacientes con bajo riesgo de sangrado (11, 12).
Prasugrel está aprobado actualmente en Colombia, Estados Unidos y Europa para el tratamiento de pacientes con síndrome coronario agudo sometidos a intervención coronaria percutánea. El estudio TRITON- TIMI 38 (Trial to Assess Improvement in Therapeutic Outcomes by Optimizing Platelet Inhibition with Prasugrel-Thrombolysis in Myocardial Infarction 38) evaluó la eficacia y seguridad de este medicamento. Se aleatorizaron 13.608 pacientes con síndrome coronario agudo que serían llevados a intervención coronaria percutánea; compararon prasugrel (dosis de carga 60 mg seguida de 10 mg/día) con clopidogrel (dosis de carga 300 mg seguida de 75 mg/día) junto con aspirina 75 mg/día. En comparación con clopidogrel, prasugrel disminuyó el desenlace primario compuesto de infarto del miocardio, evento cerebrovascular o muerte cardiovascular (9,9% vs. 12,1%; IC 0,73-0,90); así mismo, disminuyó la trombosis del stent (1,1% vs. 2,4%; p < 0,001). No hubo una disminución de la mortalidad global y fue evidente un aumento en el sangrado mayor (2,4% vs. 1,8%; IC 1,3-1,68) y el sangrado que amenaza la vida (1,4 vs. 0,9%; p = 0,01), incluyendo el sangrado fatal (0,4% vs. 0,1%; p = 0,002). Análisis posteriores evidenciaron un beneficio notorio en pacientes con infarto con elevación del ST y diabéticos, poblaciones que probablemente se favorecen más de un mayor efecto antiagregante. El análisis post-hoc por grupos evidenció un daño neto en pacientes con antecedente de evento cerebrovascular o accidente isquémico transitorio y una ausencia de beneficio neto en pacientes con un peso menor a 60 kg y edad mayor a 75 años (11, 13).
Por su parte el estudio TRILOGY-ACS (The Targeted Platelet Inhibition to Clarify the Optimal Strategy to Medically Manage Acute Coronary Syndromes) comparó prasugrel versus clopidogrel en pacientes con síndrome coronario agudo sin elevación del ST, que no fueron llevados a revascularización miocárdica y que recibieron manejo médico como tratamiento final. El desenlace primario de muerte cardiovascular, infarto del miocardio o evento cerebrovascular no varió significativamente entre los dos grupos y el riesgo de sangrado mayor fue similar entre los dos grupos de manejo.
Por otra parte, ticagrelor está aprobado en Colombia, Estados Unidos, Canadá, Unión Europea y más países para el tratamiento en pacientes con síndrome coronario agudo. En el PLATO (Study of Platelet Inhibition and Patient Outcomes), un estudio multicéntrico, aleatorizado, doble ciego, se tomaron 18.624 pacientes y se asignaron a tratamiento con aspirina 75 mg/día más ticagrelor (dosis de carga 180 mg seguida de 90 mg/cada 12 horas) o clopidogrel (dosis de carga 300 mg o 600 mg seguida de 75 mg/día) por 6 a 12 meses. El ticagrelor mostró una disminución en el desenlace primario compuesto de infarto del miocardio, evento cerebrovascular y muerte por causas vasculares (9,8% vs. 11,7%; IC 0,77-0,92); esta disminución fue principalmente a expensas de infarto del miocardio (5,8% vs. 6,9% p = 0,005) y muerte por causas vasculares (4,0% vs. 5,1%; p = 0,001). Además, también hubo una disminución en el desenlace secundario de muerte por cualquier causa (4,5% vs. 5,9%; p < 0,001). No hubo una diferencia estadísticamente significativa en la tasa de sangrado mayor (11,6 vs. 11,2 p = 0,43); no obstante, ticagrelor se asoció con más riesgo de sangrado mayor no relacionado a cirugía de revascularización miocárdica (4,5% vs. 3,8% p = 0,03) (11, 14) (Tabla 3).
Recomendaciones basadas en la evidencia
El Colegio Americano de Cardiología recientemente actualizó las recomendaciones de manejo de los pacientes con infarto sin elevación del ST. Todos los pacientes deben recibir aspirina tan pronto como sea posible y continuarla de manera indefinida (recomendación clase I, nivel de evidencia A); en pacientes que no toleren aspirina por hipersensibilidad o intolerancia gastrointestinal se debe administrar una dosis de carga y luego dosis de mantenimiento de clopidogrel (IB), prasugrel (pacientes programados para intervención coronaria percutánea, IC) o ticagrelor (IC). Cuando el manejo inicial es invasivo, se debe considerar antiagregación dual con aspirina (IA) y antes de la intervención coronaria percutánea clopidogrel (IB) o ticagrelor (IB).
El prasugrel (IB) sólo se debe dar a pacientes con anatomía coronaria conocida y programados para intervención coronaria percutánea. En quienes la estrategia inicial es conservadora, se debe dar antiagregación dual con aspirina y clopidogrel o ticagrelor más anticoagulación (IB). La duración del tratamiento con los inhibidores del receptor P2Y12 es de doce meses en aquellos pacientes que fueron sometidos a intervención coronaria percutánea (IB). El prasugrel no está recomendado en pacientes con antecedente de accidente cerebrovascular o accidente isquémico transitorio sometidos a intervención coronaria percutánea (IIIB) (15). La Sociedad Europea de Cardiología y CHEST, en sus guías de manejo para pacientes con síndrome coronario agudo sin elevación del ST, actualizadas en 2011, sugieren, para pacientes de riesgo moderado-alto, ticagrelor (dosis de carga 180 mg, mantenimiento 90 mg cada 12 horas), sin importar la estrategia de manejo inicial o pretratamiento con clopidogrel (IB). Para pacientes con anatomía coronaria conocida que serán llevados a intervención coronaria percutánea, recomiendan prasugrel (dosis de carga 60 mg, mantenimiento 10 mg/día) a menos que haya contraindicación o alto riesgo de sangrado (IB). Clopidogrel (dosis de carga 300 mg, mantenimiento 75 mg/día) se recomienda para pacientes que no puedan recibir ticagrelor o prasugrel (IA) (1).
Las recomendaciones del Colegio Americano de Cardiología y la Sociedad Europea de Cardiología para pacientes con infarto del miocardio con elevación del ST que serán llevados a intervención coronaria percutánea proponen una dosis de carga de 300-600 mg de clopidogrel antes o al momento de la angioplastia primaria (IC), 60 mg de prasugrel o 180 mg de ticagrelor tan pronto como sea posible (IB). Pacientes con stent, medicado o no medicado, deben recibir tratamiento con clopidogrel 75 mg/día o prasugrel 10 mg/día por al menos doce meses (IB). No se debe administrar prasugrel a pacientes con antecedente de accidente cerebrovascular o ataque isquémico transitorio (recomendación clase III, nivel de evidencia C) (16). Ticagrelor ni prasugrel están recomendados por el momento en quienes la terapia de reperfusión seleccionada sea trombólisis farmacológica (16).
Conclusiones
El manejo del síndrome coronario agudo ha evolucionado rápidamente en la última década con el objetivo de disminuir la morbimortalidad intrahospitalaria y a largo plazo. La antiagregación plaquetaria no se ha quedado atrás en estos avances, lo que ha permitido disminuir la variabilidad interindividual en la respuesta a estos medicamentos, y se ha visto reflejado en disminución de los eventos isquémicos recurrentes, trombosis de los stent y mortalidad cardiovascular. Por ahora, entre tanto no se disponga de nueva evidencia en otras indicaciones, se limitará su aplicación a la población incluida en los estudios anteriores.
"If you are looking for different results, do not do the same"
Albert Einstein
Conflictos de interés: El Dr. Andrés F. Buitrago es consultor de AstraZeneca.
Bibliografía
1. The Task Force for the management of acute coronary syndromes (ACS) in patients presenting without persistent ST-segment elevation of the European Society of Cardiology (ESC). European Heart Journal. 2011; 32: 2999-3054. [ Links ]
2. Kolandaivelu K, Bhatt DL. Antiplatelet therapy in coronary heart disease prevention. Cardiol Clin. 2011; 29: 71-85. [ Links ]
3. Jeremias A, Brown DL. Cardiac Intensive Care. 2nd ed. Ch. 37. Philadelphia (Pennsylvania). Elsevier Health Sciences, 2010. p. 452-469. [ Links ]
4. Azmoon S, Angiolillo DJ. Switching antiplatelet regimens: alternatives to clopidogrel in patients with acute coronary syndrome undergoing PCI. A Review of the Literature and Practical Considerations for the Interventional Cardiologist. Catheterization and Cardiovascular Interventions. Catheter Cardiovasc Interv. 2013; 81(2): 232-42. [ Links ] doi: 10.1002/ccd.24480.
5. Rich JD, Wiviott SD. New antiplatelet therapies for acute coronary syndromes. Current Cardiology Reports. 2007; 9: 303-311. [ Links ]
6. Roldán Rabadán I. Nuevos antiagregantes en el síndrome coronario agudo. El futuro es hoy. Rev Esp Cardiol. 2010; 10 (Supl.): 12D-22D. [ Links ]
7. Sakhuja R, Yeh RW, Bhatt DL. Antiplatelet agents in acute coronary syndromes. Curr Probl Cardiol. 2010; 35: 123-170. [ Links ]
8. White HD. Oral antiplatelet therapy for atherothrombotic disease: Current evidence and new directions. Am Heart J. 2011; 161: 450-61. [ Links ]
9. Fintel DJ. Oral antiplatelet therapy for atherothrombotic disease: overview of current and emerging treatment options. Vascular Health and Risk Management. 2012; 8: 77-89. [ Links ]
10. Müller KAL, Geisler T, Gawaz M. Elinogrel, an orally and intravenously available ADP-receptor antagonist. How does elinogrel affect a personalized antiplatelet therapy? Hamostaseologie. 2012; 32(3):191-4. [ Links ]
11. Antithrombotic Therapy and Prevention of Thrombosis. 9th. Ed. American College of Chest Physicians Evidence-Based Clinical Practice Guidelines. Chest 2012; 141 (2 suppl). [ Links ]
12. Mehta SR, Tanguay JF, Eikelboom JW, et al. Double-dose versus standard-dose clopidogrel and high-dose versus low-dose aspirin in individuals undergoing percutaneous coronary intervention for acute coronary syndromes (CURRENT-OASIS 7): a randomised factorial trial. Lancet 2010; 376: 1233-43. [ Links ]
13. Wiviott SD, Braunwald E, McCabe CH, et al. Prasugrel versus clopidogrel in patients with acute coronary syndromes. N Engl J Med. 2007; 357: 2001-15. [ Links ]
14. Wallentin L, Becker RC, Budaj A, et al. Ticagrelor versus clopidogrel in patients with acute coronary syndromes. N Engl J Med. 2009; 361: 1045-57. [ Links ]
15. 2012 ACCF/AHA Focused Update of the Guideline for the Management of Patients With Unstable Angina/Non -ST-Elevation Myocardial Infarction (Updating the 2007 Guideline and Replacing the 2011 Focused Update) : A Report of the American College of Cardiology Foundation/American Heart Association Task Force on Practice Guidelines. J Am Coll Cardiol. 2012; 60(7): 645-8. [ Links ]
16. 2009 Focused Updates: ACC/AHA Guidelines for the Management of Patients With ST-Elevation Myocardial Infarction (Updating the 2004 Guideline and 2007 Focused Update) and ACC/AHA/SCAI Guidelines on Percutaneous Coronary Intervention (Updating the 2005 Guideline and 2007 Focused Update) A Report of the American College of Cardiology Foundation/American Heart Association Task Force on Practice Guidelines. Circulation 2009; 120(22): 2271-306. [ Links ]
17. The Task Force on the management of ST-segment elevation acute myocardial infarction of the European Society of Cardiology (ESC). Guidelines for the management of acute myocardial infarction in patients presenting with ST-segment elevation. European Heart Journal. doi:10.1093/eurheartj/ehs215. [ Links ]













