Services on Demand
Journal
Article
Indicators
-
 Cited by SciELO
Cited by SciELO -
 Access statistics
Access statistics
Related links
-
 Cited by Google
Cited by Google -
 Similars in
SciELO
Similars in
SciELO -
 Similars in Google
Similars in Google
Share
Revista Colombiana de Cardiología
Print version ISSN 0120-5633
Rev. Colomb. Cardiol. vol.22 no.5 Bogota Sept./Oct. 2015
https://doi.org/10.1016/j.rccar.2015.02.007
http://dx.doi.org/10.1016/j.rccar.2015.02.007
Valoración perioperatoria del paciente para cirugía no cardiaca
Perioperative assessment of patients undergoing to non-cardiac surgery
Juan K. Urreaa, Iván E. Yela Muñoza, Carlos Cifuentesb, c
a Medicina Interna - Cardiología, Unidad de Cardiología, DIME Clínica Neurocardiovascular, Cali, Colombia
b Anestesiología Cardiovascular, Unidad de Cirugía Cardiovascular, DIME Clínica Neurocardiovascular, Cali, Colombia
c Unidad de Anestesiología, Hospital Universitario del Valle, Cali, Colombia
Recibido el 16 de julio de 2014; Aceptado el 24 de febrero de 2015
Correo electrónico: urreaj@javeriana.edu.co(J.K. Urrea).
Resumen
El tratamiento perioperatorio del paciente programado para cirugía electiva es desafiante debido a las condiciones clínicas que pueden o no estar relacionadas con el procedimiento pendiente. Los médicos de interconsulta, en este caso internista, anestesiólogo, cardiólogo o médico familiar, determinan el riesgo perioperatorio tomando en consideración cualquier complicación inherente al procedimiento quirúrgico, al igual que las comorbilidades relacionadas con la situación aguda actual o con cualquier condición crónica preexistente. En estas circunstancias, debería llevarse a cabo una aproximación sistemática que consiste en la estratificación perioperatoria del riesgo, la optimización del manejo médico y la reducción de las complicaciones. Dicha estratificación está determinada por las comorbilidades propias del paciente y el tipo de procedimiento quirúrgico, mientras que la optimización del manejo médico y la reducción de las complicaciones son determinadas activamente durante la hospitalización.
En esta revisión se describen las guías de 2014 del Colegio Americano de Cardiología/Asociación Americana del Corazón, y las guías europeas de Cardiología y Anestesiología (ESC/ESA) del mismo año, considerando un algoritmo de cinco pasos, especialmente en pacientes con enfermedad coronaria conocida o sospechada.
Palabras clave: Anestesia. Enfermedades cardiovasculares. Cirugía.
Abstract
Careful management of the patients undergoing elective surgery is challenging in the perioperative setting because of complex conditions that may or may not be related to the pending surgery. Not only must of the consulting physician like internist, anesthesiologist, cardiologist and family physician take into consideration any complications inherent to the surgical procedure, but they must also consider all related comorbidities plus any previous chronic conditions. In this regard, a careful systematic approach should be undertaken, which consists of: perioperative risk stratification, medical therapy optimization and reduction of complications. Risk stratification is determined by the patient's inherent perioperative cardiac risk factors, whereas medical optimization and diminished complications are actively determined during the hospital course.
Our review describes the 2014 American College of Cardiology/American Heart Association (ACC/AHA) Guidelines, and 2014 European Society of Cardiology/European Society of Anaesthesiology (ESC/ESA) guidelines focusing on 5-Step algorithmic approach to managing this clinical problem, particularly for the patient with known or suspected coronary heart disease.
Keywords: Anesthesia. Cardiovascular diseases. Surgery.
Introducción
En la práctica clínica diaria con frecuencia se presentan casos en los que los profesionales de la salud en el campo clínico (médicos internistas y familiares, cardiólogos, anestesiólogos y cirujanos), se ven involucrados en la valoración preoperatoria de pacientes complejos que poseen cierto riesgo de complicaciones cardiovasculares. Por tanto, es necesario estar preparados para la realización de una evaluación que reduzca la morbimortalidad pre-, peri- y posprocedimiento, que fomente, además, el uso racional de recursos diagnósticos y terapéuticos, y que permita optimizar el tratamiento médico del individuo.
Con el cambio poblacional de nuestras sociedades, cada vez más personas llegan a edades avanzadas, hecho que facilita la aparición de enfermedades como hipertensión arterial, diabetes y dislipidemia, entre otras. A esto se suma el que la occidentalización de las costumbres sedentarias y alimentarias promueve la presencia más prematura de síntomas de enfermedad cardiovascular, que bien se sabe son factores que en conjunto o de manera independiente, afectan predominantemente la morbimortalidad perioperatoria asociada a cirugía no cardiaca1,2. La consulta de evaluación del riesgo operatorio no constituye un prerrequisito, o un «visto bueno» para operar; es, en últimas, una oportunidad inmejorable de impactar positivamente el pronóstico vital del paciente sometido a un procedimiento de riesgo y de establecer conductas tendentes a mejorar su salud cardiovascular global. En consecuencia, se han publicado guías de valoración y manejo1,2 aplicables en pacientes asintomáticos mayores de 50 años, y en aquellos en riesgo alto de desarrollar enfermedad cardiovascular aterosclerótica o patologías cardiovasculares relevantes, a través de algoritmos sencillos que buscan simplificar el proceso. En ese sentido, la guía americana difiere de la europea en el orden inicial de los pasos, pero coinciden en siete que son el objeto de esta revisión, con base en los siguientes niveles de evidencia y grados de recomendación:
- Recomendación clase I: evidencia y/o acuerdo general en que un tratamiento o procedimiento es benéfico, útil y efectivo. El tratamiento o procedimiento debe ser realizado o administrado.
- Recomendación clase II: existe conflicto de evidencia y/o divergencia de opinión sobre la utilidad/eficacia de un tratamiento o procedimiento.
- Recomendación clase IIa: el peso de la evidencia/opinión está en favor de la utilidad/eficacia. Puede ser razonable realizar el procedimiento o administrar el tratamiento.
- Recomendación clase IIb: la utilidad/eficacia está menos bien establecida por la evidencia/opinión. Puede considerarse realizar el procedimiento o administrar el tratamiento.
- Recomendación clase III: evidencia o acuerdo general en que un tratamiento o procedimiento no es útil ni efectivo y en algunos casos puede ser perjudicial.
- Nivel de evidencia A: datos derivados de múltiples estudios aleatorizados o metaanálisis.
- Nivel de evidencia B: datos derivados de un solo estudio clínico aleatorizado o de estudios grandes no aleatorizados.
- Nivel de evidencia C: consenso de opinión de los expertos y/o pequeños estudios, estudios retrospectivos o registros.
Evaluación inicial del paciente y estratificación del riesgo
Lo primero que se debe establecer es que el acto anestésico por sí mismo no impone un riesgo mayor debido a que persigue minimizar el estrés de la cirugía, proporcionar seguridad y tratar el dolor. Adicionalmente, el riesgo anestésico no guarda relación directa con el de las complicaciones cardiovasculares. En los casos en los que el procedimiento quirúrgico constituye una urgencia vital, los esfuerzos están dirigidos al manejo postoperatorio de posibles complicaciones y a la reducción del impacto de las mismas sin retrasar innecesariamente la cirugía emergente por realizar estudios de utilidad nula. La evaluación previa se restringe a los antecedentes y signos o síntomas resultantes de la historia clínica.
De acuerdo con las guías ACC/AHA y ESC/ESA de 2014, la valoración clínica se enfoca en detectar condiciones cardiacas activas (especialmente síndrome coronario agudo o reciente), que en casos de cirugías que no comprometan la vida, requieren de su estabilización y manejo previo, reservando el procedimiento para el momento más indicado o. De manera práctica se explican los pasos recomendados en el algoritmo de la evaluación preoperatoria (fig. 1).
Paso 1: ¿hay indicación de cirugía no cardiaca de urgencia?
En muchas circunstancias los pacientes enfrentan una variedad de condiciones de urgencia, en las cuales la cirugía inmediata es la alternativa de manejo más razonable, por ejemplo rotura de aneurisma de aorta torácica y/o abdominal, politraumatismo importante con lesión vascular, apendicitis aguda o abdomen agudo de cualquier etiología. En estos casos el paciente debe ser llevado a cirugía de urgencia tan pronto como sea posible, previa valoración enfocada en los antecedentes de la historia clínica, sin evaluación cardiaca adicional y sin retraso en la realización del procedimiento. El esfuerzo se dirigirá al manejo de las posibles complicaciones postoperatorias que afecten las comorbilidades, por ejemplo, el manejo postoperatorio de líquidos en falla cardiaca o el control de la hemorragia en pacientes anticoagulados. Cabe resaltar que si se obtienen datos clínicos que sugieran patología cardiovascular significativa, resuelta la urgencia quirúrgica y en el momento que sea apropiado, deben proseguir el estudio y manejo de la condición cardiaca sospechada.
Se considera una cirugía de urgencias cuando está en riesgo la vida o un miembro y el procedimiento está indicado dentro de las seis horas siguientes. Un procedimiento urgente pone en riesgo la vida o un miembro, pero la cirugía puede efectuarse entre las 6 a 24 horas siguientes. Hay procedimientos tiempo-sensibles, como la mayoría de las cirugías oncológicas o incluso la fractura de cadera, en cuyos casos el retraso no puede ser mayor de una a seis semanas. Si el procedimiento es electivo, se sigue al paso 2.
Paso 2: ¿existe alguna condición cardiaca activa o un síndrome coronario agudo?
Hay ciertas condiciones cardiacas inestables o potencialmente inestables, que incrementan dramáticamente el riesgo de morbimortalidad de causa cardiovascular. Estas condiciones incluyen síndromes coronarios agudos (angina inestable o infarto agudo de miocardio), falla cardiaca descompensada, arritmia severa y enfermedad valvular cardiaca severa (principalmente estenosis mitral y/o aórtica severa sintomática) (tabla 1). Encontrar estas situaciones obliga al retraso del procedimiento quirúrgico electivo y lleva a la estabilización clínica del problema cardiaco para que, una vez controlada esta condición, se pueda seguir con la evaluación preoperatoria (recomendación I, nivel de evidencia C). Estas situaciones pueden sospecharse a partir de la historia clínica, los hallazgos al examen físico y, cuando el procedimiento lo amerite, de los resultados del electrocardiograma, la radiografía de tórax o incluso el ecocardiograma.
La presencia de una o más de estas condiciones, aparte de suspender o aplazar el procedimiento, requiere de la participación multidisciplinaria de las diferentes especialidades 8Cardiología, Hemodinamia, Cirugía cardiovascular), de acuerdo con el nivel de intervención.
Para cada condición activa el manejo se da de acuerdo con las recomendaciones actuales, y se consideran a los pacientes estables o sin condición cardiaca activa cuando hay tratamiento médico óptimo llevando a disminución o control de los síntomas detectados; en los casos de intervencionismo coronario con STENT, se recomienda esperar al menos un mes después del STENT convencional o un año en los medicados para considerar estable la situación. Los casos de estenosis aórtica severa asintomática, se pueden llevar al procedimiento quirúrgico si son cirugías de riesgo bajo (recomendación I, nivel de evidencia C). En riesgo quirúrgico moderado, es posible llevar a la cirugía planeada pero en un centro especializado en manejo cardiovascular conjunto (recomendación IIa, nivel de evidencia B). En los casos de cirugía de alto riesgo quirúrgico o estenosis severa sintomática, es preferible llevar a cambio valvular si hay indicación (recomendación IIa, nivel de evidencia C). Si se trata de una cirugía urgente o tiempo-sensible, la valvulotomía con balón previa a la cirugía no cardiaca es una alternativa para reducir la morbimortalidad perioperatoria (recomendación IIa, nivel de evidencia C). Por último, en circunstancias de índole arrítmica, el control adecuado de la respuesta ventricular en fibrilación auricular o el implante de un marcapasos en casos de bloqueos avanzados pueden ser suficientes para proseguir con la evaluación (recomendación I, nivel de evidencia C).
Existen algunas condiciones no cardiacas que pueden considerarse activas y que obligan a su control apropiado previo a proceder al acto quirúrgico; por ejemplo:
- Enfermedad pulmonar: enfermedad pulmonar obstructiva crónica descompensada, proceso respiratorio bajo (neumonía, bronquitis complicada).
- Enfermedad digestiva: sangrado gastrointestinal en las últimas cuatro semanas, sangrado de origen no claro, dispepsia ulcerosa o no ulcerosa activa.
- Enfermedad genitourinaria: infección urinaria complicada o no, activa.
- Enfermedad metabólica: diabetes mellitus descompensada o no controlada (glucemia promedio > 180 mg/dL o HbA1c > 9%), hipertiroidismo sintomático, hipotiroidismo sintomático.
- Enfermedad renal: descompensación aguda.
Una vez estabilizada y controlada la condición que obligó al retraso o aplazamiento del procedimiento, se continúa con el paso 3.
Paso 3: ¿será el paciente llevado a cirugía de bajo riesgo?
El riesgo implícito del procedimiento quirúrgico está determinado por la probabilidad de infarto no fatal o muerte en el período perioperatorio y hasta treinta días después de la cirugía. Los procedimientos quirúrgicos que representan un riesgo cardiaco de menos del 1% son considerados de bajo riesgo. Varias de las cirugías realizadas a diario entran en esta clasificación, incluidas las endoscópicas, oftalmológicas, dermatológicas y algunas de seno. Otros procedimientos mínimamente invasivos practicados en el ámbito ambulatorio, también entran en dicha clasificación (tabla 2).
Por esta razón no se requieren estudios adicionales como el electrocardiograma (recomendación III, nivel de evidencia B) y se procede al acto quirúrgico (recomendación I, nivel de evidencia C).
Es de particular importancia saber que los procedimientos endoscópicos que requieren penetrar cavidades (torácica o abdominal), no deben ser considerados de bajo riesgo debido a su conversión potencial a cirugía abierta en caso de complicación.
En los procedimientos de riesgo intermedio o alto de complicaciones (riesgo del 1 al 5% y más del 5% respectivamente) (tabla 2), se procede con el paso 4.
Paso 4: ¿tiene el paciente buena capacidad funcional?
En múltiples estudios se ha demostrado que la capacidad funcional de los pacientes que serán llevados a cirugía no cardiaca es uno de los predictores más relevante (si no el de mayor peso), en la evaluación inicial del riesgo preoperatorio. La capacidad funcional se define con base en los niveles de equivalentes metabólicos (MET = consumo de oxígeno en mL/min por cada kg de peso en reposo). Un MET es equivalente a 3,5 mL O2/kg de peso corporal/min o 1 Kcal/kg de peso corporal/hora.
Como referencia, actividades del vivir diario como vestirse o bañarse, usualmente requieren entre 2 y 3 MET, mientras que deportes agotadores, como la natación o el tenis individual, requieren más de 10 MET.
En algunos casos es fácil determinar el estado funcional con base en la historia clínica del paciente, sobre todo si se encuentra en alguno de los extremos de esta escala. Sin embargo, en los casos donde no se pueda establecer estos extremos es necesario profundizar más en la historia clínica para aclarar el verdadero estado funcional. Aquí es de utilidad la implementación de preguntas:
- ¿Puede el paciente caminar cuatro cuadras sin detenerse por síntomas limitantes?
- ¿Puede el paciente subir dos pisos por escaleras sin detenerse por síntomas limitantes?
Cualquier respuesta afirmativa a alguna de estas preguntas indica un estado funcional óptimo (al menos un consumo mayor a 4 MET) y es equivalente al estrés fisiológico que representan la mayoría de los procedimientos quirúrgicos que requieren anestesia general. Por otra parte, una respuesta negativa a ambas preguntas confirma una pobre clase funcional.
Pacientes con buena clase funcional (es decir mayor a 4 MET), pueden proceder con la cirugía programada sin necesidad de estudios adicionales o nueva terapia farmacológica (recomendación I, nivel de evidencia C).
En quienes no se puede establecer la clase funcional o serán sometidos a cirugía de alto riesgo, independiente de si hay capacidad funcional adecuada, se recomienda aplicar el paso 5 porque se ha demostrado que los pacientes que van a cirugías vasculares mayores (aorta torácica o abdominal), no son verdaderamente asintomáticos, solo se limitan en sus actividades a un punto de no percibir que están comprometidos en su clase funcional.
Paso 5: para pacientes con capacidad funcional baja se considera el riesgo del procedimiento quirúrgico
Si la cirugía es de riesgo intermedio (1 a 5% de infarto de miocardio o muerte a treinta días) además de la optimización médica preoperatoria, se recomienda llevar al procedimiento quirúrgico sin estudios adicionales (recomendación I, nivel de evidencia C). Se podría considerar llevar a pruebas de provocación de isquemia en caso de que haya suficientes factores de riesgo. En estos casos, podrían aplicarse los factores de riesgo clínicos según el índice cardiaco revisado de Lee: si tiene más de tres puntos vaya al paso 6; si tiene menos de tres, proceda con la cirugía (recomendación IIa, nivel de evidencia C).
Paso 6: el paciente va a cirugía de alto riesgo; evalúe los factores de riesgo clínicos
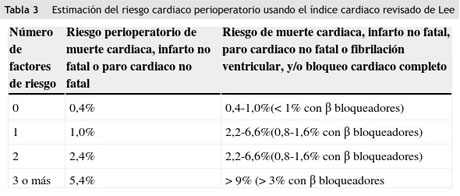
Los factores de riesgo clínicos que se tienen en cuenta son las condiciones que se han asociado con incremento de eventos cardiacos en el periodo perioperatorio. El primer modelo (NSQIP: American College of Surgeons National Surgical Quality Improvement Program) que se recomienda, se presenta como un calculador interactivo de riesgo (http://www.surgicalriskcalculator.com/miorcardiacarrest) práctico a la cabecera del paciente. Este modelo NSQIP no establece una puntuación, sino que proporciona una estimación del riesgo según el modelo de probabilidad de infarto de miocardio o paro cardiaco para un paciente individual. Aunque más fiable que el índice de riesgo de Lee, su comportamiento fue inferior en los pacientes vasculares y obvió algunas situaciones clínicas como el edema pulmonar y el bloqueo cardiaco completo. Por esta razón se recomienda el índice de riesgo cardiaco de Lee (recomendación I, nivel de evidencia B) que es la modificación actualizada del índice de Goldman desarrollado por Lee et al.3 y resumido en seis componentes esenciales. Con cada respuesta afirmativa se añade un punto, hasta un máximo de seis, prediciendo así el riesgo de infarto de miocardio, embolia pulmonar, fibrilación ventricular, paro cardiaco o bloqueo auriculoventricular completo. Con un punto de esta escala se establece un 0,4% de riesgo de estos eventos y con 6 puntos llega hasta el 11% (tabla 3). Estos componentes y sus definiciones se describen en la tabla 4 y comprenden: enfermedad isquémica cardiaca, falla cardiaca compensada, enfermedad cerebrovascular, diabetes mellitus que requiere insulinoterapia perioperatoria, niveles de creatinina preoperatoria de 2 mg/dL o más y cirugía no cardiaca de alto riesgo.
Ausencia de factores de riesgo: en los pacientes que no presentan ningún factor de riesgo, se puede proceder con el procedimiento quirúrgico sin necesidad de hacer estudio cardiaco adicional (recomendación I, nivel de evidencia C). En estos casos el riesgo anticipado de presentar eventos cardiacos adversos mayores que compliquen cualquier cirugía no cardiaca, sería aproximadamente de 0,5%. De este modo, las guías ACC/AHA y ESC/ESA recomiendan que un paciente con clase funcional precaria, pero sin factores de riesgo del índice de Lee, puede ser llevado a cirugía vascular de alto riesgo, sin necesidad de pruebas adicionales (recomendación I, nivel de evidencia C).
Presencia de factores de riesgo: cuando el paciente reúne uno o dos factores de riesgo, la decisión clínica se torna más compleja. En cualquier caso que requiera cirugía de riesgo intermedio, sin condición médica activa y clase funcional no evaluable o en aquel que sea sometido a cirugía vascular independiente de la clase funcional, se podría considerar la realización de pruebas cardiacas no invasivas (ecocardiografía de estrés o medicina nuclear) si sus resultados van a modificar el manejo subsecuente. En este punto se cita el CARP (Coronary Artery Revascularization Prophylaxis), el estudio más importante de revascularización «profiláctica» antes de cirugía no cardiaca, que incluyó 510 pacientes y demostró que llevar a revascularización «profiláctica» a aquellos con enfermedad coronaria estable, no influyó en los desenlaces de muerte o infarto perioperatorio e incluso no afectó negativamente la morbimortalidad en el seguimiento a un año4. De acuerdo con estos resultados se puede concluir que este grupo de pacientes con ninguno o dos factores, no requieren estudios adicionales y pueden ser llevados a cirugía (recomendación I, nivel de evidencia B). En este caso, el inicio de tratamiento con betabloqueadores es controvertido, excepto en quien los tome por indicación médica previa. Por otro lado, se recomienda iniciar la administración de estatina (atorvastatina) en el preoperatorio (recomendación IIa, nivel de evidencia B) en cirugías de alto riesgo.
Paso 7: ¿tiene el paciente tres o más factores de riesgo clínicos?
Esta clasificación la conforma un grupo de alto riesgo en quienes se recomienda una prueba de provocación de isquemia (preferiblemente ecocardiograma de estrés con dobutamina o medicina nuclear) si el resultado puede afectar el momento quirúrgico. En este sentido, ante un ecocardiograma de estrés con dobutamina que demuestre isquemia de alto riesgo (más de dos paredes/más de cinco segmentos), se recurriría a aplazar la cirugía y llevar al paciente a revascularización profiláctica. Las isquemias menos extensas permiten proceder con la cirugía planeada. En caso de utilizar medicina nuclear, una isquemia mayor al 20% del miocardio en riesgo, se consideraría de alto riesgo y en consecuencia la indicación es posponer el procedimiento para llevar a revascularización profiláctica. En isquemias menores al 20% se procede con la cirugía planeada sin generar retrasos, y se instaura manejo farmacológico óptimo (recomendación IIa, nivel de evidencia B).
En la figura 1 se resume la propuesta unificada de la evaluación preoperatoria.
Optimización del tratamiento médico y reducción de las complicaciones
Cardiopatía isquémica1,2,5
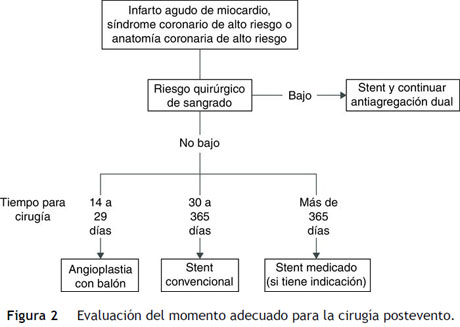
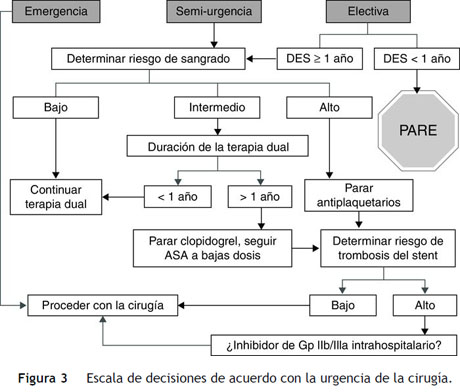
La comprensión de la fisiopatología de la isquemia miocárdica es parcial. El desbalance aporte/consumo de oxígeno al miocardio, se favorece por factores relacionados con el estrés operatorio, entre otros: activación neurohumoral, dolor, deshidratación, sangrado, hipertensión, hipotensión y taquicardia que inducen isquemia y posiblemente infarto de miocardio perioperatorio que suele tener ciertas características: es precedido por descenso del segmento ST en el electrocardiograma, con mayor frecuencia es un infarto no Q, generalmente silencioso (>50%) y más comúnmente ocurre en el postoperatorio temprano (durante las primeras 48 horas después de la cirugía). Aproximadamente la mitad de los pacientes tiene una fisura o trombosis de placa vulnerable (placas con menos del 50% de obstrucción sobre la luz del vaso). En pacientes con enfermedad coronaria revascularizada mediante cirugía o particularmente con angioplastia con o sin stent (sea por situaciones clínicas previas o bien por indicación de revascularización previa al acto operatorio), es preciso tener en cuenta el riesgo de sangrado inherente a la cirugía vs. el riesgo de trombosis del puente coronario o el stent implantado; por ende, se recomienda recurrir al algoritmo de las figuras 2 y 3. En casos en que la cirugía sea urgente, el manejo perioperatorio se fundamenta en hemostasia adecuada al momento quirúrgico.
En pacientes sometidos a angioplastia con balón solamente, es apropiado posponer la cirugía electiva dos semanas de manera que sane el lecho de la angioplastia (recomendación I, nivel de evidencia C); sin embargo, la intervención quirúrgica deberá hacerse antes de ocho semanas, pues hasta ese momento el riesgo de trombosis se incrementa; además estos pacientes deben continuar en tratamiento con ASA en tanto sea posible. Por otra parte, en pacientes llevados a angioplastia con stent convencional (bare metal stent) se recomienda posponer la cirugía electiva por cuatro a seis semanas para reducir la probabilidad de trombosis aguda del stent en el perioperatorio (recomendación I, nivel de evidencia C). En pacientes con angioplastia y stent medicado (drug eluting stent) el procedimiento electivo debería diferirse por un año, debido a la necesidad ineludible de terapia antiplaquetaria dual para evitar la trombosis tardía del stent, muy probable en estos dispositivos vasculares (recomendación I, nivel de evidencia B). En este escenario cabe decir que los stent recubiertos de última generación (everolimus, zotarolimus) pueden requerir solo seis meses de antiagregación dual.
En pacientes con angioplastia previa existe cierta incertidumbre respecto a cuánto tiempo debe esperarse antes de la cirugía planeada o emergente; sin embargo se propone el algoritmo abreviado de la figura 4, que aunque se construye con tiempos arbitrarios, se basa en la opinión de expertos (recomendación I, nivel de evidencia C).
Respecto al manejo farmacológico usual en pacientes con cardiopatía isquémica (bloqueadores β adrenérgicos, inhibidores de la enzima convertidora de angiotensina o antagonistas del receptor de angiotensina II, inhibidores del receptor de aldosterona, estatinas, calcioantagonistas, nitratos orales, agonistas α2 centrales, diuréticos y ranolazine), en términos generales se recomienda continuar con su administración en el pre-, peri- y postoperatorio, con base en las siguientes precauciones: evitar la hipotensión en el caso de los fármacos que poseen efecto vasodilatador, evitar la suspensión abrupta de agonistas α2 centrales (por ejemplo clonidina) por el riesgo de crisis hipertensiva, monitorizar la función renal y los niveles de potasio con los bloqueadores del eje renina-angiotensina-aldosterona y diferir su uso la mañana de la cirugía por el riesgo de hipotensión intraoperatoria y falla renal aguda, y en el caso de los diuréticos vigilar particularmente los niveles de sodio, potasio y magnesio debido al riesgo consecuente de arritmias en el perioperatorio. En estas guías se retiran las recomendaciones de los estudios DECREASE encabezado por Poldermans, por conocerse sus resultados fraudulentos. Por tanto se toman los bloqueadores β adrenérgicos como una categoría singularmente importante pues demostraron reducir la mortalidad perioperatoria en infarto de miocardio en sujetos sometidos a cirugía de alto riesgo. De ahí que, en la medida de lo posible, deben administrarse en todo paciente con enfermedad coronaria o múltiples factores de riesgo clínicos (si no los recibían previamente deben iniciarse treinta días antes del procedimiento quirúrgico, titulando para una frecuencia cardiaca meta de 60-80 latidos por minuto, y deben ser mantenidos al menos un mes después de la cirugía). Debe tenerse precaución en pacientes con bradicardia o hipotensión, pues aunque se ha observado beneficio en la reducción del infarto de miocardio, también incrementan el riesgo de evento cerebrovascular asociado a hipotensión, cuando se usan altas dosis sin titulación6.
Hipertensión arterial1,2
El diagnóstico de hipertensión arterial no es un factor de riesgo independiente de complicaciones cardiovasculares perioperatorias, incluso siendo severa; no obstante, se conoce ampliamente el beneficio del tratamiento antihipertensivo para prevenir enfermedad coronaria y cerebrovascular en el contexto no quirúrgico, razón por la cual la evaluación preoperatoria es una ocasión ideal para verificar el control adecuado de las cifras de tensión teniendo en cuenta las tasas bajas de tratamiento óptimo conseguidas en estos pacientes, al igual que para establecer el manejo en quien teniendo indicación no lo recibe.
La evaluación prequirúrgica debe indagar a propósito el régimen antihipertensivo establecido, la adherencia y tolerancia actual o previa a los medicamentos y la documentación de lesión de órgano blanco, siendo singularmente importante la exploración del fondo de ojo como índice de severidad y cronicidad.
En casos de hipertensión arterial severa (≥180/110 mm Hg) posponer la cirugía para optimizar el tratamiento debe compararse con la conveniencia de diferir el procedimiento, teniendo en cuenta que se pueden utilizar agentes intravenosos para controlar la presión arterial en cuestión de horas y llevar a cabo una cirugía segura. Los medicamentos indicados en este caso son el labetalol por vía intravenosa y el nitroprusiato. En tensión arterial menor a 180/110 mm Hg sin lesión aguda de órgano blanco, no se pospone la cirugía y solo se ajusta el manejo antihipertensivo actual para el postoperatorio.
Los pacientes hipertensos bajo manejo con inhibidores de la enzima convertidora de angiotensina o antagonistas de los receptores de angiotensina II parecen tener mayor tendencia a la hipotensión intraoperatoria que los no hipertensos, hecho relacionado en algunos casos con la depleción del volumen vascular. El impacto de este fenómeno en complicaciones cardiacas y renales no es uniforme en los estudios; sin embargo varios autores sugieren suspender estos fármacos entre 24 horas antes y en la mañana de la cirugía, y reiniciarlos en el postoperatorio precoz solo si el paciente está euvolémico y no hay riesgo de disfunción renal aguda.
Conclusiones
El escenario de la evaluación preoperatoria genera un gran desafío para el clínico, no obstante, la decisión quirúrgica depende netamente del cirujano. Nuestro aporte es incrementar la seguridad del procedimiento minimizando las potenciales complicaciones pre-, peri- y postoperatorias. El punto clave en esta evaluación es definir si existe una condición médica activa que lleve al aplazamiento indefinido de la cirugía hasta que se controle cada patología. Si no existe, es inapropiado devolver al paciente del acto quirúrgico planeado.
Responsabilidades éticas
Protección de personas y animales: Los autores declaran que para esta investigación no se han realizado experimentos en seres humanos ni en animales.
Confidencialidad de los datos: Los autores declaran que en este artículo no aparecen datos de pacientes.
Derecho a la privacidad y consentimiento informado: Los autores declaran que en este artículo no aparecen datos de pacientes.
Financiación
No hubo recursos invertidos.
Conflicto de intereses
Los autores declaran no tener ningún conflicto de intereses.
Bibliografía
1. Fleisher L.A., Fleischmann K.E., Auerbach A.D., Barnason S.A., Beckman J.A., Bozkurt B., et al. ACC/AHA guideline on perioperative cardiovascular evaluation and management of patients undergoing noncardiac surgery: a report of the American College of Cardiology/American Heart Association Task Force on Practice Guidelines. Circulation.. 2014;130:e278-333. [ Links ]
2. Kristensen S.D., Knuuti J., Saraste A., Anker S., Bøtker H.E., de S., et al. ESC/ESA Guidelines on non-cardiac surgery: cardiovascular assessment and management; The Joint Task Force on non-cardiac surgery: cardiovascular assessment and management of the European Society of Cardiology (ESC) and the European Society of Anaesthesiology (ESA). Eur Heart J.. 2014;35:2383-431. [ Links ]
3. Lee T.H., Marcantonio E.R., Mangione C.M., Thomas E.J., Polanczyk C.A., Cook E.F., et al. Derivation and prospective validation of a simple index for prediction of cardiac risk of major noncardiac surgery. Circulation.. 1999;100:1043-9. [ Links ]
4. McFalls E.O., Ward H.B., Moritz T.E., Goldman S., Krupski W.C., Littooy F., et al. Coronary-artery revascularization before elective major vascular surgery. N Engl J Med.. 2004;351:2795-804. [ Links ]
5. Odonkor P.N., Grigore A.M. Perioperative evaluation. Patients with ischemic heart disease. Med Clin N Am.. 2013;97:1033-50. [ Links ]
6. Devereaux P.J., Yang H., Yusuf S., Guyatt G., Leslie K., Villar J.C., et al. Effects of extended-release metoprolol succinate in patients undergoing non-cardiac surgery (POISE trial): a randomised controlled trial. Lancet.. 2008;371:1839-47. [ Links ]