Introducción
La falla cardiaca aguda es una pandemia de crecimiento acelerado1. Se estima que en los Estados Unidos la padecen alrededor de 6 millones de personas y cada año se reportan más de 1 millón de hospitalizaciones atribuibles a esta como causa primaria, así como varios millones de hospitalizaciones que la incluyen como diagnóstico secundario1-3. En Colombia, Sénior et al. (4, describieron 106 pacientes que acudieron a un centro de tercer nivel con diagnóstico de falla cardiaca aguda, con edad promedio de 62,4 años, de los cuales el 52,8% correspondía a hombres. Las etiologías más frecuentes de falla cardiaca fueron: hipertensiva 45,2%, idiopática 31,1%, isquémica 14,1%, valvular 8,4%, viral y periparto 0,9%. Por su parte, Chaves et al. (5 hicieron un análisis de los factores predictores de mortalidad y encontraron que el nitrógeno ureico en la sangre (BUN) mayor o igual a 43 mg/dl fue el único predictor de mortalidad intrahospitalaria y que este, además de la estancia hospitalaria mayor a cinco días y la porción N terminal del péptido natriurético tipo B (NT-proBNP) mayor o igual a 4.630 pg/dl fueron predictores de mortalidad a treinta días.
Así, entonces, la mortalidad intrahospitalaria por falla cardiaca aguda se sitúa entre 7,1 y 12,9%6, a 30 días es de 10,7%7, a 6 meses es de 18,7%3 y a un año es de 30-40%7.
Muchas características clínicas individuales, incluido choque cardiogénico, baja presión sistólica al ingreso, hipercalemia, bajos niveles de colesterol, uso de inotrópicos, disfunción ventricular izquierda, insuficiencia renal o edad mayor de 70 años se conocen como predictores independientes de mortalidad entre pacientes hospitalizados por falla cardiaca aguda6. El conocimiento de predictores de mortalidad puede ser usado para generar modelos predictivos que ayuden en la toma de decisiones a los clínicos, en particular para identificar pacientes de bajo y alto riesgo7, aspecto fundamental en la toma de decisiones de pacientes con falla cardiaca aguda8-11.
Los modelos de predicción pueden emplearse en la consejería de pacientes para iniciar la discusión acerca de los cuidados de fin de vida y también para la evaluación de desenlaces de calidad de vida7. Los pacientes de bajo riesgo pueden ser egresados del hospital de forma temprana, mientras que los considerados de alto riesgo pueden beneficiarse de un tratamiento más exhaustivo en unidades de cuidados intensivos o especializado7.
Fonarow et al., en el estudio The Acute Decompensated Heart Failure National Registry (ADHERE), identificó al nitrógeno ureico en sangre (BUN), a la creatinina y a la presión arterial sistólica como los mejores predictores de mortalidad intrahospitalaria de acuerdo con un árbol de regresión y clasificación (CART) (12. Por otra parte, Tomcikova et al. (6, diseñó un árbol de clasificación del AHEAD-Main Registry, empleando tres variables: choque cardiogénico, presión arterial sistólica al ingreso y creatinina sérica. El área bajo la curva (características operativas del receptor o ROC) (13 fue de 0,823, más alta que las descritas del modelo del registro ADHERE propuesto por Fonarow et al. La validación externa de modelos predictivos es una prueba más robusta, desde el punto de vista estadístico, que la validación interna, puesto que evalúa la transportabilidad en términos temporales, geográficos o de escenario, más que la reproducibilidad14.
El objetivo de este estudio fue identificar los predictores de mortalidad intrahospitalaria en pacientes con falla cardiaca aguda en un hospital de tercer nivel de Colombia y desarrollar un método de clasificación simple y amigable para el clínico.
Métodos
Se hizo un análisis de una cohorte retrospectiva de pacientes adultos mayores de 18 años con diagnóstico de falla cardiaca aguda, que ingresaron al servicio de emergencias de un hospital de alta complejidad, entre los años 2012 y 2016. La falla cardiaca aguda se definió de acuerdo con las categorías de diagnóstico posible y definitivo de los criterios clínicos de Boston (puntaje ≥ 5) (15,16 y se clasificó el tipo de falla cardiaca de acuerdo con las guías del Colegio Americano de Cardiología (ACC)/ Asociación Americana del Corazón, como falla cardiaca con fracción de expulsión reducida cuando la fracción de expulsión del ventrículo izquierdo (FEVI) es menor o igual a 40% y preservada cuando la FEVI es mayor a 40% asociada a disfunción diastólica del ventrículo izquierdo por ecocardiografía Doppler o cateterismo cardiaco17. La fracción de expulsión fue determinada durante la hospitalización o se tomó la última determinación dentro de los seis meses previos al ingreso hospitalario. Se excluyeron los casos de falla cardiaca aguda secundaria a síndrome coronario agudo, pacientes embarazadas, miocardiopatía periparto o falla cardiaca derecha aislada. Las historias clínicas fueron revisadas por personal entrenado. Los datos tomados incluyeron información demográfica y clínica, incluyendo el perfil clínico Stevenson18, de laboratorio, ecocardiografía y desenlaces clínicos intrahospitalarios y del seguimiento a treinta días y seis meses. En caso de que no hubiese registro en la historia clínica de los desenlaces a treinta días o seis meses se estableció contacto telefónico para la recolección de dicha información. En caso de que un mismo paciente tuviese múltiples hospitalizaciones se registró solo la hospitalización más reciente. Esta investigación se clasificó como estudio “sin riesgo”, según el numeral b del Artículo 11, de la resolución 008430 de 1993 del Ministerio de Salud de la República de Colombia19. El estudio fue presentado y aprobado por el comité de ética institucional.
Análisis estadístico
Las características basales de los pacientes del estudio fueron reportadas como medias y medianas, con sus respectivas medidas de dispersión para las variables continuas y porcentajes para las variables categóricas. Se construyó un modelo de regresión logística para identificar los factores asociados a mortalidad intrahospitalaria ingresando las variables según criterio clínico y estadístico. El desenlace primario fue mortalidad intrahospitalaria. Cinco variables predictoras candidatas fueron consideradas en el modelo; estas fueron: BUN al ingreso, sodio sérico al ingreso, presión arterial sistólica al ingreso, etiología isquémica de la falla cardiaca y existencia de bloqueo completo de rama izquierda del haz de His. Se exploró la capacidad discriminativa del modelo a través del área bajo la curva ROC. Se compararon las medianas para las variables BUN, presión arterial sistólica y sodio por medio de la prueba de Mann-Whitney. Las variables BUN y presión arterial sistólica se recodificaron de acuerdo con los puntos de corte establecidos en un estudio previo20). Para los análisis estadísticos se usó el software Stata, versión 12.
Se construyó un árbol de regresión y clasificación (CART) con base en las variables predictoras definidas adicionando la creatinina con el programa estadístico R21. El análisis CART es una forma de partición binaria que utiliza nodos, los cuales pueden dividirse en dos ramas que obtienen una forma de clasificación más simple de interpretar; es no paramétrico, por lo que no debe cumplir los supuestos respecto a la distribución de las variables con capacidad pronóstica, puede manejar tanto variables numéricas sesgadas o multimodales, como categóricas, con estructura ordinal o no ordinal22.
Resultados
Los pacientes admitidos por el servicio de urgencias de un Hospital Universitario de alta complejidad en el periodo de enero a agosto de 2016 y aquellos inscritos en el programa de falla cardiaca con admisiones por emergencias a la institución desde el año 2012 fueron ingresados a la base de datos; se excluyeron 10 pacientes con falla cardiaca derecha, 2 por miocardiopatía periparto y 12 por síndrome coronario agudo, obteniéndose un total de 247 pacientes.
Características demográficas e historia médica
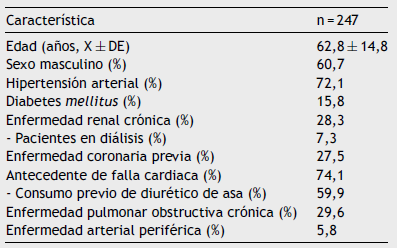
La edad promedio al momento del ingreso fue de 62,8±14,8 años, con predominio del sexo masculino (60,7%). Las comorbilidades más frecuentes fueron: hipertensión arterial (72%), enfermedad pulmonar obstructiva crónica (29,6%), enfermedad renal crónica (28%), enfermedad coronaria (27,5%), diabetes mellitus (15,8%) y, en menor proporción, enfermedad arterial periférica (5,8%). Hasta el 74% de los pacientes tenía el diagnóstico previo de falla cardiaca y el 60% recibía tratamiento con diurético de asa tipo furosemida (tabla 1).
Características clínicas
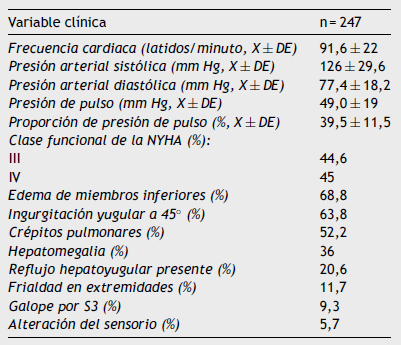
El perfil clínico más frecuente al momento del ingreso fue el húmedo-caliente (Stevenson B), presente en el 85% de los casos, seguido del húmedo-frío (10%). El 84% de los pacientes tenía falla cardiaca con fracción de expulsión reducida. El bloqueo completo de la rama izquierda del haz de His estuvo presente en el 22% de los pacientes. Dentro los factores precipitantes se destacaron los siguientes: progresión de falla cardiaca (27%), falla cardiaca de novo (26%), falta de adherencia (22,6%), fibrilación atrial (6%) e infección (5,3%). Las etiologías más frecuentes de la falla cardiaca fueron, en primer lugar, la hipertensiva (31,6%), seguida de la causa isquémica (24,3%) y por último la valvular (14,5%). El promedio de puntaje en la escala clínica de Boston fue de 9,5. La mediana de la fracción de expulsión fue del 25% (tabla 2).
Presentación clínica
El promedio de la presión arterial sistólica fue de 126 ± 29,6 mm Hg y la proporción de la presión de pulso de 39%; la clase funcional de acuerdo con la Asociación del Corazón de Nueva York (NYHA, su sigla en inglés por New York Heart Association) fue en su mayoría clase III (44,6%) y clase IV (45%). Los hallazgos más comunes hechos durante el examen físico fueron el edema de miembros inferiores (68,8%), la ingurgitación yugular a 45( (63,8%), los crépitos pulmonares (52%) y la hepatomegalia (36%) (tabla 3).
Paraclínicos
Se destacan el sodio sérico con promedio de 138 mmol/L, el potasio sérico con 4,4 mmol/L, el BUN con 23,5 mg/dl y la creatinina con 1,17 mg/dl. La tasa de filtración glomerular promedio estimada por fórmula MDRD (del inglés Modification of Diet in Renal Disease) fue de 60,6 ml/min (tabla 4).
Manejo intrahospitalario y al egreso
Se requirió uso de soporte inotrópico y vasopresor en el 15,8% y 12%, respectivamente (tabla 5). El soporte circulatorio con balón de contrapulsación intraaórtica u oxigenación por membrana extracorpórea (ECMO) fue necesario en 1,6% y 0,4%, respectivamente. Los medicamentos más usados durante la hospitalización y al momento del egreso hospitalario fueron, en orden de frecuencia, diurético de asa tipo furosemida (88,7%), inhibidores de la enzima convertidora de angiotensina (IECA)/antagonistas del receptor de angiotensina tipo II (ARA II) (85%), betabloqueadores (82%), antialdosterónicos (58,7%) y digoxina (18,6%).
Resultados clínicos durante la hospitalización y en el seguimiento a treinta días y seis meses
La mediana de la estancia hospitalaria fue de nueve días. El ingreso a unidad de cuidados intensivos (UCI) fue de 19,8%. Las complicaciones más frecuentes fueron choque (14%), lesión renal aguda (3,2%) y accidente cerebrovascular (1,2%). La mortalidad intrahospitalaria fue de 9,3%, mientras que la acumulada a treinta días fue de 10,9% y a seis meses de 14,1% (tabla 6).
Análisis de mortalidad ajustada
Según criterios clínicos se identificaron cinco potenciales variables candidatas como predictores de mortalidad intrahospitalaria. Al realizar el análisis univariado se encontraron diferencias significativas entre ambos grupos por mortalidad hospitalaria para el BUN al ingreso (valor p 0,000) y presión arterial sistólica (valor p 0,000), con relación lineal entre la probabilidad de muerte intrahospitalaria y los niveles de estas dos variables (fig. 1), mientras que para las variables sodio sérico al ingreso, etiología isquémica de la falla cardiaca y la presencia de bloqueo completo de la rama izquierda del haz de His no se encontraron diferencias significativas para ingresar estas variables al modelo.
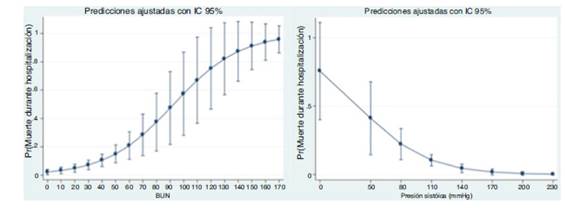
Figura 1 Relación entre el BUN al ingreso y la presión arterial sistólica con la probabilidad de muerte.
Entre las variables ingresadas al modelo, la regresión logística multivariada identificó los dos predictores de riesgo estadísticamente significativos para explicar la mortalidad intrahospitalaria, los cuales fueron BUN > 37 mg/dl y presión arterial sistólica ≤ 125 mm Hg (tabla 7). La prueba de bondad de ajuste de Hosmer-Lemeshow para este modelo arrojó un valor p 0,246 siendo indicador de buen ajuste mientras que el área bajo la curva ROC fue de 0,769, que para modelos predictivos muestra buena capacidad para clasificar correctamente a los pacientes.
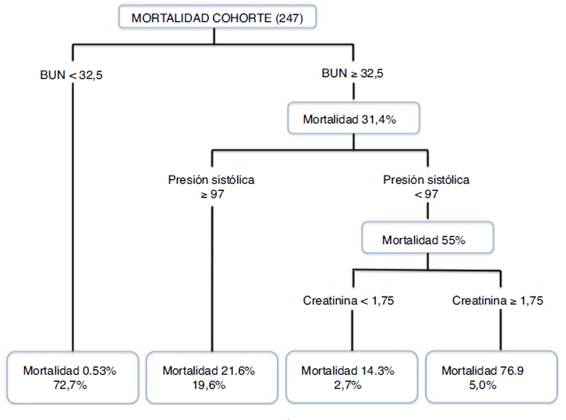
El modelo CART determina como puntos de corte niveles de BUN de 32,5 mg/dl, presión arterial sistólica 97 mm Hg y niveles de creatinina de 1,75 mg/dl, con lo cual estratifica el riesgo en bajo, intermedio o alto; un nivel de BUN al ingreso <32,5 mg/dl clasifica al paciente como de bajo riesgo (mortalidad 0,53%), un nivel de BUN ≥ 32,5 mg/dl con presión arterial sistólica ≥ 97 mm Hg o BUN ≥ 32,5 mg/dl con presión arterial sistólica <97 mm Hg y creatinina <1,75 mg/dl como riesgo intermedio (mortalidad 14,3-21,6%) y BUN ≥ 32,5 mg/dl con presión arterial sistólica <97 mm Hg y creatinina ≥ 1,75 mg/dl como riesgo alto (mortalidad 76,9%) (fig. 2).
Discusión
El análisis de esta cohorte provee información sobre las características de una población de pacientes admitidos a hospitalización por falla cardiaca aguda y determina algunas variables no invasivas al momento del ingreso, que en conjunto con datos de laboratorio, de uso rutinario, ayudan en la predicción temprana del riesgo de muerte en estos pacientes. Tanto la mortalidad intrahospitalaria (9,3%) como la acumulada a 30 días (10,9%) y 6 meses (14,1%) concuerda con datos hallados en otros estudios3,6,7; sin embargo, la estratificación permite establecer rangos de mortalidad bastante amplios (0,5-77%), teniendo en cuenta que al año puede ser mayor en pacientes con falla cardiaca aguda23.
Las variables asociadas al riesgo de muerte intrahospitalaria encontradas en el presente estudio (BUN y presión arterial sistólica) coinciden con descripciones en otros estudios2,3,12,20,24. La presión arterial sistólica al ingreso es un factor de riesgo independiente asociado a morbilidad y mortalidad en falla cardiaca tanto con fracción de expulsión reducida como preservada24 y puede ayudar en la estratificación temprana y a diferenciar entre grupos de pacientes que tienen características clínicas e incluso de tratamiento distintos.
La importancia de la presión arterial sistólica en la estratificación temprana al ingreso se refleja en el algoritmo recientemente propuesto por las “Guías de falla cardiaca de la Sociedad Europea de Cardiología” (25. Lee et al., con base en la población del estudio Enhaced Feedback For Efective Cardiac Treatment (EFFECT) idearon un modelo de regresión logística multivariado para predicción de mortalidad a treinta días y un año. La disminución de la presión arterial sistólica (por cada 10 mm Hg) y la elevación del BUN (por cada aumento de 10 mg/dl) fueron predictores independientes y significativos, tanto para mortalidad intrahospitalaria como a un año. El área bajo la curva ROC del modelo fue de 0,8 para la mortalidad a 30 días y 0,77 para la mortalidad a 1 año7. En nuestro estudio tener una presión arterial sistólica ≤ 125 mm Hg al momento del ingreso aumentó en 3,4 veces el riesgo de muerte intrahospitalaria. Fonarow et al. (12, en el estudio ADHERE identificaron el BUN, la creatinina y la presión arterial sistólica como los mejores predictores de mortalidad intrahospitalaria usando el análisis por CART. Dicho modelo es atractivo puesto que clasifica los pacientes en tres categorías de riesgo (bajo, intermedio y alto) con tan solo tres variables. De forma similar, en una revisión retrospectiva de 1.004 pacientes hospitalizados por falla cardiaca, el empeoramiento de la función renal se asoció con un incremento de 7,5 veces (IC 95%, 2,9-19,3 veces) en el riesgo ajustado de mortalidad intrahospitalaria26. Se ha evidenciado que la disfunción renal causa mayor congestión y activación neurohormonal, factores asociados con eventos adversos en pacientes con falla cardiaca27. En nuestro estudio, tener un nivel de BUN > 37 mg/dl al momento del ingresó aumentó diez veces el riesgo de muerte.
Además de los parámetros mencionados, otras variables han sido correlacionadas con desenlaces en pacientes hospitalizados con falla cardiaca, las cuales incluyen: edad10, sexo27, etiología de la falla cardiaca27, hospitalizaciones previas por falla cardiaca28, condiciones comórbidas (enfermedad cerebrovascular7), diabetes10, demencia, enfermedad pulmonar obstructiva crónica (EPOC), cirrosis hepática y cáncer7, frecuencia respiratoria7, anemia10, sodio sérico7, niveles de péptido natriurético tipo B (BNP) (29,30, fracción de expulsión31 y terapia para falla cardiaca32.
La capacidad para clasificar a los pacientes en categorías de alto riesgo puede guiar la inclusión en programas de manejo de enfermedades o seguimiento intensivo temprano, intervenciones que potencialmente son más costosas, pero pueden ser costoefectivas para aquellos pacientes ubicados en el riesgo más alto29. Con los datos del módulo de la Asociación Americana del Corazón (AHA, su sigla en inglés por American Heart Association y GWTG-HF (Get With The Guidelines-Heart Failure) (29, creado como una iniciativa voluntaria para recolección de datos de pacientes que son hospitalizados por falla cardiaca en más de doscientos hospitales afiliados en Estados Unidos, Peterson et al. desarrollaron un modelo pronóstico para predicción del riesgo de muerte intrahospitalaria por falla cardiaca. Tanto en la cohorte de derivación como en la cohorte de validación, la capacidad discriminativa del modelo fue intermedia (estadístico C=0,75). De acuerdo con el puntaje de riesgo (0-100), la mortalidad intrahospitalaria predicha varió desde 0,4% hasta 9,7%. El puntaje de riesgo GWTG-HF está disponible como calculadora en línea (http://www.americanheart.org/presenter.jhtml?identifier 3027533) 27.
Kociol et al. (30, describieron, con base en el registro OPTIMIZE-HF (del inglés Organized Program to Initiate Lifesaving Treatment in Hospitalized Patients With Heart Failure), como variables predictoras de mortalidad a un año, los niveles de BNP al egreso hospitalario, la edad (por cada diez años), la presión arterial al ingreso y el antecedente de EPOC. El BNP al egreso fue la variable con mayor poder predictivo de muerte y el compuesto de muerte u hospitalización a un año. El aumento de peso, los niveles de hemoglobina y sodio sérico y el antecedente personal de hiperlipidemia se consideraron como factores protectores29. La adición del BNP al egreso al modelo de desenlaces a largo plazo mejora la capacidad de estratificar de manera adecuada a los pacientes en categorías de bajo, medio y alto riesgo, definidas por variables clínicas y paraclínicas estándar. O´Connor et al., idearon un modelo pronóstico en pacientes con falla cardiaca avanzada del estudio ESCAPE (del inglés Evaluation Study of Congestive Heart Failure and Pulmonary Artery Catheterization Effectiveness) (3. La mortalidad a seis meses fue de 18,7%. El estadístico C del modelo fue de 0,76, cifra que sugiere una capacidad razonablemente buena para discriminar entre pacientes fallecidos y supervivientes a seis meses. El área bajo la curva ROC de nuestro modelo fue de 0,769, que para modelos predictivos muestra buena capacidad para clasificar correctamente a los pacientes que sobreviven de los fallecidos. En nuestro estudio, otras variables clásicamente asociadas con mortalidad intrahospitalaria no alcanzaron la significancia estadística, tales como sodio sérico al ingreso, etiología de la falla cardiaca y bloqueo de rama izquierda. La utilidad de biomarcadores ampliamente conocidos por su valor pronóstico, como el BNP y el NT-proBNP29,30,33,34, no pudo ser evaluada en nuestro estudio puesto que estos no se realizan de forma rutinaria.
Mediante la utilización de tres variables (BUN, presión sistólica y creatinina) al ingreso del paciente, el modelo CART permite clasificar la probabilidad del riesgo de muerte intrahospitalaria, en una forma simple de máximo tres pasos, mucho más fácil de interpretar. Los puntos de corte encontrados pueden ser sensibles a la muestra estudiada y deben validarse en una población de mayor tamaño. La determinación de un nivel de BUN < 32 mg/dl estratifica, de entrada, un grupo de bajo riesgo, mientras que un BUN ≥ 32 mg/dl, presión sistólica < 97 mm Hg y creatinina ≥ 1,75 mg/dl uno de alto riesgo. Aunque está claro que el modelo solo clasifica el riesgo de muerte intrahospitalaria, puede convertirse en una herramienta útil para que el clínico determine la necesidad de monitorización invasiva o no invasiva, seguimiento clínico y paraclínico y estrategias terapéuticas.
Limitaciones
Este estudio de cohorte fue hecho en un solo centro hospitalario, de modo que puede haber sesgo de referencia. El tamaño de la muestra es pequeño comparado con los grandes registros de falla cardiaca; sin embargo, es suficiente para el número de variables predictoras analizadas en ambos modelos. El análisis retrospectivo de los datos puede incluir sesgos de información, aunque la vinculación de la mayoría de ellos al programa de clínica de falla cardiaca, la elaboración de una historia estructurada y el seguimiento estricto hicieron que las pérdidas fueran mínimas y la calidad del dato alta.
Los biomarcadores cardiacos conocidos por su valor pronóstico no fueron evaluados en este estudio de cohorte debido a la baja frecuencia con la que se realiza al ingreso de los pacientes con falla cardiaca, dado que están indicados en pacientes con dudas diagnósticas según las guías de práctica clínica y no se emplean de forma rutinaria35.
Conclusión
El análisis mediante el modelo de árbol de regresión y clasificación (CART) permite catalogar en forma temprana la probabilidad de muerte por un árbol de riesgo que incluye el BUN ≥ 32,5 mg/dl, presión sistólica < 97 mm Hg y los niveles de creatinina ≥ 1,75 mg/dl. La identificación de los pacientes con mayor riesgo de muerte intrahospitalaria puede orientar la intervención y monitorización más agresiva en este grupo de pacientes.