Introducción
La prevalencia de la hipertensión arterial (HTA) en el mundo se asemeja a la de los grandes centros urbanos de América Latina1 y el Caribe, en los cuales el número de individuos con HTA continúa escalando desmesuradamente, convirtiéndose en un problema de salud pública2. Esta epidemia es silenciosa por su presentación asintomática y se combina con el desconocimiento de los factores de riesgo asociados hasta que se manifiesta tardíamente como una emergencia o urgencia hipertensiva, o como daño orgánico mediado por hipertensión3.
Recientemente se realizó la actualización de las diferentes guías clínicas basadas en la evidencia para la prevención, el diagnóstico, el tratamiento y el control de la HTA de países desarrollados, tales como los Estados Unidos de Norteamérica4, Europa5, el Reino Unido6, Canadá7 y Japón8. En las guías de práctica clínica propuestas por la Sociedad Internacional de Hipertensión (ISH) en el año 2020 se planteó una estrategia para sobreponerse a las limitaciones que representa la falta de recursos físicos y humanos, que impiden disminuir la prevalencia de la HTA en los países de bajos ingresos. En esta estrategia de «armonización» se contempla que la falta de personal entrenado para el diagnóstico de HTA, la falta de servicios públicos en hospitales rurales, el acceso a elementos básicos para la detección de HTA, y la falta de acceso a tratamientos farmacológicos económicos y de alta calidad, no pueden ser condicionales en el propósito de alcanzar el diagnóstico, el manejo y el control óptimo de la HTA9. Sin embargo, la falta de infraestructura diagnóstica no es el único obstáculo para el éxito de la implementación de las guías de manejo clínico y de las estrategias para disminuir la prevalencia de la HTA; también se considera que gran parte del problema surge por el desconocimiento de los potenciales factores asociados a la prevalencia del diagnóstico, el tratamiento y el control de la HTA, los cuales son propios de cada población10.
La HTA continúa siendo una de las principales causas de morbilidad y mortalidad en todo el mundo11. Asimismo, su incidencia en los países desarrollados y en vías de desarrollo indica que las estrategias para superar las limitaciones de recursos físicos y de personal entrenado para el diagnóstico de HTA son cruciales para cerrar la brecha existente12. Se estimó que 349 millones de individuos habían sido diagnosticados con HTA en países desarrollados, mientras que en países en vías de desarrollo 1.04 billones padecían esta enfermedad hasta el año 201013. Por un lado, la marcada diferencia en la incidencia de HTA se encuentran principalmente asociada al desconocimiento sobre la gravedad de esta condición crónica, sumado a la baja prevalencia de tratamiento y control de la HTA12. Por otro lado, se plantea en esta revisión crítica de la literatura que gran parte del desafío en los países en vías de desarrollo consiste en evaluar la escasa evidencia epidemiológica de base poblacional para realizar recomendaciones que se adapten a los recursos humanos y la infraestructura disponibles en las diferentes regiones de Colombia y de Santander. Para este propósito se presenta evidencia recientemente publicada sobre el contexto epidemiológico de la HTA en los ámbitos global, nacional y local. Además, se realiza una breve revisión sobre las recomendaciones de las guías de práctica clínica propuestas por la ISH en el año 2020.
Comportamiento epidemiológico de la hipertensión arterial en el mundo
La Organización Mundial de la Salud estima que la prevalencia de la HTA se ha incrementado en un 52.57% desde 1975 hasta 201512. En el año 2015 se reportó que la prevalencia general fue del 30-45% en Europa, y de la misma manera se estimó que en individuos de más de 60 años dicha prevalencia se ha duplicado14. A pesar de implementar numerosas iniciativas por mejorar el manejo y el control de la HTA, el incremento de la tasa de HTA se refleja directamente en la morbilidad y la mortalidad asociadas a las enfermedades cardiovasculares (ECV)12,13. Sin embargo, la tasa de mortalidad asociada a la HTA se encuentra más pronunciada en los países en vías de desarrollo, mientras que la tasa de morbilidad asociada es mayor en los países desarrollados13. En principio, esto se podría explicar porque la pirámide poblacional en los países desarrollados se ha invertido, y por lo tanto no solo ha cambiado la distribución en cuanto al sexo y la edad, sino que también han aumentado la longevidad y la prevalencia de comorbilidad asociada a la HTA15. Sumado a esto, la industrialización y la masificación de la producción han facilitado el acceso a alimentos enriquecidos en azúcares y grasas, el consumo en porciones exageradas que promueve la obesidad, y horarios laborales que llevan a adoptar estilos de vida sedentarios, los cuales son factores de riesgo determinantes para el desarrollo de HTA13.
La HTA es el principal factor de riesgo asociado a ECV y a la presentación de accidentes cerebrovasculares, que afectan al 20-40% de los adultos en los países en vías de desarrollo16. Esto significa que el aumento en la prevalencia de HTA tiene un impacto directo en la morbimortalidad por ECV, independientemente de las discrepancias socioeconómicas entre los países desarrollados y en vías de desarrollo12. Adicionalmente, la HTA representa un 6.6% de discapacidad ajustada por años de vida por ECV, sobrepasando al riesgo dado por una dieta desbalanceada o por el índice de masa corporal elevado17. Sin embargo, estas estadísticas solo reflejan parte del problema, puesto que hasta ese momento no se habían realizado estudios que contemplaran también las características de la población procedente de áreas rurales. Por lo general, en los individuos de áreas rurales se encuentra una mayor prevalencia de HTA en comparación con los individuos procedentes de centros urbanos, porque se concentran en áreas remotas de difícil acceso a los servicios de salud y educación. Sumado a estas circunstancias desfavorables, el ciclo se perpetúa por el desconocimiento de la importancia del tratamiento y del control de la HTA18.
En el año 2019, un metaanálisis comparó el nivel de conocimiento de pacientes con diagnóstico de HTA, tratamiento y control durante 40 años (1976-2017) en 12 países desarrollados: Australia, Canadá, Finlandia, Alemania, Irlanda, Italia, Japón, Nueva Zelanda, Corea del Sur, España, el Reino Unido y los Estados Unidos de América. El diagnóstico de HTA fue definido por la presentación de una presión arterial sistólica (PAS) ≥ 140 mmHg y una presión arterial diastólica (PAD) ≥ 90 mmHg, o por recibir algún tratamiento antihipertensivo. Además, se definió que el control de HTA significaba mantener unos valores de presión arterial por debajo de 140/90 mmHg15. Desde 1980 hasta principios de la década de 1990, la tasa de tratamiento fue del 40%, mientras que la tasa de control fue inferior al 25% en la mayoría de los países previamente mencionados acorde a los diferentes grupos etáreos y por sexo15. Después de mediados del año 2000, la tasa de cobertura de tratamiento antihipertensivo y el nivel de conocimiento sobre la enfermedad mejoraron significativamente, entre el 40% y el 80%, manteniéndose así desde entonces15. En algunos países, como el Reino Unido, Canadá y Japón, se ha observado que la tasa de tratamiento y conocimiento de la HTA ha disminuido, principalmente en las mujeres, en los últimos 5 años15. En la última década, la prevalencia de la HTA en los países desarrollados sugiere una tendencia general hacia el aplanamiento de la curva. Esto se debe a la implementación de programas de manejo de la HTA de alta calidad que permitieron esclarecer que el 20% de las fallas en el diagnóstico y el tratamiento de la HTA se asocian con niveles de control de HTA subóptimos, inclusive en individuos diagnosticados con HTA de grado 215. Adicionalmente, este estudio sugiere que el uso de dispositivos automatizados puede disminuir el sesgo de observación frente a la medición manual con esfigmomanómetro19. Otro factor asociado a mejores tasas de diagnóstico y tratamiento de la HTA fue la implementación de puntos de corte cada vez menores para el diagnóstico y el inicio del tratamiento, acorde con las guías de práctica clínica simplificadas15. En cuanto al tratamiento farmacológico de la HTA, los inhibidores enzima convertidora de la angiotensina (IECA) y los bloqueadores de los canales de calcio han demostrado mejores tasas de tolerabilidad y eficacia comparados con otros medicamentos antihipertensivos, como los diuréticos20. Finalmente, se encontró que establecer dosis fijas en terapias combinadas mejora tanto la adherencia al tratamiento como el control de la HTA21.
Comportamiento epidemiológico de la hipertensión arterial en América Latina y el Caribe
La Organización Panamericana de la Salud propuso un enfoque estratégico para alcanzar una tasa del 35% de control de la HTA para el año 2019 en América Latina2, dado que la HTA no controlada se asocia a la presentación de complicaciones tales como angina de pecho22, infarto agudo de miocardio23, insuficiencia cardiaca congestiva24, accidentes cerebrovasculares25 y enfermedad renal crónica (ERC)26. El objetivo de esta iniciativa es incrementar la tasa de tratamiento y mejorar el control de la HTA en la población adulta en los próximos 10 años, lo cual prospectivamente reduciría la mortalidad ocasionada por ECV2.
En América Latina y el Caribe, el estudio CARMELA1, un estudio colaborativo sobre riesgo cardiovascular realizado en siete ciudades capitales (Barquisimeto, Bogotá, Buenos Aires, Lima, Ciudad de México, Quito y Santiago de Chile), reportó que la prevalencia general de HTA en centros urbanos fue del 18% (9-29%), la prevalencia del nivel de conocimiento de enfermedad fue del 24-47% y el control fue del 12-41% en una muestra poblacional de 11,550 participantes en el año 20031. Dicho estudio presentó dos falencias en su diseño, puesto que, primero, no incluyó información sobre centros rurales, y segundo, en la recolección de información se incluyeron autorreportes que contradecían información del mismo país reportada previamente27. Esto demuestra la necesidad de evaluar la calidad de la información obtenida por dichos estudios epidemiológicos, puesto que es crucial para el desarrollo de estrategias regionales factibles dentro de las limitaciones del sistema de salud de cada país18. Otro estudio realizado en América del Sur, que incluyó participantes de centros tanto rurales como urbanos de Argentina (33.5%), Brasil (16.7%), Chile (15.1%), Colombia (22.3%), Perú (8.3%) y Uruguay (4.1%), reportó que la prevalencia de HTA fue del 44% (52.5% en Brasil y 17.7% en Perú) y que la prevalencia de conocimiento de la enfermedad fue del 58.9% (64.7% en Brasil y 52% en Colombia). Entre todos los participantes se calculó que el 53.3% estaban recibiendo tratamiento antihipertensivo, mientras que la variación en el control de la presión arterial osciló entre un 20.1% y un 37.6% en aquellos que estaban recibiendo tratamiento18. Este estudio halló que los pacientes de edad avanzada y las mujeres muestran un mejor nivel de conocimiento de la enfermedad (p < 0.001) y, por lo tanto, mejores tasas de control de la HTA y de tratamiento en comparación con los participantes de sexo masculino y más jóvenes18. Asimismo, se reportó una diferencia significativa de acuerdo con el lugar de procedencia, dependiendo de si era zona rural o urbana. Los participantes del área urbana tenían un nivel de conocimiento significativamente mayor (p < 0.001) y mejores tasas de tratamiento (p = 0.024) y control de la HTA que aquellos procedentes de zonas rurales. Estas diferencias se ven también reflejadas en los participantes con un alto nivel educativo, quienes presentan mejores tasas de control de la HTA (21.4%) en comparación con los de medio (18.7%; p = 0.023) o bajo nivel educativo (19%; p = 0.018)18. Finalmente, los tratamientos farmacológicos comúnmente utilizados fueron IECA y los antagonistas selectivos del receptor de la angiotensina II (ARA-II) (69.7%), seguidos por los diuréticos (30.5%). De estos, se encontró que 400 participantes presentaban una presión arterial subóptima o pobre control, a pesar del uso de tres o más medicamentos18. En el año 2019, otro estudio que incluyó solo Argentina, Brasil, Chile y Colombia reportó que la prevalencia de HTA en los adultos mayores de 35 años fue del 41%, de los cuales el 46.5% tenían conocimiento de su enfermedad, y de aquellos que son conscientes, el 87.9% estaban recibiendo tratamiento farmacológico, pero solo el 32.5% se encontraban dentro de los rangos óptimos de control de la presión arterial28.
Comportamiento epidemiológico de la hipertensión arterial en Colombia y Santander
En Colombia se podría considerar que la inequidad, la pobreza y el analfabetismo son las principales barreras para adoptar iniciativas formuladas por los países desarrollados para la generación y la implementación de programas de salud que se adapten a las condiciones actuales del sistema de salud y las características socioeconómicas y sociodemográficas de la población29, como se ha demostrado en África, donde menos del 25% de los países tienen guías de manejo para la HTA30. En general, se ha observado un aumento en la prevalencia y la incidencia de la HTA en los últimos 50 años en Colombia, según el informe más reciente sobre la "Situación de la enfermedad renal crónica, la hipertensión arterial, y la diabetes mellitus en Colombia, 2018". En el año 2018 se registró un aumento en la prevalencia de la HTA en individuos de 50 a 75 años del 61.9%. La incidencia varió acorde al sexo: del 61.7% en las mujeres y del 38.2% en los hombres31. La tasa de prevalencia de HTA más altas se registraron en los departamentos de Bolívar, Atlántico y Antioquia, mientras que los centros urbanos de mayor prevalencia corresponden a Cartagena, Barranquilla, Valledupar y Sincelejo, en los que se reportó una prevalencia ajustada de 9.4 casos por cada 100 habitantes31.
En el departamento de Santander, diversos estudios han mostrado una tendencia hacia un incremento de la prevalencia de HTA y de los factores de riesgo socioeconómicos y sociodemográficos asociados32. En el año 2001 se publicó un estudio que investigó los factores de riesgo asociados con la prevalencia de la HTA utilizando una muestra aleatoria de 356 adultos mayores de 20 años residentes de Bucaramanga. En este estudio se encontró que la PAS y la PAD fueron significativamente mayores en los hombres que en las mujeres. Además, los individuos con estrato socioeconómico bajo tuvieron una PAS de 6.8 mmHg y una PAD de 9.8 mmHg mayores que las de los individuos del estrato socioeconómico alto. La prevalencia ajustada aumentó con la edad avanzada33. En el año 2006, otro estudio de corte transversal sobre la prevalencia de riesgo cardiovascular realizado en la población de Bucaramanga incluyó un número mayor de participantes entre 15 y 64 años. Este estudio identificó que la prevalencia de HTA en las mujeres era del 9.9%, mientras que en los hombres era del 8.8%. Sin embargo, tras ajustar por el índice de masa corporal se evidenció un mayor riesgo de HTA en los hombres menores de 40 años. Los individuos de 60 a 64 años reportaron una prevalencia del 50% de HTA32. Posteriormente, un estudio de seguimiento en la misma muestra poblacional encontró que la incidencia y la prevalencia de HTA fueron del 17.5% (intervalo de confianza del 95% [IC95%]: 14.1-20.7) y el 20.9% (IC95%: 18.8-23), respectivamente, en el año 200734. Se estableció que disminuir 5-6 mmHg la PA directamente reduce un 20-25% el riesgo de ECV; de la misma manera, el control de la HTA reduce un 30-40% la incidencia de accidentes cerebrovasculares34.
En la cohorte de INEFAC: estudio de Incidencia de Enfermedades Cardiovasculares y sus Factores de Riesgo se encontró que el 84.34% (IC95%: 77.9-89.5; n = 140) de los participantes tomó algún medicamento antihipertensivo, y de estos, el 90% (n = 126) fue en la dosis prescrita. Además, se reportó que el 6.06% no tomaba una dosis y el 1.82% restante no tomaba dos dosis de las formuladas. En cuanto a si tenían dificultad para tomar los medicamentos, se encontró que el 8.57% (IC95%: 4.5-145; n = 12) de los participantes no cumplieron con el tratamiento farmacológico prescrito34.
Desde el contexto mundial hasta el local, la evidencia actual indica que en cada población existen marcadas diferencias entre los factores de riesgo asociados al conocimiento, el diagnóstico, el tratamiento y el control que impactan en la prevalencia HTA (Tabla 1). Por ello, se hace necesario ajustar las medidas propuestas por la estrategia de armonización acorde al escenario epidemiológico de cada población.
Tabla 1 Prevalencia de conocimiento, tratamiento y control de la HTA en el contexto mundial
| Contexto epidemiológico | Prevalencia de HTA | Prevalencia conocimiento | Prevalencia tratamiento | Prevalencia control | Referencia |
|---|---|---|---|---|---|
| Mundial | 30-45% | 80% | 40% | 25% | NCD Risk Factor Collaboration |
| EE.UU. | 28.50% | 80.70% | 72.50% | 50% | Egan et al. |
| Latinoamérica | 9-29% | 24-47% | 20-40% | 12-41% | Schargrodsky et al. |
| Colombia | 37.40% | 52% | 89.70% | 37.20% | Lamelas et al. |
| Santander | 19.5% | 41.9% | 23.9% | Hormiga et al. | |
| Bucaramanga | 9.90% | - | - | - | Ministerio de Protección Social |
Criterios actuales para el diagnóstico de hipertensión arterial
En concordancia entre las diferentes guías de clínicas de HTA previamente mencionadas5,7,12,35, se define HTA cuando la PAS es ≥ 140 mmHg o la PAD es ≥ 90 mmHg en personas mayores de 18 años9. Según las guías de práctica clínica de HTA en Colombia35 se aplica la misma definición para el diagnóstico, y se establecen como puntos de corte una PAS ≥ 130mmHg o una PAD ≥ 80 mmHg para pacientes con ERC o diabetes mellitus tipo 235. También existen categorías para clasificar la HTA de acuerdo con el objetivo terapéutico, la cual define qué individuos con PA normal-alta, es decir, con PAS de 130-139 mmHg o PAD de 85-90 mmHg, podrían beneficiarse inicialmente de cambios en el estilo de vida, y quiénes podrían iniciar tratamiento farmacológico bajo otras indicaciones9.
Previamente, la definición de HTA y su clasificación se ajustaban al Seventh Report of the Joint National Committee on Prevention, Detection, Evaluation, and Treatment of High Blood Pressure, publicado en el año 200336. La HTA se presenta cuando hay un aumento en los valores normales de PAS ≥ 140 mmHg; en individuos mayores de 50 años representa un riesgo mayor que la PAD ≥ 90 mm Hg. Si en principio se tenía 115/75 mmHg, el riesgo de ECV incrementa por cada 20/10 mmHg. El riesgo para individuos normotensos a los 55 años es del 90% para desarrollar HTA en el transcurso de su vida36. Se consideraba que los individuos con prehipertensión definida entre los rangos de PAS 120-139 mmHg o PAD 80-89 mmHg requerían modificaciones del estilo de vida para prevenir el aumento de la presión arterial y disminuir el riesgo de ECV36. Los pacientes con ERC o diabetes mellitus tipo 2 requerían dos o más medicamentos antihipertensivos para alcanzar los puntos de corte óptimos de PAS ≤ 130 mmHg y PAD ≤ 80 mmHg36.
Inicialmente, el 15-30% de los adultos mayores de 60 años presentaban hipertensión sistólica aislada, la cual está causada por el endurecimiento de las arterias principales en la edad avanzada. Las guías de la American Heart Association (AHA) definen la hipertensión sistólica aislada como una PAS de 130 mmHg a cualquier edad4. Esta nueva definición incrementó el número de individuos que permanecían sin tratamiento con alto riesgo de comorbilidad, como infartos isquémicos cerebrales, angina de pecho, ECV, ERC y retinopatías. En la hipertensión sistólica aislada se debe evaluar el riesgo calculado a 10 años de ECV aterosclerótica para definir si se beneficia de tratamiento no farmacológico o de tratamiento con un solo medicamento antihipertensivo (monoterapia)4. En la guía de práctica clínica de hipertensión de la ISH Global (2020), la hipertensión sistólica aislada está definida como una PAS elevada (≥ 140 mmHg) y una PAD baja (< 90 mmHg)9. Para finalizar, se debe mencionar que otros factores influencian la presión arterial, la cual está sujeta a la variación estacional y a los cambios de temperatura37. Se ha reportado una disminución de 5/3 mmHg en verano, lo cual debe ser considerado tanto para el diagnóstico como para el tratamiento de la HTA37.
La guía de práctica clínica de la ISH Global (2020) se refiere a la medición de la presión arterial en el consultorio o la clínica como el parámetro esencial para el diagnóstico y el seguimiento de los individuos que presenten HTA. El cumplimiento de estas recomendaciones es importante porque incrementa la posibilidad de diagnosticar de manera precisa y temprana a individuos asintomáticos (Tabla 2). En la guía de práctica clínica de ECV del American College of Cardiology (ACC) y la AHA4 se recomienda realizar dos o más mediciones, en dos o más visitas del paciente, con el punto de corte de 130-139/80-89 mmHg. En cambio, en la guía de la Sociedad Europea de Cardiología (ESC) y la Sociedad Europea de Hipertensión (ESH)5 se recomienda que la medición de la presión arterial se realice en múltiples mediciones en la consulta antes de determinar el diagnóstico de HTA, siempre y cuando sea factible y económicamente viable, utilizando el punto de corte de 130-139/85-89 mmHg. Por último, en la guía de práctica clínica colombiana para el diagnóstico de HTA se utiliza el punto de corte de 140-130/90-80 mmHg35, mientras que la guía de práctica clínica europea (ESC/ESH) publicada en el año 20185 define la HTA como una PAS ≥ 140 mmHg o una PAD ≥ 90 mmHg, las cuales son equivalentes a una monitorización ambulatoria de la presión arterial (MAPA) ≥ 130/80 mmHg y a una automedida de la presión arterial (AMPA) ≥ 135/85 mmHg. Estos criterios se han ajustado de acuerdo con el promedio de tiempo y forma de medición de la PA en la guía práctica clínica ISH Global (2020), en la cual se recomienda realizar mediciones repetidas en consultorio, domiciliaria o ambulatoria; por lo general se deben realizar dos a tres veces en intervalos de 1-4 semanas (Tabla 2)9.
Tabla 2 Criterios para la HTA, basados en la medición de la presión arterial en el consultorio, ambulatoria y domiciliaria
| Criterios | PAS/PAD (mmHg) | |
|---|---|---|
| En consultorio | ≥ 140 y/o ≥ 90 | |
| Ambulatoria | 24 h promedio | ≥ 130 y/o ≥ 80 |
| Tiempo en el día (o despierto) promedio | ≥ 135 y/o ≥ 85 | |
| Tiempo en la noche (o dormido) promedio | ≥ 120 y/o ≥ 70 | |
| Domiciliaria | ≥ 135 y/o ≥ 85 | |
PAD: presión arterial diastólica; PAS: presión arterial sistólica.
Fuente: Guía Práctica Clínica de Hipertensión ISH Global, año 20209 . Traducida por los autores.
Los criterios de medición de la presión arterial en consultorio, MAPA o AMPA permiten identificar individuos que puedan presentar hipertensión de bata blanca, quienes muestran una presión arterial elevada solo en el consultorio médico, y tienen una presión arterial ambulatoria o domiciliaria dentro de rangos normales. La prevalencia de hipertensión de bata blanca puede ser del 10-30% de los individuos detectados con HTA en el consultorio9. De manera similar, individuos cursando con "hipertensión enmascarada", con riesgo intermedio de ECV, quienes parecen entre normotensos hasta desarrollar HTA sostenida, cuya prevalencia llega a ser del 10-15%9. En ambos casos se recomienda confirmar el diagnóstico mediante mediciones repetidas en el consultorio y fuera del mismo, puesto que se requerirían no solo modificaciones de estilo de vida, sino también tratamiento farmacológico9. Aunque el curso de la HTA suele ser asintomático, se requiere investigar la etiología, es decir, si se trata de HTA primaria (esencial) o secundaria, y además, en el momento del diagnóstico se deben evaluar daños potenciales a diferentes órganos3.
Investigación de los factores de riesgo asociados a hipertensión arterial: historia médica, exploración física, pruebas clínicas y clasificación de riesgo
La historia médica representa una pieza clave en el diagnóstico y en la evaluación de los factores de riesgo asociados a la HTA, según las recomendaciones actuales5,9. En esta se sugiere realizar una valoración de las medidas iniciales de la presión arterial, evaluar antecedentes personales y familiares de riesgo de ECV, aspectos relacionados con el estilo de vida, y signos y síntomas relacionados con enfermedades coexistentes9. Además, se recomienda realizar una exploración física meticulosa que pueda asistir en la confirmación del diagnóstico y la identificación de daño a órgano diana o HTA secundaria. Se deben realizar mediciones de signos vitales, pulso venoso yugular, auscultación de tórax, palpación en miembros inferiores para detección de signo de fóvea (edema periférico), y palpación de pulso radio-femoral. En la evaluación por sistemas se deben evaluar signos de aumento de volumen de los riñones, circunferencia del cuello (> 40 cm se asocia a apnea del sueño), aumento del tamaño de la glándula tiroides, cálculo del índice de masa corporal y relación cintura-cadera9.
Como parte de la historia clínica se debe indagar por el uso de medicamentos y sustancias que incrementan la presión arterial, puesto que existe evidencia de que medicamentos de uso común, como los antinflamatorios no esteroideos (p. ej., el celecoxib), incrementan de 3/1 mmHg la presión arterial; además, existe evidencia de que antagonizan el efecto de los IECA y los ARA-II38. Por su parte, el acetaminofén incrementa el riesgo 1.34 veces si se consume diariamente39. De la misma manera, las píldoras anticonceptivas de alta dosis de estrógeno (> 50 mg y 1-4 mg de progestina) causan un aumento de 6/3 mmHg en la presión arterial40. Otros medicamentos de uso menos frecuente y bajo prescripción médica exclusiva, como los antidepresivos inhibidores selectivos de la recaptación de norepinefrina y serotonina41, elevan la presión arterial 2/1 mmHg, mientras que los antidepresivos tricíclicos pueden incrementar el riesgo 3.19 veces42. Existe evidencia limitada sobre el aumento del riesgo de HTA, ya sea exacerbación o inducción de HTA, por causa de medicamentos como los esteroides, la terapia antirretroviral43, los simpaticomiméticos, la eritropoyetina humana recombinante44, los inhibidores de la calcineurina, los antiangiogénicos y los inhibidores de la cinasa45. Por último, se debe considerar indagar el uso de sustancias recreacionales46 y extractos herbales que han mostrados alterar la presión arterial47.
El panel «esencial» sugerido para pruebas de laboratorio y de ayuda diagnóstica incluye creatinina sérica, estimación de la tasa de filtración glomerular y electrocardiograma de 12 derivaciones para evaluación de patologías con alteración de la conducción cardiaca, tales como fibrilación atrial, hipertrofia ventricular izquierda e infarto agudo de miocardio9. Las demás pruebas de laboratorio se consideran parte de la evaluación «complementaria», la cual se realiza cuando está clínicamente indicado y disponible, como por ejemplo el perfil lipídico y la medición de la glucemia en ayuno9; también se sugiere realizar ecocardiografía ante la sospecha de hipertrofia ventricular izquierda, disfunción sistólica/diastólica, dilatación atrial y coartación aórtica9.
En cuanto a las recomendaciones de ayuda de imagen, estas son compatibles entre las guías americanas, europeas y de la ISH. Se recomienda la realización de ultrasonido de carótidas para detección de placas ateroescleróticas y estenosis; también se recomienda el ultrasonido de riñones. Dentro las pruebas oftalmológicas, con el examen de fondo de ojo se puede determinar la presencia de retinopatías, hemorragias y papiledema. Para finalizar, en la evaluación del sistema nervioso central se debe realizar una tomografía computarizada o una resonancia magnética cerebral para evaluar posibles daños isquémicos o hemorragias debidos a la HTA.
La clasificación de riesgo de la HTA según factores de riesgos adicionales, por causa de daño a órgano diana o enfermedades coexistentes, es parte del diagnóstico de HTA, en especial en caso de antecedentes familiares de ECV9. Previamente, las guías de práctica clínica sugerían que, debido a la estrecha relación entre la HTA y el aumento del riesgo de deterioro cognitivo causado por demencia vascular, ECV, accidentes cerebrovasculares y ERC, asociadas con los diferentes factores de riesgo y grados de HTA, se proponía la clasificación de las fases de HTA acorde on los factores de riesgo y la presencia de comorbilidad5. Si bien esta clasificación asiste en el diagnóstico de HTA, debe ajustarse por el impacto de factores de riesgo conocidos. Recientemente, una versión simplificada fue propuesta por la guía ISH Global (2020), en la cual se eliminó la HTA de grado 3. En conclusión, se enfoca el objetivo terapéutico a reducir el riesgo residual por ECV, modificando el estilo de vida y con manejo farmacológico9.
En términos prácticos, la guía ISH Global (2020) reclasifica el riesgo del paciente ajustando la clasificación de HTA en normal-alta, de grado 1 y de grado 2, por la presencia de uno o dos factores de riesgo, más de tres factores de riesgo o daño de órgano diana, como ERC de grado 3, diabetes mellitus de tipo 2 y ECV. Generalmente, la estimación del riesgo ante la presencia de daño orgánico es considerada trascendental en los pacientes según su edad y su sexo (Fig. 1) (Tabla 3)9. Monitorizar el daño a órgano diana, particularmente con electrocardiograma y ecocardiografía para detección de hipertrofia ventricular izquierda y albuminuria en caso de ERC, puede indicar regresión del daño y determinar si el medicamento antihipertensivo es eficaz. Sin embargo, esta recomendación de monitoreo aún no está suficientemente validada9.
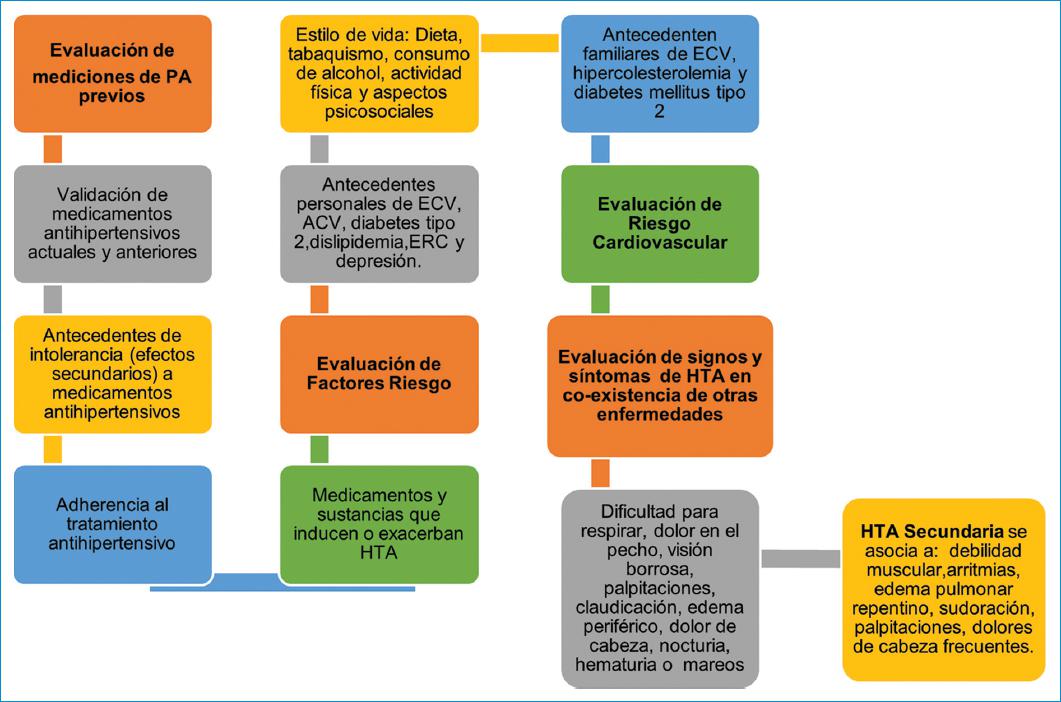
Figura 1 Proceso de evaluación de factores de riesgo asociados a HTA en la historia clínica. Adaptado de: Guía Práctica Clínica de Hipertensión, ISH Global9. Traducido por los autores.
Tabla 3 Clasificación simplificada de la HTA según factores de riesgo adicional, daño a órgano diana mediado por HTA o enfermedades preexistentes
| Otros factores de riesgo, daño a órgano diana mediado por HTA o enfermedades preexistentes | Normal-alta PAS 130-139 mmHg PAD 85-89 mmHg | Grado 1 PAS 140-159 mmHg PAD 90-99 mmHg | Grado 2 PAS ≥ 160 mmHg PAD ≥ 100 mmHg |
|---|---|---|---|
| Sin otro factor de riesgo | Bajo | Bajo | Moderado/alto |
| 1 o 2 factores de riesgo | Bajo | Moderado | Alto |
| ≥ 3 factores de riesgo | Bajo/Moderado | Alto | Alto |
| Daño a órgano diana mediado por HTA, enfermedad renal crónica degrado 3, diabetes mellitus y enfermedad cardiovascular | Alto | Alto | Alto |
PAD: presión arterial diastólica; PAS: presión arterial sistólica.
Fuente: Guía Práctica Clínica de Hipertensión ISH Global, año 20209 . Traducida por los autores.
Características ideales del tratamiento antihipertensivo y factores asociados a la adherencia
El enfoque para disminuir la presión arterial, prevenir la HTA y reducir el riesgo de ECV se basa en el efecto sinérgico de las intervenciones en el estilo de vida y el tratamiento farmacológico9. En cuanto a las recomendaciones para inicio del tratamiento antihipertensivo y de intervenciones del estilo de vida, son compatibles entre las guías americanas4, europeas5 y de la ISH9. En principio, puede considerarse que el cambio en los comportamientos habituales son la primera línea de tratamiento en individuos con clasificación de riesgo bajo, mientras que de la misma forma se puede optimizar el efecto de los medicamentos antihipertensivos en individuos con un riesgo moderado o alto9. El tratamiento farmacológico ideal debe ser oportuno y prescrito en las dosis máximas tolerables de tres o más medicamentos que sean IECA o ARA-II, diurético o bloqueador de los canales de calcio, para alcanzar el control adecuado de la presión arterial. Adicionalmente, cada medicamento tiene indicaciones y contraindicaciones específicas, así como efectos secundarios indeseables que deben ser considerados previo a su formulación9. No obstante, se considera que el desafío en la modificación del estilo de vida y la efectividad del tratamiento antihipertensivo están directamente relacionados con la pobre o nula adherencia al tratamiento48. Se ha reportado pobre o nula adherencia al tratamiento en un 10-80% de los pacientes con HTA, por lo cual se ha postulado como el factor clave asociado a resultados subóptimos en el control de la HTA49. Dentro de los factores de riesgo asociados a la pobre adherencia al tratamiento antihipertensivo se encuentran el tipo y la tolerabilidad del tratamiento, el estatus socioeconómico, el sistema de salud y la comorbilidad, que impidan tener conocimiento sobre el manejo de la enfermedad50.
Las recomendaciones de cambio de estilo de vida que han resultado eficaces son la restricción de la ingesta de sal51, el incremento del consumo de cafeína52, reducir el peso corporal53, incrementar la frecuencia y la intensidad de la actividad física54, disminuir el consumo de alcohol, abandonar el hábito de fumar tabaco55 y realizar una intervención dietaria56.
En mayor detalle, se sugiere que la restricción de la ingesta de sal debe ser equivalente a 4.4 g/día, lo cual produce una disminución de la PAS de 4.18 mmHg (IC95%: -5.18 a -3.18) y de la PAD de 2.06 mmHg (IC95%: -2.67 a -1.45). La reducción de 100 mmol en el sodio urinario medido en 24 horas se asoció con una disminución de la PAS de 5.8 mmHg (2.5-9.2; p= 0.001), ajustado por edad, grupo étnico y grado de presión arterial51. La recomendación actual de consumo de sal es reducir de 9-12 g/día hasta 5-6 g/día57. Sin embargo, en este último estudio, los mayores efectos sobre la presión arterial se observan cuando se reduce la ingesta a 3 g/día51. La intervención dietaría disminuye la PAS 3.7 mmHg (IC95%: -3.85 a -2.30) y la PAD 1.81 mmHg (IC95%: -2.24 a -1.38), lo que significa que el consumo bajo en sodio, alto en potasio y bajo en calorías es una medida efectiva dependiendo de la duración de la intervención y de las características demográficas56.
Contrario a lo previamente establecido, el incremento del consumo de cafeína (por cada taza al día) disminuye el riesgo de HTA un 2% (riesgo relativo: 0.98; IC95%: 0.98-0.99)52. Asimismo, reducir de peso corporal 5.1 kg disminuye la PAS 4.44 mmHg (IC95%: -5.93 a -2.95) y la PAD 3.57 mmHg (IC95%: -1.28 a -0.55). El efecto sobre la PAD fue mayor en los pacientes tratados con antihipertensivos frente a aquellos que no recibían tratamiento: -5.31 mmHg (IC95%: -6.64 a -3.99) vs. -2.91 mmHg (IC95%: -3.66 a -2.16)53.
En cuanto al incremento de la frecuencia y la intensidad de la actividad física, ya sea como entrenamiento de intervalo de alta intensidad o entrenamiento continuo de moderada intensidad, reducen la presión arterial en reposo en condición de HTA preestablecida: 0.38 mmHg con moderada intensidad (IC95%: -3.31 a 2.54; p = 0.74)54. Finalmente, se recomienda disminuir el consumo de alcohol de seis o más copas por día en un 50%, puesto que reduce la PAS 5.5 mmHg (IC95%: -6.70 a -4.30) y la PAD 3.97 mmHg (-4.70 a -3.25)58. Igualmente, se demostró que abandonar el hábito de fumar tabaco reduce la PA central -7.1 ± 1.4 mmHg, frente a aquellos que continúan fumando (1.2 ± 2.7 mmHg; p < 0.01)55.














