Serviços Personalizados
Journal
Artigo
Indicadores
-
 Citado por SciELO
Citado por SciELO -
 Acessos
Acessos
Links relacionados
-
 Citado por Google
Citado por Google -
 Similares em
SciELO
Similares em
SciELO -
 Similares em Google
Similares em Google
Compartilhar
Semestre Económico
versão impressa ISSN 0120-6346versão On-line ISSN 2248-4345
Semest. Econ. v.11 n.21 Medellín jan./ju. 2008
Reforma del sistema de salud en Colombia: focalización del gasto público social en salud*
Health system reformation in Colombia: focus of social public expense in health
Armando Antonio Gil Ospina**
** Economista, Universidad Libre, Pereira, Colombia; Especialista en Política Económica, Universidad de Antioquia, Medellín, Colombia; especialista en Pedagogía y Desarrollo Humano, Universidad Católica Popular de Risaralda, Armenia, Colombia y magíster en Educación, CINDE, Manizales, Colombia. Docente e investigador Asociado, Universidad Católica Popular de Risaralda, Pereira, Colombia. Integrante Grupo de Investigación “Crecimiento Económico y Desarrollo”, Clasificado en Nivel A en COLCIENCIAS. Líder de la línea de investigación Economía de la Salud.
Resumen
Este artículo tiene como fin realizar una aproximación teórico-conceptual al tema de la focalización del gasto público en salud en Colombia que permita luego formular una pregunta de investigación en el campo de la economía de la Salud. El gobierno colombiano, a través de la ley 100 de 1993, reformó el sistema de salud, orientado por los valores de la eficiencia, la equidad, la cobertura universal y la calidad en la prestación de los servicios de salud a la población. Después de precisar el espíritu y los aspectos legales de la reforma, se hace una revisión conceptual en torno a la focalización y los efectos que sobre el ingreso real producen los subsidios a la demanda, por la vía de las transferencias. Es de indicar que a partir de los antecedentes revisados, aún no se alcanzan satisfactoriamente los objetivos del gasto público social en salud.
Palabras clave
Sistema de Protección Social, regulación en salud, equidad en salud, subsidio a la demanda en salud, gasto público social en salud. Clasificación JEL: H51, I18, K32, H23.
Contenido Introducción. 1. Fundamentos teóricos. 2. El gasto en salud y los subsidios a la demanda. 3. Evidencias de la relación entre el gasto en salud y los niveles de ingreso. 4. Organización del sistema de seguridad social en salud en Colombia. 5. Estrategias de asignación de recursos en el sector salud en Colombia. 6. Conclusiones. Bibliografía.
Abstract
Main purpose of this article is to carry out a theoretical-conceptual approach to focusing of public expense in health in Colombia and which then allow stating a research question in the field of health economics. Pursuant to Law 100, 1993, Colombian government made a health system reform based on values such as efficiency, equity, total coverage, and health service quality for the whole population. After clarifying the spirit and legal aspects of such a reform, a conceptual review is made around focus and effects on real income from subsidies to demand, through transferences. It should be noted that from reviewed background, objectives of social public expense in health have not been satisfactorily reached yet.
Keywords
Social Protection System, regulation and law in health, health equity, allowance demand health, public expenditure social health. JEL Classification: H51, I18, K32, H23.
INTRODUCCIÓN
En el transcurso del tiempo, las diferentes organizaciones sociopolíticas han cambiado las formas de intervención y regulación sobre el bienestar de sus poblaciones motivadas por distintas posturas ideológicas y concepciones éticas; de hecho, son múltiples las praxis, impactos y resultados alcanzados, más o menos eficientes y equitativos. Desde é pocas inmemoriales, fueron los menesterosos y pordioseros quienes recibieron los beneficios de particulares acaudalados de buena voluntad, organizaciones ex profesas e instituciones como la Iglesia; tal responsabilidad social respondía más a un acto de caridad desde un pensamiento moral y cristiano. Por ejemplo, Cáritas, organización no gubernamental de carácter internacional fundada por el papa Pío XII en 1950 y cuya finalidad era canalizar las obras de beneficencia que la Iglesia Católica destinaba a los grupos más necesitados de la sociedad, continúa realizando obras a favor de los más necesitados, lo cual describen Salazar y Henao (2006, p. 1) de la siguiente forma:
El director de los Servicios Generales de Cáritas Española recalcó el compromiso que desde España se viene prestando desde el año 1982 con la realidad social de Colombia en una línea prioritaria: la ayuda humanitaria a las poblaciones vulnerables. La acción de Cáritas Española se ha concentrado en zonas como el Urabá antioqueño y chocoano, el Magdalena Medio, el Catatumbo colombiano, el Meta y el Huila. En el marco de este proceso de acompañamiento integral, Cáritas Española atendió durante el año 2005 a unas 3.200 personas de diez municipios de los departamentos anteriormente mencionados. La cantidad aproximada anual que Cáritas Española invierte en planes de ayuda y acompañamiento en Colombia es de 1 millón de euros.
Con el advenimiento del capitalismo y la expansión del mercado que produjo la división social del trabajo, la especialización de la producción y la pauperización de los trabajadores y campesinos, esta obligación empezó a transferirse a la nueva institución del Estado Nacional. Primero, como protección de los más necesitados, pasando por los asalariados y luego a la inmensa mayoría de la población. Hoy en día, la protección la reciben también otras capas sociales en circunstancias coyunturales desfavorables e, incluso, se legisla para proteger el gran capital y su acumulación.
Lo anterior también ha significado cambios sustanciales en las funciones del Estado y algunas organizaciones ciudadanas, así como en los medios para satisfacer las necesidades sociales, las que también han venido modificándose en el transcurso del tiempo. Silva (2005, p. 11) lo expresa de la siguiente forma:
... en el siglo 19 la atención a los enfermos –no existía el concepto moderno de ciudadano o cultura de la salud– se consideraba obligación de asociaciones caritativas y no del Estado, o la disposición de vivienda digna o el disfrute de tiempo para la recreación recuperadora; sólo hasta hace muy poco se consideran necesidades sociales que deben garantizarse de alguna manera.
La historia de los últimos decenios del siglo XIX y el siglo XX da buena cuenta del pensamiento reformista en materia social como respuesta a las consecuencias socioeconómicas generadas a partir de la Revolución Industrial y la economía liberal, por ejemplo, el alemán Otto Von Bismarck (1883) considerado uno de los pioneros en la legislación sobre la seguridad social (aunque no estuvo inspirado por un interés socialista), así como los británicos Mill (1863), W. H. Beveridge (1942) y R. Titmuss (1974), constructores intelectuales del llamado Estado de Bienestar (Gil, 2005).
Con el Estado de Bienestar el gobierno emprende y ejecuta políticas sociales orientadas a proveer y garantizar el “bienestar” de los ciudadanos en el amplio marco de la seguridad social: salud, educación, saneamiento ambiental, oportunidades laborales, derechos civiles, entre otros. Es de precisar que de acuerdo con los intereses partidistas y políticos del respectivo gobierno, los alcances del bienestar por la vía de la política social alcanzarán menor o mayor efectividad, trátese de tendencias gubernamentales más conservadoras y asistencialistas o tendencias más socialdemócratas y estructurales (Chamberlin, 1933, p. 47).
Existen diferentes significados de política social. Una acepción busca modificar la situación real de las personas, cuando carecen de vinculación al sistema económico y social o cuando ésta es precaria (informalidad), por medio de la focalización de la exclusión y la desigualdad. Dentro de esa concepción, el propósito central está en la búsqueda de una sociedad equitativa y sin pobreza en el marco de un proyecto político de consolidación y profundización de la democracia; en tanto que otra, más desde una perspectiva economicista y circunstancial, propende por combatir la pobreza y la desigualdad a través de pequeños ajustes, de remedios aislados, de ejercicio público del sentimiento privado de la piedad y la conmiseración (Gil, 2005).
En el marco de esa política social, Colombia hace importantes esfuerzos para menguar los niveles de pobreza y desigualdad del ingreso; sin embargo, tanto las estadísticas como la cruda realidad evidencian avances poco significativos en ese propósito. Este hecho se ve agravado desde una perspectiva regional y local, pues, en muchos “territorios nacionales” existe escasa presencia del Estado, el gobierno y la modernización, así como una extrañeza de historia y cultura nacional. Tal situación también es común en regiones y municipalidades más “céntricas” y cercanas al crecimiento y desarrollo económico del país, donde los altos niveles de pobreza, desigualdad del ingreso, inequidad y exclusión forman parte de la cotidianidad.
Por lo anterior y en atención a los retos que en materia de política social en salud viene afrontando el país desde los años noventa a través de instrumentos, medidas y disposiciones legales propios de un nuevo pensamiento social y político (Estado social de derecho), el presente artículo aporta algunos de los conceptos, categorías y normas clave derivados de la ley 100 de 1993, así como parte del estatuto teórico que sirve de soporte y orientación para su interpretación práctica.
Es así como en este contexto de políticas de compensación concedidas por el Estado a los grupos que presentan escasez de ingresos para demandar servicios de salud es posible esperar avances en materia de cobertura, equidad, eficiencia y efectividad del sistema de seguridad social.
En síntesis, las siguientes líneas de análisis están dedicadas a elaborar un texto con algunos antecedentes y metodologías -estudios y trabajos investigativos- realizados en el campo de la economía de la salud, así como en buena medida, los desarrollos propios de la teoría económica en tal terreno -análisis de categorías como: focalización en salud, equidad, gasto público social en salud y subsidios a la demanda.
1. FUNDAMENTOS TEÓRICOS
En la década de los setenta, algunos organismos internacionales exhibían un pensamiento pesimista en torno al rol del gasto público y los servicios sociales provistos por el Estado para mejorar la distribución del ingreso y las condiciones de vida de los más pobres de la región latinoamericana. El Banco Mundial (1990, p. 90), por ejemplo, indica que “el gasto adicional en servicios sociales en general no ayudará automáticamente a los pobres”. Desde este punto de vista, la política social efectiva no será fundamentalmente aumentar el gasto social sino dirigirlo adecuadamente, por lo cual no habría conflicto en este terreno entre políticas de ajuste – que llaman a reducir el gasto público– y políticas de lucha contra la pobreza.
La pobreza es el problema central que certifica la inequidad e injusticia de las sociedades divididas en clases sociales, problema especialmente común en la Modernidad. Los distintos Estados y sus gobiernos en cada momento histórico han creado políticas, diseñado instrumentos y aplicado cursos de acción, con mayor o menor efectividad, a favor de la población pobre y vulnerable. Según Francke (1998, p. 6):
La visión pesimista respecto del acceso de los pobres a los servicios públicos, ha llevado al desarrollo de una fuerte tendencia, a nivel internacional, a poner más énfasis en la ‘focalización’ del gasto social. Por focalización se entiende la acción destinada a orientar los programas sociales hacia los más pobres, restringiendo el acceso de los no pobres o haciendo que ellos paguen el costo de los mismos. Ello puede apreciarse, por ejemplo, en el Informe del Banco Mundial (1992) para orientar sus políticas en relación con la pobreza.
En efecto, a lo largo de los últimos decenios es corriente observar la proliferación de estudios, conceptualizaciones, metodologías y criterios que se definen y concretan en los planes de desarrollo, programas y proyectos específicos para morigerar o erradicar la pobreza. En este contexto aparece la focalización como una de las diversas formas de solución a ese fenómeno social.
Según Holgado y Tamayo (2002, p. 1015), la problemática de la pobreza se manifiesta cuando “algunos miembros de la sociedad no tienen las oportunidades de disfrutar de una vida digna con niveles adecuados de salud, nutrición, esperanza de vida y educación”, algo relacionado de forma directa con la capacidad de un individuo para satisfacer cierto nivel de consumo que le proporcione lo básico para subsistir. En este sentido, el ingreso personal permite realizar un análisis indirecto de la pobreza. Es por ello que la focalización (well targeted transfers) es una de las herramientas clave para mejorar la asignación de los recursos,de tal forma que éstos lleguen a los segmentos de la población que tradicionalmente han estado más alejados de los programas sociales y, por tanto, con mayores carencias de los bienes y servicios básicos para su subsistencia. Si la focalización no se hace de la forma adecuada, la inversión social no cumple con los propósitos y fines para los cuales está destinada: puede llegarles a estratos socioeconómicos con las necesidades básicas resueltas.
Por tanto, el gobierno debe, en primera instancia, conocer los grados de incidencia e intensidad de la pobreza de tal forma que se generen las condiciones para incrementar los activos y el equipamiento de los pobres. La focalización concebida de esta forma es imprescindible para mejorar la eficiencia de la aplicación de los gastos y programas sociales.
Sen (2003, p. 56) manifiesta que el término targeting (“focalización”) concebida como una política para la erradicación de la pobreza se basa en una analogía: un blanco (target en inglés) es algo a lo que se dispara. Pero quizá la analogía no sea del todo apropiada. El problema grave radica en algo más, a saber: la analogía de lo “focalizado” no comunica en absoluto la idea de que el receptor sea una persona activa, opera por cuenta propia, actúa y hace cosas. La imagen transmitida es la de un receptor pasivo, más que la de un agente activo. Ver los “objetos focalizados” como pacientes y no como agentes puede menoscabar el propósito de erradicar la pobreza de muy diversas maneras. Las personas a quienes se dirigen dichas políticas pueden ser, en efecto, agentes muy activos, y no lánguidos receptores en espera de una limosna. No considerar que sean individuos que piensan, eligen, actúan y responden es no tomar en cuenta algo realmente crucial para el propósito en su conjunto. El enfoque de la denominada “focalización” tiene con frecuencia este rasgo sustancial de considerar de manera pasiva a los beneficiarios, lo que puede dar lugar a distorsiones importantes en la asignación de recursos.
Sen (2003) muestra que las personas aprenden y, según sean sus expectativas frente a los resultados del programa, distorsionan la información. Los incentivos que genera la focalización dependen de los niveles socioeconómicos de las familias. Hace hincapié en algunos inconvenientes que, se presentan en los programas focalizados: i) la distorsión de información, ii) la presencia de incentivos para informar mal, iii) la estigmatización, iv) el irrespeto a la privacidad.
Como dice Max Neef (1986)1, lo importante es transformar la visión “parásita” que se tiene de los sujetos y asegurar que los esfuerzos estén enfocados al reconocimiento del valor de la persona. Plantea a la visión de la persona individual y de los colectivos en los siguientes términos:
En cuanto a las necesidades, pueden ser vistas por la persona o el grupo como una carencia o como una posibilidad. Será una carencia en la medida en que la persona o el colectivo en el cual se desarrolla, se limiten a lamentar “su desgracia” y la imposibilidad de otros (personas, organizaciones, Estado) para atenderlos en esta “necesidad”; y será una posibilidad en cuanto la persona o el grupo disponga de todos los mecanismos que se encuentren a su alcance (incluyendo el apoyo de otros) para superarla. Además, tales necesidades deben ser consideradas de acuerdo al nivel de apropiación que la persona o el grupo al cual se refiere, tienen de ella. Las necesidades, desde esta perspectiva, pueden ser consideradas en tres niveles: a) no sentidas, b) sentidas y no expresadas y c) sentidas y expresadas.
Las necesidades sentidas y expresadas se refieren a aquellas dificultades de la persona o la comunidad que no solamente han sido identificadas, sino que han sido asumidas como tales y se han puesto en manos no sólo de las posibilidades personales o del grupo sobre el cual está incidiendo (posibilidades émicas), sino de otros agentes que desde afuera ofrezcan alternativas para su superación, sin querer esto decir que el destino de esta persona o grupo quede únicamente en las manos de otros, sino que estos “otros” se convierten en facilitadores del proyecto personal o comunitario.
Por su parte, la organización Aprodeh-Cedal (1995)2, desde un punto de vista más conceptual, indica que distintos organismos defensores de los derechos humanos han impugnado las propuestas de focalización bajo la consideración de que generan una suerte de discriminación y otorgan el servicio como una “ayuda” antes que como el reconocimiento de un derecho.
En este sentido Van de Wall y Nead (1995, 9)3 argumentan que la disyuntiva entre focalizar o no focalizar está mal planteada, “...el problema real no es si se debe focalizar o no, sino mejorar los sistemas para que la focalización se haga al menor costo con el mayor beneficio social posible”. La focalización no es la política social, es un instrumento a su servicio. La focalización se desvirtúa cuando se pretende que sustituya los programas de cobertura universal. No hay un sólo camino. Sería erróneo pretender que los subsidios a la demanda (focalización) desplazaran a los subsidios a la oferta (programas universales).
De todos modos, el punto teórico a favor de la focalización en la política de lucha contra la pobreza es muy claro: mientras más certero sea un subsidio en llegar a los pobres, menos serán el desperdicio y el costo para alcanzar el objetivo deseado. Se trata del costo-efectividad de garantizar la provisión de un determinado beneficio. O, visto desde otra perspectiva, se trata de maximizar los beneficios de la erradicación de la pobreza a partir de cierto volumen de costos. Si el propósito de una política contra la pobreza es reducirla de una manera eficaz, entonces, desde esta perspectiva, es razonable procurar que los subsidios lleguen a los pobres y solamente a ellos. En todo caso, la focalización de los subsidios públicos en salud busca preservar o mejorar la equidad en salud.
Más allá de insistir en ver la pobreza en el espacio del ingreso, se ha optado, para este estudio, por el enfoque del ingreso atendiendo a consideraciones totalmente metodológicas y no necesariamente por el menor grado de complejidad de éste, pues, como bien lo expresa Sen (2003, p. 557): “ciertamente no parece en absoluto claro que sea más sencillo formarse una idea sólida de los ingresos de una persona que observar la morbilidad, la discapacidad, la desnutrición o el analfabetismo...”. Seguramente, trabajos ulteriores deben ser abordados desde la perspectiva más intrínseca de las realizaciones, como sostiene (Sen, 2003, p. 557).
es importante ver a los seres humanos no como meros receptores de ingresos, sino como personas que intentan tener una vida satisfactoria, y considerar la pobreza no sólo en términos de bajos ingresos, sino como la carencia de oportunidades reales para vivir una vida mínimamente adecuada. Aun en los casos en que el ingreso sea un indicador suficientemente bueno de la privación de capacidades, dicha conexión con la perspectiva de las capacidades debe destacarse con toda claridad.
2. EL GASTO EN SALUD Y LOS SUBSIDIOS A LA DEMANDA
Las reformas impulsadas en Colombia y América Latina en el sector de la salud privilegian los subsidios a la demanda (Fresneda, 2003), a la vez que tienen el propósito de aumentar el valor del ingreso real de las familias y mejorar el bienestar del hogar; es decir, la existencia de los subsidios libera recursos que de otro modo tendrían que ser destinados al cubrimiento del gasto o compra de bienes y servicios. En este sentido, los subsidios de los servicios de salud generan un doble efecto: el efecto sustitución y el efecto ingreso.
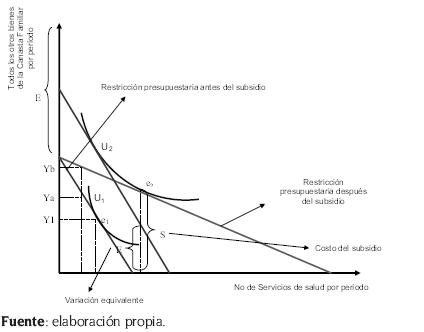
La figura 1 ilustra los efectos que genera un subsidio gubernamental. Cuando el consumidor enfrenta aumentos del precio de un bien o servicio dado, puede comprar un menor número de unidades de ellos; es decir, su restricción presupuestal cambia y lo ubica en una curva de indiferencia menor (próxima al origen), debido al efecto negativo sobre su ingreso (disminución del ingreso real) y la correspondiente disminución en la capacidad de compra. Ahora, si el gobierno compensa dicha pérdida a través de un subsidio transferido, induce al consumidor al nivel inicial de bienestar, pero con una nueva combinación o canasta de bienes, lo que se conoce en la literatura microeconómica como efecto ingreso.
Figura 1. Efectos sustitución e ingreso por la vía compensatoria de los subsidios
En general, los gobiernos de todo el mundo subsidian4 el consumo de diversas mercancías. Por ejemplo, la vivienda y la educación están subsidiadas en muchos países. La salud es subsidiada en Chile, Perú, Colombia y otros más. Dichos subsidios pueden adoptar diversas formas, las cuales reducen el precio relativo del consumo individual de salud. Los economistas suelen utilizar la variación equivalente y otras herramientas de la teoría de la demanda para evaluar el subsidio.
La política de subsidios tiene detractores y defensores. Los detractores sostienen que si el gobierno gasta el mismo monto de dinero en un programa de transferencia directa de ingreso en lugar de un subsidio, el beneficiario estaría mejor porque puede alcanzar una curva de indiferencia más alta. Por consiguiente, se llega a la conclusión de que un programa de subsidio a la salud es ineficiente en este sentido.
Por lo tanto, siempre y cuando las curvas de indiferencia tengan la forma Cobb-Douglas, cualquier subsidio que modifique los precios relativos es ineficiente en el sentido de que el valor para el beneficiario es menor que el costo para el gobierno5.
De manera intuitiva, se puede afirmar que una transferencia directa de ingreso permite al beneficiario gastar el dinero de la manera que le parezca más conveniente. En cambio, un subsidio a la oferta distorsiona la elección del beneficiario al cambiar los precios relativos: induce al beneficiario a comprar “demasiado” de la mercancía subsidiada en relación con lo que habría comprado dados los precios anteriores al subsidio o, por el contrario, destina parte del ingreso aumentado a la compra de otros bienes, relacionados o no. En síntesis, aunque el subsidio a la mercancía hace que el beneficiario esté mejor, su bienestar habría mejorado aún más si hubiese recibido la misma cantidad de dinero como suma global. Katz y Rosen (1991) indican la conveniencia de reemplazar los subsidios a las mercancías por transferencias directas en efectivo, debido a la tendiente ineficiencia que se genera en el ámbito político.
Por su parte, los defensores argumentan el otorgamiento de subsidios en los siguientes términos: puede existir paternalismo, al menos para aquellos subsidios cuyo objetivo son los pobres. Los donantes pueden creer que los pobres no son capaces de tomar decisiones sensatas acerca del gasto, así que se les debe inducir a efectuar compras “buenas” para ellos.
También influyen consideraciones políticas en el diseño de los programas. Los subsidios a las mercancías son políticamente atractivos porque ayudan tanto al beneficiario como al productor de la mercancía subsidiada. Por ejemplo, los subsidios a la vivienda incrementan la demanda de vivienda, lo cual beneficia a las empresas constructoras, a los trabajadores de la construcción y a las instituciones de crédito y ahorro. Estos grupos de intereses particulares apoyan gustosamente a los grupos políticos que favorecen el subsidio.
No obstante, la salud no es un bien común que se puede explicar por los postulados microeconómico neoclásico (los supuestos de la competencia perfecta) y por las reglas del mercado. Los servicios de la salud no están determinados sólo por el precio; no es posible que mediante el proceso walrasiano se alcance el equilibrio del mercado de la salud (óptimo paretiano); los fallos del mercado son atendidos por el Estado por la vía de las transferencias y subsidios. Con relación a la homogeneidad de los bienes, no es posible concebir esta característica para la salud desde el lado de la oferta, ni desde el lado de la demanda. Como bien lo manifiesta Mushkin (1999, p. 95):
Los servicios médicos son servicios personales; el dinero no puede ocultar la transacción. La fría impersonalidad del dinero, parte de todas las transacciones de los negocios, está bastante ausente del intercambio médico, entre quienes prestan los servicios y quienes los reciben. Porque parte de lo que uno compra en servicios médicos es una relación personal.
En la elección racional que hace el consumidor, é ste ordena y elige una canasta de bienes y servicios de acuerdo con sus preferencias y con su nivel de presupuesto. Empero, en esa canasta no se puede tratar la salud como una mercancía corriente la cual se compra o no se compra se sustituye por otro bien, o sencillamente no se consume hoy para consumirse en el futuro. No, la salud se prioriza: “los consumidores no escogen entre servicios de salud y otros bienes y servicios por medio de una simple ponderación racional de elecciones, ya que (tomando como guía los gastos en salud) el consumidor prefiere evitar o remover las circunstancias que limitan su capacidad, usando recursos para mantener y mejorar su salud” (Mushkin, 1999, p. 96).
Con relación a la información de los agentes en el mercado de la salud, se adolece del problema principal-agente6. Las características sui géneris de la salud (bien intangible, por demás) explican el desconocimiento para demandar de manera racional y eficiente el servicio.
Finalmente, tanto en el mercado tradicional de bienes económicos como en el de la salud se presenta el fenómeno de las externalidades, las cuales pueden ser positivas o negativas (economías de escala). En el primer caso, significa que el consumidor recibe un beneficio que se produce de manera indirecta cuando, por ejemplo, demanda medicamentos que combaten un virus: cuando se aplica a un grupo afectado o en potencia una vacuna para atacar una infección contagiosa. En esta situación, tanto la demanda individual como el precio del mercado subvaloran el beneficio marginal y total producido.
Como se observa en los párrafos anteriores, no cabe duda de que existen ciertas características muy particulares en el mercado de la salud que lo distinguen del mercado de la economía neoclásica. Esta aclaración es pertinente para el diseño de políticas públicas en salud, políticas de educación en salud de los consumidores y, sobre todo, para el suministro de los servicios de salud.
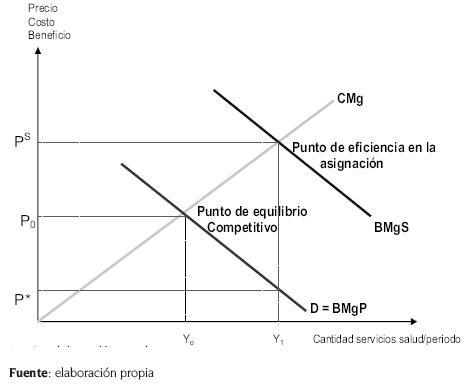
La figura 2 muestra cómo el subsidio a la salud puede aumentar la cantidad de servicios de salud y lograr la eficiencia en la asignación. El costo marginal – CMg– de producir salud se representa con la curva CMg (suponiendo que no existe diferencia entre el costo marginal privado y el costo marginal social). La curva de demanda de salud indica la cantidad de servicios de salud que se demanda a cada precio, cuando la gente tiene la libertad de elegir la cantidad de servicios de salud que quiere recibir y pagar para sí misma. También mide el beneficio marginal privado y el beneficio que obtienen quienes reciben atención médica. Esa curva es D = BMgP. Un mercado competitivo de salud privada genera una producción de Yo a un precio de Po.
El beneficio externo (el beneficio que obtiene la gente distinta de la que recibe la atención médica) da como resultado los beneficios marginales sociales representados por la curva BMgS. La eficiencia en la asignación ocurre cuando el costo marginal es igual al beneficio marginal social. La cantidad de salud que corresponde a esta igualdad es Y1. Proporcionando la cantidad de salud Y1, y haciéndola asequible al precio de Ps , el gobierno puede lograr la eficiencia en la asignación en el sector de la salud subsidiado la diferencia Ps – P0. En este caso, el gobierno alienta a la gente a tomar una cantidad de salud igual a su beneficio marginal social con su costo marginal.
Figura 2. Efecto social de un subsidio sobre la demanda del mercado de la salud.
3. EVIDENCIAS DE LA RELACIÓN ENTRE EL GASTO EN SALUD Y LOS NIVELES DE INGRESO
En los últimos cuatro decenios son muchos los estudios que se han realizado, tanto teóricos como empíricos, para revisar la relación que existe entre el crecimiento económico y el capital humano. A pesar de los avances en la noción de capital salud, existen ciertos inconvenientes a la hora de incluirlo como determinante importante del crecimiento económico.
Esta dificultad la revelan estudios como los de Mushkin (1962) y Grossman (1972)7, donde la salud, al igual que la educación, puede ser considerada como un determinante del capital humano. Ambos autores expresan una doble connotación: la de ser un bien de consumo y un bien de inversión. Grossman (1972) señala que la salud debe tomarse como un factor fundamental en la formación del capital humano. En la construcción de su modelo, el autor explicita claramente la relación de la salud con el crecimiento económico, pero considerando la salud como capital humano. Por esta razón Grossman plantea un modelo en donde la salud puede ser un bien de consumo que entra directamente a la función de utilidad de los individuos y un bien de capital que produce días más saludables.
Por su parte, Carrin y Politi (1999)8 incorporan en sus estudios, evidencias empíricas que dan cuenta de la relación directa entre ingresos y acceso a los servicios de salud; en efecto, comprobaron que los mayores niveles de ingreso incrementan las oportunidades de las familias para mejorar su atención en salud, y de manera consecuente, mejorar su estado de salud.
En Colombia empiezan a ser abundantes los estudios realizados en el terreno de la economía de la salud, algunos iniciados a lo largo del último decenio del siglo XX. Efectivamente, se han incrementado el interés, los discursos y los trabajos teóricos y empíricos acerca de la incidencia o relación recíproca entre el crecimiento económico y las mejoras en el “estado” de salud de la población.
Las diferentes investigaciones sobre salud parten de la teoría económica estándar por las ventajas que ofrece esta estructura sobre otras ciencias sociales y del comportamiento. En coherencia con dicho referente teórico, es mayor el número de estudios de carácter estadístico-descriptivo que se han realizado en el ámbito nacional con relación a algunos de tipo cualitativo, por ejemplo, los que se preguntan por la calidad y equidad del sistema de seguridad social en salud, por la calidad en la prestación del servicio de salud, o por la calidad de la salud de las personas. Un buen ejemplo de ello son los estudios realizados por Esguerra, Acosta y Nigrinis (2001) y Ruiz (2001).
Existe referencia de otros cuatro trabajos que se han hecho recientemente en el país. El primero, realizado por Moreno (2001), tiene como propósito evaluar el objetivo principal del actual Sistema General de Seguridad Social en Salud, que es el cubrimiento total de la población con el sistema, para el año 2001. Con un detallado estudio estadístico, se muestra el número de personas (por nivel de ingresos) que se encuentran afiliadas al sistema. Este análisis se hace con dos instrumentos elaborados por el Departamento Administrativo Nacional de Estadística (DANE): la encuesta de Calidad de Vida –ECV–, y la Encuesta Nacional de Hogares –ENH–.
El segundo estudio, elaborado por Tono (2001), se pregunta si el supuesto fundamental del nuevo sistema era correcto: el ingreso de las personas es el principal determinante del uso de servicios. Por lo tanto, ¿cuál de las políticas tiene mayor probabilidad de mejorar el acceso y la equidad en éste: los subsidios a la oferta o los subsidios a la demanda? Para ello, se formularon las siguientes hipótesis: 1) el uso de servicios médicos aumentaría con la necesidad de servicios médicos (estado de salud); 2) el uso de servicios médicos aumentaría con el ingreso; 3) el uso de servicios médicos aumentaría con la disponibilidad de proveedores; y 4) el efecto del ingreso como predictor del uso de servicios médicos sería mayor que el efecto de la disponibilidad de proveedores después de controlar las características del estado de salud y sociodemográficas.
El tercero es un trabajo llevado a cabo por González, Mina y Rodríguez (2000), que si bien no explicita la salud en su nominación, sí da cuenta de ella de manera detallada. Explicitan el propósito de hallar la elasticidad del gasto y el ingreso de la demanda de educación; sin embargo, el estudio estima, además, la elasticidad de otras variables en las que se destacan la salud, los alimentos y la vivienda.
Se construyeron y estimaron dos tipos de funciones de demanda con el fin de determinar las elasticidades del consumo en dichas variables con respecto al ingreso y al gasto. Las bases teóricas para construir tales funciones de demanda y, en general, una serie de ecuaciones derivadas, se cimientan en los aportes conceptuales de A. Marshall (función de demanda marshalliana) y J. Hicks (función de demanda Hicksiana o compensada).
El cuarto y más reciente estudio fue realizado por Ramírez, Cortés y Gallego (2002), quienes se centraron en hallar los perfiles de gasto de los hogares en salud a partir de las diferencias regionales, socioeconómicas y demográficas. Esta investigación se basa en un enfoque de análisis de varianza que permite identificar grupos poblacionales dentro de un conjunto de datos e identificar las características que explican el comportamiento de los agentes.
Uno de los resultados más relevantes que arrojó esta investigación se puede puntualizar en lo siguiente: las características poblaciones afectan tanto el conjunto de consumo como el conjunto presupuestal de los hogares, lo cual afecta, a la vez, las elecciones y el gasto en bienes y servicios de salud de los hogares.
Además, el análisis de perfiles de gasto en salud permite observar que existen fuertes diferencias regionales con respecto al nivel de gasto, la probabilidad de que un hogar gaste en salud y, lo que es más preocupante, con respecto a la equidad en materia de ingresos. Por otro lado, una simple observación de las diferencias de gasto como porcentaje del ingreso, tomando esto como una medida de equidad en materia de consumo, muestra que el sistema “se ha quedado corto” en materia de equidad.
De otra parte, en los ámbitos regional y local, si bien se han llevado a cabo distintos estudios de temas afines, no se encuentran evidencias empíricas cercanas a la pregunta central del presente estudio. En éste, uno de sus objetivos que se refiere a la medición del grado de elasticidad o sensibilidad de los gastos en salud o compra de servicios de salud de los hogares, ante cambios en sus niveles de ingreso, servirá probablemente como sustento teórico para el diseño de medidas de política local en salud. Así, la asignación de los limitados recursos se podría hacer con mayor eficiencia y equidad.
4. ORGANIZACIÓN DEL SISTEMA DE SEGURIDAD SOCIAL EN SALUD EN COLOMBIA
Con la sanción por parte del Congreso Nacional de la ley 100 de 1993, se crea el Sistema de Seguridad Social Integral, dentro del cual se estructura el Sistema General de Seguridad Social en Salud – SGSSS–. En el Sistema se estipulan dos formas de participación de la población: afiliados y vinculados al sistema. A su vez para los afiliados, se crean dos regímenes: contributivo y subsidiado, perteneciendo al primero, los asalariados e independientes con capacidad de pago, y al subsidiado, la población pobre y vulnerable del país, o sea, las personas sin capacidad de pago para cubrir el monto total de la cotización, las cuales recibirán un subsidio para su afiliación.
Este régimen, que se constituye en una pieza clave de la Reforma del Sistema de Salud, aprobada por la ley 100 de 1993, es un conjunto de normas que rigen la vinculación de los individuos al Sistema, cuando tal vinculación se hace a través del pago de una cotización subsidiada, total o parcialmente, con recursos fiscales o de solidaridad de que trata la presente ley. El propósito es responder a los problemas de inequidad, ineficiencia y mala calidad en la prestación de los servicios de salud. Busca proteger a la población más pobre del país que no cuenta con la capacidad de pago para estar afiliada al régimen contributivo; sin embargo, reciben subvenciones a la oferta, lo cual les permite tener derecho a un plan de atención con una cobertura en los servicios inferior a la del régimen contributivo.
Además, se estableció un sistema de subsidios cruzados mediante el cual los afiliados al régimen contributivo con mayores ingresos aportan una contribución del 1% de los mismos para el régimen subsidiado.
El régimen subsidiado atiende a toda persona pobre y vulnerable del territorio nacional, identificada en los niveles 1 y 2 de pobreza por el SISBEN, que no tiene capacidad de cotizar al régimen contributivo, y en consecuencia, reciben un subsidio total o parcial del Estado, para completar el valor de la unidad de pago por capitación del régimen subsidiado. La Unidad de Pago por Capitación (UPC) corresponde al valor que anualmente reconoce el Fondo de Solidaridad y Garantías –FOSYGA– a las Entidades Promotoras de Salud –EPS–, por cada uno de los afiliados al sistema de seguridad social en salud. El acuerdo 77 estableció que las familias clasificadas en los niveles 1 y 2 pueden afiliarse al régimen subsidiado. Permite que también lo sean las del nivel 3 en casos excepcionales autorizados por el Consejo Nacional de Seguridad Social en Salud9.
Ahora bien, con relación a los servicios a que tienen derechos las personas o familias afiliadas al Sistema, éstos se discriminan de acuerdo a su afiliación a alguno de los regímenes; en este sentido son mayores los correspondientes al contributivo en relación con los del subsidiado. Tales servicios se conocen como Planes Obligatorios de Salud, POS y POS-S, respectivamente10.
A partir de la ley 60 de 1993, o Ley de Distribución de Competencias y Recursos, se cambia el esquema de la ejecución del GPS, pasando de la asignación de subsidios a la oferta (financiación del funcionamiento de los prestadores de servicios de la red pública), sobre la asignación de subsidios a la demanda (financiar la afiliación de las personas de bajos recursos a la seguridad social). Por otra parte, el artículo 30 de la ley 60 explicita el requerimiento de focalizar el gasto público social –GPS–, y le deja al Consejo Nacional de Política Económica y Social – CONPES– la responsabilidad de definir cada tres años los criterios de focalización, el cual determina en la resolución 65 de 1994, tomar al Sistema de Selección de Beneficiarios –SISBEN– como herramienta técnica a utilizar para la identificación de los potenciales beneficiarios del GPS (Moreno, 2001).
5. ESTRATEGIAS DE ASIGNACIÓN DE RECURSOS EN EL SECTOR SALUD EN COLOMBIA
En el área de salud, la focalización se relaciona con el concepto de enfoque de riesgo. En este caso su objetivo es dirigir las intervenciones a aquellas poblaciones que exhiben ciertas características o comportamientos que estadísticamente han sido asociados con un riesgo elevado de contraer una enfermedad o de morir. Desde la perspectiva económica, la focalización implica la identificación de individuos o grupos de población que sean elegibles para recibir beneficios, generalmente con base en criterios de nivel de ingreso. En los programas de desarrollo lo más frecuente es que mediante la focalización se trate de asegurar que los recursos lleguen a los pobres. La premisa fundamental de la focalización es que los recursos son escasos y que en épocas de restricciones presupuestales, el gasto público debe dirigirse a los más pobres seleccionándolos como los beneficiarios directos de los programas.
La Contraloría General de la República (1994)11 propone la definición del Gasto Público Social en los siguientes términos:
... es aquél que admite juicios de equidad. Para ello, debe cumplir con cuatro requisitos, que: (i) admita el principio de exclusión, (ii) el subsidio monetario de corto plazo sea cuantificable, (iii) permita identificar al usuario, y (iv) sea administrado por una entidad pública o privada que, con supervisión estatal, obtiene una parte significativa de sus recursos gracias a las disposiciones legales de tipo coercitivo.
Se destaca, entonces, que la Constitución Nacional y el marco legal adoptan la equidad como criterio para la focalización de subsidios a la salud.
Desde una perspectiva moderna, la equidad puede definirse como la igualdad de los individuos frente a las oportunidades de acceso y utilización de servicios de salud, así como a la calidad del mismo. No obstante, no se trata de eliminar todas las posibles deferencias en salud, sino de reducir aquellas que son consideradas como innecesarias, evitables e injustas.
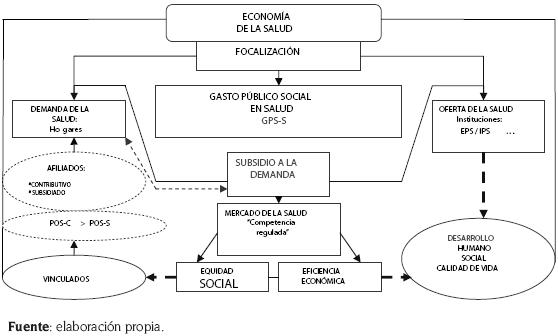
Figura 3. Estructura, valores y fines de la Reforma del Sistemas de Seguridad Social en Salud en Colombia, a partir de la ley 100 de 1993
En la figura 3 se condensan los aspectos más relevantes de la Reforma de la Seguridad Social correspondiente al sector de la salud, llevada a cabo en Colombia a partir de la ley 60 de 1993 seguida de la ley 100 de 1993, tendientes a menguar significativamente los flagelos de la pobreza y la desigualdad, y posibilitar el incremento de las oportunidades de las personas en dirección a mejorar la calidad de vida y alcanzar importantes niveles de desarrollo.
Además, se observa la manera en que los usuarios acceden a los servicios de salud, tanto los que están afiliados al Sistema General de Seguridad Social en Salud (regímenes contributivo y subsidiado) como los vinculados. Además, se muestra la forma en que se organizó la oferta para la prestación de los servicios de salud: empresas promotoras de salud e instituciones prestadoras de los servicios de salud, EPS e IPS, respectivamente.
Una vez establecidos los propósitos y principios de la eficiencia, la equidad, la cobertura universal y la calidad en la prestación de los servicios de salud, el contenido de la política social y los cursos de acción a emprender, en adelante, estarán orientados por la equidad y la focalización.
Con relación a la equidad, cabe preguntarse ¿cómo se distribuyen los recursos de la salud entre los hogares y estratos socioeconómicos, entre las á reas rurales y urbanas, entre los usuarios de los regímenes contributivo y subsidiado, frente a los retos de eficiencia, eficacia, calidad, cobertura, equidad y justicia social en materia de salud?
La teoría económica ha abordado el análisis de la asignación de recursos escasos susceptibles de usos alternativos a la satisfacción de distintas necesidades de diferentes personas y grupos sociales. Por tanto, cuenta con unos instrumentos de análisis para la asignación de recursos que proporcionan respuestas y soluciones a los problemas de equidad y eficacia en la producción y distribución de bienes y servicios. Pero los conceptos económicos de demanda, oferta, producción y distribución adoptan un sentido especial cuando se refieren a los bienes y servicios destinados a la salud de los seres humanos. El análisis económico describe, de forma matemática, las situaciones de equilibrio en los mercados de bienes y servicios, pero algunas situaciones que los economistas llaman óptimos paretianos o eficientes para un bien material ordinario serán consideradas socialmente inaceptables cuando se refieren a la salud.
Se puede consentir, por ejemplo, una distribución desigual de ciertas riquezas; así, es aceptable el hecho de que una sola persona sea propietaria de varios carros de lujo mientras que tres cuartas partes de la población del mundo no poseen ningún vehículo, pero resulta inadmisible contemplar niños del Tercer Mundo muriendo de inanición a la vez que no se atreve a rechazar que una sola persona consuma recursos valorados en millones de euros para prolongar su vida unos pocos meses.
En el caso de la economía de la salud, se trata de analizar cuántos recursos sociales se destinan a la salud en detrimento de otros sectores económicos (costos sociales o de oportunidad), cómo se distribuyen los recursos de la salud entre diversas personas o grupos sociales (el problema de la equidad) y cómo se distribuyen los recursos de la salud asignados a una persona o grupo social (el problema de la eficacia).
El principio de equidad frente a la salud de las personas consiste en la prestación oportuna y con igual calidad y acceso a los servicios de promoción, prevención y curación de manera independiente de la capacidad de pago, en aras del cumplimiento del imperativo ético de atender los derechos mínimos de todo ser humano.
La equidad puede ser vista desde muchos ángulos, dentro de ellos los más relevantes en el SGSSS son la equidad en el cubrimiento del riesgo, en la cobertura, en el acceso efectivo y en la entrega de medicamentos.
La equidad no es sinónimo de igualdad en la sociedad concebida globalmente; de este modo, se reconocen ciertas diferencias “inevitables”. No obstante, en materia de salud, la concepción cambia al considerarse la sinonimia de ambos términos, cuando se reconocen ciertas condiciones en las cuales las diferencias son superfluas, eludibles e injustas.
Metodológicamente, la equidad se debe abordar siempre desde la perspectiva de la inequidad, ya que existen tanto variables controlables como no controlables. Las primeras se refieren a las que se derivan de exposiciones no saludables, en forma involuntaria, del acceso inadecuado a ciertos servicios o de fenómenos de movilidad social. Las segundas, por su parte, están más relacionadas con aquellas derivadas de rasgos genéticos o de comportamientos libremente elegidos. Bajo este enfoque, se concibe un sistema de salud más justo en la medida que se avance en la equidad.
De esta concepción de equidad en salud, se desprenden los siguientes supuestos: 1) toda la sociedad debe tener un conjunto de oportunidades justas para lograr plenamente su potencial en salud, y 2) ninguna persona debe estar desfavorecida para alcanzar su pleno potencial.
Por tanto, el propósito de lograr la equidad en salud no consiste en disminuir las diferencias humanas asociadas; más bien, se trata de propender por menguar aquellas diferencias resultantes de situaciones evitables e injustas.
Desde otra óptica, conviene definir dos tipos de aspectos de equidad –equidad en la provisión y equidad en el financiamiento– y dos dimensiones de la misma –equidad vertical y equidad horizontal–.
Equidad en la provisión: el análisis de equidad en la provisión examina quiénes reciben las atenciones de salud en un sistema. Puesto que las necesidades de atención médica de los miembros de una sociedad generalmente son disímiles –en cualquier momento algunas personas están más sanas que otras– el análisis de equidad en la provisión debe hacerse en referencia al estado de salud en las personas. Se plantea que un sistema de salud presenta equidad horizontal en la provisión si todas las personas con igual necesidad de atención tienen igual posibilidad de acceder a los mismos cuidados12. Un sistema de salud tiene equidad vertical en la provisión de servicios si quienes tienen necesidad de atención pueden acceder al nivel apropiado de cuidado para condiciones diferentes13.
Equidad en el financiamiento: este análisis consiste en evaluar quiénes financian un sistema de salud. Considerando que los miembros de la sociedad típicamente tienen distinta capacidad adquisitiva (medida, por ejemplo, según el ingreso per cápita de la familia), el análisis de equidad en el financiamiento debe tener en cuenta la situación económica, o capacidad de pago, familiar o individual. Bitrán y Muñoz (2000) dicen que un sistema de salud tiene equidad horizontal de financiamiento si las personas con igual situación económica efectúan aportes iguales al financiamiento de los servicios de salud. Análogamente, se dice que un sistema tiene equidad vertical en el financiamiento si las personas con mejor situación económica efectúan mayores aportes al financiamiento del sistema de salud. En un sistema puede haber ambos tipos de equidad en el financiamiento –horizontal y vertical–, o sólo una de ellas o ninguna.
Hay, sin embargo, nuevas definiciones de equidad, por ejemplo, la equidad en el estado de salud. Según este concepto alternativo, habría equidad cuando todas las personas tienen igual nivel de salud. Esta otra definición es más restrictiva y problemática habida cuenta de que más que estado de salud, se trata de un proceso sistémico que no sólo depende de las acciones del sector salud sino de otros factores como la disponibilidad de agua potable, el saneamiento básico, la nutrición, el ingreso, la recreación y la educación, entre otros.
El principio de equidad frente a la salud de las personas consiste en la prestación oportuna y con igual calidad y acceso a los servicios de promoción, prevención y curación de manera independiente de la capacidad de pago, en aras del cumplimiento del imperativo ético de atender los derechos mínimos de todo ser humano.
La diferencia en los POS rompe el principio de equidad, en tanto se les brindan menores servicios a las personas pobres, quienes por su situación socioeconómica están expuestas a un mayor riesgo de enfermedad y muerte prematura.
En síntesis, la equidad se refiere a la creación de las mismas oportunidades de salud, así como a la reducción de las diferencias de salud en el nivel de menor complejidad posible, a través de una estructura regida por tres criterios perfectamente identificables: a) acceso igual a la atención disponible para igual necesidad, b) igual utilización para igual necesidad y c) igual calidad de atención para todos.
6. CONCLUSIONES
El libre mercado ha demostrado históricamente que genera fallos e inequidades per se, por ello la intervención y regulación del Estado expresa la responsabilidad social hacia la redistribución de la riqueza y la atenuación de la división de la población en dos grupos de ciudadanos: los incluidos y los excluidos de sus relaciones de producción y consumo, exclusión que origina, en muchos casos, situaciones personales de necesidad por falta de ingresos suficientes para contribuir con el crecimiento económico y alcanzar condiciones dignas. Para compensar esa exclusión inicial de una parte de ciudadanos surgieron, entre otros fines complementarios, los Estados del bienestar. En ellos los gobiernos, a través de acciones de política pública como la implementación de políticas sociales compensatorias a su falta de ingresos, han venido garantizando a esos ciudadanos, excluidos o marginados del sistema económico efectivo, recursos básicos para su realización personal y social. Es así como en este contexto de políticas de compensación concedidas por el Estado a los grupos que presentan escasez de ingresos para demandar servicios de salud, se hace necesario implementar políticas de focalización del gasto público social, de tal suerte que las transferencias de subsidios se conviertan en una estrategia efectiva y eficaz.
Con la Reforma del Sistema de Salud en Colombia, a través de la ley 100 de 1993, se ha querido disminuir, de manera ostensible, la pobreza, la desigualdad, y la exclusión de las personas pobres y más vulnerables a la seguridad social; para ello, se ha creado el Sisben, como uno de los medios por el cual se pueden canalizar con mayor efectividad los recursos provenientes del Estado; vale decir, el Sisben es un mecanismo que puede focalizar mejor e impactar esos objetivos.
Por ello, este artículo se ha centrado en el análisis de diversas categorías, desde el estatuto teórico de la Economía de la Salud y con el soporte de distintos antecedentes, de la Reforma del Sistema de Seguridad Social en Salud en el país, de tal forma que se constituya en un aporte adicional en la comprensión de sus alcances en términos de equidad, eficiencia, eficacia y cobertura universal.
BIBLIOGRAFÍA
1. ACUERDO 77 de 1997. Consejo Nacional de Seguridad Social en Salud. Forma y condiciones de operación del régimen subsidiado del Sistema General de Seguridad Social en Salud. [En Línea], Consejo Nacional de Seguridad Social en Salud, Bogotá, 20 de noviembre de 1997. Disponible en: http://www.alcaldiabogota.gov.co/sisjur/normas/Norma1.jsp?i=4712. [Consultado el 15 de febrero de 2008]. [ Links ]
2. APRODEH-CEDAL (Asociación pro derechos humanos. Centro de Asesoría Laboral, 1995). Informe anual 1994: derechos económicos y sociales en Perú, Lima, 120p. [ Links ]
3. BANCO MUNDIAL (1990). Informe mundial sobre la pobreza. Washington DC, EE.UU, 642p. [ Links ]
4. BEHRMAN, Jere (1993). Inversión en recursos humanos. En: Progreso Económico y Social en América Latina. Informe 1993, BID. Washington DC, p. 1-19. [ Links ]
5. BITRÁN, Ricardo y MUÑOZ, Claudia. Focalización en la Salud: Conceptos y análisis de experiencias. [En línea] Bitrán y Asociados y USA ID, p. 37p. Disponible en: http://eco.mdp.edu.ar/cendocu/repositorio/00064.pdf. [Consultado febrero 18 de 2008]. [ Links ]
6. CARRIN, Guy y POLITI, Claudio, (1999). Exploring the health impact of economic growth poverty reduction and public health expenditure; World Health Organization, Borrador, s.p. [ Links ]
7. CHAMBERLIN, Edward H. (1933): Theory of Monopolistic Competition. Harvard University Press. [ Links ]
8. CONTRALORÍA GENERAL DE LA REPÚBLICA (1994). Política fiscal y equidad en Colombia. Bogotá: CRG, TM Editores. [ Links ]
9. ESGUERRA UMAÑA, María del Pilar; ACOSTA NAVARRO, Olga Lucía y NIGRINIS O., Mario (2001). Señales de alerta en el sector salud. En: Debates de Coyuntura Social, N° 14. Bogotá, p. 1-144. [ Links ]
10. FRANCKE, Pedro. 1998. Focalización del gasto público en salud en el Perú: situación y alternativas. Documento de trabajo N° 155. Departamento de Economía de la Pontificia Universidad Católica del Perú. [ Links ]
11. FRESNEDA, Oscar (2003). El sistema de selección de beneficiarios y el régimen subsidiado de salud en Colombia. En: Revista Comercio Exterior de México, Vol. 53, Núm. 6. México, p. 574-586. [ Links ]
12. GALLEGO A., Juan Miguel (2000). Aspectos teóricos sobre la salud como un determinante del crecimiento económico. En: Borradores de Investigación. Serie Documentos. Universidad del Rosario. Bogotá, p. 1-21. [ Links ]
13. GALLEGO A., Juan Miguel (2001). Aspectos teóricos sobre la salud como un determinante del crecimiento económico. En: Revista Lecturas de Economía, N° 54. Universidad de Antioquia. Medellín, p. 1-21. [ Links ]
14. GIL OSPINA, Armando (2002). Boletines de Economía: Líneas para el debate, N° 25, 26, 27 y 28. Universidad Católica Popular del Risaralda. Pereira, p. 1-24. [ Links ]
15. GIL OSPINA, Armando (2005). Política social. Teoría y práctica: I parte. Revista PÁGINAS N° 72. Universidad Católica Popular del Risaralda. Pereira, p. 34-53. [ Links ]
16. GONZÁLEZ, Jorge Iván; MINA R., Lucía y RODRÍGUEZ, Luis Ángel (2000). Elasticidades, gasto e ingreso de la demanda de educación. En: Revista Coyuntura Social. Bogotá, p. 81-101. [ Links ]
17. GONZÁLEZ, Jorge y PÉREZ, Francisco (1998). Salud para los pobres en Colombia: de la planeación centralizada a la competencia estructurada. En: Coyuntura Social, No 18, Bogotá, p. 223-239. [ Links ]
18. GROSSMAN, Michael (1972). On the concept of health capital and the demand for health. En: Journal of Political Economy, Vol. 80, No 2, Marzo-abril. [ Links ]
19. HOLGADO M., María del Mar y TAMAYO T., Ignacio (2002). Pobreza con crecimiento económico: el caso de la República Dominicana. En: Revista Comercio Exterior de México; vol. 52, No 11, p. 1007-1020. [ Links ]
20. KATZ, Michael L. y ROSEN, Harbey L. (1991). Microeconomía. Primera edición. Editorial Addison-Wesley Iberoamericana. Delaware. EUA. 560p. [ Links ]
21. LEY 100 de 1993. Creación del sistema de seguridad social integral y otras disposiciones. [En línea] Diario Oficial No. 41148, Bogotá, 23 de diciembre de 1993. Disponible en: http://www.cdmb.gov.co/normas/ley601993.htm. [Consultada en febrero 12 de 2008]. [ Links ]
22. LEY 60 de 1993. Distribución de Competencias y Recursos. [En línea] Diario Oficial No. 40987, Bogotá, 12 de agosto de 1993. Disponible en http://www.cdmb.gov.co/normas/ley601993.htm. [Consultada en febrero 12 de 2008]. [ Links ]
23. MAX-NEEF, Manfred (1986). Desarrollo a escala humana: una opción para el futuro. En: Development Dialogue, N° Especial, p. 9-93. [ Links ]
24. MILL, John Stuart (1863): «Utilitarianism», en The Collected Works of J. S. Mill, University of Toronto Press, vol. X, p. 203-259. [ Links ]
25. MORENO GUERRERO, Hernando (2001). La afiliación a salud y los efectos redistributivos de los subsidios a la demanda. Stat & Econ. Moreno & Asociados. Bogotá, p. 1-22. [ Links ]
26. MUSHKIN, Selma (1999). Hacia una definición de economía de la salud. En: Revista Lecturas de Economía, N° 51, CIE, Universidad de Antioquia, Medellín, Colombia, p. 88-109. [Gallego, J. M. y Restrepo, J. H. –traductores]. [ Links ]
27. OCAMPO F., Esteban (2002). Introducción al Desarrollo Humano. Módulo 1. Hacia la construcción de un concepto de desarrollo humano. CINDE. Manizales, p.1-17. [ Links ]
28. RAMÍREZ G., Manuel; CORTÉS, Darwin y GALLEGO, Juan Miguel (2002). El gasto en salud de los hogares colombianos: un análisis descriptivo. Revista Lecturas de Economía N° 57. Universidad de Antioquia. Medellín, p. 45-62. [ Links ]
29. RAWLS, John (1979). Teoría de la justicia. Fondo de Cultura Económica, México, 1985, 645p. [Traductora María Dolores González]. [ Links ]
30. RAWLS, John (1993). Liberalismo Político. Fondo de Cultura Económica, México, 1996, 420p. [ Links ]
31. RESOLUCIÓN 65 de marzo de 1994. Focalización de subsidios a través de clasificación socioeconómica -Sisben-. [ Links ]
32. RUIZ G., Fernando (2001). La crisis en el régimen subsidiado: ¿falla regulatoria o falla de mercado? En: Debates de Coyuntura Social, N° 14. Bogotá. [ Links ]
33. SALAZAR, Rubén y HENAO, Héctor Fabio (2006). El trabajo de la Iglesia en el proceso de paz en Colombia. [En línea] Diocesana de Málaga. Disponible en www.caritas-malaga.org/Noticias/Noticias2006/Noticia541.htm. 6 junio 2006. [Consultado febrero 18 de 2008]. [ Links ]
34. SARMIENTO, Alfredo y ARTEAGA, Leticia (1998). Focalizar o universalizar, un falso dilema. En: Cuadernos de Economía No. 29. Universidad Nacional de Colombia. Facultad de Ciencias Económicas. Bogotá, p. 1-21. [ Links ]
35. SEN, Amartya K. (2000). Desarrollo como libertad. Editorial Planeta, Bogotá, 440p. [ Links ]
36. SEN, Amartya K. (2003). La economía política de la focalización. En: Revista Comercio Exterior, vol. 53, núm. 6. México, p. 555-562. [ Links ]
37. SILVA COLMENARES, Julio (1996). El gran reto para el siglo 21: valorizar el capital humano. I encuentro regional de administradores de la Corporación Universitaria de la Costa, p. 1-18. [ Links ]
38. TONO R., Teresa (2001). Accesos a servicios de salud en Colombia: efectos del ingreso y de la disponibilidad de proveedores sobre el uso de servicios médicos. Tomado de la revista Coyuntura Social, N° 23. Bogotá, p. 26-38. [ Links ]
39. VAN DE WALL, D. y NEAD, K. (1995). Incidence and targeting: an overview of implications for research and policy. Public Spending and the Poor. Theory and Evidence, World Bank - John Hopkins University Press, Baltimore-Londres. [ Links ]
40. VARGAS YARA, Gustavo (2004). ¿Es Equitativo el Gasto Sodernos de Economía. Volumen XXIII. N° 41. Universidad Nacional de Colombia. Bogotá, p. 171-193. [ Links ]
Recibido: febrero 11 de 2008 Aprobado: mayo 07 de 2008
* Este artículo es fruto de la reflexiones de la línea de investigación Economía de la Salud, adscrita al grupo de investigación de Crecimiento y Desarrollo. Con estas reflexiones se busca avanzar sobre la pertinencia de las políticas de focalización del gasto público social en salud en Colombia (concebida como una de las estrategias que emplecial en Salud? Cuaa el Gobierno para impactar de una mejor manera a la población pobre).
1Citado por Ocampo (2002, p. 5).
2 Citado por Francke (1998, p. 7).
3 Citado por Sarmiento y Arteaga (1998, p. 9).
4 Un subsidio es un pago parcial o total hecho por el gobierno a los productores y que depende del nivel de producción.
5 Esto supone que no existen “fallos” del mercado, como las externalidades.
6 El problema agente-principal surge cuando el principal no puede observar completamente la información de que dispone el agente a quien se le ha delegado un proceso de toma de decisiones. Varios mecanismos se pueden utilizar para intentar alinear los intereses del agente con los del principal. Por ejemplo, las comisiones, distribución de beneficios, salarios de eficacia. El problema del agente-principal se encuentra en la mayoría de las relaciones empresariales, o cuando la junta de accionistas contrata gerentes para las organizaciones. Se puede pensar en los ciudadanos votantes como los principales, que delegan las decisiones políticas a sus elegidos. En la misma línea de análisis, los gobiernos actúan como principales, delegando algunas decisiones a los funcionarios que actúan como sus agentes. Este tipo de problemas se estudia en la teoría microeconómica en el apartado de la Información Asimétrica, a través de las categorías: riesgo moral, selección adversa y señalación.
7 Citados por Gallego (2000, p. 4)
8 Citados por Gallego (2000, p. 16)
9 Las personas que reciben atención focalizada son sujetos activos lo cual se presta para dar información errada. La técnica de selección será mejor en la medida en que minimice tal situación. En el caso de la ficha del SISBEN, es lógico pensar que si la persona aspira a tener un carné del régimen subsidiado, tratará de sesgar sus respuestas con el fin de que sea calificada en los niveles 1 y 2. La progresiva aceptación que en la sociedad ha tenido el SISBEN como instrumento de focalización también ha estado acompañado de una mayor posibilidad de manipulación, porque las personas entrevistadas terminan entendiendo las reglas de juego y ello les permite manipular las respuestas hacia el lado que les interesa. En otras palabras, el SISBEN enfrenta una tensión entre, de un lado, reconocimiento y aceptación social y, de otro, mayor vulnerabilidad debida al sesgo de información.
10 El Plan Obligatorio de Salud Contributivo –POS– consiste en el paquete básico de servicios o beneficios de salud, es decir, la atención de ciertas enfermedades y afecciones, así como los medicamentos esenciales que lo constituyen. Según SALUD TOTAL, el Plan Obligatorio de Salud Subsidiado – POS-S– es el conjunto de servicios de Salud a los que tiene derecho un usuario, cuya finalidad es la Promoción de la Salud, la Prevención de la Enfermedad, la curación de ésta en caso de presentarse y la rehabilitación de la misma. Todos estos servicios de acuerdo con la normativa vigente. Tomado de la página web de Salud Total (www.saludtotal.com.co).
11 Citado por VARGAS (2004, p. 174).
12 Por ejemplo, hay equidad horizontal en la provisión de tratamiento de la migraña si todos los que padecen de migraña pueden acceder de igual modo al mismo tipo de atención. También la hay en la atención del infarto del miocardio si todos los que necesitan esa atención tienen igual acceso a ella.
13 Usando el ejemplo anterior, estas diferentes condiciones y los cuidados apropiados pueden variar: quienes han sufrido un infarto necesitan procedimientos quirúrgicos mientras los que padecen de migraña pueden tener acceso a una prescripción médica de un centro de salud rural. Nótese que un sistema puede ofrecer equidad horizontal para todas las atenciones, pero al mismo tiempo puede no ofrecer equidad vertical para las mismas.