Services on Demand
Journal
Article
Indicators
-
 Cited by SciELO
Cited by SciELO -
 Access statistics
Access statistics
Related links
-
 Cited by Google
Cited by Google -
 Similars in
SciELO
Similars in
SciELO -
 Similars in Google
Similars in Google
Share
CES Medicina
Print version ISSN 0120-8705
CES Med. vol.29 no.1 Medellín Jan./June 2015
ARTÍCULOS DE INVESTIGACIÓN CIENTÍFICA O TECNOLÓGICA
Clasificación en subtipos intrínsecos de los carcinomas de mama analizados en un centro de patología de Medellín en el año 2011
Classification of intrinsic subtypes of breast carcinomas analyzed in a pathology center of Medellin in 2011
OSCAR ALEJANDRO BONILLA-SEPÚLVEDA1, GUSTAVO MATUTE-TURÍZO2, CAROLINA SEVERICHE3
1 Especialista en Ginecología y Obstetricia- Universidad CES. Fellow Mastología - Universidad CES. Medellín, Colombia oscaralejandrobonilla@gmail.com
2 Especialista Patología – Universidad de Antioquia. Miembro de la Asociación de Mastología de Antioquia. Medellín, Colombia
3 Estudiante de VII semestre Programa de Medicina Universidad Pontificia Bolivariana. Medellín, Colombia
RESUMEN
Introducción: los carcinomas de mama representan un grupo heterogéneo de tumores, tanto en su comportamiento clínico como pronóstico. El tratamiento oncológico pre y postoperatorio en pacientes con carcinoma de mama está condicionado por el resultado histopatológico, inmunohistoquímico y la expresión de c-erbB2. La clasificación molecular del cáncer de mama ha definido grupos de riesgo y manejos diferentes.Objetivo: clasificar los carcinomas de mama según su tipo histológico y subtipos intrínsecos, estudiados en el Laboratorio de Patología y Citología (LAPACI) de Medellín en el año 2011.
Materiales y métodos: estudiamos 114 pacientes con cáncer de mama diagnosticadas mediante biopsia cortante, quienes fueron evaluadas entre enero 1 y diciembre 31 de 2011. Se realizó una evaluación histopatológica e inmunohistoquímica del tumor para receptores de estrógenos, progesterona, HER2, KI-67 y con estos resultados se clasificaron los tumores en cuatro subtipos moleculares: luminal A y B, triple negativo y HER2 enriched. En la evaluación clínico-patológica se consideraron: edad, tipo histológico y grado de diferenciación.
Resultados:la edad media de presentación del cáncer de mama fue de 55 años y el tipo histológico más común fue el ductal. Los carcinomas de mama más frecuentes fueron los de tipo luminal A (38,5 %), luminal B (32,4 %), triple negativos (15,8 %) y HER2 enriched (13,1 %). Los carcinomas de mama de tipo luminal mostraron ser, con mayor frecuencia, tumores bien diferenciados y con bajo índice de proliferación (Ki-67). En tanto, los carcinomas de mama de tipo triple negativo y HER2 enriched correspondían a tumores pobremente diferenciados, que expresaban un alto índice de proliferación celular. En los grupos de menor edad los tumores fueron más indiferenciados, siendo el subtipo HER2 enriched el que con mayor frecuencia afecta a mujeres pre menopáusicas (40 %) y a las menores de 34 años.s.
Conclusión: los subtipos luminal A y B son los carcinomas que presentan mejor grado de diferenciación, por el contrario los subtipos triple negativo y HER2 enriched son predominantemente mal diferenciados y con altos índices de proliferación celular, a su vez son los que más afectan a las mujeres premenopáusicas, y el subtipo HER2 enriched es el que más se presenta en mujeres menores de 35 años.
PALABRAS CLAVES
Neoplasias de la mama, Inmunohistoquímica, Clasificación histológica, Modelos moleculares.
ABSTRACT
Introduction: Breast carcinomas represent a heterogeneous group of tumors, both in their clinical behavior and prognosis. The pre and post cancer treatment in patients with breast carcinoma was conditioned by the results of histopathological, immunohistochemical hormone receptor and the expression of c-erbB2. The molecular classification of breast cancer defined risk groups and different treatments.
Objectives: To classify breast carcinomas in intrinsic subtypes by immunohistochemical markers and analyze the histopathological features according to the degree of differentiation, age and rate of cell proliferation of different subtypes studied in the laboratory of pathology and cytology (LAPACI) of Medellín in 2011.
Materials and Methods: We studied 114 patients diagnosed with breast cancer by cutting biopsy, seen between January 1 and December 31 2011 It takes a histopathological and immunohistochemical evaluation of tumor for estrogen, progesterone, HER2, Ki-67 expression and these results are classified in four intrinsic subtypes: Luminal A and B, triple negative and HER2 enriched. In the clinical-pathological evaluation were considered: age, histological type, degree of differentiation.
Results: The most common breast carcinomas were luminal A (38,5%), luminal type B (32,4%), triple negative (15,8%) and HER2 enriched (13,1%). Breast carcinomas showed luminal type being more well differentiated tumors frequency and low proliferation index (Ki-67). Meanwhile, breast carcinomas triple negative and HER2 enriched corresponded to poorly differentiated tumors expressing a high rate of cell proliferation. In the younger age groups were more undifferentiated tumors, HER2 enriched subtype being the most frequently affected premenopausal women (40%) and under 34 years..
Conclusion: The mean age at diagnosis of breast cancer was 55 years, and the most common histological type was ductal; The luminal subtypes A and B are the carcinomas that have better degree of differentiation, however the triple negative and HER2 subtypes are predominantly enriched poorly differentiated, and high rates of cell proliferation in turn are most affecting women premenopausal and HER2 enriched subtype is the most commonly occurs in women under 35 years.
KEY WORDS
Breast neoplasms, Immunohistochemistry, Histological classification, Molecular models.
INTRODUCCIÓN
El cáncer de mama presenta un grupo de tumores que tiene un comportamiento biológico diferente. Las características clínicas, histológicas han sido utilizadas para la definición de los diferentes factores pronósticos y de tratamiento; sin embargo, esta clasificación histológica no refleja la heterogeneidad de los tumores en su comportamiento biológico, ni permite identificar los pacientes que presentarán mejores respuestas y beneficios con las diferentes modalidades terapéuticas (1).
El conocimiento de la biología molecular ha permitido establecer las bases de la carcinogénesis y el comportamiento biológico de los tumores. Este desarrollo se inicia en 1990 con el Proyecto Genoma Humano, cuyo objetivo era determinar la secuencia del ADN humano, constituido por cerca de 25 000 genes (28). Esta información ha permitido concluir que el cáncer de mama es una enfermedad heterogénea en su expresión clínica y pronostico (2-4).
Perou et al. (5) en el año 2000 evalúan 65 piezas quirúrgicas de mama (tejido normal y tumoral) de 42 mujeres, identificando un conjunto de 496 genes, que presentaron mayor variabilidad en cuanto a su expresión entre los distintos grupos de tumores, pero mínimamente variables entre las muestras de una misma paciente, obteniendo una firma genética conocida como firma Intrínseca, que representa diferentes perfiles de expresión genética. Los autores proponen que esta diversidad fenotípica tiene utilidad en la práctica clínica al separar grupos de riesgo.
Vant Veer et al. en 2002, relacionan el perfil genético del cáncer de mama y el comportamiento clínico, mostrando que existen grupos de pacientes con alto riesgo de recaída local o a distancia que pudieran beneficiarse de un tratamiento más agresivo como la quimioterapia y no de la hormonoterapia (6).
Blows et al. (2010) subtipifican los diferentes tipos de cáncer de mama con base en la inmunohistoquímica, identificando que aquellos tumores con receptores positivos de estrógeno y de progesterona son mejor diferenciados y tienen mejor pronóstico, mientras que los tumores con receptores negativos, son más indiferenciados, con peor comportamiento clínico y tienen mayor frecuencia expresión del gen c-erB-2 (HER2) (7).
La determinación por micro-arreglos de ADN ha permitido identificar la expresión genética del tumor y su perfil biológico más exacto; además, permiten una clasificación molecular del cáncer de mama que posee consideraciones pronósticas más precisas que la clasificación histopatológica (8-10).
En Colombia no se realizan estas pruebas genómicas, sin embargo, tenemos a disposición exámenes como el Mamaprint®y el Oncotype®, recurrencia del cáncer de mama a 10 años y, basados en el análisis de 70 y 21 genes, respectivamente. Son útiles en la decisión de usar quimioterapia adyuvante en un grupo de pacientes de bajo riesgo, y también aporta el resultado del subtipo molecular (11,12).
Varios estudios han intentado analizar el grado de correlación, entre la inmunohistoquímica y las pruebas genómicas, Prat et al. (13), realizan una revisión en la que estratifican el grado de correlación kappa (K) en tres diferentes niveles de concordancia, nivel 1 (K> 0,81) correlación casi perfecta; nivel 2 (K entre 0,6 y 0,8) correlación sustancial; nivel 3 (K 0,4-0,59) correlación moderada; Las plataformas Oncotype DX®y MammaPrint® presentan un nivel 1 de correlación cuando se analiza repetidamente la misma muestra, mostrando un coeficiente de correlación kappa >0,9, mientras que para la inmunohistoquímica el coeficiente de correlación kappa es 0,37-0,4, que lo localizaría en el nivel 3. Este grado de concordancia, aunque se considera "aceptable" en términos estadísticos, pudiera no serlo en cuanto a la repercusión clínica.
La clasificación molecular del cáncer de mama en subgrupos con base en los distintos patrones de expresión génica en el tejido tumoral es considerado por la comunidad científica como referencia; sin embargo, el uso generalizado de estos perfiles génicos, ya sea en la clínica diaria o en el marco de la investigación, sigue siendo limitado, debido a la dificultad técnica y alto costo económico.
Los estudios inmunohistoquímicos (IHQ) del cáncer de mama revelan la expresión de determinadas proteínas en las células tumorales, por lo que se podrían considerar un reflejo de la biología molecular tumoral, así como una posible alternativa a los estudios genéticos.
La mayor parte de los diagnósticos se realiza mediante coloración de hematoxilina - eoxina (H-E) y técnicas de inmunohistoquímica, siendo los más usados los receptores de estrógenos (RE), de progesterona (RP), HER2 y el índice de proliferación celular KI-67 (14,15).
Se ha reportado una concordancia de los receptores estrogénicos entre perfiles de expresión detectados en plataformas específicas y aquellos determinados por inmunohistoquímica a nivel tumoral del 90-94.7% (16,17).
La definición y los puntos de corte en la positividad de los anticuerpos de la inmunohistoquímica han cambiado, por lo que en el año 2013 el Consenso de St. Gallen propuso la última clasificación para dividir los tumores en cuatro subtipos intrínsecos con el objetivo de homogeneizar los criterios (cuadro 1) (18-20).
El carcinoma de tipo luminal A es un subtipo con mejor pronóstico y se caracteriza por expresar el gen del receptor de estrógenos (RE), progesterona (RP) y queratinas de bajo peso molecular (CK7, CK8), similar al epitelio de los ductos mamarios. En tanto que el tipo luminal B tiene una expresión a receptores de estrógenos positivo, también puede expresar genes HER2, o tener un índice de proliferación tumoral alto (KI67 mayor de 13 %), lo que hace que empeore el pronóstico. El carcinoma de tipo HER2 enriched tiene aumentada la expresión de genes HER2 y se asocia a genes de angiogénesis y proteólisis, haciendo que el pronóstico sea malo (21).
El subtipo triple negativo debe su nombre a la ausencia de expresión de RE, RP y de HER2 y se caracteriza por la sobrexpresión de citoqueratinas de la capa basal (CK 5,6,17) y expresión de genes de proliferación celular. Este subtipo se asocia a la mutación BRCA1 y presenta el comportamiento más agresivo (22,23).
Los estudios inmunohistoquímicos del cáncer de mama revelan la expresión de determinadas proteínas en las células tumorales, por lo que se podrían considerar un reflejo válido de los estudios de biología molecular, así como una alternativa válida a los costosos estudios genéticos. En el año 2004, Nielsen et al. utilizando un panel de cuatro anticuerpos (RE, HER2, HER1 y CK5/6) observan que existe una buena correlación entre el perfil génico y el perfil inmunohistoquímico. En este estudio, la sensibilidad de la inmunohistoquímica en la clasificación de estos tumores fue de 76 % y la especificidad de 100 % (24)
El objetivo principal de este trabajo fue clasificar los carcinomas de mama en subtipos intrínsecos mediante marcadores de inmunohistoquímica y analizar las características clínicopatológicas e inmunohistoquímicas de un grupo de pacientes en un laboratorio de patología de la ciudad de Medellín.
MATERIALES Y MÉTODOS
Estudio de tipo descriptivo transversal retrospectivo, en el que se incluyeron 114 pacientes con cáncer infiltrante de mama diagnosticadas mediante biopsia cortante con aguja gruesa 14G (trucut) y analizadas en el Laboratorio de Patología y Citología (LAPACI), en la ciudad de Medellín -Colombia, entre enero 1 y diciembre 31 del 2011.
Se realizaron tinciones de hematoxilina-eosina, las cuales fueron evaluadas por un patólogo quien, de acuerdo a características histológicas, clasificó los tumores en ductal o lobulillar, así como de acuerdo al sistema de clasificación de Nottingham (Bloom- Richardson) (25), los cuales se definen como grado 1, 2 ó 3 y hacen referencia a la diferenciación del tumor (bien, moderado o pobremente diferenciado, respectivamente) (26-28).
Esta clasificación tiene tres parámetros a evaluar:
I. Grado nuclear: en el que se determina el tamaño del núcleo, uniformidad, forma, características de la cromatina, visibilidad de nucléolos. El grado 1 muestra núcleos uniformes y pequeños, mientras que el grado 3 es el que presenta núcleos grandes, vesiculares, contornos irregulares, nucléolos prominentes y grumos de cromatina gruesa.
II. Formación de túbulos: compuesto por tres puntuaciones según el porcentaje de formación de estructuras tubulares, así 1: más del 75 % de la neoplasia se compone de estructuras tubulares con lumen visible, puntuación. 2: el 10-75 % del tumor tiene un patrón tubular. 3: formación de túbulos menor al 10 %.
III. La mitosis: existe el método de Contesso (29), que en la práctica es más rápido y más fácil de realizar (especialmente en biopsias), con magnificación de 20 HPF de la misma zona y preferiblemente en las áreas periféricas de la neoplasia; se evalúa así: puntuación 1: ningún campo contiene más de 1 mitosis; puntuación 2: dos mitosis; puntuación 3: tres o más mitosis presentes.
Las calificaciones de los tres parámetros independientes (túbulos, núcleos y mitosis) se suman y la calificación global de la neoplasia se determina así: grado 1: 3-5 puntos; grado 2: 6-7 puntos, y grado 3: 8 ó 9 puntos (30-32).
Posterior a esto, en los cortes con hematoxilina- eosina se seleccionó la zona tumoral representativa y su correspondiente en el bloque de parafina, tomándose muestras de 1,6 mm de diámetro, a las que se le hicieron cortes de 4 µm y se aplicaron estudios de inmunohistoquímica, clasificando el cáncer según su expresión del receptor de estrógenos (RE), receptor de progesterona (RP), HER2 y KI67.
Los dos primeros se consideraron positivos cuando la expresión superaba el 1 % de las células tumorales y en el caso de HER2, la valoración fue semicuantitativa: se consideró positivo el caso de 3+ y negativo el de 0 ó 1+. En los casos de 2+ se realizó valoración mediante técnica de hibridación fluorescente in situ (FISH, por sus siglas en inglés) para determinar si era positivo o negativo. Para la interpretación de Ki-67 se establecieron dos categorías: índice de proliferación bajo (menor o igual del 13 % de las células positivas) e índice de proliferación alto (más del 13 % de las células positivas).
Según el estado de estos marcadores se definieron cuatro subtipos: luminal A (RE+, RP+, HER2-), luminal B (RE+, RP+ ó -, HER2+ ó KI>13 %), HER2 enriched (RE-, RP-, HER2 +) y triple negativo (RE-, RP-, HER2-). En todos los casos se determinaron los rangos de edad por quinquenios (19-20).
Consideraciones éticas
El proyecto fue presentado al Comité de Investigaciones de la Facultad de Medicina de la Universidad de Caldas y al Comité Científico de Inser, recibiendo la aprobación de ambas instituciones. La información se tomó a partir de las historias clínicas disponibles en la institución; se tuvo en cuenta la importancia de mantener la reserva sobre la identidad de los pacientes en concordancia con la Declaración de Helsinki y la Ley 23 de 1981 que dicta las normas en materia de ética médica en nuestro país.
RESULTADOS
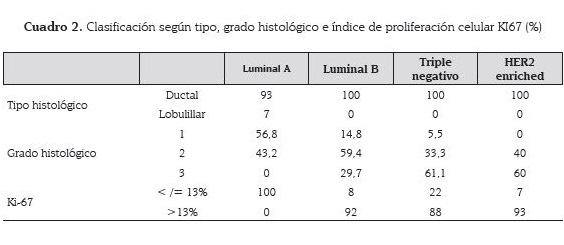
Se estudiaron 114 biopsias de carcinomas de mama que se clasificaron según su variedad histológica, siendo el tipo ductal el más frecuente con 97,1 % y el tipo lobulillar con 2,9 %. El subtipo molecular más frecuente fue el luminal A (38,5 %), seguido del luminal B (32,4 %), triple negativo (15,8 %) y el HER2 enriched (13,1 %) (cuadro 2).
En relación al grado histológico los carcinomas de mama bien diferenciados se observaron con mayor frecuencia en los carcinomas de tipo luminal. El 56,8 % de los carcinomas de mama de tipo luminal A fueron de grado I y el 43,2 % grado II, no hubo ninguno grado III. En el luminal B el 14,8 % fue grado I, el 59,4 % grado 2 y el 29,7 % grado 3.
Los carcinomas de mama tipo triple negativos y los de tipo HER2 presentaban con mayor frecuencia tumores peor diferenciados: el 61,1 % de los carcinomas de mama subtipo triple negativo (n=11) era grado III y el 33,3 % grado II. En cuanto a los carcinomas de mama tipo HER2 enriched, el 60 % era de grado III y el 40 % grado II. Se presentaron más altos índices proliferativos de tumor en los subtipos triple negativo (87,8 %) y HER2 enriched (93,4 %).
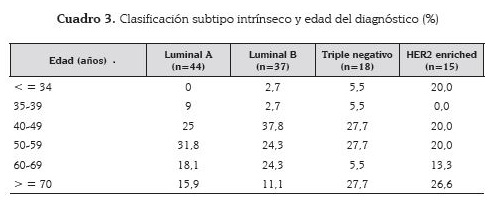
La edad media de presentación del cáncer de mama en el presente estudio fue de 55,4 años (rango de 30-91 años). Se observaron diferencias en cuanto a la edad en los cuatro subtipos moleculares (cuadro 3).
Observamos que la mayor expresión porcentual para las edades premenopáusicas estaba conformada por pacientes que pertenecían a los grupos triple negativo y HER2 enriched que presentaban tumores mal diferenciados, mientras que la mayor cantidad de pacientes posmenopáusicas fueron clasificadas en los grupos luminales A y B.
Cuando se analizaron los tumores con inmunohistoquímica indeterminada (2+) para el receptor HER2, al realizar el FISH confirmatorio, se encontró que la mayoría eran negativos (86,3 %) y solo el 13,7 % fue positivo.
En el análisis especifico del subgrupo luminal B, según la presencia o no del receptor HER2, y por lo tanto de la necesidad de utilizar terapia target anti-HER2, con el anticuerpo monoclonal trastuzumab, encontramos que del total de subtipo luminal B, el 35,1 % expresa el receptor HER2, estos casos junto con los pertenecientes al subtipo HER2 enriched suman en total 28 casos, que corresponden a las pacientes que se beneficiarían del tratamiento con trastuzumab y que corresponden al 24,5% del total de la serie (cuadro 4).
DISCUSIÓN
En el presente estudio encontramos que el carcinoma lobulillar de mama corresponde a un 2,9% del total de carcinomas de mama. En la revisión de la literatura se encuentra que se requiere cumplir con los estrictos criterios de Foote y Stewart (34) para poder ser clasificado como de estirpe lobulillar; siendo este el caso constituye normalmente menos del 5 % de los carcinomas.
Newmans (35) analiza 1 396 carcinomas durante un período de 17 años y encuentra que el 5 % podrían clasificarse como carcinoma lobulillar infiltrante, mientras que una revisión de más de 4 000 carcinomas tratados en la Clínica Mayo (36) revela que 3,2 % son de este tipo. Un análisis de más de 21 000 carcinomas de mama diagnosticados en los Estados Unidos desde 1969 hasta 1971 encuentra que el 3 % fue clasificado como carcinoma lobulillar infiltrante (37).
Ellis et al. (1992) observan que dentro de los subtipos histológicos existe importante variación pronóstica de forma que ciertos tipos como el lobulillar tienen mejor pronóstico que el tipo ductal (38).
La información recogida por Blows et al. (7) de 10 159 casos de carcinoma de mama procedentes de doce estudios diferentes, revela que el 78 % del total de casos corresponde a carcinomas de mama de tipo luminal. De ellos, el 92 % era de tipo luminal A y 8 % era de tipo luminal B.
Nuestra serie mostró un porcentaje similar: el 70,9 % de los casos eran de tipo luminal, con una distribución diferente, siendo el 54,3 % de tipo luminal A y el 45,6 % de tipo luminal B. El tercer subtipo en frecuencia fue el carcinoma de mama de fenotipo triple negativo. En la literatura médica el porcentaje de carcinomas de mama de fenotipo triple negativo en mujeres caucásicas varía en los diferentes estudios y oscila entre el 4,2 % y el 26,8 % (39).
El 13,1 % de los pacientes de nuestro estudio correspondió a carcinomas de mama de tipo HER2 enriched, porcentaje inferior al observado en la literatura internacional que está entre el 20 y 30 % (40,41).
Nuestro estudio coincide con otros en que los carcinomas de mama de tipo triple negativo y HER2 enriched tienen peores características histopatológicas e inmunohistoquímicas (42), que los carcinomas de mama de tipo luminal A y B, siendo estas diferencias porcentualmente identificadas.
Los carcinomas de mama de tipo triple negativo representan el primer subtipo con mayor.cantidad de tumores indiferenciados (grado 3) 61,1 % y con índice de proliferación KI 67% alto (87,8 %).
El subtipo HER2 enriched representa el segundo subtipo con mayor cantidad de tumores indiferenciados grado 3 (60 %), con Ki-67 en su mayoría alto (93,4 %). Este tumor es sin duda el que con mayor porcentaje afecta a las mujeres premenopáusicas y a las menores de 34 años.
Como debilidad del estudio se encuentra que se usó la inmunohistoquímica para definir los subtipos intrínsecos, que podrían no corresponder al real detectado por las pruebas genómicas. Los grupos analizados podrían presentar ciertas diferencias poblacionales entre los pacientes analizados. Al ser un estudio retrospectivo con recolección de datos para el 2011, se utilizó el anterior punto de corte para inmunohistoquímica del receptor HER2, por lo que algunos casos clasificados como indeterminados hoy serian positivos, y por último, los datos no son generalizables por ser una muestra por conveniencia de un único laboratorio.
AGRADECIMIENTOS
Al Laboratorio de Citología y Patología (LAPACI) de Medellín (Colombia), que nos brindó la información necesaria para el desarrollo del presente estudio.
CONFLICTO DE INTERESES
Ninguno
REFERENCIAS
1. Quackenbush J. Microarray analysis and tumor classification. N Engl J Med. 2006; 354:2463-2472. [ Links ]
2. Goldsmith ZG, Dhanasekaran N. The microrevolution: applications and impacts of microarray technology on molecular biology and medicine (review). Int J Mol Med. 2004; 13(4):483-495. [ Links ]
3. Harkin DP. Uncovering functionally relevant signaling pathways using microarray-based expression profiling. Oncologist. 2000; 5(6):501-507. [ Links ]
4. Polyak K, Riggins GJ. Gene discovery using the serial analysis of gene expression technique: implications for cancer research. J Clin Oncol 2001; 19(11):2948-2958. [ Links ]
5. Perou CM, Sørlie T, Eisen MB, van de Rijn M, Jeffrey SS, Rees CA et al. Molecular portraits of human breast tumors. Nature. 2000; 406:747-752. [ Links ]
6. van 't Veer LJ, Dai H, van de Vijver MJ, He YD, Hart AA, Mao M, et al. Gene expression profiling predicts clinical outcome of breast cancer. Nature. 2002; 415:530-536. [ Links ]
7. Blows FM, Driver KE, Schmidt MK, Broeks A, van Leeuwen FE, Wesseling J et al. Subtyping of breast cancer by immunohistochemistry to investigate a relationship between subtype and short and long term survival: a collaborative analysis of data for 10,159 cases from 12 studies. PLoS Med. 2010;7:e1000279. [ Links ]
8. Sorlie T, Perou CM, Tibshirani R, Aas T, Geisler S, Johnsen H, et al. Gene expression patterns of breast carcinomas distinguish tumor subclass with clinical implications. Proc Natl Acad Sci USA. 2001; 98:10869-10874. [ Links ]
9. Sotiriou C, Neo SY, McShane LM, Korn EL, Long PM, Jazaeri A, et al. Breast cancer classification and prognosis based on gene expression profiles from a population based study. Proc Natl Acad Sci USA.2003; 100:10393-10398. [ Links ]
10. Pusztai L, Mazouni C, Anderson K, Wu Y, Symmans WF. Molecular classification of breast cancer: limitations and potential. Oncologist. 2006; 11:868-877. [ Links ]
11. Nielsen TO, Hsu FD, Jensen K, Cheang M, Karaca G, Hu Z, et al. Immunohistochemical and clinical characterization of basal-like subtype of invasive breast cancer. Clin Cancer Res. 2004; 10:5367-5374. [ Links ]
12. Eden P, Ritz C, Rose C, Fernö M, Peterson C. Good old clinical markers have similar powers in breast cancer prognosis as microarrays gene expression profiler. Eur J Cancer. 2004; 40:1837-1841. [ Links ]
13. Prat A, Ellis MJ, Perou CM. Practical implications of geneexpression-based assays for breast oncologists. Nat Rev Clin Oncol. 2011; 9(1):48-57. [ Links ]
14. Gruvberger-Saal SK, Cunliffe HE, Carr KM, Hedenfalk IA. Microarrays in breast cancer research and clinical practice: The future lies ahead. Endocr Relat Cancer. 2006; 13:1017-1031. [ Links ]
15. Eden P, Ritz C, Rose C, Fernö M, Peterson C. Good old clinical markers have similar powers in breast cancer prognosis as microarrays gene expression profiler. Eur J Cancer. 2004; 40:1837-1841. [ Links ]
16. Sorlie T, Tibshirani R, Parker J, Hastie T, Marron JS, Nobel A, et al. Repeated observation of breast tumor subtypes in independent gene expression data sets. Proc Natl Acad Sci U S A. 2003; 100(14):8418-23. [ Links ]
17. Tan BK, Tan LK, Yu K, Tan PH, Lee M, Sii LH, et al. Clinical validation of a customized multiple signature microarray for breast cancer. Clin Cancer Res. 2008; 14(2):461-9. [ Links ]
18. Foekens JA, Atkins D, Zhang Y, Sweep FC, Harbeck N, Paradiso A, et al. Multicenter validation of a gene expression-based prognostic signaturein lymph node-negative primary breast cancer. J Clin Oncol 2006; 24:1665-1671. [ Links ]
19. Goldhirsch A, Wood WC, Coates AS, Gelber RD, Thurlimann B, Senn HJ; Panel members. Strategies for subtypes--dealing with the diversity of breast cancer: highlights of the St. Gallen International Expert Consensus on the Primary Therapy of Early Breast Cancer 2011. Ann Oncol. 2011; 22(8):1736-47. [ Links ]
20. Goldhirsch A, Winer EP, Coates AS, Gelber RD, Piccart-Gebhart M, Thürlimann B et al. Personalizing the treatment of women with early breast cancer: highlights of the St Gallen International Expert Consensus on the Primary Therapy of Early Breast Cancer 2013. Ann Oncol. 2013; 24(9):2206-23. [ Links ]
21. van 't Veer LJ, Dai H, van de Vijver MJ, He YD,Hart AA, Mao M, et al. Gene expression profiling predicts clinical outcome of breast cancer. Nature. 2002; 415:530-536. [ Links ]
22. Livasy CA, Karaca G, Nanda R, Tretiakova MS, Olopade OI, Moore DT, et al. Phenotypic evaluation of the basal-like subtype of invasive breast carcinoma. Mod Pathol. 2006; 19:264-271. [ Links ]
23. Burness ML, Grushko T, Olopade OI. Epidermal Growth factor receptor in triple-negative and basal-like breast cancer: promising clinical target or only a marker? Cancer. 2010;16:23-32. [ Links ]
24. Nielsen TO, Hsu FD, Jensen K, Cheang M, Karaca G, Hu Z, et al. Immunohistochemical and clinical characterization of the basallike subtype of invasive breast carcinoma. Clin Cancer Res. 2004; 10:5367-5374. [ Links ]
25. Bloom HJG, Richardson WW. Histologic grading and prognosis in breast cancer: A study of 1709 cases of which 359 have been followed for 15 years. Br J Cancer. 1957; 2:353-377. [ Links ]
26. Tavassoli FA. Pathology of the breast. Elsevier, New York, 1992. [ Links ]
27. Rosen PP, Oberman HA. Tumours of the Mammary Gland. Armed Forces Institute of Pathology Fascicle 3rd series No 7. Washington, DC. 1993. [ Links ]
28. Ellis IO, Galea M, Broughton N, Locker A, Blamey RW, Elston CW. Pathological prognostic factors in breast cancer.II. Histological type. Relationship with survival in a large study with long term follow-up. Histopathology. 1992; 20:479-489. [ Links ]
29. Contesso G, Mouriesse H, Friedman S, Genin J, Sarrazin D, Rouesse J. The importance of histological grade in long-term prognosis of breast cancer. A study of 1010 patients uniformly treated at the Gustave-Roussy. J Clin Oncol. 1987; 5:1378-1386. [ Links ]
30. Helpap B. Nuclear grading of breast cancer. Virchows Arch Path Anat. 1989; 415:501-508. [ Links ]
31. Dalton LW, Page DL, Dupont W. Histological grading of breast cancer; a reproducibility study. Cancer. 1994; 73:2765-2770. [ Links ]
32. Robbins P, Pinder S, de Klerk N, Dawkins H, Harvey J, Sterrett G, et al. Histological grading of breast carcinomas. A study of interobserver agreement. Hum Pathol. 1995; 8:873-879. [ Links ]
33. Ministerio de Salud. Resolución No. 008430 de 1993. Normas Científicas, Técnicas y Administrativas para la investigación en salud. Santa Fe de Bogotá. 1993. p1. [ Links ]
34. Foote FW JR, Stewart FW. A histologic classification of carcinoma of the breast. surgery. 1946; 19:74-99. [ Links ]
35. Newman W. Lobular carcinoma of the female breast Report of 73 cases. Ann Surg 1966; 164:305-314. [ Links ]
36. Richter GO, Dockerty MB, Clagett OT. Diffuse infiltrating scirrhous carcinoma of the breast. Special consideration of the single filing phenomenon. Cancer 1967; 20: 363-370. [ Links ]
37. Henson D, Tarone R. A study of lobular carcinoma of the breast based on the Third National Cancer Survey in the United States of America. Tumori 1979; 65:133-142. [ Links ]
38. Ellis IO, Galea M, Broughton N, Locker A, Blamey RW , Elston CW. Pathological prognostic factors in breast cancer. II. Histological type. Relationship with survival in a large study with long-term follow-up. Histopathology. 1992; 20: 479-489. [ Links ]
39. Kreike B, van Kouwenhove M, Horlings H, Weigelt B, Peterse H, Bartelink H, et al. Gene expression profiling and histopathological characterization of triple-negative/basal-like breast carcinomas. Breast Cancer Res. 2007; 9:R65. [ Links ]
40. Rouzier R, Perou CM, Symmans WF, Ibrahim N, Cristofanilli M, Anderson K, et al. Breast cancer molecular subtypes respond differently to preoperative chemotherapy. Clin Cancer Res. 2005; 11:5678-5685. [ Links ]
41. Tsakountakis N, Sanidas E, Stathopoulos E. Correlation of breast cancer risk factors with HER 2/NEU protein overexpression according to menopausal and estrogen receptor status. BMC Women Health. 2005; 5:1-9. [ Links ]
42. Loi S, Haibe-Kains B, Desmedt C, Lallemand F, Tutt AM, et al. Definition of clinically distinct molecular subtypes in estrogen receptor positive breast carcinomas through genomic grade. J Clin Oncol. 2007; 25:1239- 1246. [ Links ]
Recibido en: septiembre 24 de 2014. Revisado en: marzo 24 de 2015. Aceptado en: abril 13 de 2015.
Forma de citar:Bonilla-Sepúlveda OA, Matute-Turízo G, Severiche C. Clasificación en subtipos intrínsecos de los carcinomas de mama analizados en un centro de patología de Medellín en el año 2011. Rev CES Med 2015; 289(1):35-46.