Introducción
El eritema nudoso se describió por primera vez en 1798 por Willan 1. En 1842, otros autores lo consideraron parte del eritema multiforme hasta que Lortat-Jacob lo separó definitivamente. En 1860, Hebra describió el cambio de coloración que se presenta en las diferentes etapas, retomando el término “dermatitis contusiforme” 2. Si bien antes se asociaba con infección por M. tuberculosis en el espectro del denominado eritema induratum, tiene etiologías diferentes a las infecciosas 3. Corresponde a un fenómeno reactivo a varios procesos sistémicos, aunque no es inusual que se presente como una entidad aislada, razón por la que requiere de un estudio sistemático, según el grupo etario y la zona geográfica 4.
La biopsia de piel está indicada en casos seleccionados, buscando hallazgos patológicos que varían según el tiempo de evolución: desde paniculitis septal, con infiltrado linfocítico inflamatorio superficial leve e intenso en zonas perivasculares profundas, hasta fibrosis periseptal y aparición de agregaciones nodulares de pequeños histiocitos alrededor de vasos sanguíneos de mediano y pequeño calibre (granulomas radiales de Miescher) 5
Epidemiología
El eritema nudoso tiene una incidencia anual de 1 a 5 casos por 100 000 habitantes. Es más frecuente entre 20 a 40 años, con un predominio tres a cinco veces mayor en mujeres (previo a la pubertad la proporción entre sexos parecer ser similar), con diferencias etiológicas alrededor del mundo 6. Se considera que la infección Streptococcus del grupo A es la causa más frecuente de la enfermedad 7.
Szczęch et al. 8 analizan 44 pacientes con eritema nudoso (95,5 % con nódulos subcutáneos dolorosos), encontrando una relación mujer/hombre de 4.5:1; causa subyacente establecida en 70,5 % de casos, predominando infecciones (bacterianas, virales). De 287 pacientes con la enfermedad, Ayse et al. reportan que 83,2 % eran mujeres. Las causas fueron descritas en el 42,85 % de casos, predominando infecciones (23,69 %); virus en 12,98 % 9.
Mert et al. 10, en 50 pacientes con eritema nudoso diagnosticado entre 1993-2002, seguidos por siete años (30 con biopsia de piel), encuentran que la relación mujer/ hombre fue 6:1, de causa idiopática en 46%. En el grupo de eritema nudoso secundario se confirmó tuberculosis (18 %), infección por Streptococcus del grupo A en 16 % y sarcoidosis (12 %). Los autores reportan como predictores de eritema nudoso secundario: fiebre prolongada, tos, odinofagia, la falta de recurrencia de las lesiones, placa de tórax anormal, leucocitos mayores de 10 000/mm3, eritrosedimentación mayor de 50 mm/h o proteína C reactiva seis veces sobre el límite superior.
En Colombia existen pocos registros de la entidad. La mayoría corresponden a pacientes reclutados con diagnóstico de sarcoidosis 11 y estudios de correlación anatomopatológica 12 a partir de causas potenciales de paniculitis (cuadro 1).
Cuadro 1 Reportes de caso de eritema nudoso en Colombia
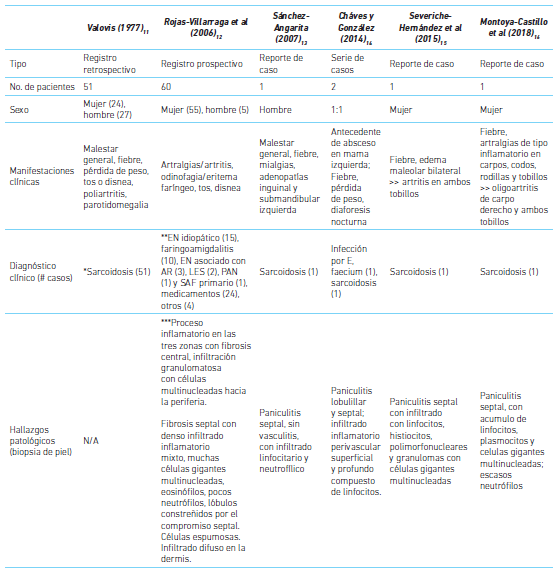
*92,7 % tenían estudio anatomopatológico (16 eran biopsias de piel); los cuatro restantes, tenían adenopatías hiliares asociadas con eritema nudoso.
**(80 % diagnosticados clínicamente como paniculitis cursaron con nódulos dolorosos en diferentes estadios, cuadro compatible con eritema nudoso.
***Se realizó estudio histológico con hematoxilina/eosina a 52 % con diagnóstico clínico de eritema nudoso, clasificándolo según tiempo de evolución (clasificación de Ackerman-Ragaz). N/A: No disponible
Enfoque clínico
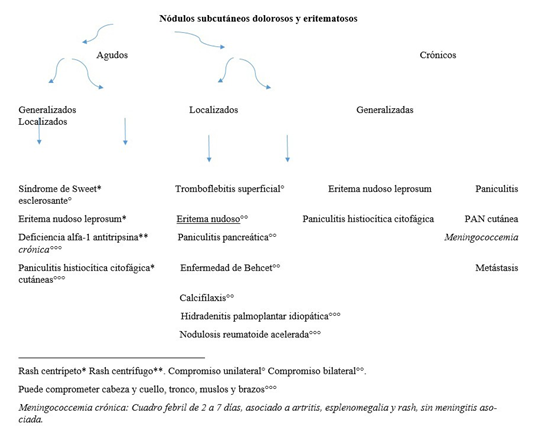
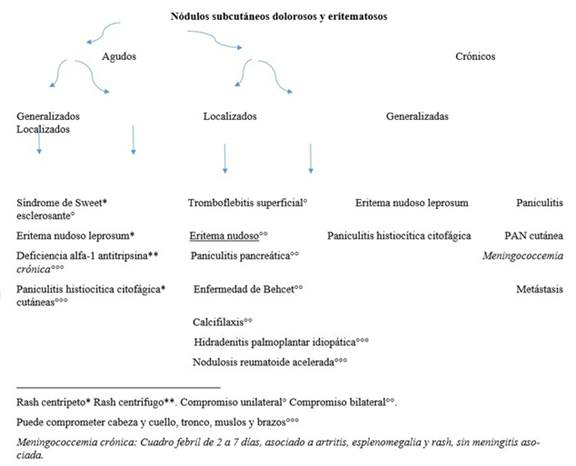
Las paniculitis se clasifican según el compromiso de la unidad básica de la hipodermis afectada por el componente inflamatorio, lo que permite enfocar cada caso de acuerdo con las múltiples causas conocidas. Se dividen en lobulillar y septal 17.
Posteriormente, debe definirse si hay componente vasculítico asociado. El eritema nudoso es la principal causa de paniculitis septal sin vasculitis, grupo en el que aparecen también morfea y necrobiosis lipoidica.
En paniculitis septales solo dos entidades se asocian a presencia concomitante de vasculitis: poliarteritis nodosa (PAN) cutánea y tromboflebitis migratoria superficial. 18; en estos casos, deben descartarse coagulopatías adquiridas o neoplasia activa, especialmente de tracto gastrointestinal (asociación con tromboflebitis migratoria superficial). El diagnóstico histológico diferencial se realiza fundamentalmente con PAN cutánea, que afecta a las arterias y no a las venas, como en la tromboflebitis. Generalmente, la PAN cutánea cursa con ANCA negativos; 30% de casos tienen anticuerpos antifosfolípidos positivos, por lo que se requiere de correlación clínico-patológica, valiéndose de manifestaciones extracutáneas, como síntomas constitucionales, mialgias, artralgias y parestesias. 19.
En la paniculitis septal sin vasculitis debe indagarse por diabetes mellitus (sospecha de necrobiosis lipoidica) y descartar fenómeno de Raynaud, esclerodactilia o telan- giectasias periungueales que sugieran esclerosis sistémica 20 (figura 1).
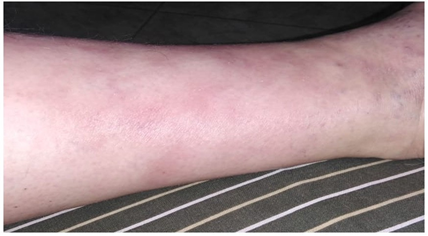
El eritema nudoso consiste en la aparición de nódulos dolorosos simétricos, entre 1-6 cm de diámetro, en región anterior de miembros inferiores, extendiéndose en ocasiones a muslos, brazos y cuello. Durante la primera semana, las lesiones son eritematosas, tensas, dolorosas; luego, azuladas, fluctuantes, hasta tornarse equimóticas, con descamación residual en collarete 21. Resuelven espontáneamente entre dos a ocho semanas, siendo precedidas (entre una a dos semanas) por artralgias, malestar y fiebre, en ocasiones.
Las artralgias ocurren en más del 50 % de casos, comprometiendo tobillos, rodillas y carpos. Puede presentarse sinovitis por dos semanas; la rigidez articular puede persistir más de seis meses, sin cambios articulares destructivos ni líquido sinovial inflamatorio. Las lesiones pueden tardar hasta 18 semanas en resolver 22.
Hasta 30 % de casos idiopáticos duran más de seis meses, con alta tasa de recurrencia durante el primer año. Fine et al. 23 reportaron en 1969 una serie de nueve pacientes (ocho mujeres) entre 20-50 años, quienes persistieron o recurrieron por varios meses o incluso, más de ocho años. Aunque los nódulos recurrentes presentaban cambios en su configuración, la biopsia fue compatible con eritema nudoso. Otras causas de paniculitis se presentan en el cuadro 2
Cuadro 2 Diagnósticos diferenciales de eritema nodoso como causa de paniculitis
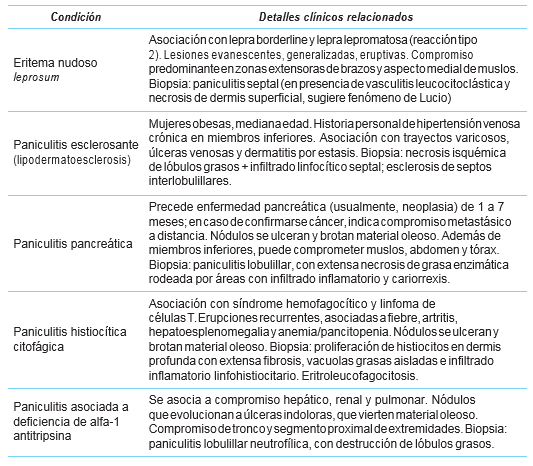
*Adaptado de: Inamadar AC, Adya KA. The rash with painful and erythematous nodules. Clin Dermatol. 2019; 37(2):129-135. (20)
Las lesiones típicas parecen corresponder a una reacción de hipersensibilidad tipo IV 26, mediada por linfocitos Th1 en respuesta a antígenos adyacentes a las vénulas del septo de tejido celular subcutáneo, favoreciendo un aumento en producción local de IL-2 e interferón gamma (INF-y), que activan células del linaje monocito/macrófago, hasta la generación de células gigantes multinucleadas que, al reclutarse, forman granulomas 27.
Parece que algunas terapias anti estrogénicas perpetúan el descenso concomitante de IL-10, IL-1 y TNF alfa, cuando el nivel de progestágenos es bajo. Por lo anterior, debe descartarse embarazo en una mujer en edad fértil con nódulos dolorosos, sub- cutáneos 28.
Se sugiere iniciar con búsqueda activa de infección por Streptococcus del grupo A, puesto que las lesiones cutáneas aparecen entre dos y tres semanas después de la resolución de los síntomas, y títulos normales de anticuerpos antiestreptolisina O no descartan infección activa. La prueba debe repetirse entre dos y cuatro semanas, siendo positiva si los títulos aumentan al menos 30 % 29. El hisopado faríngeo y cultivo pueden realizarse simultáneamente.
Se recomienda radiografía de tórax para descartar sarcoidosis o tuberculosis, además de histoplasmosis, coccidioidomicosis e infección por Chlamydia pneumoniae. 30 Adenopatías asimétricas parahiliares obligan a descartar trastorno linfoproliferativo. En caso de persistir sospecha de sarcoidosis, debe complementarse con tomografía de tórax de alta resolución 31.
La enfermedad no solo se asocia a tuberculosis activa: también se ha descrito en respuesta a la vacunación con BCG o a pruebas de tuberculina (PPD), así como en infección por micobacterias no tuberculosas. Paradójicamente, la PPD tiene mayor tasa de falsos negativos para tuberculosis en pacientes con eritema nudoso comparada con la prueba de liberación de INF-y. Al parecer, los péptidos ESAT-6 y KatG de micobacterias inducen mayores concentraciones de esta citoquina, llevando a formación de granulomas 32.
Posteriormente, debe indagarse por exposición a tóxicos o fármacos (incluyendo anticonceptivos orales) 33; igualmente, por síntomas sistémicos: diarrea inflamatoria, asociada a dolor abdominal y pérdida de peso; oligo o poliartritis, con compromiso periarticular en tobillos (figura 2); úlceras orales y genitales (dolorosas o no), livedo reticularis, fenómeno de Raynaud. Personas mayores de 50 años con síntomas sistémicos y sin respuesta a AINE´s o esteroides a dosis bajas, además de anemia, trombocitopenia e hipergammaglobulinemia, deben ser estudiados para neoplasia 34 (cuadro 3).
Cuadro 3 Causas de eritema nudoso
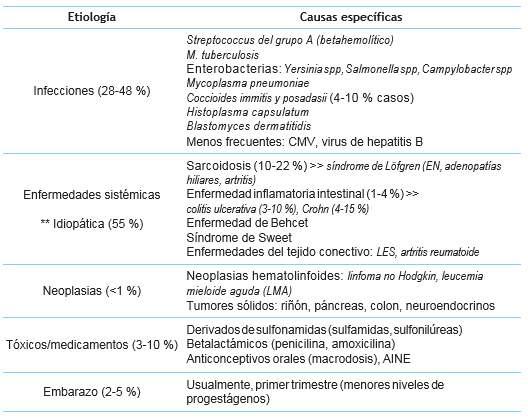
*Adaptado de: González Miguel A, García Carlos, Pujol Ramón M, Salvarani Carlo. Erythema nodosum: A clinical approach. Clinical and Experimental Rheumatology 2001; 19: 365-368. (24)
La biopsia de piel se sugiere en los siguientes casos: compromiso de brazos y tórax, lesiones ulceradas y con diámetro mayor a 5 cm 33,34. En países endémicos se considera que todo eritema nudoso que comprometa más allá de miembros inferiores debe ser estudiado para lepra 35. La figura 3 resume el enfoque general del eritema nudoso.
Conclusiones
El eritema nudoso es un diagnóstico clínico, multicausal. La biopsia de piel está indicada en casos seleccionados. Es la principal causa de paniculitis septal sin vasculitis. Su enfoque clínico implica una anamnesis y examen físico rigurosos, dirigido a descartar las causas más frecuentes, toda vez que su presentación idiopática, presente en la mitad de los casos, se asocia a mayor tasa de recurrencia. En nuestro medio faltan registros para conocer su epidemiología local. Adherencia a estándares éticos.