Services on Demand
Journal
Article
Indicators
-
 Cited by SciELO
Cited by SciELO -
 Access statistics
Access statistics
Related links
-
 Cited by Google
Cited by Google -
 Similars in
SciELO
Similars in
SciELO -
 Similars in Google
Similars in Google
Share
Acta Neurológica Colombiana
Print version ISSN 0120-8748
Acta Neurol Colomb. vol.30 no.4 Bogotá Oct./Dec. 2014
Artículo original
Costo monetario del tratamiento de la enfermedad de Alzheimer en Colombia
Monetary cost of treatment for Alzheimer’s disease in Colombia
Sergio I. Prada (1), Yuri Takeuchi (2), Yoseth Ariza (3)
(1) PhD. Investigador Senior PROESA & Profesor Departamento Economía, Universidad Icesi. Cali, Valle, Colombia.
(2) MD. Facultad de Ciencias de la Salud, Universidad Icesi. Cali, Valle, Colombia.
(3) MD, MSc. Profesor Facultad de Ciencias de la Salud, Universidad Icesi. Cali, Valle, Colombia.
Recibido: 28/03/14. Aceptado: 28/10/14.
Correspondencia: Sergio I. Prada: siprada@proesa.org.co
RESUMEN
Introducción: las demencias y, en particular la enfermedad de Alzheimer, representan una carga financiera importante para los sistemas de salud; sin embargo, los estudios de costo de la enfermedad en países en desarrollo son poco frecuentes.
Objetivo: estimar el costo social potencial directo e indirecto de la enfermedad de Alzheimer por estados de severidad en Colombia para el periodo 2010-2020.
Materiales y métodos: se tomó el número de personas con la enfermedad de un trabajo preliminar que usó datos secundarios y un método de proyección de la población. Se asumió una duración promedio del tratamiento de la enfermedad de 8 años, 3 en estado leve, 3 en moderado y 2 en severo. La canasta de bienes y servicios asociados al tratamiento y cuidado de los pacientes se construyó para cada estado con base en historias clínicas, consulta con expertos y otras fuentes para estimar los precios unitarios. Las estimaciones se realizaron incluyendo y excluyendo el valor imputado del cuidado informal, valorado por el método del costo de salarios dejados de percibir. Finalmente, el costo agregado se ajustó por uso de servicios, utilizando la información reportada en el módulo de prestaciones del Sistema Integral de Información de la Protección Social (Ministerio de Salud de Colombia).
Resultados: el costo mínimo directo promedio por paciente/año por estado de severidad estimado es: $1.5 millones (leve), $4 millones (moderado) y $8.5 millones (severo). El costo por paciente del tratamiento total para los 8 años, a precios constantes de 2013 sería de $33.3 millones, sin incluir los costos del cuidador y de $99 millones de pesos incluyéndolos. Para 2010, si todos los pacientes según prevalencia estimada hubieran recibido el tratamiento mínimo, el costo para la sociedad ascendería a $2 billones de pesos en el escenario donde una mayor proporción de pacientes estaría en estado leve o a $2.6 billones de pesos en el escenario donde la mayor proporción se encuentre en estado moderado. Estimamos que un 16.5% de los pacientes está recibiendo tratamiento. Usando este factor, se estima que el costo mínimo directo anual de la enfermedad estaría en el orden de 116 a 140 mil millones de pesos de 2013.
Conclusiones: las estimaciones de costo presentadas muestran que la enfermedad de Alzheimer tendrá un costo alto para la sociedad colombiana en la medida que aumente el acceso al tratamiento. Los métodos que incorporan los requerimientos de cuidado según estados de la enfermedad son más apropiados y permitieron identificar que las estimaciones de modelos internacionales que usan relaciones constantes de costo a PIB por persona tienden a subestimar el costo monetario. Estimar los costos de enfermedades crónicas es clave para para el planeamiento fiscal de políticas de salud.
PALABRAS CLAVE: Enfermedad de Alzheimer, costos de la enfermedad, progresión de la enfermedad, demencia/economía, países en desarrollo/estadísticas y datos numéricos (DECS).
SUMMARY
Introduction: dementia, particularly Alzheimer’s disease, represents an important financial burden upon health systems; however cost-of-illness studies are not frequent in developing countries.
Objective: to estimate the potential direct and indirect social cost for Alzheimer’s disease, by stages of severity in Colombia for the period 2010-2020.
Materials and methods: the prevalence of the disease is taken from previous work that used secondary data and a method of population projection. We assumed average treatment duration of the disease of 8 years, 3 in mild condition, 3 in moderate and 2 in severe. The basket of benefits and services associated with the treatment and care of patients was built for each stage based on medical records, consultation with experts and other sources to estimate unitary prices. Estimates were performed including and excluding the imputed value of informal care, valued by the cost method of salaries not perceived. Finally, the aggregated cost was adjusted by the cost of use of services, utilizing information reported in the provision module of the national information system on social protection (Ministry of Health).
Results: the potential direct cost per stage of severity per patient year were: COP 1.5 million (mild), COP 11.3 million (moderate) and COP 30.3 million (severe). The cost per patient for the treatment duration (8 years), at constant 2013 prices, would be COP 33.3 million, excluding the costs of the caregiver, and COP 99 million including them. By 2010, had all patients with the disease received treatment according to prevalence estimates, would have risen to COP 2 billion in the scenario where a higher proportion of patients are mild state or COP 2.6 billion in the scenario where the highest proportion is in moderate condition. We estimated that 16.5% are actually receiving treatment. Using this factor we estimated direct total costs for 2010 to be in the range COP 116 to 140 thousand millions.
Conclusions: The cost estimates presented show that Alzheimer’s disease will have a high cost to the Colombian society as access to treatment increases. Methods that incorporate the requirements of care by stage of disease were more appropriate, and allowed to identify that the estimates of models that assume a constant relationship between cost-of-illness and GDP per-capita tend to underestimate the financial burden. To estimate the direct costs of chronic diseases is key for the development of financially sustainable health policies.
KEY WORDS. Alzheimer disease, disease costs, disease progression, dementia/economics, developing countries/statistics and numerical data (MeSH).
INTRODUCCIÓN
Las demencias, y en particular la enfermedad de Alzheimer (EA), representan una carga financiera sustancial para los sistemas de salud. Por ejemplo, en los Estados Unidos se estima que 5.2 millones de personas en todas las edades sufren de EA, con una prevalencia de 11% para individuos mayores de 65 años y de 32% para mayores de 85 años (1). La Asociación de Alzheimer (AA) estima un costo total de 203 billones de dólares americanos para el año 2013 asociados con la EA para los Estados Unidos (1). El costo promedio de un paciente con EA mayor de 65 años y beneficiario del programa de Medicare en los Estados Unidos para 2012 fue de US$45,657 (1). Hurd et al. (2) usaron microdatos de la Encuesta de Salud y Retiro (Health and Retirement Study) y encontraron un costo incremental (persona con demencia vs. persona sin otra enfermedad crónica) por persona con demencia de US$33,329 de bienes y servicios comprados en el mercado y de US$41,689 incluyendo el costo del cuidado informal en casa. De igual forma, Prada (3) documentó para beneficiarios del programa de Medicare un aumento del costo incremental, al pasar de 9.1 a 10 para hombres y de 10.1 a 11.4 para mujeres, entre 2008 y 2010.
Los estudios de costo de la enfermedad en países en desarrollo son poco frecuentes. El único antecedente para el caso de Colombia es la estimación hecha basada en el modelo de costos Dementia Worldwide Cost Database en donde se calculó que en el 2009, los costos de la demencia para Colombia habrían sido cercanos a los $2,000 millones de dólares, incluidos los costos del cuidado informal (4). Sin embargo, este modelo de costos se basa en estimativos de prevalencia regionales (Suramérica), que no ajustan por acceso, y utiliza estimativos de costo-per-cápita agregados basados en literatura internacional (4). Además, el análisis de Wimo et al. no incorpora los cambios en la cobertura hechos recientemente en el Sistema de Salud de Colombia: por ejemplo, en el 2012 se incluyeron por primera vez medicamentos inhibidores de la colinesterasa (IAChE) para el tratamiento de la EA (5).
El objetivo de este documento es estimar los costos mínimos de la EA desde dos perspectivas, la del sistema y la de la sociedad para Colombia. El número de personas con la enfermedad se tomó del estudio de Takeuchi, Ariza y Prada, en el que se usaron datos secundarios, estimaciones actualizadas de población y un método de proyección por cohorte, para estimar el número de pacientes con EA por cada estado de la enfermedad. El modelo empleado incorporó tres elementos básicos: prevalencia, incidencia de la enfermedad y mortalidad general para cada estado de la enfermedad (6). La canasta de bienes y servicios asociados al tratamiento y cuidado de la EA se construye con base en historias clínicas y consulta con expertos. Se consultaron diversas fuentes para estimar precios unitarios, entre ellas EPS, IPS y droguerías de cadena. Las estimaciones se presentan incluyendo (perspectiva de la sociedad) y excluyendo (perspectiva del sistema) el valor imputado del cuidado informal, valorado por el método de salarios dejados de percibir. Finalmente, el costo agregado se ajustó por acceso, utilizando la información reportada en el sistema integral de información de la protección social (SISPRO) gestionado por el Ministerio de Salud Colombiano (7). Nuestro trabajo es además pionero en ofrecer una valoración del costo mínimo según el estado de la enfermedad.
MATERIALES Y MÉTODOS
Determinantes de los costos de la enfermedad
Los costos del cuidado de los pacientes con EA se correlacionan con las mediciones claves de la severidad de la enfermedad. Gustavsson A. et al. (8) encontraron que en todos los países, las actividades de la vida diaria (AVD, Activities of Daily Living) fueron el predictor más importante de los costos de la sociedad de los pacientes que residen en la comunidad.
En especial, la carga y el costo de la enfermedad difiere según el estado de la enfermedad. El deterioro de las capacidades funcionales de la vida diaria tiene el mayor impacto en la calidad de vida y así como los costos del cuidado de los individuos con EA sobre la familia, los amigos y el personal de enfermería. Adicionalmente, los adultos mayores difieren de los pacientes más jóvenes en que frecuentemente tienen múltiples condiciones médicas coexistentes (9-11).
Los pacientes en los estadios iniciales tienen mayor autonomía pero se debe incurrir en costos como los relacionados con el adecuado diagnóstico de la EA y la exclusión de otros tipos de demencia: esto incluye la evaluación clínica por un neurólogo, las pruebas neuropsicológicas y varios exámenes de sangre (TSH, niveles de vitamina B12, serología para lúes, etc.) y de neuroimágenes (escanografía o resonancia magnética cerebrales) (9-11).
Los pacientes en los estados moderados requieren servicios como consultas de control neurológico y los relacionados con la medicación para EA y para los síntomas neuropsiquiátricos asociados como depresión, insomnio y psicosis. Por último, los pacientes en los estados severos requieren cuidados las 24 horas del día, por lo que se presenta una enorme carga financiera y de tiempo sobre los cuidadores, los familiares y la comunidad. Los “end-points” comúnmente utilizados en la evaluación de la progresión de la EA incluyen la institucionalización o la muerte y los puntajes específicos en las escalas funcionales y cognitivas. En los países desarrollados, los servicios comunitarios retardan la institucionalización de los pacientes con demencia: la causa más frecuente de institucionalización es la pérdida del proveedor de cuidado primario (9-11).
En enero de 2012, la rivastigmina fue incluida en el listado de medicamentos del Plan Obligatorio de Salud para el tratamiento sintomático de pacientes con demencia leve o moderadamente severa de tipo Alzheimer y para el tratamiento sintomático de la demencia leve a moderadamente severa en pacientes con enfermedad de Parkinson idiopática (5). Por esta razón se incluye en el presente estudio.
Estimación de los costos por paciente del tratamiento de EA en Colombia
En Colombia se dispone de una guía para el diagnóstico, tratamiento y seguimiento de las demencias, según la cual se definen para cada uno de los estados de la EA los recursos mínimos empleados para el manejo de la enfermedad según los estados leve, moderado y severo, que incluyen: consultas médicas con neurología, evaluación neuropsicológica, exámenes diagnósticos (TAC o RMN cerebrales y exámenes de laboratorio), medicamentos incluidos o no en el plan obligatorio de salud (POS), y la pérdida de productividad del cuidador derivada de la atención al familiar con la EA.
Pese a lo anterior, para completar lo dispuesto por la guía se determinaron los recursos a través de un estimativo realizado por un neurólogo con experiencia en el manejo de la EA. Las perspectivas del costo son tanto del sistema como de la sociedad (13), por lo tanto se incluyen costos para las EPS y para los individuos. De igual forma, se asume una duración promedio del tratamiento de la enfermedad de 8 años, distribuidos así: los 3 primeros años en estado leve, los 3 siguientes años en moderado y finalmente los 2 últimos en severo.
Para la valoración de los costos de procedimientos y exámenes diagnósticos se optó por utilizar el tarifario nacional ISS 2001 (14) incrementando los precios en un 30%. Este incremento porcentual responde al ajuste por inflación. Para los precios de medicamentos se siguió la metodología propuesta por el Instituto de Evaluación Tecnológica en Salud (IETS) para Análisis de Impacto Presupuestal (AIP). Siguiendo esta metodología se usó la base de datos de registros del SISMED, se filtró por tipo de precio “ventas”, tipo de entidad “laboratorio” y canal “institucional”. Con estos datos se estimó el promedio ponderado por el número de unidades reportadas para valores promedio. Se usaron tarifarios nacionales para la valoración de los costos con el fin de privilegiar la generalización de los resultados para todo el país. Para los costos de los medicamentos cuya compra se hace directamente por parte de los pacientes o sus familias se utilizaron precios de mercado (consulta directa con droguerías). Para la valoración de la pérdida de productividad se empleó el método de capital humano. En este, el costo de oportunidad del cuidador se valoró con base el salario mínimo sin incluir el auxilio de transporte para el año 2013 ($589,500). Todos los recursos fueron calculados en pesos colombianos de Diciembre de 2013. El documento utiliza el término “costo mínimo” porque no se incluyeron los costos de las condiciones comórbidas, los de las hospitalizaciones ni las de atenciones de urgencias.
Para la estimación de los costos potenciales del tratamiento de EA en Colombia para la sociedad, se calculó el costo potencial total para la sociedad para un año. El costo potencial fue definido como el costo que tendría que asumir la sociedad si todos los individuos que padecen la EA tuvieran acceso a los servicios de atención en salud para diagnóstico y tratamiento según lo definido en la sección anterior. Para hacer este cálculo se necesita el número total de individuos que sufren la enfermedad (prevalencia) y su distribución por etapas.
La Tabla 1 presenta los resultados de tres escenarios de distribución de la población calculados por Takeuchi, Ariza y Prada (6). Según el cálculo de estos autores, en 2010 en Colombia, unas 190,000 personas sufrían de la EA y proyectan que el número ascenderá a 221,000 en 2015 y a 260,000 en 2020. Los tres escenarios responden a diferentes supuestos de etapa en que la enfermedad es descubierta y de progresión de la misma (6).
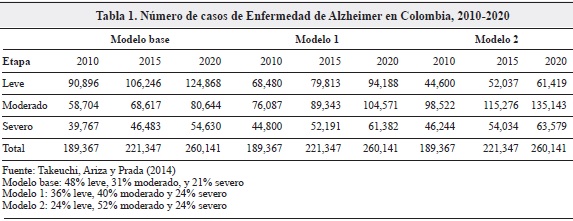
RESULTADOS
Costo por paciente según estado de la enfermedad
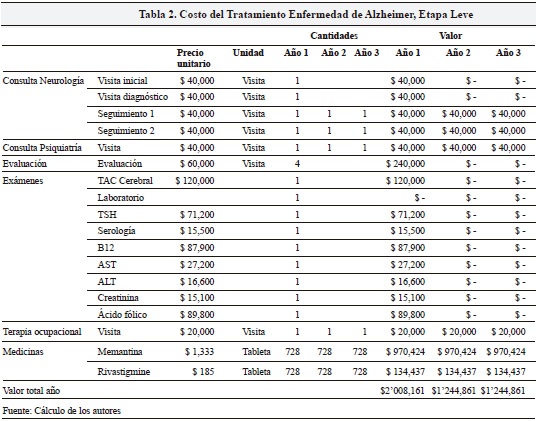
Los resultados (Tabla 2) muestran que el costo por paciente en estado leve para el primer año alcanzaría los 2 millones de pesos, bajando a 1.2 millones en los dos subsiguientes años. El costo más alto del primer año se explica por un mayor valor de exámenes diagnósticos.
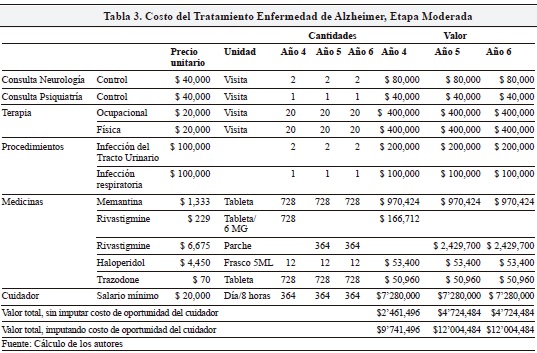
En la etapa moderada (Tabla 3) se estima un valor de $2.4 millones, sin imputar los costos del cuidador, y de $9.7 millones, imputando los costos del cuidador (es decir, se asume la necesidad de cuidado por 8 horas al día), para el primer año. El costo por persona anual sube a $4.7 o a $12 millones según se incluya el costo del cuidador, respectivamente. La diferencia de $2.2 millones se explica por el supuesto que hacemos de cambio en la dosis de Rivastigmine, que pasa de 2 pastillas diarias (a $229/pastilla), por un parche diario cuyo valor es de $6,675.
Finalmente, en la etapa severa (Tabla 4) el costo por paciente estimado es de $8.7 o de $30.5 millones para el primer año, según se incluya o no el costo del cuidador; por su parte, para el último año se estiman costos de $8.2 o de $30 millones, según se incluya o no el costo del cuidador. El costo del cuidador se valora como tres turnos de 8 horas diarias a $20,000/hora. La diferencia de 0.5 millones entre los dos años se explica por el supuesto de la necesidad de practicar una gastrostomía al paciente durante el primer año.
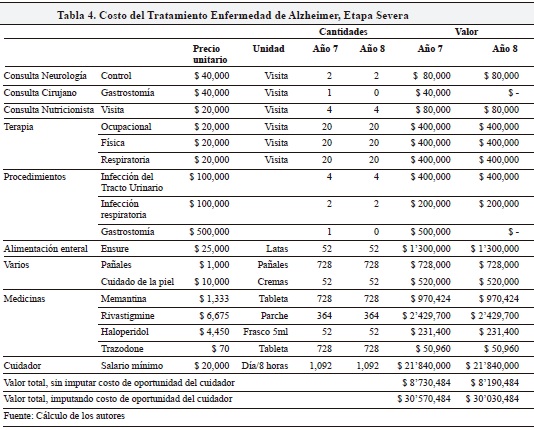
En suma, el costo por paciente del tratamiento total para los 8 años, a precios constantes de 2013 será de $33.3 millones, sin incluir los costos del cuidador. De estos, el 57% son medicinas, 19% honorarios de consultas directas con profesionales de la salud (neurólogo, psicólogo, terapeuta), 1% en exámenes diagnósticos y otros procedimientos (tratamiento de infecciones y gastrostomía) y un 8% en otros gastos de bolsillo (alimentación, pañales y cuidado de la piel). Cuando se incluyen los costos del cuidador, este costo total asciende a los $99 millones de pesos.
Estimación de los costos potenciales del tratamiento de EA en Colombia para el sistema
Los resultados sugieren que, para 2010, el costo habría ascendido a $0.7 billones de pesos colombianos (todas las cifras en billones de pesos colombianos en este artículo se refieren a millones de millones, es decir sigue la nomenclatura latinoamericana) en el escenario donde una mayor proporción de pacientes están en el estado leve o a $0.85 billones en el escenario donde la mayor proporción se encuentra en la etapa moderada. Nuestras proyecciones indican que para 2020 estos valores alcanzarían $1 y $1.1 billones, respectivamente.
Estimación de los costos potenciales del tratamiento de EA en Colombia para la sociedad
Los resultados cambian de manera dramática cuando se incluyen los costos del cuidador (Tablas 5 y 6). En la Tabla 6 se asumen los siguientes costos por paciente año: $1.5 millones (leve), $11.3 millones (moderado) y $30.3 millones (severo). Los resultados sugieren que para 2010 el costo habría ascendido a $2 billones en el escenario donde una mayor proporción de pacientes están en el estado leve o a $2.6 billones en el escenario donde la mayor proporción se encuentra en la etapa moderada. Nuestras proyecciones indican que para 2020 estos valores alcanzarían $2.8 y $3.5 billones, respectivamente.
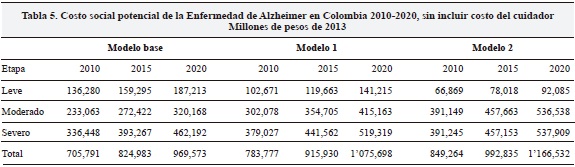
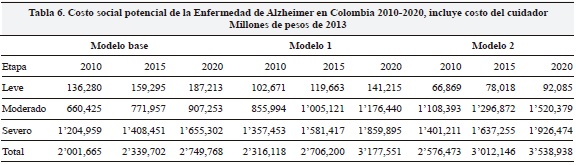
Estimación de los costos del tratamiento de EA en Colombia para la sociedad ajustando por uso de los servicios de salud
Los resultados presentados anteriormente asumen que todos los individuos que sufren la enfermedad reciben el tratamiento indicado. No obstante, este no es un supuesto realista por razones de acceso al sistema general de seguridad social en salud (SGSSS) de Colombia. Para estimar el número de personas diagnosticadas y con acceso al SGSSS consultamos la base de datos personas atendidas del Sistema Integral de Información de la Protección Social (SISPRO) con códigos de atención relacionados con demencias. Los resultados de esta búsqueda se presentan en la Tabla 7. En total se encontró que 47,523 personas diferentes presentaban alguno de los códigos diagnósticos de la Tabla 7 para el año 2012; esto representa 16.5% de las personas que según la estimación de prevalencia de demencias (288,000 aproximadamente para el año 2012) tendrían la condición. Este mismo factor se aplicó para la EA. Los resultados ajustados por uso de los servicios de salud se presentan en la Tabla 8 (resultados de Tablas 5 y 6 multiplicados por 0.165).
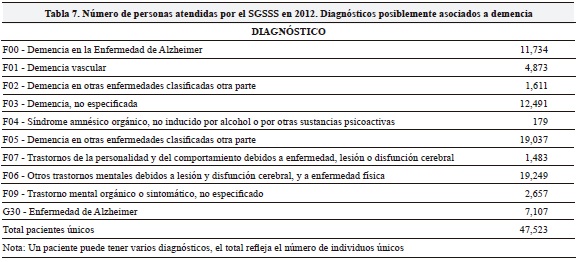
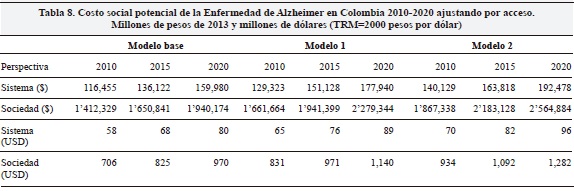
En resumen, utilizando tres distribuciones y, asumiendo un valor año por etapa igual al promedio del costo unitario de todos los años de cada etapa de $1.5 millones (leve), 4 millones (moderado) y de $8.5 (severo), estimamos los costos mínimos potenciales para el sistema (Tabla 5) y para la sociedad (Tabla 6). Los costos ajustados por uso de servicios de salud (Tabla 8) se calcularon utilizando el registro de atenciones según diagnóstico del sistema SISPRO en 2012 (Tabla 7).
DISCUSIÓN
En los países desarrollados las demencias constituyen una carga significativa para los sistemas sociales y un costo importante en el cuidado de la salud (1-3). Sin embargo, diferentes estudios han mostrado que la mayoría de las personas con demencia vive en países en desarrollo, por lo que la importancia de calcular los costos mundiales de la demencia es de gran interés para el desarrollo de políticas de salud (4, 8, 14).
Existen varias dificultades para calcular los costos de la enfermedad de Alzheimer y otras demencias en Colombia. Nuestros resultados no corresponden a cálculos exactos de costos, sino que son estimativos basados en los costos directos atribuibles al diagnóstico y tratamiento directo y del cuidador por paciente individual y los costos para la sociedad de acuerdo a la prevalencia estimada de la EA y del acceso a los servicios de salud del sistema de seguridad social. No existen datos completos sobre la prevalencia, los costos del tratamiento individual y el acceso real al sistema de seguridad social en salud de Colombia.
En nuestro trabajo preliminar (6), utilizamos datos secundarios, estimaciones actualizadas sobre la población y un método de proyección de la cohorte del componente de población para estimar el número de pacientes con EA por estado de la enfermedad. Incluimos la esperanza de vida cohorte-específica y las tasas de mortalidad determinadas por el DANE (6). El dato del número de personas con EA es clave para la estimación del costo económico de la enfermedad.
El único dato existente con anterioridad para Colombia es el presentado por Wimo y cols. (4, 14). El estudio calculó que en 2009 los costos directos de la demencia en Colombia eran de USD 663 millones y los de cuidador de USD 1291 millones, para un total de USD1954 correspondientes a una población de 168,584 personas con la enfermedad. El presente estudio muestra que para 2010, los costos para el sistema, habrían oscilado entre 706 y 935 millones de dólares para el tratamiento de 47,500 personas con EA (sin incluir las otras demencias). Sugiriendo una importante subestimación por parte de Wimo y cols.
La explicación para esta diferencia radica en que Wimo y cols (4) imputan los costos para países en desarrollo basados en una relación empírica de costo por persona a PIB per cápita (por ejemplo, dos veces el PIB per cápita), cuya metodología está definida en Wimo y cols. (14). La canasta de recursos y los costos de los mismos son promedios derivados de estudios en otros países, probablemente desarrollados. Para este estudio, utilizamos la canasta de bienes y servicios asociados al tratamiento y cuidado de la EA con base en historias clínicas y consulta con expertos. Diversas fuentes fueron consultadas para estimar precios unitarios, entre ellas: EPS, IPS, SISMED y droguerías de cadena. Las estimaciones se presentan incluyendo y excluyendo el valor imputado del cuidado informal, valorado por el método del costo de salarios dejados de percibir. Finalmente, el costo agregado se ajusta por uso de los servicios de salud, utilizando la información reportada en el SISPRO.
Nuestros resultados muestran que en suma, el costo mínimo por paciente del tratamiento total para los 8 años, a precios constantes de 2013 será de $33.3 millones sin incluir los costos del cuidador. De estos, el 57% son medicinas, 19% honorarios de consultas directas con profesionales de la salud (neurólogo, psicólogo, terapeuta), 1% en exámenes diagnósticos y otros procedimientos (tratamiento de infecciones y gastrostomía), y un 8% en otros gastos de bolsillo (alimentación, pañales y cuidado de la piel). Cuando se incluyen los costos del cuidador, este costo total asciende a los $99 millones de pesos.
El estudio es pionero en estimar estos costos y es transparente en presentar las unidades y los costos unitarios asumidos. También es pionero en utilizar los datos del SISPRO para ajustar las cifras por limitaciones en el uso de los servicios de salud. El estudio intentó ser lo más conservador posible en términos del tratamiento y los recursos necesarios, y por ende los resultados deben tomarse como el límite inferior del costo. No obstante, dadas las limitaciones de información y el sistema de competencia regulada que opera en el sistema de salud colombiano, en el que los precios de procedimientos son pactados uno a uno por EPS e IPS, los costos unitarios deben tomarse solo como indicativos.
Conflicto de intereses
Los autores declaran no tener conflicto de intereses.
REFERENCIAS
1. Alzheimer´s Association Report. 2010 Alzheimer´s disease facts and figures. Alzheimer´s Association. Alzheimer´s and Dementia 6 (2010) 158-194. [ Links ]
2 HURD MD, MARTORELL P, DELAVERDE A ET AL. Monetary costs of dementia in the United States. N Engl J Med 2013:368:1326-34. [ Links ]
3 PRADA SI. Medicare Public Use Files and Alzheimer´s Disease factors in 2008 and 2010. Alzheimer´s & Dementia 2013;9(4), 472-474. [ Links ]
4 WIMO A, WINBLAD B, JONSSON L. The worldwide societal costs of dementia: Estimates for 2009. Alzheimer´s and Dementia 6 (2010) 98-103. [ Links ]
5 Comisión Nacional de Precios de Medicamentos y Dispositivos Médicos. Circular Número 02 de 2012. Diario Oficial, Edición 48.608, pág. 29, noviembre 8 de 2012. [ Links ]
6 TAKEUCHI Y, PRADA SI, ARIZA Y. 2014. Prevalence estimates of dementia in Colombia (2005-2020). Transitions and stage of disease. Alzheimer's & Dementia 2014;10(4):758. Disponible en: http://dx.doi.org/10.1016/j.jalz.2014.05.1442. [ Links ]
7 Sistema de Información de Precios de Medicamentos (SISMED). Disponible en: http://www.sispro.gov.co/recursosapp/app/Pages/SISMED.aspx (Ultimo acceso: Marzo 27 de 2014). [ Links ]
8 GUSTAVSSON A, BRINCK P, BERGBVALL N ET AL. Predictors of costs of care in Alzheimer´s disease: A multinational sample of 122 patients. Alzheimer´s and Dementia 2011;7:318-32. [ Links ]
9 National Institute for Health and Clinical Excellence, NICE clinical guideline 42. Dementia: Supporting people with dementia and their carers in health and social care. 2012. [ Links ]
10 Asociación Colombiana de Gerontología y Geriatría, Asociación Colombiana de Psiquiatría, Asociación Colombiana de Psiquiatría Biológica. Guía colombiana para el diagnóstico, tratamiento y seguimiento de las demencias. Revista de la Asociación Colombiana de Gerontología y Geriatría, 2009, vol. 23 No.1, Enero-Marzo. [ Links ]
11 HORT J, O´BRIEN JT, GAINOTTI G, PIRTTILA T, POPESCU BO, REKTOROVA I, SORBI S, SCHELTENS P ON BEHALF OF THE EFNS SCIENTIST PANEL ON DEMENTIA. EFNS guidelines for the diagnosis and management of Alzheimer´s disease. European Journal of Neurology 2010, 17:1236-1248. [ Links ]
12 WIMO A. Cost Effectiveness of Cholinesterase Inhibitors in the Treatment of Alzheimer´s Disease. A Review with Methodological Considerations. Drugs Aging 2003;21:279-295. [ Links ]
13 Drummond et al. 2005. Methods for the Economic Evaluation of Health Care Programmes. Oxford University Press. [ Links ]
14 Acuerdo No. 256 de 2001 "Por el cual se aprueba el Manual de Tarifas" de la EPS del Seguro Social” [ Links ].
15 WIMO A, JONSSON L, WINBLAD B. An Estimate of the Worldwide Prevalence and Direct Costs of Dementia in 2003. Dement Geriatr Cogn Disord 2006;21:175-181. [ Links ]













