Servicios Personalizados
Revista
Articulo
Indicadores
-
 Citado por SciELO
Citado por SciELO -
 Accesos
Accesos
Links relacionados
-
 Citado por Google
Citado por Google -
 Similares en
SciELO
Similares en
SciELO -
 Similares en Google
Similares en Google
Compartir
Acta Neurológica Colombiana
versión impresa ISSN 0120-8748
Acta Neurol Colomb. vol.31 no.2 Bogotá abr./jun. 2015
https://doi.org/10.22379/2422402233
Actualización
Diagnóstico de meningitis tuberculosa
Diagnosis of tuberculous meningitis
Juan Sebastián Saavedra (1), Sebastián Urrego (1), Ángela Pérez (2), María Eugenia Toro (3)
(1) Residentes de IV año de Neurología, Universidad de Antioquia. Medellín (Antioquia), Colombia.
(2) Profesora de Cátedra de Neurología, Universidad de Antioquia. Medellín (Antioquia), Colombia.
(3) Profesora Asistente de Neurología, Universidad de Antioquia. Medellín (Antioquia), Colombia.
Recibido: 27/12/14. Aceptado: 15/05/15.
Correspondencia: María Eugenia Toro: correo electrónico: tomaria@une.net
Resumen
La tuberculosis continúa siendo un problema mundial de salud pública y su presentación como meningitis tuberculosa es grave, ya que ocasiona una gran parte de muertes y discapacidad. El tratamiento temprano mejora el pronóstico, pero el problema radica en hacer el diagnóstico temprano, pues los síntomas clínicos son inespecíficos. Algunos hallazgos del líquido cefalorraquídeo pueden ser útiles, sin embargo la tinción de Ziehl-Neelsen pocas veces es positiva y el cultivo de LCR tarda mucho. Se ha probado la detección de ácidos nucleicos del Mycobacterium tuberculosis con resultados variables, los métodos indirectos como el ADA (adenosín deaminasa) y el ELISpot, al igual que la tuberculina, pueden aportar en algunos casos. Dado que no hay una prueba única, rápida, con buena sensibilidad y especificidad para el diagnóstico de meningitis tuberculosa, se presentan las principales reglas de predicción diagnóstica que suman elementos clínicos y de laboratorio para mejorar la precisión, a lo anterior se suman además los hallazgos de TAC y resonancia. El diagnóstico de la meningitis tuberculosa se logra teniendo en cuenta criterios epidemiológicos, estudios de laboratorio en sangre, líquido cefalorraquídeo y neuroimágenes. Es necesario continuar evaluando la utilidad de las reglas de predicción clínica en poblaciones diferentes a las de los estudios iniciales.
Palabras clave: Diagnóstico, meningitis, mycobacterium, tuberculosis (DECS).
Summary
Tuberculosis is still a public health problem worldwide and it's meningeal form is a critical clinical condition, contributing great part of tuberculosis related deaths and disabilities. Although early treatment improves disease prognosis, managing a precocious diagnosis is a key problem because clinical symptoms are not specific. Even though some cerebrospinal fluid findings may be useful, Ziehl-Neelsen smear staining is seldom positive and culture results take a long time. While Mycobacterium tuberculosis nucleic acid detection has been tested producing very variable results, indirect methods such as ADA (adenosine deaminase) and ELISPOT and tuberculin skin testing (TST) may be helpful in some cases. Given there is no single, rapid test with good sensitivity and specificity for meningeal tuberculosis diagnosis, the main clinical prediction rules integrating clinical and laboratory aspects, are described. To improve accuracy, CT scan o MRI results are also added to the diagnostic workup process. Since meningeal TB diagnosis can only be achieved taking into account epidemiological, laboratory blood and cerebrospinal fluid testing as well as imaging, the utility of existing clinical prediction rules needs to be assessed in settings different from those where they were initially developed.
Key words. Diagnosis, meningeal, meningitis, mycobacterium, tuberculosis (MeSH).
Introducción
La tuberculosis (TB) es un problema global de salud pública, con una prevalencia estimada de 8,8 millones de casos en el 2010 y entre 1,2 y 2,5 millones de muertes en el mismo año (1-10). La meningitis tuberculosa (MTB) representa el 1% de las formas de tuberculosis, pero es la manifestación más grave, ya que causa más muertes y discapacidad que las otras presentaciones. Cerca del 30% de los pacientes mueren a pesar de recibir tratamiento (11). El desenlace clínico se relaciona estrechamente con el diagnóstico temprano y el inicio empírico del tratamiento.
No existe una prueba lo suficientemente sensible, específica, rápida y costo-efectiva que, sola, establezca un diagnóstico confiable de MTB. La tinción de Ziehl Neelsen del líquido cefalorraquídeo (LCR) tiene baja sensibilidad y especificidad y los resultados de los cultivos tardan tanto tiempo (de ocho a doce semanas) que no son útiles para tomar decisiones. Han surgido diversas pruebas rápidas que aún no se han validado y son de difícil disponibilidad en lugares de bajos recursos. La mayoría de las veces se llega al diagnóstico por un conjunto de evidencia clínica derivada de criterios epidemiológicos, estudios de laboratorio en sangre, LCR y neuroimágenes (12).
Patogénesis
El Mycobacterium Tuberculosis (MT) es un bacilo grampositivo que tiñe poco, es resistente a la decoloración por alcohol ácido, no móvil, no formador de esporas, de reproducción lenta, y en la mayoría de los casos compromete inicialmente el pulmón (13, 14). Según Rich y McCordock (12), la invasión del sistema nervioso central (SNC) se da por focos en la región subpial y subependimaria que se desarrollan luego de una bacteriemia (11, 15). La infección del espacio subaracnoideo posterior a la ruptura de los focos de Rich desencadena una respuesta inflamatoria intensa que lleva a la obstrucción del drenaje del LCR, forma granulomas y produce endarteritis obliterante que se manifiesta con signos neurológicos focales (13).
En el SNC la reacción inflamatoria es limitada por diversos factores: escasez de células dendríticas (menor presentación de antígenos), pobre expresión de moléculas del complejo mayor de histocompatibilidad tipo II, pobre presentación de antígenos por las células de la microglía y tendencia a inducir apoptosis de las células efectoras (15).
En la respuesta inmune se ha documentado que la concentración de Interleukina-6 se asocia a enfermedad severa, pero paradójicamente no con muerte o discapacidad en pacientes HIV-negativos (16). En la susceptibilidad del hombre a la infección se ha relacionado el gen de la leukotrieno A4 hidrolasa (LTA4H) con la supervivencia, el reclutamiento celular y la respuesta a esteroides (17), así como polimorfismos en proteínas activadas por micobacterias con mayor riesgo para la neuroinfección (18). Por otro lado, existen cepas del MT capaces de generar TB diseminada; la cepa Beijing —prevalente en Asia— está asociada al desarrollo de MTB, a diferencia de la cepa Euro-Americana (13). También se han descrito factores patogénicos que influyen en la diseminación extrapulmonar como la adhesina hemaglutinina unidora de heparina (15).
Cuadro Clínico
El cuadro clínico de la MTB generalmente es precedido por un periodo de síntomas constitucionales inespecíficos. Las manifestaciones más frecuentes son fiebre, cefalea, vómito, alteración del estado de conciencia y rigidez de nuca. En estadios más avanzados es frecuente el compromiso de nervios craneales (principalmente VI, III y IV), pérdida visual y déficit focal (19).
La gravedad de la infección se clasifica en tres grados según el British Medical Research Council (Tabla 1), importante para el pronóstico y la elección del tratamiento. Las comorbilidades que más se asocian con discapacidad grave o muerte son diabetes, alcoholismo y desnutrición (23%). En términos de secuelas neurológicas, el pronóstico es malo para pacientes jóvenes y para los pacientes con parálisis de nervios craneanos al ingreso (20, 21). Se han descrito factores para pobre pronóstico en niños en los que la edad menor de 3 años, el coma y el estadio III son los más consistentes (22-25).

Características de laboratorio
Aunque existen diversos métodos, en la práctica los recursos son limitados, especialmente en países en vías de desarrollo (26). El análisis del LCR es el método de mayor valor en el diagnóstico de la MTB (27). Se han desarrollado pruebas directas, que detectan componentes del microorganismo en el LCR, e indirectas, que se basan en la respuesta inmune del huésped al MT (adenosín deaminasa, ADA).
Examen directo y citoquímico del líquido cefalorraquídeo
Algunos hallazgos característicos del LCR sirven para diferenciar la MTB de otras meningitis (19). La presión de apertura está elevada hasta en el 50% de los casos. El aspecto es xantocrómico debido al aumento de proteínas (usualmente de 100 a 200 mg/dL, pero puede llegar hasta 1 a 2 gr/dL). Comúnmente hay pleocitosis con menos de 500 células por milímetro cúbico, aunque el conteo puede ser desde normal hasta exceder las 4.000 células. Característicamente hay predominio de linfocitos, no obstante esto varía dependiendo del tiempo de evolución. Adicionalmente hay hipoglucorraquia (glucosa < 50% del valor de glucosa plasmática).
Tinción de Ziehl-Neelsen
Desde la visualización del MT por Koch en 1882, la tinción de Ziehl-Neelsen (ZN) sigue siendo el método directo más importante para el diagnóstico de MTB, sin embargo requiere tiempo y dedicación (26). Los reportes realizados en las décadas de 1950 y 1960 encontraron sensibilidades cercanas al 100%, si bien los laboratorios actuales encuentran estos resultados difíciles de reproducir. Se recomienda un volumen de 5 a 10 mL de LCR para ser procesado, sumado a un tiempo de visualización mínimo de treinta minutos (28). Las dos estrategias combinadas aumentan la sensibilidad de 10% hasta el 70% (14, 26).
Cultivo de LCR
Es el "estándar de oro"; en el diagnóstico de MTB; sin embargo, sus resultados toman mucho tiempo (14, 26). La sensibilidad varía entre el 25% y el 75% (27) y depende del volumen de LCR analizado y la carga bacteriana. La sensibilidad es similar a la coloración de ZN, además la capacidad de aislar MT cae dramáticamente una vez se ha iniciado el tratamiento antituberculoso (26). Solo del 5% al 10% de pacientes con cultivos positivos permanecerán así a las setenta y dos horas después de iniciarlo; por otro lado, los bacilos muertos (visibles con ZN) permanecen en el LCR durante varios días (29).
Tradicionalmente se han utilizado medios sólidos para el cultivo de MT. El más usado es el de Lowenstein-Jensen (LJ), con una sensibilidad entre 45% y 90% (19). Recientemente se ha introducido el uso de medios de cultivo líquidos, con resultados comparables a los tradicionales en sensibilidad y resultados más rápidos. Un ejemplo es el MB/BacT, que incorpora un método de detección automatizada continua basada en cambios del pH, producto del metabolismo bacteriano.
La introducción de pruebas de sensibilidad a medicamentos permite la identificación rápida de cepas fármacorresistentes. La técnica MODS (Mycroscopic Observation Drug Susceptibility, por sus siglas en inglés) evaluada en 156 pacientes, encontró una sensibilidad similar a la del medio sólido (64,9% frente a 70,2%), con especificidad del 100%. El tiempo promedio para la positividad fue de seis días, comparado con veinticuatro días para el medio LJ (P < 0,01) (30).
Detección de ácidos nucleicos de MTB
Este método parece tener mayor utilidad cuando hay baja concentración de bacilos en el LCR, así como una baja probabilidad de contaminación (26). Se dispone de paquetes comerciales para realizar estas pruebas mediante reacción en cadena de la polimerasa de ADN (PCR). Los pocos estudios que comparan el uso del PCR con el cultivo y la coloración de ZN han concluido una sensibilidad similar entre los tres métodos, teniendo como premisa el análisis de volúmenes significativos de LCR. La PCR tiene mayor utilidad después de haber iniciado el tratamiento antituberculoso, el ADN del microorganismo puede detectarse en el LCR hasta por un mes.
Un metaanálisis realizado en 2004 encontró una sensibilidad para la PCR de 56%, con especificidad de 98%. La sensibilidad aumenta en pacientes con cultivo positivo. Los factores que determinan la especificidad son: selección adecuada de una secuencia de ADN específica de M. tuberculosis y manejo cuidadoso del LCR, para evitar contaminación (31-34). Estudios recientes apoyan el uso de filtrados y no sedimentos de LCR para el procesamiento de la PCR, con el fin de obtener mayor sensibilidad (19).
Métodos indirectos de identificación de Mycobacterium Tuberculosis en LCR
Adenosín deaminasa (ADA)
Es una enzima producida por linfocitos CD4 positivos y monocitos, y es un marcador de respuesta inmune mediada por células; su actividad está aumentada en MTB (26). Se utiliza desde 1980, pero no se ha definido un punto de corte que se considere diagnóstico (35). La sensibilidad del ADA varía del 44% al 100%, dependiendo del valor asignado. La especificidad varía entre 71-99%. Un estudio en población pediátrica determinó para un valor ≥ 10 U/L, una sensibilidad de 94,73% y especificidad de 90,47% en el diagnóstico de MTB (36). En adultos se ha encontrado para un valor de 11,3 U/L, sensibilidad de 82%, y especificidad de 83% al compararla con valores en meningitis no tuberculosa y otros desórdenes neurológicos no infecciosos (37-39). Un grupo iraní obtuvo resultados similares (con corte de 10,5 U/L, sensibilidad de 81% y especificidad de 86%) (40). Algunos autores consideran que los niveles de ADA pueden ser útiles para mejorar el diagnóstico de MTB, especialmente cuando se ha descartado meningitis bacteriana (35). En pacientes con coinfección por virus de la inmunodeficiencia humana (VIH) los niveles de ADA tienen poca utilidad para el diagnóstico de MTB, en esta población se han documentado niveles elevados en pacientes con toxoplasmosis, sífilis, citomegalovirus, criptococosis y meningitis linfomatosa (41).
ELISpot (Enzyme-linked immunospot assay)
Detecta ex vivo linfocitos T que reaccionan específicamente contra MT, bien sea en sangre periférica o en LCR. Un estudio prospectivo evaluó 96 pacientes con sospecha de MTB; se compararon ADA (punto de corte 5,9 UI/dL), ELISpot en sangre periférica y en LCR, encontrando sensibilidades y especificidades por debajo del 90%, se analizó cada uno por separado. Sin embargo, cuando se combinaron ADA y ELISpot en sangre periférica se obtuvo una sensibilidad del 94% (IC95% 79-99%), con una razón de probabilidad negativa de 0,14 cuando ambas pruebas fueron negativas (42). Por lo tanto, el uso de ELISpot por sí solo tiene valor limitado, pero es una herramienta útil en conjunto con otros parámetros para el diagnóstico de MTB (43).
Tuberculina
El valor diagnóstico depende de la edad, vacunación previa, estado nutricional, coinfección con VIH y prevalencia local de TB. Su sensibilidad se ve limitada por el fenómeno de anergia, más frecuente en los grupos de mayor riesgo para desarrollar MTB. Algunos reportes sugieren sensibilidad de solo el 20%, con mayor utilidad en niños (sensibilidad de hasta 86% para induraciones iguales o mayores a 15 mm). No se considera diagnóstico bajo ninguna circunstancia, aunque es útil para evaluar la probabilidad de enfermedad (26).
Reglas de predicción clínica
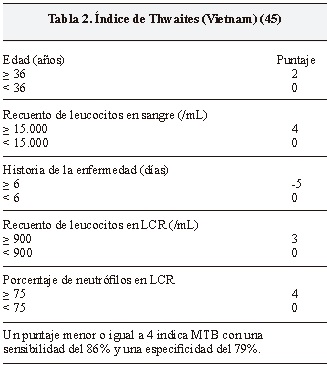
La primera de estas reglas se desarrolló en 232 niños con sospecha de meningoencefalitis, encontrándose cinco factores como predictores independientes para MTB: fase prodrómica ≥ siete días, atrofia óptica, déficit focal, movimientos anormales y recuento de leucocitos en el LCR con < 50% de polimorfonucleares. Con uno de estos factores la sensibilidad fue del 98,4% y especificidad del 43,5%, y cuando estaban presentes tres o más, especificidad del 98,3% y sensibilidad de 54,5% (44). Uno de los puntajes diagnósticos más citados es el desarrollado por Thwaites y colaboradores, quienes en un estudio con 251 pacientes encontraron cinco factores predictores: edad, duración de la enfermedad, recuento de leucocitos en sangre, recuento de leucocitos y proporción de neutrófilos en el LCR (Tabla 2), y hallaron que un puntaje menor o igual a 4 indica MTB con una sensibilidad del 86% y una especificidad del 79% (45). Ha sido validado en un ensayo con 205 pacientes, con una sensibilidad del 99% en el análisis primario, y con resultados similares al tener en cuenta solo los casos con confirmación microbiológica (62%) (29). Fue también validado en una población de 126 pacientes, en el que lograron confirmación microbiológica en 52,1% de los pacientes con MTB, obteniendo una sensibilidad de 91,7% y una especificidad de 79,7% (46).
En otra regla diagnóstica evaluada en 843 pacientes con confirmación microbiológica se encontraron seis factores predictores para MTB: duración de los síntomas > 5 días, cefalea, recuento total de leucocitos en LCR < 1.000, apariencia clara del LCR, proporción de linfocitos > 30% y proteínas en el LCR > 100 mg/dL. La presencia de tres o más de estos parámetros dio sensibilidad de 93% y especificidad de 77% (47). Recientemente se desarrolló un índice en un estudio con 543 pacientes en Rumania, con el objetivo de diferenciar entre meningitis tuberculosa y viral. Las variables identificadas fueron: duración de la enfermedad (promedio doce días en MTB y tres días en meningitis viral), presencia de focalización neurológica (67,3% frente a 11,1%), proteínas en LCR (204 mg/dL contra 78mg/dL), e hipoglucorraquia (relación de glucosa en LCR y plasmática < 0,5). Usando estas variables los autores crearon un puntaje de predicción clínica: con seis o más puntos, la sensibilidad y especificidad para el diagnóstico de MTB fue de 92% y 94% respectivamente (48).
En Turquía se analizaron los datos de 160 pacientes con MTB y se comparó el índice de Thwaites con los criterios clínicos definidos por Marais y colaboradores (49). Todos los pacientes tuvieron un índice de Thwaites menor a 4 y en el 70% fue de -5. Otros hallazgos asociados con MTB fueron: velocidad de eritrosedimentación elevada (75%) y anormalidades compatibles con TB pulmonar en la radiografía de tórax (72%) (20).
Vibha y colaboradores realizaron un estudio en India con 590 pacientes, con el objetivo de validar el índice de Thwaites y crear un índice local, sin incluir pacientes con infección por VIH. Los factores que estuvieron asociados con el diagnóstico de MTB fueron: área rural de residencia, duración mayor de la enfermedad, menor porcentaje de neutrófilos en el LCR, apariencia clara del LCR y presencia de diplopía y hemiparesia. La edad no aportó a la capacidad discriminatoria del índice. La sensibilidad para el índice original fue del 98,09% y su especificidad de 87,89% (50).
Una de las mayores limitantes de las reglas diagnósticas es que han sido desarrolladas y validadas en poblaciones con prevalencia baja de infección por VIH (29). Checkley y colaboradores evaluaron el índice de Thwaites en 86 pacientes, en una población con alta seroprevalencia de VIH (70% en pacientes hospitalizados). El índice de Thwaites tuvo una sensibilidad del 78% y una especificidad del 43%, con un valor predictivo positivo de 14% y un valor predictivo negativo de 94%. Todos los pacientes con meningitis por criptococo tenían un índice menor de 4, sugestivo erróneamente de MTB (51). En la misma población, Cohen y colaboradores evaluaron las características que podrían ayudar a diferenciar las meningitis por criptococo de las MTB. Analizaron 263 pacientes con LCR compatible con meningitis, 43% de los casos tenían meningitis por criptococo y 18% MTB. En los pacientes positivos para VIH el hallazgo de presión de apertura del LCR elevada y leucocitos bajos en el LCR se asociaba a meningitis por criptococo, mientras que la fiebre, la rigidez de nuca y una escala de coma de Glasgow disminuida se asociaba a MTB. A partir de los datos crearon un algoritmo de decisiones con sensibilidad del 92% y especificidad del 58%, lo que no es lo suficientemente confiable para tomar decisiones en la práctica (52).
En América Latina no conocemos publicaciones sobre evaluación del rendimiento diagnóstico de reglas de predicción. Enberg reportó su experiencia con 53 pacientes con MTB en Chile, 21% de ellos con VIH. El 74% de los pacientes tenía una evolución de siete a veintiún días, 85% con signos meníngeos, 66% alteración de la conciencia y 19% déficit neurológico focal (53).
Diagnóstico por imágenes
La confirmación de MT en otro lugar del cuerpo aumenta la sospecha de MTB, pero ocurre solo en 10% de los pacientes con infección en el SNC (54). La radiografía de tórax puede mostrar anormalidades consistentes con TB pulmonar activa o previa hasta en el 50% de los pacientes con MTB. Se debe considerar la alta probabilidad de estos cambios radiológicos en áreas de alta prevalencia. En el 5-10% de pacientes las imágenes son compatibles con TB miliar en la placa de tórax (26).
A pesar de que no hay características específicas en las neuroimágenes de MTB, la tomografía computarizada (TC) y la imagen por resonancia magnética (IRM) pueden ser útiles en el diagnóstico temprano (26). Se han descrito cuatro hallazgos en MTB: realce meníngeo basal, hidrocefalia, infartos y tuberculomas intracraneanos.
Realce meníngeo. Con el contraste se observa realce en las cisternas subaracnoideas basales y ocasionalmente en las convexidades cerebrales, fisuras silvianas y el tentorio (55).
Hidrocefalia. Es la complicación más frecuente, más prominente en niños, por bloqueo de las cisternas basales y ocasionalmente secundaria a lesión parenquimatosa focal o por atrapamiento de los ventrículos por ependimitis granulomatosa (54). Otra teoría es que ocurra alteración en la hemodinámica, en la que el proceso inflamatorio restrinja la pulsatilidad de las arterias (56).
Infartos. Ocurren por trombosis y oclusión debida a extensión del proceso inflamatorio a la pared arterial, principalmente en los ganglios basales y en la cápsula interna (54). La secuencia Flair puede ayudar a distinguir infartos antiguos con apariencia quística de tuberculomas con área de encefalitis en los bordes (55).
Tuberculomas. Corresponden a granulomas, más comunes en pacientes con VIH y con TB pulmonar miliar. Pueden verse en encéfalo, principalmente en lóbulo parietal y frontal, medula espinal, espacio subaracnoideo, subdural o epidural, y pueden ser únicos o múltiples. En niños predominan en el área infratentorial y en adultos en la supratentorial. La presentación radiológica depende de si se trata de un granuloma no caseificante (hipointenso en T1, hiperintenso en T2 y realce homogéneo con el contraste), si hay caseificación con un centro sólido (hipo o isointenso en T1, isointenso a hipointenso en secuencias T2, tiene un anillo fuertemente hipointenso en T2 que realza con contraste) o caseificación con un centro líquido (imposible de diferenciar de abscesos de otras etiologías, tiene un centro hipointenso en T1 e hiperintenso en T2; el anillo realza con el contraste) (55). Dado que la secuencia de IRM transferencia de magnetización es superior a las secuencias convencionales para anormalidades en las meninges, se propone que ayuda a diferenciar la MTB de otras meningitis crónicas (54, 57).
Kumar, en un ensayo con TC en 154 niños, reporta hallazgos sugestivos de MTB (realce basal, ventriculomegalia, tuberculoma o infarto), en 71,4% de los pacientes; la sensibilidad de realce basal fue de 82,7%, presencia de tuberculomas con una sensibilidad de 23,6%. La sensibilidad y la especificidad aumentaban si se tenían en cuenta ambas características (89,2% y 100% respectivamente) (58). En un análisis retrospectivo de 289 pacientes (214 niños y 75 adultos), la TC de ingreso fue normal en 12%, mientras que en los 254 pacientes restantes se encontró alguna anormalidad. La hidrocefalia fue el principal hallazgo (80%) y el grado de esta se correlacionó con la severidad de la enfermedad. Otros hallazgos fueron: presencia de realce parenquimatoso o meníngeo basal (38%), infarto o edema cerebral focal (13%); solamente 5% desarrollaron tuberculomas (56). Ranjan y colaboradores describieron 31 pacientes con TC en pacientes con MTB, el 90,3% de los pacientes tenían TC anormal y los hallazgos más frecuentes fueron hidrocefalia, exudados, tuberculomas e infartos. (59). En un análisis retrospectivo de 29 pacientes con meningitis linfocítica subaguda (11 con MTB confirmada), Abdelmalek reportó anormalidades en CT en 65% y 89,6% en IRM. Los hallazgos más frecuentes fueron: tuberculomas, hidrocefalia, infarto y aracnoiditis (60).
Conclusiones
Para el diagnóstico oportuno de la MTB es necesario conocer más y analizar en conjunto los hallazgos clínicos, radiológicos y de laboratorio, así como evaluar los índices de predicción diagnóstica en nuestros pacientes con y sin VIH.
Conflicto de intereses
Los autores declaran no tener conflicto de intereses.
Referencias
1. ORGANIZATION WH. Global tuberculosis control: WHO report 2011 [Internet]. 2011. http://www.who.int/tb/publications/global_report/2011/gtbr11_full.pdf. [ Links ]
2. VILLA L, TROMPA IM, MONTES FN, GÓMEZ JG, RESTREPO CA. Análisis de la mortalidad por tuberculosis en Medellín, 2012. Biomédica 2014;34(3):425-32. [ Links ]
3. CHAPARRO PE, GARCÍA I, GUERRERO MI, LEÓN CI. Situation of tuberculosis in Colombia, 2002. Biomédica 2004;24:102-114. [ Links ]
4. SEGURA A, REY J, ARBELÁEZ M. Tendencia de la mortalidad y los egresos hospitalarios por tuberculosis antes y durante la implementación de la reforma del sector salud en Colombia, 1985-1999. Biomédica 2004;24(Suppl):115-23. [ Links ]
5. DÍAZ ML, MUÑOZ S, GARCÍA LB. Tuberculosis en el Hospital Universitario San José, Popayán, 1998-2000. Biomédica 2004;24(Suppl):92-101. [ Links ]
6. CARVAJAL R, CABRERA GA, MATEUS JC. Efectos de la reforma en salud en las acciones de control de tuberculosis en el Valle del Cauca, Colombia. Biomédica 2004;24(Suppl):138-48. [ Links ]
7. ARCINIEGAS W, ORJUELA DL. Tuberculosis extrapulmonar: revisión de 102 casos en el Hospital Universitario San Jorge de Pereira, 2000-2004.Biomédica 2006;26:71-80. [ Links ]
8. CASTIBLANCO CA, LLERENA C. Tuberculosis en Colombia: análisis de la situación epidemiológica, año 2006. Infect. 2008;12(3):159-73. [ Links ]
9. RODRÍGUEZ DA, GIL NA, VERA NR. Situación de la tuberculosis en Colombia, 2007-2008, con énfasis en los casos pediátricos y su asociación con VIH. Infect. 2010;14 (3)195-205 . [ Links ]
10. FONTALVO-RIVERA D, GÓMEZ-CAMARGO D, GÓMEZ-ARIAS R. Análisis de la política para el control de la tuberculosis en Colombia. Rev Perú Med Exp Salud Pública 2014;31(4):775-80. [ Links ]
11. THWAITES GE, SCHOEMAN JF. Update on tuberculosis of the central nervous system: pathogenesis, diagnosis, and treatment. Clin Chest Med. 2009;30:745-54. [ Links ]
12. THWAITES GE, TRAN TH. Tuberculous meningitis: many questions, too few answers. Lancet Neurol. 2005;4:160-70. [ Links ]
13. ROCK RB, OLIN M, BAKER CA, MOLITOR TW, PETERSON PK. Central nervous system tuberculosis: pathogenesis and clinical aspects. Clin Microbiol Rev. 2008;21:243-61. [ Links ]
14. THWAITES G, CHAU TT, MAI NT, DROBNIEWSKI F, MCADAM K, FARRAR J. Tuberculous meningitis. J Neurol Neurosurg Psychiatry 2000;68:289-99. [ Links ]
15. BE NA, KIM KS, BISHAI WR, JAIN SK. Pathogenesis of central nervous system tuberculosis. Curr Mol Med. 2009;9:94-9. [ Links ]
16. SIMMONS CP, THWAITES GE, QUYEN NT, ET AL. Pretreatment intracerebral and peripheral blood immune responses in Vietnamese adults with tuberculous meningitis: diagnostic value and relationship to disease severity and outcome. J Immunol. 2006;176:2007-14. [ Links ]
17. TOBIN DM, ROCA FJ, OH SF, ET AL. Host genotype-specific therapies can optimize the inflammatory response to mycobacterial infections. Cell 2012;148:434-46. [ Links ]
18. HAWN TR, DUNSTAN SJ, THWAITES GE, ET AL. A polymorphism in Toll-interleukin 1 receptor domain containing adaptor protein is associated with susceptibility to meningeal tuberculosis. J Infect Dis. 2006;194:1127-34. [ Links ]
19. GARG RK. Tuberculous meningitis. Acta Neurol Scand. 2010;122:2-75. [ Links ]
20. PEHLIVANOGLU F, YASAR KK, SENGOZ G. Tuberculous meningitis in adults: a review of 160 cases. Sci World J. 2012, enero;169028. [ Links ]
21. MANTILLA JC, BUITRAGO CA, AROCHA J, PRADILLA G. Correlación clinicopatológica en pacientes inmunocompetentes con meningitis tuberculosa, reporte de casos de autopsia en el Hospital Universitario de Santander-Colombia. Rev. Univ. Ind. Santander 2012. Salud; 44(1);57-66. [ Links ]
22. HENAO AI, VIVAS R, CORNEJO W. Factores pronósticos para secuelas y mortalidad de la tuberculosis meníngea en niños. Acta Neurol Colomb. 2011;27(4);211-21. [ Links ]
23. SOLARTE RA, CABRERA D, CORNEJO W. Meningoencefalitis tuberculosa en niños: revisión de 35 casos en el Hospital Universitario San Vicente de Paúl en Medellín, Colombia, 1997-2004. Iatreia 2005;18:385-39. [ Links ]
24. CORNEJO JW, PÉREZ JC. Meningitis tuberculosa en niños: una revisión de aspectos clínicos, de laboratorio, epidemiológicos y terapéuticos y de la utilidad de la vacunación con BCG. Iatreia; 23(3);250-258; 2009-10 . [ Links ]
25. DARNAU R, PRIETO V, SEQUEIRA M. Meningitis tuberculosa en menores de cinco años en la Argentina. Medicina (B. Aires) 2006;66(2):119-24. [ Links ]
26. TWHAITES G. The diagnosis and management of tuberculous meningitis. Pract Neurol. 2002;2:250-61. [ Links ]
27. MARTÍNEZ H. Tuberculosis del sistema nervioso central: conceptos actuales. Rev Mex Neurocienc. 2000;1:4-9. [ Links ]
28. THWAITES GE, THI T, CHAU H, FARRAR JJ. Improving the Bacteriological Diagnosis of Tuberculous Meningitis. J Clin Microbiol. 2004;42(1):378-9. [ Links ]
29. TOROK ME, NGHIA HD, CHAU TT, MAI NT, THWAITES GE, STEPNIEWSKA K, ET AL. Validation of a diagnostic algorithm for adult tuberculous meningitis. Am J Trop Med Hyg. 2007;77:555-9. [ Links ]
30. CAWS M, DANG TMH, TOROK E, CAMPBELL J, DO DAT, TRAN THC, ET AL. Evaluation of the MODS culture technique for the diagnosis of tuberculous meningitis. PLoS One. 2007;2(11):e1173. [ Links ]
31. PAI M, FLORES LL, PAI N, HUBBARD A, RILEY LW, JR JMC. Diagnostic accuracy of nucleic acid amplification tests for tuberculous meningitis : a systematic review and meta-analysis. Lancet 2003;3:633-43. [ Links ]
32. PINO P, VOLCY M, FRANCO A, URIBE CS, GUZMÁN A, ET AL. Tuberculosis meníngea: detección y caracterización de antígenos específicos de mycobacterium tuberculosis en líquido cefalorraquídeo. Iatreia 2004;17(Suppl. 1):58-158. [ Links ]
33. AGUDELO CA, BUILES LN, HERNÁNDEZ M, ROBLEDO J. Nuevos métodos para el diagnóstico de la tuberculosis. Iatreia 2008;2(1):321-32 . [ Links ]
34. BRIENZE VMS, TONON AP, PEREIRA FJ, ET AL. Low sensitivity of polymerase chain reaction for diagnosis of tuberculous meningitis in southeastern Brazil. Rev. Soc. Bras. Med. Trop. 2001;3(4):389-93. [ Links ]
35. TUON FF, HIGASHINO HR, LOPES MIBF, LITVOC MN, ATOMIYA AN, ANTONANGELO L, ET AL. Adenosine deaminase and tuberculous meningitis-a systematic review with meta-analysis. Scand J Infect Dis. 2010;42(3):198-207. [ Links ]
36. GUPTA BK, BHARAT A, DEBAPRIYA B, BARUAH H. Adenosine Deaminase Levels in CSF of Tuberculous Meningitis Patients. J Clin Med Res. 2010;2(5):220-4. [ Links ]
37. KASHYAP RS, KAINTHLA RP, MUDALIAR AV, PUROHIT HJ, TAORI GM, DAGINAWALA HF. Cerebrospinal fluid adenosine deaminase activity: a complimentary tool in the early diagnosis of tuberculous meningitis. Cerebrospinal Fluid Res. 2006;3:5. [ Links ]
38. LASSO M. Meningitis tuberculosa: claves para su diagnóstico y propuestas terapéuticas. Rev. chil. infectol. 2011;28(3):238-247 . [ Links ]
39. LÓPEZ P, PRIETO A, CALA A, TRUJILLO J, CARRIZOSA J, CORNEJO JW. Utilidad de la medición de adenosín deaminasa en líquido cefalorraquídeo de niños con meningitis tuberculosa en un hospital colombiano, 2001-2003. Acta Neurol Colomb. 2008;24:151-57. [ Links ]
40. MOGHTADERI A, NIAZI A, ALAVI-NAINI R, YAGHOOBI S, NAROUIE B. Comparative analysis of cerebrospinal fluid adenosine deaminase in tuberculous and non-tuberculous meningitis. Clin Neurol Neurosurg. 2010;112(6):459-62. [ Links ]
41. CORRAL I, QUEREDA C, NAVAS E, MARTÍN-DÁVILA P, PÉREZ-ELÍAS M-J, CASADO J-L, ET AL. Adenosine deaminase activity in cerebrospinal fluid of HIV-infected patients: limited value for diagnosis of tuberculous meningitis. Eur J Clin Microbiol Infect Dis. 2004;23(6):471-6. [ Links ]
42. KIM S-H, CHO O-H, PARK S-J, LEE EM, KIM M-N, LEE S-O, ET AL. Rapid diagnosis of tuberculous meningitis by T cell-based assays on peripheral blood and cerebrospinal fluid mononuclear cells. Clinical infectious diseases 2010;50(10):1349-58. [ Links ]
43. KIM S-H, CHU K, CHOI S-J, SONG K-H, KIM H-B, KIM N-J, ET AL. Diagnosis of central nervous system tuberculosis by T-cell-based assays on peripheral blood and cerebrospinal fluid mononuclear cells. Clin Vaccine Immunol. 2008;15(9):1356-62. [ Links ]
44. KUMAR R, SINGH SN, KOHLI N. A diagnostic rule for tuberculous meningitis. Arch Dis Child. 1999;81(3):221-4. [ Links ]
45. THWAITES GE, CHAU TT, STEPNIEWSKA K, PHU NH, CHUONG LV, SINH DX, ET AL. Diagnosis of adult tuberculous meningitis by use of clinical and laboratory features. Lancet 2002;360:1287-92. [ Links ]
46. SUNBUL M, ATILLA A, ESEN S, EROGLU C, LEBLEBICIOGLU H. Thwaites' diagnostic scoring and the prediction of tuberculous meningitis. Med Princ Pr. 2005;14:151-4. [ Links ]
47. YOUSSEF FG, AFIFI SA, AZAB AM, WASFY MM, ABDEL-AZIZ KM, PARKER TM, ET AL. Differentiation of tuberculous meningitis from acute bacterial meningitis using simple clinical and laboratory parameters. Diagn Microbiol Infect Dis. 2006;55(4):275-8. [ Links ]
48. HRISTEA A, OLARU ID, BAICUS C, MOROTI R, ARAMA V, ION M. Clinical prediction rule for differentiating tuberculous. Int J Tuberc Lung Dis. 2012;16(6):793-8. [ Links ]
49. MARAIS S, THWAITES G, SCHOEMAN JF, TOROK ME, MISRA UK, PRASAD K, ET AL. Tuberculous meningitis: a uniform case definition for use in clinical research. Lancet Infect Dis. 2010;10(11):803-12. [ Links ]
50. VIBHA D, BHATIA R, PRASAD K, SRIVASTAVA MVP, TRIPATHI M, KUMAR G, ET AL. Validation of diagnostic algorithm to differentiate between tuberculous meningitis and acute bacterial meningitis. Clin Neurol Neurosurg. 2012;114(6):639-44. [ Links ]
51. CHECKLEY AM, NJALALE Y, SCARBOROUGH M, ZJILSTRA EE. Sensitivity and specificity of an index for the diagnosis of TB meningitis in patients in an urban teaching hospital in Malawi. Trop Med Int Heal. 2008;13(8):1042-6. [ Links ]
52. COHEN DB, ZIJLSTRA EE, MUKAKA M, REISS M, KAMPHAMBALE S, SCHOLING M, ET AL. Diagnosis of cryptococcal and tuberculous meningitis in a resource-limited African setting. Trop Med Int Health 2010;15(8):910-7. [ Links ]
53. ENBERG M, QUEZADA M, TORO C, FUENZALINDA L. Meningitis tuberculosa en adultos: análisis de 53 casos. Rev Chil infectología 2006;23(2):134-9. [ Links ]
54. GUPTA RK, KUMAR S. Central nervous system tuberculosis. Neuroimaging Clin N Am. 2011;21(4):795-814. [ Links ]
55. BERNAERTS A, VANHOENACKER FM, PARIZEL PM, VAN GOETHEM JWM, ALTENA R, LARIDON A, ET AL. Tuberculosis of the central nervous system: overview of neuroradiological findings. Eur Radiol. 2003;13(8):1876-90. [ Links ]
56. OZATEŞ M, KEMALOGLU S, GÜRKAN F, OZKAN U, HOŞOGLU S, SIMŞEK MM. CT of the brain in tuberculous meningitis. A review of 289 patients. Acta radiol. 2000;41(1):13-7. [ Links ]
57. GUPTA RK, KATHURIA MK, PRADHAN S. Magnetization transfer MR imaging in CNS tuberculosis. American journal of neuroradiology 1999;20(5):867-75. [ Links ]
58. KUMAR R, KOHLI N, THAVNANI H, KUMAR A, SHARMA B. Value of CT scan in the diagnosis of meningitis. Indian Pediatr. 1996;33:465-70. [ Links ]
59. RANJAN P, KALITA J, MISRA UK. Serial study of clinical and CT changes in tuberculous meningitis. Neuroradiology 2003;45(5):277-82. [ Links ]
60. ABDELMALEK R, KANOUN F, KILANI B, TIOUIRI H, ZOUITEN F, GHOUBANTINI A, ET AL. Tuberculous meningitis in adults: MRI contribution to the diagnosis in 29 patients. Int J Infect Dis. 2006;10(5):372-7. [ Links ]













