INTRODUCCIÓN
El ataque cerebrovascular (ACV) es una entidad devastadora no solo por el riesgo de muerte, sino más importante aún, por la discapacidad que genera. Aproximadamente el 30 % de los sobrevivientes de un ACV requieren asistencia en sus actividades de la vida diaria, el 20 % quedan limitados para deambular y el 16 % en cuidado institucional 1. En Colombia, es la segunda causa de muerte entre las condiciones no comunicables, después de la enfermedad cardiovascular 2.
Se considera que el 80 % de los ataques cerebrovasculares agudos son de tipo isquémico. A pesar de los diferentes estudios para aclarar la etiología del evento, muchos de ellos pueden quedar como de etiología indeterminada 3. Estos se pueden manifestar con múltiples combinaciones de síntomas, de acuerdo al territorio comprometido.
Se han realizado grandes avances en cuanto al tratamiento, sobre todo en los últimos 20 años, con la inclusión de las terapias de reperfusión, siendo la primera de gran impacto el Activador Tisular del Plasminógeno Recombinante (rt-PA). Según registros de Estados Unidos, solo del 1,7 al 2,4 % de los pacientes con ACV llegan a recibirlo 4,5. Además del tratamiento endovenoso con rt-PA, es posible ofrecer a los pacientes medidas de intervención endovasculares a nivel arterial, tanto farmacológica como procedimientos de remoción mecánica o aspiración del trombo 6-8. En nuestro medio, no disponemos de datos estadísticos que muestren la tasa de aplicación. Se piensa que es baja, entre otros factores, por el tiempo limitado que tienen los pacientes para acceder a urgencias 9.
Otros trabajos han mostrado la importancia de la trombolisis como factor clave en el pronóstico funcional de los pacientes, principalmente dentro de las tres primeras horas 10-14. Es de anotar que la gran mayoría de estudios se han centrado en el desenlace funcional a los 3 meses 15. Sin embargo, no siempre es posible determinar el seguimiento a tres meses en los pacientes que han sufrido un ACV. Algunos autores han tratado de correlacionar el desenlace funcional de los pacientes al egreso hospitalario con respecto al de los 3 meses 16,17. Otros se han centrado en la aplicación de escalas para predecir la mortalidad 18. El factor más estudiado es el uso de rt-PA, que se relaciona con un mejor desenlace funcional, sin afectar la mortalidad 19. Entre los factores negativos asociados a un desenlace adverso estuvieron la edad y la severidad del cuadro, de acuerdo a la escala del Instituto Nacional de Salud para ACV (NIHSS) 20-22.
La implementación del código de ACV intrainstitucional ha permitido la priorización de pacientes candidatos a la terapia trombolítica. Existen factores externos que no permiten el traslado de los pacientes a centros con disponibilidad para iniciar la trombolisis, debido a que no existe el componente extrainstitucional, que ha demostrado ser de utilidad 10-14.
De acuerdo a lo anterior, es importante conocer qué otros elementos, además de la activación del código de ACV, están implicados en el desenlace de los pacientes que consultan con ACV agudo. Al determinar factores de riesgo se generan nuevos estándares de atención intrahospitalaria con mejoría del pronóstico funcional a corto plazo.
El objetivo del estudio fue determinar los posibles factores demográficos, clínicos y paraclínicos asociados a un desenlace adverso entre aquellos pacientes con ACV agudo que consultan un hospital universitario de Bogotá. Además, se realizó una correlación de los factores de riesgo asociados con la mortalidad intrahospitalaria.
MATERIALES Y MÉTODOS
Se realizó un estudio de casos y controles. La población objetivo fueron los pacientes con diagnóstico de ACV isquémico agudo, atendidos entre enero de 2008 y enero de 2012. El hospital en el que se atendió a los pacientes cuenta con la asistencia de neurología las 24 horas, los 7 días de la semana; además, cuenta con un departamento de imágenes diagnósticas que funciona todos los días del año.
La definición de caso comprende los pacientes con ACV isquémico agudo, cuyo desenlace funcional al egreso hospitalario se consideró adverso con una escala de Rankin modificada (mRS) >3, basado en estudios previos 22. Los controles son aquellos pacientes con diagnóstico de ACV isquémico agudo, con desenlace funcional al egreso mRS<2 23-25. En la tabla 1 se realiza la descripción de las características fundamentales de la mRS 26.
Se incluyeron como pacientes mayores de 18 años con diagnóstico de egreso confirmado de ACV isquémico de cualquier etiología que ingresaron antes de 6 horas desde el inicio de los síntomas. No se tuvieron en cuenta pacientes que fueran remitidos a otra institución o que egresaron sin haberse dado el alta hospitalaria por parte de neurología. También se excluyeron aquellos en quienes la hora de inicio de síntomas no se pudo establecer claramente o los pacientes con trombosis de senos venosos.
Como hipótesis alterna se consideró que la exposición al código ACV de los pacientes discapacitados o muertos con ACV es menor comparada con los pacientes que sobrevivieron sin discapacidad al egreso hospitalario.
La recolección de la información se realizó teniendo en cuenta la base de datos que recopila pacientes con diagnóstico de ACV al ingreso, que posteriormente se confirmó clínicamente (por neurología) y paraclínicamente (por medio de los estudios de neuroimagen). De este primer grupo se obtuvieron los pacientes que cumplieron los criterios de inclusión y no tuvieran criterios de exclusión. Se encontraron dentro de la base de datos de la historia clínica de la institución donde se trabajó. Se generó una base de datos en Excel®. La aplicación de la escala de Rankin se tomó de la historia clínica al egreso. En caso de no estar disponible, se realizó el cálculo de acuerdo a los componentes de la historia clínica por un experto clínico.
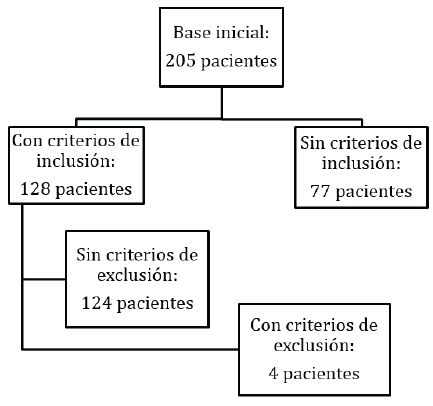
De la base inicial de 205 pacientes con ACV isquémico recolectados, se seleccionaron aquellos que consultaron dentro de las primeras 6 horas de ocurrencia del evento. El tiempo de inicio de síntomas se estableció según la nota del residente o del neurólogo que realizara la primera valoración. En los pacientes que presentaron los síntomas durante el sueño, se tomó la hora de inicio como la última vez que se encontró bien, en caso de que el paciente mismo no pudiera establecerla. La relación de caso y control buscada fue al menos 1:1, teniendo en las características de la población de estudio.
Las variables independientes fueron demográficas (edad, sexo), relacionadas con el momento de atención de los pacientes (prioridad de triaje, activación del código ACV, evento durante la noche o fin de semana), antecedentes personales (hipertensión arterial, diabetes, tabaquismo, fibrilación auricular, dislipidemia, ACV previo), así como factores relacionados con el evento agudo (realización o no de trombolisis, pacientes con síntomas en mejoría, el valor de NIHSS, el tipo de ACV de acuerdo a etiología por trial of Org 10172 in acute stroke treatment (TOAST), el territorio comprometido, los valores de la tensión arterial, glucometría y demás paraclínicos en sangre). En cuanto a imágenes, se analizó la presencia de signos hiperagudos o de transformación hemorrágica 27.
Aquellos pacientes que cumplieron criterios para trombolisis fueron tratados de acuerdo a las guías de práctica clínica existentes. Se definió si eran o no candidatos para el procedimiento por medio de los criterios de ventana usual, como los de ventana extendida. La figura 1 detalla el proceso de selección de los pacientes.
Para el tamaño de muestra se usó un poder del 80 % con un error tipo I del 0,05 %, para detectar un cambio en el OR, al menos 2. Se realizó análisis de tipo univariado y multivariado con cálculo de OR e intervalos de confianza del 95 %. Para el análisis multivariado por regresión logística se incluyeron las variables con p<0,05. Para la evaluación de las variables categóricas se utilizó la prueba de Chi cuadrado de Pearson. En el caso de comparación entre variables continuas se utilizó la correlación lineal de Pearson. Para las variables continuas sin distribución normal, se utilizó la prueba de Mann-Withney. El análisis estadístico de los datos se realizó mediante el programa SPSS versión 22.0. El estudio se considera sin riesgo y por tanto no requirió de consentimiento informado para su realización. Se obtuvo aprobación por parte del Comité de Ética de la Institución.
RESULTADOS
Se tomaron 205 pacientes con diagnóstico de ACV isquémico agudo. Luego del proceso de selección se recolectó una muestra de 124 pacientes. Del total de pacientes, 79 se catalogaron como controles y 45 fueron casos para una relación de caso/control de 1,75 (figura 1).
La tabla 2 muestra los datos demográficos basales de la población. El tiempo de consulta fue para el 80% de los pacientes en las 3 primeras horas y el restante entre 3 a 6 horas luego de la aparición de los síntomas. Se presentaron 12 muertes en el grupo de casos (mRS>3). La mejoría determinada por NIHSS fue mayor en el grupo de los controles.
Tabla 2 Características basales de los pacientes con ACV <6 horas
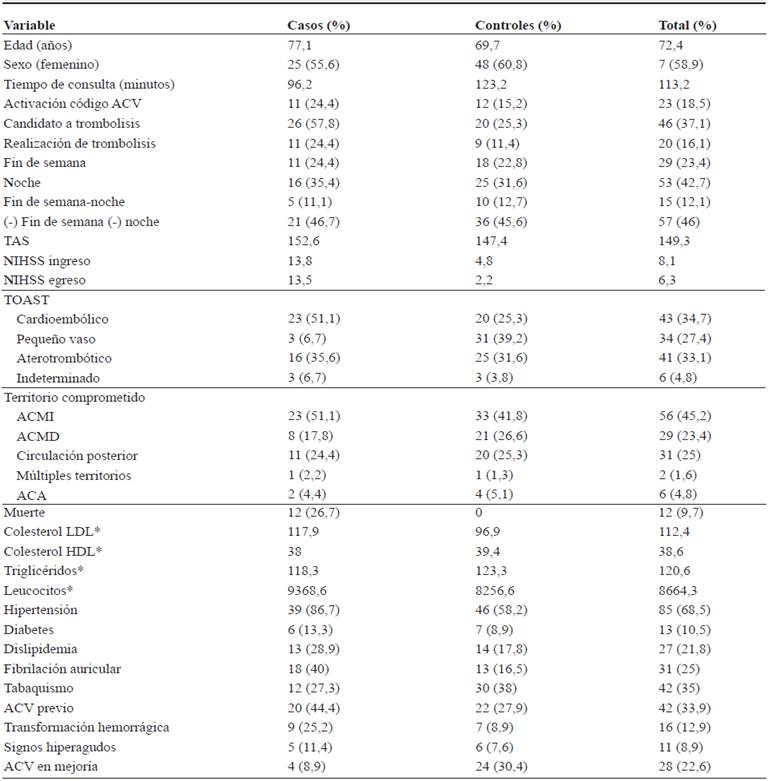
Nota: * valores en suero; ACMI, arteria cerebral media izquierda; ACMD, arteria cerebral media derecha; ACA, arteria cerebral anterior; LDL, colesterol de baja densidad (del inglés, low density lipoprotein); HDL, colesterol de alta densidad (del inglés, high density lipoprotein).
Fuente: autores.
Tabla 3 Análisis univariado de los pacientes con ACV <6 horas
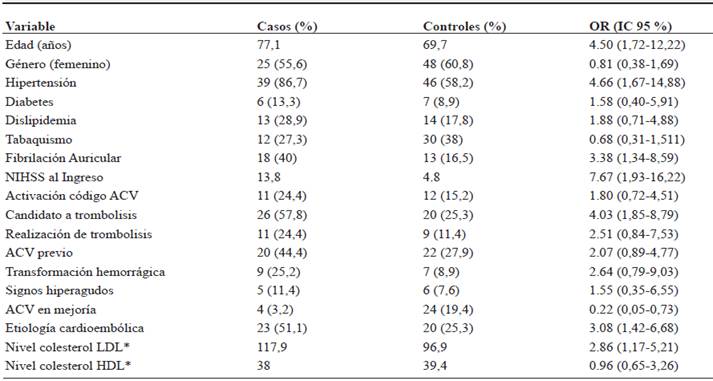
Nota: *, valores en suero.
Fuente: autores.
La etiología más frecuente fue la cardioembólica, seguida de la aterotrombótica. La etiología cardioembólica fue 51.1% para los casos, mientras que para los controles el compromiso de vaso pequeño fue de 39.2%. El territorio arterial comprometido más frecuentemente en ambos grupos fue el de la arteria cerebral media.
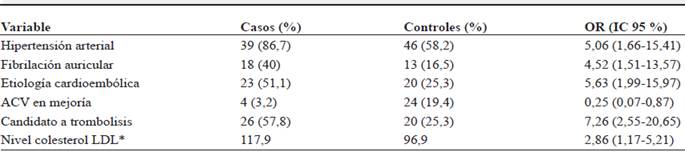
Entre los factores de riesgo, la hipertensión arterial fue el factor más frecuentemente encontrado, seguido de la historia personal de tabaquismo y de ACV previo. En el análisis univariado, se realizó la comparación entre la variable dependiente (caso/control), respecto de los factores con más probabilidad de estar relacionados con un desenlace adverso de acuerdo a la literatura; los OR y los IC se muestran en la tabla 3. El análisis de regresión múltiple se ajustó por edad y NIHSS de ingreso, como factor de riesgo para el primero y de severidad para el segundo, cuyos resultados se muestran en la tabla 4.
DISCUSIÓN
El pronóstico funcional de los pacientes con ACV es difícil de precisar, sobre todo dentro del entorno hospitalario en los primeros días posterior al evento agudo, esto en parte por la gran cantidad de factores que intervienen tanto al ingreso, como durante los días posteriores. Hay factores ya reconocidos, como el tiempo de consulta o la trombolisis, la cual ha disminuido discapacidad, mas no la mortalidad. En el presente estudio, uno de los factores que llama la atención es precisamente el hecho de que la trombolisis no haya sido un factor determinante en contra de un desenlace funcional adverso medido por mRS; sin embargo, al respecto se puede decir que efectivamente los grupos no son equiparables, pues precisamente estos mismos pacientes con un desenlace funcional adverso, desde el ingreso, tuvieron una diferencia en el NIHSS (13,8 vs 4,8), siendo el grupo de casos el de mayor severidad teórica. Como ya se ha descrito, el puntaje de NIHSS no está diseñado específicamente para valorar todo tipo de ACV, variando su confiabilidad, por la circulación comprometida (anterior vs posterior) o localización (derecho vs izquierdo) 28.
Para las variables demográficas, es importante destacar las diferencias para los grupos en edad, puntaje en la escala de NIHSS (ingreso-egreso) y en el nivel del colesterol LDL. Al respecto, es importante citar la publicación de Weverling-Rijnsburger y cols. 29, donde los niveles elevados de colesterol LDL y bajos de HDL fueron factores de riesgo para ACV en sujetos mayores de 85 años. Para nuestro estudio no se encontró variación significativa en los niveles de HDL.
La mortalidad global del estudio fue de 9,7 %, mayor a la descrita, por ejemplo, en Grube y cols. 30, con 3,5 % a los 3 meses en sujetos que consultaron en las 6 primeras horas, siendo casos menos severos. Esto refuerza lo encontrado en diferencias de mortalidad entre los pacientes que llegan a urgencias <2 vs >2 horas (4 vs 14 %) 31.
En la literatura médica, los factores pronósticos negativos más importantes relacionados con un desenlace funcional adverso entre los pacientes con ACV agudo son la edad y la severidad del ACV, medida por la escala de NIHSS. En este estudio también se encontraron relacionados 20-22, sin embargo, al ser factores de riesgo esencialmente no modificables, su importancia no va más allá de su identificación, sin repercusión alguna desde el punto de vista terapéutico, pero sí desde lo funcional. A diferencia de estos factores ampliamente conocidos, la fibrilación auricular solo en algunos trabajos se ha mencionado; no solamente en el ACV agudo, sino en la enfermedad cerebrovascular en general 32. Otros factores como el género, el tiempo de consulta desde el inicio de los síntomas, las cifras de tensión arterial o el resultado de paraclínicos no presentaron diferencias entre los casos y controles.
En cuanto al tiempo de consulta, el 80 % de los pacientes consultaron en las primeras 3 horas del evento, un porcentaje mucho mayor a lo reportado por de León-Jiménez y cols., con 53,9 % 33. Esta diferencia puede estar influenciada por el tipo de población que se atiende en el hospital donde se adelantó el presente estudio, el cual, por sus características sociodemográficas particulares con predominio de estratos medio y alto, tienen más posibilidad de reconocer los síntomas de un ACV, con tiempos menores de consulta.
Otro factor es la presencia de varios casos de ACV del despertar, donde la hora de inicio de los síntomas no es clara. En otro estudio, como el de Turan y cols. 31, el 42 % de los pacientes consultaron 2 horas después del inicio de los síntomas. En este mismo trabajo se describieron los factores asociados a la consulta temprana en estos pacientes, como dislipidemia, enfermedad coronaria, el traslado en ambulancia, NIHSS elevado o escala de coma de Glasgow baja.
Se encontraron como factores para un desenlace adverso, controlando por edad y severidad del ACV, la hipertensión arterial y fibrilación auricular como factores de riesgo cardiovasculares. Para la etiología, el cardioembolismo se relacionó con mal desenlace. Esta asociación fue descrita previamente por Steger y cols., en 2004, sin encontrarse referencia a los atendidos en tiempos <6 horas 34. Asimismo, el estudio de Winter y cols. 35, en 2009, encontró un índice de Barthel medio al ingreso de 46,3 puntos en los ACV de etiología cardioembólica, frente a los 59,3 puntos en los no cardioembólicos. La discapacidad medida por mRS al alta tuvo una mediana de 3 puntos para los ACV cardioembólicos, comparada con 2 puntos para los no cardioembólicos 35. En Japón, el mRS fue de 2 en el 58 % de los cardioembólicos, frente al 65 % de los no cardioembólicos, sin diferencia significativa 36.
Como factor protector para mal desenlace fueron los ACV en mejoría. Esto se corrobora por el Nedeltchev y cols. 37, mostrando un buen resultado funcional por mRS en cerca del 75 % de los pacientes a los 3 meses, con una mortalidad de solo el 1,3 % en este subgrupo específico.
Las limitaciones del presente estudio están en relación con su carácter retrospectivo. Al respecto, el hecho de calcular la mRS al egreso en 23 de 124 pacientes representa la posibilidad de un sesgo de información, a pesar de contar con una calidad de información en general buena y de tratar de realizarlo de la manera más estricta posible.
CONCLUSIONES
A pesar de la posibilidad del tratamiento trombolítico en los pacientes con ACV agudo, el acceso al mismo continúa siendo bajo, por factores no solo atribuibles a nuestro medio, ya que a nivel mundial se muestra un bajo porcentaje de acceso a trombolisis. Los antecedentes asociados a un desenlace adverso entre los pacientes con ACV agudo atendidos en el hospital donde se adelantó el estudio fueron los antecedentes de fibrilación auricular y de hipertensión arterial.
En cuanto a las variables demográficas la edad es el factor de riesgo más importante, lo cual ha sido reportado previamente en varios estudios. La etiología cardioembólica también se asoció con un desenlace adverso, lo cual posiblemente está en relación con el antecedente de fibrilación auricular que también se encontró asociado.
La severidad del ACV del paciente al ingreso medido por la escala de NIHSS sigue siendo probablemente el factor de riesgo más importante para el desenlace adverso en pacientes con ACV agudo. Entre los factores en contra de un desenlace funcional adverso se encuentra el desarrollo de un ACV con rápida mejoría. Los factores asociados con mayor riesgo de mortalidad fueron la edad avanzada, la severidad medida por la escala de NIHSS y el antecedente de fibrilación auricular, pero no la etiología cardioembólica, a diferencia de como se evidenció para desenlace adverso.