INTRODUCCIÓN
La infección por SARS-CoV-2, denominada covid-19, fue declarada pandemia el 11 de marzo de 2020 por la Organización Mundial de la Salud 1. El número de casos confirmados hasta el 4 de mayo de 2020 era de 3.467.321; en Colombia había 7.973 casos y una letalidad de 4,5% 2. Las manifestaciones clínicas del covid-19 varían desde enfermedad asintomática, tos y fiebre como los síntomas más frecuentes, hasta síndrome de distrés respiratorio agudo con necesidad de tratamiento intensivo. Un pequeño porcentaje exhibe síntomas atípicos como náuseas, vómito y diarrea 3-5. Las manifestaciones neurológicas son frecuentes, con incidencia del 36% y aumentan en la enfermedad severa 6.
El SARS-CoV-2, con su glicoproteína espicular, tiene afinidad por la enzima convertidora de angiotensina-2 la cual se expresa en el tracto respiratorio inferior, riñón, intestino delgado, hígado y células del sistema inmune 7. Los estudios se han centrado en los efectos que el SARS-CoV-2 tiene sobre el sistema respiratorio 8. Sin embargo, se localiza en múltiples tejidos como el sistema nervioso central (SNC) 8. Se ha postulado que el SARS-CoV-2 infecta el tejido del SNC por diseminación hematógena, linfática o transneuronal demostrado en otras especies de este mismo género viral 9.
Los pacientes con covid-19 desarrollan tal respuesta inflamatoria sistémica que puede generar un estado de hipercoagulabilidad 10. Con niveles elevados de proteínas protrombóticas, como dímero-D y fibrinógeno, que han sido identificados como marcadores de mal pronóstico 11,12. Un estudio de enfermos críticos mostró alteraciones en el fibroelastograma con menor tiempo de formación del coágulo y mayor firmeza de este, reflejando un profundo estado de hipercoagulabilidad 13. Clínicamente esto se ve reflejado en el aumento de la morbilidad, ya que hasta 31% de los sujetos críticamente enfermos presentan alguna complicación trombótica 14.
El ataque cerebrovascular (ACV) tiene una incidencia de 3,7 a 5% en pacientes con covid-19 14,15. La relación entre la infección por SARS-CoV-2 con el ACV es preocupante. Se ha visto una disminución en los pacientes que acuden al servicio de urgencias con síntomas de ACV, una teoría puede ser el miedo de salir de sus casas, lo cual impacta su desenlace 16.
Se han publicado diferentes series de casos, con un número limitado de pacientes, que describen las características clínicas, paraclínicas y el desenlace. Sospechamos que los pacientes con SARS-CoV-2 presentan etiología, fenotipo y curso clínico diferente al de la población sin covid. Conocerlo tiene importancia para el reconocimiento, pronóstico y tratamiento 17. Es por esto que realizamos una revisión de la literatura sobre el ACV isquémico agudo e infección por SARS-CoV-2, en las series publicadas, para determinar el comportamiento de la enfermedad dada la novedad, variabilidad y aplicabilidad de aproximaciones diagnósticas y tratamientos a nuestros pacientes.
METODOLOGÍA
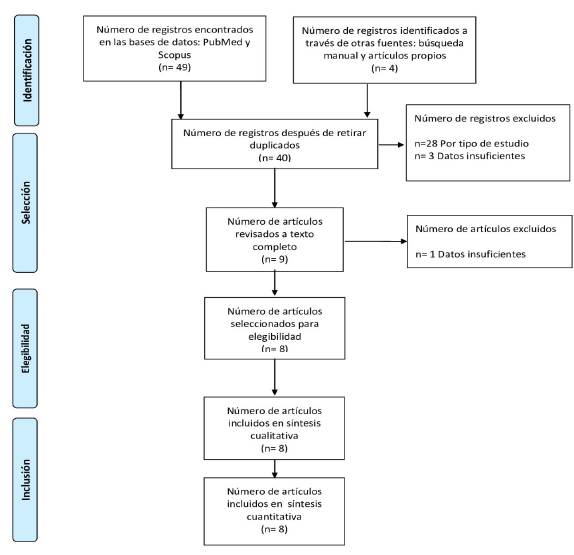
Se llevó a cabo una revisión de la literatura de características descriptivas utilizando dos bases de datos: PubMed y Scopus, empleando como términos Mesh "Stroke AND (COVID 19 OR SARS-COV-2)", con lo que se obtuvo un resultado de 49 estudios, además de cuatro estudios provenientes de una búsqueda manual y artículos propios. Se estableció como periodo de búsqueda desde enero hasta mayo de 2020. Al realizar el cribado de estos se tuvieron en cuenta como criterios de inclusión: i) la presentación de casos con diagnóstico de ACV isquémico y covid 19, ii) pacientes mayores de 18 años, iii) publicaciones de revistas de alto impacto. Se excluyeron aquellos casos diagnosticados como ACV hemorrágico y trombosis de senos venosos, así como los trabajos con datos incompletos.
Se realizó una revisión inicial por título, excluyendo aquellos que no cumplían con los criterios de inclusión y que se consideraron como duplicados. Posteriormente, se revisaron los resúmenes incluyendo únicamente los estudios que correspondían a descripción de casos individuales y series de casos. Alcanzando un final de 9 estudios revisados a texto completo, de los cuales uno fue excluido al tener información incompleta de los sujetos. La selección de los artículos se hizo por dos de los autores (LE, PC); en caso de presentarse desacuerdo, un tercer autor lo resolvió (EM). Se realizaron tablas de evidencia incluyendo como variables: edad, sexo, comorbilidades (hipertensión arterial, diabetes mellitus tipo 2, dislipidemia, antecedente de ACV), NIHSS al ingreso, etiología del ACV según la clasificación TOAST, territorio afectado, sintomatología y severidad de la infección por covid-19, días desde el diagnóstico de covid-19 hasta el inicio del ACV, tratamiento tanto para la infección por covid-19, así como para el ACV Se incluyeron también el desenlace clínico y laboratorios (leucocitos, linfocitos, plaquetas, PCR, dímero-D, fibrinógeno, LDH, PT, PTT, ferritina, anticardiolipina, B2 glicoproteína I y anticoagulante lúpico). Se consideraron dentro del análisis otras variables adicionales como anticoagulación previa y otras trombosis arteriales durante el cuadro clínico. Se realizó un análisis estadístico descriptivo de las variables incluidas, principalmente de carácter cualitativo debido a las características de los datos encontrados en cada artículo.
RESULTADOS
Inicialmente, se identificaron 9 estudios los cuales se revisaron completamente. De estos, finalmente se incluyeron 8 artículos que cumplieron con los criterios de inclusión (Figura 1).
Todos los estudios fueron reportes de caso o series de casos. La población total incluida fue de 43 pacientes con una edad promedio de 67,4 años, y mayoría hombres (58%).
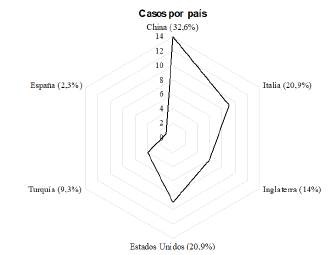
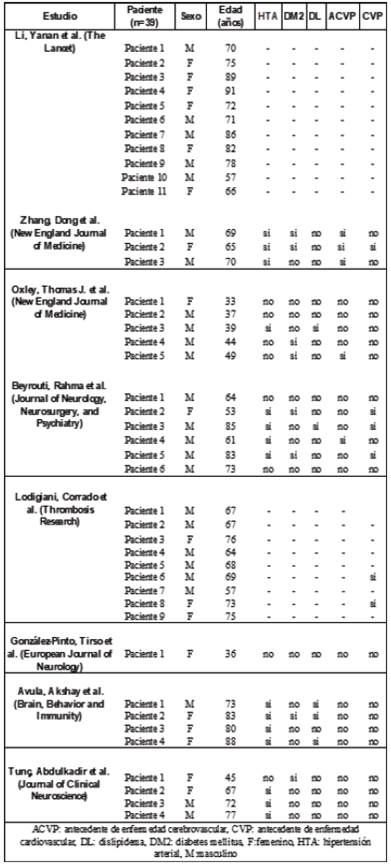
En los hospitales locales de Wuhan, lugar donde se inició la propagación del virus SARS-CoV-2, el promedio fue de 76 años 15. Los países de origen de los estudios fueron: 2 de China (n=14), 2 de Estados Unidos (n=9), 1 de Reino Unido(n=6), 1 de España (n=1), 1 de Italia (n=9) y 1 de Turquía (n=4) (Figura 2). En relación con las comorbilidades (Tabla 1) , sólo se reportaron para cada individuo en 7 de los 8 estudios, es decir en 28 pacientes. De estos, 15 eran hipertensos, 8 diabéticos, 5 tenían dislipidemia, 5 antecedente de ACV y 6 antecedente de enfermedad cardiovascular.
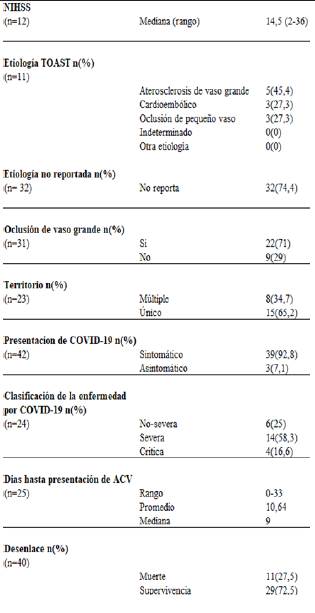
Dentro de los principales hallazgos, se encontró que el 45,5% de los casos con información de la etiología del ACV (n=11) corresponden a enfermedad de vaso grande, mientras que la etiología cardioembólica y enfermedad de vaso pequeño, representa el 27,3% cada una. Por otro lado, en la localización del ACV solo 8 de los 23 casos, con datos de esta variable, presentaron afectación en múltiples territorios vasculares (35%). Específicamente, el NIHSS se mostró en solo 12 pacientes y se encontró en un rango entre 2 hasta 36 puntos, con una mediana de 14,5 puntos. Adicionalmente, la mortalidad alcanzó un 27,5% de los 40 pacientes con la información disponible (Tabla 2).
Tabla 2 Características del accidente cerebrovascular, infección por covid-19 y desenlace.
Fuente: autores
La severidad de la enfermedad por SARS-CoV-2 en pacientes con ACV se informó en 24 pacientes de los cuales un 16,6% presentó enfermedad crítica, 58,3% severa, y 6% no severa (Tabla 2). Tres de los pacientes con enfermedad respiratoria crítica y un paciente con enfermedad moderada-severa, tuvieron antecedente de ACV previo a la infección. Adicionalmente, en los 14 pacientes que tuvieron covid-19 clasificada como severa, el promedio de días entre la manifestación de la enfermedad viral y el desarrollo de ACV fue 11,7 días con un rango intercuartil de 7,7 días. Mientras que, en los pacientes en que la enfermedad por SARS-CoV-2 se clasificó como crítica (n=4), el promedio de días hasta la presentación de ACV fue de 21,2 días con un rango intercuartil de 10,2 días. En el caso de pacientes con enfermedad no severa (n=6), el promedio de días entre el inicio de los síntomas por covid-19 y el ACV fue 1,5 días con un rango intercuartil de 0,75 días (Tabla 2).
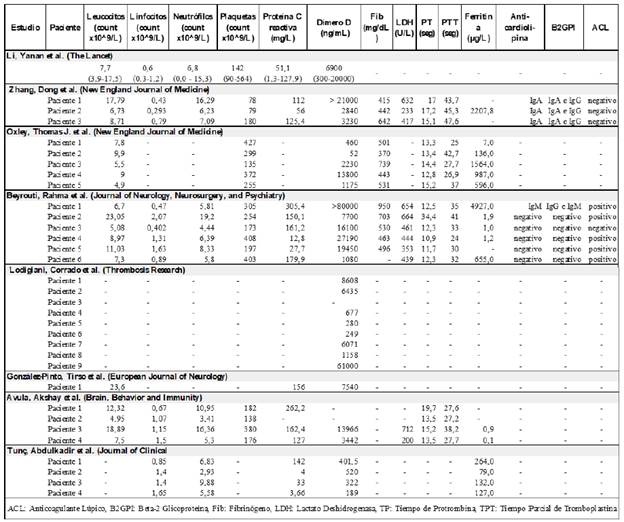
En cuanto a los paraclínicos (Tabla 3), llama la atención la elevación del dímero-D en 22 de los 29 pacientes (76%) en los que se presentó el dato. Así como niveles de fibrinógeno por encima del límite superior en 12 de 13 casos (92%) con este laboratorio. Por otra parte, se identificaron anticuerpos antifosfolípidos en 4 de 7 pacientes 18. La proteína C reactiva, se encontró elevada en los 19 pacientes con dato disponible. La LDH en 9 de 11 pacientes (82%) y ferritina en 10 de 17 (59%), todos estos marcadores de inflamación.
Tabla 3 Paraclinicos relevantes en los pacientes con accidente cerebrovascular y covid-19.
Fuente: autores
Por otro lado, la información completa acerca de los estudios imagenológicos fue dada en 14 de 39 pacientes (35%).
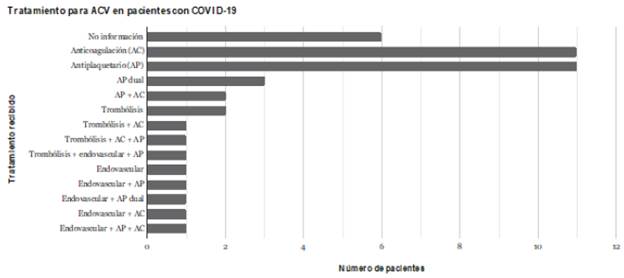
Diez reportaron datos de tomografía axial computa-rizada (TAC) (25%), 3 resonancia magnética (RM) (7%), con 1 TAC y RM (2,5%). Los principales hallazgos fueron la presencia de trombos en 8 de 14 (57%) y el compromiso de la arteria cerebral media en 7 de 14 (50%) pacientes. Sumado a esto, en 37 de 43 (86%) se informó cuál tratamiento recibieron para el ACV; 13,5% recibió trombolisis intravenosa y 16% tratamiento endovascular. Veintisiete pacientes recibieron únicamente tratamiento farmacológico de 37 (73%); 46% fue tratado con terapia anticoagulante y 51% antiagregante (Figura 3).
Finalmente, 90% de los pacientes objeto de los estudios presentaron síntomas de covid-19, 7,1% fueron asintomáticos y para 2% no había información. De los pacientes asintomáticos, dos eran hombres con edades entre 37 y 39 años. El primero se presentó con alteración del estado de conciencia, disfagia, hemiplejía derecha, disartria y alteración en la sensibilidad lo que llevó al diagnóstico de ACV. El último tenía antecedentes de dislipidemia e hipertensión, presentó alteración del estado de conciencia, mirada preferente a la derecha, hemianopsia homónima izquierda, hemiplejía izquierda y ataxia. Este paciente desarrolló complicaciones multiorgánicas, requirió estancia en UCI y ventilación mecánica; al primero se le dio egreso sin complicaciones 19. El tercer asintomático fue una mujer de 80 años con antecedentes de hipertensión, quien al ingreso presentó alteración del estado de conciencia y hemiparesia izquierda, requiriendo soporte ventilatorio. Posteriormente se le realizó una arteriografía por tomografía computarizada de cuello y como hallazgo incidental, se evidenciaron opacidades pulmonares apicales bilaterales, por lo que se indicó la toma de muestra para covid-19 siendo positiva. La evolución de la paciente fue tórpida, tuvo complicaciones renales, empeoramiento de la función pulmonar y finalmente falleció al no continuar con el soporte respiratorio 20. Del 62% de los datos disponibles, 33% de los pacientes presentaron otras trombosis arteriales asociadas al cuadro de covid-19 y 6,6% (1 paciente) trombosis venosa. Tres de ellos tenían un tratamiento establecido de anticoagulación y estaban incluidos en el 38% de los pacientes que contaron con esta misma terapia.
DISCUSIÓN
Los resultados de este estudio se suman a la creciente evidencia de manifestaciones neurológicas en pacientes con SARS-CoV-2. Este es el primer trabajo hasta el momento que presenta una revisión de casos descritos en la literatura, con una totalidad de 43 pacientes con ACV isquémico agudo. De los datos demográficos de los pacientes de los 8 estudios incluidos, la mediana y media de la edad de los pacientes que cursaron con ACV isquémico fue 67 y 70 años, respectivamente. Esto es consistente con los datos que el ACV tiene su mayor incidencia por encima de los 65 años 21.
Es llamativo que la literatura más reciente hace referencia a que la incidencia de los ACV ha aumentado en población joven 19. Sin embargo, históricamente los ACV asociados a infecciones por betacoronavirus, se han relacionado con mecanismos patológicos como la edad, con la disminución de la respuesta inmune, el mayor número de comorbilidades y la reserva orgánica limitada 22.
Como parte de los mecanismos fisiopatológicos, se ha planteado principalmente una hiperactividad del sistema inflamatorio, y alteraciones en la coagulación 12,23. En los casos resumidos en este estudio, se hace evidente la disregulación de estos dos sistemas por medio de los valores paraclínicos. En lo resumido, la mayoría de los pacientes en quienes se informó el dímero-D, fibrinógeno y LDH, los valores estaban por encima del rango normal. También la PCR y la ferritina, dos marcadores de inflamación bien descritos previamente 24, se encontraron por encima del límite superior en un gran porcentaje de artículos. Ya se ha demostrado que las reacciones inflamatorias exageradas contribuyen al daño cerebral después del ACV, además repercuten de forma negativa en la recuperación a largo plazo 25,26. Tanto el dímero-D como la PCR se han mostrado como marcadores de mal pronóstico de la infección por SARS-CoV-2 12,27. Por esto es necesario determinar si es posible que esta respuesta inflamatoria exagerada causada por el virus, o el impacto directo del mismo sobre el endotelio de la vasculatura del sistema nervioso central, puede ser determinante de desenlaces adversos en los pacientes que tienen ACV.
Los estudios epidemiológicos recientes determinan que cerca de 20% de los ACV son debidos a oclusión de vaso grande 28. En este estudio encontramos que 22 de 31 pacientes en total presentaron oclusión de vaso grande y esto corresponde al 71%. Se ha propuesto que la misma respuesta inflamatoria exagerada puede precipitar la ruptura de placas ateroscleróticas, además de inducir factores procoagulantes que llevan a isquemia o trombosis 29. Adicionalmente el puntaje de la escala NIHSS estuvo entre 2 y 36, con una mediana de 14,5 puntos, lo cual puede implicar que el ACV es severo en aquellos pacientes que tienen infección por SARS-CoV-2 como comorbilidad, y esto puede representar un aumento en la carga de morbimortalidad. Sin embargo, este dato únicamente se informó en 12 pacientes. Se encontró una mortalidad de 27,5% de los 40 pacientes en los que se informó el desenlace. Sin embargo, no está manifiesta cuáles fueron las causas de estas muertes, y podría estar en relación con que la mayoría de los pacientes incluidos tenían enfermedad severa por covid-19.
Se trataron con trombólisis intravenosa 5 pacientes (13,5%) y con terapia endovascular 6 pacientes de los 37 pacientes (16%) en los que se describió el tratamiento. Esto se atribuyó a la severidad del cuadro de los sujetos, las comorbilidades presentadas y la demora en consultar al servicio de urgencias, principalmente 18-20.
Ya existe una guía de manejo hiperagudo para el ACV durante la pandemia por covid-19, en la cual se establece un algoritmo en que inicialmente se debe hacer una pre-notificación y evaluación del estadio clínico del paciente 30. Una historia clínica con datos relevantes asociados a la situación mundial actual por SARS-CoV-2 y finalmente establecer un "código protegido". Este código sugiere el uso del equipo de protección personal (EPP) y el uso de recursos para la gestión de la crisis. Todo esto con el fin de hacer una evaluación oportuna y acertada del paciente con ACV que necesita tratamiento agudo, como lo son la trombólisis y la trombectomía mecánica, ya que estos determinarán la mortalidad y funcionalidad de estos pacientes 30.
Los desenlaces de pacientes con eventos cerebrovasculares son multifactoriales, en la literatura médica se han identificado la severidad del ACV, tiempo de consulta y la trombolisis como factores que pueden influir sobre estos desenlaces. Dentro de los estudios mostrados, dos sujetos presentaron un diagnóstico tardío de ACV por la demora en buscar atención debido al confinamiento por el virus y miedo por contagiarse. Llama la atención que estos dos pacientes fueron menores de 50 años, con mínima o ninguna comorbilidad. En este estudio de Nueva York (US) se encontró un promedio de 12,4 horas desde el inicio de síntomas hasta la consulta 19, situación que no se encontró en otros sitios. Adicionalmente, se incluyó un reporte de caso de una paciente joven, fumadora, sin comorbilidades, con un Oclusin de vaso grande que no consultó al hospital, puesto que se encontraba sola durante el aislamiento preventivo y no tuvo los medios para hacerlo, y falleció 31. En la actualidad existe una disminución sustancial de emergencias neurológicas, lo que podría corresponder así mismo a un subregistro de ataques cerebrovasculares como ACV menores o ataques isquémicos transitorios que se quedan en sus casas.
Este estudio muestra que la población mayor de 66 años tenía más comorbilidades que aquellos pacientes jóvenes encontrados. Sin embargo, llama la atención que dos pacientes de los 4 descritos tenían antecedente de diabetes. Esto es importante ya que dentro de la fisiopatologia del ACV, la diabetes se considera uno de los factores de riesgo más relevantes 32. La hipertensión arterial como comorbilidad fue anotada con mayor frecuencia dentro de los estudios. Si bien se conoce que la hipertensión crónica pobremente controlada causa principalmente ACV menores en territorio de cápsula interna, tálamo, puente y cerebelo 33, en los casos mencionados en este estudio asociados con SARS-CoV-2, se encontró principalmente la oclusión de vaso grande. Se ha documentado la relación entre un control deficiente de presión arterial y la severidad de la infección por este virus 34 aunque el rol de los IECAS sigue siendo indeterminado, la literatura más reciente con respecto al uso de estos antihipertensivos que actúan sobre el sistema renina-angiotensina-aldosterona no se asoció con mayor riesgo de adquirir la infección por SARS-CoV-2 35,36. La Asociación Americana del Corazón (AHA) mostró que aquellos pacientes infectados con SARS-CoV-2 e historia previa de hipertensión arterial en manejo con antihipertensivos del grupo IECAS/ARAS tenían concentraciones séricas menores de marcadores inflamatorios como PCR (proteína C reactiva) y procalcitonina. Teniendo en cuenta el anterior hallazgo se avaló el uso de este grupo de medicamentos como parte del tratamiento de pacientes con hipertensión arterial preexistente covid-19 37.
Dentro de los antecedentes de los sujetos de esta revisión de casos, 22% de los que tenían datos disponibles (23 pacientes) en los estudios tenían antecedente de ACV La literatura médica ha informado factores de riesgo para el virus SARS-CoV-2, como la edad, enfermedades respiratorias, cardiovasculares y cáncer. Sin embargo, este estudio descriptivo de casos muestra que el antecedente de ACV podría ser un factor importante a considerar, ya que los pacientes con antecedente de ACV en esta revisión tuvieron una enfermedad respiratoria covid-19 más grave y con peores resultados 12,38. Para establecer asociaciones significativas entre el antecedente de ACV y SARS-CoV-2 se requieren estudios tipo cohorte y con un mayor número de pacientes.
En el presente estudio, se encontró que 4 de los 6 pacientes con antecedente de enfermedad cardiovascular, presentaron ataques cerebrovasculares en múltiples territorios arteriales, los cuales de manera habitual se relacionan con etiología cardioembólica 39. En el Hospital de Wuhan, los autores unificaron en una sola categoría el antecedente de enfermedades cardiovasculares y cerebrovasculares, de esa cohorte 3 pacientes también tuvieron eventos isquémicos en múltiples territorios arteriales. Es necesario establecer si el SARS-CoV-2 se relaciona de alguna manera con estos hallazgos, al causar descompensación o empeorar las condiciones cardiovasculares que puede predisponer a eventos cardioembólicos 17.
En la literatura se ha reportado mayor frecuencia de manifestaciones neurológicas en los pacientes que tienen covid-19 severa, entre ellas los ataques cerebrovasculares 40. Partiendo de esto, consideramos relevante describir la relación entre la severidad de la enfermedad y la temporalidad del evento isquémico cerebral. En los pacientes que incluimos en la revisión, evidenciamos que en aquellos pacientes con presentación severa o crítica de la enfermedad, el ACV se presentó de forma tardía (promedio de 12 y 21 días respectivamente), mientras que en aquellos que el covid-19 se clasificó como no severo, la presentación del ACV fue en los primeros días de la enfermedad. De hecho, los 4 pacientes de Turquía, que tuvieron enfermedad por SARS-CoV-2 clasificada como no severa, presentaron el ACV en un promedio de 2 días desde el inicio de la sintomatología respiratoria 23. Esto nos lleva a proponer que los ACV asociados a infección por SARS-CoV-2 pueden ser tanto una complicación tardía de la misma, como una manifestación inicial, y es entonces necesario determinar cuáles factores conllevan a la diferencia en la temporalidad de la presentación de los ACV en el cuadro de covid-19.
Se planteó en algunos de los casos la probable implicación de anticuerpos antifosfolípidos como parte de los mecanismos causales del ACV. Sin embargo, se debe recalcar que en los pacientes que se encontraron algunos de estos anticuerpos positivos, no tenían previamente antecedente de síndrome antifosfolípido y se requiere que estas pruebas sean positivas a lo largo del tiempo con el in de determinar su rol en el desarrollo de eventos trombóticos. Se ha descrito, además, que estos anticuerpos pueden resultar falsamente positivos en los pacientes con niveles altos de PCR y elevarse transitoriamente en pacientes con infecciones virales 41,42. Por lo anterior es difícil hacer asociaciones entre la presencia de estos anticuerpos y el desarrollo de ACV.
Limitaciones
Este estudio pretende hacer una descripción de las características de los pacientes con ACV e infección por covid-19. Los casos incluidos corresponden únicamente a series y reporte de casos descritos hasta el momento, con un total de 43 pacientes. Esto refleja que la información es escasa y se hace necesario realizar estudios de cohorte en los cuales, ya sabiendo la importancia de esta complicación por infección por SARS-CoV-2, se pueda hacer un análisis más detallado de esta población para finalmente poder generalizar los hallazgos.
Es necesario interpretar con cuidado esta información y hacer una recolección detallada de los datos de los pacientes con ACV puesto que también se ha descrito en la literatura reciente una disminución en la consulta de los pacientes con ACV, posiblemente atribuido a miedo de contagiarse de covid-19 43. Informes internacionales y nacionales recientes de salud pública, han mostrado caídas entre el 34,5% y el 40,1% de la asistencia al departamento de emergencias. Así mismo, asociaciones de neurología en el mundo han evidenciado una reducción en el número de pacientes con ACV agudo que buscan atención de emergencia durante la pandemia, lo que sugiere que algunos pacientes prefieran quedarse en casa intencionalmente que arriesgarse a la exposición al virus en los servicios de emergencia de los hospitales 44. Entonces, los datos publicados pueden tener una influencia considerable de sesgo de selección en el que solo se están incluyendo los pacientes que finalmente consultan a un centro médico por estos síntomas.
CONCLUSIONES
Si bien aún no existe evidencia científica suficiente para establecer con claridad alguna relación de causalidad entre las manifestaciones neurológicas vasculares y la infección por SARS-CoV-2; teniendo en cuenta los diferentes estudios abordados, es probable que exista una asociación entre este virus y el desarrollo de ACV, principalmente isquémico. Por ello y considerando los paraclínicos incluidos en esta revisión, en los cuales se evidencian valores elevados de dímero-D, fibrinógeno, LDH, PCR y ferritina (siendo marcadores importantes de hipercoagulabilidad e inflamación), se refuerza la hipótesis de que la respuesta inflamatoria exagerada producida por el SARS-CoV-2 genera estados de hipercoagulabilidad. Además de que el aumento de estos marcadores inflamatorios e hipercoagulabilidad son factores de mal pronóstico. Por otro lado, se evidenció un aumento notable de la oclusión de vaso grande, NIHSS y mortalidad comparado con lo descrito en la literatura para pacientes no covid-19. Posiblemente, debido a la pandemia se ha disminuido el volumen de pacientes con ACV o ataque isquémico transitorio, por lo cual, y como se evidenció en la revisión, se aumentaron los tiempos de consulta disminuyendo la posible indicación de terapias de reperfusión. Esto fortalece la propuesta de crear un código protegido, todo esto con el fin de disminuir la mortalidad y aumentar la funcionalidad de los pacientes, así como la seguridad de los equipos médicos que atienden estos pacientes. Sin embargo, a partir de esta revisión no es posible determinar si el paciente presentó primero el ACV o la infección por covid-19, y cuál de estas predispone más fuertemente a la otra. Es importante tener en cuenta la coexistencia de estas dos condiciones y sospechar infección por covid-19 en pacientes que consultan por ACV pues este podría ser la primera manifestación de la enfermedad. Además, es evidente que se debe hacer un control estricto de todos los factores de riesgo de enfermedades cerebrovasculares. Finalmente, esta revisión de casos se considera relevante en el ejercicio de la práctica clínica actual y para dar pie a otros estudios que puedan demostrar a asociaciones más contundentes.