GENERALIDADES
El virus del chikunguña (CHIKV) pertenece al género alfavirus, de la familia togaviridae, se transmite por mosquitos de la familia Aedes, y, por lo tanto, se clasifica como un arbovirus 1,2. Los primeros reportes de esta infección se referían a primates en Tanzania, África, en 1953 3. El origen de la palabra chikunguña viene de "aquellos que se inclinan", refiriéndose a los síntomas artríticos debilitantes causados por la enfermedad en idioma makonde, que se habla en Tanzania 2-4. En 1960 se reportó el primer caso de infección en humanos en Asia; con posterioridad en el 2013 se extendió al continente americano, y a partir de entonces su rápida propagación ha producido más de 2.000.000 de casos sospechosos 3.
Los síntomas típicos de esta infección se presentan posteriormente a la picadura del mosquito e incluyen fiebre (98 % de los casos), artralgias (71 %), rash (45 %), y la triada completa se encuentra solo en el 36 % de los casos.
Las complicaciones neurológicas descritas se observan con menor frecuencia después del día 10 de la infección 1,2,5. El papel neurotrópico del CHIKV se encuentra asociado con compromiso del sistema nervioso central (SNC), se correlaciona con la edad y sigue una curva parabólica en forma de U, en la que los adultos de mediana edad y los ancianos constituyen la mayoría de las muertes por CHIKV 6.
Los síndromes neurológicos asociados con la infección por CHIKV más comúnmente reportados incluyen encefalitis, mieloneuropatía, neuropatía periférica, síndrome de Bickerstaff, Miller Fischer, Guillain Barre y neuritis óptica 1. Aún no se sabe si el compromiso neurológico se debe a la acción directa del virus o a una respuesta inmune ineficaz del huésped 1,5. El CHIKV se debe reconocer como posibilidad diagnóstica en todo paciente que desarrolle un trastorno neurológico después de la aparición aguda de fiebre y dolor articular 1.
PATOGENIA
El mosquito Aedes aegypti es el vector que transmite el CHIKV 2. La patogenia apunta hacia dos teorías de la infección viral directa versus la afección autoinmune del sistema nervioso 4,7. En la primera teoría se propone que a nivel central el CHIKV tiene tropismo por neuronas, astrocitos y oligodendrocitos, lo que es causa de apoptosis en los dos primeros 4. Sin embargo, se ha descrito una respuesta inflamatoria mediada por interferón (IFN) y factores proapoptóticos liberados principalmente por astrocitos, con una respuesta autoinmune desencadenada por el virus, ya que numerosos casos muestran una latencia más prolongada entre los síntomas iniciales y los síntomas neurológicos 8,9. Se propone esta respuesta autoinmune por una reacción cruzada entre los antígenos virales y los del huésped de manera que se forman autoanticuerpos por mimetismo molecular 7. A nivel del sistema nervioso periférico (SNP), estos autoanticuerpos se dirigen contra la vaina de mielina de las células de Schwann y ocasionan des-mielinización y enlentecimiento de la conducción nerviosa, o contra gangliósidos localizados en el nódulo de Ranvier, lo que desencadena bloqueos de conducción intermitentes y, con el tiempo, daño axonal persistente 5.
DIAGNÓSTICO
El diagnóstico se realiza con la confirmación biológica mediante pruebas serológicas 7. Se puede hacer detección por la presencia del genoma del virus en cualquier muestra corporal, con el uso de ensayos de reacción en cadena de la polimerasa con transcripción inversa en tiempo real (RT-PCR). También, de acuerdo con los días de evolución de la infección, se utiliza la serología inmunoglobulina M (IgM) o inmunoglobulina G (IgG), o bien cultivos virales 7,8,10. La PCR se mantiene positiva en la fase de viremia de 0-7 días, los títulos de anticuerpos IgM indican una infección aguda y son positivos posteriormente a los dos días del inicio de la fiebre y la IgG permanece positiva durante la fase de convalecencia 7,10.
TRATAMIENTO
El tratamiento se basa principalmente en inmunomodulación con corticoides o inmunoglobulina intravenosa (IgIV) 11. A continuación se discuten las principales manifestaciones neurológicas de la infección por virus del chikunguña (figura 1).
MANIFESTACIONES NEUROLÓGICAS DE LA INFECCIÓN POR CHIKUNGUÑA
Encefalitis
Es la principal manifestación a nivel neurológico, se presenta con delirium (desorientación temporoespacial y confusión), vértigo y amnesia anterógrada 1. Algunas series de casos reportan síndromes neurológicos graves, incluso secuelas incapacitantes en los adultos 12. Cursa con una mortalidad de un 20-30 %, con mayor frecuencia en los pacientes mayores de 65 años 1,3.
Se presenta entre 0 y 13 días después del inicio de los síntomas sistémicos de la infección 3. No se ha encontrado aumento de encefalitis en pacientes con antecedentes de enfermedades del SNC 1,13.
El líquido cefalorraquídeo de estos pacientes se caracteriza por presentar un citoquímico sin células o pleocitosis de predominio linfocítico, un ligero aumento de proteínas, y los niveles de glucosa dentro de parámetros normales o ligeramente reducidos 1.
En los primeros días de la infección, la presencia de ADN del CHIKV se puede detectar mediante RT-PCR; posteriormente, se encuentran los anticuerpos de IgM contra CHIKV, los cuales se pueden detectar mediante ensayo de inmunoabsorción ligado a enzimas (Elisa) 1,5.
La tomografía computarizada (TC) y la resonancia magnética (RM) de cerebro son generalmente normales, en casos severos se encuentran pequeñas hemorragias con edema cerebral difuso 1,3. En la RM también se puede observar aumento de las señales T2 con lesiones puntiformes difusas en la sustancia blanca periventricular y el centro semioval, lesiones nodulares hiperintensas en regiones supratentoriales y hemisferios cerebelosos correspondientes a áreas de hemorragias 1,3,4,14. Las lesiones frontoparietales bilaterales de la sustancia blanca con restricción en la difusión se han descrito como un signo temprano de encefalitis viral 1. En la figura 2 es posible evaluar algunos cambios radiológicos de un paciente con encefalitis viral por CHIKV en RM.
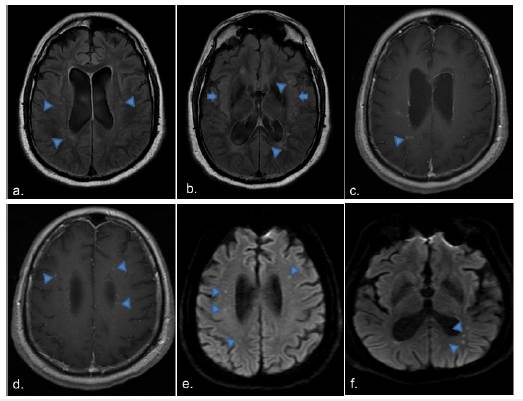
Fuente: imágenes por cortesía del doctor Tomás Freddy.
Figura 2 Encefalitis por virus de chikunguña Encefalitis por virus de chikunguña en un varón de 62 años que presentó artralgia, cefalea y fiebre, con empeoramiento de los síntomas, aparición de tetraplejia y compromiso del estado de conciencia. Los resultados de la reacción en cadena de la polimerasa en tiempo real en suero fueron positivos para virus de chikunguña. (a, b) Corte axial de resonancia magnética en FLAIR que muestra múltiples hiperintensidades puntiformes a nivel periventricular bilateral, y en la sustancia blanca temporal y parietal (puntas de flecha), además de una afectación atípica de ambas cortezas insulares, las cuales muestran un aumento anormal de la intensidad de señal (flechas). Las hiperintensidades vistas en el sistema ventricular se deben a la falta de supresión completa del LCR debido a artefactos del flujo de LCR. Corte axial de RM potenciada en T1 con contraste (c, d) y de RM en DWI (e, f), realce al medio de contraste y restricción a la difusión, respectivamente, de algunas de las lesiones (puntas de flecha en c, d, e, f).
Los pacientes resuelven las manifestaciones con manejo sintomático utilizando antipsicóticos y esteroides, sin disponibilidad de un manejo específico hasta en un 70 %, con una mortalidad reportada del 10 % 1,5,15.
Mielopatía
La mielopatía asociada a CHIKV se caracteriza por debilidad progresiva, arreflexia, disminución en la sensibilidad, parestesias, retención urinaria, con compromiso ligado al nivel propio de la lesión 1,3. Se presenta a partir del día 0 de la infección hasta 3 semanas después de la primera manifestación clínica de la infección 3.
En la RM de columna se pueden encontrar áreas hiper-intensas en T2 sugestivas de compromiso desmielinizante que suelen afectar el segmento cervical de la médula espinal 1,4. En el líquido cefalorraquídeo (LCR) se puede detectar ARN viral mediante PCR, cultivo del virus, o la elevación de IgG 1,3. Estos pacientes se benefician del tratamiento con IgIV 1.
Encefalomielitis diseminada aguda
La encefalomielitis diseminada aguda asociada a CHIKV se caracteriza por cefalea, somnolencia, compromiso de pares craneales como parálisis del nervio facial, vértigo, nistagmo y debilidad bulbar, debilidad de las extremidades, alteración sensorial y retención urinaria 3,16. Esta se produce ante una respuesta inflamatoria aguda que involucra el parénquima cerebral y la médula espinal (inmunomediada) 3,16,17. La enfermedad comienza de 5 a 16 días después de los síntomas iniciales 3.
El diagnóstico de esta enfermedad suele basarse en el hallazgo de lesiones desmielinizantes de la sustancia blanca a nivel cerebral y de médula espinal, focales o multifocales, mal demarcadas en la RM 3. El tratamiento de estos pacientes con corticoides lleva a una mejoría progresiva 1,3,18.
Síndrome de Guillain Barré
Otra de las complicaciones neurológicas de CHIKV es la neuropatía periférica o síndrome de Guillain Barré (SGB) 1,19. El GB se presenta con debilidad flácida bilateral simétrica, a menudo con parestesias, ausencia de reflejos o parálisis de pares craneales 3,19,20. Su presentación suele ocurrir entre los días 3 y 17 días después de los síntomas iniciales 3.
En el LCR generalmente se encuentra una disociación albumino-citológica y en el estudio neurofisiológico se observan las latencias distales prolongadas y la velocidad de conducción motora lenta, con ausencia de los potenciales de sensibilidad 1,19,20. En las imágenes, el SGB asociado con CHIKV no difiere del causado por otros agentes, y en la RM se puede observar realce con el gadolinio de las raíces nerviosas de la cola de caballo y nervios craneales 4. En estos pacientes el tratamiento es con IgIV 1,3.
Neuritis óptica
La neuritis óptica asociada con CHIKV es una reacción inflamatoria de inicio agudo del nervio óptico que se puede presentar con papilitis, neuritis retrobulbar o neurorretinitis 8. Se encuentra desde el inicio de la infección hasta 12 semanas después 1,8. Se desconoce el mecanismo exacto de la afectación del nervio óptico después de la infección por CHIKV 8. En una serie de casos los pacientes fueron tratados con corticosteroides durante cuatro semanas, con recuperación visual en la mayoría de los pacientes, los mejores resultados se obtuvieron al iniciar el tratamiento en una etapa más temprana de la infección 3.
CONCLUSIÓN
El compromiso del SNC por CHIKV es amplio y debe sospecharse en todos los pacientes con síntomas neurológicos asociados con fiebre y dolor articular 1. Las complicaciones neurológicas de la infección por CHIKV son las que se relacionan con mayor discapacidad y mortalidad 1,17; estas inciden en hospitalizaciones prolongadas, discapacidad dada por trastorno cognitivo, parálisis persistente o ceguera 1. El tratamiento disponible para cada una de las manifestaciones es sintomático y la aplicación de corticoides e IgIV 1,3. En la actualidad no se dispone de una terapia antiviral específica para la enfermedad o vacunas para su prevención 3,14. Se encuentran en curso dos estudios de vacunas: en la primera se utilizan partículas similares al CHIKV, mientras que la segunda se recombina con virus vivo atenuado del sarampión vectorizado, a la espera de mostrar eficacia para su aplicación 14.