Services on Demand
Journal
Article
Indicators
-
 Cited by SciELO
Cited by SciELO -
 Access statistics
Access statistics
Related links
-
 Cited by Google
Cited by Google -
 Similars in
SciELO
Similars in
SciELO -
 Similars in Google
Similars in Google
Share
CES Odontología
Print version ISSN 0120-971X
CES odontol. vol.30 no.1 Medellìn Jan./June 2017
Reporte de caso
Fascitis Necrotizante de origen dental: Reporte de Caso
Necrotizing Fasciitis of dental origin: A Case Report
Erick López-Aparicio1, Verónica Gómez-Arcila2, Zenén Carmona-Meza3
1Cirujano Oral y Maxilofacial, Universidad del Bosque. Magíster en Microbiología Clínica Universidad San Buenaventura Cartagena. Docente Facultad de Odontología, Universidad de Cartagena, Colombia.
2Odontóloga, Universidad de Cartagena. Residente Cirugía Maxilofacial, Universidad CES. Medellín, Colombia.
3Magíster en Ciencias Básicas Biomédicas, Universidad del Norte. Docente Facultad de Medicina, Universidad de Cartagena, Colombia.
Forma de citar: López-Aparicio E, Gómez-Arcila V, Carmona-Meza Z. Fascitis Necrotizante de origen dental: Reporte de Caso. Rev. CES Odont 2017; 30(1): 68-74.
Recibido: septiembre de 2016. Aceptado: mayo de 2017
Resumen
La fascitis necrotizante (FN) es una infección que afecta los planos faciales causando la muerte de los tejidos subcutáneos, se caracteriza por una rápida progresión, toxicidad sistémica e inclusive la muerte. La FN aparece como una lesión de coloración rojo intenso, dolorosa, con temperatura aumentada en la zona, inflamada y con bordes no definidos. Con la progresión del proceso infeccioso, el dolor local es reemplazado por entumecimiento o analgesia. La piel inicialmente llega a verse pálida, luego moteada y púrpura y finalmente adquiere un aspecto gangrenoso. La capacidad de la FN para avanzar rápidamente a través de los planos faciales y causar necrosis de los tejidos se debe a su composición multimicrobiana y a los efectos sinérgicos de las enzimas producidas por las bacterias. El tratamiento de esta patología involucra el aseguramiento de la vía aérea, terapias con antibióticos de amplio espectro, cuidados con soporte intensivo y un rápido desbridamiento quirúrgico repitiendo este proceso las veces que sean necesarias. La reducción de la mortalidad por FN depende de un diagnóstico temprano y de la aplicación de un tratamiento rápido y agresivo.
Palabras clave: Fascitis, fascitis necrotizante, infección, bacterias.
Abstract
Necrotizing fasciitis (NF) is an infection that affects the facial planes causing subcutaneous tissue death, characterized by rapidly progressive, systemic toxicity and even death. The FN appears as a red, painful, with increased temperature, swollen wound and ill-defined border. With progression of the infection process local pain is replaced by numbness or analgesia. Initially the skin look pale, then mottled and purple and then finally acquires a gangrenous appearance. FN's ability to fast forward through the fascial planes and cause tissue necrosis is due to the polymicrobial composition and the synergistic effects of the enzymes produced by bacteria. The treatment of this disease involves securing the airway, therapies with broad-spectrum antibiotics, intensive care, support and rapid surgical debridement repeating the process as often as necessary. The reduction in mortality from FN depends on early diagnosis and application of a quick and aggressive treatment.
Keywords: Fasciitis, necrotizing fasciitis, infection, bacteria.
Introducción
El término "fascitis necrotizante" (FN) fue descrito por primera vez en 1952 por Wilson (1) para referirse a la necrosis por procesos infecciosos de los tejidos blandos en los cuales es inherente la muerte de los tejidos y la fascia. La FN es una infección que se extiende en los planos faciales causando muerte de los tejidos subcutáneos con escasa afectación del músculo subyacente, caracterizada por una rápida progresión, toxicidad sistémica e incluso la muerte (2). Histológicamente, se aprecia una trombosis vascular obliterante e infiltración de polimorfonucleares inicialmente confinados a la dermis profunda y la fascia superficial (3). Seguidamente, se puede observar necrosis licuefactiva de la grasa subcutánea y trombosis vascular que resultan en cambios del aspecto de la piel.
La puerta de entrada de las bacterias puede estar alejada, los pacientes manifiestan un dolor desproporcionado con los cambios visibles en la piel. Los síntomas presentados no son específicos y puede incluir celulitis leve y edema (2).
Al inicio del proceso de la FN es difícil su diferenciación de otras infecciones dérmicas superficiales como la celulitis (4). Estudios comprueban que sólo entre el 15 % a 34 % de los pacientes con FN tienen un diagnóstico de ingreso exacto (5). Los pacientes usualmente son tratados por una simple celulitis hasta que se observa un rápido deterioro.
Los pacientes con FN presentan síntomas sistémicos, inicialmente desarrollan fiebre con temperaturas mayores de 38°C, taquicardia, diaforesis y si no se trata a tiempo eventualmente puede alterarse el estado mental o producirse una cetoacidosis diabética. El examen físico debe incluir todas las partes del cuerpo en busca de inflamaciones de la piel. El perineo y la cavidad oral son áreas cuya revisión son fácilmente olvidadas (4).
Un diagnóstico erróneo o un tratamiento no apropiado pueden resultar en la muerte del paciente por sepsis, mediastinitis, erosión de la arteria carótida, tromboflebitis de la vena yugular o neumonía (6). La FN es asociada a toxicidad sistémica y la alta mortalidad se da por no tratarla a tiempo o por no ser lo suficientemente agresivos en el tratamiento.
Presentación del Caso
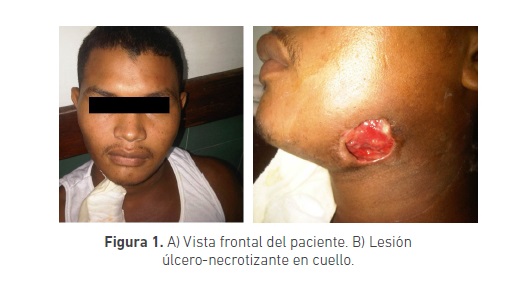
Paciente masculino de 32 años, remitido al servicio de urgencias del Hospital Universitario del Caribe de la ciudad de Cartagena, de procedencia rural, quien presentaba lesión ulcero necrotizante, localizado en zona superior del cuello y región submandibular izquierda (Figura 1A). Con antecedentes de odontalgia constante durante 8 días, acompañado de tumefacción y posteriormente drenaje espontáneo, la remisión llegó con una impresión clínica inicial de lesión ulcerativa en región facial. Niega antecedentes médicos relevantes.
Se realiza valoración en el servicio de Cirugía Oral y Maxilofacial del Hospital Universitario del Caribe, encontrando en el paciente una lesión ulcero-necrozante de aproximadamente 4 X 5 cm de área comprometida, con bordes irregulares, pérdida de la continuidad de la piel y exposición del tejido subcutáneo y muscular, doloroso a la palpación (Figura 1B). Presenta estado febril con una temperatura corporal de 39°C.
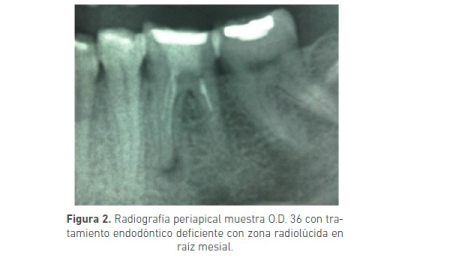
Al examen intraoral se observa órgano dental 36 con destrucción coronal sin fístula activa. Radiográficamente se observa imagen de órgano 36 con material radiopaco en corona compatible con amalgama y material radiopaco en conductos radiculares, concordante con material de obturación. En ápice de raíz mesial se observa zona radiolúcida y ensanchamiento del ligamento periodontal (Figura 2).
Teniendo en cuenta los hallazgos clínicos y radiográficos se realizó el diagnóstico de fascitis necrotizante de origen dental. Se ordena hemograma completo el cual reportó leucocitosis y trombocitosis; tiempo de protrombina (TP), tiempo total de protombina (TTP) y glicemia dentro de los parámetros normales.
Se inicia tratamiento de manejo intrahospitalario con penicilina cristalina en ampolla, 4.000.000 U.I cada 4 horas vía intravenosa, clindamicina en ampolla 600mg cada 6 horas (I.V.) y analgésicos endovenosos. Se le realizó lavado, desbridamiento quirúrgico y exodoncia de pieza dental 36 bajo anestesia general. A las 24 y 72 horas después del procedimiento se observó mejoría de la lesión (Figura 3A y 3B), a los 15 días hay evolución de la sintomatología, se suspende el esquema de antibióticos endovenosos y se continua con manejo ambulatorio. Se programan citas cada 15 días para control, observándose una mejoría progresiva en el aspecto de la lesión (Figura 3C y 3D). Se ordenó cultivo para antibiograma de la secreción en cara el cual reportó la presencia de bacterias gram positivas anaerobio: Streptococcus pyogenes y Staphylococcus aureus.
Discusión
Los factores predisponentes a la FN incluyen diabetes, alcoholismo, hábito de fumar, estados de inmunosupresión, malnutrición, edad avanzada, enfermedades vasculares periféricas, falla renal y obesidad (7). También hay eventos que pueden precipitar la aparición de la FN como cirugías, procedimientos invasivos menores (aspiraciones articulares, acupuntura), uso de drogas intravenosas, lesiones penetrantes (mordeduras de insectos y animales), infecciones de tejidos blandos, quemaduras y el parto (4).
La mayoría de los casos de FN ocurren en la zona abdominal, ingle y extremidades. La FN en zonas de cabeza y cuello son raras y la mayoría de los casos tienen un origen odontogénico (7). Otras causas de FN en esta región reportadas en la literatura son infecciones faríngeas o amigdaláceas, trauma, adenitis cervical, infecciones de glándulas salivales y tumores infectados (8, 9). La FN cervicofacial raramente se tiene como diagnóstico de sospecha inicial por lo poco común que es, los signos y síntomas no hacen pensar en una patología tan agresiva y frecuentemente los hallazgos se asocian con una infección de origen dental o faringitis (6). Una caso reportado por Choi MG (10), presenta una paciente de 83 años con un esquema de corticosteroides para tratar artralgias, lo que compromete su estado inmune, presenta una FN muy severa que compromete toda la región cervical, hombros y tórax, a raíz de un tratamiento endodóntico menor. Lo que confirma la gravedad de esta enfermedad en pacientes de avanzada edad y situaciones adyacentes en su estado general de salud. En el presente caso, afortunadamente, el paciente no presentó antecedentes médicos relevantes lo que ayudó a la rápida resolución de la infección.
De acuerdo con Quereshy FA, et al (7), especies de estreptococos orales son halladas en los cultivos de las lesiones y secreciones de la FN, junto a estafilococos y otras bacterias anaerobias que también se identifican ocasionalmente. Esta infección parece ser causada por microorganismos involucrados en infecciones dentales subapicales crónicas, celulitis aguda localizada y abscesos de los tejidos. Estos hallazgos coinciden con las especies identificadas en los cultivos de las secreciones de la lesión del paciente: Streptococcus pyogenes y Staphylococcus aureus.
El proceso de infección clásico de FN inicia generalmente entre los 2 a 4 días después de la injuria inicial. La FN es de aparición rápida, con licuefacción progresiva de la grasa subcutánea y del tejido conectivo. La necrosis y licuefacción de las fascias y el tejido graso ocurre tempranamente, posiblemente mediado por la hialurodinasa y colagenasa producida por el estreptococo. La licuefacción del tejido graso resulta en la separación de la piel de los tejidos subyacentes, produciendo un fluido edematoso y el signo patognomónico de "pus de lavaza" el cual tiene un agresivo olor en presencia de anaerobios. Si no se hace un rápido manejo quirúrgico, la infección avanza rápidamente a través de los planos faciales del cuello e invade la piel de la cara y tórax. Adicionalmente, el proceso puede conducir a una trombosis arterial, gangrena húmeda y finalmente necrosis de la piel por isquemia. El tejido muscular expuesto no se ve afectado generalmente. Los factores inflamatorios pueden generar fiebre, taquicardia y eventualmente shock séptico (11). En el presente caso se observó el inicio del proceso de necrosis de los tejidos grasos con exposición de tejidos subyacente y excreción de líquido purulento.
La FN puede ir acompañada de debilidad, apatía, fiebre, confusión, taquicardia no proporcional a la elevación de la temperatura que presenta el paciente, hipotensión, hipocalcemia con secuestro de calcio en zonas de necrosis lipídica y aumento de los niveles séricos de glucosa por el incremento de la gluconeogénesis e hipoproteinemia (12).
El diagnóstico clínico de la FN en cabeza y cuello puede ser muy complicado, especialmente en los estadios iniciales, debido a que los síntomas se parecen a los de una celulitis simple o erisipelas. Lo que distingue a esta patología es su rápida progresión, dolor, toxicidad sistémica y presencia subdérmica de gas detectado mediante tomografía (12). La FN es diagnosticada cuando la fascia es la primariamente infectada. Si es el músculo donde inicia el proceso, entonces en el diagnóstico debe considerarse miositis estreptocóccica o gangrena gaseosa (13).
El tratamiento involucra terapia con antibióticos de amplio espectro, desbridamiento quirúrgico lo más pronto y en casos graves aseguramiento de la vía aérea y cuidados intensivos (14). La realización de una tinción gram puede ayudar a seleccionar antibioticoterapia de primera línea junto con los resultados de cultivos de sangre y secreciones (10). El tratamiento con antibiótico debe ajustarse a los resultados de los cultivos realizados, pero, la terapia temprana con la tripleta de antibióticos es el estándar normal (11). La incisión y desbridamiento oportuno de todos los espacios involucrados puede salvar la piel y puede sucumbir la posterior necrosis en el transcurso de la enfermedad debido a la trombosis de los vasos (12). Por la rápida progresión de esta enfermedad, el desbridamiento se realiza por etapas con el objetivo de eliminar los tejidos necróticos y drenar los espacios, bajo anestesia general cada 24 horas y se repite las veces necesarias hasta que se obtenga tejido de granulación completamente sano (15).
Las principales complicaciones de la FN son mediastinitis, shock séptico, fusión pleural, enfisema pulmonar, obstrucción de la vía aérea, ruptura de vasos mayores, absceso cerebral, coagulopatía intravascular diseminada, sepsis, falla renal aguda y falla respiratoria. Usualmente estas complicaciones se presentan en pacientes inmunocomprometidos, diabéticos y con cáncer (7,14). Banerjee AR, et al (16), encontraron que el 44 % de los casos de FN cervicofacial se complicaron con la afectación del mediastino, 38 % de estos pacientes fallecieron. La infección se puede propagar desde la cabeza y el cuello al mediastino a través de los espacios retrofaríngeos o prevertebral o descender por la carótida. La extensión hacia debajo de la fascitis involucra el espacio pretraqueal que puede afectar el mediastino o la pleura (17).
La presentación de la FN de la cabeza y el cuello oscila entre el 1-10 %, y es por causa odontogénica, dado su rareza en esta zona, el diagnóstico temprano se complica. Esta alteración representa una condición grave, con un alto riesgo de muerte y el pronóstico se ve agravado por la propagación de la infección a través de la fascias, con el desarrollo de mediastinitis, shock séptico, mutilaciones y deformidades de la cara (a nivel submandibular área de complicación frecuente).
Conclusión
La primera fase del tratamiento de la FN consiste en antibióticoterapia en dosis de ataque, con medicamentos de amplio espectro en combinación, tanto de principio activo como vía de administración. El pronóstico depende del diagnóstico oportuno y certero, lo que permite iniciar manejo farmacológico, realizar desbridamiento quirúrgico con eliminación del foco de infección, en este caso con exodoncia del molar infectado y con lesiones periapicales, con la consecuente resolución en aproximadamente 15 días. En el presente caso clínico la remisión y diagnóstico temprano permitió el manejo intrahospitalario pertinente, con la resolución positiva del cuadro inicial.
References
1. Sroczynski M, Sebastian M, Rudnicki J, Sebastian A, Agrawal AK. A complex approach to the treatment of Fournier's gangrene Kompleksowe podejscie do leczenia zgorzeli Fourniera. Adv Clin Exp Med. 2013. 22(1):131-5. [ Links ]
2. Shyam DC, Rapsang AG. Fournier's gangrene. Surgeon. 2013. 11(4):222-32. [ Links ]
3. Misiakos EP, Bagias G, Papadopoulos I, Danias N, Patapis P, Machairas N, et al. Early diagnosis and surgical treatment for necrotizing fasciitis: a multicenter study. Front Surg 2017. 7(4):5 [ Links ]
4. Loannidis O, Kitsikosta L, Tatsis D, Skandalos I, Cheva A, Gkioti A, Paraskevas GK. Fournier's Gangrene: Lessons learned from multimodal and multidisciplinary management of perineal necrotizing fasciitis. Front Surg. 2017.4: 4-36. [ Links ]
5. Elander J, Nekludov M, Larsson A, Nordlander B, Eksborg S, Hydman J. Cervical necrotizing fasciitis: descriptive, retrospective analysis of 59 cases treated at a single center. Eur Arch Otorhinolaryngol. 2016, 273: 4461-4467. [ Links ]
6. Ohsaki, A, Shirasaki, F, & Hirooka N. Chest Necrotizing Fasciitis with Mediastinitis. Intern Med. 2017, 56(13), 1755-1756. [ Links ]
7. Huang KC, Weng HH, Yang TY, Chang TS, Huang TW, Lee MS. Distribution of fatal Vibrio vulnificus necrotizing skin and soft-tissue infections: A systematic review and meta-analysis. Medicine, 2016, 95(5). [ Links ]
8. Hong G, Wu B, Lu C, Li M, Zhao G, Lu Z. Emergency treatment of 16 patients with necrotizing fasciitis caused by Vibrio vulnificus infection complicated with septic shock. Chin Med J (Engl) 2014; 127:1984-6. [ Links ]
9. Chao WN, Tsai SJ, Tsai CF. The Laboratory Risk Indicator for Necrotizing Fasciitis score for discernment of necrotizing fasciitis originated from Vibrio vulnificus infections. J Trauma Acute Care Surg 2012; 73:1576-82. [ Links ]
10. Moon-Gi Choi. Necrotizing fasciitis of the head and neck: a case report. J Korean Assoc Oral Maxillofac Surg. 2015;41(2): 90-96. [ Links ]
11. Koh TH, Tan JH, Hong CC, Wang W, Nather A. Early clinical manifestations of vibrio necrotising fasciitis: a case series. Singapore Med J 2017, 1-12.
[ Links ]
12. Neeki MM, Dong F, Au C, Toy J, Khoshab N, Lee C, Borger R. Evaluating the Laboratory Risk Indicator to Differentiate Cellulitis from Necrotizing Fasciitis in the Emergency Department. West J Emerg Med. 2017 18(4), 684-689. [ Links ]
13. Misiakos EP, Bagias G, Patapis P, Sotiropoulos D, Kanavidis P, Machairas A. Current concepts in the management of necrotizing fasciitis. Front Surg. 2014;1:36. [ Links ]
14. Wilson MP, Schneir AB. A case of necrotizing fasciitis with a LRINEC score of zero: clinical suspicion should trump scoring systems. J Emerg Med. 2013; 44(5):928. [ Links ]
15. Burner E, Henderson SO, Burke G, Nakashioya J, Hoffman JR. Inadequate sensitivity of laboratory risk indicator to rule out necrotizing fasciitis in the emergency department. West J Emerg Med. 2016; 17(3):333-6.
[ Links ]
16. Alayed KA, Tan C, Daneman N. Red flags for necrotizing fasciitis: a case control study. Int J Infect Dis. 2015; 36:15-20. [ Links ]
17. Swain RA, Hatcher JC, Azadian BS, Soni N, De Souza B. A five-year review of necrotising fasciitis in a tertiary referral unit. Ann R Coll Surg Engl. 2013; 95(1):57- 60. [ Links ]