Services on Demand
Journal
Article
Indicators
-
 Cited by SciELO
Cited by SciELO -
 Access statistics
Access statistics
Related links
 Cited by Google
Cited by Google -
 Similars in
SciELO
Similars in
SciELO  Similars in Google
Similars in Google
Share
Revista colombiana de Gastroenterología
Print version ISSN 0120-9957On-line version ISSN 2500-7440
Rev Col Gastroenterol vol.18 no.1 Bogotá Jan./Mar. 2003
Enfermedad inflamatoria intestinal
Henry Alberto Royero Gútierrez, MD.(1)
(1) Medicina Interna-Gastroenterología. Universidad de Costa Rica. Hospital Emiro Quintero Cañizares. Ocaña, Norte de Santander. Correspondencia. Telefax. 5626948. Email: goez65@hotmail.com
Introducción
Esta patología recoge una serie de trastornos multisistémicos de etiología desconocida, caracterizados por la inflamación recurrente del tracto digestivo y cuyos cuadros clínicos más representativos son la enfermedad de Chron (EC) y la colitis ulcerativa (CU); en la primera, la inflamación es transmural, asimétrica, cicatrizante y ocasionalmente granulomatosa afectando cualquier segmento del tramo digestivo desde la boca hasta el ano, además de ocasionar complicaciones extraintestinales y sistémicas (1). En la CU esta inflamación es superficial, simétrica, continua, se localiza casi exclusivamente en el recto y en el colon y en ella también hay potencialmente compromiso sistémico (2).
El término colitis indeterminada se ha creado para un grupo de pacientes (8 a 10%) en los que la enfermedad inflamatoria está localizada solo en el colon y una vez valorada la clínica y los estudios endoscópicos e histológicos, y en quienes no podemos afirmar si se trata de una EC o una CU y solamente su evolución o la aparición de nuevas técnicas diagnósticas nos permitirá determinar su identidad (3).El curso clínico y la historia natural de estas patologías están marcados por periodos de remisión y exacerbación. Si bien los adelantos en los conocimientos de una base inmunitaria y genética han llevado a la creación de métodos terapéuticos novedosos, siguen siendo enfermedades no curables; sin embargo las diferentes opciones terapéuticas, médicas y quirúrgicas han mejorado el pronóstico global de la enfermedad inflamatoria intestinal (EII).
Epidemiología
Tendencia geográfica
La incidencia de la EII varía mucho en cada área geográfica y entre diferentes poblaciones. A escala mundial la distribución de la incidencia de la CU y la EC sigue patrones diferentes. Los países septentrionales como el Reino Unido, los países escandinavos y Estados Unidos son los que tienen los índices más elevados de estas enfermedades y las tasas ajustadas para la edad varían de 10.9 a 12.8 por cien mil habitantes para la CU, y por otra parte, para la EC las tasas varían de 6.0 a 7.0 por cien mil habitantes. En contraposición, los países de Europa meridional, Africa del sur y Australia presentan tasas de incidencias más bajas que oscilan desde 2.0 a 6.3 por cien mil habitantes para la CU y de 0.9 a 3.1 por cien mil habitantes para la EC. En Asia y América del sur la EII es muy infrecuente (4). Aunque algunas de las variaciones en las tasas de incidencias pueden ser explicadas por diferencias en el diseño de estudios, los datos disponibles sugieren que los factores ambientales desempeñan un papel importante en la patogenia de la EII.
En cuanto a la tendencia temporal la CU mantiene una incidencia de 2.0 a 6.0 por cien mil habitantes por año. La prevalencia se mantiene constante en los últimos 50 años (2), a diferencia de la EC que mantiene una tendencia al aumento principalmente en Europa Occidental y Norteamérica. Esto también refleja la contribución de factores ambientales aún no bien reconocidos, así como también el mejor diagnóstico de la enfermedad.
Edad. En la CU se observa un pico de máxima incidencia entre los 30 y 35 años y otro menos importante entre los 60 y los 65 años; mientras que en la EC la máxima incidencia está entre los 15 y 25 años con un segundo pico menos relevante entre los 50 y 65 años (5, 6).
Sexo. La EC tiene una mayor incidencia en mujeres que en varones. En los diferentes estudios también se encontró que la CU afecta por igual a ambos sexos (6, 7).
Raza. Varios estudios han sugerido que dentro de áreas geográficas específicas, la tasa de incidencia de la EII es de 2 a 4 veces más alta en judíos que en otros grupos étnicos. La incidencia en los afroamericanos es menor que en los de raza blanca. En los judíos ashkenazis, procedentes de Europa Central existe más riesgo de presentar la enfermedad que en los nacidos en Israel, lo que podría indicar que existe una suceptibilidad genética a contraer la enfermedad (8, 9).
Factores ambientales. El tabaco se ha mostrado como un factor protector para la CU y un factor de riesgo para la EC, siendo la asociación entre tabaco y EC más frecuente entre las mujeres. Los mecanismos por los cuales el fumar afecta la frecuencia y la evolución de la CU y la EC son desconocidos. Sea cuales fueren los mecanismos de acción, los efectos adversos del tabaquismo sobre la función pulmonar y cardiovascular son considerablemente deletéreos; por ello se recomienda a los pacientes con EII inclusive a los que padecen CU que dejen de fumar.
El riesgo de presentar CU está aumentado en los no fumadores y disminuido en los fumadores. Las recidivas son más frecuentes en los no fumadores disminuyendo en aquellos que empiezan a fumar después del diagnóstico de la enfermedad. En cuanto a la EC el tabaco aumenta el riesgo de presentar la enfermedad sobre todo a nivel ileocecal y colónico. Además, modula su evolución aumentando el número de recidivas, fístulas y abscesos (10-15).
Medicamentos. El papel de los anticonceptivos orales sigue siendo controvertido en esta enfermedad. Estudios recientes confirman que la asociación de anticonceptivos orales con el tabaco conduce a un riesgo acumulado de presentar EC de 2.64 y que el riesgo de una segunda cirugía se duplica (12). Pero a diferencia del tabaquismo, los anticonceptivos orales no tienen efecto por sí solos sobre la actividad de la EC (16).
Los antiinflamatorios no esteroides (AINES) pueden activar la EII e inducir complicaciones tanto en el portador de EC como de CU. Parece ser que la recidiva sintomática es secundaria a un aumento de la permeabilidad intestinal junto a la alteración de la fosforilación oxidativa en las mitocondrias de los enterocitos y a la inhibición de la síntesis de prostaglandinas. A todo ello se sumaría un incremento de la expresión de las moléculas de adhesión endoteliales sobre todo en la expresión de ICAM1. Tanto la recidiva de la enfermedad, complicaciones y aparición de síntomas suelen observarse durante la primera semana de tratamiento con AINES (3). Por otra parte, hay estudios que sugieren que los antiinflamatorios no esteroideos inhibidores selectivos de la cicloxigenasa-2 pueden ser seguros y benéficos en muchos pacientes con EII, pero se necesitarían estudios controlados para confirmar estas observaciones preliminares (17).
Dieta. Numerosas evidencias científicas parecen indicar que un bajo consumo de frutas y vegetales en combinación con un alto consumo de azúcares refinados, favorecen la aparición de EII. Este hecho se puede acentuar si la dieta es pobre en grasas. En otros estudios se ha examinado el consumo de margarinas, café y alcohol y las dietas ricas en pescado o en frutas y vegetales, pero los datos obtenidos han sido inconstantes o imprecisos. Será preciso realizar más estudios de investigación para aclarar la posible asociación entre la dieta y la EII (18, 19).
Agentes infecciosos. Diferentes estudios sugieren que episodios de infecciones virales perinatales como la rubéola o el sarampión parecen aumentar el riesgo de desarrollar posteriormente la EC. También la vacuna antisarampionosa ha sido implicada como factor de riesgo para la EC. En contraposición, un estudio prospectivo que evaluó la exposición en útero del virus del sarampión no encontró ningún caso de EC en el grupo expuesto al virus; por lo tanto, el papel del virus del sarampión en el desarrollo de la EII sigue siendo inseguro (20-22).
También se han implicado otros gérmenes infecciosos de la patogenia de la EII. Se ha señalado que las cepas de E-coli que expresan moléculas de adherencias están discriminadas en el desarrollo de CU (23). Secuencias genómicas de M. Paratuberculosis se han detectado en el tejido de pacientes con EII con tasas el 72% para la EC y de 25% para la CU frente 1 29% de los controles sanos (24, 25).
Apendicectomía. Hay estudios que sugieren un valor protector a la apendicectomía frente al desarrollo de la CU. Aunque es posible que los pacientes con CU sean menos propensos a la apendicitis debido a la alteración de la movilidad intestinal o anomalías de la mucosa colónica, es más probable que la extirpación del apéndice altere el equilibrio de las células T colaboradoras y supresoras de una manera que resulte protectora frente a la CU (4, 26).
Se necesitan más trabajos adicionales para determinar si esta asociación es válida y si ello es así, utilizarse la apendicectomía como modalidad terapéutica una vez iniciada la inflamación del colon.
Genética. Actualmente los pacientes que padecen una EII son individuos genéticamente predispuestos para el desarrollo de la misma. De hecho, la presencia de un miembro de la familia con una EII es el factor de riesgo más importante por sí solo para padecer la enfermedad (22).
Se ha señalado que los hijos de pacientes con EC presentan la enfermedad a una edad más temprana que sus padres y por lo general a la misma edad que otras personas de su generación, fenómeno conocido como anticipación genética. También se ha señalado un patrón similar en familiares con CU (23).
La concordancia de EII entre gemelos monocigóticos es mayor que la asociación a diabetes mellitus, hipertensión arterial o esquizofrenia proporcionando una importante prueba de predisposición genética (24).
El papel principal del sistema inmune en la patogenia de la EII ha dirigido la atención hacia el papel de los antígenos del HLA clase II en la predisposición genética a la EII: varios estudios han encontrado una sucesión significativa entre el alelo HLA DR2 y la CU, asociación que es más intensa en pacientes con pancolitis. También se ha encontrado una asociación significativa con el HLA DR1-DQW5 con la EC (4, 27-29).
Un hallazgo de reciente descubrimiento en la región pericentromérica del cromosoma 16 y más específicamente en la posición 16 Q-12 halló un dominio efector denominado NOD2 que tiene como función normal activar el factor nuclear NF-KB, que es el responsable del reconocimiento de los liposacáridos bacterianos. Cuando ese dominio es deficiente en la mutación NOD2, se crea un estado de respuesta anormal que influye aparentemente en la patogénesis de la enfermedad. Se trata de un proceso complejo en el cual la mutación genética resulta en una hiperreactividad probable del sistema inmune que ataca por equivocación a las células intestinales causando la enfermedad colónica (29).
EtiopatogeniaLa EII es más frecuente en los países desarrollados. Su prevalencia es de cerca de 0.1 a 0.2 % y su tasa de incidencia de unos 2 a 4 por cien mil habitantes. La hipótesis más acertada hoy en día es que se trata de un grupo heterogéneo de enfermedades, con una manifestación final común que es la inflamación de la mucosa, y que en su patogenia están implicados varios factores genéticos y ambientales. El resultado de estos fenómenos combinados conduce a una respuesta inmunitaria alterada frente a uno o varios antígenos de la mucosa, e implica bacterias comensales en una disregulación de las células T de la mucosa determinada genéticamente.
Existen cada vez más indicios de que la EC y la CU representan un grupo herogéneo de enfermedades con una evolución final común, que es la inflamación de la mucosa. Por ejemplo, los pacientes con EC o CU tienen una mayor variabilidad en cuanto al fenotipo de su enfermedad como edad de inicio, tasas de recidivas, extensión, gravedad y localización de las lesiones. La presencia de marcadores subclínicos como los anticuerpos citoplasmáticos antineutrófilos con la tinción perinuclear (pANCA) combinada con la tipificación genética, han ampliado las pruebas empíricas de la heterogeneidad de la enfermedad. Este mismo marcador está presente en 60 a 70% de los pacientes con CU y de ellos casi todos presentan una bolsitis tras la anastomosis ileoanal por bolsa (30,31).
De forma similar la presencia de una mayor permeabilidad intestinal en un subgrupo de pacientes con EC y de sus parientes en primer grado puede definir otro marcador subclínico de propensión a la enfermedad (1).
La combinación de marcadores clínicos, subclínicos y genéticos ha llevado a definir perfectamente subconjuntos de pacientes con CU y EC que pueden tener diferentes tipos de inflamación de la mucosa.
En la hipótesis actual de la EII las bacterias de la luz intestinal y otros antígenos del medio ambiente son recogidos por el sistema inmunitario de la mucosa. El tipo de antígeno y la base genética afectan al tipo de célula T que se genera por esta interacción. En la EC se desarrolla una respuesta inmunitaria dominada por Th.1, mientras que en la CU predomina una respuesta de Th.2. Una vez activadas estas células, liberan citoquinas que son controladas por una serie de genes. Esta activación celular resiste a la regulación correctora normal de la mucosa. Esta resistencia lleva a la ampliación de la cascada inflamatoria y de lesión tisular por varios mediadores inflamatorios localmente inducidos. La combinación y el número de genes alterados que afectan a diferentes puntos a lo largo de este proceso secuencial puede determinar la edad de inicio en el individuo afectado así como la intensidad y la evolución de ésta. En la EC la respuesta inmunitaria de células T, como se dijo anteriormente, es Th.1 dominante como lo manifiesta la mayor producción de interferón y factores de necrosis tumoral alfa en comparación con interluquina 5 promovida por Th.2 en la CU. La primera promueve la activación en los macrófagos y el desarrollo de respuestas de hipersensibilidad del tipo retardado, mientras que la última apoya la inmunidad humoral (4, 23).
Papel de las bacterias en la patogenia de la EIILa flora bacteriana intestinal juega un importante papel en la actividad inflamatoria de la enfermedad a través de una respuesta inmune exacerbada, dirigida contra las proteínas de bacterias comensales. Estas implicaciones se ven apoyadas por la observación de que las recidivas de la EC con la parte terminal del neoileon tras recesión curativa depende de la corriente fecal. La ausencia de la inflamación hace su mejoría en varios modelos de inhibición génica selectiva y transgénicos de EII mantenidos en un medio libre de gérmenes. En animales genéticamente propensos a la enfermedad, hay indicios de que esa reactividad inmunitaria a la flora bacteriana del intestino es muy selectiva como lo muestra la reactividad con anticuerpos antígenos específicos de dicha flora. Los datos obtenidos con el modelo espontáneo C3H/HeJBir de inflamación intestinal sugieren que los linfocitos CD4 + con un fenotipo Th.1, que reaccionan a antígenos de la flora bacteriana del intestino pero no del epitelio intestinal, o de la dieta, son los que se expanden y median en la inflamación de forma preferente, lo que es transferible a ratones scid/scid con una base genética similar.
Más pruebas del papel que desempeñan las bacterias intestinales en la patogenia de la EII proceden de los estudios realizados en pacientes de CU que sufren una bolsitis tras cirugía con anastomosis entre la bolsa ileal y el ano. Al contrario de los pacientes con poliposis adenomatosa familiar, que no presentan bolsitis tras una intervención similar, los pacientes con CU están genéticamente predispuestos a sufrir una inflamación de la mucosa tras la colonización de la bolsa por las bacterias intestinales. Un tratamiento precoz con antibióticos mejora la enfermedad, mientras que una inflamación prolongada se vuelve persistente a ese tratamiento, lo que sugiere que con el tiempo se produce una cascada inflamatoria ampliadora independiente de las bacterias, cuyo resultado es la diseminación subsiguiente frente a antígenos de la mucosa de reacción cruzada (4).
La contribución de factores genéticos y ambientales es evidente. Y la flora bacteriana luminal juega un papel importante en la iniciación y perpetuación de la EII crónica. Modelos anuales de EII han mostrado que la colitis no ocurre en un ambiente libre de gérmenes.
La permeabilidad acrecentada de la mucosa puede jugar un papel importante en el mantenimiento de un estado inflamatorio crónico. Una barrera epitelial defectuosa puede causar una pérdida de tolerancia a la flora entérica normal.
El análisis de la flora entérica luminal ha revelado sin embargo diferencias de la composición de esta flora comparada a los controles sanos. En la EC las concentraciones de bacteroides, eubacterias, peptostreptococos están incrementados, mientras que el número de bifidobacterias está significativamente reducido. Es más, en la CU las concentraciones de bacterias anaeróbicas facultativas están incrementadas. La llegada de nuevas técnicas moleculares que cualifican y cuantifican la compleja flora intestinal ha inducido a un renacimiento de interés en esta microflora. Los acercamientos terapéuticos apuntan hacia el cambio del ambiente en el borde de la mucosa y se ha intentado el uso de dietas elementales, nutrición parenteral total, derivación quirúrgica de la corriente fecal y antibióticos. Recientemente, el uso de probióticos en EII y otros desórdenes intestinales ha ganado atención, respaldado por el interés comercial e investigativo que hace que este campo se expanda rápidamente. La manipulación de las bacterias colónicas con antibióticos y agentes probióticos pueden ser más efectivos y mejor tolerados que los inmunosupresores en un futuro (23,32).
El papel de las bacterias en la CU
Hay información incompleta y continua controversia acerca del papel, propiedades adherentes y subtipos de E-coli, los cuales podrían ser importantes en la patogenia de CU.
Otra posibilidad es que las bacterias funcionalmente normales pueden causar inflamación a través del empeoramiento del metabolismo celular epitelial. Se sabe que las bacterias anaeróbicas, colónicas pueden romper las proteínas y carbohidratos ingeridos, en cadenas cortas de ácido graso (CCAG), las cuales son las principales fuentes de energía para los colonocitos. Se ha postulado que una deficiencia de esta energía podría conducir al inicio de la colitis. En pacientes con CU activa hay una sobreproducción de hidrógeno sulfúrico, tóxico para la mucosa intestinal al competir con las CCAG, las cuales parecen estar relacionadas a un exceso de sulfato reduciendo las bacterias (desulfibrio desulfuricans) en muestras fecales. Esta teoría está sustentada por la evidencia de que la administración de polisacaridos sulfatados en cerdos de Guinea determinan una colitis crónica similar a la CU y que el tratamiento con 5 AZA puede reducir la concentración fecal de sulfuros.
Actualmente, se puede enfatizar que algunas bacterias se localizan en el moco y pueden posiblemente actuar degradando su estructura protectora, conduciendo una invasión mucosa. Por lo tanto, la cuestión sin resolver es si la inflamación crónica recurrente es el resultado de una infección persistente con un patógeno específico, una exposición exagerada a productos de bacterias luminales normales debido a una permeabilidad intestinal incrementada o a la alteración de la composición mucosa, o a una respuesta inmune anormalmente agresiva a los componentes luminares (23).
Manifestaciones clínicas (33-36)
En la Colitis ulcerativa
La rectorragia y la diarrea mucopurolenta son los sintomas mas prominentes. El dolor abdominal suele ser leve con retortijones. En cuanto a los hallazgos físicos la fiebre no es frecuente, excepto en la colitis tóxica; usualmente no hay masa palpable a diferencia de la EC. Las lesiones perianales no se producen excepto fístulas rectosigmoideas ocasionales. La pérdida de peso e hipoalbuminemia son frecuentes.
Curso clínico de la CU. La mayoría de los pacientes con CU experimentan un curso clínico crónico e intermitente (90%). La probabilidad de una evolución completamente libre de recidivas fue 10,6% a los 25 años, mientras que los que tienen sÃntomas continuos que no remiten fue de ,01%.
Complicaciones. La hemorragia masiva se presenta hasta en 3,5% de los pacientes y puede ser una indicación de colectomía de urgencia. El megacolon agudo puede presentarse hasta en 5% de los pacientes con ataques graves de CU. La mitad de ellos puede responder al tratamiento médico por sí solo, mientras que aquellos que no responden al tratamiento o muestran signos de deterioro, precisan una colectomía.
La perforación del colon es la complicación local más peligrosa y el índice de mortalidad alcanza 16%.
Complicaciones extraintestinales. La CU se asocia a múltiples manifestaciones extraintestinales. La más frecuente es una artropatía aguda que puede afectar hasta 20% de los pacientes y suele presentarse en forma de una artritis pauciarticular de grandes articulaciones o como una poliartropatía simétrica de pequeñas articulaciones que recuerdan la artritis reumatoidea. Las complicaciones oculares son la uveitis anterior y la epiescleritis, que se presentan en 5 a 15% de los casos. El curso de estas complicaciones tiende a ser paralelo al de la enfermedad subyacente. La complicación dermatológica más frecuente es el eritema nodoso que se presenta hasta en 15% de los casos, a menudo asociado a una artropatía periférica. El pioderma gangrenoso es otra complicación dermatológica que puede persistir pese a la remisión de la colitis o a la resección del colon. Las enfermedades hepatobiliares también son frecuentes en los pacientes con CU; pueden encontrarse elevaciones en los niveles de aminotransferasas en más de 50% de los pacientes con CU por lo general como consecuencia de malnutrición, sepsis, hígado graso o alimentación parenteral total. La colangitis esclerosante primaria es una enfermedad hepatobiliar crónica que se encuentra en 2 a 7,6% de los pacientes con CU. La colangitis esclerosante se asocia también con un riesgo de colangiocarcinoma, con una frecuencia de 8 a 10% al cabo de 6 años.
En la Enfermedad de Crohn
Las manifestaciones clínicas de la EC varían de acuerdo al patrón de presentación y al sitio comprometido. La sintomatología principal es el dolor abdominal, diarrea, fiebre y pérdida de peso. Las deposiciones diarreicas son abundantes cuando se encuentra afectado el ileon distal y escasas cuando el compromiso es del colon sigmoide. El dolor abdominal tipo cólico es otro síntoma frecuente en estos pacientes. Se localiza principalmente en el cuadrante inferior derecho del abdomen durante el período postprandial inmediato y puede estar acompañado de distensión abdominal severa, náuseas, vómito y malestar general. La fiebre de origen desconocido es un modo de presentación en pacientes ancianos y en la población pediátrica.
Curso clínico. Como se sabe, la EC puede afectar a cualquier segmento del tracto gastrointestinal o varios de ellos. Se ha encontrado que 40.9% de la enfermedad es ileocólica; 28.6% está limitada al intestino delgado y 30.4% no afecta más que l colon o el área anorrectal. La EC suele presentar uno de tres patrones patológicos, con predominio inflamatorio, estenosante o fistulizante. Estos patrones más que la extensión de la inflamación son los que determinan la evolución de la enfermedad y la naturaleza de las complicaciones asociadas. Hasta 74% de todos los pacientes precisan finalmente una intervención quirúrgica por su enfermedad. El problema radica en las recidivas postquirúrgicas; se define ésta cuando hay necesidad de realizar una nueva cirugía. Entre 25 a 38% de los pacientes con EC que son tratados quirúrgicamente tienen una recidiva a los 5 años y de 40 a 70% a los 15 años. A pesar de esto la cirugía es una importante modalidad terapéutica que al menos a corto plazo, puede proporcionar una mejoría importante de la calidad de vida.
Manifestaciones extraiontestinales.
La frecuencia de complicaciones dermatológicas, artríticas y oculares es similar en ambas formas de EII, aunque el eritema nodoso se observa más a menudo en la EC que en la CU. Los que tienen una EC y una afección importante del intestino delgado corren el riesgo de padecer mala absorción de vitamina D y calcio, por lo cual deben recibir suplementos de calcio y vitamina D. Además, en mujeres iniciar terapia estrogénica cuando lo necesiten. La interrupción de la circulación enterohepática puede provocar la formación de cálculos renales de oxalatos debido a la mayor absorción de esta sustancia en el colon. También pueden presentarse cálculos biliares debido a la mala absorción de ácidos biliares.
Cáncer Intestinal. El riesgo en pacientes con EC cólica extensa es igual al de los pacientes con pancolitis ulcerosa, hallazgo que sugiere que la extensión y la duración de la inflamación es la que predispone a la neoplasia y no la forma de EII. Aunque los pacientes con EC tienen seis veces más probabilidades de sufrir un carcinoma del intestino delgado que la población general, el riesgo absoluto es extraordinariamente pequeño.
Diagnóstic
En la Colitis ulcerativa (33-36)
La CU debe ser considerada en pacientes que presentan deposiciones mucosanguinolentas asociado a síntomas y signos constitucionales. Los principales diagnósticos diferenciales son con las infecciones bacterianas y parasitarias, la colitis isquémica, la colitis actínica y la enfermedad de Crohn así como también debe tenerse en cuenta la inflamación secundaria a la acción del Clostridium difficile. Recientemente se ha observado una relación entre CU y anticuerpos ciclosplasmaticos antineutrófilos circulantes (ANCA). Éstos se han encontrado en 50 a 80% de los pacientes con CU y colangitis esclerosante primaria asociada o no.
Endoscopia. La colonoscopia es el mejor procedimiento para el diagnóstico de la CU. Se debe practicar por lo menos una rectosigmoiodoscopia rígida en caso de colitis severa con sangrado masivo, y colonoscopia total en casos de colitis moderada o leve. Siempre se debe de tomar una biopsia para confirmar el diagnóstico endoscópico. Como la colitis ulcerativa tiene con frecuencia un comportamiento ascendente, el examen de recto y sigmoide basta para establecer el diagnóstico, pero la colonoscopia es decisiva para determinar su extensión. Los hallazgos endoscópicos ayudan a determinar la actividad de la enfermedad.
Radiología. En la colitis ulcerativa el colon por enema con doble contraste muestra las mismas lesiones que es posible visualizar por colonoscopia: edema y erosiones, imagen en sierra o espículas y defectos de llenamiento que representan los seudopólipos. Más tardíamente aparecen úlceras grandes, fibrosis, acartonamiento del colon con pérdida de las haustras, rigidez y aspecto tubular con acortamiento del colon en la etapa crónica.
Diagnóstico de la EC.
La EC debe ser considerada en pacientes que presentan una diarrea crónica o de presentación nocturna, dolor abdominal, obstrucción intestinal y síntomas y signos constitucionales, además de la aparición de fístulas. Otras enfermedades inflamatorias del intestino deben ser consideradas en su diagnóstico diferencial tales como infecciones, colitis isquémica, inducidas por radiación o como respuesta a medicamentos principalmente antiinflamatorios no esteroideos. También deben ser consideradas enfermedades de origen ideopático como la colitis ulcerativa, la enfermedad celiaca y la colitis microscópica y por último el síndrome de intestino irritable. La presencia de leucocitos en las heces confirma la inflamación. En la presencia de diarrea como presentación inicial o recaída de la enfermedad, las heces deben ser examinadas por patógenos entéricos, principalmente el Clostridium difficile. Estudios serológicos por el Saccharomyces cerevisiae tiene 97% de especificidad en la EC.
Estudios radiológicos. En la EC el colon por enema y el tránsito intestinal por enteroclisis son los procedimientos radiológicos de elección para confirmar la localización de la enfermedad y sus complicaciones intestinales. La ultrasonografía endoscópica, la tomografía computarizada y la resonancia magnética pueden delinear y discriminar masas intrabdominales, abcesos o complicaciones perianales.
Estudios endoscópicos. La endoscopia gastrointestinal alta o baja es usada para confirmar el diagnóstico de la EC localización de esta y obtención de tejido para evaluación patológica. La apariencia endoscópica no se correlaciona con la clínica después de la terapia con corticoides, pero sí existe una estrecha correlación entre los efectos terapéuticos y el mejoramiento de la mucosa con el Infliximab. La biopsia endoscópica puede confirmar el diagnóstico o identificar displasia o cáncer.
Tratamiento médico de la EII
Hasta que no se consiga identificar las causas de la enfermedad el tratamiento es empírico y se fundamenta en el control de los fenómenos inflamatorios. Los ensayos clínicos realizados han intentado aclarar que los pacientes responden mejor a los diferentes tratamientos utilizados en función de localización, extensión, gravedad y comportamiento clínico.En la práctica clínica la indicación de su tratamiento se realiza según la gravedad de la actividad inflamatoria y la forma de evolución, en este sentido hay que distinguir si se trata de un ataque inicial y clasificar su severidad de acuerdo a criterios médicos, biológicos, endoscópicos e histológicos.
Determinación de la actividad en la CU (Tabla 1)Tabla 1. Valoración de la gravedad de la colitis ulcerosa mediante el índice de Truelove y Witts
| Leve | Severa | |
| Número de deposiciones | < 4/día | > 6/día |
| Sangre en heces | +- | +++ |
| Temperatura | Sin fiebre | ´Media de 37,5°C o bien 37,8 °C en dos de los últimos 4 días |
| Pulso | Sin taquicardia | Media > 90 x |
| Hemoglobina | Anmia que no es grave | Anemia (hemoglobina < 75%) teniendo en cuenta transfusiones |
| CSG | < 30 | > 30 |
La evaluación de la gravedad de la enfermedad puede hacerse a través de los criterios originales de Truelove y Witts, los cuales son simples y fáciles de usar y han demostrado ser una guía valiosa de la severidad de la enfermedad a través del tiempo, los cuales se describen a continuación:
Enfermedad leve: menos de cuatro deposiciones en el día con sangre o sin ella, sin alteraciones sistémicas y con eritrosedimentación normal.
Enfermedad moderada: más de cuatro deposiciones en el día con alteraciones sistémicas mínimas.
Enfermedad severa: más de seis deposiciones sanguinolentas por día, evidencia de alteraciones sistémicas como fiebre, taquicardia, anemia o con eritrosedimentación de más de 30.
También son útiles los criterios endoscópicos para conocer la extensión de la enfermedad, y para realizar un seguimiento adecuado en los respectivos controles (Tabla 2).
Tabla 2. Indice de actividad utilizando el criterio endoscópico
| Grado | Aspecto macroscópico |
| 0 | Normal. Patrón vascular claramente visible |
| 1 | Eritema con pérdida del patrón vascular |
| 2 | Eritema con pérdida del patrón vascular más sangrado al tacto |
| 3 | Eritema con pérdida del patrón vascular más sangrado espontáneo |
| 4 | Eritema con pérdida del patrón vascular y ulceración evidente. |
En cuanto a los datos de laboratorio, la enfermedad activa puede asociarse con un aumento de los reactantes de fase aguda (proteína C reactiva, orosomucoide, la eritrosedimentación globular). También puede haber una disminución de la hemoglobina y la albúmina sérica.
La enfermedad limitada al recto, incluso al rectosigmoide, rara vez causa un aumento de proteína C reactiva a menos que sea particularmente severa.
Evaluación de la actividad en la EC
El índice de actividad conocido es el CDAI (Crohnâs Disease Activity Index). A continuación se describen los grados de actividad:
Enfermedad leve a moderada: aplica para pacientes ambulatorios que toleran la vía oral sin manifestación de deshidratación, toxicidad (fiebre alta, ataque al estado general), dolor abdominal, masa palpable, obstrucción o pérdida mayor de 10 % del peso corporal.
Enfermedad moderada a severa: aplica para pacientes, los cuales no han respondido al tratamiento de la enfermedad de leve a moderada y que presentan síntomas prominentes como fiebre, significativa pérdida de peso, dolor abdominal, náuseas o vómito intermitente (sin hallazgos obstructivos). Estos pacientes también pueden presentar anemia.
Enfermedad severa y fulminante: este término se refiere a los pacientes en los cuales persisten los síntomas, a pesar de la introducción de esteroides, o pacientes que presentan fiebre alta, vómitos intermitentes, evidencia de obstrucción, caquexia o evidencia de un abceso.
Remisión: se refiere a los pacientes que están asintomáticos o sin secuelas de EII. Además, incluye pacientes que han respondido a una intervención médica aguda o que han sido sometidos a cirugía sin una evidencia de enfermedad residual.
También es útil conocer el término de corticodependencia que se refieren a la recidiva de la enfermedad tras dos intentos de suspensión de corticoides en un intervalo de 6 meses o necesidad de 6 a 15 mg de prednisona al día para mantener la inactividad.
El término corticorresistente se refiere a la persistencia de la actividad inflamatoria o ausencia de mejoría clínica tras un tratamiento con 80 mg por día de prednisona durante 2 meses.
Aminosalicilatos
La sulfasalazina fue inicialmente sintetizada para su empleo en la artritis reumatoide en un intento por combinar la acción antibacteriana de los compuestos de sulfonamidas con la acción antinflamatoria de los salicilatos.
La sulfasalazina está compuesta por sulfapiridina enlazada al ácido 5-Aminosalisílico (5-AAS) por un enlace AZO. Se absorbe mal en el tracto gastrointestinal superior y es escindida por las azorreductoras de las bacterias del colon en 5-AAS (mesalamina) y sulfapiridina. La parte 5-AAS del producto parece ser el componente antinflamatorio activo de la sulfasalazina, mientras que la sulfapiridina, que es la responsable de la mayor parte de la toxicidad del medicamento, actúa sobre todo como transportadora del 5-AAS para impedir su absorción en la parte proximal del intestino delgado y permitir su llegada al colon.
Aunque no se ha definido ningún mecanismo específico de acción de la sulfasalazina y el 5-AAS, son muy numerosas sus propiedades antiinflamatorias con actividad potencial en la EII. Se ha prestado particular atención a la cascada de mediadores inflamatorios del ácido araquidónico, en los que el 5-AAS y la sulfasalazina tienen numerosos efectos sobre la síntesis de las prostaglandinas y el tromboxano, la vía de la lipoxigenasa y la inhibición de la sintetasa del factor activador de las plaquetas.
Otros mecanismos de acción de los aminosalicilatos son: inhibición de la producción de radicales libres de oxígeno. El 5-AAS también inhibe la producción de interleuquina 1, altera la función de leucocitos y monocitos y reduce la producción de inmunoglobulinas por las células plasmáticas. Más recientemente se ha encontrado que la sulfasalazina inhibe el Factor de Necrosis Tisular Beta (NFk beta).
En dosis de 2 a 6 g por día la sulfasalazina consigue una mejoría o la remisión de la EC leve a moderada en cerca de 2/3 de estos pacientes. Además, existe una respuesta a la dosis para el mantenimiento de la remisión, y cerca de 75% de los pacientes con CU pueden ser mantenidos en remisión con 2 a 4 g de sulfasalazina al día con una eficacia ligeramente superior para la dosis de 4 g por día (37). A pesar de la eficacia de esta droga, existe una alta incidencia de efectos adversos relacionados con la dosis, los cuales ocurren en 45 % de los pacientes limitando su uso (37, 38). Se ha reconocido que los principales efectos adversos están relacionados con la sulfapiridina y que el 5-AAS es el componente activo antiinflamatorio. Debido a esto en las dos últimas décadas, el principal esfuerzo se hizo para encontrar alternativas para liberar adecuadamente el 5-AAS. Esto se consiguió con el revestimiento de la molécula con polímeros acrílicos que dependían del pH para su liberación o por el contrario la unión del 5-AAS a otras moléculas transportadoras con menos efectos adversos o inactivas desde el punto de vista farmacológico (Tabla 3). Estos nuevos aminosalicilatos orales son la droga de elección en pacientes con CU de moderada a severa en muchos países (39). Cerca de 80% de los pacientes tratados tiene una respuesta clínica adecuada al uso de mesalazina con dosis de 2 a 4,8 g al día. En un metanálisis prospectivo, randomizado, doble ciego se encontró que el 5-AAS fue más efectivo que el placebo en el tratamiento de la CU activa y en el mantenimiento de su remisión.
Tabla 3. Nuevos aminosalcilatos disponibles.
La incidencia de efectos adversos en los diferentes estudios fue significativamente más frecuente con 5 sulfasalazina que con 5-AAS. Esta diferencia no fue encontrada en el mantenimiento de la remisión sugiriendo que estos pacientes pueden tolerar sulfasalazina con baja dosis (38).
La mayor innovación en el tratamiento de la CU fue la introducción de preparaciones tópicas. Estas preparaciones fueron preferidas para el tratamiento de la CU del lado izquierdo o distal. Estas incluyen supositorios, espumas y enemas líquidos. La administración del 5-AAS rectal ofrece la ventaja de la liberación y el tratamiento directo en el sitio de máxima inflamación y con el mínimo de efectos adversos. La dosis adecuada varía entre 1 y 4 g / día. Varios estudios han presentado que el 5-AAS tópico (supositorios y enemas) fueron superiores a la mesalazine oral en el tratamiento de la CU distal o del lado izquierdo con buena tolerancia al medicamento. La combinación del tratamiento oral y rectal con 5-AAS es más efectiva que con un único agente y es utilizada en pacientes con enfermedad refractaria. El 5-AAS tiene importancia en el mantenimiento de la remisión. No se ha encontrado ninguna diferencia entre utilizar enemas y supositorios en días alternos o utilizarlos cada tres días (40, 41).
La mesalazina ha sido efectiva en el tratamiento de la EC de leve a moderada, pero ha fallado en el mantenimiento de la remisión. El papel en la prevención de las recaídas postoperatorias fue recientemente refutado y la discusión sigue aún abierta. La mesalazina ha sido bien estudiada en la prevención de las recaídas postquirúrgicas por Caprile (42) y sus colegas, quienes encontraron una reducción de las recaídas de 41 a 18 % desde el punto de vista clínico y endoscópicamente de 85 a 52% en un seguimiento de dos años. McLeod (43) y colegas trataron 163 pacientes con recesión quirúrgica por EC con 3 g diarios. Después de un seguimiento de tres años, 31% de los pacientes que recibían mesalazina tenían una recurrencia clínica comparado con 41% del grupo control. Brignola y cols (44) trataron 87 pacientes después de la resección intestinal por complicación de EC con 3 g/día de pentasa o placebo por un año, la frecuencia de severa recurrencia endoscópica fue de 24% en el grupo de la mezalacina y 56% en el grupo placebo, pero la tasa de recurrencia clínicamente sintomática fue similar. Lochs (45) y colegas han publicado un estudio randomizado, doble ciego, placebo con mesalazina 4 grs/día en la prevención de la recurrencia clínica en postoperatorio por EC. Un total de 318 pacientes fueron estudiados. La mesalazina falló en la mejoría de la remisión después de 18 meses de tratamiento. La significación estadística fue alcanzada únicamente en el subgrupo de enfermedad confinada al ileon terminal. Debido a que la mejoría en la rata de recurrencia es pequeña, se dificulta recomendar la mesalazina en el contexto de un paciente postquirúrgico por EC, pues aunque es un fármaco muy seguro el costo por su uso rutinario puede ser considerable.
Glucocorticoides
Los glucocorticoides son las sustancias más utilizadas en el tratamiento de la EII de moderada a grave. A pesar de su amplia utilización, aún no se conoce por completo cuál es el mecanismo exacto de acción de los corticosteroides y es probable que sea multifactorial. La producción de eicosanoides disminuye por inhibición de la fosfolipasa, lo que impide la liberación del ácido araquidónico de las membranas. Además, los esteroides inhiben la función del NFk beta, lo que disminuye la liberación de citoquinas inflamatorias, interluquina 1 e interluquina 2. Los efectos celulares directos de los esteroides son una menor función fagocitaria de los neutrófilos y una menor adherencia y quimiotaxis de los eosinófilos, los monocitos y los neutrófilos. Además, los esteroides disminuyen la diarrea de la EII al mejorar la absorción de sodio y agua. Los glucocorticoides siguen siendo la base de los tratamientos de los ataque graves de CU y uno de los tratamientos más utilizados en los ataques moderados.Dos de los estudios cooperativos, el Americano (NCCDS) (46) y el Europeo (ECCDS) (47) demostraron definitivamente la eficacia de los glucocorticoides, especialmente en la forma grave de la EC. Mejor aún, buenos resultados han sido obtenidos en el estudio GETAIDâS (48), en el cual se inicia con un miligramo por kilo/día de prednisona, administrado por 3 a 7 semanas y que posteriormente se fue disminuyendo de 5 a 10 mg cada 10 días hasta suspenderlo. Este esquema indujo a una remisión clínica en más de 90% de los pacientes. Los nuevos glucocorticoides tales como la budesonida y el dipropionato de beclometasona tienen la particularidad de que son captados rápidamente por el tejido mucoso y que tiene menos efectos adversos debido a su rápida inactivación por el hígado. Esto hace que sean ampliamente utilizados (39).
Budesonida
Ha sido utilizada en pacientes con EC activa con buenos resultados clínicos. Estos datos han sido confirmados por Campieri y sus colegas, los cuales utilizaron 9 mg de budesonida o 40 mg de prednisolona en el tratamiento de pacientes con EC de leve a moderada. Después de seis semanas de tratamiento la remisión ocurrió en 60% de los pacientes tratados con budesonida y con prednisolona fue de 42% (49).
En cuanto a la terapia de manteminiento no se recomiendan aún estos fármacos en la EII (2, 37, 50).
Cortot (51) y colegas han utilizado la budesonida en pacientes esteroides-dependientes con efectos sistémicos. Debido a esto, la introducción de la budesonida en estos pacientes ha disminuido los efectos adversos dependientes de esteroides y ha mantenido la remisión.
En la CU diversos estudios confirman que la budesonida es superior al placebo y al menos tan eficaz como otros esteroides en el control de la colitis izquierda con un menor efecto sistémico (52).
6-mercaptopurina y azatioprina
El uso de la 6-mercaptopurina (6-MP) y su prodroga la azatioprina (AZA) en la EII ha aumentado en los últimos años. La AZA se convierte rápidamente en 6-MP, la cual se metaboliza inmediatamente a sus metabolitos activos, los nucleótidos de 6-tioguanina (6-TGN). La vida media de los 6 TGN en los eritrocitos es prolongada requiriendo semanas a meses para alcanzar un estado estable. Este tiempo prolongado hasta el estado estable del 6-TGN puede ayudar a explicar la observación clínica de que se requiere un tratamiento prolongado (3 a 4 meses) con 6-MP o AZA en la EII antes de observar una respuesta terapéutica (53).
Ensayos controlados en la EC con 6-mercaptopurina (6-MP) (1,5 mg/kilo/día) o AZA (1 a 3 mg/kilo/día) apoyan las siguientes indicaciones para el tratamiento con 6-MP o AZA: EC refractaria, EC fistulizante, dependiente de esteroides, mantenimiento de la remisión de la EC. Ensayos controlados de AZA (1,5-2,5 mg/kilo/día) en la UC han sugerido eficacia en la UC refractaria, en la UC dependiente de esteroides y en el mantenimiento de la remisión de la UC 54).
La respuesta terapéutica parece requerir de plazos iguales o superiores a 17 semanas para la mayoría de los pacientes y se ha sugerido que una mayor dosis acumulativa de AZA puede resultar en una mayor probabilidad de respuesta a ésta.
Todavía hay que determinar cómo utilizar las dosis y si la inducción de leucopenia o el monitoreo terapéutico de los metabolitos de 6-tioguanina ofrecen medios mejorados para asegurar una respuesta a largo plazo.
Los recuentos de leucocitos deben ser monitorizados cuidadosamente al principio del tratamiento y a largo plazo, mínimo cada 3 meses debido al riesgo subyacente de neutropenia. La pancreatitis típicamente se presenta varias semanas después de empezar el tratamiento y ocurre en 3 a 15% de los casos y puede recurrir con la reintroducción de la AZA y la 6-MP. Tampoco se ha observado un incremento en el riesgo de padecer neoplasia en estudios a largo plazo. En un reciente estudio se ha mostrado buena eficacia para el tratamiento con AZA sostenida al menos por cinco años con mínima toxicidad y sin mortalidad por sepsis atribuible a la neutropenia en un período de revisión a 30 años (53).
Metrotexate
Inhibe varias enzimas en la v? metab?ica del ?ido f?ico (55) mientras que sus efectos citotóxicos y antiproliferativos son debido a altas dosis de metrotexate (MTX) producen inhibición de la dehidrofolatoreductasa con la consiguiente inhibición también del DNA, RNA y la síntesis de proteínas. Su efecto antinflamatorio e inmunomodulador se consigue con bajas dosis debido a la inhibición de otra folato reductasa. Las bajas dosis utilizadas a largo plazo producen una acumulación de adenosina, un autacoide con efectos linfotóxicos, antinflamatorio e inmunosupresor. Otros efectos incluyen bloqueo del receptor de interluquina 1, incremento en la producción de interluquina 2, decremento en la producción del receptor de esta última además de disminución de la quimiotaxis. Dos grandes estudios (56,57) compararon MTX con placebo en la inducción y el mantenimiento de la remisión en la EC. En el primer estudio de 94 pacientes esteroides resistentes o esteroides dependientes quienes recibieron MTX 25 mg IM semanal con disminución de prednisona por 16 semanas, 39% entraron en remisión comparado con 19% que tomaron placebo. Subsecuentemente MTX 15 mg IM por semana por 40 semanas mantuvo una remisión de 65% de 40 pacientes comparado con 39% de pacientes que recibieron placebo. Se ha recomendado utilizar el MTX en la EC corticoidependiente y en la refractaria a otros tratamientos así como en subgrupos de pacientes (20%) refractaria o con efectos secundarios a la AZA o 6-MP. El potencial benéfico del MTX debe ser medido y controlado debido a sus efectos secundarios. El rash, las náuseas, la diarrea, la estomatitis y otros síntomas gastrointestinales no permiten su continuación en 5% de los pacientes. Hay un riesgo incrementado de infecciones oportunistas incluyendo herpes zoster y neumonía por Pneumocistis carinii pero no para enfermedades linfoproliferativas. El MTX es teratogénico, por ello se recomienda la concepción hasta seis meses después de haberla suspendido (58).
La depresión medular ocurre en 20% de los pacientes pero usualmente es reversible reduciendo o retirando el MTX. Los hemogramas son necesarios semanalmente al inicio del tratamiento y posteriormente cada dos meses. El uso concomitante de ácido fólico reduce la incidencia de citopenias, estomatitis y otros síntomas digestivos. La hepatoxicidad es muy rara en la EC, las transaminasas séricas deben ser chequeadas cada uno o dos meses. La biopsia hepática debe ser considerada después de una dosis acumulativa de 1,5 g. La neumonitis por hipersensibilidad es rara pero puede ser fatal (58).
Ciclosporina
La ciclosporina A (CSA) altera la cascada inmunoinflamatoria actuando como un potente inhibidor de las respuestas mediadas por células T, aunque la CSA actúa sobre todo mediante la inhibición de la producción de interleuquina 2 por parte de las células T-cooperadoras; también reduce el reclutamiento de células T citotóxicas y bloquea otras citoquinas, entre ellas interleuquina 3, interleuquina 4, gama-interferón y el factor de necrosis tumoral (FNT). En comparación con la azatioprina, la 6-MP y el metrotexate, la CSA comienza más rapidamente a actuar, por lo que debe emplearse en pacientes con EII más graves o refractarias a otros tratamientos (59). En un estudio aleatorio controlado con placebo en CU grave y resistente a esteroides se encontró que 82% de los pacientes tratados con CSA a una dosis de 4 mg/k/día, además de esteroides intravenosos mantenidos mostró una respuesta positiva en un promedio de 7 días y se evitó la colectomía debido a la mejoría de la enfermedad. Ninguno de los pacientes que continuaron sólo con esteroides por vía IV mejoraron (60).
La CSA ha sido eficaz en la inducción de la remisión en pacientes con EC, comprobada por estudios randomizados, controlados y con placebo. La rapidez de la eficacia clínica es observada entre una a dos semanas; esto hace que sea una droga atractiva. Cuando es usada a altas dosis (7,6mg/k/día oral) ha sido eficaz para la inducción de la remisión en pacientes con EC activa, mientras que usada en dosis de 5 mg/k/día no ha sido más eficaz que el placebo. Cuando es administrada en una dosis de 4 mg/k/día intravenosa se ha observado una respuesta clínica adecuada en el cierre de fístulas siendo una alternativa adecuada en este tipo de pacientes (61). La CSA puede ser el fármaco de elección para controlar la CU grave corticorresistente pero su administración a largo plazo no es recomendable. También es una
alternativa en la EC grave y para el cierre de fístulas. Se ha demostrado que la ciclosporina no tiene ninguna utilidad en el mantenimiento o en la prevención de una recaída en la EC (3).
Deben comprobarse regularmente los niveles de CSA en sangre; por lo general deben mantenerse niveles mínimos en sangre de 200 a 800 mediante radioinmunoensayo monoclonal. La CSA tiene una toxicidad potencial significativa y debe ser utilizada en centros experimentados en los que pueda vigilarse sus niveles en sangre. Efectos secundarios habituales son hipertensión, hiperplasia ingival, hipertricosis, parestesias, temblores, cefaleas y anomalías electrolíticas. La nefrotoxicidad es una complicación importante que exige una reducción de la dosis o la supresión de la terapia si se produce un aumento significativo de la creatinina en el suero (59).
Interleuquina 10
Se trata específicamente de una citoquina contrarreguladora clave producida por células Th2. Tiene efectos directos sobre las células Th.1, con reducción de la producción de interleuquina 2 (IL-2) e interferón gama, y sobre los macrófagos activados, con limitación de la producción de IL-1, IL-6, IL-8, FNT-beta, IL-12 y factor estimulador de colonias de granulocitos-macrófagos. Más aún, IL-10 parece tener un papel fundamental en la homeostasis de la inmunidad de la mucosa. Los ratones con insuficiencia de IL-10 padecen de enterocolitis. Por estas razones se consideró que la IL-10 sería un fármaco potencialmente terapéutico en la EII (62).
En la EC leve-moderada dos estudios multicéntricos controlados con placebo confirman su seguridad y tolerancia a la dosis de 4 y 8 mg/k/día por vía subcutánea, consiguiendo 46% de remisiones clínicas y 29% de remisiones endoscópicas, frente a 27 y 0 % respectivamente en el grupo placebo.
Quedan por establecer sin embargo, sus efectos secundarios a largo plazo, su eficacia en el mantenimiento de la remisión, el tiempo de administración y su papel en el tratamiento de la CU.
En los resultados preliminares de un estudio no controlado en el que se administran conjuntamente IL-10 y anticuerpos anti - FNT, la curación de la mucosa colónica se consigue rápidamente sin efectos secundarios. Faltan sin embargo estudios controlados que confirmen estos resultados (3).
Anticuerpos antifactor de necrosis tumoral
De las diferentes citoquinas proinflamatorias, el FNT es el que parece tener una mayor importancia en la activación y mantenimiento del proceso inflamatorio. Las diversas estrategias desarrolladas para interferir con los efectos biológicos del FNT incluyen: a) bloquear la liberación del factor de necrosis tumoral y b) neutralizar su acción a través de anticuerpos neutralizantes. Existen tres tipos de anticuerpos monoclonales Anti - FNT quiméricos como el infliximab, humanizados como el CDP 571 y recombinante humano frente a la proteína de fusión a la porción Fc del receptor FNT, como el etarnecept (63).
El infliximab es un anticuerpo monoclonal quimérico dirigido contra el FNT. Posee una afinidad elevada por los trímeros solubles y las formas transmembranas del FNT de los macrófagos y linfocitos T activados, produciendo una lisis de la célula a través del complemento; por lo tanto neutraliza tanto el FNT transmembrana como el soluble.
El CDP 571 es un anticuerpo clonal humanizado construido al transplantar las regiones determinantes de la complementaridad de un anticuerpo monoclonal FNT antihumano de ratón a un IGg 4 humano con cadenas ligeras kappa. Posee una elevada afinidad por las formas solubles del FNT a la que neutraliza; no fija el complemento ni ejerce su acción por citotoxicidad dependiente del anticuerpo produciendo un bloqueo puro del receptor.
El etarnecept es una proteína de fusión humana formada por dos receptores solubles FNT-P75 por cada molécula Fc que produce una inhibición competitiva de la unión de los trímeros solubles del FNT a su receptor (63, 64).
El anticuerpo quimérico anti FNT, infliximab constituye una opción de tratamiento eficaz y seguro en los pacientes con EC activa, moderada a severa o refractaria al tratamiento médico convencional y en los pacientes con EC fistulizante enterocutánea perianal o a la pared abdominal (37). En un ensayo clínico aleatorio (65) que tenía por objetivo evaluar los beneficios de mantener el tratamiento con infliximab en los pacientes con Enfermedad de Crohn activa, que responden a una única infusión de infliximab, se asignaron aleatoriamente 573 pacientes que recibieron 5 mg/kg por vía intravenosa de infliximab la semana 0. Después de evaluar la respuesta a la semana 2, los pacientes se asignaron aleatoriamente a un grupo que recibía infusiones repetidas de placebo las semanas 2 y 6 y después cada 8 semanas hasta la semana 46 (grupo I) o al grupo de infusiones repetidas de 5 mg/kg infliximab en las mismas semanas (grupo II), o 5 mg/kg infliximab las semanas 2 y 6 semanas seguidas por 10 mg/kg (grupo III). La variable de respuesta fue el porcentaje de pacientes que respondieron a la semana 2 y que permanecían en remisión durante la semana treinta. Alrededor de 60% de los pacientes respondieron a la primera infusión dentro de las dos primeras semanas. Durante la semana treinta, 23 de 110 (21%) pacientes del grupo I estaban en remisión, comparado con 44 de 113 (39%) en el grupo II y 50 de 112 pacientes (45%) en el grupo III. La conclusión de los investigadores es que el mantenimiento de infliximab es más eficaz que el placebo en los pacientes que han tenido una respuesta inicial positiva a una dosis de infliximab. Un factor benéfico adicional fue la posibilidad de reducir los corticoides habitualmente utilizados como modalidad central de tratamiento de la enfermedad. Los estudios sobre seguridad demuestran que se trata de un tratamiento con escasos efectos secundarios (66); sin embargo, el desarrollo de anticuerpos antiquiméricos (HACA) y de anticuerpos humanos antihumanos (HAHA) en pacientes sometidos a tratamiento con estos anticuerpos justifica que la indicación de su uso se limite a las situaciones clínicas aprobadas actualmente (63).
Está pendiente por determinarse si el tratamiento concomitante con inmunomoduladores podría tener una respuesta clínica adecuada en la inmunogenicidad de los anticuerpos generados por el infliximab.
Dietas enterales El primer estudio controlado en 1984, confirma que la dieta elemental fue tan efectiva como los esteroides en inducir la remisión en un ataque agudo de EC. Estudios posteriores avalaron este efecto terapéutico primario, tanto en la dieta elemental como en las dietas poliméricas. Posteriormente se han presentado resultados muy favorables con tres metaanálisis, concluyendo que los corticoides fueron más efectivos que la dieta enteral.
La respuesta clínica de las dietas enterales ha sido asociada con una reducción de la actividad de la enfermedad, el decremento en la actividad intestinal, además de la regulación de las citoquinas proinflamatorias de la mucosa. Los mecanismos en esta respuesta terapéutica no se tienen muy claros. Las teorías propuestas incluyen reducción de la carga antigénica, provisión de aminoácidos tróficos, alteraciones en la flora intestinal e inmunomodulación debido a los efectos de ácidos grasos suplidos por la dieta. La cantidad y el tipo de grasa en la dieta puede ser un importante determinante de la respuesta terapéutica. Esta premisa es sustentada por reportes en los cuales se encuentra una acumulación de ácidos grasos aberrantes acumulados en la EC y unos mejores resultados terapéuticos pueden conseguirse con dietas bajas en grasas y ácidos grasos modificados.
La desnutrición y pérdida de peso ha sido reportada en todos los estadíos de la EC antes del diagnóstico. El uso de dietas suplementarias enterales después de inducir la remisión de la EC ha sido asociado con una mejoría del crecimiento lineal en niños y una prolongada remisión (67).
Constituyentes específicos de la dieta pueden ayudar a la reparación y protección de la mucosa. En otros estudios recientes (68,69) el butirato fue reportado como agente que disminuye la expresión inflamatoria de las citoquinas por la inhibición del factor NFKB en la EC y en la CU. En un futuro, éstos y otros elementos que incluyen pre y probióticos, ácidos grasos de cadena corta y factores de crecimiento pueden jugar un papel importante como una fórmula específica en la EC. Con respecto al avance de las terapias inmunomoduladoras, las dietas enterales pueden ser muy sencillas. Sin embargo, estas dietas pueden ofrecer un ideal y seguro modo de entregar nutrientes inmunomoduladores directamente al tracto gastrointestinal.
Antibióticos
Hay varias revisiones recientes sobre la eficacia de los antibióticos en la EC. La posible implicación del M. paratuberculosis en la génesis de la EC y el uso de algunos regímenes antituberculosos que tuvieron éxito en algún momento dio lugar a la noción de que si las combinaciones de antobióticos antituberculosos fueran beneficiosos, otra clase de antobióticos de amplio espectro también lo sería.
Se ha encontrado que antibióticos como la ciprofloxacina o el metronidazol solos o en combinación han tenido una buena respuesta al tratamiento de las manifestaciones leves y de la EC, incluso en el cierre de las fístulas. Esto podría ser debido a que los anaerobios juegan un papel importante en la enfermedad perianal y en las fístulas; también hay evidencia que la inflamación aguda tiene un componente bacteriano. Un problema diferente es la recurrencia de la enfermedad. Si la terapia es disminuida a largo plazo con antibióticos, podría ser una droga de elección que estaría libre de efectos adversos, actividad contra bacterias intra y extracelulares y con un amplio espectro eficaz contra bacterias que ahora sabemos que participan en la inflamación tales como Escherichia coli, enterococos anaerobios formadores de fístulas. Indudablemente las lesiones podrían mejorar si la inflamación es reducida, si el edema es resuelto y si el antobiótico elimina las bacterias intramurales y previene el influjo de otras. Un efecto sinérgico de inmunosupresores y antibióticos podría ser complementario aunque no hay estudios formales (70).
El metrodinazol 10-20 mg/kilo fue comparado con el placebo en la EC de moderada a severa y fue más efectivo para ileocolitis y colitis más que en la ileitis aislada, aunque con ambas dosis no se pudo determinar un efecto de dosis respuesta. También se ha determinado que el uso de metronidazol por vía oral durante tres meses a dosis de 20 mg/k/día podría prevenir la recurrencia de la enfermedad con pacientes que habían sido llevados a cirugía como parte del tratamiento de la EC. Sin embargo, también fue descrita la difícil tolerancia hacia el medicamento luego de la ingesta de dosis como ésta. Del mismo modo pacientes con baja tolerancia al tratamiento con derivados del ácido 5 AAS pueden verse beneficiados con el uso de metronidazol dosis de 250 mg tres veces al día (71).
El uso de ciprofloxacina ha ganado más terreno en el tratamiento de la EC que compromete el colon y el íleo. La dosis recomendada es de 1 g/día dividida en 2 dosis. Es una indicación útil en pacientes que no toleran el metronidazol. En la UC este último antibiótico ha sido efectivo en ayudar a inducir y mantener la remisión en la enfermedad moderada a severa (72).
La rifaximina es un antibiótico derivado de la rifomicina con un amplio espectro antibiótico, que incluye grampositivos, gramnegativos, anaerobios y aeróbicos. En un estudio realizado por Gionchetti y Col se encontró que puede ser más efectivo que el placebo en UC de moderada a severa refractaria a esteroides, pero con diferencias no significativas (73).
Probióticos
La ingestión de bacterias probióticas tiene el potencial para estabilizar la barrera inmunológica en la mucosa intestinal reduciendo la generación de citoquinas proinflamatorias locales. Hay evidencia del papel de una microflora aberrante en la EII; sin embargo estos conceptos son derivados de modelos experimentales. Ratones transgénicos con deleciones del receptor de la célula T (TCR alfa) pueden desarrollar espontáneamente colitis en respuesta a la microflora intestinal. Si el tejido linfoide asociado es removido del ratón por apendicectomía en edades neonatales, pero no posteriormente, se desarrolla tolerancia a la microflora intestinal y el ratón no desarrollaría colitis, indicando que el patrón de colonización inicial puede determinar procesos inmunológicos subsecuentes. Numerosos estudios experimentales han demostrado que la carencia o los inadecuados signos de madurez de la microflora intestinal resulta en una disminución de su área de superficie intestinal, alterando los procesos enzimáticos de la mucosa, encontrándose también defectos en la barrera no inmunológica del intestino, reduciendo la capacidad de respuesta inmunológica en un defecto en la producción de inmunoglobulina A y abolición de la tolerancia oral (74).
Como bien se ha sugerido que la colitis ulcerosa también es causada por infección bacteriana y existe una evidencia circunstancial que relaciona a la Escherichia coli con dicha enfermedad se realizó un estudio (75) administrando una cepa no patógena de E. coli (Nissle 1917) y comparándola con la mesalazina en prevenir la recaída de la colitis ulcerosa concluyéndose que el tratamiento con E. coli no patógena tiene un efecto equivalente a la mesalazina en mantener la remisión de la colitis ulcerosa. El efecto benéfico de la E. coli viva puede proporcionar claves en cuanto a la causa de la CU. En otro estudio (76) se encontró que los probióticos (liofilizados viables de bacterias, lactobacilos, bifidobacterias, Streptococcus salivarius) mantuvieron una remisión en 85% de pacientes con bolsitis crónica comparada con 0% de placebo en la CU. Estos resultados sugieren que la administración oral de nuevos probióticos es una alternativa efectiva y sin muchos efectos secundarios en el manejo de la CU.
La limitada disponibilidad de datos controlados en la enfermedad inflamatoria humana requiere más investigación en los efectos de cepas probióticas específicas en las distintas formas de enfermedad intestinal y sus complicaciones.
Terapias emergentes
Aceite de pescado (ácido eicosapentanóico, ácido graso-omega3).
En estudios con placebos controlados, el ácido eicosapentanoico, el ingrediente activo de las cápsulas de aceite de pescado y un potente inhibidor de la síntesis de leucotrienos fue presentado como una terapia efectiva en la CU de leve a moderada, sin embargo no se encontró ningún papel en la terapia de mantenimiento. Su uso está limitado por el gran número de cápsulas que deben ser tomadas diariamente y por el aliento producido al tomar estas cápsulas. La sulfasalazina ha sido presentada como mejor tratamiento que el aceite de pescado (ácido graso-omega3) en pacientes con CU leve a moderada (77).
Parches transdérmicos de nicotina. Estos pueden ser efectivos en el control de la UC de leve a moderada sin embargo su eficacia es mucho menor que las dosis moderadas de corticoides. Algunos estudios preliminares han evaluado la eficacia de formulaciones alternativas de nicotina incluyendo enemas y cápsulas orales los cuales podrían prevenir efectos colaterales sistémicos encontrados en los parches de nicotina especialmente los no fumadores (77, 78).
Heparinas no fraccionadas. En las pasadas décadas se ha visto incrementada la evidencia de un rol terapéutico de estas heparinas. Sus mecanismos de acción incluyen efectos anticoagulantes, acción antinflamatoria por inhibición del reclutamiento de neutrófilos y reducción en la producción de citoquinas proinflamatorias, facilitando la mejoría de las ulceraciones intestinales a través de la unión del factor de crecimiento de fibrolastos. En un estudio no controlado, 75% de los pacientes admitidos con CU severa resistentes a los esteroides entraron en una remisión a la primera semana de la adición de heparina el cual no incrementó el sangrado rectal. En un estudio multicéntrico en pacientes con CU moderada a severa se reportó que la monoterapia con heparina no fue efectiva comparada con metilprednisolona y fue asociada con sangrado rectal significativo. El papel de la heparina se mantiene incierto aunque la heparina se recomendaría como terapia coadyuvante en cortos periodos de tiempo de pacientes con enfermedad refractaria o que no han tenido respuesta al tratamiento con otros inmunosupresores. Se necesitan estudios de seguimiento a largo plazo en pacientes que han respondido inicialmente (77).
Tacrolimus (FK506). Es un macrólido que potencialmente inhibe la respuesta de células T por unión a la inmunofilina y la inhibición de la fosforilación de calcineurina. Fue originalmente desarrollado para el uso de trasplantes y enfermedades autoinmunes y posteriormente se investigó su potencial en la actividad de la colitis ulcerativa. Tiene una respuesta inmunosupresiva y efectos adversos similares a la ciclosporina, pero tiene una mejor absorción oral. En un estudio 10 de 14 pacientes con CU refractaria a esteroides, que recibieron diariamente 0,01 a 0,02 mg/kg intravenoso por una semana y fueron subsecuentemente pasados a un régimen por vía oral durante la segunda semana, exhibieron una mejoría después de 14 días. Cinco de siete pacientes con colitis ulcerativa severa que recibieron tacrolimus oral respondieron inmediatamente (62, 77).
Inhibidores de la fosfodiesterasa (PDE4). Debido a una clara necesidad no satisfecha de nuevas terapias efectivas y no tóxicas para la inducción y mantenimiento de remisión, se han introducido pequeñas moléculas terapéuticas para el tratamiento de la EII. Los eicosanoides (tromboxano A2, leucotrienes y PAF) son producidos a una tasa incrementada por la mucosa intestinal inflamada y se considera que tienen efectos proinflamatorios. En varios modelos animales, compuestos que inhiben estos eicosanoides proinflamatorios fueron protectores, pero la eficacia clínica ha sido decepcionante. Los inhibidores PDE4 tienen efectos antiinflamatorios, pero la inhibición de la producción de citoquinas proinflamatorias es relativamente débil, y los efectos colaterales gastrointestinales son comunes (79).
Talidomida. Tiene efectos biológicos complejos incluyendo la estimulación de subpoblaciones de linfocitos T, y la inhibición de IL-12 y TNF alfa. Todavía está por verse cuál de estos efectos es responsable de la eficacia terapéutica en varias enfermedades mediadas por linfocitos T. Dos estudios controlados han reportado que la talidomida puede ser efectiva en la enfermedad esteroide refractaria de Crohn; estos datos tienen que confirmarse (79).
Receptor perixosomal proliferactivo activado (PPAR). Nuevas y pequeñas moléculas promisorias para el tratamiento de la EII incluyen actividades de PPAR, las cuales resultan en la inhibición de caminos de trasducción de señal que son importantes para la producción proinflamatoria de citoquina. Además, pequeñas moléculas que directamente interfieren con los caminos de NFkB, JNK, y MAPK tienen efectos promisorios en modelos animales. Uno de estos componentes podría tener una eficacia terapéutica importante en la enfermedad severa de Crohn. Esto puede anunciar una clase emergente de nuevas y pequeñas moléculas terapéuticas para el tratamiento de la EII (79).
Oligoneuclótidos anti sentido. Alicaforsen (ISIS2302). Los potenciales efectos secundarios y la acción inespecífica de los inhibidores de los factores de transcripción utilizados hasta la actualidad han llevado a la búsqueda de fármacos que actúen de modo distinto en la vía de la síntesis proteica específicamente relacionada con el proceso de inflamación. Una de estas estrategias que ha proporcionado resultados significativos es el uso de oligodeoxineuclotidos (ODNs) antisentido. Estas son secuencias de DNA de cadena única complementarias de un RNAm. En teoría los ODNs antisentido, por medio de un apareamiento de base complementario se unen de una forma específica a un determinado ARNm bloqueando la síntesis de la proteína codificada por éste.
El ODNs antisentido para el ICAM1 humano ISIS2302 inhibe de forma selectiva la expresión de ICAM1 inducido por citoquinas en diversos tipos celulares in vivo e in vitro. En un reciente estudio los resultados sugirieron que el ISIS2302 puede ser efectivo en la enfermedad de Crohn esteroide dependiente induciendo una remisión de ésta e inclusive como ahorrador de esteroides. Aún faltan estudios controlados para verificar la dosis adecuada y limitar su toxicidad (80, 81).
Conclusiones sobre el tratamiento
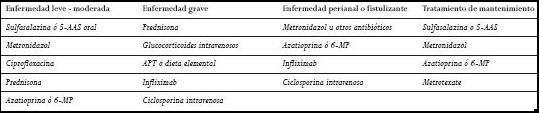
La EC y la CU representan un espectro de EII crónicas que se manifiestan de forma variada y se acompañan de diversas secuelas sistémicas. La sulfasalazina y los 5-AAS más recientes son importantes para el tratamiento de la enfermedad leve a moderada, mientras que los glucocorticoides siguen siendo la terapia más adecuada en la mayoría de los pacientes con una enfermedad de moderada a severa (Tablas 4 y 5). La toxicidad asociada a una terapia esteroidea a largo plazo, en combinación con su ineficacia como medicación de mantenimiento, han llevado al creciente empleo de inmunomoduladores como azatioprina y 6-MP, para el tratamiento de la EII dependientes de esteroides o resistentes a su acción. El infliximab es una nueva alternativa terapéutica para la EC activa y
fístulizante; la ciclosporina sigue siendo un método alternativo a la colectomía de urgencia en la CU grave que no responde a los corticoides y también en pacientes con EC grave y fístulas que no responden al tratamiento.
Ultimamente se ha dado mucha importancia al papel de las bacterias en la EII es por ello que con el uso de antibióticos de amplio espectro como el metronidazol y la ciprofloxacina se hayan obtenido buenos resultados en la EC leve a moderada y en la enfermedad fístulizante. Aunque se han efectuado muchos progresos en el manejo de la CU y la EC no se ha desarrollado ningún tratamiento innovador a excepción del infliximab y los probióticos que parecen ser los agentes biológicos más prometedores que se han investigado en ensayos clínicos (Tablas 4 y 5).
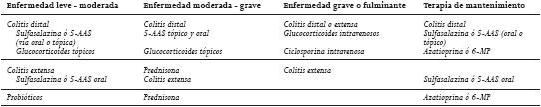
Tabla 4. Tratamiento médico de la colitis ulcerosa
Indicaciones de cirugía en la EII
Indicaciones quirúrgicas en la CU
La enfermedad resistente al tratamiento es la indicación quirúrgica más frecuente de la CU. La mejor manera de caracterizar la falta de respuesta al tratamiento puede ser la de una reducción grave y persistente de la calidad de vida del paciente por culpa de la enfermedad subyacente o por los efectos colaterales y adversos debido al tratamiento empleado para inducir la remisión y mantenimiento de la enfermedad.
La indicación más frecuente de cirugía en la enfermedad extracolónica es el retraso del crecimiento y desarrollo corporal en niños y adolescentes.
Urgencias quirúrgicas. Sólo 15% de los pacientes con CU presentan de entrada una enfermedad catastrófica. Las indicaciones quirúrgicas de urgencias son las siguientes:
1. Hemorragia masiva incohersible.
2. Megacolon tóxico con perforación presente o inminencia de ésta en breve.
3. La CU fulminante que no responde a esteroides o inmunosupresores.
4. La obstrucción colónica por estenosis.
5. Demostración de un cáncer de colon.
La perforación es la complicación más letal en la CU, con una mortalidad de 40 a 50%. Aunque la perforación libre del colon se presenta con mucha mayor frecuencia en el caso de un megacolon tóxico, éste no es un requerimiento previo para el desarrollo de ésta. Obstrucciones secundarias a la formación de estenosis benigna se presenta en 11% de los casos y 34% de éstas lo hacen en el recto. La hemorragia masiva secundaria a una colitis ulcerosa es infrecuente y apenas en menos de 1% de los pacientes, al tiempo que representa casi 10% de las colectomías de urgencias practicadas en la CU. Un megacolon tóxico agudo se presenta en 6 a 13% de los pacientes con CU y la cirugía se asocia con una morbilidad y mortalidad operatoria elevada (82).
Tratamiento quirúrgico de la EC. Más de 75% de los pacientes han de ser operados a los 20 años de iniciados los síntomas y 90% a los 30 años. Los pacientes cuya enfermedad comienza en el ileon terminal y el colon son los que presentan más indicaciones quirúrgicas. La indicación más frecuente de cirugía en la EC del intestino delgado es la obstrucción intestinal debido a fibrosis y estenosis.
Los métodos quirúrgicos para tratar una EC del intestino delgado con obstrucción son la derivación intestinal, la recesión del segmento enfermo y la estenosoplastía.
Se define la recidiva postquirúrgica como la vuelta de los síntomas, con dolor, fiebre, diarrea y pérdida de peso; casi 20% la sufren a los dos años; 30% a los tres años y cerca de 50% a los cinco años. También parece que son predecibles en su mayoría las recidivas quirúrgicas, según el sitio de la afección intestinal. Se ha observado que la EC ileocólica tiene una tasa de recidiva de 53%, la del intestino delgado de 46% y la colorectal de 40%.
En cuanto al tratamiento quirúrgico de la EC en el colon y el recto la mayoría de las indicaciones es por falta de respuesta médica, enfermedad fulminante o lesiones anorrectales (82).
Riesgo de cáncer colorrectal en la CU
Los pacientes con colitis ulcerativa tienen un riesgo más alto de padecer cáncer colorrectal que la población general. Este riesgo es relacionado con la extensión y duración de la enfermedad, pero no con su actividad.
A continuación se describen las estrategias de vigilancia para evitar el cáncer colorrectal. Recordemos que éstos no son más que normas generales que deben ser interpretadas en forma individual en cada paciente.
Indicaciones de vigilancia para cáncer colorrectal en colitis ulcerativa
1. Colitis ulcerativa por 8 o más años.2. Colitis ulcerativa del lado izquierdo por 15 años o más.
3. Proctitis: screening y seguimiento de acuerdo a los parámetros de la población general.
4. Colangitis esclerosante primaria; comenzar vigilancia en el momento del diagnóstico.
Técnica. Se realiza una colonoscopia hasta el ciego tomando al menos 33 biopsias jumbo o biopsias en 4 cuadrantes cada 10 cms.
Hallazgos y conducta a seguir.
1. Sin displasia. Repetir vigilancia en 1 ó 2 años.
2. Indefinido para displasia. Se trata la inflamación activa y se repite vigilancia en 6 meses.
3. Displasia plana. Aquí es importante confirmarla por un segundo patólogo, hay controversia cuando se trata de una displasia de bajo grado debido a la dificultad para distinguir entre atipia reactiva y ésta. Algunos pacientes desean seguir sometidos a vigilancia y se recomienda en este caso seguirlos a 6 meses. Otro grupo es partidario de realizar colectomía. Cuando se trata de una displasia de alto grado se recomienda colectomía definitivamente.
4. Lesión displásica o masa. Cuando se trata de una lesión o masa asociada con displasia (LMAD) se recomienda colectomía. Si se encuentra un adenoma característico se procederá a la polipectomía; si en el estudio histológico se encuentra displasia en la mucosa adyacente se indica la colectomía. Y si no hay displasia en la mucosa adyacente el paciente se someterá a vigilancia a un año (77, 82,83).
Prevención del cáncer en la EC
Mucho menor es la atención dedicada a reducir el riesgo de un cáncer colorrectal en los pacientes con EC. Muchos de ellos han sido sometidos a resecciones de la parte afectada del colon, con lo que el riesgo quedaba reducido. Dada la naturaleza irregular de la EC, una colectomía total raras veces estará justificada en ausencia de una afectación cólica total. Se recomienda la inclusión de los pacientes con una colitis de Crohn de larga duración en los programas de vigilancia del cáncer aunque se reconoce que se disponen de pocos datos en apoyo a esta recomendación (82).
Referencias
1. Fiocchi C. Inflammatory Bowel Disease. Etiology and Pathogenesis. Gastroenterology 1998; 115: 182-203.
2. Asher K, Sachar D. Treatment. Guide Line: Ulcerative Colitis Practice guide line in Adults. Am J Gastroenterol 1997; 4: 137-141.
3. Gonzalez V, Perez J, Carneros J. Advances in Chronic Intestinal Inflammatory Disease. Gastroenterologia Integrada 2000; 1: 155-170.
4. Pietro G, Friedman L. Epidemiología y Evolución Natural de la Enfermedad Inflamatoria Intestinal.Clínicas de Gastroenterología de Norte América 1999:275-308.
5. Lapidus A, Bernell O, Hellers G. et al. Incidence of Crohnâs Disease in Stockholm county. 1955-1.989. Gut 1.997; 41: 480-486.
6. Stowe S, Redmond. S, Stormont J, et al. An Epidemiologic Study of Inflammatory Bowel Disease in Rochester, New York. Gastroenterology 1990; 98: 104-110.
7. Devlin H, Datta D, Dellipiani A. The incidence and prevalence of Inflammatory Bowel Disease in North Tees. Health; District. World J Surg 1980. 4: 183-193.
8. Roth M, Petersen G, McElree C. et al. Geographic origins of jewish patients with. inflammatory Bowel Disease. Gastroenterology 1989; 97: 900-904.
9. Kurata J, Kanto S, Frankl H, et al. Crohn´s Disease among ethnic groups in 4 large health mantenance organizations. Gastroenterology 1992; 102: 1940-1948.
10. Calkins BA. Meta-Analysis of the role of smoking in Inflammatory Bowel Disease. Dig Dis SCI 1989; 34: 1841-1854.
11. Tobin M, Lugan R, Langman M, et al. cigarrette smoking and Inflammatory Bowel Disease. Gastroenterology 1987; 93: 316-321.
12. Vessey M, Jewell D, Smith A, et al. Chronic Inflammatory Bowel Disease, cigarrette. smoking and use of oral contraceptives findings in a large cohort study of women of childbearinsgage. Br Med J 1986; 29: 1101-1103.
13. Timmer A, Sutherland L, Martin F, et al. Oral contraceptive use and smoking are risk factors for relapse in Crohnâs disease. Gastroenterology 1998; 114: 1143-1150.
14. Russel M, Volovics A, Schoon J, et al. Inflammatory bowel disease is there any relation between smoking status and this is presentation? IBD 1998; 4: 182-186.
15. Cosnes I, Carbonnel F, Carrat F. et al. Effects of current and former cigarrette smoking on the clinical course of Crohnâs disease. Pharmacol Ther 1994; 13: 1403-1411.
16. Cosnes J, Carbonnel F, Carrat F, et al. Oral contraceptive use and the clinical course of Crohnâs disease: A prospective cohort study. Gut 1999;45: 218-222.
17. Mahadevan U, Loftus E, Tremaine W, et al. Safety of selective Cyclooxygenase-2 inhibitors in Inflammatory Bowel Disease. 2002; 97: 910-914.
18. Jarnerot G, Jarnmar I, Nilssun K. Consumption of refined sugar by patients with Crohnâs Disease Ulcerative Colitis, or irritable Bowel. Scand J Gastroenterol 1983; 18: 999-1002.
19. Reif S, Klein I, Lubin M. Antecedentes dietarios en la Enfermedad Inflamatoria Intestinal. Gut 1997; 40: 754-760.
20. Jones P, Fine P. Crohnâs Disease and Measles. Lancet 1997; 344: 473.
21. Finney M, Clegg A, Winwood P, et al. A study of case control in vaccination of Inflammatory bowel disease. Lancet 1997; 350: 764-766.
22. Fischer N, Yee L, Nightingale P. Measles virus serology in Crohnâs disease. Gut 1997; 41: 66-69.
23. Campieri M, Giunchetti P. Bacteria as the cause of ulcerative colitis. Gut 2001;48: 132-135.
24. Lisby G, Andersen J, Eng Baerk, et al . Mycobacterium paratuberculosis in intestinal tissue from patient with Crohnâs Disease demonstrated by nested polymerase. Chain Reaction Scand. J Gastroenterol 1994; 29: 923-929.
25. Colombel J, Cortot A, Vankruining H. Therapy Update Antibiotic in Crohnâs . Gut 2001; 48: 647-649.
26. Russel M, Durante, Brummer J, et al. Appendectomy an the risk of developing ulcerative colitis or Crohnâs disease: results of a large case - control study South Limburg inflammatory bowel disease study group. Gastroenterology 1997; 113: 377-382.
27. Yang H, Mc Elree C, Ruth, et al. Familiar empirical, risk for Inflammatory Bowel Disease: differences between Jews and Non - Jews. Gut 1997; 34: 517-524.
28. Satsangi J, Grootschulten C, Holt H, et al. Clinical Patterns of Familiar Inflammatory Bowel Disease. Gut 1997; 40: 572-574.
29. Watts D, Satsangi J. The Genetic Jigssaw of Inflammatory Bowel Disease. Gut 2002; 50: 31-36.
30. Sandbor W, Landers C, Tremaine W, et al. Antineutrophil cytoplasmic antibody, correlates with chronic pouchitis after ileal pouch - anal anastomosis. Am J Gastroenterol 1995; 90: 740-742.
31. Satsangi J, Landers C, Koos K, et al. The presence of anti-neutrophil antibodies reflects clinical and genetic heterogeneity within inflammatory bowel disease. Inflamm Bowel Disease. Inflamm Bowel Dis 1998; 9: 18-26.
32. Isolauri P, Kir Javainen S. Salminen probiotic A rule in the treatment of Intestinal Infection and Inflammation. Gut 2002; 50: 54-59.
33. Archila P, Montoya A. Intestino Grueso. Enfermedad Inflamatoria Intestinal. En: Hani A, Gutiérrez O, Alvarado J, eds, Gastroenterología. Bogotá: Editorial McGraw-Hill; 2001: 171-177.
34. Hamilton S, Morsun B. Crohnâs disease. In: Haubrich W, Schaffner F, Berk J, eds, Gastroenterology. Bockus Philadelphia: Editorial WB. Saunders company; 1994: 1398-1438.
35. Farmer R. Ulcerative Colitis. In: Haubrich W, Schaffner F, Berik J. eds. Gastroenterology. Bockus Philadelphia: Editorial W.B Saunders company; 1994: 1326-1352.
36. Costell D. American college of Physicans. Intestino Grueso. Enfermedades Inflamatorias del intestino. MKSAP. Programa de actualización en Gastroenterologia y Hepatología, 2a ed. Educación médica continua. Bogotá; 1999: 95-102.
37. Hanauer S, Sandborn W. Management of Crohnâs Disease in Adults. Am J Gastroenterol 2001; 96: 635-643.
38. Sutherland L, Roth, Beck P, et al. Oral 5-AAS for inducing remission in ulcerative colitis in the Cochrane library. Issue 2, 2001. Oxford Update Software.
39. Campieri M. New steroids and new salicylates in Inflammatory Bowel Disease. A critical appraisal. Gut 2002; 50: 43-46.
40. Marteau P, Crand J, Focault M. Use of mesalazine slow release suppositories 1 gr three times per week to maintain remission of ulcerative proctitis a randomized double blind placebo controlled multicentre study. Gut 1998; 42: 195-199 .
41. D´Albasia G, Parini E, Camarry E, et al. Combined terapy with 5-AAS. Tablets and enemas for mataining remission in ulcerative colitis a randomized double blind study. Am J Gastroenterol 1997;92: 1143-1147.
42. Caprilli R, Andreuli A, Caparsu L, et al. Oral mesalazine for the prevention of postoperative recurrence of Crohnâs Disease. Grupo Italiano per la studie del colon e del retto (gisc). Aliment Pharmacol Ther 1994; 8: 35-43.
43. Mc Leod R, Wulffb, Stein A, et at. Prophylactic mesalazine treatment decrease postoperative recurrence of Crohn´s Disease. Gastroenterology 1995; 109:404-410.
44. Brignola C, Cottone M, Pere A, et al. Mesalazine in the prevention of endoscopic recurrence, after intestinal resection for Crohn´s Disease. Gastroenterology 1995; 108: 345-349.
45. Lochsh H, Mayer M, Fleigh W, et al. Prophylaxis of postoperative relapse in Crohn´s Disease with mesalazine. European Cooperative Crohnâs Disease Study VI. Gastroenterology 2000; 118: 246-273.
46. Summer R, Switz D, Session J. et al. National Cooperative Crohnâs Disease study. Gastroenterology 1999; 77: 847-869.
47. Malchow H, Ewe K, Brandâs J, et al. European Cooperative Crohnâs Disease study. Gastroenterology 1984; 86: 244-266.
48. Modigliani G, Mary J, Simon J, et al. Clinical, biological and endoscopy picture of attacks of Crohnâs Disease evolution on prednisolone. Gastroenterology 1990; 98: 811-818.
49. Campieri M, Ferguson A. DaeW, et al. Oral budesonide with prednisolone for active Crohnâs Disease. Gut 1997: 209-214.
50. Sachar D. Maintenance therapy in ulcerative colitis an Crohnâs disease. J Clin Gastroenterol 1994; 20: 117-122.
51. Cortot A, Colombel F, Rutgeerts P, et al. Swift from systemic steroid dependent patients with inactive Crohnâs Disease. Gut 2001; 48: 186-198.
52. Gomollon F, Hinojosa J, Nos P. Budesonide and Inflamamatory Bowel Disease.Gastroenterol Hepatol 1999;22: 525-532.
53. Fraser A. G, Orchard T, Jewell D. The efficacy of azathioprine for the freatment of Inflammatory Bowel Disease A 30 year review. Gut 2002; 50: 485-489.
54. Sandbor W. Azathioprine: state of the art in Inflammatory Bowel Disease. Scand J Gastroenterol 1998; 225: 92-99.
55. Egan L, Sanburn W. Methrotexate for Inflammatory Bowel Disease. Pharmacology and preliminary results. Mayo Clin Proc 1996; 71: 69-80.
56. Feagan B, Rochin J, Fedorak R, et al. Methrotexate for the treatment of Crohnâs Disease. N Engl J Med 1995; 332: 292-297.
57. Feagan B, Fedorak R, Irvine E. A comparison of Methrotexate with placebo for the maintenance of remision in Crohn´s Disease. N Engl J Med 2000; 1627-1632.
58. Ramptun DS. Therapy Update Methrotexate in Crohn´s Disease. Gut 2001; 48: 790-791.
59. Stein R, Hanauer S. Medical therapy for Inflammatory Bowel Disease. Clin-North AM 1994: 297-321.
60. Lichtiger S, Present D, Korn-Blutha, et al. Cyclosporin in severe ulcerative colitis refractary to steroid therapy. N Engl J Med 1994; 330: 1841-1845.
61. Lichtenstein G. Special reports and reviews treatment of fistulizang Crohn´s Disease. Gastroenterology 2000; 119: 1132-1147.
62. Sand B. Nuevas formas de tratamiento de la enfermedad inflamatoria Intestinal. Clínicas de Gastroenterología de Norte América 1999; 2: 357-391.
63. Hinojosa J. Anti-tumor necrosis factor antibodies in the treatment of Inflammatory Bowel Disease. Gastroenterol Hepatol 2000; 23: 250-257.
64. Konstantines A, Papadakis A ,Targan S. Tumor necrosis factor biology and therapeutic inhibitors. Gastroenterology 2000; 119: 1148-1157.
65. Hanauer S, Feagan B, Lichtenstein G, et al. Maintenance infliximab for Crohn´s Disease the ACCENT I randomised trial. Lancet 2002; 359: 1541-1549.
66. Rutgeerts P, D´Haens G, Targan S, et al. Efficacy and safety of retreament with anti-tumor necrosis factor antibody (infliximab) to maintain remission in Crohnâs disease. Gastroenterology 1999; 117: 761-769.
67. O´Sullivan M, Omorain C. Therapy Update. Liquid diets for Crohn´s Disease. Gut 2001: 48: 757-758.
68. Segain. JP, De la Bletiere DR, Bourreille A, et al. Butyrate inhibit Inflammatory. Responses through NFkB inhibition implication for CrohnâDisease. Gut 2000; 47 : 397-403.
69. Luhrs H, Gerke T, Muller J, et al. Butyrate inhibits NF-KAPPA B activation in lamina propia macrophagues of patients with ulcerative colitis. Scand J Gastroenterol 2002; 37: 458-466.
70. Colombee J, Cortot A, Kruiningen H. Therapy Update. Antibiotics in Crohn´s Disease. Gut 2001; 48: 647-649.
71. Feagan B, Fedorak R, Irving J. A comparision of Methrotexate with placebo for the maintenance of remission in Crohn´s disease. 2000; 342: 1627-1632.
72. Turumen U, Farkkila M, Hakala K, et al. Long-term treatment of ulcerative colitis with cyprofloxacine: a prospective, double-blind, placebo controlled study. Gastroenterology 1998; 115: 1072-1078.
73. Gionchetti, Rizzelo F, Ferrieri A, et al. Rifaximin in patients with moderate or severe ulcerative colitis refractory to steroid treatment: a double-blind, placebo - controlled trial. Dig Dis Sci 1999; 44: 1220-1221.
74. Isolauri E, Kirjavainen P, Salminen S. Probiotic a rule in the treatment of intestinal. infection and inflammation? Gut 2002; 50: 54-59.
75. Rembacken B, Snelling A, Hawikey P, et al. Now-Pathogenic. Escherichila coli versus mesalazine for the treatment of ulcerativ ecolitis a randomised trial. Lancet 1999; 354: 635-639.
76. Gionchetti P, Rizzello F, Ventuari A, et al. Oral bacteriotherapy as maintenance treatment in patients with chronic pouchitis: a double blind placebo-controlled trial. Gastroenterology 2000; 119: 305-309.
77. Farell R, Peppercorn M. Seminar ulcerative colitis. Lancet 2002; 359: 331-340.
78. Guslandi M, Tittobello A. Outcome of ulcerative after treatment with trasdermal nicotine. Eur J Gastroenterol Hepatol 1998; 10: 513-515.
79. Van Deventer. Small therapeutic molecules for the treatment of inflammatory bowel disease. Gut 2002; 50: 47-53.
80. Panes J. Adhesion molecules: their rule in the physiopathology and treatment of inflammatory bowel disease. Gastroenterol Hepatol 1999; 22: 514-524.
81. Yacyshyn B, Chey W, Guff J, et al. Double blind placebo controlled trial of the remission inducing and steroid sparing properties of an ICAM-1. antissense. Oligodeo-xyneuclotide, alicarfosen (ISIS 2302), inactive steroid dependent Crohn´s Disease. Gut 2003; 51: 30-36.
82. Becker J. Tratamiento quirúrgico de la colitis ulcerosa y la enfermedad de Crohn. Clínicas de Gastroenterología de Norte América 1999; 2: 415-439.
83. Rubin P, Friedmans S, Harpaz N, et al. Colonoscopic polypectomy in chronic colitis. Conservative management after endoscope resection of dysplactic polyps. Gastroenterology 1999; 117: 1295-1300.