Servicios Personalizados
Revista
Articulo
Indicadores
-
 Citado por SciELO
Citado por SciELO -
 Accesos
Accesos
Links relacionados
 Citado por Google
Citado por Google -
 Similares en
SciELO
Similares en
SciELO  Similares en Google
Similares en Google
Compartir
Revista colombiana de Gastroenterología
versión impresa ISSN 0120-9957versión On-line ISSN 2500-7440
Rev Col Gastroenterol v.18 n.3 Bogotá sep./ago. 2003
Enfoque del paciente con constipación
Marta Correa Posada (1), Juan Ricardo Márquez Velásquez (2)
(1) MD. Residente Cirugía General Instituto de Ciencias de Salud (CES), Medellín. lauco22@hotmail.com
(2) MD. Coloproctólogo Clínica de las Américas, Medellín. juanmarquez@epm.net.co
Resumen
Aunque los desórdenes funcionales del tracto digestivo inferior usualmente no constituyen una emergencia, ellos ciertamente obligarán al médico tratante a ser imaginativo en el abordaje diagnóstico y terapéutico.
La constipación es uno de estos trastornos funcionales colorrectales, cuya definición no es lo suficientemente precisa, por la gran variabilidad y depende en gran parte de la apreciación subjetiva del paciente. Una cantidad importante de recursos destinados a la salud se gastan anualmente en el diagnóstico y tratamiento de dicha enfermedad, por lo que la convierte en un problema de salud pública.
La prevalencia se aumenta con la edad, presentándose de una manera bimodal: en la adolescencia especialmente en el sexo femenino y en el grupo de adultos mayores.
Nuestro objetivo es proponer una guía sencilla pero completa, para el diagnóstico y enfoque de los pacientes con constipación.
Palabras claves: constipación, fibra, desorden funcional, laxantes, formadores de bolo fecal.
Summary
Even though functional disorders of the lower gastrointestinal tract do not usually constitute an emergency they will certainly estimulate the physician to be imaginative in the diagnostic and therapeutical approach.
Constipation is one of those functional colorectal disorder, whose definition is not clearly precise, because it has a great variability and depends much in the patient´s own subjective appreciation. A significant amount of health care dollars are spent annually in the diagnosis and treatment of it, which converts it in a public health problem.
The prevalence increases with age having a bimodal presentation: in the adolescence especially females and in the group of elderly.
Our objective is to propose a simple but complete guide for the diagnosis and treatment of patients with constipation.
Key words: constipation, fiber, functional disorder, laxatives, fecal bulking formers.
Introducción
La constipación es un problema que afecta una gran parte de la población con cifras permanentemente crecientes. La mayoría de veces permanece latente, con errores frecuentes en su diagnóstico y en su aproximación terapéutica debido quizás a la poca familiaridad del médico con esta entidad y a la dificultad del paciente para interpretar sus propios hábitos intestinales. Nuestro objetivo es proponer una guía sencilla pero completa, para el diagnóstico y enfoque de los pacientes con constipación.
La constipación es una de las principales razones de consulta en los Estados Unidos. Se dice que aproximadamente 5% de la población sufre de esta condición, la cual constituye un problema de salud pública importante si tenemos en cuenta que en 1991 se gastaron aproximadamente 400 millones de dólares en laxantes. La prevalencia aumenta con la edad, siendo en los mayores de 65 años de 4,5% y en los mayores de 75 años aumenta a 10,2% (1). Tiene una presentación bimodal: en la adolescencia, especialmente en el sexo femenino y en el grupo de adultos mayores (2).
Definición
La definición de la constipación o estreñimiento no está clara del todo y es muy relativa de acuerdo con la persona, su entorno familiar o social y aun para cada médico, pero lo más importante es la manera como se altere la calidad de vida del paciente.
La percepción individual de constipación fue estudiada por Moore - Guillon (3) quien encontró que 50% de las personas consideraban la constipación en términos de la frecuencia de los movimientos intestinales, 25% según el grado de esfuerzo y 30% por ambos.
En vista de la gran discrepancia entre la definición y la percepción se han tratado de unificar criterios, y fue en 1999 cuando se definió la constipación como la presencia de dos o más de las siguientes características presentes por lo mínimo en 12 semanas consecutivas o no, en los 12 meses precedentes (4,5):
1. Esfuerzo de más de 25% de los movimientos intestinales.
2. Sensación de evacuación incompleta en al menos 25% de los movimientos intestinales.
3. Heces duras en más de 25% de los movimientos intestinales.
4. Defecación infrecuente, con tres o menos movimientos intestinales por semana sin otros síntomas de constipación.
5. Sensación de obstrucción o bloqueo en al menos 25% de las veces.
6. Necesidad de recurrir a maniobras manuales para facilitar la evacuación en por lo menos 25% de las veces.
Pero para efectos prácticos la constipación se define como: menos de tres deposiciones a la semana, pujo excesivo (más de 25% del tiempo total defecatorio) y evacuación dura y difícil (2).
Etiología
Las causas de constipación son numerosas y diversas, se han descrito varias clasificaciones, sin embargo podrían resumirse en dos grandes grupos: causas de origen colónico y extracolónico, a partir de las cuales se derivan diferentes entidades que involucran múltiples aspectos del individuo (Tabla 1).
Al simplificar la anterior lista se concluye que las tres causas principales de la constipación funcional, son: ingesta de fibra insuficiente y/o uso de medicamentos constipantes, inercia colónica y/o megacolon, y obstrucción a la salida del piso pélvico (6).
La mayoría de las causas de constipación son susceptibles de manejo médico con medidas simples como el cambio en los hábitos dietéticos y corporales o el apoyo psicológico, por esto debe investigarse cada una de estas con un adecuado interrogatorio.
Se sabe que el contenido de la dieta es el principal factor determinante del peso del bolo fecal y del tránsito intestinal a través del colon, además los movimientos peristálticos se estimulan por la distensión del intestino, por lo tanto tienden a ser perezosos cuando el bolo fecal es insuficiente para causar una distensión normal.
La ingestión de comida que endurece las heces (queso procesado, inadecuado consumo de líquido, etc.), así como la falta de ejercicio, pueden contribuir a la constipación.
El ignorar el deseo normal defecatorio, puede resultar en la insensibilidad del reflejo rectoanal inhibitorio, iniciado por la materia fecal en el recto, lo que lleva a que la llegada de nuevas ondas peristálticas no produzcan el estímulo adecuado para defecar, desapareciendo cualquier urgencia periódica natural y llevando a la constipación.
Tabla 1. Clasificación de las causas de constipación
Las circunstancias del medio ambiente, como trabajo desfavorable, viajes, admisión a hospitales, cambio de domicilio, pueden influenciar los hábitos intestinales, así como entidades psiquiátricas y sus tratamientos farmacológicos.
Los trastornos estructurales pueden tener como única manifestación el cambio en los hábitos intestinales, períodos de constipación asociados con períodos de normalidad.
Investigación
La prioridad del médico cuando se enfrenta a un paciente que se queja de constipación, es descartar entidades que puedan atentar contra su vida; el solo hecho de asegurarle al paciente que no es un proceso maligno luego de hacerle los estudios pertinentes, es el primer paso para su tratamiento, ya que desde el punto de vista psicológico va a haber mejoría y este aspecto es primordial en el enfoque integral de esta patología.
Al sospechar que un paciente sufre de constipación debe comenzarse con un interrogatorio completo que incluya hábitos dietéticos, historia social, uso de laxantes y otros medicamentos, síntomas asociados como pérdida de peso, antecedentes quirúrgicos, entre otros.
En el examen físico la mayoría de los pacientes resulta sin hallazgos patológicos. Debe hacerse especial énfasis a la región anorectal y perineal, para lo cual el paciente se debe acostar en decúbito lateral izquierdo, con los glúteos separados, observando el descenso del periné durante la evacuación simulada ("pujo") y su elevación durante la relajación. La piel perianal se debe examinar en busca de fisuras, prolapsos (intususcepción) y masas. Se debe buscar el reflejo anocutáneo (integridad del arco reflejo pudendo S1-4) inducido por un pinchazo o rasguño en esta zona (7).
Al tacto rectal se pueden identificar causas de constipación secundarias a disfunción del piso pélvico; como por ejemplo el rectocele e igualmente evaluar si existe dolor provocado por la tracción ejercida sobre el músculo puborrectal en caso de espasmo de este músculo llamado anismo.
Se deben excluir enfermedades sistémicas que se manifiesten con constipación, además de la realización de las pruebas bioquímicas necesarias para descartar enfermedades endocrinas y metabólicas. Se requiere que este ejercicio diagnóstico se practique en un ambiente con la mayor privacidad posible, para reducir al mínimo la sensación de vergüenza y favorecer la cooperación.
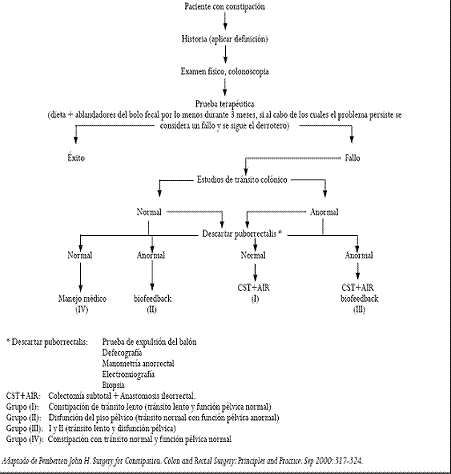
Desde el punto de vista coloproctológico los exámenes que se deben solicitar y hacer dentro del enfoque de la constipación son (8) (Figura 1):
Colonoscopia: es una herramienta fundamental en la aproximación diagnostica de estos pacientes; nos brinda información sobre patología anorectal, además de poder evaluar directamente la mucosa colónica y descartar la mayoría de las causas estructurales que pueden ser susceptibles de corrección, así como el poder tomar biopsias para estudio anatomopatológico. Por esto recomendamos que todos los pacientes con constipación tengan como parte de su algoritmo diagnóstico una colonoscopia, mínimo de colon izquierdo en menores de 40 años, y completa en los mayores de 40 años (9,10).
Tiempo de tránsito colónico: es un método fácil de realizar y que nos brinda gran cantidad de información en la aproximación diagnóstica. Sin ninguna preparación especial y con una ingesta óptima de fibra, se le pide al paciente que ingiera cierto número de marcadores radiopacos (en nuestro caso utilizamos 20 rodajas de gutapercha con un grosor cada una de 1 mm, técnica empleada en el Hospital Militar Central en Bogotá), media hora más tarde mediante una radiografía simple de abdomen se constata que los marcadores se encuentren efectivamente en el estomago. Se toman nuevas radiografías abdominales los días 3 y 5. Los marcadores deben haber progresado hasta el recto al día 3 y expulsados en su totalidad al día 5 (el tiempo de tránsito normal es <72 horas). Si al día 3 se encuentran diseminados alrededor del colon más de 20% (4 o más) de los marcadores y este patrón se mantiene hasta el día 5, es consistente con una inercia colónica. Progresión hasta el recto de 80% (11) de los marcadores y retención allí, al día 5, se debe pensar en una obstrucción al tracto de salida (relajación inadecuada del puborectalis, intuscepción, etc.).
Figura 1. Algoritmo para la evaluación y manejo de la constipación
Prueba de expulsión de balón: se usa comúnmente para el diagnóstico de anismo, consiste en insertar un balón de látex en el recto y luego llenarlo con 50ml de agua. La expulsión requiere una presión intrarrectal adecuada la cual se eleva al aumentar la presión intrapélvica ayudada por la contracción de los músculos abdominales. El tiempo de expulsión normal es menos de 8 minutos. Este examen predice de una manera confiable la presencia o ausencia de un músculo puborrectalis que no se relaja (12).
Defecografía: es una técnica radiológica diseñada para demostrar los cambios dinámicos en la anatomía rectal durante el pujo o intento de expulsión de pasta de bario la cual se instila en recto y al paciente se le pide que tosa, haga esfuerzo y evacúe el bario mientras está sentado en un sanitario radiolúcido donde puede hacerse fluoroscopia con rayo lateral de la pelvis. Evalúa anormalidades de la pared anterior (prolapsos, intususcepción, rectocele, enteroceles, etc.), el ángulo anorrectal, la posición del piso pélvico y el vaciamiento rectal. Puede detectar anormalidades hasta en 50% de los sujetos asintomáticos (13).
Manometría anorrectal: este estudio mide la presión de reposo y con esfuerzo y la longitud del canal anal, y demuestra la presencia o ausencia del reflejo anal inhibitorio. En pacientes con enfermedad de Hirschsprung la distensión rectal no induce relajación del esfínter interno, por lo tanto el anterior reflejo es negativo, siendo este hallazgo diagnóstico para dicha entidad. Sin embargo, el papel de la manometría en el diagnóstico de otras formas de constipación permanece poco claro (13-15).Electromiografía anal: usado en la investigación de la actividad muscular y la actividad eléctrica en el esfínter anal externo y músculo puborrectal. La contracción paradójica del piso pélvico durante el intento de evacuación se considera como la principal causa de obstrucción de la defecación, esto se conoce como anismo o síndrome de espasmo del piso pélvico. A pesar de las limitaciones es uno de los exámenes más específicos para evaluar la actividad del piso pélvico durante la defecación.
Biopsia: útil para descartar enfermedades inflamatorias, proliferativas y segmentos agangliónicos.
Una vez evaluado el paciente debe clasificarse en uno de los siguientes grupos lo cual asegura una aproximación terapéutica más adecuada (16) (Figura 1).
Grupo I: Constipación de tránsito lento (tránsito lento y función pélvica normal)
- Inercia colónica o tránsito lento sin megacolon
- Inercia colónica o tránsito lento con megacolon
- Inercia colónica o tránsito lento como parte de un desorden de motilidad intestinal establecido
Grupo II: Disfunción del piso pélvico (tránsito normal con función pélvica anormal)
Grupo III: I y II (tránsito lento y disfunción pélvica)
Grupo IV: Constipación con tránsito normal y función pélvica normal
- Intestino irritable
- Constipación por ingesta insuficiente de fibra.
- Constipación secundaria a enfermedad sistémica (hipotiroidismo, diabetes, hipocalcemia, hipercalcemia, uremia o ficticia), farmacológica (narcóticos, diuréticos, bloqueadores de los canales del calcio y antidepresivos).
Manejo
Manejo médico
No existe un método ideal para el manejo de la constipación ni para el descubrimiento de su causa, es importante por esto mantener una buena comunicación con el paciente, aclararle sus dudas y hacer énfasis en que no es necesaria la defecación diaria ya que hay gran variabilidad en los patrones normales.
El tratamiento médico se basa en el manejo de las condiciones de base, y la modificación de los hábitos relacionados con la defecación, como buscar un ambiente y momento adecuados, aumento del consumo de fibra y líquido, ejercicio regular e identificación de los factores psicosociales que puedan estar influyendo.
Dieta alta en fibra: la fibra que comúnmente es llamada forraje, afrecho o mucho más común en nuestras palabras "bagazo", es lo que le da fortaleza y estructura a las plantas e incluye todas las partes de estas que no son absorbidas o digeridas por el sistema digestivo humano. La causa más común de constipación es la dieta deficiente en fibra.
La dieta alta en fibra tiene propiedades hidrofílicas que suavizan las heces, el aumento de volumen de las heces a su vez estimula el reflejo peristáltico natural haciendo que las heces sean grandes, blandas y voluminosas, transitando por el colon de una manera fácil y rápida. Gracias a esta eliminación fácil, algunos desarreglos intestinales, se pueden evitar, mejorar o invertir. Por ejemplo al estar más blandas y voluminosas las heces impiden la constipación, se disminuye la presión dentro del colon tanto para movilizarlas como para evacuarlas; por lo tanto se mejora el síndrome del intestino irritable, se evitan las complicaciones de la diverticulosis y la enfermedad hemorroidal.
Existen dos tipos de fibra: la soluble y la insoluble.
Fibra insoluble: ayuda en la evacuación intestinal, previene la constipación. La granola, la avena, el salvado de trigo, algunos granos, frutas (la piel de la manzana), maíz y legumbres tales como las zanahorias la contienen.
Fibra soluble: juega un papel importante disminuyendo los niveles de colesterol y de azúcar en la sangre. Algunas fuentes de esta fibra son: leguminosas, alverjas y frutas.
La dieta occidental como consecuencia de la industrialización se caracteriza por ser pobre en fibra, produciendo heces escasas y secas (consumo de fibra 10-14 g/día, peso de las heces 25-225g). Los estudios han demostrado que los campesinos africanos, que tienen una dieta rica en fibra (hasta 80 gramos/día, peso de heces 500g) eliminan el desecho alimentario en una tercera parte del tiempo de lo que lo hacen los miembros de sociedades occidentales industrializadas con hasta dos deposiciones diarias, siendo la constipación una entidad rara.
Se cree que las substancias tóxicas en la materia fecal se expulsan rápidamente, antes de causar problemas. Existe una creciente evidencia de que la fibra disminuye el riesgo de sufrir enfermedades cardiovasculares o cáncer de colon. En realidad estas sociedades no industrializadas padecen muchas menos enfermedades digestivas.
El contenido más alto en fibra en forma vegetal se encuentra en el brócoli, alverjas y cereales. La dieta puede influir de cuatro formas diferentes:
1. La cantidad de fibra determina el número de bacterias, las cuales constituyen 30-50% del peso de las heces.
2. Puede absorber el agua, aunque esto es discutido ya que los compuestos que captan más agua, como las pectinas, tienen menos cambios en el peso fecal y disminuyen el tránsito intestinal, mientras que la fibra con menor capacidad fijadora de agua produce los principales cambios en el bolo fecal
3. Los ácidos grasos de cadena corta producidos por la fermentación de la fibra aceleran el tránsito (actúan como laxante osmótico) y disminuyen el tiempo de absorción de agua por la mucosa, además de proveer como en el caso del butirato la mayor fuente de energía para el colonocito.
4. El peso de las heces aumenta con la mayor cantidad de residuo no digerido producto de la fibra.
La dosis recomendada diariamente de ingesta de fibra es de 25 a 30 gramos de tipo insoluble (lignina, celulosa y hemicelulosa) ya que son estas a diferencia de las solubles (pectina y gomas) las que aceleran el tránsito intestinal, aumentan el peso fecal, y disminuyen la absorción de glucosa (Tabla 2). La adición de fibra es efectiva en 90% de los pacientes que padecen de constipación (6).
Tabla 2. Contenido de fibra en un grupo de alimentos
En una prueba con dieta debe instruirse al paciente para que lleve un registro de sus hábitos intestinales, no consumo de laxantes y otros medicamentos y suspender enemas. Se da una dieta de 30g de fibra por día (dos veces al día) durante tres meses, principalmente del tipo insoluble asociado a ablandadores de materia fecal.
Debe advertírsele al paciente que no espere una respuesta inmediata, sino que se requieren varias semanas para aumentar o disminuir la dosis diaria de fibra en etapas de 7 a 10 días.
Los pacientes que fallen en responder deben seguir el derrotero diagnóstico (17) (Figura 1).
Sugerencias prácticas para pacientes constipados:
- Consumir una dieta alta en fibra (25 a 30 gramos/día). No se deben tomar las "píldoras ricas en fibra" ya que el contenido de estas es muy bajo además de ser costosas en comparación de los alimentos naturales.
Comer al día los siguientes productos:
Panes y cereales: seis porciones diarias de estos aportan unos 12 gramos de fibra. Incluya granola, salvado de trigo, cereal tipo hojuelas de maíz, avena, pan blanco o integral (tiene más fibra), tostadas, etc.
Frutas: dos porciones diarias le aportan unos cuatro gramos de fibra. Naranja, mandarina, mango, piña, manzana, guanábana, pera, pitaya, papaya, zapote, fresas, banano, etc.una a dos ciruelas pasas.
Vegetales: tres porciones diarias le aportan unos 6 gramos al día. Adicione a su dieta zanahorias, brócoli, maíz, alverjas, etc.
Leguminosas: una ración de estas puede reemplazar la carne y le aporta cuatro gramos de fibra al día. Pruebe los frijoles, lentejas, garbanzos, etc.
Semillas: una ración de estas aporta unos tres gramos de fibra, pruebe las semillas de girasol.
- Tome 8 a 12 vasos de líquidos (no gaseosas) diariamente. Como la fibra absorbe líquido dentro de su colon, usted necesita estar bien hidratado para que su materia fecal sea suave y de tamaño adecuado.
- Uso de ablandadores de materia fecal (Psyllium).
- Tiempo: sentarse 10 minutos en el baño sin pujar, a la misma hora especialmente después de una de las comidas principales todos los días, incluidos sábados, domingos y festivos, con el fin de acostumbrarse y permitir que el reflejo gastrocólico sea efectivo.
- Sea ordenado en su alimentación en los horarios adecuados, recordando siempre comer alimentos ricos en fibra en cada comida.
- Coma despacio y mastique bien la comida para facilitarle a los órganos de tracto digestivo superior (esófago, estomago y duodeno) hacer bien su trabajo y evitar problemas en el sistema digestivo inferior (intestino delgado, colon, recto y ano).
- La producción de gas y la flatulencia pueden ser causadas al incrementar la cantidad de fibra muy rápidamente dentro de su dieta. Estos síntomas se pueden evitar o minimizar si usted incrementa gradualmente la ingestión de fibra, además que su organismo rápidamente se acostumbra a esta nueva dieta rica en fibra.
- Empiece a realizar una actividad física regular (mínimo tres veces por semana), ya que el ejercicio promueve un funcionamiento adecuado del colon y mejora su estado físico.
Laxantes
Los laxantes son compuestos que facilitan el paso y eliminación de las heces. Hay más de 700 clases de laxantes disponibles y su organización se hace difícil. La clasificación que se presenta a continuación está basada en el mecanismo de acción (Tabla 3).
Tabla 3. Clasificación de los laxantes
Laxantes estimulantes
Actúan incrementando la actividad peristáltica, la secreción mucosa y promoviendo la rápida evacuación en la mayoría de los pacientes por acción irritante directa de la pared intestinal o por acción selectiva en el sistema nervioso entérico. Son útiles en la constipación aguda. El uso crónico de los laxantes que contienen antraquinona se ha relacionado con el desarrollo de melanosis coli (18).
Limpiadores mecánicos
Incrementan el tránsito intestinal al aumentar el bolo fecal o cambiar su consistencia, los de tipo salino son buenos limpiadores pero producen disbalances hidroelectrolíticos si no se administran con cuidado. El efecto de los formadores de bolo se debe a la absorción y retención de agua. La distensión mecánica causada por el incremento del residuo por el material no absorbido promueve la peristalsis y facilita el paso de las heces. Estos son los preferidos para el manejo de la constipación crónica por su mecanismo de acción.
Los efectos adversos son relativamente raros e incluyen borborigmos, flatulencia, impactación fecal si no se consumen con abundante líquido, trastornos hidroelectrolíticos, malabsorción, dependencia entre otros.
Proquinéticos
Buscan aumentar la acción propulsiva normal. Los colino miméticos (betanecol, neostigmina), estimulan los receptores colinérgicos principalmente los muscarínicos. Los proquinéticos facilitan la liberación de acetilcolina y antagonizan los receptores de dopamina. La metoclopramida induce contracciones colónicas, pero solo se usa en la constipación cuando predominan los síntomas del tracto digestivo superior.
Para la prueba terapéutica se prefieren los ablandadores de materia fecal como complemento de la dieta, sin dejar a un lado las otras medidas.
Manejo quirúrgico
El tratamiento quirúrgico debe considerarse únicamente luego de que una terapia dietaria intensiva, con la adición de laxantes y cuando los cambios en los hábitos hayan fallado. Es esencial descartar causas psiquiátricas antes de considerar este manejo (19).
La inercia colónica (grupo I) es una entidad casi exclusiva de mujeres, con historia de abuso de laxantes irritativos crónicamente, se asocia a problemas ginecológicos y de otras partes del tracto gastrointestinal. Al parecer es una degeneración de las fibras nerviosas o una función sináptica terminal anormal del colon, dando como resultado un peristaltismo inadecuado, dilatación colónica y megacolon (20). Se deben diferenciar estos pacientes con inercia colónica pura, de aquellos con enfermedad de Hirschsprung o aganglionosis de segmento corto, con manometría anal y biopsia rectal (21). Deveroede ha reportado este fenómeno en pacientes traumatizados tanto sexualmente como psicológicamente y físicamente. Generalmente es refractaria al tratamiento y requiere cirugía; aunque antes de llegar a esta instancia se debe instaurar una dieta con altas dosis de fibra, laxantes estimuladores (los laxantes irritantes están contraindicados porque empeoran el problema), agentes proquinéticos y finalmente el uso de polietilen glicol o fosfato sódico ingeridos diariamente para movilizar el contenido colónico (7,22).
El tratamiento más aceptado es la colectomía subtotal con anastomosis ileorrectal, con unas tasas de efectividad mayores a 90% (23).
Se ha propuesto igualmente la colectomía segmentaria, colectomía subtotal con anastomosis ileosigmoides, cecorrectal o la ileostomía.
La anastomosis cecorrectal tiene fallos debido a la posible dilatación del ciego. El éxito luego de colectomía segmentaria varía de 13-100% mientras la colectomía subtotal va de 50-100%. Las complicaciones más significativas son la obstrucción del intestino delgado (7-35%) y recurrencia de constipación (0-23%), esta última frecuentemente asociada a disfunción del piso pélvico no diagnosticada previamente.
La obstrucción al tracto de salida (grupo II) o anismo como resultado de un fallo en la relajación del puborrectalis durante la defecación, se maneja mejor con el biofeedback, el cual por medio de un número de maniobras busca tomar conciencia del reflejo defecatorio y lograr un control adecuado de este (24).
Referencias
1. Anthony M, Vernava III. Management of Severe Constipation. Colon and rectal surgery: principles and practice. Sep 1999: 68-74. [ Links ]
2. Thompson WG, Creed F, Drossman DA, et al. Functional bowel disease and functional abdominal pain. Gastroenterol Int 1992;5: 75-91. [ Links ]
3. Moore-Gillon V. Constipation: What does it mean? JR Soc Med 1984; 77:108-110. [ Links ]
4. Thompson WG, Longstreth GF, et al. Functional bowel disorders and functional abdominal pain. Gut 1999:45(Suppl 2):43-47. [ Links ]
5. Borum ML. Constipation. Primary Care; Clics in Office Practice. 2001: 28. [ Links ]
6. Beck D. Functional colorectal disorders. In: Handbook of colorectal surgery. St Louis: Quality Medical Publishing. , 1997:198-216. [ Links ]
7. Beck D. Pathophysiology. In: Handbook of colorectal surgery. St Louis: Quality Medical Publishing; 1997:198-216. [ Links ]
8. Kuijpers HC. Application of the colorectal laboratory in diagnosis and treatment of functional constipation. Dis Colon Rectum 1990;33:35-39. [ Links ]
9. Whitehead W.E, Wald A. AGA Technical Review on Anorectal Testing Techcniques. American Gastroenterological Association Practice Guidelines. Gastroenterology1999;116(3). [ Links ]
10. Sander R, Frankenberger U. The use of endoscopy in patients with gastrointestinal motility problems. J Clin Gastroenterol 2001;33:185-190. [ Links ]
11. Pemberton John, Locke Richard. AGA Technical Review on Constipation. American Gastroenterological Association Practice Guidelines. Gastroenterology 2000;119:1766-1778. [ Links ]
12. Fleshman JW, Dreznik Z, Cohen E, et al. Balloon expulsion time facilitates diagnosis of pelvic floor outlet obstruction due to nonrelaxing puborectalis muscle. Dis Colon Rectum 1992;35: 1019-1025. [ Links ]
13. Pfeifer J, Uranus S. Controversies in constipation: What are the treatment options?. Current Challenges in Colorectal Surgery 2000:65-89. [ Links ]
14. Sun WM, Rao SS. Manometric Assessment of Anorrectal Function. Gastroenterol Clin North Am 2001;30:15-32. [ Links ]
15. Azpiroz F, Enck P, Whitehead WE. Anorectal Functional Testing: review of collective experience. Am J Gastroenterol 2002;97:232-240. [ Links ]
16. Pemberton JH. Surgery for Constipation. Colon and Rectal Surgery: Principles and Practice. Sep 2000:317-324. [ Links ]
17. Devroede G: Constipation. In: Sleisenger M, Fortran J, eds. Gastrointestinal disease: Pathophysiology, diagnosis, management. Chapter 22. 4th ed. 1998. [ Links ]
18. Xing JH, Soffer EE. Adverse effects of laxatives. Dis Colon Rectum 2001; 44:1201-1209. [ Links ]
19. Rotholtz NA, Wexner SD Surgical treatment of constipation and fecal incontinence. Gastroenterol Clin North Am 2001;30:131-166. [ Links ]
20. Von der Ohe MR, Camilleri M, Carryer PW. A patient with localized megacolon and intractable constipation: Evidence for impairment of colonic muscle tone. Am J Gastroenterol 1994;10:1867-1870. [ Links ]
21. Pemberton JH. Anorectal and pelvic disorders: Putting physiology into practice. J Gastroenterol Hepatol 1990;5: 127-143. [ Links ]
22. Andorsky RI, Goldner F. Colonic lavage solution (polyethylene glycol electrolyte lavage solution) as a treatment for chronic constipation: A doubled-blind, placebo-controlled study. Am J Gastroenterol 1990;85: 261-265. [ Links ]
23. Pemberton JH, Rath DM, Ilstrup DM. Evaluation and surgical treatment of severe chronic constipation. Ann Surg 1991;214: 403-411. [ Links ]
24. American Gastroenterological Association. American Gastroenterological Association medical position statement: guidelines on constipation. Gastroenterology 2000; 119: 1761-1778. [ Links ]