Services on Demand
Journal
Article
Indicators
-
 Cited by SciELO
Cited by SciELO -
 Access statistics
Access statistics
Related links
 Cited by Google
Cited by Google -
 Similars in
SciELO
Similars in
SciELO  Similars in Google
Similars in Google
Share
Revista colombiana de Gastroenterología
Print version ISSN 0120-9957On-line version ISSN 2500-7440
Rev Col Gastroenterol vol.20 no.3 Bogotá Sept. 2005
Rodrigo Castaño Llano MD1, Andrés Cárdenas Vásquez MD2, Mario H. Ruiz Vélez MD3, Eugenio Sanín Fonnegra MD4, Faruk Erebrie Granados MD5, Fabián Juliao Baños MD6, Diana Mojica Kefer Enf7
(1) Cirugía Gastrointestinal y endoscopia-Hospital Pablo Tobón Uribe.. Grupo de Gastrohepatología-Universidad de Antioquia.
(2) Médico Internista-Gastroenterólogo y Hepatólogo- Hospital Pablo Tobón Uribe. Grupo de Gastrohepatología-Profesor Universidad de Antioquia.
(3) Cirugía General y Endoscopia. Grupo de Gastrohepatología-Hospital Pablo Tobón Uribe.
(4) Médico Gastroenterólogo. Grupo de Gastrohepatología-Profesor Universidad de Antioquia.
(5) Médico Gastroenterólogo. Profesor Universidad de Antioquia.
(6) Médico Internista y Gastroenterólogo. Grupo de Gastrohepatología-Hospital Pablo Tobón Uribe.
(7) Enfermera enterostomal. Hospital Pablo Tobón Uribe.
Fecha recibido: 15-07-05 - Fecha aceptado: 07-09-2005
RESUMEN
La gastrostomía oculta (Buried bumper syndrome en inglés) es una rara complicación de la gastrostomía endoscópica percutánea. Esta situación resulta de la excesiva tensión en tre el tope interno y externo de la sonda de gastrostomía. Diferentes atributos predisponen a que el tope interno sea involucrado en la mucosa y la pared abdominal. Inicialmente el manejo quirúrgico parecía como una razonable opción para retirar el tope interno. Se reportan cinco casos de gastrostomía oculta que fueron fácilmente removidos por tracción externa sin necesidad de cirugía, endoscopia o métodos radiológicos de remoción. Excepto en un caso, el tracto original fue reutilizado, permitiendo la colocación de una nueva sonda de gastrostomía por la misma ruta. En el cuarto caso, se utilizó un sitio adyacente para el reimplante de la gastrostomía por la seria infección del trayecto original. Estos casos ilustran la facilidad para la remoción de la gastrostomía oculta. El advenimiento de sondas de gastrostomía removibles reduce la necesidad de la remoción endoscópica o quirúrgica de la gastrostomía oculta.
Palabras Clave
Gastrostomía endoscópica, gastrostomía oculta, complicaciones endoscópicas.
SUMMARY
Buried bumper syndrome is a rare complication of percutaneous endoscopic gastrostomy (PEG).The condition results from excessive tension between the external and internal bumpers. Several attributing factors may predispose the internal bumper to embedding in the gastric or abdominal wall. Surgical treatment was a reasonable approach to remove the internal bumper. We report five cases of buried bumpers that were easily removed by external traction without the need for surgical, invasive endoscopic or radiological methods of removal. Except in one case, the original tract was used, allowing a new PEG tube to be inserted via the same route. In the fourth case, an adjacent site was used for the re-insertion as the original tract had serious infection. Those cases illustrate the ease with which the buried bumpers were removed. The advent of externally removable internal bumpers reduces the need for endoscopic or surgical removal of buried internal bumpers.
Key Words
Endoscopic gastrostomy, buried bumper syndrome, endoscopic complications.
INTRODUCCIÓN
Desde su descripción en 1980 (1) la gastrostomía endoscópica (GE) se ha convertido en una alternativa eficaz y segura para la alimentación a largo plazo de pacientes con trastornos para la deglución de origen neuromuscular u obstrucciones tumorales de orofarínge o esófago. Las complicaciones tras la implantación de la GE se describen hasta en el 10 % y van desde el momento mismo de su colocación (sangrado esofágico o gástrico, peritonitis, perforación gástrica, fístula gastrocólica o la aspiración masiva) La infección de la pared abdominal, la piel o la obstrucción por sedimento alimentario son las complicaciones tardías más frecuentes. (2) Desde su primera descripción por Levant (3) y Behrle, (4) el síndrome de la gastrostomía endoscópica oculta (GEO) (buried bumper syndrome en inglés) se ha descrito cada vez más frecuentemente. El término como se reconoce fue acuñado por Klein (5) en 1990. Esta condición resulta de una sostenida tracción sobre la sonda de GE con una presión excesiva ejercida sobre la mucosa gástrica por el ajuste estrecho entre el tope interno (estómago) y externo (piel). Esto lleva a la erosión de la mucosa gástrica y al enclavamiento del tope interno en la mucosa con la oclusión del mismo y la consiguiente disfunción por obstrucción de la vía de alimentación, cursando además con infección y dolor local, cualquier manipulación de la sonda en esta situación es muy dolorosa. Frecuentemente es necesaria la remoción de la sonda de GE y la reinserción de una nueva, situación que se viene haciendo cada vez más frecuentemente sin la necesidad de intervenir quirúrgicamente el paciente, con la introducción de materiales blandos y colapsables removibles por tracción externa, la corrección de este problema se ha hecho sólo con la asistencia endoscópica. (6,7)
En la presente serie describimos cinco casos de GEO resueltas sin necesidad de cirugía y con la implantación de una nueva gastrostomía en el mismo sitio en cuatro casos y en sólo un paciente se eligió un nuevo lugar, por notable infección local, para la ubicación de la gastrostomía endoscópica.
PACIENTES Y MÉTODOS
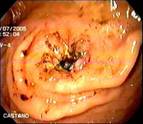
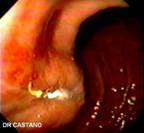
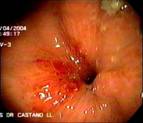
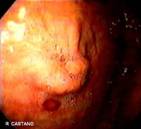
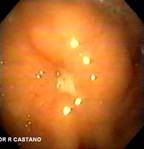
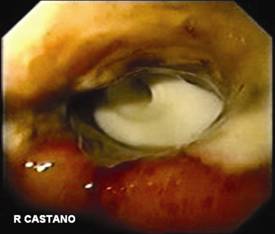
En la unidad de endoscopia del Hospital Pablo Tobón Uribe, donde se realizan en los últimos tres años aproximadamente 100 GE anuales, se encontraron en un período de 16 meses (Mayo de 2004 a Agosto de 2005) cinco casos de GEO. Protocolariamente, se utilizan sondas calibre 22 Fr y se pasan por la técnica de tracción (pull) sobre una guía, a los pacientes se les hace después de pasar la gastrostomía una endoscopia para determinar la ubicación de la sonda. Los pacientes y/o sus familiares son cuidadosamente entrenados por una enfermera enterostomal, en el cuidado y el uso de la GE antes de enviarse a la casa, se les insiste en introducir un par de centímetros la sonda, traccionar y hacer unas rotaciones al menos durante una de las dos curaciones diarias. En caso de obstrucción de la GE, falta de rotación, de no poderse empujar a la cavidad gástrica o la filtración alrededor de su implantación, los pacientes son referidos a endoscopia. Las características clínicas, de manejo y endoscópicas (Figuras 1, 2, 3, 4 y 5) de los pacientes se recogen en la tabla 1.
Tabla 1. Características clínicas y endoscópicas de los cinco pacientes
La edad de los pacientes osciló entre 31 y 72 años y portaban la gastrostomía por 1 a 16 meses, antes que se manifestara el síndrome.
Todas las endoscopias se realizaron bajo sedación consciente (midazolan IV más meperidina IV). El diagnóstico de la GEO se hizo sí el tope interno no era visible y estaba cubierto por mucosa gástrica hipertrófica. La posición de la gastrostomía se identificaba por endoscopia por la presencia de una mucosa gástrica elevada y edematosa con una frecuente y pequeña umbilicación central. Estos hallazgos hacen el diagnóstico diferencial de la migración por tracción de la gastrostomía, complicación diferente a la GEO a la que hacemos referencia. (Figura 6).
Figura 6. Tracción accidental de GE conubicación en la pared abdominal, nótese la ausencia de la cobertura por mucosa gástrica típica de la GEO.
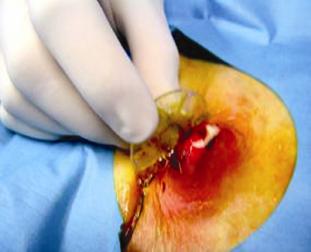
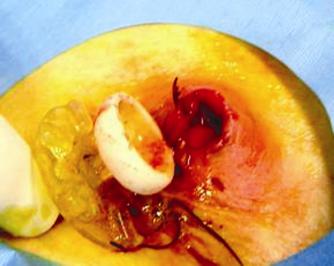
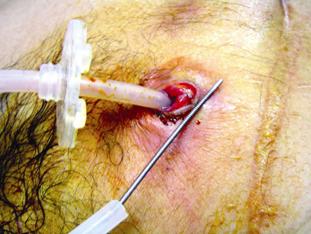
Una vez hecho el diagnóstico de GEO se procedió bajo visión endoscópica al paso de una guía con punta hidrofílica al estómago para recanalizar el trayecto de la gastrostomía y permitir las maniobras. A continuación bajo asepsia quirúrgica se procede a retirar el tope externo de la piel y luego con un bisturí se incide radialmente la piel alrededor de la sonda de gastrostomía y con la exploración se llega a la sonda de gastrostomía la cual es removida. Sobre la guía avanzada desde un principio se pasa la sonda de recambio lo que se hizo por el mismo sitio en tres de los cuatro pacientes. En el cuarto caso en el que había notables cambios infecciosos locales en el sitio de implantación de la sonda, se prefirió otro sitio de abordaje para la nueva gastrostomía. Este paciente se dejó por 72 horas para manejo hospitalario con cuidados de enfermería, curaciones dos veces al día y terapia antibiótica. (Figuras 7, 8, 9 y10).
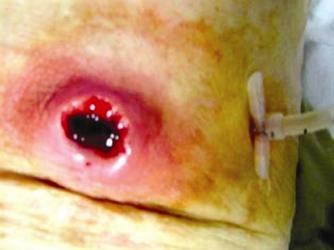
Figura 7. Paciente del caso 4 con el tope interno de la gastros-tomía ubicado debajo la piel.
Figura 8. Incisión de la fina piel que recubre el tope interno con exposición de la sonda.
Figura 9. Extracción de la sonda de gastrostomía y desbridamien-to de la herida.
Figura 10. Herida desbridada e implante de una nueva gastros-tomía endoscópica con una ubicación diferente.
El caso más precoz se presentó en un paciente trasplantado de hígado (2003) quien desarrolló casi dos años después un carcinoma de piso de boca, por lo que hubo necesidad de realizar la GEP mientras recibía quimio y radioterapia. Al mes regresó con las manifestaciones típicas del síndrome, por lo que se le reubicó una nueva sonda. (Figuras 11, 12 y13)
En el seguimiento de estos pacientes no se ha mostrado recaída del síndrome y evolucionan con los cuidados pertinentes, con manejo ambulatorio.
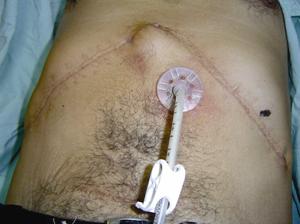
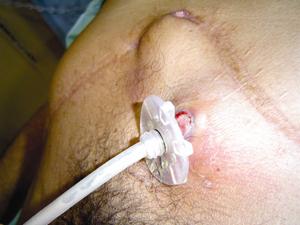
Figura 11. Paciente del caso 5 con las incisiones del trasplante y el tope externo sin cambios inflamatorios locales.
Figura 12. Debajo el tope externo se aprecia el abombamiento del tope interno. Nótese la fijación con hilo de la sonda al tope.
Figura 13. Debajo el tope externo se aprecia el abombamiento del tope interno.
Nótese la fijación con hilo de la sonda al tope.
DISCUSIÓN
El síndrome de la GEO es una entidad en la que se desconoce su incidencia, se describe entre el 1,5 y el 6,1% (6,7) lo que representa una infrecuente complicación tardía de la gastrostomía endoscópica, aunque también se han descrito casos tempranos (8,9) como en el quinto caso descrito con 1 mes de colocada la GE. La recomendación usual tras la colocación de una sonda de gastrostomía es fijar el tope externo en forma estrecha para asegurar una adecuada aposición entre la pared abdominal y la pared gástrica, sin ser tan excesiva que induzca la umbilicación de la piel. La excesiva presión sobre la mucosa entre los topes internos y externos es el mecanismo aceptado para la aparición del síndrome. Otros factores implicados son las características del tope interno, la obesidad del paciente (ninguno de los nuestros), o la tracción excesiva por el paciente o del personal a su cuidado. (9) Con estos factores en mente se puede afirmar que con un adecuado cuidado el síndrome es prevenible o al menos su incidencia es minimizada. Diferentes autores (10-13) han insistido en la importancia del cuidado en el período inmediato postinserción y a largo plazo para su prevención.
Antes del advenimiento de las sondas de gastrostomía removibles sin endoscopia, el manejo más difundido de la GEO era la incisión quirúrgica y la remoción de la sonda, incluso más recientemente se ha propuesto un abordaje laparoscópico en estos pacientes. (14) Más recientemente se ha descrito la incisión con un esfinterótomo de punta de la mucosa gástrica que cubre la sonda. Tras la exposición del tope interno, este se retira con un asa de polipectomía luego de cortar la sonda externamente. (15)
En los reportes de Klein 5 y Gumaste 6, describen la remoción de la GEO con el paso de los dilatadores de Savary-Guillard (Wilson-Cook, Winston-Salem, N.C.) sobre la guía introducida en el extremo externo de la GEO. Otro método es bajo anestesia local se hace una incisión externa superficial, en la piel alrededor del sitio de salida de la sonda de gastrostomía, hasta que se expone el tope interno. Este método se indica en casos en que se encuentre el tope interno englobado en la pared abdominal superficial. (Figuras 5, 6, 7 y 8 ) Sin embargo, sí el tope no está superficial existe el riesgo del corte inadvertido del músculo profundo e incluso del peritoneo. (16).
También se ha descrito la dilatación del tracto fistuloso y bajo visión fluoroscópica se pasa una guía a cavidad gástrica que sirve para avanzar un balón de dilatación (angioplastia) y después con el balón inflado se retira la sonda de gastrostomía (17) o directamente con un balón endoscópico. (18) Otro método propuesto es cortar la sonda a ras de piel y permitir la migración por el tracto gastrointestinal. (19) Sin embargo, se han reportado complicaciones en quienes se les han dejado estas sondas, particularmente en niños. (20) Una forma más elaborada para su remoción la describe Boyd (21) con un asa de polipectomía pasada a través del orificio gástrico de la GE, el cual se identifica por el paso de una guía por el extremo externo del la sonda recortada a 3 cms. Una vez el asa se ubique afuera se captura el extremo proximal de la GE y se retrae hasta el estómago.
En todos los casos de GEO la sonda debe ser removida así el paciente esté asintomático, porque la sonda puede continuar migrando hacia la pared gástrica y puede incluso causar la perforación gástrica, la cual puede ser mortal por las condiciones precarias de estos pacientes. (22) En sitios que cuentan con el ultrasonido endoscópico se ha dejado el manejo de las sondas ubicadas en la pared gástrica para el cirujano mientras que aquellas que el ultrasonido las detecta solo cubiertas por la mucosa el manejo es endoscópico.(23)
Como conclusión, la gastrostomía endoscópica percutánea es un método efectivo y seguro para llevar alimentación a pacientes en general en malas condiciones, sin embargo, a largo plazo puede presentar una complicación como la descrita, la cual es prevenible con unos adecuados cuidados desde el mismo momento de la inserción. En esta serie de casos se destaca el manejo no quirúrgico del problema y en sólo una ocasión hubo necesidad de reimplantar la gastrostomía en otra ubicación, además de la posibilidad de que el síndrome se instaure precozmente luego de la práctica de la GE. No hubo muertes relacionadas con la GEO en ninguno de los casos de este estudio, en la revisión de la literatura sólo se ha descrito un paciente.
Referencias
1. Gauderer MW, Ponsky JL, Izant RJ Jr. Gastrostomy without laparotomy: a percutaneous endoscopic technique. J Pediatr Surg. 1980 Dec; 15(6): 872-5. [ Links ]
2. Larson DE, Burton DD, Schroeder KW, DiMagno EP. Percutaneous endoscopic gastrostomy; indications, success, complications and mortality in 314 consecutive patients. Gastroenterology 1987;93:48-52. [ Links ]
3. Levant JA, Drennen F, McDonald GB. Retraction of the Sacks-Vine gastrostomy tubes into the gastric wall: report of seven cases [Abstract]. Gastrointest Endosc 1988;34:215
4. Behrle KM, Dekovich AA, Ammon HV. Spontaneous tube extrusion following percutaneous endoscopic gastrostomy: report of a new complication. Gastrointest Endosc 1989;35:56-8. [ Links ]
5. Klein S, Heare BR, Soloway RD. The buried bumper syndrome: A complication of percu-taneous endoscopic gastrostomy. Am. J. Gastroenterol. 1990; 85: 448–51. [ Links ]
6. Gumaste VV, Krachman M, Pottipati A, Dave P. Removal of an embedded PEG bumper. Gastrointest Endosc 1993;93:598-9. [ Links ]
7. Venu R, Brown R, Pastika B, et al. The buried bumper syndrome: a simple management approach in two patients. Gastrointest Endosc 2002; 56: 582-4 [ Links ]
8. Rino Y, Tokunaga M, Morinaga S, et al. The buried bumper syndrome: An early complication of percutaneous endoscopic gastrostomy. Hepato-Gastroenterology 2002; 49: 1183-4 [ Links ]
9. Sasaki T, Fukumori D, Sato M, et al. Percutaneous endoscopic gastrostomy complicated by bumper buried syndrome. Int Surg 2003; 88: 64-7 [ Links ]
10. Foutch PG,Woods CA,Talbert GA et al. A critical analysis of the Sacks-Vine gastrostomy tube: a review of 120 consecutive procedures. Am. J. Gastroenterol. 1988; 83: 812–15 [ Links ]
11. Sheers R, Chapman S. The buried bumper syndrome: a complication of percutaneous endoscopic gastrostomy. Gut 1998; 43: 586. [ Links ]
12. Frascio F, Giacosa A, Piero P, Sukkar SG, Pugliese V, Munizzi F. Another approach to the buried bumper syndrome. Gastrointest. Endosc. 1996; 43: 263. [ Links ]
13. Finocchiaro C, Galletti R, Rovera G et al. Percutaneous endoscopic gastrostomy: a long-term follow-up. Nutrition 1997; 13: 520–3. [ Links ]
14. Boreham B, Ammori BJ. Laparoscopic percutaneous endoscopic gastrostomy removal in a patient with buried bumper syndrome: a new approach. Surg Laparosc Endosc Percut Tech 2002; 12(5): 356-8 [ Links ]
15. Ma MM, Semlacher EA, Fedorak RN et al. The buried gastrostomy bumper syndrome: prevention and endoscopic approaches to removal. Gastrointest. Endosc. 1995; 41: 505–8. [ Links ]
16. Fay DE, Luther R, Gruber M. A single procedure endoscopic technique for replacing partially extruded percutaneous endoscopic gastrostomy tubes. Gastrointest Endosc 1990;36: 298-300 [ Links ]
17. Crowley JJ, Vora D, Becker CJ, Harris LS. Radiologic removal of buried gastrostomy bumpers in paediatric patients. Am. J. Roentgenol. 2001; 176: 766–8. [ Links ]
18. Strock P. Buried bumper syndrome: endoscopic management using a balloon dilator. Endoscopy 2005; 37: 279 [ Links ]
19. Korula J, Harma C. A simple and inexpensive method of removal or replacement of gastrostomy tubes. JAMA 1991; 265: 1426–8. [ Links ]
20. Yaseen M, Steele MI, Grunow JE. Nonendoscopic removal of percutaneous endoscopic gastrostomy tubes: morbidity and mortality in children. Gastrointest. Endosc. 1996; 44: 235–8. [ Links ]
21. Boyd JW, DeLegge MH, Shamburek RD, Kirby DF. The buried bumper syndrome: a new technique for safe, endoscopic PEG removal. Gastrointest. Endosc. 1995; 41: 508–11. [ Links ]
22. Anagnostopoulos GK, Kostopoulos P, Arvanitidis DM. Buried bumper syndrome with a fatal outcome, presenting early as gastrointestinal bleeding after percutaneous endoscopic gastrostomy placement. J Postgrad Med. 2003 Oct-Dec;49(4):325-7. [ Links ]
23. Braden B, Brandstaetter M, Caspary WF et al. Buried bumper syndrome: treatment guided by catheter probe US. Gastrointest Endosc 2003; 57: 747-750 [ Links ]