Services on Demand
Journal
Article
Indicators
-
 Cited by SciELO
Cited by SciELO -
 Access statistics
Access statistics
Related links
 Cited by Google
Cited by Google -
 Similars in
SciELO
Similars in
SciELO  Similars in Google
Similars in Google
Share
Revista colombiana de Gastroenterología
Print version ISSN 0120-9957On-line version ISSN 2500-7440
Rev Col Gastroenterol vol.21 no.2 Bogotá June 2006
Endoscopia en cirugía bariátrica
Endoscopy and surgery for obesity
Andrés Felipe Mejía,1 Iván Unigarro,2 Eduardo Bolaños,3 Carlos Felipe Chaux.3
1. MD. Cirujano Gastrointestinal y Endoscopista. Grupo Cirugía para la Obesidad. Cali, Colombia.
2. MD. Cirujano Endoscopista. (Centro Médico Imbanaco-Cali). Grupo Cirugía para la Obesidad. Cali, Colombia.
3. MD. Cirujano Bariátrico. Grupo Cirugía para la Obesidad. Cali, Colombia.
Fecha Recibido: 27-03-06 / Fecha Aceptado: 17-05-06
RESUMEN
En la actualidad la cirugía bariátrica es una solución viable, segura y duradera para los pacientes con obesidad mórbida. El paciente sometido a cirugía bariátrica se convierte en un reto para el endoscopista. La mayoría de las complicaciones de la cirugía pueden ser resueltas con endoscopia y evitan un nuevo procedimiento quirúrgico. Es así como el intervencionismo endoscópico se desarrolla de la mano de la cirugía bariátrica.
Palabras clave: obesidad, cirugía bariátrica, endoscopia, bypass gástrico, complicaciones.
ABSTRACT
Actually bariatric surgery appears to be a secure, feasible and durable option for patients with morbid obesity.
Most of the complications that arise from bariatric surgery can be solved with the use of endoscopy avoiding the morbidity and mortality of a surgical intervention.
This group of patients has become a challenge for the endoscopist and favours the development of interventional endoscopy.
Key Words: Obesity, Surgery for obesity, endoscopy, gasric bypass, complications.
La obesidad es un serio problema de salud. Cada vez con más frecuencia el médico se ve enfrentado al paciente obeso en la práctica diaria. El estilo de vida occidental (principalmente la influencia norteamericana), el sedentarismo y la aparición de las comidas rápidas en nuestra cultura favorecen el aumento en los índices de obesidad y sus complicaciones en nuestra población.
En 1985, el Instituto Nacional de Salud de los Estados Unidos en una conferencia consenso reconoció las implicaciones que tiene la obesidad en la salud y la identificó como un factor de riesgo para desarrollar otras enfermedades; también resaltó la importancia en el tratamiento y la prevención de esta misma (1-4). Recomendó además usar el Índice de Masa Corporal (IMC) (Peso/talla) (2) para evaluar el grado de obesidad en los pacientes. Basada en el IMC se desarrolló una forma de evaluación cualitativa que va de riesgo bajo o normal a extremadamente alto (1, 2, 4). (Tabla 1)
Tabla 1. Clasificación de obesidad según IMC y riesgo asociado.
La obesidad no sólo afecta a los adultos; cada vez son más preocupantes los índices de niños y adolescentes obesos. Recientemente se ha identificado un crecimiento dramático de la enfermedad en niños (5).
El incremento rápido en este problema de salud hace que cada vez se reconozca más como crisis o epidemia al flagelo de la obesidad (1).
En un reporte de 2001 (Surgeon-General) se calculó que la obesidad y el sobrepeso contribuían con aproximadamente 300.000 muertes por año. En el año 2000 los costos en salud relacionados con obesidad fueron estimados en 117 billones de dólares en Estados Unidos (1, 6).
Las consecuencias de la obesidad van desde la estigmatización social, disminución en la productividad y aumento en los costos de salud hasta inhabilidad (directamente relacionada con la obesidad o con sus comorbilidades) y riesgo elevado de muerte súbita (1).
HISTORIA DE LA CIRUGIA BARIATRICA
La cirugía para obesidad se pide en dos tipos: los procedimientos restrictivos y los de mala absorción. Algunas técnicas mezclan los dos principios y conllevan mejores y más duraderos resultados (1, 7).
En la clínica Mayo se desarrolla la siguiente tabla que explica de manera resumida los tipos de procedimiento y la forma como favorecen la disminución de peso (7). (Tabla 2)
Tabla 2. Opciones quirúrgicas en obesidad.
| Tipo de procedimiento | |
| Mala absorción global | Bypass yeyuno ileal. |
| Restrictiva pura | Gastroplastia vertical bandeada Banda gástrica ajustable. |
| Combinación de restricción y mala absorción mínima | Bypass gástrico en Y de Roux. |
| Mala absorción y mala digestión selectiva | Derivación bilio-pancreática. |
En sus inicios, hace aproximadamente 5 décadas, la cirugía para el control de la obesidad se basaba en la mala absorción global. El primer bypass yeyuno ileal fue descrito por Kremen et al, en 1954. Se realizaba sección del intestino a 35 cms del ángulo de Treitz y se anastomosaba a 10 cms del íleon terminal. De esta forma se excluía gran parte del intestino delgado que posteriormente se anastomosaba al colon sigmoide. Inicialmente este procedimiento se planteó como una opción temporal que podía ser revertida un tiempo después. A pesar de esto se encontró marcado alargamiento y engrosamiento del íleon terminal residual que absorbía nutrientes y en muchos casos no permitía mantener la pérdida de peso inicial. Este procedimiento, a pesar de su sencillez técnica cursó con múltiples complicaciones como fueron el sobrecrecimiento bacteriano en el intestino excluido, la diarrea crónica y la cirrosis con falla hepática secundaria. Todas estas complicaciones hicieron que el bypass yeyuno ileal entrara en desuso (1, 8).
En 1966 Mason e Ito introducen el bypass gástrico como opción terapéutica en el paciente obeso (9).
Inicialmente, el procedimiento fue planteado como alternativa parcialmente restrictiva y pronto fue reemplazado por su mismo creador (Mason) por un procedimiento puramente restrictivo como es la gastroplastia vertical bandeada que aún hoy es utilizada por algunos grupos (1).
La opción más recientemente desarrollada dentro de los procedimientos restrictivos es la banda gástrica ajustable. A pesar de la facilidad para su colocación ésta ha cursado con persos problemas como son la migración de la misma y la falta de respuesta al tratamiento así como las reacciones fibrosas que pueden dificultar otras opciones terapéuticas en el estómago del obeso (1, 10).
En la actualidad la técnica mas utilizada es el bypass gástrico (1). Existen varias modificaciones del procedimiento pero en general es una técnica que combina la restricción con la mínima mala absorción.
En la cirugía se deja un remanente gástrico corto (parte restrictiva; con capacidad menor de 30 ml) que se anastomosa a una asa yeyunal en Y de Roux a 75 cms del ángulo de Treitz con un calibre de la boca anastomótica de 1,2 cms y una anastomosis yeyuno-yeyunal a 200 cms (parte de la mal absorción mínima). A este procedimiento, en algunos casos, se adiciona una calibración con banda del remanente gástrico para evitar el aumento de tamaño de la boca anastomótica. El remanente gástrico nunca debe incluir fondo pues este incrementa su tamaño de manera dramática con el estímulo alimentario.
Con el bypass la pérdida de peso en el paciente obeso se da en forma rápida por varias razones. El remanente gástrico pequeño y el calibre reducido de la anastomosis gastroyeyunal obligan al paciente a disminuir los volúmenes de sus comidas. La Y de Roux por otra parte crea una mala absorción que no es clínicamente evidente, y en algunos casos puede generar síndrome de dumping, principalmente ante la ingesta de grandes cantidades de azúcares simples. Por otra parte, se ha encontrado que el paciente sometido al bypass gástrico presenta una disminución importante en los niveles de ghrelina sérica (conocida como la hormona del hambre), lo cual en parte puede explicar la razón por la cual estos pacientes dejan de sentir hambre (1, 11).
La derivación bilio-pancreática es un procedimiento que basa su éxito en la mala absorción y mala digestión selectiva. Creado por Scopinaro en 1979, consiste en la realización de una gastrectomía distal, con reconstrucción en Y de Roux con anastomosis yeyuno-ileal a 50 cms de la válvula ileocecal (12). Una alternativa a este procedimiento es el switch duodenal. Por lo general estas últimas dos técnicas se emplean en pacientes en quienes los otros procedimientos han fallado o en quienes no son buenos candidatos para bypass gástrico.
ENDOSCOPIA PREOPERATORIA
Muchos autores recomiendan la realización de endoscopia preoperatoria a los pacientes que van a ser llevados a procedimientos de cirugía bariátrica, principalmente del tipo bypass (13). Durante el bypass gástrico se realiza sección y corte con aislamiento de la mayoría del estómago, haciendo casi imposible una nueva entrada endoscópica a este órgano. De esta forma, en este grupo de pacientes se pueden encontrar lesiones como úlceras asociadas a H. pylori y gastritis que pueden ser tratadas médicamente antes de la cirugía y así se previenen complicaciones en el postoperatorio que serían de difícil manejo por el acceso restringido al estómago abandonado. Se han encontrado también cánceres tempranos en los estómagos de pacientes obesos que probablemente habrían sido pasados por alto durante la cirugía por no comprometer la serosa (14).
Es importante aclarar que sí existen formas de revisar nuevamente el estómago residual o el duodeno que se comentarán más adelante.
ENDOSCOPIA POSTOPERATORIA
Para el endoscopista que se va a enfrentar a un paciente operado es esencial un conocimiento detallado de la nueva anatomía de su paciente. Lo ideal es que esté familiarizado con la cirugía, que la haya presenciado o participado en ella. Si esto no es posible es muy importante que establezca buena comunicación con el cirujano tratante para que tenga claros los cambios en la anatomía del paciente. La realización de dibujos puede facilitar en un momento dado la orientación del endoscopista.
Antes de realizar la endoscopia a estos pacientes se deben tener a la mano los implementos que probablemente pueden llegar a necesitarse como son balones para dilatación neumática, bujías de Savary-Guilliard para dilatación. Los endoscopios pediátricos en caso de estenosis severas son muy prácticos y facilitan el paso por zonas estrechas. En algunos casos pueden necesitarse implementos para el retiro de bandas migradas como son pinzas de cuerpo extraño, tijeras endoscópicas o cortadores de banda.
En general la endoscopia en pacientes sometidos a cirugía bariátrica se realiza para manejar complicaciones, evaluar síntomas y revisar causas de falla de la cirugía (1).
En el postoperatorio es frecuente que el paciente curse con vómito. La mayoría de las veces este se debe a hábitos de alimentación inadecuados como son la ingesta de grandes volúmenes de forma rápida, asociados a una mala masticación.
En algunos casos, el paciente demora un tiempo en acostumbrarse a los cambios inducidos por la cirugía, principalmente a la nueva capacidad de su estómago.
Es muy importante controlar el vómito en este grupo de pacientes pues éste puede llevar a malnutrición proteico-calórica y en casos extremos terminar en encefalopatía de Wernicke. Es por esto que en pacientes operados con vómito intratable se debe realizar suplemento inicial con tiamina y administración de inmunoglobulina endovenosa antes que reposición de nutrientes o glucosa (1).
ESTENOSIS POST BYPASS GASTRICO
Cuando el vómito no mejora a pesar de los cambios en la técnica de masticación y la disminución en las porciones de los alimentos o cuando éste aparece después de un período de adecuada tolerancia a la vía oral se debe sospechar estenosis de la anastomosis gastro-yeyunal. Esta complicación es común en los pacientes sometidos a bypass gástrico y si no se resuelve rápidamente la deshidratación y la desnutrición pueden comprometer seriamente al inpiduo.
El diagnóstico se hace con endoscopia pues se confirma la sospecha y en el mismo acto se puede realizar el tratamiento.
La incidencia de estenosis reportada en la literatura va del 4 al 19%. Una incidencia del 12% es en general razonable (15-17).
El tratamiento es idealmente endoscópico y la cirugía se reserva para los casos imposibles de resolver.
El grado de la estenosis se puede estimar teniendo en cuenta el diámetro del endoscopio. Goitein et al, recomiendan la siguiente clasificación para lo cual es necesario disponer de un endoscopio pediátrico (18):
Grado I: Estenosis leve, permite el paso de un endoscopio de 10,5 mms.
Grado II: Estenosis moderada, permite el paso de un endoscopio pediátrico de 8,5 mms.
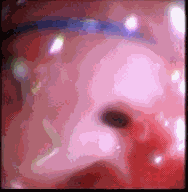
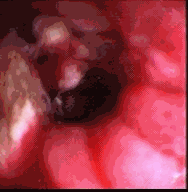
Grado III: Estenosis severa a través de la cual se puede pasar una guía (ver figura 1).
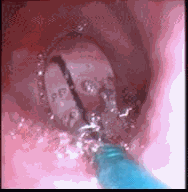
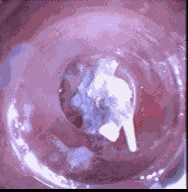
Grado IV: Obstrucción completa o casi completa que no es franqueable.El manejo depende del grado de la estenosis (18) En nuestra experiencia hemos encontrado que cuando ésta es franqueable y existe posibilidad de avanzar bajo visión directa por delante de la estenosis se pueden realizar dilataciones con bujías de Savary-Guilliard hasta los 15 mms. Cuando la estenosis no permite el paso del endoscopio se pueden utilizar balones neumáticos para dilatar la zona estrecha (figura 2). En casos de estenosis severa cuando no avanza el balón desinflado con facilidad es prudente intentar progresar una guía hidrofílica por delante de la estenosis bajo visión fluoroscópica y sobre esta realizar dilataciones progresivas de no más de tres bujías por sesión (figura 4). Es importante anotar que no hay mayores diferencias en cuanto a la dilatación neumática o con bujías de Savary en cuanto a resultados y que el método a escoger depende en gran parte de la preferencia del endoscopista.
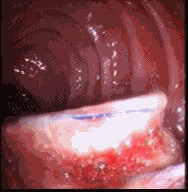
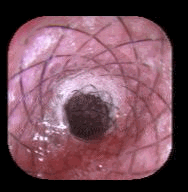
La erosión de la banda es una complicación poco frecuente del bypass gástrico bandeado. (Figura 3) Por lo general estos pacientes pueden consultar por estenosis, obstrucción, dolor o aumento de peso (19). Al parecer, la infección, las cirugías previas y la técnica quirúrgica son factores que predisponen a la erosión de la banda (19). En algunos casos puede asociarse también a la aparición de fístulas gastrogástricas.No hay consenso en cuanto al tratamiento cuando la banda erosionada cursa con estenosis u obstrucción casi total pues algunos recomiendan cortar o retirar la banda y otros recomiendan dilataciones a repetición y en algunos casos extremos se han colocado stents autoexpandibles como última medida para resolver la obstrucción y evitar la reoperación.
Figura 1. Estenosis severa.
Figura 2. Dilatación con balón.
Figura 3. Migración de la banda a la luz después de la dilatación.
ULCERAS DEL ESTOMA
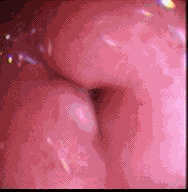
Se cuestiona la etiología de las úlceras del estoma en pacientes no bandeados con material protésico. En algunos casos el problema de la ulceración del estoma (figura 5) se ha asociado a falla en la línea de sutura con la posterior formación de fístulas gastrogástricas (1, 20). Cuando la ulceración del estoma se asocia a falla en la línea de sutura el tratamiento debe ser quirúrgico.
Las úlceras del estoma asociadas a fístulas gastrogástricas se presentan por lo regular por delante de la anastomosis, en el yeyuno (1).
La falla en la línea de sutura (con fístula gastrogástrica secundaria) en pacientes sometidos a bypass gástrico representa un problema doble. Estos pacientes desarrollan úlceras con mayor frecuencia en el estómago y el yeyuno y se estancan en la pérdida de peso o empiezan a ganar peso.
En pacientes sometidos a gastroplastia vertical la falla en la línea de sutura no es ulcerogénica pero sí favorece el aumento de peso (1).
Figura 4. Estenosis severa.
Figura 5. Postdilatación. Úlcera anastomótica con banda parcialmente incluida.
HEMORRAGIA DIGESTIVA
En los pacientes sometidos a bypass gástrico las hemorragias digestivas pueden pidirse en dos grupos grandes para efectos terapéuticos: las de fácil acceso endoscópico y las de difícil acceso endoscópico. Por fortuna, son más frecuentes las de fácil acceso endoscópico (a nivel del esófago, muñón gástrico y yeyuno) que las de difícil acceso (estómago residual o duodeno). Se recomienda evadir los antiinflamatorios no esteroideos pues pueden causar hemorragia del tracto digestivo alto en lugares de difícil acceso para el control endoscópico (estómago residual y duodeno). El sangrado del estómago residual y el duodeno es poco frecuente en este grupo de pacientes al parecer por el bloqueo en la secreción de gastrina en respuesta a la alimentación o por una respuesta secretora anormal a la estimulación vagal (1, 21).
FISTULAS GASTRO-CUTANEAS
Es poco frecuente la aparición de fístulas gastro-cutáneas y por lo regular se presentan después de reoperaciones. (Figura 6)
El manejo que se recomienda es el drenaje ecográfico inicial de las colecciones y el cierre temprano del orificio por vía endoscópica, bien sea con colocación de mallas con pegante biológico sobre el orificio (22, 23)(figura 8) colocación de clips sobre el orificio (24)(figura 7) o colocación de stents metálicos autoexpandibles cubiertos sobre la fístula (25)(figura 9).
Figura 6. Orificio de fístula gastro-cutánea.
Figura 7. Colocación de clip en orificio.
Figura 8. Colocación de malla con histoacryl.
Figura 9. Colocación de stent.
ACCESO AL REMANENTE GASTRICO O AL DUODENO
Las indicaciones para ingresar al remanente gástrico o al duodeno son el sangrado digestivo como se comentó anteriormente y la presencia de ictericia obstructiva probablemente secundaria a coledocoliatiasis.
El acceso es difícil pero puede hacerse de varias formas. Cuando se cuenta con equipos adecuados se pueden avanzar enteroscopios hasta la Y y desde ahí devolverse para realizar el procedimiento endoscópico terapéutico (control de hemorragia o CPRE)(26, 27).
Otra alternativa para el acceso al remanente gástrico o al duodeno es la realización de una gastrostomía con maduración de la misma (por vía laparoscópica o asistida radiológicamente) a través de la cual se pasan, dos semanas después de la maduración, endoscopios de visión frontal o lateral según la necesidad (28).Es importante anotar que el acortamiento en la ruta de acceso puede alterar la anatomía convencional principalmente cuando se realiza CPRE.
CONCLUSION
La obesidad es un problema de salud que compromete cada vez más a la población general. La opción quirúrgica en este momento es la mejor solución para el obeso mórbido pues revierte algunas de las comorbilidades asociadas a la obesidad (diabetes, hipertensión, apnea del sueño y artritis degenerativa), devuelve al individuo su autoestima y hasta el momento ha demostrado ser una alternativa duradera.
Los pacientes sometidos a cirugía bariátrica constituyen un reto para el endoscopista. La alteración en la anatomía lo obliga a utilizar los recursos de una manera adecuada para resolver las complicaciones en este grupo de pacientes evitando la morbimortalidad de otro procedimiento quirúrgico.
De esta forma la endoscopia intervencionista crece y se desarrolla de la mano de la cirugía bariátrica.
REFERENCIAS
1. Stellato T, Crouse C, Hallowell P. Bariatric Surgery: creating new challenges for the endoscopist. Gast Endosc 2003; 57 (1) 86-94. [ Links ]
2. Taubes G. Obesity: How big a problem. Science 1988; 280: 1364-68. [ Links ]
3. Health Implicactions of Obesity. National Institutes of Health Consensus Development Conference Statement. Ann Intern Med.1985; 103: 1073-7. [ Links ]
4. Clinical Guidelines on the identification, evaluation and treatment of overweight and obesity in adults. The Evidence Report. NIH publication. No. 98-4083. Sept 1998. [ Links ]
5. Gortmaker S, Dietz W, Sobol et al. Increasing Pediatric Obesity in the United States. Am J Dis Child.1987; 141: 535-40. [ Links ]
6. Deitel M. The surgeon-generals call to action to prevent an increase in overweight and obesity. Obes Surg 2002; 12: 3-4. [ Links ]
7. Balsiguer B, Luque de Leon E, Sarr M. Surgical treatment of obesity: who is an appropriate candidate. Mayo Clin Proc 1997; 72: 551-8. [ Links ]
8. Kaminsky D, Hermann V, Martin S. Late effects of jejunoileal bypass operation on hepatic inflammation, fibrosis and lipid content. Hepatogastroenterology 1985; 32: 159-62. [ Links ]
9. Mason E. Ito C. Gastric bypass in obesity. Surg Clin North Am 1966; 47: 1345-51. [ Links ]
10. De Maria EJ. Laparoscopic adjustable silicon gastric banding. Surg Clin North Am 2001; 81: 1129-44. [ Links ]
11. Cummings D, Weigle D, Frayo R et al. Plasma ghrelin levels alter diet induced weight loss or gastric bypass surgery. N Eng J Med 2002; 346: 1623-30. [ Links ]
12. Scopinaro N, Gianneta E, Civalerri D. Biliopancreatic bypass for obesity: II. Initial experience in man. Br J Surg 1976; 66: 618-20. [ Links ]
13. Madan A, Speck K, Hiler L. Routine preoperative upper endoscopy for laparoscopic gastric bypass: is it necessary. The Am Surg 2004; 70 (8): 684-86. [ Links ]
14. Macgregor A, Thoburn R. Routine preoperative gastrointestinal series. Obes Surg 1997; 7 (5): 6-7. [ Links ]
15. Go MR, Muscarella H, Needleman BJ, et al. Endoscopic Management of Stomal Stenosis after Roux en Y Gastric Bypass. Surg Endosc 2005; 19: 628-32. [ Links ]
16. Byrne T. Complications of surgery for obesity. Surg Clin North Am 1998; 81:1181-93. [ Links ]
17. Wittgrove A, Clark G. Laparoscopic gastric bypass Y en Roux-500 patients: technique and results. Obes Surg 2000; 10: 233-39. [ Links ]
18. Goitein D, Papasavas K, Gagne S et al. Gastroyeyunal strictures following laparoscopic Y en Roux gastric bypass for morbid obesity. Surg Endosc 2005; 19: 628-32. [ Links ]
19. Fobi M, Lee H, Igwe E, et al. Band erosion: incidence, etiology, management and outcome after banded vertical gastric bypass. Obes Surg 2001; 11(6): 699-707. [ Links ]
20. Jordan J, Hocking M, Rout W et al. Marginal ulcer following gastric bypass for morbid obesity. Amer Surg 1991; 57: 286-8. [ Links ]
21. Mason M, Munns J, Kealey G. Effect of gastric bypass on gastric secretion. Am J Surg 1976; 131: 162-8. [ Links ]
22. Truong S, Bohm G, Klinge U et al. Results after endoscopic treatment of postoperative upper gastrointestinal fistulas and leaks using combined vicryl plug and fibrin glue. Surg Endosc 2004; 18: 1105-8. [ Links ]
23. Disibeyaz S et al. Endoscopic treatment of a large upper gastrointestinal anastomótica leak. Endoscopy 2005; 37:1032-33. [ Links ]
24. Cipolleta L, Bianco A, Rottondano G. Endoscopic clipping of perforation following pneumatic dilatation of esofagojejunal anastomotic strictures. Endoscopy 2000;32 (9): 720-22. [ Links ]
25. Jhonsson E, Lundell L, Liedman B. Sealing of esophageal perforation or ruptures with expandable metallic stents: a prospective control study on treatment efficacy and limitations. Dis Esophagus 2005; 18 (4):262-6. [ Links ]
26. Flikenge E, Sinar D, Pories W. The bypassed stomach. Am J Surg 1985;149: 151-6. [ Links ]
27. Wright B, Cass O, Freeman M. ERCP in patients with long limb Roux en Y gastroyeyunostomy and intact papilla. Gastrointest Endosc 2002; 56: 225-32. [ Links ]
28. Baron T, Vickers S. Surgical gastrostomy placement as access for diagnostic and therapeutic ERCP. Gastrointest Endosc 1998; 48: 640-1. [ Links ]